Estudios recientes han demostrado la eficacia y la seguridad de los nuevos anticoagulantes orales (NACO) en la prevención de tromboembolias en pacientes con fibrilación auricular no valvular (FANV). Nuestro objetivo es evaluar qué factores influyen en los médicos para elegir entre dicumarínicos o NACO.
DiseñoSe analizaron distintas variables, que fueron discutidas y puntuadas siguiendo una metodología Workmat®.
EmplazamientoSe realizaron 6 reuniones regionales en España (Levante, Cataluña, Andalucía-Extremadura, Madrid, Noroeste y Norte de España).
ParticipantesParticiparon 39 especialistas (cardiólogos, neurólogos, hematólogos, internistas y médicos de urgencias y atención primaria).
MedicionesCada participante puntuó de 1 a 10 (de menor a mayor) el grado de acuerdo con cada variable analizada.
ResultadosSe elegiría preferiblemente un NACO en pacientes con fracaso previo del tratamiento dicumarínico (9,7±0,5), riesgo hemorrágico elevado (8,7±1), antecedentes de hemorragia (7,8±1,5) y riesgo trombótico alto (7,7±1,2). Se decantarían por un dicumarínico en casos de disfunción renal grave (1,2±0,4) o moderada (4,2±2,5), buen control con dicumarínicos (2,3±1,5), deterioro cognitivo (3,2±3) y riesgo hemorrágico bajo (4,3±3). La edad, el sexo, el peso, el coste del fármaco, la polimedicación y la existencia de un riesgo trombótico bajo obtuvieron puntuaciones intermedias.
ConclusionesEl riesgo trombótico y hemorrágico elevado y el fracaso del tratamiento previo con dicumarínicos predisponen a elegir un NACO. La insuficiencia renal, el deterioro cognitivo, el buen control con dicumarínicos y un riesgo hemorrágico bajo inclinan a decantarse por un dicumarínico clásico.
Recent studies have demonstrated the efficacy and safety of new oral anticoagulant drugs for the prevention of thromboembolic events in patients with non-valvular atrial fibrillation. Our aim was to evaluate the factors that can influence physicians in their choice between a classic and a new anticoagulant in these patients.
DesignSeveral variables of interest were discussed and analysed using a WorkmatTM methodology.
SitesSix regional meetings were held in Spain (East, Catalonia, Andalusia-Extremadura, Madrid, North-east, and North of Spain).
ParticipantsMeetings were attended by 39 specialists (cardiologists, neurologists, haematologists, internists, and emergency and Primary Care physicians).
MeasurementsEach participant graded their level of agreement, with a score from 1 to 10, on every analysed variable.
ResultsA new anticoagulant drug was preferred in patients with previous failure of dicoumarin therapy (9.7±0.5), high haemorrhagic risk (8.7±1), prior bleeding (7.8±1.5), and high thrombotic risk (7.7±1.2). Dicoumarins were preferred in cases of severe (1.2±0.4) or moderate (4.2±2.5) kidney failure, good control with dicoumarins (2.3±1.5), cognitive impairment (3.2±3), and low haemorrhagic risk (4.3±3). Age, sex, weight, cost of drug, polymedication, and low thrombotic risk achieved intermediate scores. There were no differences between the different specialists or Spanish regions.
ConclusionsThe presence of a high thrombotic or haemorrhagic risk and the failure of previous dicoumarin therapy lead to choosing a new oral anticoagulant in patients with non-valvular atrial fibrillation, while kidney failure, cognitive impairment, good control with dicoumarins, and a low bleeding risk predispose to selecting a classic dicoumarin anticoagulant.
La complicación más importante de la fibrilación auricular no valvular (FANV) es la tromboembolia, sobre todo a nivel cerebrovascular1. Hasta hace pocos años solo disponíamos de los anticoagulantes orales antagonistas de la vitaminaK (AVK) para prevenir la embolia cerebral en los pacientes con factores de riesgo establecidos (escalas de riesgo CHADS2 o CHA2DS2-Vasc)2. Los AVK, aunque eficaces, presentan problemas de manejo y control de su actividad anticoagulante que los hacen incómodos y, en ocasiones, peligrosos en los pacientes que los reciben3. Diversos estudios recientes han demostrado la eficacia y la seguridad de nuevos fármacos anticoagulantes orales (NACO), antagonistas directos de la trombina (dabigatrán)4 o del factorXa activado (rivaroxabán, apixabán)5,6. Sin embargo, y fundamentalmente por su elevado coste en comparación con los AVK, y por la falta de información en pacientes de la «vida real», fuera de los ensayos clínicos su uso se ha visto limitado en España por diversas normativas administrativas y médicas que varían de una comunidad autónoma a otra. Se han publicado algunos trabajos acerca de la percepción de los médicos sobre el manejo de la FANV y, en concreto, sobre el uso de los anticoagulantes7-9, pero la información existente es aún escasa. El objetivo de este trabajo es evaluar cuál es la percepción de los diversos especialistas sobre los factores y parámetros que influyen en la elección de un AVK o de un NACO en pacientes con FANV e indicación de anticoagulación, así como quién debe ser el responsable del inicio y de la monitorización de la anticoagulación, mediante el uso de una metodología Workmat®.
MétodosSe diseñó el estudio ACADEMIC (acrónimo de «Academia de la Coagulación») con metodología cualitativa para abordar las opiniones de distintos especialistas implicados en el manejo de la FANV y la anticoagulación. El comité científico del estudio, que incluía uno o dos médicos de las especialidades implicadas (cardiología, medicina interna, neurología, hematología, farmacología y atención primaria), elaboró, mediante consenso, un cuestionario sobre aspectos controvertidos en relación con la utilización de los NACO y los criterios que podrían influir en la elección de un AVK o un NACO9,10. Las variables relacionadas con los aspectos controvertidos del tratamiento anticoagulante9 y con las indicaciones de las guías de práctica clínica10 se muestran en las tablas de resultados. Además, se consideró la cuestión de qué profesional o especialista debe indicar y monitorizar el tratamiento anticoagulante (cardiólogo, internista, hematólogo, neurólogo, geriatra, médico de urgencias, médico de atención primaria, enfermería). Estos aspectos controvertidos se discutieron y puntuaron en las reuniones de los grupos de trabajo regionales integrados por cardiólogos, internistas, neurólogos, hematólogos y médicos de urgencias y atención primaria. Entre septiembre y octubre de 2012 se realizaron las 6 reuniones regionales: Levante (Valencia, Murcia, Castilla-La Mancha), Andalucía-Extremadura, Madrid, Cataluña, Noroeste (Galicia, Asturias y Castilla y León) y Norte (Cantabria, País Vasco, Navarra y Aragón). En cada reunión participaron 6-7 especialistas (2 cardiólogos, un internista, un hematólogo, un neurólogo, un médico de urgencias y un médico de atención primaria), siendo uno de ellos el moderador. El comité científico del proyecto fue el encargado de seleccionar a los expertos participantes. Cada miembro del comité científico identificó y propuso a los expertos representantes de su especialidad en cada zona geográfica, siendo la selección posteriormente aprobada por el comité científico. Todos los especialistas propuestos aceptaron participar (ver anexo).
La metodología Workmat®, utilizada en todas las reuniones para analizar el papel de cada variable, consiste en la organización de grupos reducidos para trabajar en la resolución de preguntas y ejercicios relacionados, plasmados en un póster. Tras la lectura de cada pregunta, se destinaba un tiempo a una discusión interactiva, a la puesta en común de las respuestas y al debate de la mesa de trabajo. Tras la discusión, moderada por uno de los expertos participantes, cada participante puntuaba de 1 a 10 el grado de importancia y/o acuerdo con cada cuestión debatida. Una puntuación baja indica que se le daba poca importancia o que no se estaba de acuerdo con la cuestión discutida, y una puntuación alta, que se le concedía gran relevancia o que se estaba muy de acuerdo con dicha cuestión. A modo de ejemplo, si la cuestión debatida era: «el riesgo hemorrágico del paciente influye en la elección de un nuevo anticoagulante», una puntuación cercana a 10 indicaba que el participante estaba muy de acuerdo con esa afirmación (es decir, que sí influía en la elección de un NACO), y si estaba cercana a 0, que no estaba de acuerdo (es decir, que no influía en la elección de un NACO). O si la cuestión era: «la edad es importante para la elección del tipo de anticoagulante», una puntuación cercana a 10 indicaba que sí la consideraba importante, y a la inversa. Cada reunión regional proporcionaba una puntuación final única para cada controversia, que era la media resultante de las puntuaciones otorgadas por cada experto. Además, en cada reunión regional se elaboraba un spider map (representación gráfica en «mapa de araña») en donde se plasmaba la puntuación mediana de los participantes en el debate para cada aspecto discutido en la controversia. Posteriormente se realizaba un análisis global a nivel nacional, mediante la obtención de la media, mediana, desviación estándar y rangos a partir de las puntuaciones de cada una de las 6 reuniones regionales.
La organización de las reuniones y el análisis de los resultados fueron realizadas por una empresa independiente experta en la metodología Workmat (Adelphi). Al tratarse de un estudio cualitativo, el análisis estadístico incluyó una descripción de los resultados, con presentación de las medias, desviación estándar, medianas y rangos. La representación gráfica se hizo mediante spider maps.
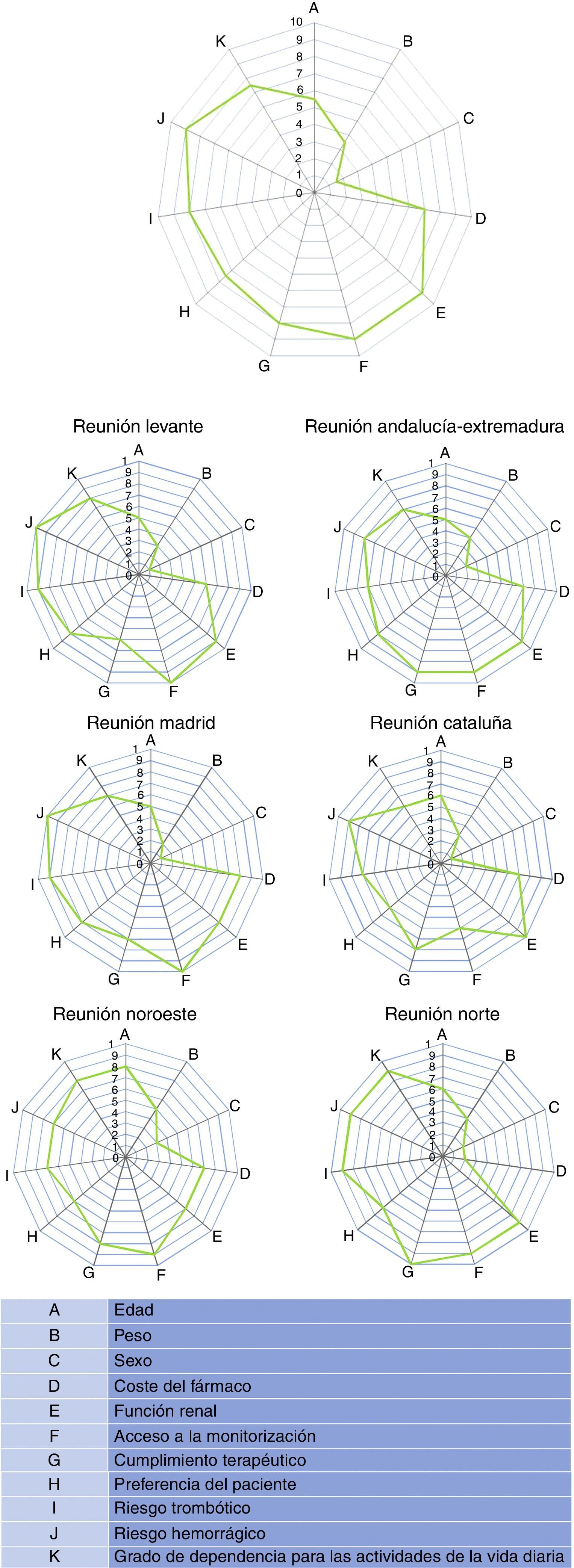
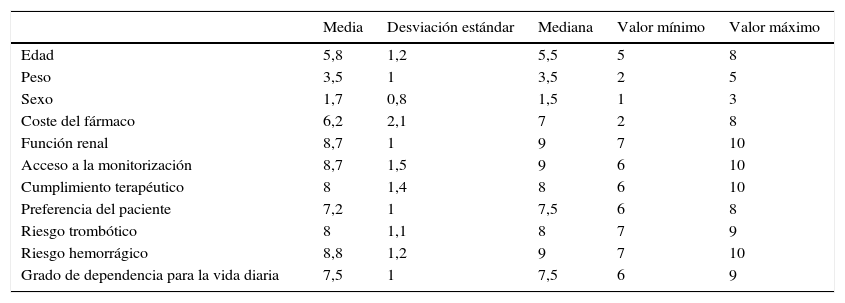
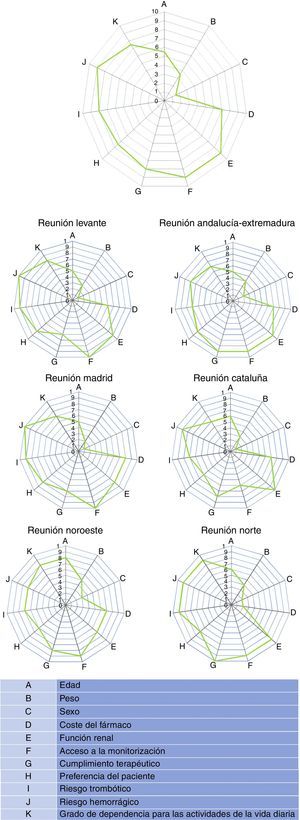
ResultadosEn la tabla 1 se presentan los valores de la media y la mediana de las puntuaciones otorgadas, y en la figura 1 el spider map global de la mediana de todas las puntuaciones para cada variable debatida. Los datos globales muestran que los aspectos a los que los expertos implicados dieron más importancia a la hora de escoger un NACO o un AVK fueron: función renal, acceso a la monitorización y riesgo hemorrágico (con una puntuación de 9 sobre 10), seguidas del riesgo trombótico y del cumplimiento terapéutico (8 sobre 10). Las variables que menos influían fueron el sexo y el peso del paciente. Hubo una notable similitud entre los resultados de todas las reuniones regionales entre sí y con el global nacional.
Resultados de las puntuaciones otorgadas por los participantes en las 6 reuniones regionales al grado de importancia de las distintas variables en la elección de un nuevo anticoagulante oral
| Media | Desviación estándar | Mediana | Valor mínimo | Valor máximo | |
|---|---|---|---|---|---|
| Edad | 5,8 | 1,2 | 5,5 | 5 | 8 |
| Peso | 3,5 | 1 | 3,5 | 2 | 5 |
| Sexo | 1,7 | 0,8 | 1,5 | 1 | 3 |
| Coste del fármaco | 6,2 | 2,1 | 7 | 2 | 8 |
| Función renal | 8,7 | 1 | 9 | 7 | 10 |
| Acceso a la monitorización | 8,7 | 1,5 | 9 | 6 | 10 |
| Cumplimiento terapéutico | 8 | 1,4 | 8 | 6 | 10 |
| Preferencia del paciente | 7,2 | 1 | 7,5 | 6 | 8 |
| Riesgo trombótico | 8 | 1,1 | 8 | 7 | 9 |
| Riesgo hemorrágico | 8,8 | 1,2 | 9 | 7 | 10 |
| Grado de dependencia para la vida diaria | 7,5 | 1 | 7,5 | 6 | 9 |
Los pacientes en los que los expertos participantes en el estudio seleccionarían preferiblemente un NACO serían aquellos con fracaso del tratamiento previo con AVK (9,7±0,5), riesgo hemorrágico elevado (8,7±1,2), antecedentes de hemorragia (7,8±1,5) y riesgo trombótico elevado (7,7±1,2). Se decantarían por no elegir un NACO en pacientes con insuficiencia renal grave con tasa de filtración glomerular menor de 30ml/min (1,2±0,4), en aquellos correctamente anticoagulados con AVK y sin complicaciones (2,3±1,5), deterioro cognitivo sin soporte de cuidador (3,2±3), insuficiencia renal moderada con filtración glomerular entre 30 y 60ml/min (4,2±2,5) y riesgo hemorrágico bajo (4,3±2,3). Tendría menos influencia en la elección entre un NACO y un AVK (puntuaciones intermedias) la existencia de un riesgo trombótico bajo (4,8±2,1), la edad avanzada (5,5±3) y la polimedicación (6,5±2,4). Al analizar por separado distintas variables asociadas a la edad avanzada, los expertos consideraron que los NACO eran seguros, con un alto nivel de acuerdo, en los pacientes ancianos con buena calidad de vida (8,3±0,8), mientras que no ofrecen mucha seguridad en el anciano con deterioro cognitivo (2,7±1,9) y de bajo peso (3,3±1,4), y la seguridad se consideraba intermedia para los ancianos frágiles (5,8±1,5) y con pluripatologías o polimedicados (6,8±1,2).
En cuanto a la influencia de los NACO sobre la adherencia al tratamiento, los participantes consideraron que realizar determinaciones ocasionales de la actividad anticoagulante en pacientes tratados con NACO no mejoraría la adherencia y el cumplimiento (1,7±1,2), como tampoco lo haría la existencia de consultas específicas hospitalarias de coagulación (3,3±2,3), ni el seguimiento por parte de las oficinas de farmacia (4,5±2,8). Sí consideraron, aunque con grados de acuerdo y seguridad moderados (6,2±3,4), que las consultas de formación y seguimiento en atención primaria sí podrían mejorar la adherencia al tratamiento con NACO. La elección de un NACO con administración en dosis única diaria frente a otro con 2 dosis al día tampoco se consideró como un elemento importante a la hora de mejorar la adherencia (5,2±2). En general, se consideró que los NACO no facilitarían la adherencia terapéutica más que los AVK para la generalidad de los pacientes (3,5±1,5).
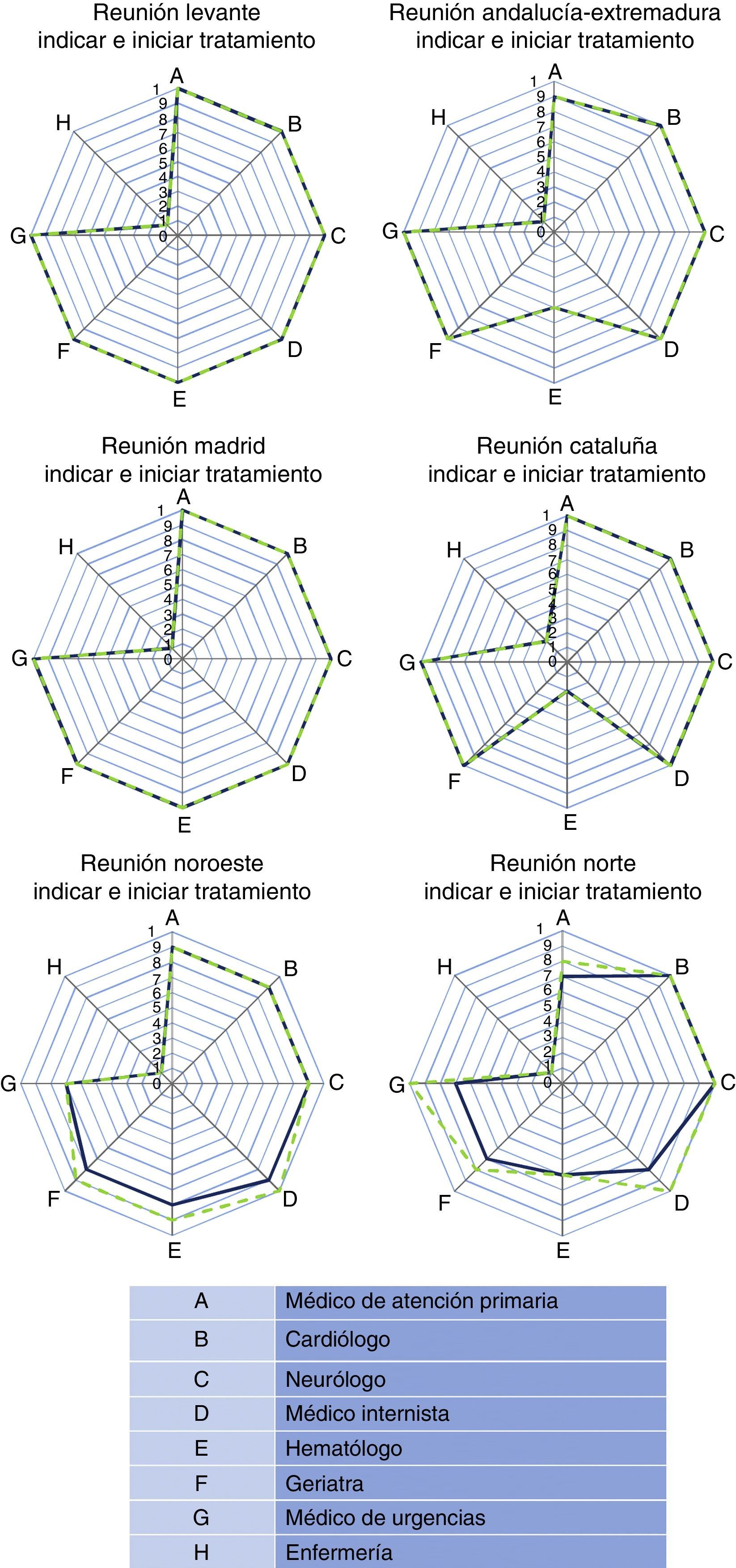
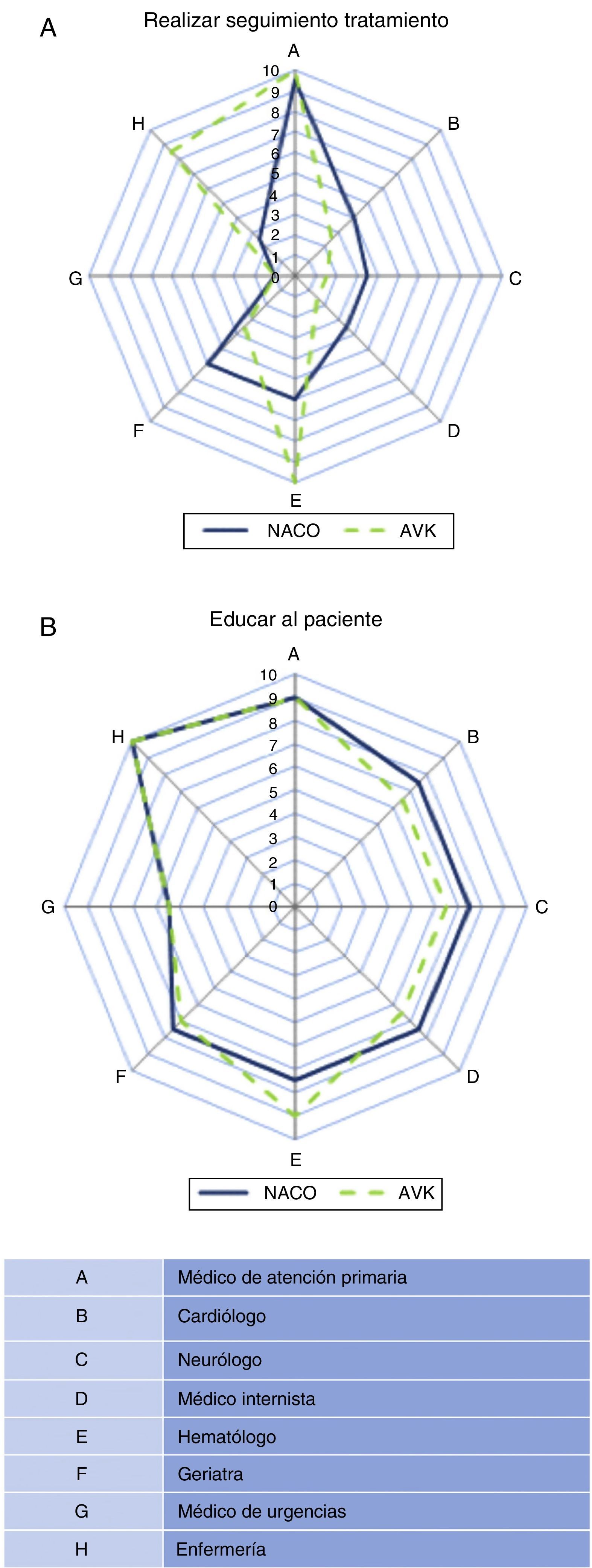
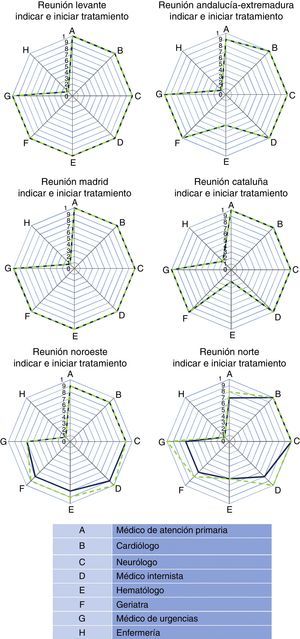
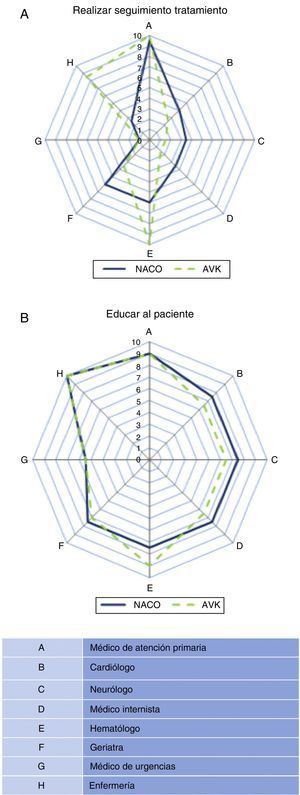
En relación a quién debe indicar e iniciar el tratamiento anticoagulante, la valoración general fue que los profesionales que deberían tener la máxima responsabilidad son, y con igual importancia: médico de atención primaria, cardiólogo, neurólogo, internista, geriatra y médico de urgencias (tabla 2), y sin diferencias entre las zonas (fig. 2). El hematólogo recibió puntuaciones inferiores al resto de especialistas por considerarse que la probabilidad de visitar al paciente tras el diagnóstico de FANV es menor. Esta opinión es similar tanto para el inicio de los NACO como para los AVK. Respecto a quién debe tener la máxima responsabilidad en el seguimiento del paciente anticoagulado, sí hubo diferencias claras dependiendo de si el paciente recibe un NACO o un AVK. Para los NACO, la opinión general es que la responsabilidad del seguimiento debe ser del médico de atención primaria (9,2±1), con menor participación del resto de profesionales, mientras que para los pacientes con AVK el seguimiento corresponde fundamentalmente al hematólogo (10±0), el médico de atención primaria (8,7±2,2) y enfermería (7,5±3,4) (fig. 3). Por último, en relación con quién debe participar en la educación de los pacientes anticoagulados y sus cuidadores, la responsabilidad mayor es para enfermería, tanto para NACO como para AVK, y también alta para el resto de los profesionales médicos implicados, con excepción del médico de urgencias.
Percepción y valoración de los participantes en las 6 reuniones regionales sobre quién debe ser el responsable del inicio del tratamiento anticoagulante (A) y de quién debe ser la responsabilidad en la educación de los pacientes anticoagulados y sus cuidadores (B)
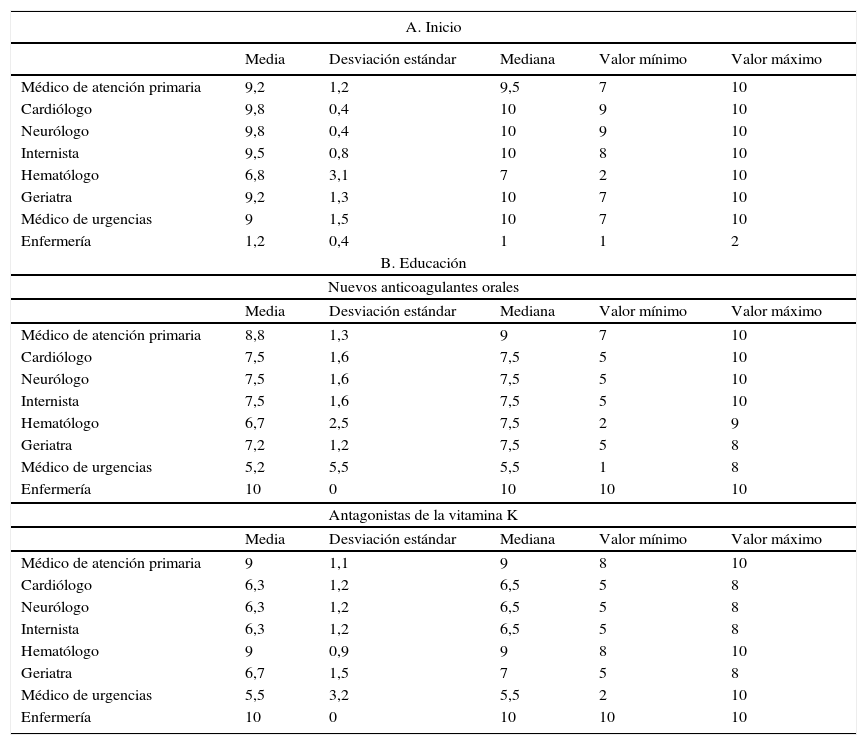
| A. Inicio | |||||
|---|---|---|---|---|---|
| Media | Desviación estándar | Mediana | Valor mínimo | Valor máximo | |
| Médico de atención primaria | 9,2 | 1,2 | 9,5 | 7 | 10 |
| Cardiólogo | 9,8 | 0,4 | 10 | 9 | 10 |
| Neurólogo | 9,8 | 0,4 | 10 | 9 | 10 |
| Internista | 9,5 | 0,8 | 10 | 8 | 10 |
| Hematólogo | 6,8 | 3,1 | 7 | 2 | 10 |
| Geriatra | 9,2 | 1,3 | 10 | 7 | 10 |
| Médico de urgencias | 9 | 1,5 | 10 | 7 | 10 |
| Enfermería | 1,2 | 0,4 | 1 | 1 | 2 |
| B. Educación | |||||
| Nuevos anticoagulantes orales | |||||
| Media | Desviación estándar | Mediana | Valor mínimo | Valor máximo | |
| Médico de atención primaria | 8,8 | 1,3 | 9 | 7 | 10 |
| Cardiólogo | 7,5 | 1,6 | 7,5 | 5 | 10 |
| Neurólogo | 7,5 | 1,6 | 7,5 | 5 | 10 |
| Internista | 7,5 | 1,6 | 7,5 | 5 | 10 |
| Hematólogo | 6,7 | 2,5 | 7,5 | 2 | 9 |
| Geriatra | 7,2 | 1,2 | 7,5 | 5 | 8 |
| Médico de urgencias | 5,2 | 5,5 | 5,5 | 1 | 8 |
| Enfermería | 10 | 0 | 10 | 10 | 10 |
| Antagonistas de la vitamina K | |||||
| Media | Desviación estándar | Mediana | Valor mínimo | Valor máximo | |
| Médico de atención primaria | 9 | 1,1 | 9 | 8 | 10 |
| Cardiólogo | 6,3 | 1,2 | 6,5 | 5 | 8 |
| Neurólogo | 6,3 | 1,2 | 6,5 | 5 | 8 |
| Internista | 6,3 | 1,2 | 6,5 | 5 | 8 |
| Hematólogo | 9 | 0,9 | 9 | 8 | 10 |
| Geriatra | 6,7 | 1,5 | 7 | 5 | 8 |
| Médico de urgencias | 5,5 | 3,2 | 5,5 | 2 | 10 |
| Enfermería | 10 | 0 | 10 | 10 | 10 |
Spider maps de las puntuaciones (valores medianos) otorgadas por los participantes en cada reunión regional sobre quién debe indicar la anticoagulación en pacientes con fibrilación auricular no valvular (nuevo anticoagulante: línea continua; antagonista de la vitamina K: línea discontinua).
Spider map global de las puntuaciones (valores medianos) otorgadas por los participantes sobre quién debe ser el responsable del seguimiento del paciente anticoagulado con un nuevo anticoagulante (línea continua) o con un antagonista de la vitamina K (línea discontinua) (A) y quién debe participar en la educación de los pacientes (B).
No hubo discrepancias entre los diversos especialistas respecto a la valoración de ninguna de las variables evaluadas.
DiscusiónLos resultados de este trabajo ofrecen datos de gran interés sobre la percepción que tienen los diversos especialistas implicados en el manejo de la anticoagulación en pacientes con FANV sobre los criterios en los que el médico se basa para elegir un NACO o un clásico AVK. Podría pensarse, a priori, que las decisiones médicas estarían basadas estrictamente en los resultados de los ensayos clínicos4-6 y en las recomendaciones que hacen las guías de práctica clínica a partir de la evidencia de dichos ensayos2,7,10,11, pero existen otros muchos factores que pueden influir en dichas decisiones. De hecho, si se siguieran al pie de la letra las recomendaciones de la actualización de 2012 de la guía sobre fibrilación auricular de la Sociedad Europea de Cardiología10, la mayoría de los pacientes con FANV con indicación de anticoagulación deberían estar recibiendo los nuevos anticoagulantes, en lugar de los AVK, ya que dicha guía los considera preferibles en la mayoría de los enfermos. Esto contrasta con el bajo uso de NACO en España, aunque es cierto que este muy bajo porcentaje pueda estar influido por el escaso tiempo de su uso, desde la publicación en 2009 del estudio Randomized Evaluation of Long Term Anticoagulant Therapy (RE-LY) con dabigatrán4 y en 2011 de los estudios de rivaroxabán5 y apixabán6 y su posterior aprobación por las agencias del medicamento, y de las normativas de las autoridades sanitarias. Pero también existen otros factores, relacionados con la interpretación que hace cada médico de la evidencia existente en los artículos y guías y la percepción y las preferencias personales de cada médico, que pueden influir en la aplicación al paciente de las recomendaciones de las guías de práctica clínica.
Esta información de índole práctica puede obtenerse mediante encuestas individuales, en las que cada médico encuestado rellena un cuestionario, o mediante artículos de consenso de expertos, con distintos formatos: narración de los consensos acordados, preguntas-respuestas, etc.12-14. No existen, hasta lo que nosotros sepamos, artículos sobre este tema en España, y muy escasa información en otros países7-9. El trabajo que presentamos tiene unas características intermedias entre los 2 tipos anteriores, con una metodología más elaborada, que objetiva de forma numérica el grado de importancia que se da a cada factor, o el grado de acuerdo con cada una de las cuestiones planteadas, tras una discusión en grupos reducidos de expertos.
Nuestros resultados indican que las variables que más influyen en la elección del tipo de anticoagulante en pacientes con FANV son la función renal, la dificultad de acceso a la monitorización de la actividad anticoagulante y el riesgo hemorrágico elevado, lo que concuerda con los datos publicados en otros países7,8. Un riesgo tromboembólico alto y un buen cumplimiento terapéutico también tendrían, aunque con menos fuerza, un papel orientativo. Sin embargo, el sexo, el peso, la edad, las preferencias del paciente y el coste del fármaco tendrían menos influencia a la hora de considerar el tipo de fármaco anticoagulante. Algunas de estas percepciones son lógicas (como el buen o mal control previo con AVK, el buen cumplimiento terapéutico y el deterioro cognitivo relacionado con este), pero el resto, que tienen que ver con la eficacia y la seguridad de los NACO en sus ensayos clínicos, son matizables y, en ocasiones, discordantes con los resultados de los estudios y las recomendaciones de las guías de práctica clínica. Por ejemplo, la actualización de 2012 de la guía europea considera la insuficiencia renal grave, con tasa de filtración glomerular menor de 30ml/min, como una recomendación para no usar los NACO en general10, aunque el rivaroxabán y el apixabán tienen una vía de metabolización y eliminación fundamentalmente hepáticas5,6. En nuestro estudio, los participantes estuvieron más de acuerdo con la recomendación global de la guía, prefiriendo en estos pacientes un AVK, aunque también se decantaron por un AVK en casos de disfunción moderada (tasa de filtración glomerular entre 30 y 50ml/min), en los que la guía recomienda por igual los NACO (a dosis más bajas) o los AVK. La percepción general en nuestros resultados es que los médicos escogerían un NACO, con preferencia a un AVK, en pacientes con riesgo embólico o hemorrágico elevado, asumiendo que el efecto de reducción de tromboembolias y hemorragias mayores es superior con los NACO. Curiosamente, los participantes no dieron gran importancia a la edad avanzada, al coste de los fármacos ni a las preferencias del paciente a la hora de elegir un NACO o un AVK. Además, llama la atención la notable similitud entre todos ellos en las distintas reuniones regionales. Respecto a los otros aspectos planteados, la percepción de los médicos participantes fue que los NACO no mejorarían la adherencia terapéutica, en relación con los AVK, y que todos los especialistas implicados, incluyendo a los médicos de atención primaria y de urgencias, deberían responsabilizarse de indicar e iniciar el tratamiento anticoagulante, lo que también contrasta con la realidad actual en muchas áreas de España.
Los resultados de nuestro trabajo indican que, en la percepción de los distintos especialistas implicados en el manejo de la FANV, la existencia de un riesgo trombótico y hemorrágico elevado y el fracaso del tratamiento previo con dicumarínicos predisponen a elegir un NACO, mientras que la insuficiencia renal, el deterioro cognitivo, el buen control con dicumarínicos y un riesgo hemorrágico bajo inclinan a elegir un dicumarínico clásico. El riesgo trombótico bajo, el coste del fármaco, las preferencias del paciente, el sexo y el peso no influyen para elegir entre unos y otros anticoagulantes. Esta percepción a veces no es coincidente del todo con los resultados de los ensayos clínicos y las recomendaciones de las guías de práctica clínica, lo que puede indicar que existen otros factores distintos a la pura evidencia científica que influyen a la hora de su aplicación al enfermo.
Nuestro trabajo tiene la limitación de que se trata, en cierta forma, de una encuesta sobre preferencias de los diversos especialistas implicados en este campo, pero esto es también lo que le da interés, ya que refleja la percepción que tienen sobre el problema, y que después se traducirá en la decisión clínica ante el paciente. Es cierto que las limitaciones inherentes al tipo de estudio (encuesta con valoración cualitativa), a la selección no aleatorizada de los participantes en las reuniones y al pequeño número de participantes por cada especialidad pueden introducir un sesgo en los resultados del estudio, pero es interesante destacar que las percepciones fueron muy congruentes y homogéneas entre los diversos especialistas encuestados y en todas las regiones españolas.
- •
Los anticoagulantes orales más usados son los antagonistas de la vitamina K.
- •
Los nuevos anticoagulantes son igual o más seguros y eficaces que los clásicos.
- •
No se conocen los motivos que llevan al médico a elegir un tipo u otro de anticoagulante.
- •
Pueden identificarse razones que orientan a los médicos para la elección de uno u otro tipo de anticoagulante.
- •
El riesgo trombótico y hemorrágico elevado y el fracaso del tratamiento previo con dicumarínicos predisponen a elegir un nuevo anticoagulante.
- •
La insuficiencia renal, el deterioro cognitivo, el buen control con dicumarínicos y un riesgo hemorrágico bajo inclinan a decantarse por un dicumarínico clásico.
Este estudio ha sido financiado por la Alianza Bristol-Myer-Squibb/Pfizer.
Conflicto de interesesAlianza Bristol-Myer-Squibb/Pfizer, ha colaborado económicamente para la realización y la redacción del manuscrito.
Listado de participantes en el estudio ACADEMIC
Cardiología: Juan Cosín Sales, Juan Gabriel Martínez, Gonzalo Barón Esquivias, Eduardo Vázquez Ruiz de Castroviejo, Joaquín Alonso Martín, Juan R. Rey Blas, Enrique Galve Basilio, Jordi Bruguera Cortada, Norberto Alonso Orcajo, Pilar Mazón Ramos, José M. Ormaetxe, José M. Cuesta Cosgaya.
Neurología: Tomás Segura Martín, Ignacio Casado Naranjo, Antonio Gil Núñez, Joan Martí Fàbregas, Montserrat González Delgado, M. del Mar Freijó Guerrero.
Hematología: Vicente Vicente García, Francisco J. Rodríguez Martorell, Víctor Jiménez Yuste, José Mateo Arranz, Ángeles Fernández, Olga Gavín Sebastián.
Medicina interna: José M. Cepeda Rodrigo, Javier García Alegría, Jorge F. Gómez- Cerezo, Ferrán García-Bragado Dalmau.
Urgencias: Pere Llorens Soriano, Coral Suero Méndez, Alfonso Martín Martínez, Blanca Coll-Vinent, Gabriel Redondo Torres, Javier Ochoa Gómez.
Atención primaria: Vicente Pallarés Carratalá, Juan C. Martí Canales, Isabel Egocheaga Cabello, Mariano de la Figuera von Wichmann, Miguel A. Prieto Díaz.