Conocer la adecuación del tratamiento antitrombótico (TAT) a las guías de práctica clínica en pacientes con fibrilación auricular no valvular.
DiseñoEstudio observacional prospectivo.
EmplazamientoCentros de Salud de atención primaria y Servicio de Cardiología de un Departamento de Salud de la Comunidad Valenciana, España.
ParticipantesUn total de 505 pacientes con diagnóstico de fibrilación auricular no valvular en la historia clínica electrónica de atención primaria.
Mediciones principalesPacientes con TAT inadecuado, definido como aquellos con puntuación CHA2DS2-VASc≥1 que no reciban anticoagulación oral, los tratados con fármacos antivitaminaK y deficiente control de la anticoagulación, la antiagregación asociada inapropiadamente con anticoagulantes, y pacientes con CHA2DS2-VASc=0 y TAT.
ResultadosLa edad media fue 77,4±10años. El TAT se estimó inadecuado en el 58% de los casos. Los factores relacionados de forma independiente con TAT inadecuado en la muestra global fueron la edad (OR: 1,02 [1-1,04]; p=0,029), el hipotiroidismo (OR: 1,98 [1,14-3,43]; p=0,015], el antecedente de cardiopatía isquémica (OR: 1,73 [1,15-2,59]; p=0,008) y la fibrilación auricular paroxística (OR: 2,11 [1,41-3,17]; p<0,0001).
ConclusionesLos datos muestran la elevada prevalencia de tratamiento antitrombótico inadecuado en la práctica diaria, así como sus diversas causas.
To determine whether antithrombotic treatment (ATT) in patients with non-valvular atrial fibrillation in a health area complies with the recommendations of current clinical guidelines.
DesignProspective observational study.
LocationPrimary Health Care Centres and Cardiology Department of a Health Department of the Valencian Community, Spain.
ParticipantsA total of 505 patients with nonvalvular atrial fibrillation were included in the study.
Main measurementsATT was deemed to be inappropriate in patients with a CHA2DS2-VASc score ≥1 and who were not under oral anticoagulation, in patients treated with antivitaminK drugs, and poor control of oral anticoagulation, or with antiplatelet therapy inappropriately associated with anticoagulation, and in patients on ATT with a CHA2DS2-VASc score=0.
ResultsThe median age was 77.4±10years. The ATT was considered inadequate in 58% of cases. Factors independently associated with inadequate ATT were age (OR: 1.02 [1-1.04]; P=.029), hypothyroidism (OR: 1.98 [1.14-3.43]; P=.015), ischaemic heart disease (OR: 1.3 [1.15-2.59]; P=.008) and paroxysmal non-valvular AF (OR: 2.11 [1.41-3.17]; P<.0001).
ConclusionsThese data underline the high prevalence of inadequate ATT in daily practice, as well its different causes.
La fibrilación auricular (FA) es la arritmia sostenida más frecuente en los países desarrollados. La prevalencia en la población general se sitúa en torno al 2%, y se incrementa con la edad1,2. La FA conlleva un marcado aumento del riesgo de eventos tromboembólicos, entre los que el ictus es el más frecuente.
La prevención del ictus isquémico mediante la anticoagulación oral (ACO) con fármacos antivitaminaK (AVK) o con anticoagulantes directos es la clave en el manejo de los pacientes con FA3,4. El uso de AVK constituyó un avance en salud pública, descendiendo la frecuencia anual de ictus en esta población desde el 5-10% a menos del 2%, según el riesgo subyacente5. Sin embargo, su margen terapéutico es estrecho. Además de las interacciones con múltiples fármacos y alimentos y su metabolización variable, obliga a controles periódicos y ajustes frecuentes de dosis para disminuir el riesgo de eventos tanto trombóticos como hemorrágicos6. En los últimos años han surgido los fármacos anticoagulantes directos7–10 con eficacia y seguridad demostrada como alternativa a los AVK, posicionándose junto a ellos para el tratamiento antitrombótico de estos pacientes.
Disponemos hoy en día de escalas validadas11 que permiten estimar el riesgo anual de eventos en los pacientes con FA y establecer la indicación para el inicio de la terapia antitrombótica. Sin embargo, los ACO a menudo no se utilizan de acuerdo a los baremos de riesgo y guías clínicas, siendo sobreutilizados en pacientes de bajo riesgo e infrautilizados en los de alto riesgo de ictus.
Los antiagregantes, como el ácido acetilsalicílico, que se han empleado como alternativa al tratamiento anticoagulante no reducen significativamente el riesgo de ictus ni la mortalidad, con el inconveniente de incrementar el riesgo de eventos hemorrágicos12, por lo que hoy en día no están recomendados en las guías europeas como tratamiento preventivo de eventos tromboembólicos en los pacientes con FA3. Aunque existen situaciones clínicas en las que su uso junto a la ACO viene justificado por la coexistencia de enfermedad arterioesclerótica13, aún no está clarificado completamente el beneficio adicional que comporta esta asociación. Así, mientras las guías europeas recomiendan un tratamiento antiagregante concomitante más agresivo en pacientes con bajo riesgo de sangrado3, las guías americanas son más conservadoras al respecto4. Por otro lado, la prevalencia de tratamiento antiagregante concomitante a la ACO en pacientes con FA no ha sido bien estudiada.
La FA es una enfermedad compleja que requiere un tratamiento antitrombótico apropiado para mitigar el riesgo de ictus y las complicaciones hemorrágicas. Con estas premisas, el objetivo principal de nuestro estudio ha sido conocer la adecuación de dicho tratamiento a las recomendaciones de las guías de práctica clínica en pacientes con FA no valvular.
MétodosEl registro Actualidad en FIbrilación auricular No Valvular (AFINVA) se diseñó con el objetivo principal de conocer la prevalencia de la FA no valvular en nuestro medio, las características de su manejo clínico y terapéutico, y su posible modificación temporal.
La información detallada del registro, su diseño y los resultados principales ya han sido referidos14. En resumen, se trata de un estudio observacional prospectivo con un corte transversal exploratorio (cuyos resultados constituyen el cuerpo del estudio actual) y visitas de seguimiento a 1, 2 y 3años (parte prospectiva) en condiciones de práctica clínica habitual.
El presente estudio muestra resultados parciales e investiga como objetivo principal la adecuación del tratamiento antitrombótico a las recomendaciones de las guías de práctica clínica, y como objetivos secundarios la identificación de los factores asociados con la no anticoagulación y con el mal control de la misma en los pacientes tratados con AVK. La muestra total corresponde al 10,5% de la población general de un Departamento de Salud que presta atención sanitaria a 285.000 habitantes. Para el estudio, contamos con la representación del 91% de las zonas básicas de salud del Departamento a través de los cupos asistenciales de 20 médicos de atención primaria según criterios de conveniencia, coordinadas desde el Servicio de Cardiología de nuestro hospital.
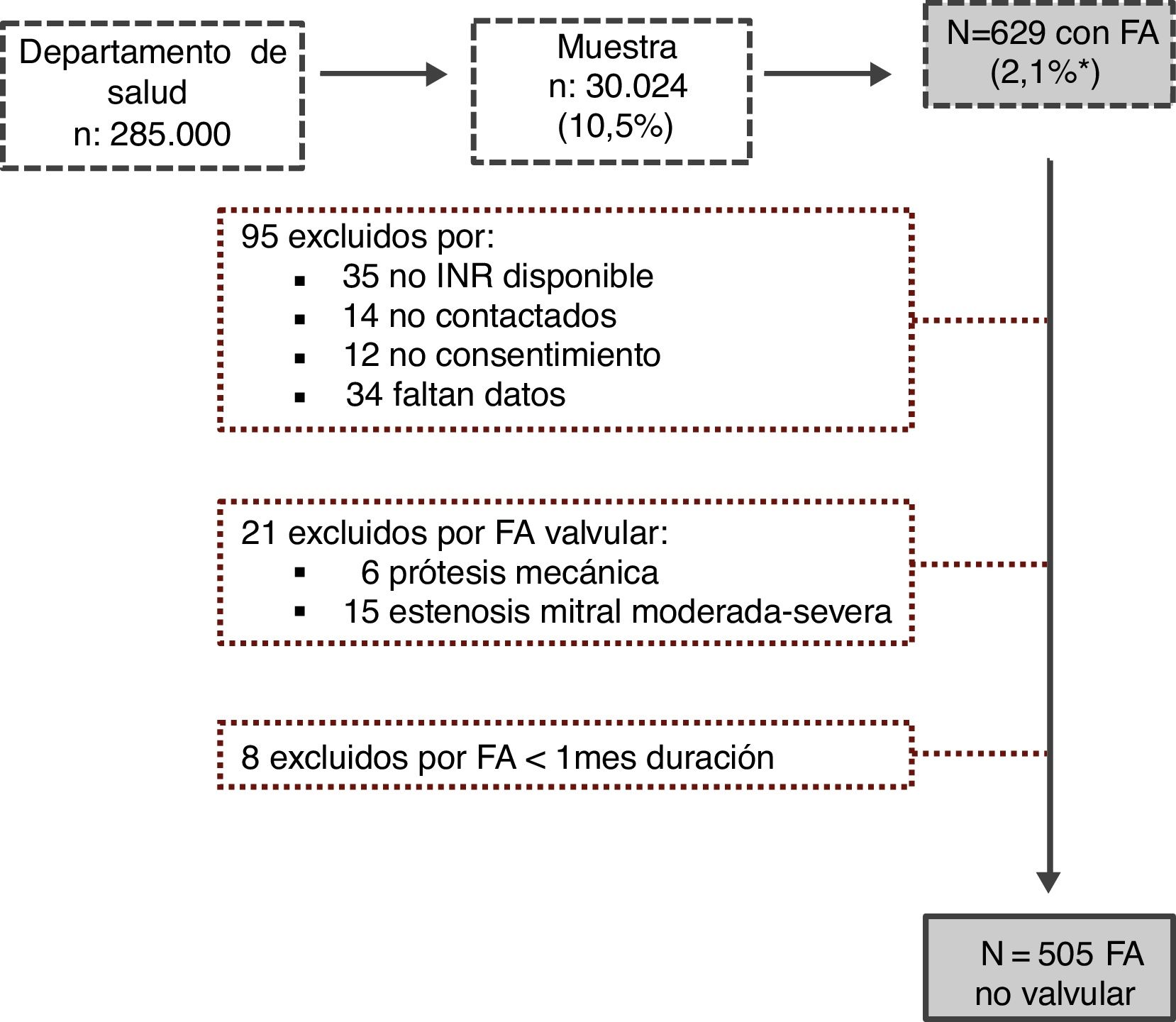
El periodo de reclutamiento abarcó desde octubre de 2014 hasta enero de 2015. Consideramos como población elegible a los pacientes mayores de 18años con diagnóstico de FA documentado en la historia clínica de atención primaria. Del total, seleccionamos para el registro los casos con FA no valvular (entendida esta en ausencia de prótesis valvular mecánica o estenosis mitral al menos moderada). Posteriormente fueron excluidos los pacientes con FA de duración inferior a un mes y los que no otorgaron consentimiento informado por escrito. Se recogieron datos demográficos, clínicos, exploraciones complementarias y tratamiento a través de entrevista personal y/o de la historia electrónica compartida entre atención primaria y hospitalaria.
Se clasificó el tipo de FA según las guías de práctica clínica3 como paroxística (autolimitada, menos de 7días de duración), persistente (duración mayor de 7días y que requiere para su terminación cardioversión farmacológica o eléctrica) o permanente (se acepta que el ritmo de base del paciente es FA y es imposible o no está indicado restablecer el ritmo sinusal).
La evaluación del riesgo de accidente cerebrovascular se determinó mediante la escala CHA2DS2-VASc11, y la del riesgo de sangrado, con la escala HAS-BLED15. En los pacientes anticoagulados con AVK se recogieron los valores del rango normalizado internacional (INR) de los 6 meses previos y se calculó el tiempo en rango terapéutico (TRT) por el método de Rosendaal16, considerando adecuado control de la ACO a aquellos con INR entre 2 y 3 durante un TRT≥65%. No se tuvieron en cuenta los controles de INR realizados en el mes posterior a su ocasional interrupción por causa médico-quirúrgica.
Consideramos anemia la presencia de cifras de hemoglobina inferiores a 12g/dl en mujeres y 13g/dl en hombres. La tasa de filtrado glomerular (TFG) fue estimada mediante la ecuación CKD-EPI.
Se consideraron como manejo inadecuado de la terapia antitrombótica las siguientes situaciones:
- 1.
Pacientes con puntuación CHA2DS2-VASc≥1 que no recibían tratamiento anticoagulante.
- 2.
Pacientes en tratamiento con AVK e inadecuado control de la ACO por TRT<65% en los últimos 6meses.
- 3.
Pacientes con tratamiento antiagregante asociado a la ACO más allá de un año tras síndrome coronario agudo y/o revascularización y sin elevado riesgo de trombosis coronaria (stents en tronco, técnicas complejas o stents largos).
- 4.
Pacientes con puntuación en la escala CHA2DS2-VASc=0 que recibieran tratamiento anticoagulante al margen del periodo de pericardioversión, o fármacos antiagregantes.
Consideramos el tamaño muestral asumiendo un riesgo alfa del 5% y una potencia del 90%, empleando para su cálculo la estimación de un aumento en la proporción de la población con tratamiento antitrombótico adecuado en el seguimiento del 2% anual. Según el mismo, se precisaban 485 pacientes. Asumimos un 5% de pérdidas, por lo que eran necesarios 509 pacientes.
El protocolo del estudio fue aprobado por el Comité Ético y de Investigación Clínica de nuestro hospital y se lleva a cabo de acuerdo con los requisitos éticos expresados en la declaración de Helsinki y sus enmiendas posteriores.
Análisis estadísticoLas variables continuas son expresadas como media y desviación estándar y las variables categóricas como porcentajes. Para comparar las características clínicas y analíticas entre los grupos, empleamos una prueba t para las variables continuas y la ji cuadrado para las categóricas. Analizamos con regresión logística los posibles predictores de un tratamiento antitrombótico inadecuado, de no anticoagulación y del mal control de la misma en pacientes tratados con AVK, incluyendo como potenciales variables predictoras aquellas que se consideraron relevantes según la justificación teórica (sexo, edad, hipertensión arterial, antecedentes de cardiopatía isquémica, insuficiencia cardíaca y de ictus previo, ingesta de alcohol, anemia, hipotiroidismo, TFG, presencia de cardiopatía estructural y tipo de FA), y para el análisis del mal control de la anticoagulación, las escalas de riesgo de sangrado (HAS-BLED) y de ictus (CHA2DS2-VASc). Las variables edad y TFG fueron cuantitativas, y las restantes, binarias. Se estimaron los modelos mediante exclusión secuencial hacia atrás, excluyendo en cada paso la variable con valor de p>0,10. Los valores de p se obtuvieron por la significación de la prueba de razón de verosimilitud. Se comprobaron las condiciones del mismo y la calibración con la prueba de bondad de ajuste de Hosmer-Lemeshow y la capacidad para discriminar con el cálculo del área bajo la curva ROC. Las odds ratios (OR) se expresan con el intervalo de confianza (IC) del 95%. Los valores de p<0,05 fueron considerados estadísticamente significativos. Los análisis se realizaron utilizando IBM SPSS Statistics® versión 19.0.0.329.
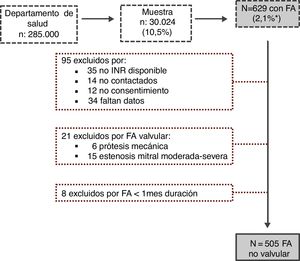
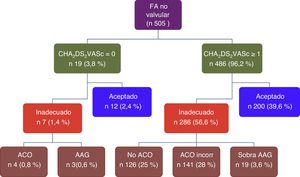
ResultadosLa muestra poblacional inicial incluyó 30.024 individuos, entre los que se detectaron 629 pacientes con diagnóstico de FA, lo que traduce una prevalencia en la población general de nuestro medio del 2,1%. Tras aplicar los criterios de exclusión (fig. 1), se analizaron finalmente los datos de 505 pacientes con FA no valvular, con una edad media de 77,4±10años, siendo el 55% mujeres. La prevalencia de FA aumentó con la edad, llegando al 8,1% en mayores de 65años.
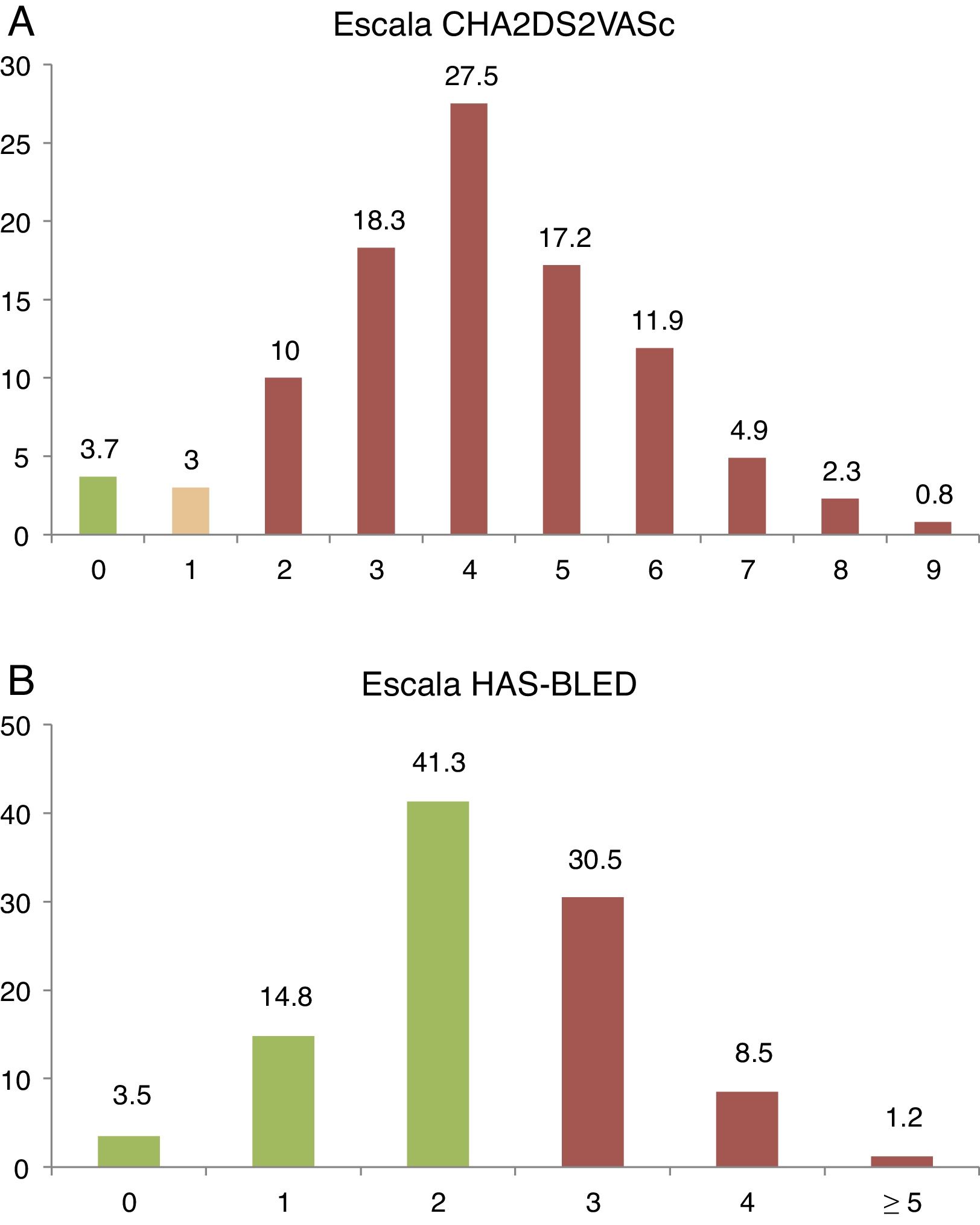
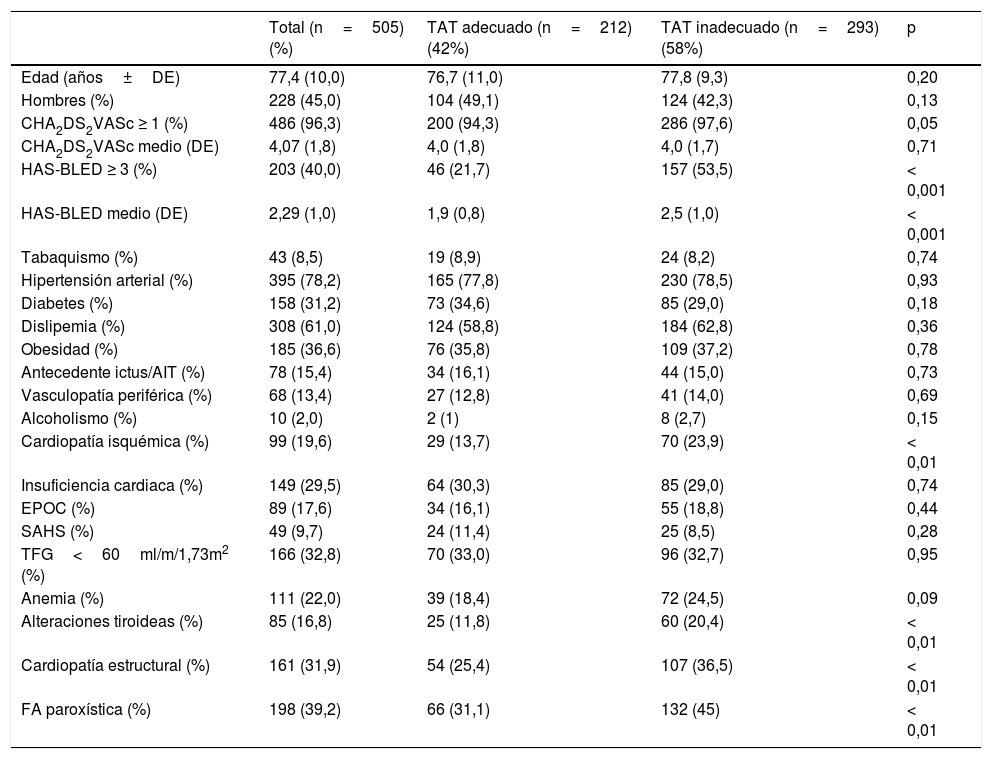
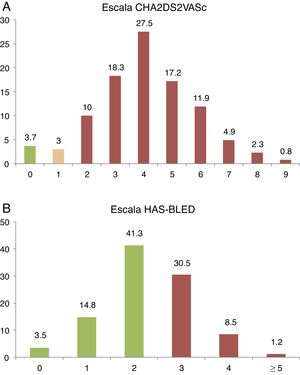
En la tabla 1 se recogen las características de la muestra. Destaca la elevada prevalencia de factores de riesgo cardiovascular y la importante comorbilidad. La FA no valvular persistente-permanente como ritmo aceptado representó el 60,8% de casos, y la forma paroxística, el 39,2% restante. Los pacientes con cardiopatía estructural asociada representan el 31,9% de la muestra, siendo la más frecuente (19,6%) la cardiopatía isquémica. El 96,3% de los pacientes tuvieron un riesgo embolígeno moderado o alto (CHA2DS2-VASc≥1), mientras que el 40,2% de la muestra presentaban un alto riesgo de sangrado (HAS-BLED≥3) (fig. 2A,B).
Características de la muestra de pacientes con fibrilación auricular no valvular
| Total (n=505) (%) | TAT adecuado (n=212) (42%) | TAT inadecuado (n=293) (58%) | p | |
|---|---|---|---|---|
| Edad (años±DE) | 77,4 (10,0) | 76,7 (11,0) | 77,8 (9,3) | 0,20 |
| Hombres (%) | 228 (45,0) | 104 (49,1) | 124 (42,3) | 0,13 |
| CHA2DS2VASc ≥ 1 (%) | 486 (96,3) | 200 (94,3) | 286 (97,6) | 0,05 |
| CHA2DS2VASc medio (DE) | 4,07 (1,8) | 4,0 (1,8) | 4,0 (1,7) | 0,71 |
| HAS-BLED ≥ 3 (%) | 203 (40,0) | 46 (21,7) | 157 (53,5) | < 0,001 |
| HAS-BLED medio (DE) | 2,29 (1,0) | 1,9 (0,8) | 2,5 (1,0) | < 0,001 |
| Tabaquismo (%) | 43 (8,5) | 19 (8,9) | 24 (8,2) | 0,74 |
| Hipertensión arterial (%) | 395 (78,2) | 165 (77,8) | 230 (78,5) | 0,93 |
| Diabetes (%) | 158 (31,2) | 73 (34,6) | 85 (29,0) | 0,18 |
| Dislipemia (%) | 308 (61,0) | 124 (58,8) | 184 (62,8) | 0,36 |
| Obesidad (%) | 185 (36,6) | 76 (35,8) | 109 (37,2) | 0,78 |
| Antecedente ictus/AIT (%) | 78 (15,4) | 34 (16,1) | 44 (15,0) | 0,73 |
| Vasculopatía periférica (%) | 68 (13,4) | 27 (12,8) | 41 (14,0) | 0,69 |
| Alcoholismo (%) | 10 (2,0) | 2 (1) | 8 (2,7) | 0,15 |
| Cardiopatía isquémica (%) | 99 (19,6) | 29 (13,7) | 70 (23,9) | < 0,01 |
| Insuficiencia cardiaca (%) | 149 (29,5) | 64 (30,3) | 85 (29,0) | 0,74 |
| EPOC (%) | 89 (17,6) | 34 (16,1) | 55 (18,8) | 0,44 |
| SAHS (%) | 49 (9,7) | 24 (11,4) | 25 (8,5) | 0,28 |
| TFG<60ml/m/1,73m2 (%) | 166 (32,8) | 70 (33,0) | 96 (32,7) | 0,95 |
| Anemia (%) | 111 (22,0) | 39 (18,4) | 72 (24,5) | 0,09 |
| Alteraciones tiroideas (%) | 85 (16,8) | 25 (11,8) | 60 (20,4) | < 0,01 |
| Cardiopatía estructural (%) | 161 (31,9) | 54 (25,4) | 107 (36,5) | < 0,01 |
| FA paroxística (%) | 198 (39,2) | 66 (31,1) | 132 (45) | < 0,01 |
AIT: accidente cerebrovascular/accidente isquémico transitorio; DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; SAHS: síndrome apnea-hipopnea del sueño; TAT: tratamiento antitrombótico; TFG: tasa de filtrado glomerular renal.
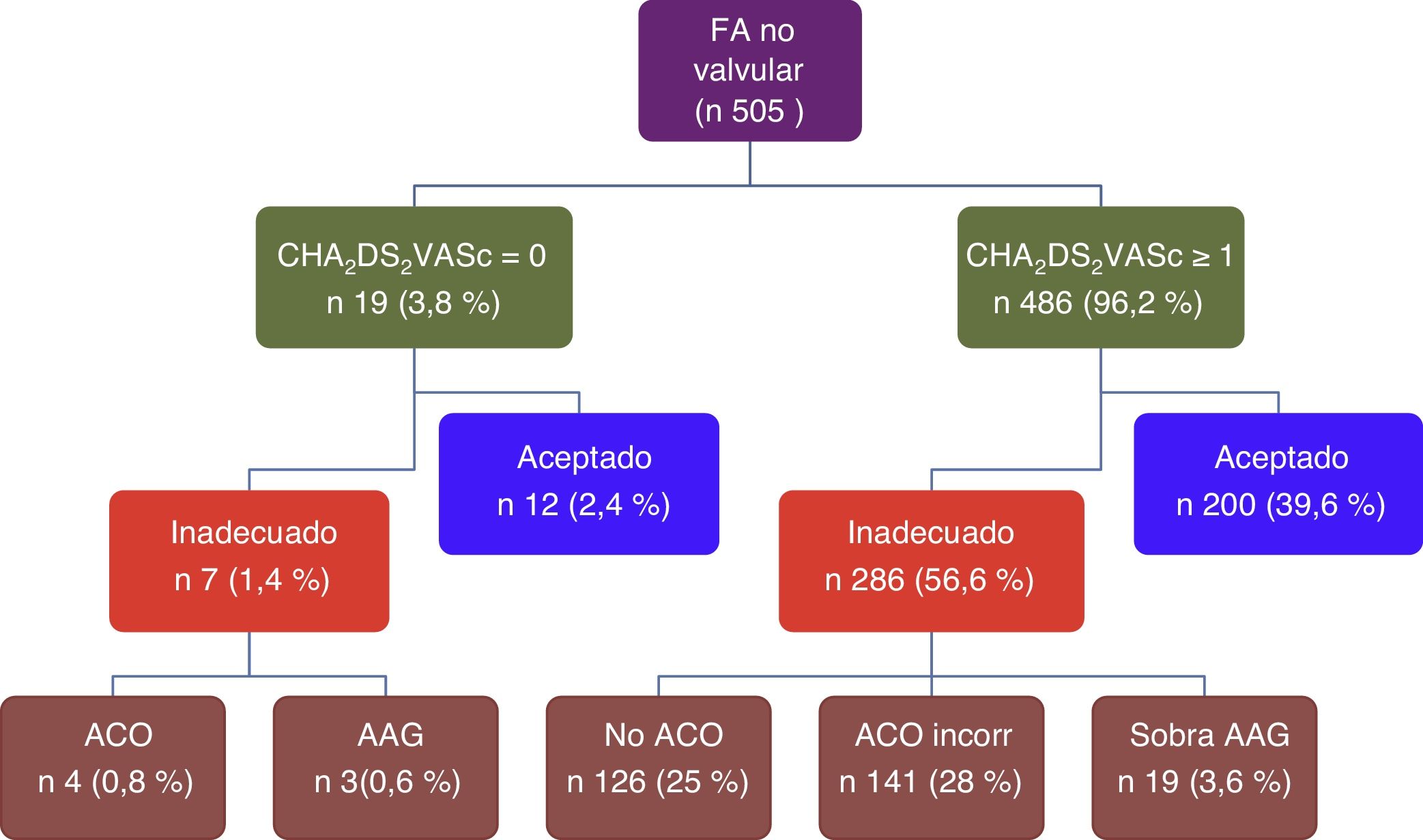
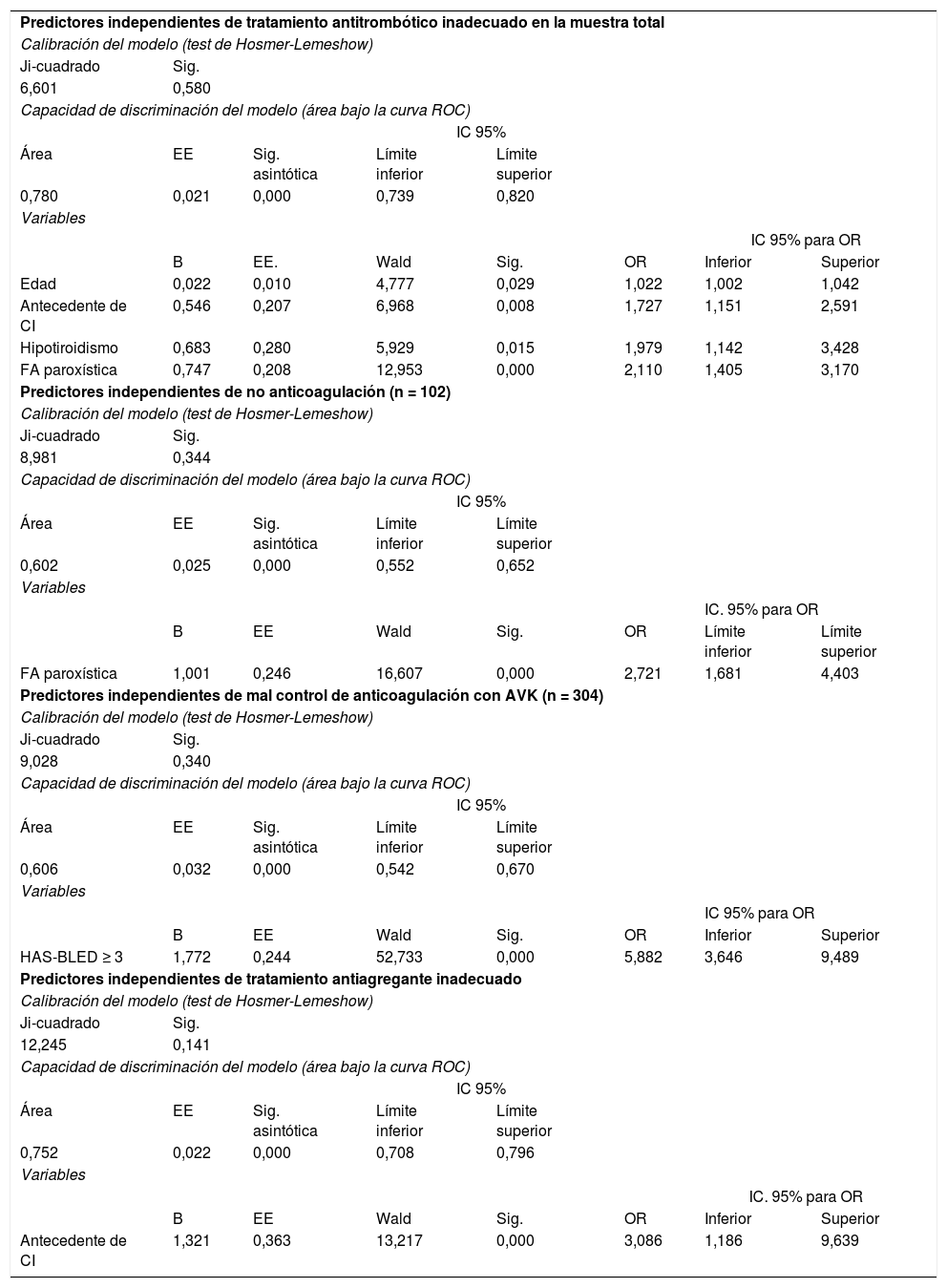
El tratamiento antitrombótico se estimó inadecuado en el 58% de pacientes (fig. 3), con la siguiente distribución: 25% por no ACO a pesar de indicación por CHA2DS2-VASc≥1, 28% por control inadecuado del tratamiento con AVK (TRT<65%), 3,6% por tratamiento antiagregante concomitante no indicado, y 1,4% por tratamiento en pacientes con CHA2DS2-VASc=0. Los predictores independientes de un tratamiento antitrombótico inadecuado fueron la edad, el hipotiroidismo, el antecedente de cardiopatía isquémica y la FA paroxística. Los tres últimos duplican la probabilidad de que el tratamiento no sea el adecuado. El análisis de discriminación del modelo fue bueno y mostró un área bajo la curva ROC de 0,78 (IC95%: 0,74-0,82) (tabla 2).
Análisis mediante regresión logística global y segmentado
| Predictores independientes de tratamiento antitrombótico inadecuado en la muestra total | |||||||
| Calibración del modelo (test de Hosmer-Lemeshow) | |||||||
| Ji-cuadrado | Sig. | ||||||
| 6,601 | 0,580 | ||||||
| Capacidad de discriminación del modelo (área bajo la curva ROC) | |||||||
| IC 95% | |||||||
| Área | EE | Sig. asintótica | Límite inferior | Límite superior | |||
| 0,780 | 0,021 | 0,000 | 0,739 | 0,820 | |||
| Variables | |||||||
| IC 95% para OR | |||||||
| B | EE. | Wald | Sig. | OR | Inferior | Superior | |
| Edad | 0,022 | 0,010 | 4,777 | 0,029 | 1,022 | 1,002 | 1,042 |
| Antecedente de CI | 0,546 | 0,207 | 6,968 | 0,008 | 1,727 | 1,151 | 2,591 |
| Hipotiroidismo | 0,683 | 0,280 | 5,929 | 0,015 | 1,979 | 1,142 | 3,428 |
| FA paroxística | 0,747 | 0,208 | 12,953 | 0,000 | 2,110 | 1,405 | 3,170 |
| Predictores independientes de no anticoagulación (n = 102) | |||||||
| Calibración del modelo (test de Hosmer-Lemeshow) | |||||||
| Ji-cuadrado | Sig. | ||||||
| 8,981 | 0,344 | ||||||
| Capacidad de discriminación del modelo (área bajo la curva ROC) | |||||||
| IC 95% | |||||||
| Área | EE | Sig. asintótica | Límite inferior | Límite superior | |||
| 0,602 | 0,025 | 0,000 | 0,552 | 0,652 | |||
| Variables | |||||||
| IC. 95% para OR | |||||||
| B | EE | Wald | Sig. | OR | Límite inferior | Límite superior | |
| FA paroxística | 1,001 | 0,246 | 16,607 | 0,000 | 2,721 | 1,681 | 4,403 |
| Predictores independientes de mal control de anticoagulación con AVK (n = 304) | |||||||
| Calibración del modelo (test de Hosmer-Lemeshow) | |||||||
| Ji-cuadrado | Sig. | ||||||
| 9,028 | 0,340 | ||||||
| Capacidad de discriminación del modelo (área bajo la curva ROC) | |||||||
| IC 95% | |||||||
| Área | EE | Sig. asintótica | Límite inferior | Límite superior | |||
| 0,606 | 0,032 | 0,000 | 0,542 | 0,670 | |||
| Variables | |||||||
| IC 95% para OR | |||||||
| B | EE | Wald | Sig. | OR | Inferior | Superior | |
| HAS-BLED ≥ 3 | 1,772 | 0,244 | 52,733 | 0,000 | 5,882 | 3,646 | 9,489 |
| Predictores independientes de tratamiento antiagregante inadecuado | |||||||
| Calibración del modelo (test de Hosmer-Lemeshow) | |||||||
| Ji-cuadrado | Sig. | ||||||
| 12,245 | 0,141 | ||||||
| Capacidad de discriminación del modelo (área bajo la curva ROC) | |||||||
| IC 95% | |||||||
| Área | EE | Sig. asintótica | Límite inferior | Límite superior | |||
| 0,752 | 0,022 | 0,000 | 0,708 | 0,796 | |||
| Variables | |||||||
| IC. 95% para OR | |||||||
| B | EE | Wald | Sig. | OR | Inferior | Superior | |
| Antecedente de CI | 1,321 | 0,363 | 13,217 | 0,000 | 3,086 | 1,186 | 9,639 |
AVK: antivitamina K; CI: cardiopatía isquémica; EE: error estándar; IC: intervalo de confianza; OR: odds ratio.
El 25% (n=126) de los pacientes con indicación de ACO no recibían tratamiento anticoagulante (el 15% recibían antiagregantes y el 10% ningún tratamiento antitrombótico). Entre los factores relacionados con la falta de ACO estaban: menor edad, menor puntuación media en las escalas CHA2DS2-VASc y HAS-BLED, menor presencia de factores de riesgo cardiovascular, mayor prevalencia de insuficiencia renal y la forma de presentación como FA paroxística. En el análisis multivariado la FA paroxística fue el único factor asociado de manera independiente a la no anticoagulación de los pacientes (OR: 2,72 [IC95%: 1,68-4,40]). El área bajo la curva ROC mostró una significativa capacidad discriminativa, aunque inferior al de la muestra global (0,60 [IC95%: 0,55-0,65]).
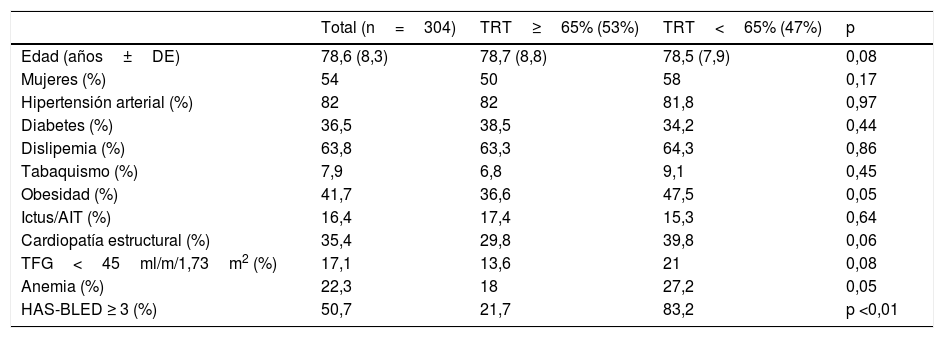
Tratamiento anticoagulanteDe los 304 pacientes anticoagulados con AVK, el 96% durante al menos 6meses, solo el 53% alcanzaba un buen control de ACO definido por TRT≥65%, siendo el TRT medio de la muestra del 63%. En la tabla 3 se recogen las variables asociadas al control de la ACO en los pacientes con AVK. Pacientes con obesidad, cardiopatía isquémica, disfunción renal al menos moderada (TFG<45ml/min/1,73m2) y anemia mostraron peor control del grado de ACO, si bien en el análisis multivariado el único factor relacionado de manera independiente fue la puntuación HAS-BLED≥3 que multiplica por 6 la probabilidad. El área bajo la curva ROC mostró una capacidad discriminativa significativa y similar a la obtenida en los pacientes no anticoagulados (0,61 [IC95%: 0,54-0,67]).
Variables asociadas al control de la INR en los pacientes con antivitamina K
| Total (n=304) | TRT≥65% (53%) | TRT<65% (47%) | p | |
|---|---|---|---|---|
| Edad (años±DE) | 78,6 (8,3) | 78,7 (8,8) | 78,5 (7,9) | 0,08 |
| Mujeres (%) | 54 | 50 | 58 | 0,17 |
| Hipertensión arterial (%) | 82 | 82 | 81,8 | 0,97 |
| Diabetes (%) | 36,5 | 38,5 | 34,2 | 0,44 |
| Dislipemia (%) | 63,8 | 63,3 | 64,3 | 0,86 |
| Tabaquismo (%) | 7,9 | 6,8 | 9,1 | 0,45 |
| Obesidad (%) | 41,7 | 36,6 | 47,5 | 0,05 |
| Ictus/AIT (%) | 16,4 | 17,4 | 15,3 | 0,64 |
| Cardiopatía estructural (%) | 35,4 | 29,8 | 39,8 | 0,06 |
| TFG<45ml/m/1,73m2 (%) | 17,1 | 13,6 | 21 | 0,08 |
| Anemia (%) | 22,3 | 18 | 27,2 | 0,05 |
| HAS-BLED ≥ 3 (%) | 50,7 | 21,7 | 83,2 | p <0,01 |
AIT: accidente isquémico transitorio; DE: desviación estándar; TFG: tasa de filtrado glomerular renal; TRT: tiempo en rango terapéutico.
Casi una quinta parte de los pacientes de la muestra total (19,6%) tenían antecedentes de cardiopatía isquémica. Entre los pacientes con FA no valvular anticoagulados recibían además tratamiento antiagregante el 8,6%, y de forma incorrecta la tercera parte de ellos por haber transcurrido más de un año desde el último episodio coronario agudo o revascularización. En el análisis multivariado, el antecedente de cardiopatía isquémica fue el único factor independiente relacionado con el tratamiento antiagregante inadecuado asociado a la ACO (tabla 2).
DiscusiónLos datos muestran la elevada discordancia entre las recomendaciones del tratamiento antitrombótico de las guías clínicas3,4 y la práctica clínica diaria. En nuestro estudio, los factores relacionados de forma independiente con un manejo antitrombótico inadecuado fueron la edad (OR: 1,02 [1-1,04]; p=0,029), el hipotiroidismo (OR: 1,98 [1,14-3,43]; p=0,015), la presencia de cardiopatía isquémica (OR: 1,73 [1,15-2,59]; p=0,008) y la FA paroxística (OR: 2,11 [1,41-3,17]; p<0,0001).
A pesar del elevado riesgo tromboembólico de nuestra población (el 96,3% de los pacientes tenían un riesgo embolígeno intermedio-alto por puntuación CHA2DS2-VASc≥1), el uso de tratamiento anticoagulante fue relativamente bajo. El 25% de los pacientes con CHA2DS2-VASc≥1 no recibía la profilaxis anticoagulante recomendada en las guías clínicas3. Series publicadas en la última década aportan resultados dispares. En el registro de ámbito mundial GLORIA-AF17, diseñado prospectivamente para recoger datos en pacientes con FA no valvular y CHA2DS2-VASc≥1 de reciente diagnóstico y evaluar el riesgo de ictus, el 80% del total recibieron ACO (47,7% anticoagulantes directos y 32,3% AVK). En el registro europeo EORP-AF18, con pacientes incluidos en 2012-2013, la ACO fue utilizada también en el 80%: el 71,6% con AVK y el 8,4% con anticoagulantes directos. El menor uso de anticoagulantes directos en el registro EORP-AF fue probablemente reflejo de la inclusión de pacientes hasta el 2013, mientras que en el estudio GLORIA-AF se incluyeron hasta el 2014. En el estudio PREFER19, diseñado como un estudio observacional prospectivo en siete países europeos para el estudio del manejo antitrombótico de pacientes con FA, el 17,7% de los pacientes no llevaban ACO, muy similar al registro alemán de Meinertz et al20.
Otros registros internacionales han aportado datos sobre modelos de tratamiento en años recientes, observando que la ACO dista de ser homogénea en todos los registros. El estudio GARFIELD21, también de ámbito mundial, aporta datos sobre pacientes incluidos en el periodo 2009-2011. El 48% de pacientes con score CHADSVASc≥2 no recibieron ACO. En el registro PINNACLE22 estadounidense recientemente publicado, el 40,2% de los pacientes con CHADSVASc≥2 no seguían tratamiento anticoagulante, con amplia desigualdad entre los estados. En las guías clínicas norteamericanas4 aún se menciona el ácido acetilsalicílico como alternativa a la ACO en CHA2DS2-VASc=1. En las guías europeas3 recientemente publicadas la indicación de ACO es opcional en CHA2DS2-VASc=1, a diferencia de la firme recomendación vigente previamente de ACO en este subgrupo. Un nexo común de nuestros datos con otras series17,23,24 es que los pacientes con FA persistente-permanente están anticoagulados en mayor medida frente a los sujetos con FA paroxística, cuando es conocido que la indicación de ACO es independiente del tipo de FA3.
Entre los pacientes sin ACO de nuestro estudio, el tratamiento antiagregante aislado (fundamentalmente ácido acetilsalicílico) alcanzó el 15%. La prescripción de antiagregantes aislados para el tratamiento de la FA muestra una amplia variabilidad entre las series, desde el 11,2 hasta el 36,5%18–24. En el reciente registro GLORIA-AF17 los antiagregantes aún se prescribieron en el 11,5% de pacientes, aunque con importantes diferencias regionales. Los pacientes sin tratamiento antitrombótico representaron el 10% de nuestro registro, y al igual que ocurre con el tratamiento antiagregante aislado, la variabilidad es muy amplia entre los estudios18–24. Inversamente, el 37% de los pacientes con bajo riesgo por CHA2DS2-VASc=0 recibían ACO, similar a las cifras registradas en el estudio GARFIELD22, pero inferior al 45,9% del Val-FAAP24 o al 62,5% del PREFER19, aunque en este último se incluyeron los que estaban pendientes de cardioversión.
En general observamos todavía una infrautilización del tratamiento anticoagulante en los individuos de riesgo moderado o alto, y un sobreuso en los individuos con bajo riesgo de ictus o embolismo periférico, lo que traduce la necesidad de mejorar la formación de los médicos acerca de las indicaciones adecuadas de la ACO en pacientes con FA.
La calidad de la ACO de los pacientes en tratamiento con AVK viene reflejada por el TRT calculado mediante la fórmula de Rosendaal, correcto si es ≥65%17. En nuestra serie, tan solo el 53% de los pacientes alcanzó un TRT≥65%, en línea con lo publicado por estudios sobre práctica clínica asistencial, que oscilan en un amplio rango entre el 45 y el 75,825–28 según el marco geográfico considerado. Incluso en el estudio ANFAGAL25, realizado en el ámbito de una comunidad autónoma, fue llamativa la amplia dispersión en la calidad de la ACO referida entre provincias.
En los últimos años han surgido fármacos anticoagulantes directos7–10 con eficacia y seguridad demostrada como alternativa a los AVK, posicionándose junto a ellos para el manejo antitrombótico de estos pacientes, y cuya prescripción va en aumento en los pacientes con FA29. El conjunto de pacientes en tratamiento con AVK fuera de rango terapéutico, y aquellos con riesgo de sangrado alto, son los que más claramente podrían beneficiarse de los nuevos anticoagulantes directos tras haber mostrado un riesgo inferior que los AVK de ictus hemorrágico, hemorragia intracraneal y hemorragias mayores30.
Ha sido necesaria recientemente una aclaración sobre tratamiento antiagregante administrado junto a ACO31, particularmente porque el riesgo equivalente de enfermedad arterial coronaria ha sido incorporado en la puntuación CHA2DS2-VASc. En nuestra serie, el uso concomitante de ACO y antiagregantes fue del 8,6%, y en más de la tercera parte de estos pacientes isquémicos con FA no valvular el tratamiento antiagregante ya no estaba indicado después de transcurrido un año del último acontecimiento isquémico o revascularización. La asociación antiagregación y ACO fue similar en los registros Val-FAAP23 y PREFER19, y sensiblemente menor al 50% del registro PINNNACLE22, aunque en estos no se refleja la pertinencia del tratamiento. La cardiopatía isquémica fue el único factor independiente en el análisis multivariado de nuestra serie relacionado con el tratamiento antiagregante añadido inadecuadamente a la ACO. En la población del estudio ORBIT-AF32 una tercera parte (35%) de los pacientes con FA anticoagulados recibían tratamiento concomitante con ácido acetilsalicílico. Tampoco en este estudio se refleja la correcta indicación de la asociación. En el análisis multivariable el factor principalmente asociado al uso adicional del ácido acetilsalicílico fue la presencia de enfermedad arterial coronaria (OR: 2,23 [IC95%: 1,82-2,73]). A los 6meses de seguimiento el sangrado mayor (HR: 1,53 [IC95%: 1,20-1,96]) y la hospitalización por hemorragia (HR: 1,52 [IC95%: 1,17-1,97]) fue mayor en los pacientes que recibían ACO y antiagregantes (comparado con ACO solo), en línea con lo referido en otros estudios33,34. Aunque la utilización de tratamiento antiagregante aislado para la prevención secundaria en pacientes con historia de enfermedad cardiovascular ha mostrado resultados favorables dentro de un aceptable perfil de riesgo35, y es una práctica recomendada en las guías clínicas36, su utilidad en pacientes con FA tratados con ACO es motivo de debate.
Los datos muestran la elevada discordancia entre las recomendaciones del tratamiento antitrombótico de las guías clínicas y la práctica diaria. Una elevada proporción de pacientes con riesgo alto de ictus permanece sin tratamiento adecuado. Es necesario mejorar la formación de los médicos acerca de las indicaciones adecuadas de dicho tratamiento en pacientes con FA no valvular.
En cuanto a limitaciones, la principal debilidad y la principal fortaleza del presente trabajo tienen un origen común. La circunscripción local del trabajo le confiere un valor relativo para extrapolarlo al resto de la población. Ahora bien, los grandes registros nacionales e internacionales traducen una situación global en la que pueden aparecer diluidas circunstancias locales. Dada la enorme variabilidad geográfica referida en el uso del tratamiento antitrombótico y en la calidad del control de la ACO, es importante disponer de información propia referente a nuestro ámbito y actuar en consecuencia.
Las contraindicaciones al tratamiento ACO no han sido contabilizadas, incluida la negativa expresa del paciente, hecho que podría disminuir ligeramente la proporción de tratamiento inadecuado.
- •
Las guías clínicas europeas actuales recomiendan la anticoagulación oral en pacientes con fibrilación auricular no valvular y puntuación CHA2DS2-VASc≥1.
- •
La proporción de pacientes anticoagulados y la calidad de la anticoagulación presentan amplias variaciones en función del área geográfica estudiada.
- •
El tratamiento combinado anticoagulante y antiagregante aumenta el riesgo hemorrágico y tiene unas indicaciones determinadas.
- •
La adecuación del tratamiento antitrombótico dista de ser óptimo en la práctica clínica.
- •
Existe una proporción importante en nuestro medio de pacientes con fibrilación auricular no valvular sin tratamiento anticoagulante a pesar de estar indicado, sobre todo en su forma de presentación paroxística.
- •
Entre los pacientes anticoagulados con fármacos antivitaminaK la correcta calidad de la anticoagulación se consigue solo en poco más de la mitad de los mismos.
Los autores declaran no tener ningún conflicto de intereses