¿ DEFINICIÓN
Se define al cáncer de pene como el proceso proliferativo y desordenado de las células epiteliales escamosas del pene. Para fines prácticos, los tumores del pene se desarrollan frecuentemente a partir de la piel que lo recubre y del tejido que recubre al glande.1
¿ EPIDEMIOLOGÍA
El cáncer de pene constituye 1% de las neoplasias el aparato urinario (American Cancer Society). En los Estados Unidos de América la tasa estimada es de 1-2 casos por cada 100 000 hombres por año. La Sociedad Americana del Cáncer, estimó alrededor de 1400 casos nuevos en 2004. Los registros en Europa señalan de 0.4% a 0.6% casos por año. En otras latitudes, esta entidad es un verdadero problema de salud, por ejemplo, en Sudamérica y África, puede llegar a constituir hasta 10% de los casos de malignidad en varones. Brasil tiene frecuencias de 8.3 casos por 100 000 habitantes, siendo uno de los países más afectados del cono sur. Uganda es el país africano que más casos de cáncer de pene presenta, algunos informes indican hasta 12.2% de todos los cánceres diagnosticados en dicho país. En la India, país de Asía oriental, los registros presentan frecuencias estimadas de 0.7 a 2.3 por 100 000 habitantes (Indian Council). En ese mismo país, pero en zonas rurales, pueden presentarse tres casos por 100 000 habitantes, lo que correspondería de acuerdo a sus registros neoplásicos en más de 6% de los procesos malignos en el hombre. Otras publicaciones han llegado a estimar hasta 16.7%. En contraparte, la más baja incidencia de esta neoplasia se observa en judíos y árabes. En México, de acuerdo al registro histopatológico de 1998, corresponde 2% de las neoplasias urinarias, de hecho es un padecimiento urológico poco común en México ocupando el cuarto lugar de los tumores urológicos. En cierta forma, es una enfermedad de los adultos mayores, por ende no es común en jóvenes, sin embargo se han descrito casos en pacientes de la tercera década de la vida, e incluso en niños. Por lo general se diagnostica entre la sexta y séptima década de la vida.1-4
¿ FACTORES DE RIESGO
Edad: Corresponde a los grupos de edad entre los 60 y 70 años, de acuerdo con diferentes referencias norteamericanas, europeas y latinoamericana. No obstante, la edad no es un factor crucial, esto quiere decir, que se presenta en estos grupos etarios si, y sólo si, se presentan los factores de riesgo que a continuación se describen.3
Circuncisión: Algunos, pero no todos los estudios de observación sugieren que la circuncisión masculina en recién nacidos está relacionada con un descenso en el riesgo de cáncer del pene. En los Estados Unidos, el cáncer de pene es un tipo de cáncer relativamente poco frecuente, probablemente debido a las condiciones sanitarias e higiénicas superiores del país, junto con la práctica común de la circuncisión; que se ha establecido como una medida profiláctica y reductora del riesgo para el cáncer de pene. El carcinoma epidermoide es muy raro en judíos y musulmanes, en quienes se practica la circuncisión durante el periodo neonatal y la juventud, respectivamente, asimismo el cáncer de pene es raro en los Ibos de Nigeria, donde comúnmente se practica la circuncisión como rito de iniciación después del nacimiento. Por medio de datos ya publicados, si la relación es de carácter casual, se necesitan 900 circuncisiones para prevenir un solo caso de cáncer invasivo del pene. La frecuencia del carcinoma de pene guarda relación con la presencia de fimosis y mala higiene, lo que permite que las bacterias como Coryne-bacterium esmegmatis transforme el esmegma en esteroles altamente carcinógenos. Por lo tanto, no es sorprendente que esta enfermedad maligna en particular sea extraordinariamente común en América Central y América del Sur, así como en otros países del tercer mundo, en donde la salud pública y la higiene personal a menudo son escasas. Además, la circuncisión, que es una práctica que podría mejorar la higiene, normalmente no se hace.5-8
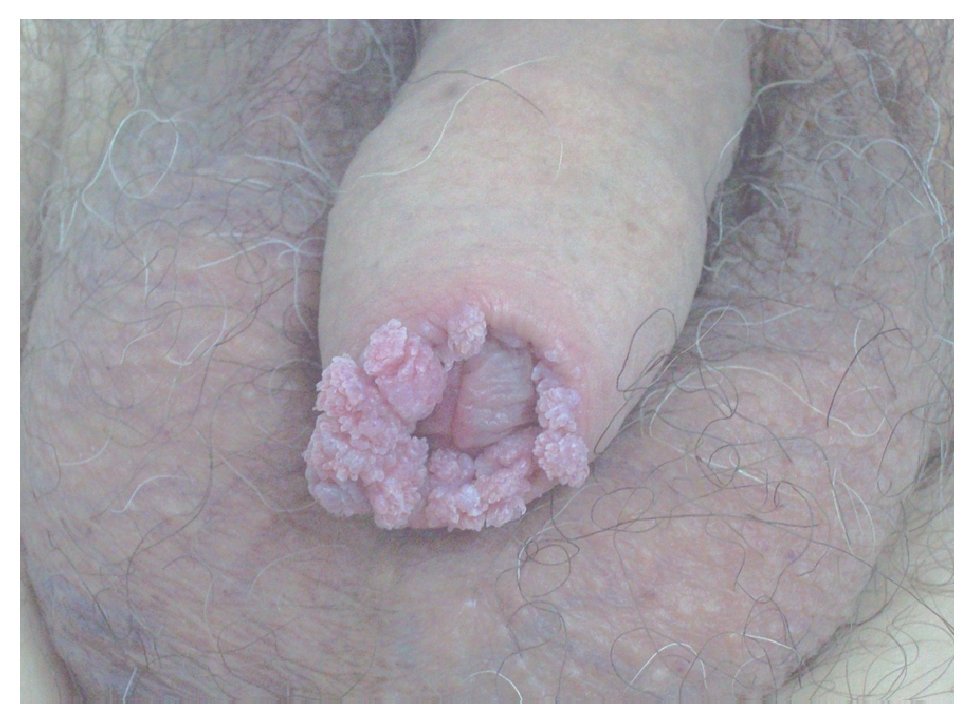
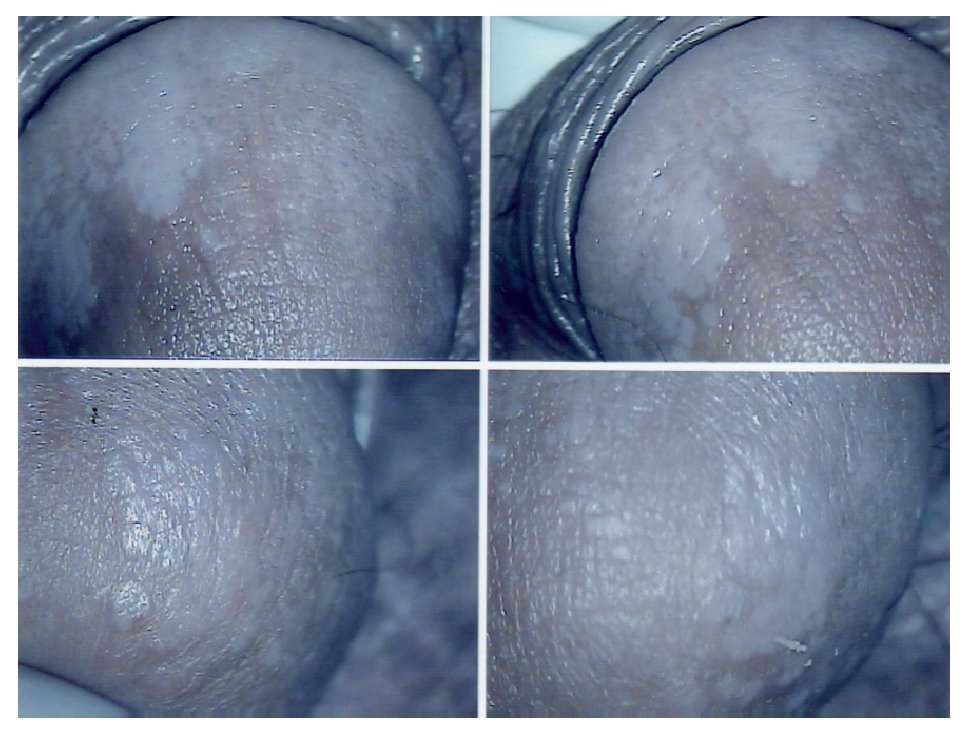
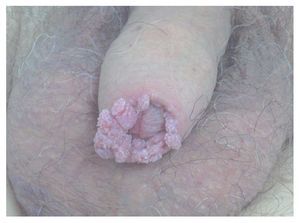
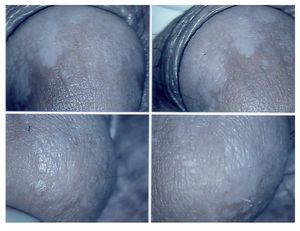
Virus del Papiloma Humano (VPH): Algunos estudios indican un vínculo entre la infección por el virus del papiloma humano y el cáncer del pene a razón de la fuerte conexión con el cáncer cervical. El virus del papiloma humano es altamente infectante y tiene la característica de permanecer en periodo de latencia por mucho tiempo. Se han determinado más de 100 tipos de VPH, sin embargo no todos tienen manifestaciones clínicas como tal. Lesiones visibles como los condilomas genitales (condilomas acuminados) (Figura 1) o lesiones anogenitales tiene en 85% material genético de VPH tipo seis o el tipo 11. No obstante las lesiones que nos incumben son las lesiones microscópicas de los pacientes masculinos, las cuales presentan material genético del VPH tipo 16 y tipo 18 en 60% a 75% de los casos. Esas lesiones sólo pueden hacerse visibles con ácido acético, manifestándose como lesiones acetoblancas (Figura 2). Ciertamente, el papel oncogénico de estos virus se encaminan primero a crear lesiones de tipo displasia, lesiones intraepiteliales y carcinoma.
Figura 1. Condilomas en pene.
Figura 2. Lesiones acetoblancas en el estudio de androscopia. Infección por Virus del Papiloma Humano VPH.
Los VPH de alto riesgo (16,18, 45, 56) han sido detectados por medio de PCR hasta en 40% de los cánceres de pene. Se han encontrado anticuerpos contra el VPH-16, que es un tipo específico de virus del papiloma que también está relacionado con el cáncer cervical, en muchos pacientes con cáncer de pene. Los papilomas humanos 16 y 18 se relacionan con carcinoma de pene en más de 50% de los casos, lo que contribuye en gran medida a la irritación crónica (balanitis) y el carcinoma in situ. Otros estudios han referido la presencia de DNA del VPH en las células cancerosas hasta en 50%. Estudios de observación han mostrado una incidencia menor de VPH del pene en hombres que se les ha practicado la circuncisión.
En diferentes tipos de lesiones oncológicas existen procesos premalignos, los cuales serán la génesis de un cáncer como tal. El carcinoma in situ de pene o enfermedad de Bowen, la cual es precursora del cáncer epidermoide invasor de pene, tiene una asociación mucho más estrecha con el VPH, pues se detecta en 80% de las lesiones. Paradójicamente, y a pesar de lo explicado, no existe un peso suficiente para que el VPH origine propiamente dicho un cáncer, de hecho se plantea que la génesis de esta entidad es multifactorial, asociado con el tabaquismo.
A pesar de esto, se han detectado oncoproteínas estimuladoras de la proliferación celular, entre estas, la oncoproteína VPH E6 y E7. Se ha observado la unión de E6 a la ubiquitina dependiente de proteinasa la cual promueve la degradación del p53. E7 desplaza la transcripción del factor E2F de la proteína RB (retinoblstoma), alterando el ciclo celular. Desgraciadamente no todos los estudios presentan este mecanismo molecular de forma fehaciente como lo hace el cáncer cérvico uterino. Se ha visto que la inestabilidad cromosomal, coopera con la activación de oncogenes, mutilación de sitios del DNA celular y viral, activación de telomerasas.9-16 Estos son también algunos de los mecanismos de oncogenicidad de los VPH (virus del papiloma humano).
Fimosis: Al menos la mitad de los individuos con cáncer de pene tiene historia de fimosis. La fimosis es un fuerte predictor para el cáncer invasor. Las bases teóricas para la génesis de es la presencia de Corynebacterium esmegmatis, la cual transforma el esmegma en esteroles altamente carcinógenos. El esmegma puede causar hiperplasia epitelial, atipia moderada del epitelio escamoso en el saco prepucial de los hombres con fimosis.3
Inflamación crónica: La asociación de inflamación crónica e irritación en áreas quemadas, lesiones, escaras así como fisuras, son condiciones para la aparición del carcinoma epidermoide en diversos sitios del cuerpo. Se ha observado la presencia de cáncer de pene con pacientes con estas condiciones. Se ha señalado que 45% de los pacientes con cáncer epidermoide de pene, tuvieron al menos un episodio de balanitis. El liquen escleroso atrófico (LEA) es una condición inflamatoria de la piel con etiología no conocida. La respuesta autoinmune es activada por trauma, lesiones o infección como motivo y predisposición. Asimismo, se han señalado 5% de 86 pacientes con LEA desarrollaron cáncer de pene en 10 años de seguimiento. Asimismo se ha encontrado el desarrollo de 15 casos de carcinoma epidermoide en pacientes pos circuncisión que padecieron lesiones crónicas y escaras.3,17,18
Tabaquismo: La historia de tabaquismo tiene un factor de riesgo independiente para el desarrollo de cáncer de pene. La incidencia de cáncer de pene de los pacientes con hábito tabáquico es de 2.4 veces que los pacientes que nunca han fumado. Sin embargo, la causa no es conocida. Se propone como génesis de esta condición a la acumulación de nitrosaminas en la secreción genital.1,3
Radiación ultravioleta: El tratamiento con fototerapia a base de rayos ultravioleta ha sido considerado como un fuerte factor de riesgo para el cáncer de pene. Stern y colaboradores, en 13.2 años de seguimiento de estudios prospectivos, encontraron que de 892 pacientes masculinos de un estudio de cohorte con psoriasis tratados con metotrexate oral y rayos ultravioleta, se identificaron 14 pacientes (1.6%) con neoplasias genitales, dentro de estas cáncer de pene. Se ha cuestionado la alta prevalencia de cáncer de pene en hombres tratados con rayos ultravioleta, y de acuerdo con un estudio de Aubin y colaboradores, la carcinogénesis es probablemente de acuerdo con la dosis administrada de rayos ultravioleta.1-3
Cáncer cervicouterino en la pareja: La asociación de cáncer de pene y cáncer cervical en las parejas de los pacientes con cáncer de pene ha sido avalada por varios autores. Sin embargo, se han detectado varios errores metodológicos en tales estudios. En una revisión de 1064 pacientes con cáncer de pene en Suecia no se pudo demostrar la asociación con cáncer cervical en las parejas. Otros estudios recientes también encontraron una débil asociación en pacientes con cáncer de pene quienes tienen parejas con cáncer cervicouterino.2,3
¿ ANATOMÍA PATOLÓGICA
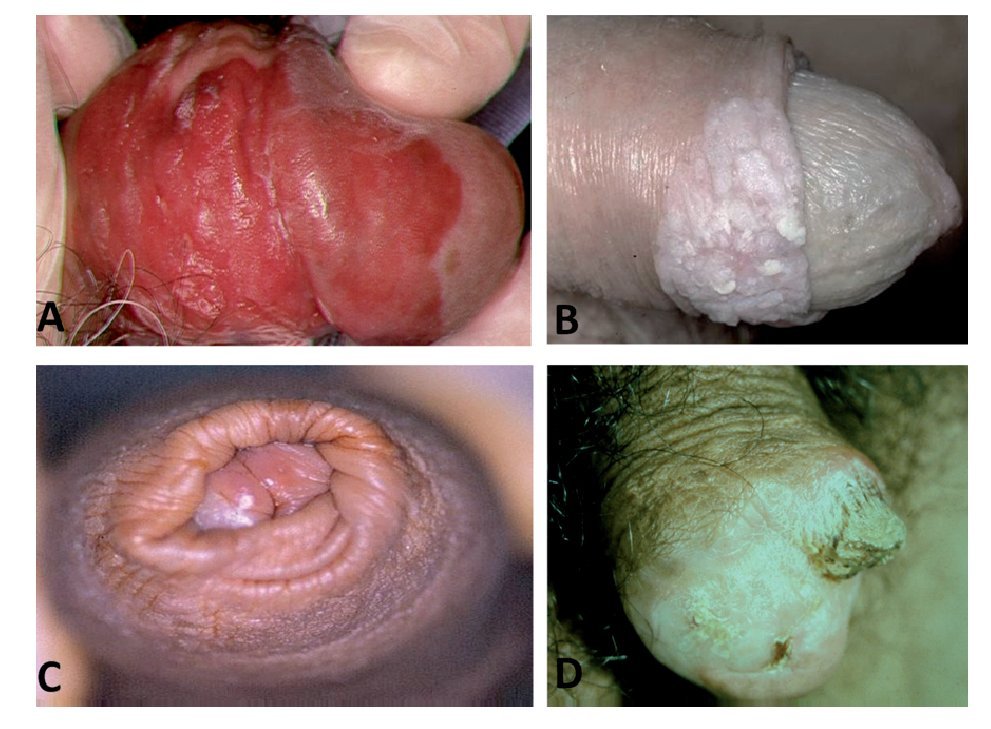
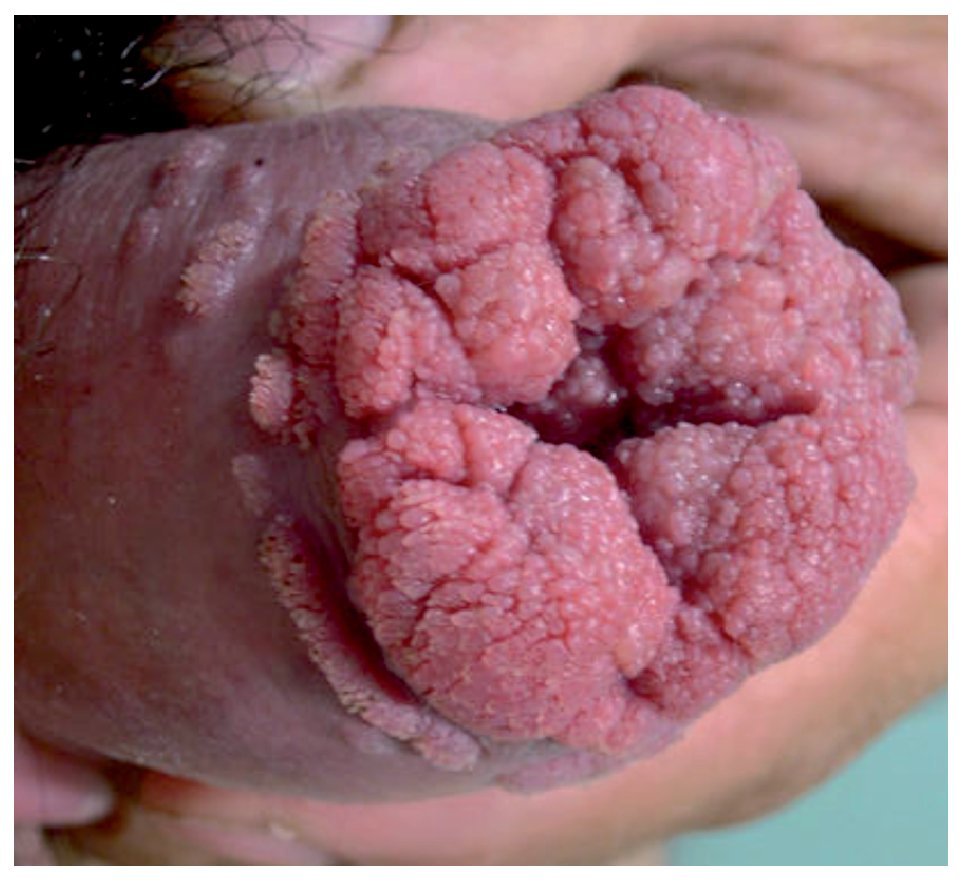
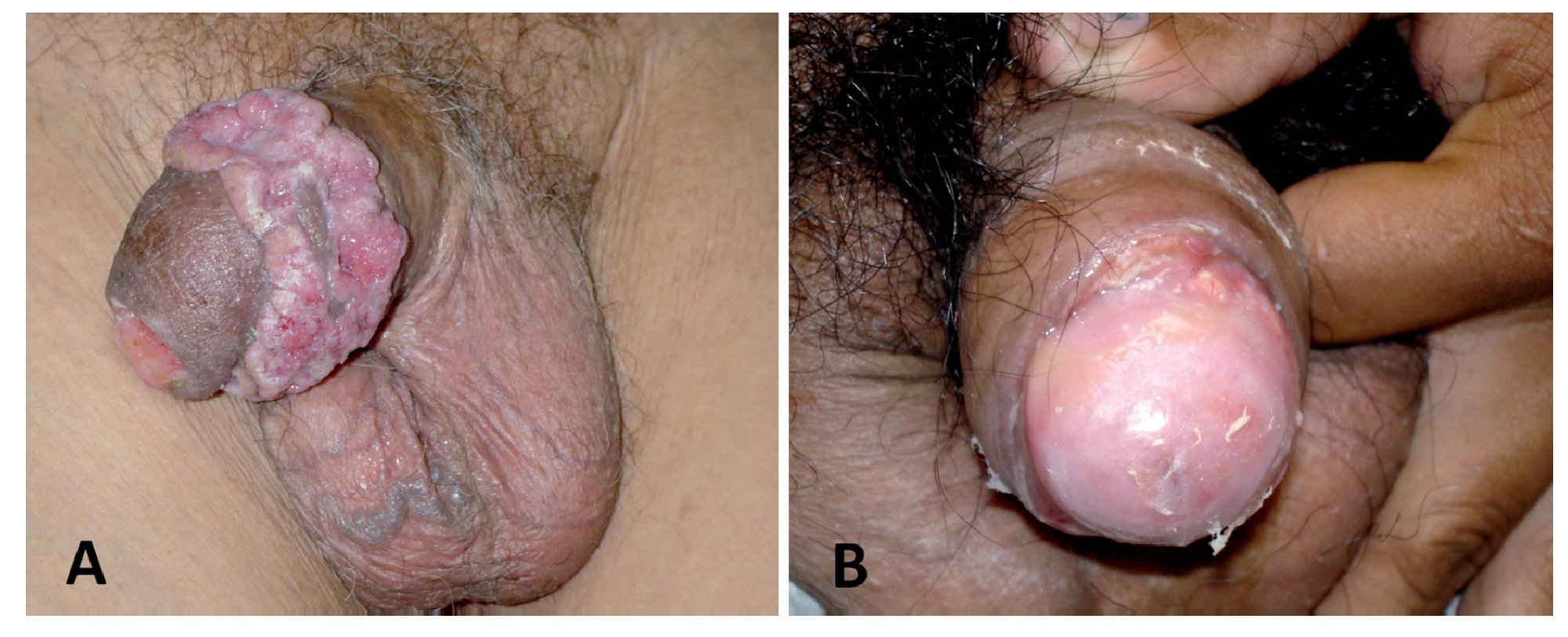
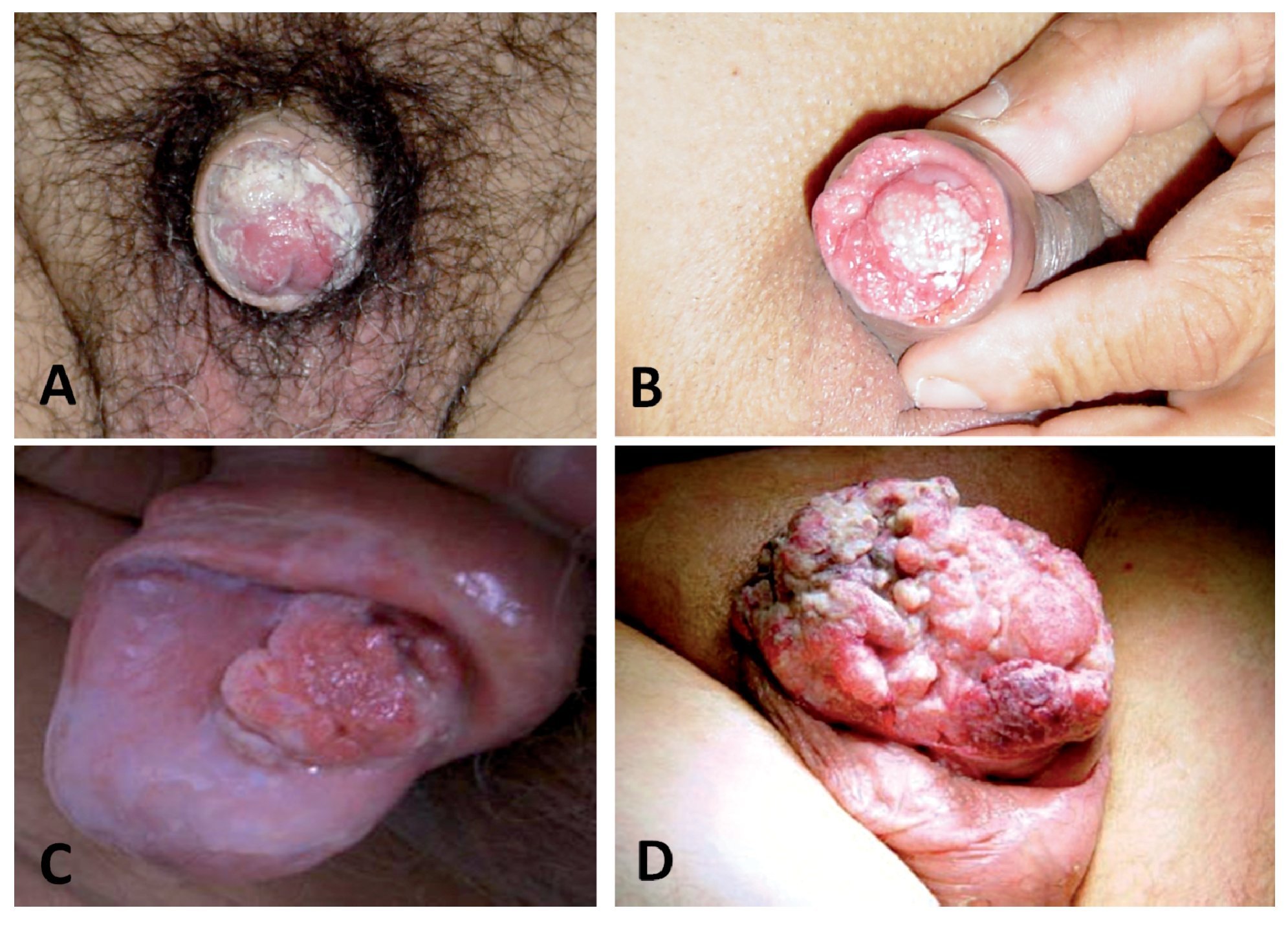
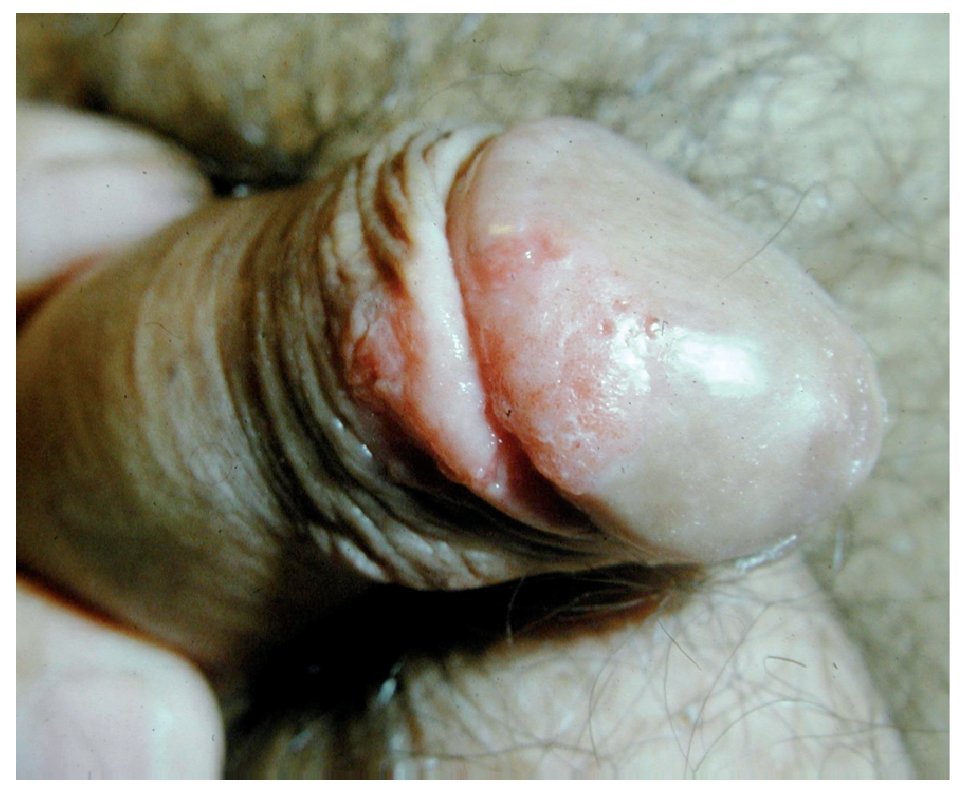
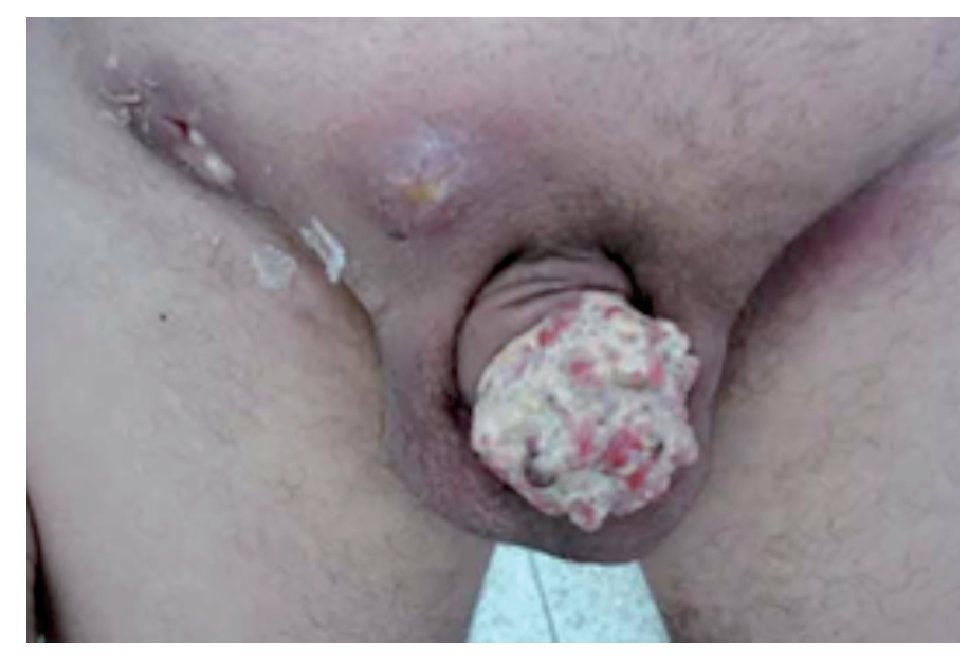
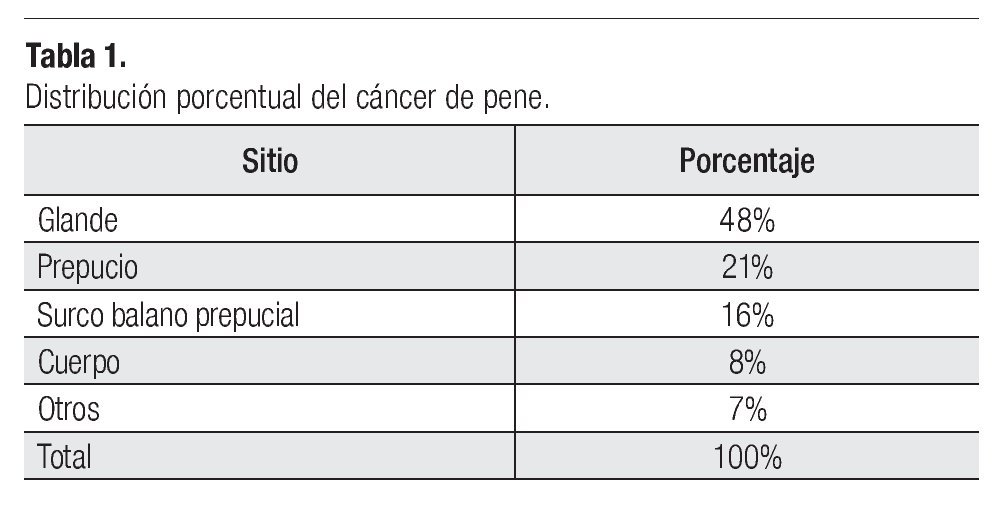
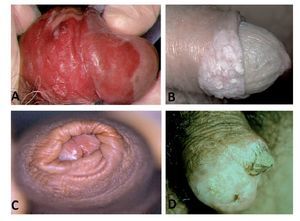
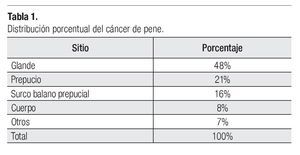
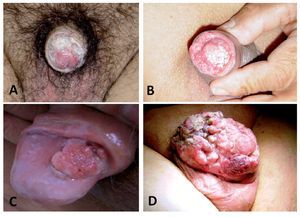
El tipo histológico en más de 95% de los casos corresponde al carcinoma epidermoide. Los sarcomas aparecen en 4% a 5%. Algunas ocasiones pueden afectar al pene otras entidades histológicas tales como el melanoma maligno, carcinoma de células basales, tumores mesenquimatosas, incluido el sarcoma de Kaposi, lesiones metastásicas, leucemias o infiltrado linfomatoso. Las lesiones premalignas son la eritroplasia de Queyrat, Papulosis Bowenoide, balanitis xerótica obliterativa, el cuerno cutáneo (Figura 3) y el tumor de Buschke-Löwenstein (Figura 4). La mayor parte de las lesiones invasoras se localizan en la porción distal del pene, siendo el glande la zona más afectada (48%), el prepucio (21%) el surco balano prepucial (6%) y el cuerpo en menos de 2% (Tabla 1).
Figura 3. Lesiones premalignas o preinvasoras de pene. A. Eritroplasia de Queyrat. B. Papulosis Bowenoide. C. Balanitis xerótica obliterativa. D. Cuerno cutáneo.
Figura 4. Tumor de Buschke Löwenstein.
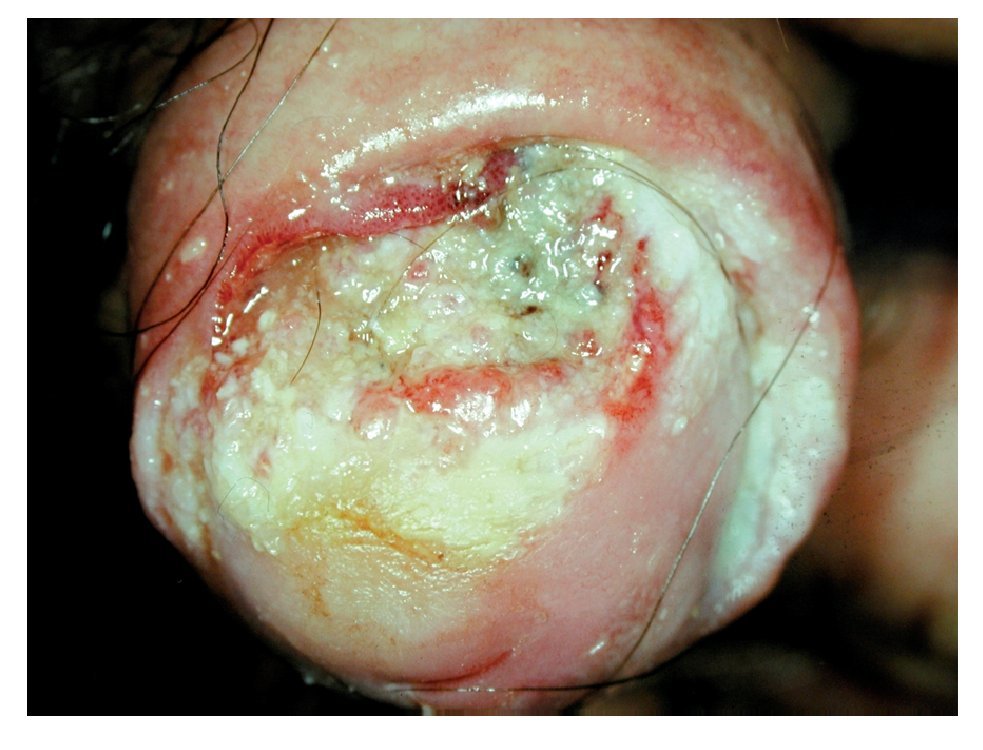
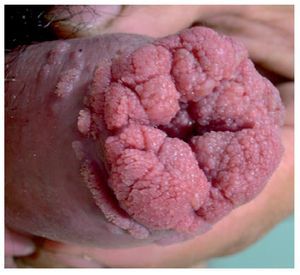
La multicentricidad se encuentra en 9% de los casos. Desde el punto de vista macroscópico hay dos tipos: papilar y plano. Las lesiones papilares se parecen a los condilomas acuminandos y pueden producir una masa fungosa con aspecto de coliflor (Figura 5A) Las variedades planas se presentan como áreas de engrosamiento epitelial de color gris y producen grietas en la mucosa (Figura 5B). Al crecer forman una pápula ulcerada (Figura 6).
Figura 5. Variedades macroscópicas en cáncer invasor de pene. A. Carcinoma papilar. B. Carcionoma plano.
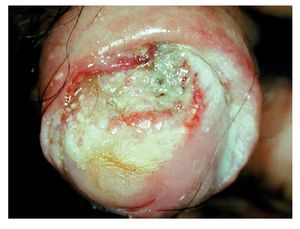
Figura 6. Cáncer invasor de pene. Lesión ulcerada.
Los patrones morfológicos más frecuentes son: de crecimiento superficial, crecimiento vertical o nodular y el verrugoso (Figura 7). Histológicamente, tanto las lesiones papilares como las planas son carcinomas epidermoides con distintos grados de diferenciación. En este tenor, se utiliza la clasificación de Brodie para emitir el grado tumoral: GX, no puede ser determinado; G1 bien diferenciado; G2 Moderadamente diferenciado; G3 pobremente diferenciado y G4 indiferenciado. El carcinoma verrucoso, llamado también condiloma gigante o tumor de Buschke-Löwenstein, es una rara variedad bien diferenciado de carcinoma epidermoide que tiene poca malignidad. Estos son tumores que producen invasión local, pero rara vez originan metástasis.
Figura 7. Patrón de crecimiento en cáncer de pene. A y B. Superficial. C. Vertical o nodular. D. Verrucoso.
A pesar de que estos son subtipos menos comunes, el carcinoma condilomatoso y el carcinoma basaloide parecen estar más altamente relacionados con los virus de los papilomas humanos particularmente el VPH 16, que el típico carcinoma de células escamosas o el carcinoma verrugoso del pene. Además, se pueden observar carcinomas neuroendocrinos.1-3,19-21
La terminología del las lesiones premalignas del pene suponen una de las áreas más confusas de la nomenclatura. Las lesiones premalignas del pene pueden ser categorizadas en dos grupos: 1) Las lesiones que esporádicamente se asocian con el carcinoma escamoso de pene y 2) Las lesiones con riesgo de desarrollar cáncer de pene.
¿ LESIONES CON RIESGO DE DESARROLLAR CARCINOMA ESCAMOSO DE PENE INVASOR
A) Papulosis Bowenoide: Es histológicamente similar al carcinoma in situ del pene pero usualmente cursa de forma benigna, la lesión usualmente ocurre en jóvenes (29 años), es más común en el surco, es multicéntrica, con pápulas pigmentadas de 2 a 3 mm. Estas pequeñas lesiones pueden unirse creando lesiones amplias (Figura 3B). La etiología de la papulosis Bowenoide es desconocida y se responsabiliza al virus (VPH), químicos, y causas inmunológicas. El diagnóstico es confirmado por una biopsia excisional. Histológicamente, la papulosis Bowenoide está caracterizada por diversos grados de hiperqueratosis, paraqueratosis, acantosis irregular y papilomatosis. El tratamiento incluye excisión quirúrgica, o la eliminación de las lesiones por electro desecación, crioterapia, láser o 5 FU tópico. La remisión espontánea se ha reportado.22-24
B) Balanitis Xerótica Obliterans (BXO): Es una entidad que afecta el glande del pene y prepucio. Este desorden a menudo ocurre en pacientes no circuncidados, de la cuarta o quinta década de la vida y puede preceder o coexistir con un cáncer de pene. Inicialmente es asintomática, pero la mayoría de los pacientes refieren un malestar en el pene, asimismo puede existir disuria por estenosis del meato o dolor en la erección. Al examinar al paciente, la BXO presenta unas zonas bien definidas marginales, que pueden ser unos parches blancos en el glande del pene o el prepucio, el cual involucra el meato uretral (Figura 3C). En los casos crónicos, la lesión es firme y dura por la fibrosis. El diagnóstico se realiza por medio de una biopsia. Histológicamente, existen lesiones activas, que muestran una pronunciada hiperqueratosis ortoqueratótica acoplada por un atrófica brillante de la epidermis, el cual es distintiva. El tratamiento depende de la intensidad o severidad del cuadro y consiste en escisión quirúrgica, esteroides tópicos y terapia con láser. La estenosis del meato puede ser corregida con dilataciones y a menudo meatoplastía.17
C) Cuerno cutáneo: El cuerno cutáneo es un sobrecrecimiento y cornificación del epitelio, el cual forma una protuberancia sólida. Esta caracterizada por hiperqueratosis severa, disqueratosis y acantosis. El cuerno cutáneo del pene es una forma rara, estas lesiones son consideradas premalignas y 30% de estas se reportan como lesiones malignas (Figura 3D). La escisión quirúrgica con márgenes hasta obtener el tejido normal al rededor de la base es el tratamiento de elección. Muchas de las lesiones cornificantes de pene son lesiones de bajo grado, no obstante se han reportado casos de metástasis. Existen reportes de escisiones locales y márgenes cercanos que ha producido metástasis.3,17
¿ CARCINOMA, VERRUCOSO, TUMOR DE BUSCHKE-LÖWENSTEIN, CONDILOMA GIGANTE
Aún existe controversia en determinar si estas lesiones son una misma condición o todo lo contrario. Histológicamente, el tumor está conformado por una amplia y entretejida red circular la cual se extiende en la profundidad de los tejidos. No hay signos de anaplasia en las redes de las células escamosas. Las redes están rodeadas con células inflamatorias. Esas lesiones son localmente invasivas y pueden ser bastante agresivas. Destruyen estructuras adyacentes por invasión local (Figura 4). Es raro que den metástasis. El tratamiento es dirigido a erradicar la enfermedad local. Eso puede ser llevado a cabo por medio de una escisión local del tumor hasta obtener un margen adecuado con tejido sano del pene. En casos raros, la penectomía total está indicada para tumores amplios e infiltrantes.3,17
¿ CARCINOMA IN SITU, ENFERMEDAD DE BOWEN Y ERITROPLASIA DE QUEYRAT
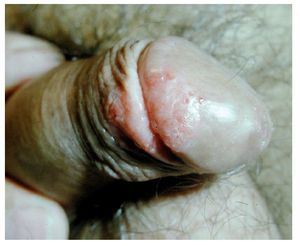
Estas lesiones comparten la misma histología, pero ocurren en diferentes sitios. La eritroplasia de Queyrat es un carcinoma in situ del glande y prepucio del pene (Figura 3A), en tanto que la enfermedad de Bowen es un carcinoma in situ del sitio de transición del resto del área genital y el área perineal. El carcinoma in situ del pene es una lesión aterciopelada roja, bien circunscrita que usualmente envuelve el glande, o menos frecuente la cara interna del prepucio del pene (Figura 8). Histológicamente se describen como una hiperplasia atípica, con disposición desordenada con citoplasma vacuolado y varias figuras mitóticas en todos los niveles. La red epitelial se extiende dentro de la submucosa para insinuarse ampliamente sobre ella. Existe un incremento de la densidad microvascular, además de estar rodeado por un infiltrado inflamatorio, dentro de estas células plasmáticas, presente en la capa de la submucosa. Aproximadamente 30% de las lesiones in situ de pene se presentan asociado un carcinoma invasor. El diagnóstico está basado en una adecuada biopsia de la lesión con suficiente profundidad, para valorar la invasión. Esas lesiones responden bien a escisiones locales limitadas con minina distorsión de la anatomía del pene. La circuncisión es usualmente el tratamiento adecuado para el carcinoma in situ del prepucio. Se ha visto que la fulguración local con electrocauterio no es efectiva para la erradicación del tumor. La radioterapia ha sido usada también para este tipo de tumores. Asimismo, el uso tópico de 5-FU a 5% de concentración, ha mostrado excelentes resultados. La sesiones de de CO2, láser NdYAG, así como nitrógeno líquido muestran también buenos resultados, aunando a una cosmesis aceptable.22-26
Figura 8. Carcinoma in situ del pene.
¿ CARCINOMA INVASOR DEL PENE
De los cánceres del pene, 95% son carcinomas de células escamosas. Histológicamente, la lesión contiene una cantidad considerable de queratina, incremento en la actividad mitótica, hipecromatismo, núcleos alongados. Existen varios subtipos histológicos: Clásico, basaloide, verrucoso, sarcomatoide, adenomatoso.
El carcinoma epidermoide del pene puede dividirse de acuerdo con el grado de diferenciación de Broders y Maiche. El significado de esta graduación es otorgarle un sentido pronóstico a la enfermedad: Bien diferencia, moderadamente diferenciado, pobremente diferenciado e indiferenciado. Aproximadamente 50% de los casos de carcinoma epidermoide son bien diferenciados, 30% de ellos son moderadamente diferenciados y 20% son pobremente diferenciados. Varios autores, entre ellos Cubillas, han estudiado el tipo de crecimiento y afección del pene. Describe el patrón de crecimiento. Cerca de 70% de los pacientes evaluados tenían carcinoma epidermoide con diseminación superficial. De esos pacientes, 66% se les encontró un periodo libre de enfermedad de 61 meses posterior al tratamiento y 35% tuvieron afección linfática. El crecimiento vertical supone un peor pronóstico. Cerca de 90% de esos tumores son de alto grado, y sólo 30% de estos pacientes están vivos a cinco años. El cáncer de pene con crecimiento verrucoso presenta un pronóstico mucho mejor. Por lo regular son bien diferenciados y la supervivencia a cinco años es de 100% de los casos.2,3,27,28
¿ PATRÓN DE DISEMINACIÓN
El carcinoma de pene metastatiza por vía linfática y desarrolla embolización más que permeabilidad. La diseminación linfática ocurre primero a nivel inguinofemoral, luego pélvico y al final a distancia. En consecuencia, es extremadamente raro reconocer metástasis distantes, sin enfermedad ganglionar. Por vía hematógena, en estadios avanzados, se propaga a pulmón, hígado, cerebro, pleura, hueso, piel y otros.29
¿ HISTORIA NATURAL
Enfermedad local: El carcinoma epidermoide usualmente tiene un comportamiento de diseminación local a razón de un crecimiento superficial a lo largo del glande o el prepucio Se presenta como una pequeña lesión papilar, exofítica o ulcera escavada la cual no tiende a resolverse de forma espontánea. Esa úlcera se extiende gradualmente hasta extender el pene de forma total. Las lesiones ulceradas son usualmente menos diferenciadas y varias de esas se asocian a enfermedad metastásica regional. Ante ese crecimiento, la fascia de Buck proporciona una barrera fuerte en contra de la infiltración profunda, sin embargo, si la enfermedad no es tratada, el tumor puede horadar hacia el cuerpo cavernoso.
La diseminación hematógena usualmente no ocurre después de la extensión vascular hacia el interior del cuerpo cavernoso. La formación de una fístula es resultado del involucro de la uretra.28-32
Enfermedad regional: El cáncer de pene es considerado una enfermedad local y regional. La presencia y extensión de metástasis en los nódulos linfáticos son el principal factor pronóstico en el carcinoma epidermoide del pene. La primera ruta de diseminación metastásica es hacia los nódulos linfáticos. Las metástasis a los nódulos linfáticos superficiales son resultado de la invasión inicial del prepucio, mientras que la afección de los dos relevos tanto superficial como profundo es resultado de un involucro del glande.
El siguiente relevo linfoportador en afectarse, es el pélvico. La afección bilateral o cruzado de las zonas linfoportadoras son productos de redes cruzadas abundantes entre los conductos linfáticos subcutáneos y puede presentarse hasta en 60% de los casos; ésta se observa en los tumores de la línea media. Se presenta hasta 50% de afección de las zonas linfoportadora inguinal al momento del examen clínico. Cerca de 55% de esos pacientes tienen afección sólo inflamatoria secundaria a infección agregada del tumor, mientras que 45% de estos, presentan enfermedad metastásica regional.
Los nódulos linfáticos metastásicos causan inflamación crónica e infección agregada, así como necrosis de la piel. En este caso, estadísticamente estos pacientes sin tratamiento morirán en menos de un año, a consecuencia de hemorragia rebelde a tratamiento con erosión de los vasos femorales, sepsis e inanición.28-32
Enfermedad a distancia: Menos de 2% tienen diseminación visceral al momento de la presentación. Las metástasis a distancia se manifiestan en pulmón, hígado y hueso. Estas manifestaciones son poco comunes.3,9,29
¿ MANIFESTACIONES CLÍNICAS
Desafortunadamente, el cáncer de pene a menudo no se diagnostica precozmente, porque es poco común en los Estados Unidos y en México. Los médicos generales, e incluso los urólogos, se encuentran con casos de cáncer de pene sólo dos o tres veces en toda su vida profesional. Además, los pacientes a menudo no desean llamar la atención sobre sus genitales y pueden temer a los procedimientos quirúrgicos o a los tratamientos que se realizan en el pene. La presencia de una lesión en el pene es el primer indicio clínico de esta entidad. En ocasiones hasta 15% a 50% de los pacientes han tenido estas lesiones por más de un año, tratándose con medicamentos sintomáticos y sin mejoría. Una lesión elevada pequeña caracterizada por una pápula o pústula que no cura puede desarrollar una lesión exofítica, fungante o infiltrante.
También se manifiestan como lesiones eritematosas y superficiales. Esas lesiones ocurren más comúnmente en el glande y menos comúnmente en el surco coronal y el límite entre la piel del pene y mucosa. Si el paciente presenta fimosis, la lesión se presentará como una elevación por debajo del prepucio adosado al glande.
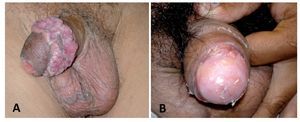
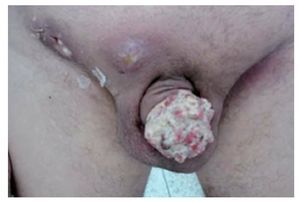
Asimismo, pueden debutar estos pacientes con una adenopatía inguinal producto de reactividad inflamatoria o metástasis. Las adenopatías pueden ser, únicas, múltiples, libres o fijas, pueden conformar conglomerados o afectar piel, asimismo se pueden complicar con infecciones sobre agregadas, con la presencia de necrosis, infección del sitio tumoral con la presencia de material purulento (Figura 9). En este caso, los pacientes pueden tener dolor local, fiebre, mal estado general, fiebre, pérdida de peso y anorexia.3,29-32.
Figura 9. Adenopatías inguinales en cáncer invasor de pene verrucoso.
¿ ESTUDIOS DE LABORATORIO Y GABINETE
Se deben solicitar estudios preoperatorios como hemograma, coagulograma, determinación de glucosa, azoados, valoración cardiológica y telerradiografía de tórax. No hay marcadores tumorales para el cáncer de pene, sin embargo se ha encontrado pacientes con hipercalcemia. El grado de hipercalcemia se relaciona con el tamaño tumoral. Asimismo, los niveles de hipercalcemia disminuyen en relación a la resección tumoral. Sustancias semejantes a la parathormona son producidas por el carcinoma epidermoide del pene.3,28-33
El conocimiento de la profundidad y extensión del tumor primario así como el involucro inguinal son prioritarios en cualquier cirugía. Este punto es crucial para determinar el procedimiento a realizar en estos pacientes. En la práctica esa decisión esta usualmente basada por los hallazgos en la exploración física. Varios estudios de imagen han sido usados para este propósito, incluyendo el ultrasonido, tomografía axial computadorizada y la resonancia magnética nuclear. Debido a la pobre resolución que ofrece la tomografía computadorizada para delimitar los tejidos blandos patológicos, la resonancia magnética nuclear y el ultrasonido lineal presentan una mayor capacidad para evaluar la extensión del tumor primario. Aunque el USG no puede precisar la extensión del tumor en al área del glande del pene, ofrece una resolución óptima para evaluar la invasión de los cuerpos cavernosos. El espesor de la túnica albugínea es visible con 7.5 MHz, por lo tanto es útil para determinar los procesos tumorales invasivos. La resonancia magnética ha sido probada en varios estudios y se dice que es el método más sensible para determinar la infiltración del cuerpo cavernoso, sin embargo presenta una especificidad baja además de su alto costo. El USG e IRMN puede ser reservado sólo cuando existe duda en la exploración física. Se puede contar con la tomografía axial computadorizada para determinar el tamaño de los ganglios linfáticos. La IRMN también puede determinar el tamaño y características. Sin embargo ninguno de esos medios puede determinar si estas adenopatías son benignas o malignas. Por otro lado la sensibilidad para detectarlas decae con el tamaño de la adenopatía.3,28-32
La linfografía presenta una sensibilidad de 31% y especificidad de 100%. La biopsia por aspiración con aguja fina (BAAF) de ganglios linfáticos inguinales, muestra una sensibilidad de 71% y una especificidad de 100%.29,33
Además de la etapificación por imagen, Cabañas introdujo el concepto de ganglio centinela y toma de biopsia. El concepto fue basado en la creencia de que la diseminación en el cáncer de pene primeramente era hacia los ganglios localizados en el área superior y medial a la unión del cayado de la safena, en el área de la vena epigástrica superficial.3,29,34
¿ DIAGNÓSTICO
Para establecer con precisión el diagnóstico del cáncer de pene, se debe examinar la lesión primaria, los ganglios linfáticos regionales y las metástasis a distancia y someterlos a biopsia. De la lesión primaria debe determinarse el tipo histológico, diámetro de la lesión y áreas sospechosas, localización en el pene, número de lesiones, morfología y relación con otras estructuras (submucosas, cuerpo esponjoso o cavernoso, uretra), color y límites. El diagnóstico histológico es esencial antes de iniciar el tratamiento; el propósito no sólo es confirmar la entidad patológica sino determinar el grado tumoral. Los ganglios regionales se pueden evaluar clínicamente mediante tomografía axial computadorizada, linfografía y en años recientes azul de isosulfán o sulfuro de tecnecio-99 coloidal. La profundidad del tumor a nivel peneano es difícil de establecer por métodos de imagen, pero puede valorarse con resonancia magnética nuclear y ultrasonido, si bien la interpretación no es sencilla con estos estudios. No está indicado ningún estudio de imagen en ganglios no palpables. Algunos estudios recomiendan realizar biopsia del ganglio centinela, sin embargo es controversial debido al alto porcentaje de falsos negativos (9% a 50%). Sin embargo, se ha ganado más experiencia con la biopsia de ganglio centinela por lo que puede ser una opción en el manejo actual. La presencia de metástasis a distancia se valora con radiografía de tórax, tomografía axial computadorizada, resonancia magnética nuclear, gammagrama óseo y determinaciones bioquímicas de enzimas hepáticas y calcio serico.2,3,29-32
¿ DIAGNÓSTICO DIFERENCIAL
Es probable que la mayoría de estas lesiones estén relacionadas con infecciones bacterianas o fúngicas, o que incluso sean reacciones alérgicas, en cuyo caso, todas responderán rápidamente a ungüentos y cremas antibacterianas o antimicóticos. Pero los crecimientos de áreas que vuelven a presentarse o que no sanan deben considerarse malignos hasta que se pruebe lo contrario. Una evaluación adecuada incluye una biopsia.3,28
¿ ETAPIFICACIÓN
Un sistema de etapificación ideal permite determinar el pronóstico y el debido tratamiento. Sin embargo, el sistema de etapificación del cáncer de pene no es universalmente aceptado. El sistema de Jackson se utilizó desde 1966 para estatificar el cáncer de pene. Sin embargo en 1997, el American Joint Comité on Cancer y la Unión Internacional contra el Cáncer establecieron el sistema de TNM con descripción más amplia que hace posible establecer el tratamiento y determinación del pronóstico
El sistema de etapificación TNM considera la enfermedad local, regional y metastásica. Es importante determinar el involucro ganglionar ya que juega un papel importante en la etapificación y pronóstico. Desafortunadamente no puede llevarse a cabo la etapificación N a consecuencia de la determinación del estado ganglionar, es decir, asentar cuales son negativos o positivos. Con el sistema TNM es difícil conocer el status nodal antes de la cirugía. A pesar de esto, el sistema TNM combinado con la determinación del grado tumoral, aporta un adecuado pronóstico para el involucro ganglionar. Considerando la baja incidencia de cáncer de pene, hacen falta estudios multicéntricos para validar este sistema.2,16,29,35
¿ CLASIFICACIÓN TNM (7ª EDICIÓN, 2010)
Tumor primario (T)
TX: No puede evaluarse el tumor primario
T0: No hay evidencia de tumor primario
Tis: Carcinoma in situ
Ta: Carcinoma verrugoso no invasor
T1a: Tumor invade tejido conectivo subepitelial, sin invasión linfovascular, y no es pobremente diferenciado.
T1b: Tumor invade tejido conectivo subepitelial con invasión linfovascular o es pobremente diferenciado.
T2: Tumor invade cuerpo esponjoso o cavernoso.
T3: Tumor con invasión limitada a la uretra.
T4: Tumor invade otras estructuras adyacentes (se incluye próstata)
Ganglios linfáticos regionales (N)
Clasificación Clínica, basada en palpación y estudios de imagen.
cNX: No pueden evaluarse los ganglios linfáticos regionales
cN0: No hay metástasis a los ganglios linfáticos inguinales a la inspección o palpación
cN1: Ganglio linfático inguinal palpable, unilateral, móvil.
cN2: Ganglios linfáticos inguinales palpables, múltiples o bilaterales, móviles.
cN3: Ganglios inguinales palpables, fijos o linfadenopatia pélvica unilateral o bilateral.
Clasificación patológica, basada en biopsia o excisión quirúrgica.
pNX: No pueden evaluarse los ganglios linfáticos regionales
pN0: No hay metástasis a los ganglios linfáticos regionales.
pN1: Metástasis en un solo ganglio linfático inguinal superficial.
pN2: Metástasis en ganglios inguinales superficiales múltiples o bilaterales.
pN3: Metástasis en ganglio inguinal profundo o ganglios inguinales pélvicos, unilaterales o bilaterales.
¿ METÁSTASIS A DISTANCIA (M)
M0: No hay metástasis a distancia
M1: Metástasis a distancia o metástasis a ganglios linfáticos fuera de la pelvis verdadera.
¿ ETAPA CLÍNICA
Estadio 0
TisN0M0
TaN0M0
Estadio I
T1aN0M0
Estadio II
T1bN0M0
T2N0M0
T2N0M0
T3N0M0
Estadio IIIa
T1N1M0
T2N1M0
T3N1M0
T3N1M0
Estadio IIIb
T1N2N0
T2N2M0
T3N2M0
Estadio IV
T4, cualquier N, M0
Cualquier T, N3, M0
Cualquier T, cualquier N, M1
¿ ASPECTOS GENERALES DEL TRATAMIENTO
Cuando se diagnostica temprano (en estadio 0, estadio I y estadio II) el cáncer del pene es sumamente curable. La posibilidad de curación disminuye en forma pronunciada en el estadio III y estadio IV. Debido a la rareza de este cáncer, los ensayos clínicos específicamente para cáncer del pene son poco frecuentes. Los pacientes con cáncer en estadio III y estadio IV pueden ser candidatos para ensayos clínicos en fase I y fase II donde se evalúan fármacos nuevos, productos biológicos o técnicas quirúrgicas para mejorar el control local y las metástasis distantes. La selección del tratamiento depende del tamaño, ubicación, invasión y estadio del tumor 2,3,16,29,
¿ CÁNCER DEL PENE EN ETAPA 0
Al carcinoma in situ del pene se le conoce como eritroplasia de Queyrat cuando se presenta en el glande y como enfermedad de Bowen cuando se presenta en el diáfisis del pene. Estas lesiones precursoras evolucionan a carcinoma de células escamosas invasivas de 5% a 15% de los casos. En los estudios de serie de casos, se ha detectado ADN del virus del papiloma humano en la mayoría de estas lesiones. Ya que no se tiene datos de los ensayos clínicos que estudian este estadio de la enfermedad, las recomendaciones de tratamiento están basadas en gran parte en informes de casos y series de casos que comprenden números limitados de pacientes.
Opciones de tratamiento: El tratamiento estándar es la escisión local con un margen de 5 mm para excluir cáncer invasor, sin embargo, puede causar cicatrización o deformidad. Para minimizar dichos efectos en los pacientes con cánceres del pene in situ e invasivos, se ha utilizado la cirugía micrográfica de Mohs, la cual implica la escisión de capas horizontales sucesivas de tejido con un análisis de cada capa en secciones congeladas. La microcirugía de Mohs ha mostrado excelentes resultados de control local con preservación del órgano. Los candidatos ideales para esta técnica incluyen a los pacientes con lesiones Tis o Ta.
Se ha informado que la aplicación tópica de la crema de fluorouracilo-5 resulta eficaz en casos de eritroplasia de Queyrat y de enfermedad de Bowen. La crema de 5% de imiquimod es un modificador de la respuesta inmunitaria tópica de la cual se ha informado que ha resultado eficaz, con buenos resultados cosméticos y funcionales. También se ha informado que la terapia láser, con láseres Nd:YAG, CO2, y argón, conduce a excelentes resultados cosméticos.
La criocirugía conduce a buenos resultados cosméticos en pacientes con eritroplasia de Queyrat y carcinoma del pene verrugoso.22-26,36-40,47,48
La recurrencia local después de tratamiento primario con terapia láser es de 7.7%, con microcirugía de Mohs 8% y con la escisión local amplia 7.7%. La radioterapia externa se sugiere en pacientes bien seleccionados, con tumor pequeño.47
¿ CÁNCER DE PENE EN ETAPA I
Opciones de tratamiento estándar: La escisión local amplia con circuncisión puede ser terapia adecuada de control para las lesiones limitadas al prepucio.
En el caso de infiltración tumoral del glande, con o sin complicación de la piel adyacente, la elección de terapia es determinada por el tamaño del tumor, grado de infiltración y grado de destrucción de tejido normal por el tumor. Las opciones terapéuticas equivalentes son: Cirugía (amputación del pene), radioterapia (como la radioterapia de haz externo y braquiterapia).
La cirugía controlada microscópicamente (Mohs) ha tenido un impacto positivo en tumores superficiales invasivos pequeños como T1 y con bajo o mediano grado de diferenciación
La radioterapia de haz externo ofrece un control local de 58% a 90%, sin embargo presenta ciertas desventajas como el requerir dosis tan altas como 60 Gy para esterilizar el tumor, con lo cual eleva el riesgo de complicaciones como fistula, estenosis, necrosis y dolor crónico. Además, resulta difícil distinguir un carcinoma recurrente de una ulcera posradiación, necrosis o fibrosis. En esta etapa se presenta una falla local de 20% a 50%
La radioterapia intersticial (braquiterapia) ha sido usada exitosamente para tratar el cáncer de pene con una variedad de radioisótopos incluyendo radio, iridio y cesio. En los últimos 20 años, en Francia, la braquiterapia ha sido el tratamiento de elección para el cáncer de pene localizado, con más de 83% de conservación del órgano.2, 34,38,40-50
Opciones de tratamiento bajo evaluación clínica: La terapia con rayo láser de Nd: YAG ha ofrecido un control/ curación excelente con preservación de la apariencia cosmética y de función sexual, se ha encontrado recurrencia de 10% a 25% en lesiones T1.
Debido a la alta incidencia de metástasis ganglionares microscópicas, la disección inguinal electiva adicional de ganglios linfáticos clínicamente no complicados (negativos) en conjunción con amputación a menudo se usa para los pacientes con tumores pobremente diferenciados. Sin embargo, la linfadenectomía puede traer morbilidad sustancial como por ejemplo infección, necrosis de la piel, colapso de heridas, edema crónico e inclusive una tasa de mortalidad baja, pero finita. El impacto de la linfadenectomía profiláctica en la supervivencia es desconocido.
El estudio de ganglio centinela es una opción, sin embargo se han reportado falsos negativos (hasta 20% de pacientes con enfermedad oculta). Con esta técnica se identifica los ganglios inguinales con enfermedad oculta, mediante la inyección de un colorante (azul patente) o un radio isótopo en la lesión primaria. Los ganglios inguinales que se tiñen o que muestran radioactividad deben ser biopsiados. En caso de que los ganglios resecados sean positivos a malignidad, se debe completar la linfadenectomía inguinal. Actualmente se ha ganado más experiencia con esta modalidad, por lo que puede ser una opción para el manejo actual, se debe aclarar que actualmente las opiniones son controversiales.2,16,29,40,45-47
¿ CÁNCER DEL PENE EN ETAPA II
Opciones de tratamiento estándar: El cáncer del pene en estadio II se trata con mayor frecuencia mediante amputación del pene para obtener control local. Que la amputación sea parcial, total o radical dependerá del grado y ubicación de la neoplasia. La penectomía parcial con un margen de 2 cm, es el tratamiento estándar para cáncer de pene invasor que infiltra cuerpo esponjoso, cavernoso o la uretra.
La penectomía total está indicada en pacientes con tumores invasores voluminosos y cuando no es posible obtener un margen libre de tumor. El índice de recurrencia local después de penectomía parcial o total es de 0 a 8%, la mayoría de las recurrencias ocurren en aquellos pacientes con penectomía parcial; estas recurrencias se manejan mejor con penectomía total y uretrostomia perineal.
La radioterapia de haz externo es otra modalidad, para tumores pequeños T2-T3 con un índice de falla local de 22% a 50%. Para aquellos pacientes con tumores T2-T3 mayores de 3 cm, la falla local puede ser de hasta 66% con radioterapia externa. La radioterapia de haz externo y la braquiterapia con recuperación quirúrgica, son enfoques alternativos.2,16,29,41-43,47,48,50-52
Opciones de tratamiento bajo evaluación clínica: La terapia con rayo láser de Nd: YAG ha sido usada para preservar el pene en pacientes seleccionados con lesiones pequeñas, se puede presentar una recurrencia de 25% en lesiones T2.
Se pueden consideran candidatos a microcirugía de Mohs los pacientes bien seleccionados con lesión T2 distal, pequeña, granular (con invasión mínima del cuerpo cavernoso). Asimismo, diversos artículos han reportado la realización de cirugías menos extensas (conservadoras) en ciertos casos, principalmente en lesiones distales, superficiales cuando no hay invasión del cuerpo cavernoso, con buenos resultados en el control local.
Debido a la alta incidencia de metástasis ganglionares microscópicas, la disección inguinal electiva adicional de ganglios linfáticos clínicamente no complicados (negativos) más penectomía, a menudo se usa para los pacientes con tumores pobremente diferenciados (tumores de alto riesgo), en estos casos se sugiere disección ganglionar inguinal superficial o modificada. Si se confirma por patología la presencia de metástasis ganglionares superficiales, se debe completar la linfadenectomía inguinal profunda y disección pélvica.2,16,29,35,40,45-48
¿CÁNCER DEL PENE EN ETAPA III
Para control del tumor, está indicada la penectomía ya sea parcial o total, dependiendo de las características clínicopatológicas.
Los factores pronósticos más importantes para la sobrevida son la presencia y extensión de metástasis ganglionares inguinales. Se debe realizar linfadenectomía inguinal bilateral en aquellos pacientes con ganglios linfáticos clínicamente positivos. La adenopatía inguinal en pacientes con cáncer del pene es común pero puede ser el resultado de la infección más que de la neoplasia. Si se palpan ganglios linfáticos agrandados tres o más semanas después de la remoción de la lesión primaria infectada y después de completar un curso terapéutico con antibióticos, se deberá efectuar la disección bilateral de ganglios linfáticos inguinales. En casos de metástasis comprobada a ganglios linfáticos inguinales regionales sin evidencia de propagación distante, la disección bilateral ilioinguinal es el tratamiento de elección. Sin embargo, ya que muchos pacientes con ganglios linfáticos positivos no se curan, los ensayos clínicos pueden ser apropiados.
Opciones de tratamiento estándar: Metástasis clínicamente evidente a ganglios linfáticos regionales, sin evidencia de propagación distante, se constituye en una indicación para disección bilateral de los ganglios linfáticos ilioinguinales después de amputación del pene.
La radioterapia puede ser considerada como una alternativa a la disección de los ganglios linfáticos en pacientes que no son candidatos para cirugía. La radioterapia postoperatoria puede reducir la incidencia de recidivas inguinales.
Aquellos pacientes con mal pronóstico después de linfadenectomía (extección extranodal, dos o más ganglios positivos, metástasis inguinales bilaterales o ganglios pélvicos positivos) se consideran para quimioterapia adyuvante debido al alto riesgo de recurrencia. 2,16,29,41-45,47-52
Opciones de tratamiento bajo evaluación clínica: Los ensayos clínicos que usan radiosensibilizadores o fármacos citotóxicos son apropiados. Una combinación de vincristina, bleomicina y metotrexate ha sido efectiva tanto como terapia neoadyuvante como coadyuvante. El cisplatino a razón de 100 mg/m2 como terapia neoadyuvante más infusión continua de 5-fluorouracilo también ha mostrado ser efectiva. El cisplatino como agente único (50 miligramos/m2) fue evaluado en un ensayo grande y se encontró que es ineficaz. Debido a la alta incidencia de metástasis ganglionares microscópicas, la disección inguinal electiva adicional de ganglios linfáticos clínicamente no complicados (negativos) en conjunción con amputación a menudo se usa para los pacientes con tumores mal diferenciados. Sin embargo, la linfadenectomía puede traer morbilidad sustancial como por ejemplo infección, necrosis de la piel, colapso de heridas, edema crónico e inclusive una tasa de mortalidad baja.2,16,30,35,45-49
¿CÁNCER DEL PENE EN ETAPA IV
No hay un tratamiento estándar que sea curativo para los pacientes con cáncer del pene en estadio IV. La terapia se dirige hacia la paliación, que puede lograrse con cirugía o radioterapia.
¿OPCIONES DE TRATAMIENTO ESTÁNDAR
La cirugía paliativa puede considerarse para controlar la lesión del pene local y aún para prevenir necrosis, infección y hemorragia que pueden resultar del descuido de una adenopatía regional. La radioterapia puede ser paliativa para el tumor primario, para la adenopatía regional y para las metástasis óseas.
¿ OPCIONES DE TRATAMIENTO BAJO EVALUACIÓN CLÍNICA
Ensayos clínicos que combinan quimioterapia con métodos paliativos de control local se consideran apropiados para tales pacientes (los fármacos quimioterapéuticos evaluados que tienen alguna eficacia son vincristina, cisplatino, metotrexate y bleomicina). La combinación de vincristina, bleomicina y metotrexate ha sido eficaz tanto como terapia coadyuvante como neoadyuvante.2,16,29,47-49,53-54
¿ CÁNCER RECURRENTE DEL PENE
El índice de recurrencia local para excisión o circunsión es de aproximadamente 30%, para penectomía parcial 6% y para penectomía total no hay recurrencia local.48
Los factores pronóstico para metástasis inguinales son la etapa del tumor primario, grado tumoral y la presencia de invasión linfática o vascular.
Desafortunadamente, en muchos casos después de tratamientos heroicos en pacientes con recurrencia regional o a distancia, solamente se puede ofrecer tratamientos paliativos. La sobrevida a cinco años para pacientes con metástasis o recurrencia regional es de 5% a 30%.
La enfermedad local recidivante puede ser tratada con cirugía o radioterapia. Los pacientes que no obtienen resultados con la radioterapia pueden recuperarse por medio de amputación del pene. Los pacientes con recidivas ganglionares que no son controlables por medidas locales son candidatos para ensayos clínicos en fase I y fase II que evalúan nuevos productos biológicos y agentes quimioterapéuticos.2,16,29,47,49,54,55
Los pacientes con recurrencia inguinal, en buenas condiciones generales, se consideran para tratamiento combinado de quimioterapia y cirugía de consolidación. Los agentes de quimioterapia, incluye la combinación de metrotexate, bleomicina y cisplatino; vinblastina, bleomicina y metrotexate; y cisplatino con 5 fluourouracilo. Desafortunadamente la respuesta completa no sobrepasa 15%. Por esta razón se sugiere un abordaje multimodal agresivo, incluyendo cirugía de consolidación, quimioterapia más radioterapia.
Asimismo, se sugiere quimioterapia sistémica en pacientes con enfermedad irresecable, metástasis óseas, hepática o pulmonares. Sin embargo, como hemos mencionado, las respuestas son parciales y de corta duración. Deben emplearse alternativas de tratamiento paliativo para control del dolor, se incluye la radioterapia y tratamientos farmacológicos.47
¿ VIGILANCIA
Si se ha realizado un procedimiento quirúrgico conservador, radical o multimodal, se deberá citar al paciente cada tres o cuatro meses, los dos primeros años. Cada seis meses, de 2° año al 5°, luego la cita es anual. Se llevará a cabo una revisión clínica completa en búsqueda de lesiones recurrentes locales, regionales o sistémicas. Los apoyos paraclínicos constan de laboratorios y una tele de tórax. La biopsia de lesiones sospechosas es mandatorio. A juicio del clínico se podrán solicitar estudios más complejos como TAC, IRMN, gammagrama óseo o PET-SCAN.29,47
¿ CONCLUSIONES
El cáncer de pene, es una patología relativamente rara, multifactorial. Existen modificaciones en la última clasificación TNM (7ª edición). Los avances en el tratamiento incluyen el desarrollo de técnicas menos agresivas y conservadores para tratar la lesión primaria. Existe mejora en la sobrevida con la linfadenectomía temprana en pacientes con alto riesgo para enfermedad oculta.
Correspondencia: Dr. Efraín A. Medina Villaseñor.
Tlacotalpan N° 59 Torre Diamante, Consultorio 735. Col. Roma Sur, 06760. México,
D. F. Teléfono: 5858 4039.
Página web:www.oncologiabetania.com
Correo electrónico:efra73@hotmail.com