Estudiar los resultados del tratamiento de las deformidades de los pies debidas a enfermedad neurológica.
Material y métodosRealizamos una revisión retrospectiva de pacientes intervenidos de pie neurológico, al haberles sido diagnosticado algún tipo de enfermedad neurológica, con un tiempo de seguimiento medio de 18 meses. Encontramos 3 pacientes a quienes se diagnosticó Charcot-Marie-Tooth; 3 pacientes con neuroartropatía diabética; 2 varones aquejados de parálisis cerebral; un paciente varón con enfermedad de Wilson; 2 con secuelas de otras cirugías previas por deformidades, y 3 pacientes con deformidades secundarias a patologías neurológicas adquiridas. En cuanto al tipo de cirugía realizada, en 5 pacientes se realizó una triple artrodesis de tobillo; en 2 casos un alargamiento del tendón de Aquiles; en un paciente técnicas de liberación de partes blandas; en otro paciente se realizaron osteotomías del tarso, y en 5 pacientes fueron necesarias técnicas combinadas.
ResultadosDe los 14 pacientes intervenidos, tan solo hemos registrado complicaciones mayores en 2 de ellos, llegando ambos a precisar sendas amputaciones mayores. El resto de pacientes presentaron una buena evolución clínica y radiológica, sin complicaciones, que les ha permitido mejorar el apoyo plantígrado y la deambulación.
ConclusionesEl pie neurológico es una entidad infradiagnosticada en la medicina actual que en su mayoría requiere un tratamiento quirúrgico para la corrección de la deformidad, ya que los tratamientos conservadores no son eficaces a medio-largo plazo.
To study the results of the treatment of foot deformities caused by neurological disease.
Material and methodsWe conducted a retrospective review of patients undergoing a neurological foot, being diagnosed with some kind of neurologic disease with an average follow-up time of 18 months. We found 3 patients diagnosed with Charcot-Marie-Tooth disease, 3 patients with diabetic neuro-arthropathy, 2 men suffering from cerebral palsy; a male patient diagnosed with Wilson's disease; 2 sequels of previous surgery for deformities other three patients with secondary deformities acquired neurological diseases. As for the type of surgery performed, a triple ankle arthrodesis was performed in 5 patients; in 2 cases a lengthening of the Achilles tendon, techniques for soft tissues release were used in one of the patients; tarsal osteotomies were made in a patient and combined techniques were required in 5 more patients.
ResultsOf the 14 patients who were operated we only recorded major complications in 2 of them, particularly the major amputation suffered by 2 patients. The remaining patients showed good clinical and radiological evolution and had no hassle. This allowed them to have better support and walking plantigrade.
ConclusionsNeurological foot is currently underdiagnosed. In most cases surgery is needed for correcting foor deformity as conservative treatments are not very effective in the medium-to-long term.
Las enfermedades neurológicas y otras patologías que cursan con afectación neurológica suponen una alteración del equilibrio y de la marcha. Dentro de la gran cantidad de enfermedades neurológicas que se conocen, existen multitud de ellas que cursan con alteraciones en los pies, y por tanto afectación de la estática corporal, el equilibrio y la marcha.
La enfermedad de Charcot-Marie-Tooth es la causa neuromuscular más frecuente de deformidad en cavo-varo del pie en los niños. Clínicamente aparece como debilidad general del pie y marcha inestable, en pacientes con un arco plantar elevado y dedos en garra1. En general, el tratamiento no quirúrgico no ha sido satisfactorio, y la cirugía se subdivide en 3 tipos: sobre tejidos blandos, osteotomías y de estabilización articular (triple artrodesis). Inicialmente suele indicarse una cirugía sobre partes blandas mientras la deformidad es flexible y se reservan procedimientos adicionales cuando la deformidad se vuelve rígida1. Clásicamente la triple artrodesis era considerada como la cirugía definitiva2,3, sin embargo, a largo plazo los estudios han demostrado un aumento de la incidencia de osteoartritis de las articulaciones restantes4-6.
La deformidad más común en pacientes con parálisis cerebral es el equino de tobillo (en torno al 70%), asociado al varo o valgo a partes iguales. Los resultados del tratamiento conservador no suelen ser buenos y tan solo es un medio para retrasar la intervención. La cirugía más utilizada para corregir el equino es el alargamiento del tendón de Aquiles, pudiendo realizarse también alargamientos a nivel del gemelo, no estando definido aún qué técnica es más adecuada para cada paciente7,8,10,11. En el caso de deformidad en varo o valgo de tobillo concomitante se deben asociar técnicas correctoras. La recurrencia después de estas cirugías es común y varía entre un 6-54%, dependiendo de factores predisponentes como edad del paciente, tipo de parálisis cerebral, tipo de cirugía o sexo9.
El objetivo de nuestro trabajo es repasar las deformidades de los pies en las enfermedades neurológicas y el resultado del tratamiento quirúrgico en nuestra experiencia.
Material y métodosRealizamos una revisión retrospectiva de pacientes a quienes se diagnosticó pie neurológico, al presentar algún tipo de enfermedad neurológica y ser intervenidos de cualquier patología del pie en el Hospital Universitario de León desde el año 2009 hasta el año 2014. El tiempo de seguimiento medio fue de 18 meses (rango entre 12 y 40 meses).
Buscamos conocer el grado de mejoría subjetiva del paciente, para lo cual utilizamos las escalas SF-12 y EVA, y un cuestionario de satisfacción del paciente21. En cuanto a la valoración radiográfica, en las cirugías en las que se realizaron técnicas sobre hueso valoramos la existencia o no de consolidación ósea.
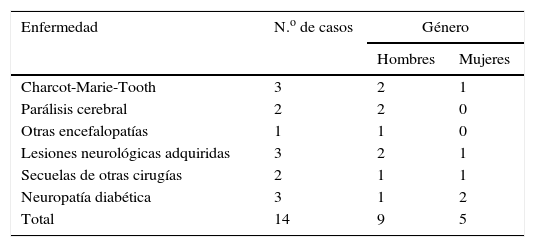
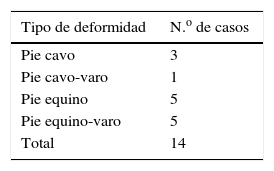
En total obtuvimos 13 pacientes catalogados como pie neurológico, de los cuales se realizaron cirugías en 14 pies, ya que uno de ellos tenía una afectación bilateral. La media de edad fue de 43,6 años. Encontramos: 3 pacientes con el diagnóstico de neuropatía hereditaria sensitivo-motora (enfermedad de Charcot-Marie-Tooth), de los cuales 2 eran varones y una mujer; 2 varones aquejados de parálisis cerebral; un paciente varón con el diagnóstico de otra encefalopatía (enfermedad de Wilson); 3 pacientes con una neuroartropatía de Charcot; 2 pacientes con secuelas de otras cirugías previas por deformidades (secuelas de pie equino), y 3 pacientes con deformidades secundarias a patologías neurológicas adquiridas (2 secuelas de accidentes cerebrovasculares agudos y una paciente con un pie equino-varo secundario a una inyección en el nervio ciático durante una vacunación). En cuanto al tipo de deformidad: 3 pacientes presentaban un pie cavo; uno un pie cavo-varo; 5 pacientes pie equino, y otros 5 un pie equino-varo. De ellos, encontramos que en 3 pacientes estaba afectado el pie derecho, mientras que en 9 pacientes el afecto era el izquierdo. Un paciente presentaba afectación bilateral. Estos datos se exponen en las tablas 1 y 2.
Correlación entre enfermedad, número de casos y género de cada uno de ellos
| Enfermedad | N.o de casos | Género | |
|---|---|---|---|
| Hombres | Mujeres | ||
| Charcot-Marie-Tooth | 3 | 2 | 1 |
| Parálisis cerebral | 2 | 2 | 0 |
| Otras encefalopatías | 1 | 1 | 0 |
| Lesiones neurológicas adquiridas | 3 | 2 | 1 |
| Secuelas de otras cirugías | 2 | 1 | 1 |
| Neuropatía diabética | 3 | 1 | 2 |
| Total | 14 | 9 | 5 |
En cuanto al tipo de cirugía realizada: en 5 pacientes se realizó una triple artrodesis de tobillo; en 2 casos un alargamiento del tendón de Aquiles; en un paciente técnicas de liberación de partes blandas (liberación y escisión parcial de la fascia plantar); en un paciente se realizaron osteotomías del tarso, y en 5 pacientes fueron necesarias técnicas combinadas: 3 alargamientos del tendón de Aquiles sumado a transposiciones o hemitransposiciones tendinosas; una triple artrodesis asociada a osteotomía de la primera cuña y tenotomía del extensor del primer dedo, y una intervención compleja con fasciotomía plantar más liberación del gemelo medial asociado a transposiciones del tibial posterior y del flexor del primer dedo más tenotomías de los flexores y extensores de los dedos pequeños (tabla 3).
Los pacientes se obtuvieron e identificaron de forma continua de los registros hospitalarios de pacientes. La información de cada paciente se registró obteniéndola de los datos consignados en la historia clínica del paciente.
El análisis estadístico realizado fue meramente descriptivo.
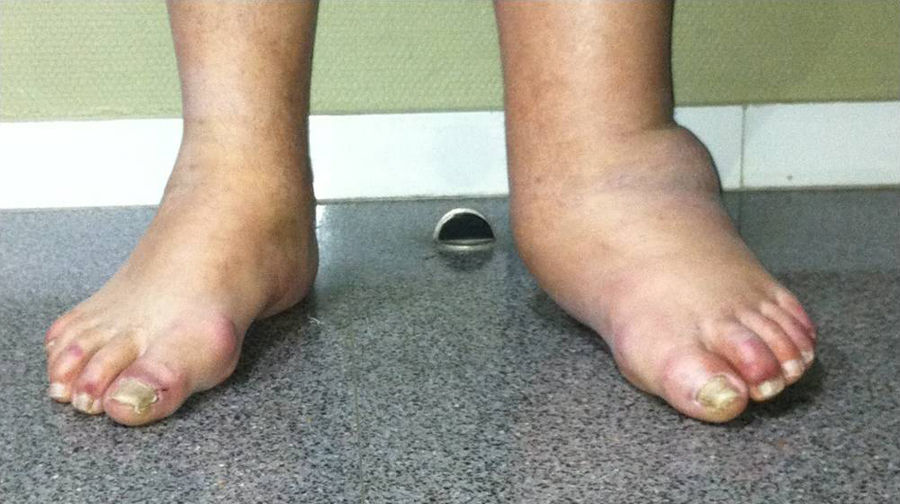
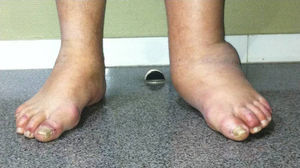
ResultadosLa evolución clínica en 12 de los 14 pies ha sido buena. Se ha conseguido una mejora en la puntuación de la escala EVA de 3,5 puntos de media (de 7,8 a 4,3) y una mejora en la valoración subjetiva según la escala SF-12 de 15,3 puntos, pasando de una media de 38,2 prequirúrgica a una media posquirúrgica de 53,5 puntos. El grado de satisfacción subjetiva en todos los pacientes pasó a «satisfecho» o «muy satisfecho» con los resultados, lo que les ha permitido mejorar el apoyo plantígrado y la deambulación.
La evolución radiográfica ha sido buena, y se ha llevado a la consolidación ósea en todos los pacientes excepto en un caso de triple artrodesis en el que no se llegó a la consolidación.
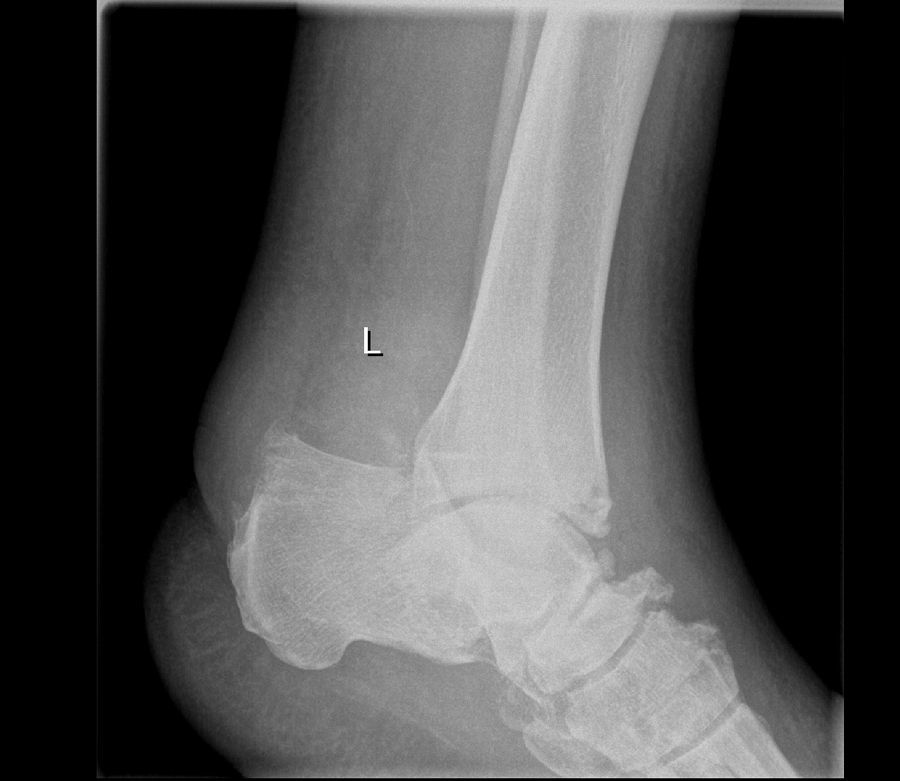
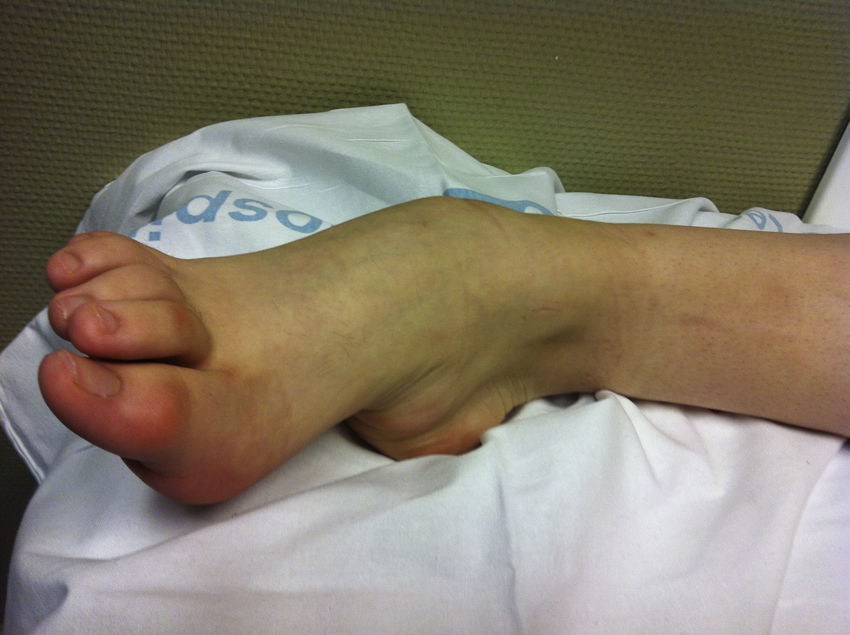
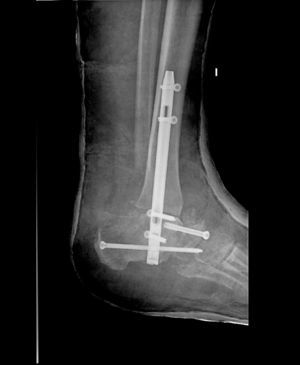
De los 14 pies intervenidos, tan solo hemos registrado complicaciones mayores en 2 de ellos. Ambos pacientes habían sido sometidos a una triple artrodesis del pie (figs. 1 y 2). El primero de ellos presentó una dehiscencia de la herida en el postoperatorio inmediato, que fue tratada mediante curas y revisada periódicamente. A pesar de ello, a los 3 meses de la cirugía fue ingresado nuevamente por infección de la artrodesis, que fue tratada mediante antibiótico intravenoso durante 10 días, con mejoría clínica de la úlcera y de los parámetros bioquímicos de infección, por lo que fue dado de alta. A los 2 años de la cirugía ingresa nuevamente por una nueva infección con signos de osteomielitis crónica, secundaria a su neuroartropatía de Charcot, que obligó a una amputación transtibial de su pierna izquierda.
Triple artrodesis en el mismo paciente de la figura 1.
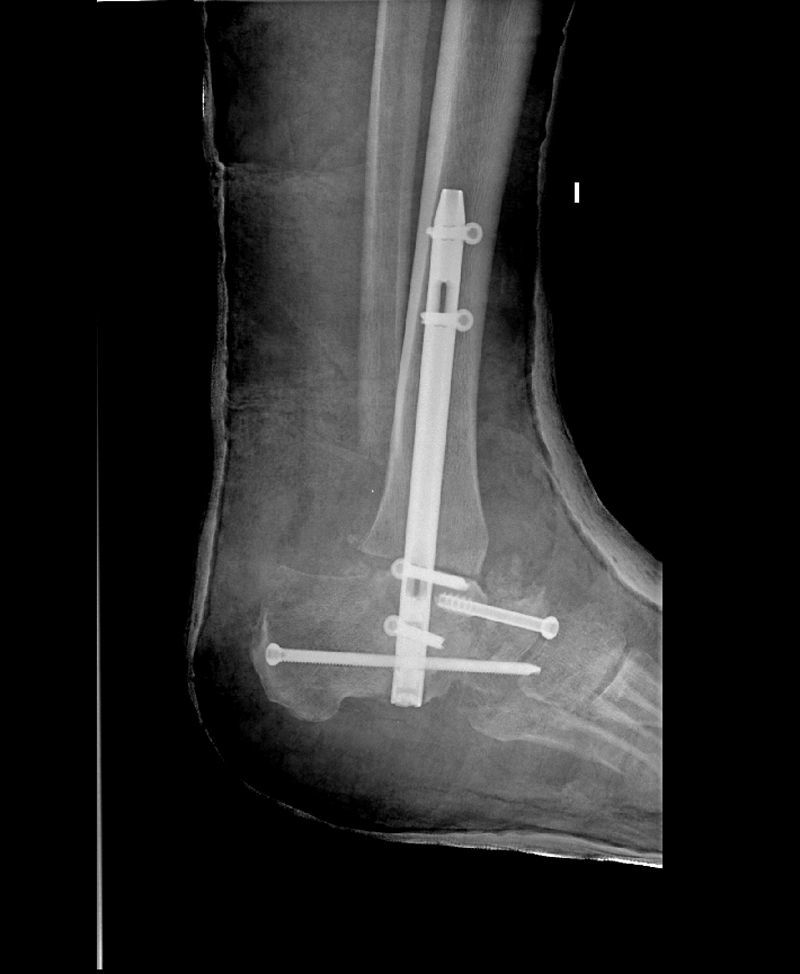
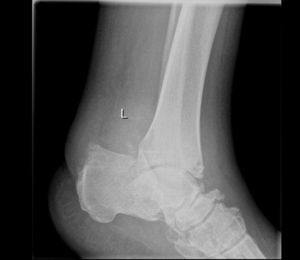
En el segundo caso observamos una ausencia de consolidación de la artrodesis a los 4 meses (fig. 3), por lo que se pautó un estimulador óseo sumado a una férula tipo Walker. A pesar de ello, al cabo de 10 meses tras la cirugía, en la radiografía sigue objetivándose una ausencia de consolidación de la artrodesis, que sumado al mal control clínico de su diabetes y a las úlceras intratables en su pie, nos llevaron a realizar una amputación infrarrotuliana. En ambos casos, se trata de pacientes con enfermedad de Charcot-Marie-Tooth.
Los otros 3 pacientes sometidos a una triple artrodesis evolucionaron satisfactoriamente, siendo uno dado de alta a los 3 años de seguimiento, y siendo el otro intervenido 4 años después del pie contralateral, también con buena evolución.
DiscusiónLas enfermedades neurológicas y otras patologías que cursan con afectación neurológica suponen una alteración del equilibrio y de la marcha. Dentro de la gran cantidad de enfermedades neurológicas que se conocen, existen multitud de ellas que cursan con alteraciones en los pies, y por tanto afectación de la estática corporal, el equilibrio y la marcha. Esto produce alteraciones biomecánicas que afectan al patrón de la marcha del individuo, impidiendo o dificultándole la realización de las tareas cotidianas sencillas como andar, subir escaleras o levantarse de un sillón.
La primera revisión publicada sobre el tratamiento quirúrgico en la enfermedad de Charcot-Marie-Tooth data de los años 50, en la que Jacobs y Carr señalaron que debido a su naturaleza progresiva, el tratamiento de esta patología difería drásticamente de la poliomielitis12. Desde entonces se ha venido defendiendo la idea de que el tratamiento adecuado para las deformidades del pie en el Charcot-Marie-Tooth pasa por la triple artrodesis, que permite conseguir un apoyo plantígrado con buenos resultados, a pesar de la posible deformidad residual y la tasa de seudoartrosis13. La experiencia actual demuestra que el tratamiento precoz y agresivo cuando el retropié es flexible, con liberación precoz de tejidos blandos, unido o no a osteotomías del primer metatarsiano15, del calcáneo o de ambos, puede lograr un resultado funcional satisfactorio sin sacrificar el retropié ni la movilidad del mediopié que se pierde con la triple artrodesis. Como indican Johnson et al. en el artículo publicado en 2013, el equilibrado de los tejidos blandos en estadios iniciales del proceso puede proporcionar una adecuada corrección de la deformidad17. La tendencia actual pasa por reservar la triple artrodesis como técnica de rescate para aquellos pacientes en los que las demás intervenciones han resultado inútiles o para los que sufren deformidades fijas no tratadas.
La cirugía del Charcot-Marie-Tooth suele realizarse en varios tiempos. Inicialmente debe comenzar con una liberación plantar o plantar-medial radical, con osteotomía de cierre en cuña dorsal de la base del primer metatarsiano si es necesario14-20. El alargamiento del tendón de Aquiles debe reservarse para un segundo tiempo, mientras que la transferencia del tibial posterior podría formar parte de la cirugía inicial en caso de debilidad intensa del tibial anterior.
Los pacientes enfermos de diabetes mellitus pueden acabar desarrollando una neuroartropatía de Charcot. La mayoría de los pacientes que la desarrollaron tuvieron una duración conocida de su diabetes de más de 10 años. Aunque existen varias teorías fisiopatológicas, actualmente se acepta el papel preponderante de la activación de citocinas proinflamatorias que favorecen la actividad osteoclástica y la destrucción y resorción ósea, con la consiguiente osteopenia y desestructuración del tarso. La cirugía está indicada para pacientes con graves deformidades o inestables que, si no se tratan, se traducirán en amputaciones mayores18. La fijación intramedular del mediopié que proponen Lamm et al. es una buena técnica ya que permite crear un pie plantígrado libre de úlceras mediante una técnica percutánea, lo que favorece que el paciente camine con aparatos ortopédicos y zapatos hechos a medida19. A pesar de todas las posibles técnicas reconstructivas, son pacientes con una elevada tasa de complicaciones como la osteomielitis y las úlceras recidivantes, que acaban por conducir a una amputación del miembro afectado.
En los casos de pie equino, asociado o no a varo o valgo, es difícil realizar una comparativa entre estudios y resultados debido a la variable naturaleza de las deformidades. En el caso de los debidos a parálisis cerebral, la tasa de recidiva en la literatura varía desde el 0 al 50%, dependiendo del tipo de paciente y la longitud del seguimiento. Rattey et al. revisaron 57 pacientes con 77 alargamientos abiertos del tendón de Aquiles, con un seguimiento medio de 10 años. La mitad de los niños que tenían 3 o más años en el momento de la cirugía sufrían una recidiva, mientras que los mayores de 6 años no. También vieron que los pacientes hemipléjicos tenían mayores probabilidades de sufrir recidivas que los dipléjicos, y que las recidivas en estos últimos se relacionaban con intervenciones antes de los 4 años16. Tanto el alargamiento percutáneo como la cirugía abierta han demostrado ser técnicas válidas para corregir estas deformidades.
Las deformidades en varo son menos comunes, más invalidantes y más fácilmente corregibles mediante tratamiento quirúrgico, por lo que la cirugía se lleva a cabo más frecuentemente y con más éxito. En función de cuales sean los músculos responsables de la deformidad, se realiza una técnica u otra, que varían desde simples alargamientos del tibial posterior a transferencias hemitendinosas de tibial anterior o posterior, reservándose las osteotomías del calcáneo para las deformidades más rígidas (fig. 4).
El tratamiento del equino-valgo en su mayoría es conservador con ortesis o modificaciones del calzado, reservándose la cirugía para los fracasos de este con deformidad significativa dolorosa. Las intervenciones sobre partes blandas suelen ser insuficientes, siendo la osteotomía calcánea el tratamiento de elección en deformidades moderadas, pudiendo agregarse una osteotomía en cuña de la primera cuña para corregir la aducción del antepié y la supinación. La artrodesis subastragalina ha perdido importancia debido a sus resultados impredecibles.
La primera y principal limitación de nuestro estudio es la naturaleza del mismo, al ser meramente descriptivo sobre una patología muy variada con diversas etiologías englobadas de manera genérica como pie neurológico, lo que dificulta enormemente hacer una comparativa, tanto entre técnicas quirúrgicas como con otros estudios ya publicados. La segunda limitación es el escaso tiempo de seguimiento en la mayoría de nuestros casos, lo que no nos permite extraer conclusiones firmes acerca de los diferentes tratamientos quirúrgicos realizados y de los resultados de los mismos. Sin embargo, este trabajo nos debe animar a llevar a cabo nuevos estudios a más largo plazo, y a realizar un diagnóstico exhaustivo de las causas de las deformidades en los pies, ya que en muchas ocasiones nos encontramos ante patologías infradiagnosticadas debido a que nos limitamos a corregir la deformidad y mejorar el apoyo plantígrado del pie, sin indagar en las causas que han generado estas deformidades.
ConclusiónEl pie neurológico es una entidad infradiagnosticada en la práctica clínica habitual, a pesar de que en su mayoría requieren un tratamiento quirúrgico para corregir la deformidad y conseguir un apoyo plantígrado, ya que los tratamientos conservadores no son eficaces a medio-largo plazo. Son necesarios más estudios para comprobar la eficacia de las diversas técnicas quirúrgicas en los distintos tipos de deformidades, debiendo realizarse un seguimiento a largo plazo de los pacientes para confirmar su efectividad y resultados.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.