Evaluar tasas de fusión y resultados funcionales en pacientes intervenidos de discectomía y fusión cervical anterior empleando autoinjerto de cuerpo vertebral para el relleno del dispositivo intersomático, y fijación anterior con placa cervical.
Material y métodosCiento dos enfermos, 54 varones y 48 mujeres, intervenidos entre 2006 y 2010. Se incluyeron pacientes con patología degenerativa, hernia discal cervical y radiculopatía, en los que había fracasado el tratamiento conservador habitual (3 meses). Se incluyeron pacientes con fusión de 1-3 niveles. El seguimiento medio fue de 44 (24-96) meses. Su edad media era de 48,8 años.
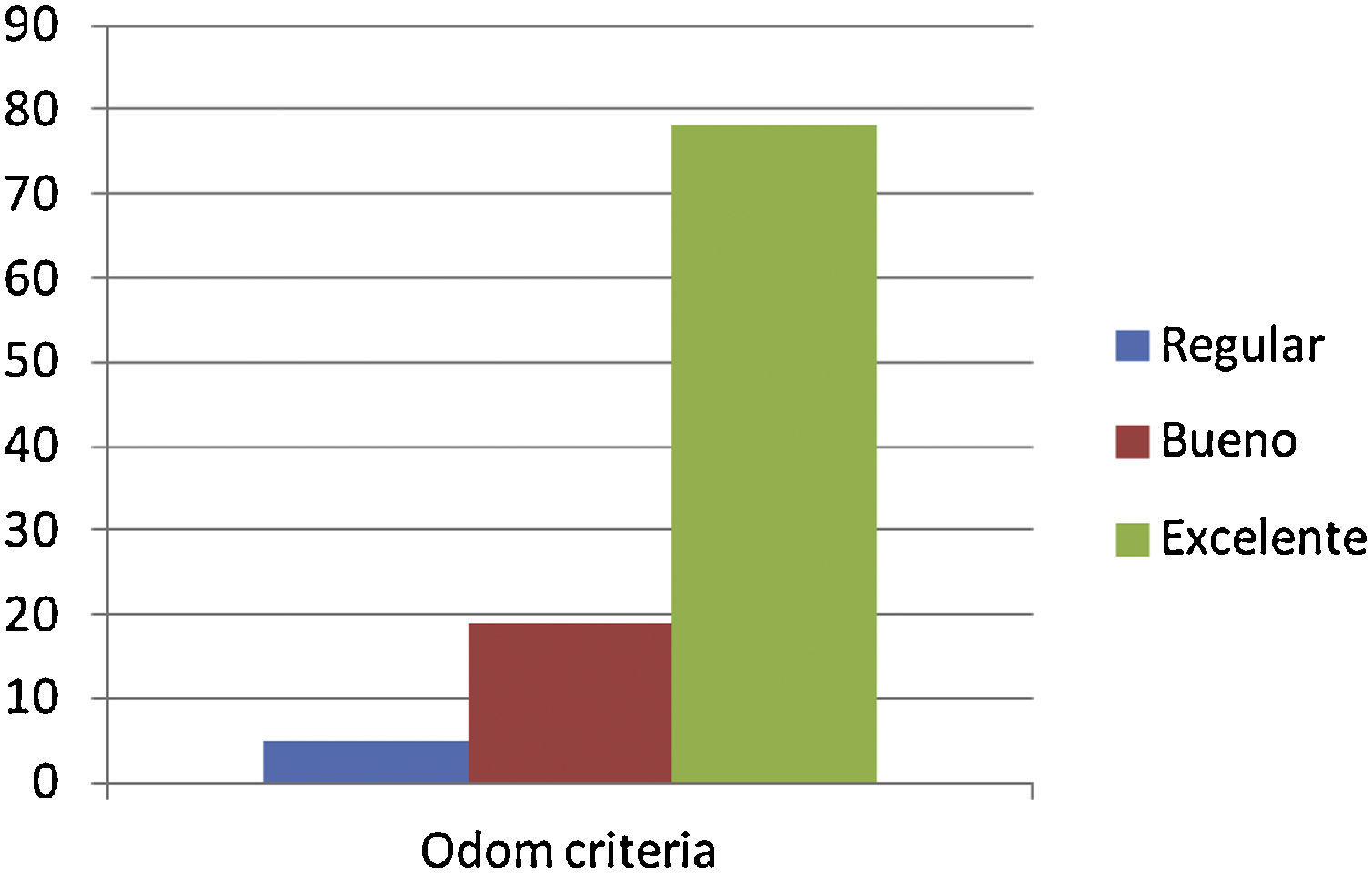
ResultadosLas variables clínicas analizadas fueron: tiempo de evolución de los síntomas (>12 meses), tabaquismo (31% fumadores), situación laboral (76% activos), estancia hospitalaria (2,2 días), tiempo quirúrgico (62 minutos), causa de la cirugía (100%, patología degenerativa), comorbilidades destacables (en el 28%), niveles fusionados (42% 1, 49% 2, 9% 3), clínica asociada (radiculalgia o dolor axial). Variables funcionales analizadas (puntuación pre y postoperatoria): EVA (8,6-1,32), Neck Disability Index (37,7-5,8), criterios de Odom (76% reflejaron resultados excelentes tras la cirugía). Variables radiológicas analizadas: osteofitosis reactiva (16%), colapso (0%), tasa de fusión (98%). Se produjeron 4 complicaciones agudas postoperatorias y 4 crónicas, ninguna relacionada con la técnica quirúrgica.
DiscusiónEl empleo de autoinjerto óseo del propio cuerpo vertebral reduce las comorbilidades asociadas al uso de cresta ilíaca del propio enfermo. Nuestros resultados son comparables a la literatura, con una tasa de fusión del 98% y un promedio de 62 minutos de tiempo quirúrgico.
To assess fusion rates and functional outcomes in patients undergoing anterior cervical discectomy and fusion by using a vertebral body autograft for interbody filling and anterior cervical plate fixation.
Material and methodsThe study included a total of 102 patients, 54 men and 48 women, who underwent surgery between 2006 and 2010 patients with degenerative disease, cervical disc herniation and radiculopathy, and who had failed standard conservative treatment (3 months). The study was limited to patients with fusion levels 1-3. The mean patient follow-up was 44 (24-96) months. Their mean age was 48.8 years.
ResultsThe clinical variables analyzed were: duration of symptoms (> 12 months), smoking (31% smokers), employment status (76% active), average days of hospitalization (2.2 days), operation time (62minutes), etiology (100%, degenerative disease), notable comorbidities (28%), fusion levels (42% 1, 49% 2, 9% 3), symptoms (radiculalgia or axial pain). The functional variables analyzed (score pre-and post-operative scores) were: VAS (8.6-1.32), Neck Disability Index (37.7-5.8), and Odom criteria (76% reflected excellent results after surgery). Finally, radiological variables were also analyzed: anterior reactive osteophytosis (16%), significant collapse (0%), and fusion rate (98%). There were 4 cases of acute postoperative complications, and 4 chronic, none of them were related to the surgical technique.
DiscussionThe use of autograft bone of the vertebral body itself reduces comorbidities associated with the use of the iliac crest of the patient. Our results using the technique described are comparable to those in the literature, with a fusion rate of 98% and a mean of 62minutes duration of the procedure.
La discectomía y artrodesis cervical anterior es un procedimiento quirúrgico descrito ya en 1950 por Smith, Robinson y Cloward. Es la técnica estándar en el tratamiento quirúrgico de la patología cervical degenerativa y traumática1.
La descripción original de la técnica se caracteriza por el empleo de autoinjerto tricortical de cresta ilíaca, que constituye el gold estándar y el tipo de injerto ideal por sus propiedades. El componente cortical confiere estabilidad mecánica y el esponjoso, excelentes propiedades osteoconductivas y osteoinductivas.
Sin embargo, la toma de injerto de cresta ilíaca se asocia a morbilidad en la zona dadora e incremento de los tiempos quirúrgicos.
Ante esta circunstancia, se ha planteado el empleo de diversas alternativas, como el uso de las nuevas cajas de tantalio, aloinjerto, matriz ósea desmineralizada o sustitutos óseos, para el relleno de los nuevos dispositivos intersomáticos, suprimiendo así la morbilidad de la zona donante y asociando buenas propiedades osteoconductivas, aunque malas osteoinductivas2,3.
El objetivo de nuestro estudio es evaluar las tasas de fusión y los resultados funcionales de una serie de enfermos, intervenidos de discectomía y fusión cervical anterior mediante el empleo de autoinjerto de cuerpo vertebral para el relleno del dispositivo intersomático con fijación anterior mediante placa cervical.
Material y métodosHemos realizado un estudio descriptivo, retrospectivo, con recogida prospectiva de los datos. Nuestra población está constituida por 110 enfermos, 54 varones y 56 mujeres, intervenidos en nuestro centro (Hospital Universitario Fundación Alcorcón, de Madrid) entre los años 2006 y 2010. Los criterios de inclusión fueron los siguientes: pacientes con patología degenerativa, hernia discal cervical y radiculopatía, en los que había fracasado el tratamiento conservador habitual que, salvo afectación neurológica progresiva, se llevó a cabo al menos 3 meses. Se excluyeron pacientes con antecedentes traumáticos, infecciosos, neoplásicos o enfermedades hematológicas, así como aquellos en los que por un motivo u otro no se consiguieron todas las variables a estudiar. Con todo ello, la población se limitó a 102 pacientes (4 fueron excluidos por el origen traumático de su dolencia y otros 4, por carecerse de seguimiento radiológico completo). Se incluyeron pacientes intervenidos de uno a tres niveles de fusión. El seguimiento medio de los enfermos fue de 44 meses (desde 24 a 96). Su edad media era de 48,8 años.
Los datos han sido recogidos en base a la historia clínica electrónica y a los cuestionarios pasados a los enfermos antes y después de la intervención quirúrgica.
En todos los casos se han empleado cajas intersomáticas tipo PEEK y placas cervicales anteriores de distintas casas comerciales pero de las mismas características técnicas (SC-Acufix Slimline®, Vectra®, Sonoma®).
Las variables clínicas analizadas han sido las siguientes:
- 1.
Tiempo de evolución de los síntomas: en todos los pacientes, el tiempo de evolución de la clínica superaba el año.
- 2.
Tabaquismo: el 31,3% de los enfermos (32 pacientes) eran fumadores activos.
- 3.
Situación laboral: el 76% (78 pacientes) eran activos desde el punto de vista laboral.
- 4.
Promedio de días de ingreso: 2,2 días de ingreso.
- 5.
Tiempo quirúrgico: 62,3 minutos de duración media.
- 6.
Etiología de la intervención: ciento dos enfermos, la totalidad, padecían patología degenerativa.
- 7.
Comorbilidades: un 28% de los pacientes (29) asociaban comorbilidades importantes. Fueron consideradas patologías como cardiopatía isquémica, neoplasias y enfermedades inflamatorias (diabetes mellitus, artritis reumatoide y cuadros autoinmunes).
- 8.
Número de niveles intervenidos: un nivel: 42% (43 pacientes); 2 niveles: 49% (50 pacientes); 3 niveles: 9% (9 pacientes).
- 9.
Clínica asociada: en todos los enfermos la clínica presentada era radiculalgia y/o dolor axial cervical.
- 10.
Escala visual analógica (EVA).
Escalas funcionales analizadas: Neck Disability Index (NDI) y criterios de Odom.
Variables radiológicas estudiadas: se analizaban en base a la primera y última radiografías postoperatorias del paciente (proyecciones anteroposterior y lateral) y eran examinadas por dos observadores.
- •
Fusión: definida como existencia de puentes óseos claramente evidenciables desde el punto de vista radiológico, ausencia de movilización del implante y, sobre todo, ausencia de líneas de radiolucencia evidenciables. Si existían dudas razonables entre los 2 observadores, se analizaban radiografías dinámicas4.
- •
Osteofitosis reactiva anterior: pretendíamos valorar la aparición de osteofitos anteriores, en el nivel intervenido (de forma secundaria a la toma de autoinjerto de las apófisis unciformes) o, en niveles adyacentes.
- •
Colapso significativo: más de 2mm de hundimiento en el segmento artrodesado al comparar ambas radiografías.
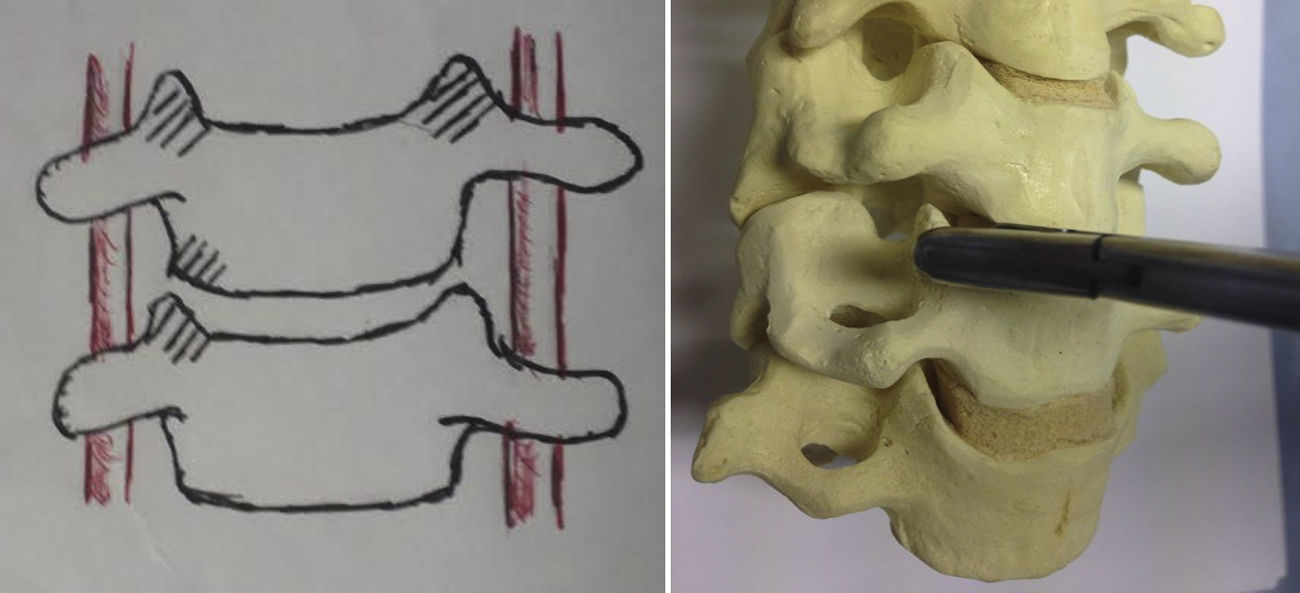
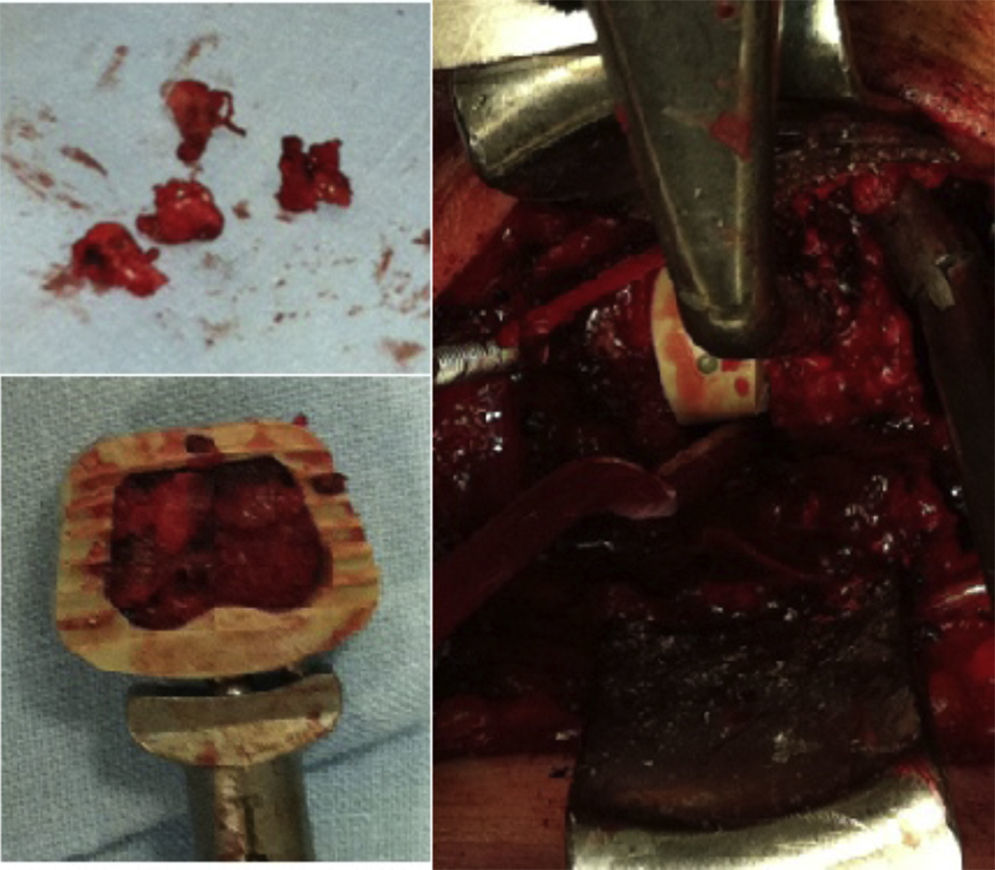
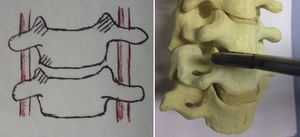
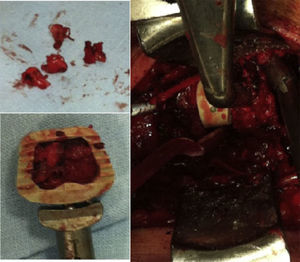
La técnica quirúrgica empleada consiste en un abordaje anterolateral habitual, generalmente izquierdo, y tras la localización de los niveles a intervenir mediante radioscopia, se procede a la utilización de distractor de Caspar, discectomía, resección del ligamento vertebral común posterior y osteofitectomía posterior, seguido de fresado de los platillos vertebrales, hasta puntos sangrantes, sin llegar a la esponjosa ósea. La toma de autoinjerto de cuerpo vertebral para el relleno del dispositivo intersomático se obtiene de la propia descompresión local efectuada y, sobre todo, de la zona de las apófisis unciformes (fig. 1). Se realiza disección cuidadosa con bipolar, despegando la musculatura de los longus colli y exponiendo las apófisis unciformes superior e inferior de ambos lados, sin llegar a la arteria vertebral ni a la raíz nerviosa. Posteriormente, con pinza gubia pequeña, se extrae directamente hueso de la zona especificada en los niveles necesarios, con lo que se puede conseguir suficiente cantidad como para rellenar el dispositivo sin necesidad de tomar injerto de la cresta ilíaca del enfermo y, sin precisar tampoco el empleo de aloinjertos de banco o sustitutos óseos. Se realiza el relleno de las cajas intersomáticas como se aprecia en la figura 2 y se colocan en el espacio discal, tras lo cual se suelta la distracción y el distractor de Caspar y se coloca una placa anterior autobloqueada. Posteriormente se realiza cierre del platisma y piel bajo drenaje aspirativo.
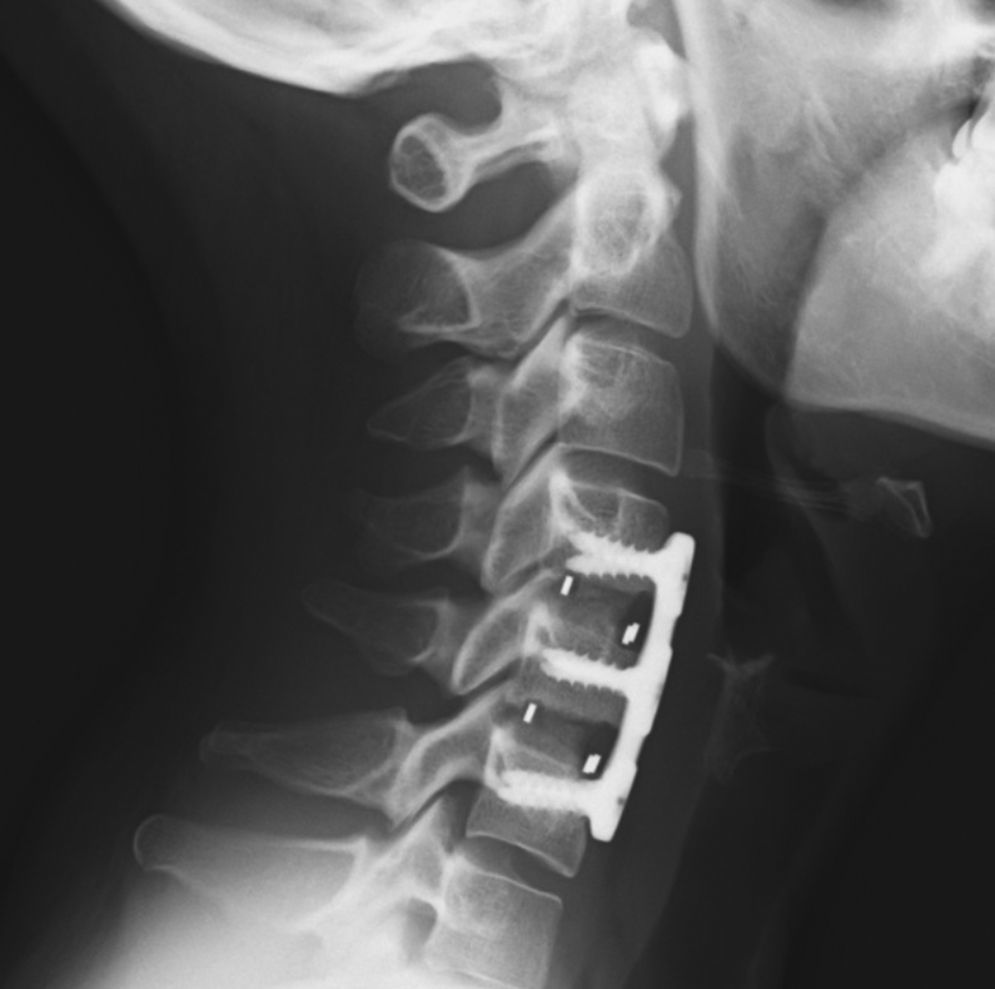
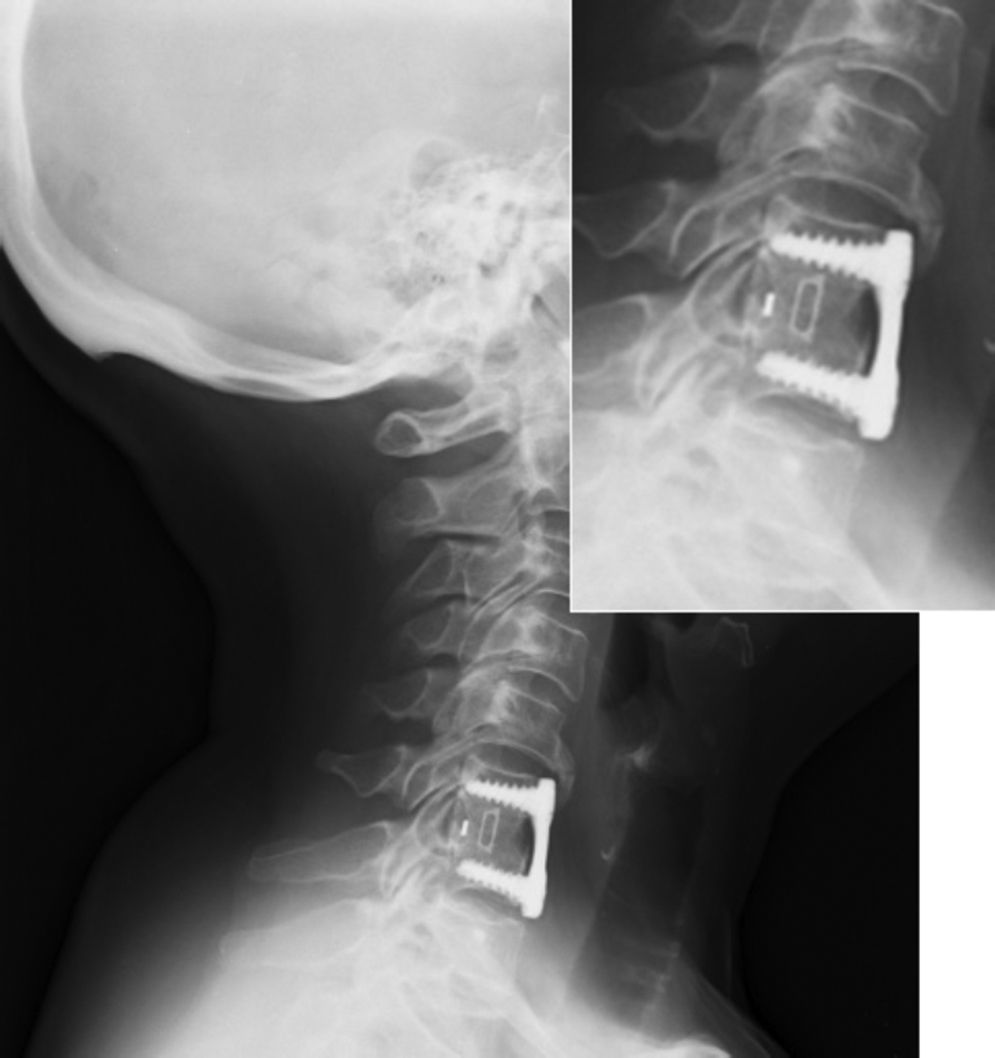
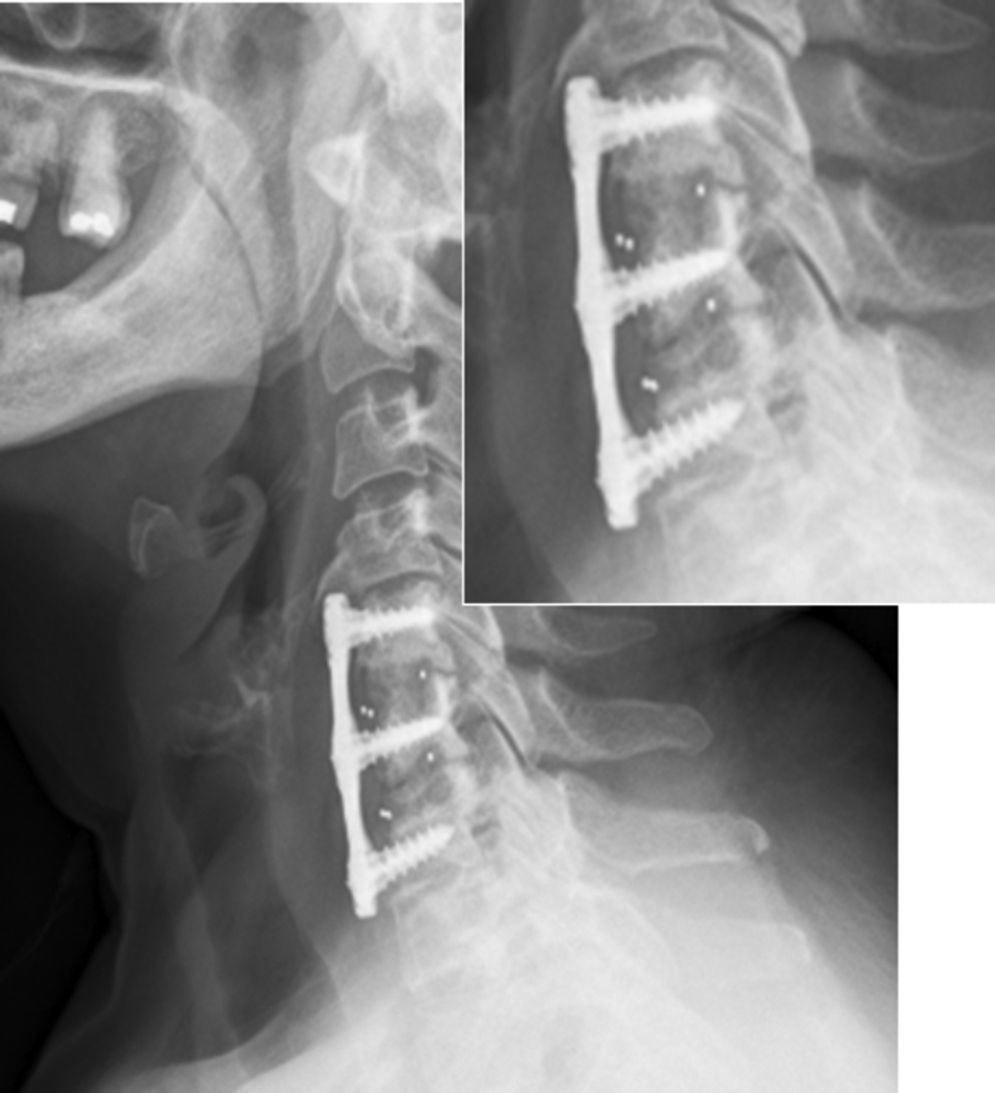
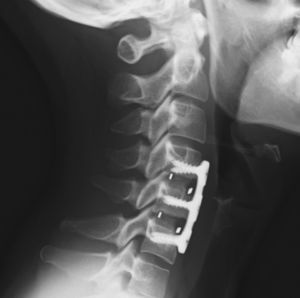
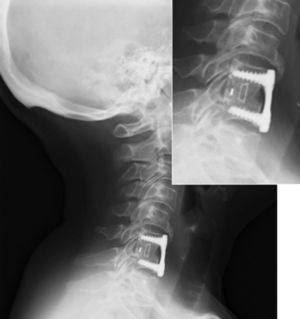
Los pacientes son movilizados al día siguiente sin necesidad de ortesis y son dados de alta generalmente a las 48 horas tras control radiológico (fig. 3).
De forma inmediata se indica al paciente la realización de actividades de la vida cotidiana sin esfuerzos considerables y se realizan revisiones al mes, tres meses, seis y al año. La incorporación laboral varía en función del tipo de actividad del paciente.
ResultadosNuestros resultados, desde el punto de vista del análisis de variables clínicas, fueron los siguientes:
Mejoría postoperatoria de la clínica (radicular o dolor axial):
Han experimentado una mejoría completa de la misma, 85 enfermos, frente a 13 con mejoría parcial, 3 sin mejoría alguna postoperatoria y uno con recidiva de la clínica radicular tras mejoría inicial postoperatoria.
La valoración de los pacientes en la escala EVA antes y después de la cirugía, fue la siguiente:
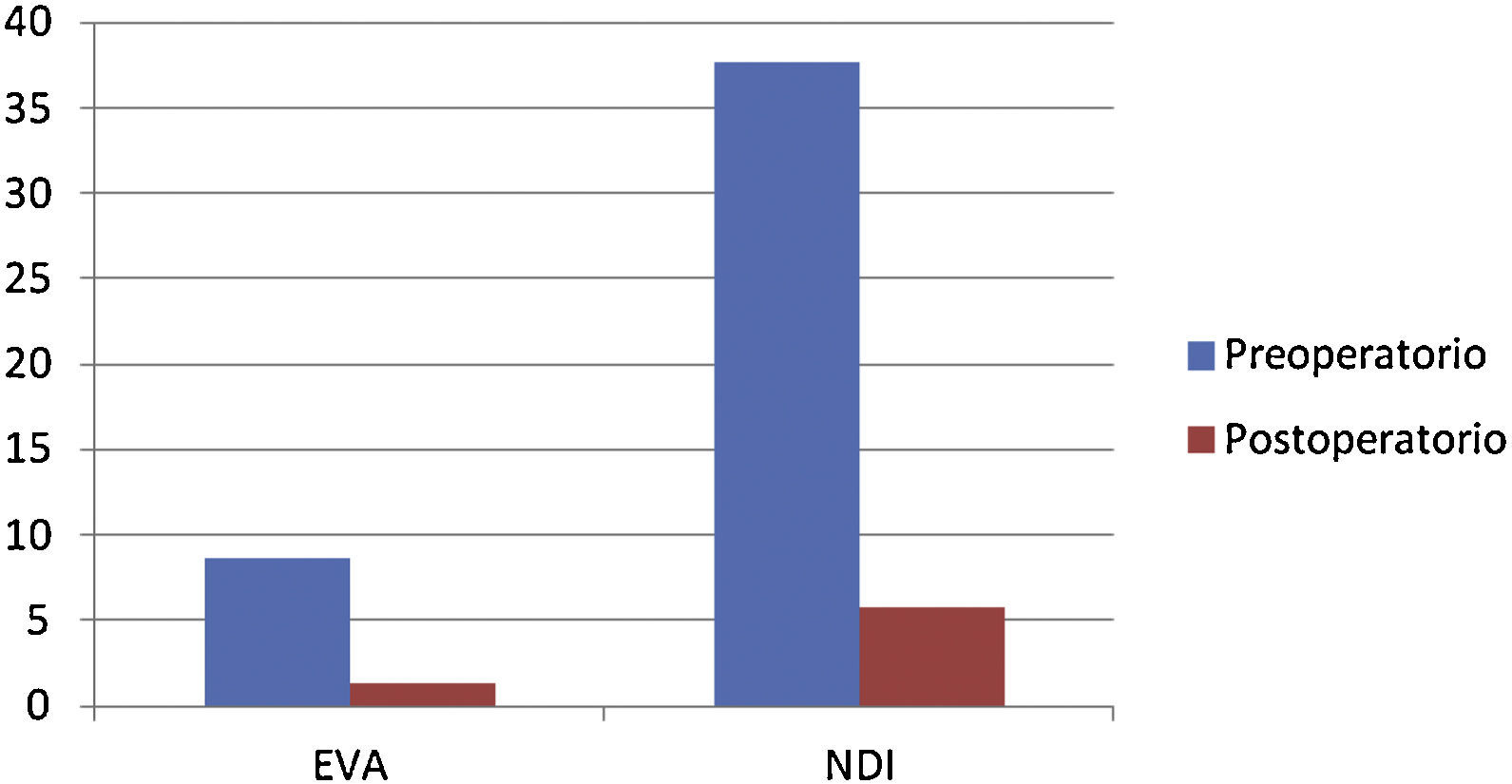
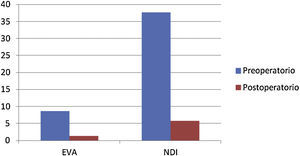
8,6 puntos de media en el preoperatorio vs 1,32 puntos en la valoración postoperatoria.
Resultados desde el punto de vista funcional:
Valoración preoperatoria de los pacientes respecto a la escala Neck Disability index: 37,7 puntos, vs 5,8 puntos en la valoración funcional postoperatoria.
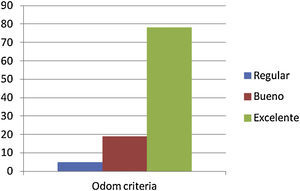
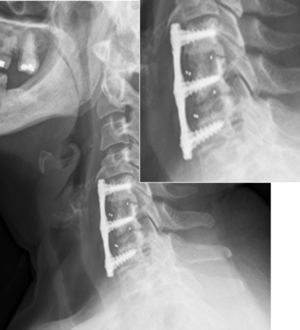
Valoración de resultados funcionales postoperatorios respecto a criterios Odom: el 76,4% (78 pacientes) calificaron resultados de excelentes; el 18,6% (19 pacientes), de buenos; el 4,9% (5 pacientes) de regulares y, no existieron resultados malos en la calificación del Odom por nuestros pacientes (figs. 4 y 5).
Resultados radiológicos obtenidos:
- •
Osteofitosis reactiva anterior (fig. 6): 16,6% (17 pacientes), siendo la mayor parte osteofitos anteriores que aparecían en el cuerpo vertebral adyacente, superior o inferior, como proceso reactivo a la placa cervical anterior que era, en algunas ocasiones, demasiado larga. Por tanto, no relacionado claramente con las zonas de toma de injerto.
- •
Colapso significativo: no existió ningún caso.
- •
Fusión sólida radiológica: 98%; se encontraron 2 casos de imágenes con dudosas líneas líticas (fig. 7) en las proyecciones anteroposterior y lateral del último control radiológico postoperatorio, que, en ningún caso tuvieron correlación clínica ni precisaron reintervención quirúrgica.
Con respecto a las complicaciones acaecidas en nuestra serie, los resultados fueron los siguientes:
- •
Agudas (4 casos): 2 hematomas subcutáneos que precisaron revisión quirúrgica (en ningún caso sangrado arterial activo), una disfagia transitoria significativa, un caso de tetraparesia probablemente secundaria a isquemia que mejoró progresivamente si bien con secuelas residuales.
- •
Crónicas (4 casos): 2 casos de movilización o molestias en relación al material de artrodesis que precisaron extracción del mismo, 2 casos de nueva hernia discal en el nivel adyacentes (ambos reintervenidos).
Ninguna de las complicaciones obtenidas estuvo relacionada con la técnica quirúrgica utilizada.
DiscusiónEs poca la literatura al respecto del uso de autoinjerto tomado del propio cuerpo vertebral para el relleno del dispositivo intersomático en artrodesis cervical.
En nuestro estudio, la totalidad de la población (102 pacientes) fue sometida al procedimiento de discectomía y fusión cervical anterior, con interposición de cajas intersomáticas rellenas de autoinjerto obtenido del propio cuerpo vertebral, y fijación anterior con placa. Las tasas de fusión fueron del 98%, con 0% de colapso. El tiempo quirúrgico medio fue de 62,3 minutos para nuestra serie.
El estudio de origen chino desarrollado por Zhaoyu Ba et al.5 se basa en una serie de 207 pacientes sometidos a discectomía y artrodesis cervical anterior con placa cervical, utilizando cajas tipo PEEK rellenas de hueso obtenido de la propia descompresión local potente y de la retirada de la osteofitosis hipertrófica anterior. Sus tasas de fusión alcanzan el 100% al final del seguimiento, con unos resultados clínicos postoperatorios definidos como excelentes o buenos en el 97% de casos.
Hyun-Woong et al.6 (Corea del Sur) también emplearon chips de autoinjerto vertebral obtenido de la descompresión local, asociando además en este caso, matriz ósea desmineralizada (BMPs), en una serie de 31 enfermos. Rellenaban el PEEK con el material citado anteriormente y no empleaban placa de fijación cervical anterior. Sus tasas de fusión al año de la cirugía eran del 97%. En cuanto a los resultados clínicos, existía mejoría significativa de la clínica de cervicalgia y braquialgia (EVA cervical prequirúrgico: 7,1 vs postquirúrgico 1,6; EVA braquial prequirúrgico: 7,7 vs postquirúrgico 2,1).
Algunos resultados descritos en la literatura para otras de las técnicas actuales de artrodesis cervical son:
Cho et al. realizaron un estudio comparativo entre 40 enfermos sometidos a artrodesis cervical con PEEK rellenos de autoinjerto de cresta ilíaca (casos), frente a un grupo control sobre el que se realizó discectomía y fusión cervical anterior con empleo de autoinjerto tricortical de cresta (controles). En el grupo de casos, las tasas de fusión fueron del 100% vs controles, con una tasa de fusión del 93%.
Hacker et al. compararon el empleo de 2 tipos de cajas (recubiertas o no de hidroxiapatita) rellenas con auto o aloinjerto, frente a la técnica estándar descrita por Smith, Robinson y Cloward (autoinjerto tricortical de cresta ilíaca), encontrando unas tasas de fusión, en el primer caso del 98%, frente al 90% en el segundo. También hallaron diferencias en cuanto al tiempo quirúrgico, siendo en el primer grupo de 92 minutos de media vs 123 minutos en el segundo grupo.
Sugawara et al.7 trataron de comparar el empleo de dos tipos de sustitutos óseos para el relleno de las cajas de titanio que utilizaron: beta-tricalcio fosfato e hidroxiapatita. En el primer grupo se incluyeron 57 pacientes y en el segundo 48. Las tasa de fusión en ambos casos fueron parecidas (94% en el primer grupo y 90% en el segundo), y el tiempo quirúrgico promedio era de 109 minutos.
Fernández-Fairen et al.8 compararon el empleo de cajas de tantalio (28 pacientes) vs utilización de autoinjerto tricortical de cresta asociado a placa cervical anterior (33 pacientes). Los resultados de este estudio fueron: 10,7% de seudoartrosis en el grupo en que usaban cajas de tantalio vs 15,2% en el grupo con injerto tricortical de cresta. Además de mayor tasa de seudoartrosis, en el grupo con empleo de autoinjerto tricortical de cresta, hallaron una tasa de dolor en la zona dadora de injerto del 21,2%.
En cuanto al empleo de autoinjerto de cresta ilíaca, son bien conocidas las comorbilidades que puede asociar (Arrington et al., Silber et al.)9:
- •
Dolor agudo o crónico en la zona dadora del injerto.
- •
Complicaciones de la herida quirúrgica (infección, hematoma, seroma, dehiscencia, etc.).
- •
Repercusiones funcionales (actividades básicas de la vida diaria, actividad laboral, vida sexual, deporte, etc.)10.
Como podemos valorar por la literatura al respecto de esta cuestión, nuestros resultados en cuanto a tasas de fusión (98%) son similares a los mostrados en otras series, con una significativa reducción del tiempo quirúrgico (que en nuestro caso se encuentra en los 62 minutos de media), además de una supresión de comorbilidades en relación con la zona dadora de injerto (en caso de empleo de autoinjerto de cresta ilíaca). Lógicamente se consigue un ahorro derivado de la no utilización de sustitutos óseos o injerto de banco.
En nuestro conocimiento, nuestro estudio es el único que aporta la posibilidad de la toma de injerto de la zona de las unciformes sin repercusión en la estabilidad del implante, sin hundimiento significativo ni osteofitos reactivos evidentes en la zona de la toma de injerto. La toma de injerto alejada de la zona de apoyo del dispositivo intersomático ayuda a esta estabilidad inicial, a lo que contribuye de manera significativa la placa anterior. Ello permite una movilización precoz de los pacientes y los resultados clínicos y radiológicos mencionados.
Pensamos que es una técnica factible y reproducible, útil en la mayoría de los casos en los que, por patología degenerativa, precisan ser operados los pacientes.
Las limitaciones principales de este trabajo son el carácter retrospectivo del estudio (pese a la recogida prospectiva de la información de los pacientes) y la necesidad de excluir a 8 enfermos (4 por no cumplir criterios de inclusión y 4 por no disponer de todos los datos de las variables que fueron estudiadas).
ConclusionesLos resultados funcionales de nuestra serie en discectomía y fusión cervical anterior, con empleo de autoinjerto de cuerpo vertebral para el relleno de los dispositivos intersomáticos, y fijación anterior con placa cervical, son satisfactorios en el 95% de los casos, con tasas de fusión del 98%, comparables a las de la literatura, y complicaciones no relacionadas en ningún caso con la técnica quirúrgica.
Las ventajas de la técnica que empleamos son:
- •
Utilización de autoinjerto.
- •
Supresión de la morbilidad asociada al empleo de autoinjerto de cresta ilíaca.
- •
No requerimiento de aloinjerto ni sustitutos óseos, lo que conllevaba una reducción significativa de los costes y riesgos que el uso de estos entraña11.
- •
Reducción del tiempo quirúrgico (respecto al uso de autoinjerto de cresta ilíaca).
Nivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.