Evaluar la relación entre el Notching y los resultados clínico-funcionales y radiológicos tras el tratamiento de las fracturas de húmero proximal con prótesis invertida de hombro (PTHi).
Material y métodosEstudio retrospectivo de 37 pacientes con fracturas de húmero proximal tratadas mediante PTHi con seguimiento medio de 24 meses. Se evaluó: tipo de fractura, rango de movilidad postoperatoria (antepulsión [AP], abducción [ABD], rotación externa [RE] y rotación interna [RI]), complicaciones y grado de satisfacción del paciente mediante la escala de Constant (CS). Se constató desarrollo de Notching según la clasificación de Nerot. Análisis estadístico de la relación Notching-posición de la glenosfera y resultados funcionales.
ResultadosLos rangos medios de movilidad fueron AP 106,22°, ABD 104,46°, RE 46,08° y RI 40,27°. Se produjo Notching en el 29% de los pacientes al año de seguimiento. El valor medio del CS fue de 63 a los 18 meses post-IQ. Fueron estadísticamente no significativas las relaciones:
Notching - balance articular final,
Notching - CS,
Notching - ángulo del cuello de la escápula,
Notching - ángulo de la glena,
Notching - distancia del bulón al borde inferior de la glena.
Se encontró significación estadística entre la edad y el desarrollo de Notching y el Notching y el Tilt glenoideo.
ConclusionesLa PTHi es una opción en pacientes con osteoporosis y artropatía del manguito rotador que presentan fractura humeral proximal. Permite alivio rápido del dolor y una funcionalidad aceptable. No está exenta de complicaciones: son necesarios estudios a largo plazo para determinar la relevancia del Notching.
An analysis was made on relationship between Notching and functional and radiographic parameters after treatment of acute proximal humeral fractures with reverse total shoulder arthroplasty.
MethodsA retrospective evaluation was performed on 37 patients with acute proximal humeral fracture treated by reversed shoulder arthroplasty. The mean follow-up was 24 months.
Range of motion, intraoperative and postoperative complications were recorded. Nerot's classification was used to evaluate Notching. Patient satisfaction was evaluated with the Constant Score (CS).
Statistical analysis was performed to evaluate the relationship between Notching and glenosphere position, or functional outcomes.
ResultsMean range of elevation, abduction, external and internal rotation were 106.22°, 104.46°, 46.08° and 40.27°, respectively. Mean CS was 63. Notching was present at 12 months in 29% of patients. Statistical analysis showed significance differences between age and CS, age and notching development, and tilt with notching. No statistical significance differences were found between elevation, abduction, internal and external rotation and CS either with scapular or glenosphere-neck angle.
ConclusionReverse shoulder arthroplasty is a valuable option for acute humeral fractures in patients with osteoporosis and cuff-tear arthropathy. It leads to early pain relief and shoulder motion. Nevertheless, it is not exempt from complications, and long-term studies are needed to determine the importance of notching.
Las fracturas de húmero proximal son una de las patologías más frecuentes que podemos encontrar en los servicios de urgencias, especialmente en mayores de 65 años1. En el caso de fracturas en 3-4 fragmentos en este grupo etario (particularmente si se asocian a luxación de la articulación gleno-humeral) el tratamiento de elección es controvertido ya que suelen estar asociadas a osteoporosis, patología preexistente del manguito rotador y otras comorbilidades2.
La utilización de placas bloqueadas parece una buena solución, sin embargo, es frecuente la aparición de complicaciones como pérdida de reducción, penetración intraarticular de tornillos y osteonecrosis de cabeza humeral, que acontece entre el 21-75% de estos pacientes3.
La hemiartroplastia es una opción terapéutica que ha demostrado un alivio aceptable del dolor, pero los estudios realizados hasta la fecha muestran resultados heterogéneos, donde la consolidación anatómica de las tuberosidades juega un papel primordial4. En pacientes ancianos con escasa reserva ósea, reducir las tuberosidades y obtener una fijación satisfactoria de las mismas es complicado5,6.
En estos casos, la prótesis invertida de hombro (PTHi) es una buena alternativa terapéutica. Aquí, es el músculo deltoides quien desempeña un papel esencial; al compensar la deficiencia del manguito rotador mediante la creación de un centro de rotación estable en la glenoides que permite tanto la abducción activa como la flexión del brazo. El diseño de este tipo de implantes potencia la función del deltoides, ya que desplaza el centro de rotación medial y distalmente, incrementando la fuerza de tensión de las fibras deltoideas y disminuyendo la fuerza de torsión ejercida sobre la glenoides7.
La complicación más frecuente tras la implantación de una PTHi es la aparición de «Notching». Se trata de la erosión del cuello de la escápula secundaria a su contacto con el componente humeral del implante durante la aducción de la extremidad superior8.
El objetivo de nuestro estudio es evaluar los resultados clínico-funcionales y las complicaciones a medio plazo de las fracturas complejas de húmero proximal tratadas mediante PTHi en nuestro centro, y hallar una posible correlación estadística entre: resultados funcionales y Notching, edad y desarrollo de Notching, presencia de Notching y balance articular, posición de la glenosfera y desarrollo posterior de Notching radiográfico, Notching y escala de Constant (CS).
Material y métodosRealizamos un estudio retrospectivo observacional y descriptivo llevado a cabo en la Unidad de Traumatología de nuestro hospital.
Incluimos en nuestro protocolo de estudio todos los pacientes con fracturas agudas de húmero proximal tratadas mediante PTHi desde enero 2009 hasta diciembre de 2013, que cumplían los criterios de inclusión establecidos.
Los criterios de inclusión fueron los siguientes: pacientes mayores de 65 años, independientes para las actividades básicas de la vida diaria, que presentaron fractura de húmero proximal con riesgo de osteonecrosis de la cabeza humeral según los criterios de Hertel9, en los que la cirugía fue realizada en un plazo inferior a 30 días desde la fecha del traumatismo, con un tiempo de seguimiento mínimo de 12 meses.
Fueron excluidos todos aquellos pacientes en los que la PTHi fue implantada por fracaso de osteosíntesis o luxaciones inveteradas y pacientes tratados mediante hemiartroplastia o tratamiento conservador.
De un total de 63 pacientes tratados mediante PTHi, 37 cumplían los criterios de inclusión y aceptaron formar parte del estudio.
En nuestro protocolo de estudio evaluamos:
- -
Tipo de fractura: clasificación de Neer y clasificación de la AO.
- -
Lateralidad.
- -
Medición del rango de movilidad postoperatoria: antepulsión, abducción, y rotaciones del hombro.
- -
Desarrollo de complicaciones intraoperatoria y postoperatorias (Notching, según la clasificación de Sirveaux y Nerot8, infecciones, lesiones vasculonerviosas, etc.).
- -
CS.
En todos los casos la cirugía se llevó a cabo con anestesia general; con el paciente colocado en mesa de hombro en posición de sedestación en silla de playa con asistencia fluoroscópica intraoperatoria.
Todos nuestros pacientes fueron intervenidos por el mismo cirujano (JHE) mediante un abordaje dectopectoral. Se localizó la porción larga del bíceps, se marcó y seccionó para tenodesarse al final del procedimiento. A continuación se extirpó el fragmento de la cabeza humeral y el remanente del tendón del supraespinoso. Se localizaron y marcaron las tuberosidades mediante sutura no reabsorbible tipo Ethibond™ de Polyester número 5.0 para su posterior reinserción. A posteriori se procedió con la técnica habitual, exponiendo la glena para su fresado. Este debe realizarse cuidadosamente ya que al tratarse de fracturas, el hueso subcondral suele ser osteoporótico. Se implantó la metaglena posicionándola de manera neutral o con una leve inclinación inferior. Previamente a la implantación del componente humeral se perforaron 2 orificios en la zona lateral del córtex humeral y se pasaron a través de ellos suturas no reabsorbibles, para posteriormente reinsertar las tuberosidades a modo de banda de tensión a través de ellos. La prótesis implantada fue la AequalisTM Reversed II (Tornier®) en todos los casos. Para la profundidad de la implantación del componente humeral se utilizó como referencia anatómica el borde superior del tendón del pectoral mayor, localizado aproximadamente 5,5cm caudal a la parte superior de la cabeza humeral.
En todos los pacientes se dejó un dispositivo de drenaje conectado a un sistema de vacío que se retiró a las 48h de la cirugía, coincidiendo con la primera cura. Se mantuvo la extremidad en cabestrillo una semana. Se iniciaron movimientos pendulares de Codman y de elevación pasiva desde el día siguiente a la cirugía.
Los pacientes fueron revisados en consulta a las 2 semanas después de la cirugía para la retirada de grapas; a partir de entonces se permitió iniciar la movilización pasiva de la extremidad. Todos los pacientes fueron enviados al servicio de rehabilitación del centro, comenzando ejercicios isométricos contra resistencia a las 6 semanas del postoperatorio. Las revisiones tuvieron lugar a las 6 semanas y a los 3, 6, 12 y 18 meses después de la intervención; y, en todas ellas, se realizaron radiografías de control en las proyecciones convencionales anteroposterior verdadera de hombro (proyección de Grashey) y lateral transtorácica de hombro.
Tal y como hicieron Simovitch et al.10, se evaluaron las siguientes variables radiográficas:
- (a)
Preoperatoriamente, se midió:
- -
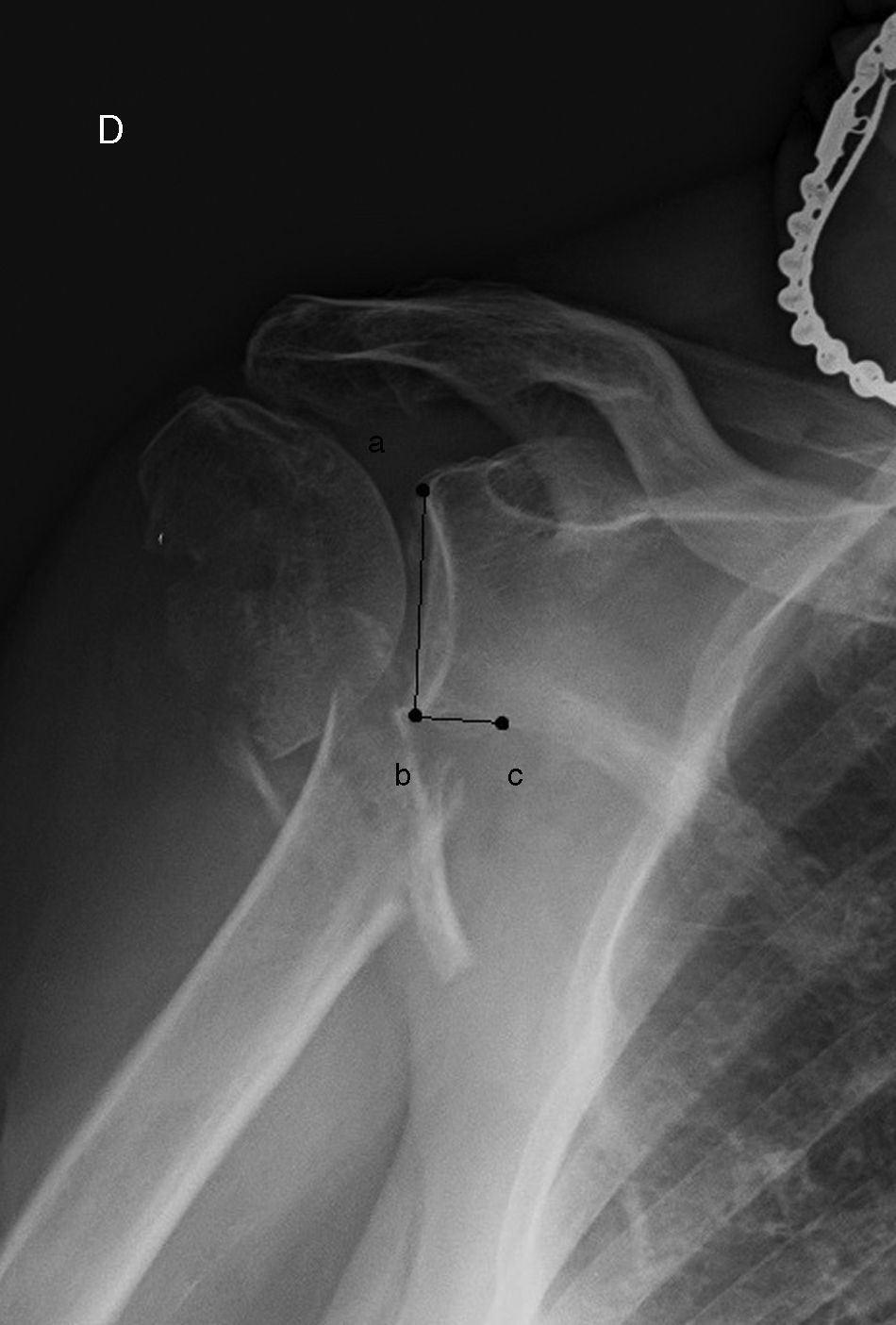
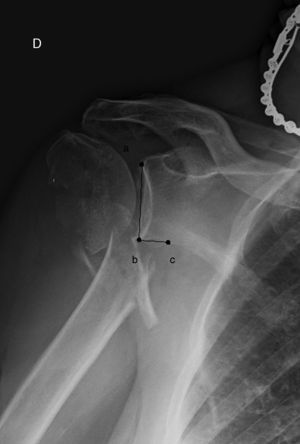
Ángulo del cuello de la escapula (en la proyección de Grashey del lado fracturado): formado por la intersección de una línea trazada desde el borde superior de la glena al punto más inferior de esta, y desde el punto más inferior de la glena a otro situado un centímetro medialmente siguiendo el reborde glenoideo (fig. 1).
Figura 1.Ángulo del cuello de la escapula (en la proyección anteroposterior verdadera de hombro fracturado): formado por la intersección de una línea trazada desde el borde superior de la glena (punto a) al punto más inferior de esta (b), y desde el punto más inferior de la glena (b) a otro situado un centímetro medialmente siguiendo el reborde glenoideo (c).
(0.11MB).
- -
- (b)
En el control postoperatorio, se evaluaron:
- -
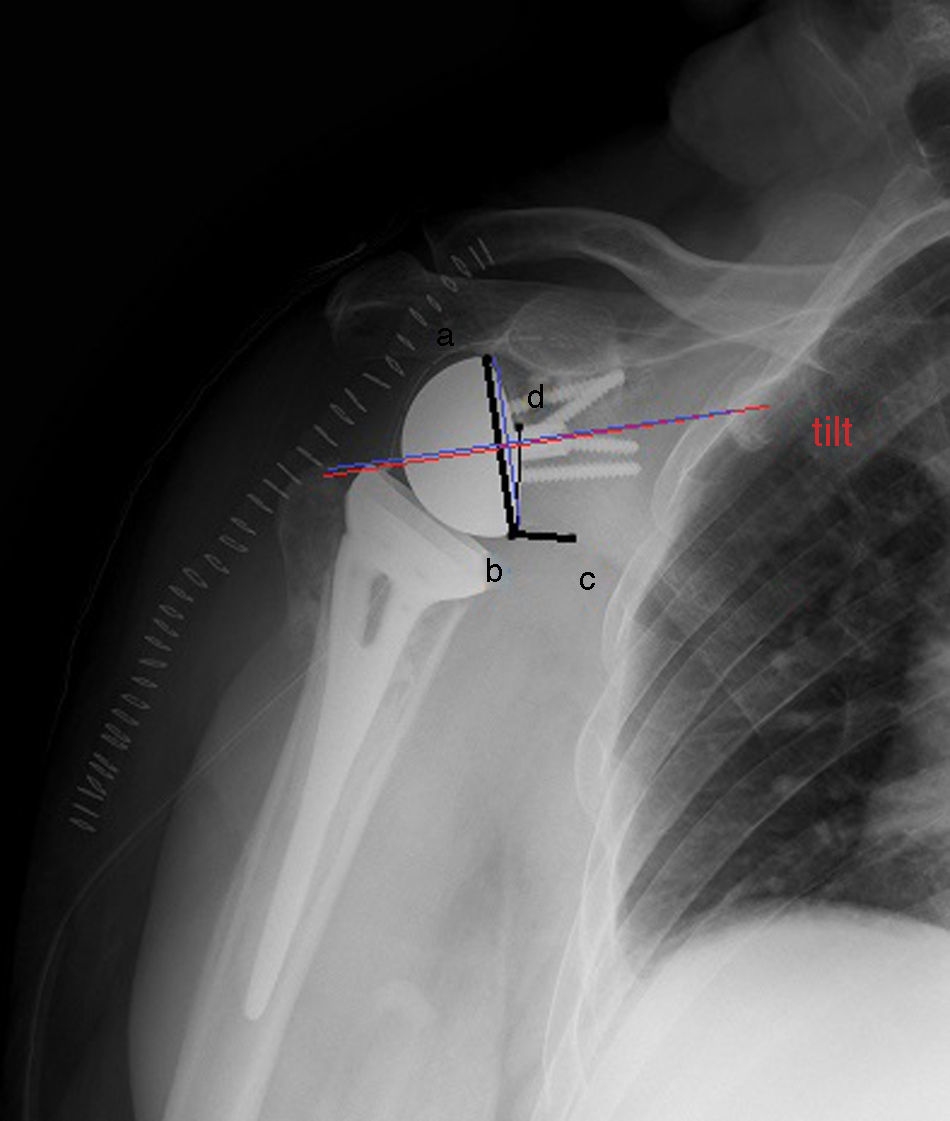
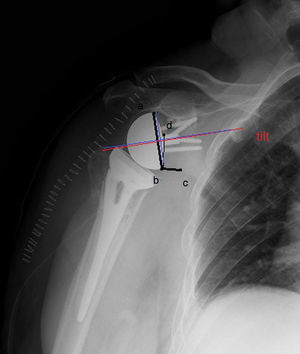
Ángulo prótesis-cuello escapular: formado por la intersección de una línea que se extiende desde el punto más superior de la metaglena hasta el más inferior de la misma y otra desde el borde inferior de la metaglena a un centímetro medial a la misma siguiendo el reborde glenoideo (fig. 2).
Figura 2.Ángulo prótesis-cuello escapular: formado por la intersección de una línea que se extiende desde el punto más superior de la metaglena (a) hasta el más inferior de la misma (b) y otra desde el borde inferior de la metaglena (b) a un centímetro medial a la misma siguiendo el reborde glenoideo (c). Distancia del bulón al borde inferior de la escápula: distancia del borde superior del bulón (d) al inferior del reborde glenoideo (b). Tilt (trazado de color rojo): ángulo formado por la intersección de una línea paralela al eje del bulón de la metaglena y otra perpendicular al cuello de la glenoides (línea azul).
(0.08MB). - -
Distancia del bulón al borde inferior de la escápula: distancia del borde superior del bulón al inferior del reborde glenoideo (fig. 2).
- -
Tilt glenoideo: ángulo formado por la intersección de una línea paralela al eje del bulón de la metaglena y otra perpendicular al cuello de la glenoides. Se considerará neutro cuando sea igual a cero grados, positivo cuando el ángulo resultante sea hacia caudal (glena basculada hacia abajo) y negativo cuando el ángulo medido sea de inclinación craneal (glena basculada hacia arriba).
- -
- (c)
A los 12 meses de evolución se evaluaron:
- -
Existencia o no de Notching y grado del mismo según la clasificación de Nerot y Sirveaux.
- -
A los 18 meses de la cirugía se realizó la evaluación clínico funcional mediante la CS.
Análisis estadísticoPara el análisis estadístico se utilizó el programa de análisis de datos SPSS Estatistics versión 19 (SPSS Inc., Chicago, Illinois, EE. UU.) para realizar la estadística descriptiva y la prueba U de Mann Whitney para relacionar el tipo de fractura con el CS, la edad, el balance articular y las mediciones radiográficas con el desarrollo de Notching.
ResultadosDe un total de 63 pacientes con PTHi, 37 cumplieron los criterios de inclusión y presentaron un seguimiento mayor o igual a 18 meses. Treinta y seis eran mujeres (97,3%) y tan solo un varón (2,7%), con una media de edad de 77 años (66-86). El hombro lesionado fue el derecho en el 59% de los casos.
Según la clasificación de Neer el 54% de fracturas fueron en 4 fragmentos, el 30% en 3 fragmentos y el 16% fueron fracturas-luxaciones. Un 33% de fracturas fueron clasificadas como 11C2, un 32% como 11C3, 16% como 11B3, 11% como 11B2 y un 8% como 11C1; utilizando el sistema AO de clasificación. Seis de las fracturas presentaban extensión metafisaria.
Los rangos de movilidad obtenidos fueron los siguientes:
- -
Abducción media de 104,46±25,38°.
- -
Antepulsión media de 106,22°±16,89°.
- -
Rotación interna media de 40,27°±15,04°
- -
Rotación externa media de 46,08±21,95°.
Los resultados medios de las mediciones radiológicas fueron los siguientes11:
- -
Ángulo escápula-cuello: 105±9,3 (90-135) grados.
- -
Ángulo escápula-prótesis: 113,8±10,5 (95-130) grados.
- -
Distancia a la metaglena: 25±1,6 (21-28) milímetros.
- -
Tilt (grados): 9,7±5,8 (3-20) grados.
Los pacientes analizados muestran un buen nivel de satisfacción subjetiva, el valor medio de los pacientes estudiados fue de 63, destacando la ausencia de dolor en nuestros pacientes (puntuación media de este parámetro de 14 puntos sobre 15).
La mayoría de los pacientes no tuvo ninguna complicación asociada; (n=12) (29%) de ellos desarrollaron Notching, grado 1 en el 75% de los casos (n=9) y grado 2 en el otro 25% (n=3). 19% (n=7) requirieron cerclaje metafisario intraoperatorio, en 6 casos a consecuencia de la extensión metafisaria inicial de la fractura y, tan solo en un caso, debido a fractura intraoperatoria. Dos pacientes desarrollaron un hematoma retropectoral que no requirió desbridamiento, se pautó antibioterapia oral durante 7 días en estos 2 casos como profilaxis a una posible infección del hematoma. Otro paciente desarrolló una neuroapraxia del nervio axilar (probablemente debida a los retractores durante la intervención) que evolucionó favorablemente.
Análisis estadístico de los resultadosAl evaluar la relación entre la presencia de Notching y el balance articular, y el desarrollo de Notching y la escala CS no se encontró significación estadística (p=0,55, p=0,24, p=0,76, p=0,86 para antepulsión, abducción, rotación externa y rotación interna respectivamente y p=0,325).
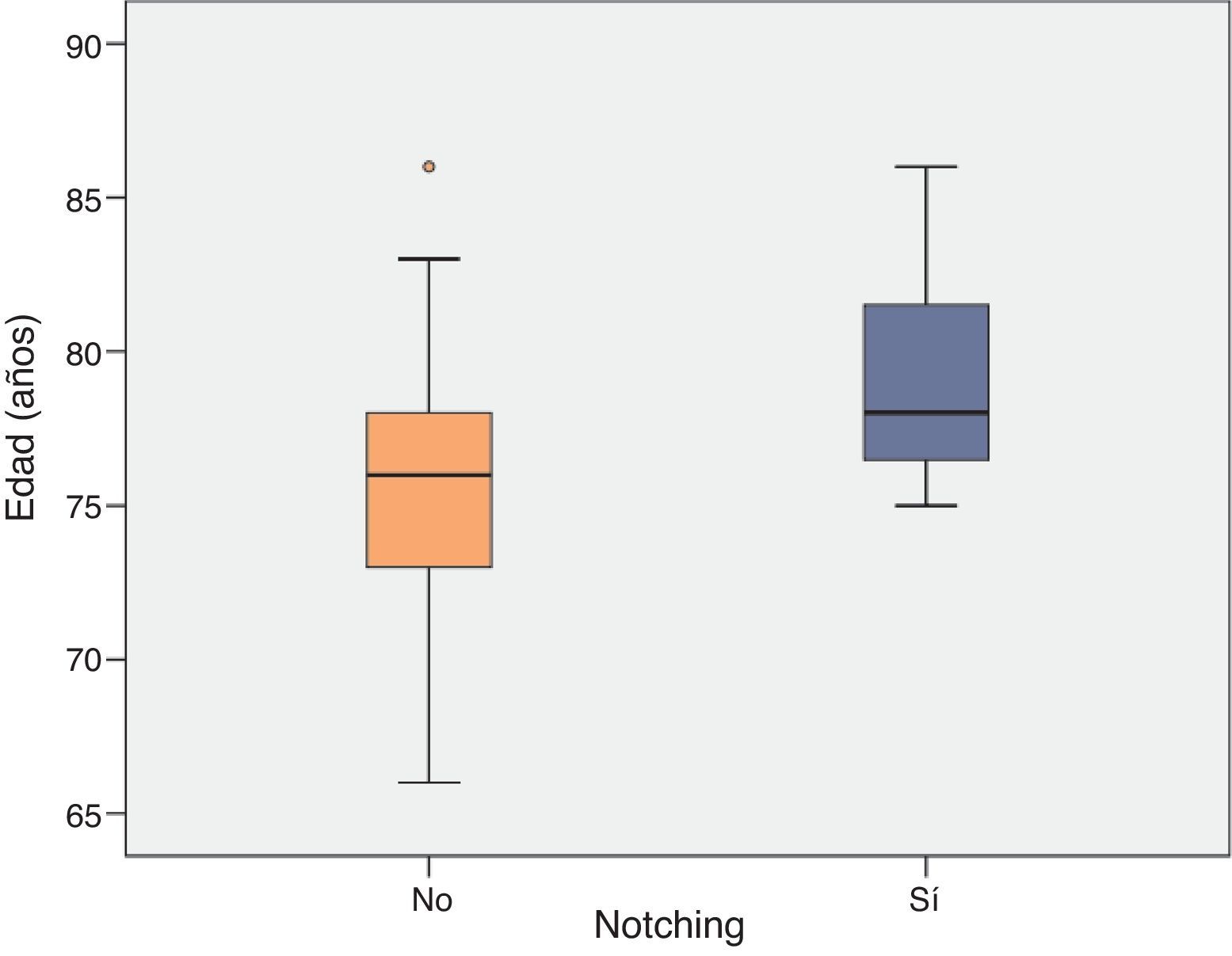
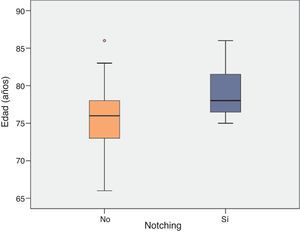
Sin embargo, a la hora de evaluar la relación entre la edad y el desarrollo de Notching radiográfico sí se encontraron diferencias con significación estadística (p=0,022; fig. 3).
Respecto a la relación entre la presencia de Notching y las diferentes variables radiográficas medidas (ángulo del cuello escapular, distancia del bulón central de la metaglena al borde inferior glenoideo y Tilt glenoideo) tan solo se objetivaron diferencias estadísticamente significativas entre los diferentes estadíos de Notching y el Tilt glenoideo (p=0,01), apareciendo Notching sobre todo en aquellos casos con menor Tilt (tabla 1).
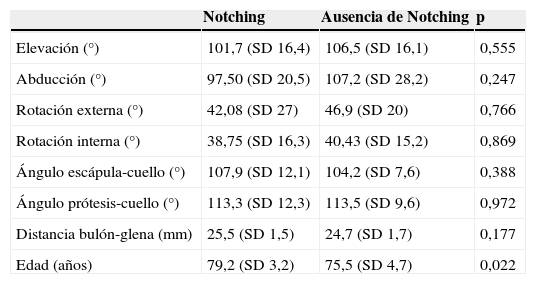
Relación entre Notching y balance articular, mediciones radiográficas y edad. Prueba U de Mann Whitney
| Notching | Ausencia de Notching | p | |
|---|---|---|---|
| Elevación (°) | 101,7 (SD 16,4) | 106,5 (SD 16,1) | 0,555 |
| Abducción (°) | 97,50 (SD 20,5) | 107,2 (SD 28,2) | 0,247 |
| Rotación externa (°) | 42,08 (SD 27) | 46,9 (SD 20) | 0,766 |
| Rotación interna (°) | 38,75 (SD 16,3) | 40,43 (SD 15,2) | 0,869 |
| Ángulo escápula-cuello (°) | 107,9 (SD 12,1) | 104,2 (SD 7,6) | 0,388 |
| Ángulo prótesis-cuello (°) | 113,3 (SD 12,3) | 113,5 (SD 9,6) | 0,972 |
| Distancia bulón-glena (mm) | 25,5 (SD 1,5) | 24,7 (SD 1,7) | 0,177 |
| Edad (años) | 79,2 (SD 3,2) | 75,5 (SD 4,7) | 0,022 |
SD: Desviación Standard.
El objetivo del tratamiento de las FHP es la restauración de la movilidad articular previa a la fractura en un hombro no doloroso.
Disponemos de un gran abanico terapéutico para el tratamiento de las FHP. Actualmente, no existen criterios unificados de indicación de los diversos tipos de tratamiento. Optaremos por una u otra estrategia terapéutica en función del patrón fracturario, las demandas funcionales y la calidad ósea del paciente. Los resultados clínico-funcionales de las distintas opciones terapéuticas no son sistemáticamente satisfactorios, particularmente, en personas mayores con huesos debilitados por la osteoporosis y/o en fracturas en 3 o 4 fragmentos o fracturas-luxaciones en las que el riesgo de osteonecrosis de la cabeza humeral es elevado.
Actualmente, el sistema de osteosíntesis más comúnmente utilizado son las placas bloqueadas que otorgan mayor estabilidad a la fijación en hueso osteoporótico y permite una rehabilitación más precoz, por lo que se obtienen resultados funcionales superiores a otros métodos de fijación. Sin embargo, es un sistema técnicamente exigente que presenta una tasa de complicaciones elevada. La complicación más frecuente en las series publicadas es la pérdida de reducción y la penetración intraarticular de tornillos. Otras complicaciones menos frecuentes son el desarrollo de una necrosis avascular de la cabeza humeral y la falta de consolidación o pseudoartrosis3,11,12.
La hemiartroplastia es otra opción terapéutica que ha demostrado un alivio aceptable del dolor. Sin embargo, las series consultadas muestran resultados heterogéneos y evidencian como causa principal de fallo la migración de las tuberosidades o la no consolidación de las mismas, alterando la función del manguito rotador13,14.
Basándonos en estos datos, parece razonable la utilización de PTHi como primera opción terapéutica en pacientes con alto riesgo de fallo de la hemiartroplastia (edad mayor de 65 años, estado precario de las tuberosidades, lesión previa del manguito rotador o incapacidad para estar inmovilizado durante un largo periodo de tiempo)15.
Respecto a la técnica quirúrgica, utilizamos el abordaje deltopectoral ya que no afecta al deltoides, cuya integridad es fundamental para el funcionamiento de la prótesis. Además se ha objetivado que facilita el posicionamiento inferior de la glenosfera y la fijación de las tuberosidades16. Habitualmente cementamos el componente humeral ya que estos pacientes suelen ser osteoporóticos y el trazo de fractura extenderse a la metáfisis como puede objetivarse en 6 de nuestros casos que requirieron cerclaje intraoperatorio17.
Los resultados funcionales publicados hasta la fecha son buenos, con una antepulsión media de 97°17-139°3, CS de 4417-783.
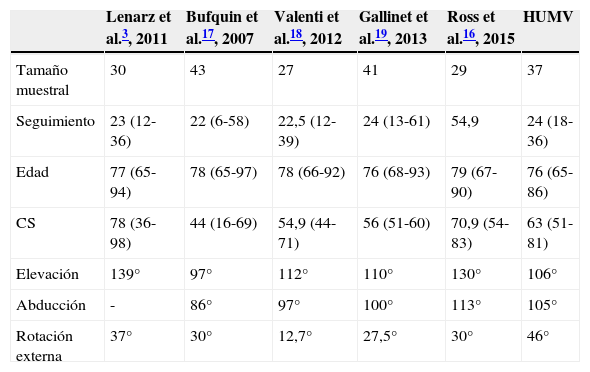
Tanto la edad como los resultados funcionales obtenidos en nuestro estudio son equiparables a los obtenidos por otros autores3,16–19 (tabla 2). En nuestra serie la edad media es de 76 años. La media de edad en los estudios mostrados oscila entre 76-79 años no interviniéndose en ninguna de las series pacientes menores de 65 años. El seguimiento medio en nuestro estudio fue de 24 meses (18-36). Estudios publicados hasta la fecha muestran una media de seguimiento similar, salvo la serie publicada por Ross et al.16, cuya media de seguimiento es 54,9 meses (ver tabla 2). Con respecto al balance articular, se objetiva que en nuestra serie la rotación externa media es algo mayor que la mostrada en otras publicaciones, a expensas de una pérdida de la rotación interna; probablemente consecuencia de la implantación del componente humeral en una retroversión mayor que el resto de los autores. Cuando se implanta una PTHi debido a artropatía del manguito rotador se recomienda implantar el componente humeral con una retroversión de 0-30°20. Gulotta et al.21 en un estudio con especímenes, realizaron TC en prótesis invertidas implantadas a 0°, 20°, 30° y 40° de retroversión evaluándose mediante un simulador las fuerzas musculares requeridas para abducir y rotar externamente la articulación glenohumeral a 30° y 60° y la existencia o no de pinzamiento. Concluyeron que el incremento de la retroversión no alteraba la fuerza muscular requerida para la abducción-rotación externa pero que la retroversión incrementaba la rotación externa en ausencia de pinzamiento, disminuyendo la rotación interna. Recomiendan una retroversión de 0°-20° para maximizar la rotación interna cuando el brazo se encuentra en aducción y permitir las actividades básicas de la vida diaria. En el caso de PTHi implantadas tras fractura, la magnitud de la retroversión es más difícil de establecer intraoperatoriamente debido a la misma20.
Comparación entre nuestros resultados bibliografía previa
| Lenarz et al.3, 2011 | Bufquin et al.17, 2007 | Valenti et al.18, 2012 | Gallinet et al.19, 2013 | Ross et al.16, 2015 | HUMV | |
|---|---|---|---|---|---|---|
| Tamaño muestral | 30 | 43 | 27 | 41 | 29 | 37 |
| Seguimiento | 23 (12-36) | 22 (6-58) | 22,5 (12-39) | 24 (13-61) | 54,9 | 24 (18-36) |
| Edad | 77 (65-94) | 78 (65-97) | 78 (66-92) | 76 (68-93) | 79 (67-90) | 76 (65-86) |
| CS | 78 (36-98) | 44 (16-69) | 54,9 (44-71) | 56 (51-60) | 70,9 (54-83) | 63 (51-81) |
| Elevación | 139° | 97° | 112° | 110° | 130° | 106° |
| Abducción | - | 86° | 97° | 100° | 113° | 105° |
| Rotación externa | 37° | 30° | 12,7° | 27,5° | 30° | 46° |
Los pacientes analizados en nuestro estudio muestran un buen nivel de satisfacción en la valoración funcional CS. El alivio del dolor es uno de los beneficios más consistentes de esta cirugía. En nuestra serie la gran mayoría de los pacientes refirieron ausencia de este, mostrando una puntuación de 14 sobre 15 en el CS.
Los resultados funcionales son aceptables, permitiendo, tras un corto periodo de inmovilización con intención antiálgica, un balance articular suficiente para las actividades básicas de la vida diaria en ausencia de dolor.
Pero, tal y como se objetiva en nuestros resultados, se trata de una cirugía no exenta de complicaciones. El desarrollo de Notching es una de las más frecuentes, con un rango del 5-53%17,22 en las series publicadas. Su repercusión a largo plazo está aún por determinar. Como se ha explicado previamente, este fenómeno se debe al contacto entre el componente humeral del implante y el cuello escapular en el movimiento de aducción de la extremidad superior. Su aparición no es exclusiva del tratamiento de FHP, apareciendo también en PTHi implantadas por otras etiologías23. En nuestra serie evaluamos la presencia de Notching a los 12 meses de seguimiento, se ha documentado que esta complicación acontece rápidamente durante los primeros catorce meses y deja de progresar a los 18 meses10. Levigne et al.24 documentaron la existencia de Notching en el 62% de sus PTHi, reduciéndose este al 38% cuando la etiología era postraumática24. La incidencia de Notching en nuestro estudio fue del 23% (tipo 1 en el 75% de los casos y tipo 2 en el otro 25%), similar a la de otros estudios publicados, no existiendo ningún caso de movilización del componente glenoideo al año de seguimiento17.
Actualmente, es conocido que intervienen en el desarrollo de Notching escapular factores anatómicos del propio paciente y la forma de colocación del implante glenoideo25. En cuanto a la colocación del componente glenoideo, coincidiendo con otros estudios, hemos encontrado una relación estadísticamente significativa entre el «Tilt»de la glenosfera y la presencia de Notching10, de modo que en aquellas prótesis implantadas con mayor «tilt» caudal la aparición de Notching es inferior. Opuestamente a Simovitch el al.10, no hemos encontrado una relación estadísticamente significativa entre la distancia del bulón al borde inferior de la glena y el ángulo del cuello de la prótesis con el Notching. No obstante, es lógico pensar que la implantación más inferior de la glenosfera y la presencia de ángulos prótesis - cuello más agudo evitaría la aparición del Notching. La ausencia de significación estadística en nuestro estudio podría deberse a que nuestro número de pacientes es inferior al de la serie de Simovitch; o bien, a otros factores no evaluados, como por ejemplo la obesidad (los pacientes obesos no pueden aducir el brazo de la misma forma que un no obeso y esto evitaría el desarrollo de este efecto).
Con respecto a otros factores, hemos encontrado significación estadística en la relación entre la edad y el desarrollo posterior de Notching. En el caso de PTHi implantadas tras artropatía del manguito rotador, se sabe que el Notching se correlaciona con factores preoperatorios como el grado de infiltración grasa del músculo infraespinoso o el estrechamiento acromio-humeral24. La degeneración grasa aumenta con la edad pudiendo por tanto ser esta la causa indirecta de la relación edad-Notching hallada en nuestra serie.
Coincidiendo con otros estudios8,24 no hemos encontrado relación estadísticamente significativa entre la existencia de este efecto y el balance articular del paciente o la puntuación obtenida en el CS. Sin embargo, hay estudios que contradicen estos resultados, mostrando a largo plazo una disminución en el CS y un aumento del dolor en aquellos pacientes con Notching10.
Basándonos en nuestros resultados clínicos y radiológicos, en el análisis estadístico de nuestro estudio y en la literatura médica internacional consultada los autores de este artículo llegan a la conclusión que la artroplastia total invertida es una buena alternativa en el tratamiento de las fracturas complejas de húmero proximal en pacientes mayores de 65 años con mala calidad ósea y manguito rotador afecto previamente, siempre y cuando, sea un cirujano habituado y diestro en este tipo de tratamiento. Como conclusión secundaria, el estudio nos sirve para conocer mejor complicaciones frecuentes como el Notching. Desconocemos sus efectos a largo plazo, por lo que se necesitan estudios para analizarlos; sin embargo, creemos que es evitable mediante el aumento del Tilt glenoideo.
Somos conscientes de las limitaciones de nuestro trabajo, se trata de un estudio observacional retrospectivo sin un grupo control con el que comparar los resultados. Además, los parámetros radiográficos han sido evaluados por un único observador, por lo que, es posible que algunas mediciones estén influenciadas por la proyección radiográfica. La evaluación de la existencia o no de Notching se ha realizado en un periodo corto (de 12 meses). Sin embargo, posee algunas fortalezas: todos nuestros pacientes fueron intervenidos por el mismo cirujano, experto en esta cirugía (JHE) mediante la misma vía de abordaje y el mismo tipo de prótesis.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizados experimentos en seres humanos ni en animales.
Confidencia lidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.