La mordedura de víbora es, con mucho, el accidente ofídico más frecuente en nuestro país. Causa entre 100 y 150 ingresos anuales en España, siendo difícil saber el número real de urgencias atendidas por este motivo. Una correcta clasificación del grado de envenenamiento y la utilización de antivenenos son la clave para un adecuado manejo de la situación. Actualmente las controversias sobre el uso o no de antivenenos están siendo superadas debido a su alta purificación, el descenso de las reacciones alérgicas que producen y a su eficacia terapéutica.
Este artículo pretende ser una puesta al día sobre la atención en Urgencias de esta afección, exponiendo de forma clara las posibilidades de tratamiento.
Viper snake bite is, by far, the most common ophidian accident in Spain. It is responsible for between 100 and 150 hospitalizations per year in this country, although it is difficult to determine the frequency of emergency admissions due to this cause. The cornerstone to their approach rests on the correct evaluation of the possible effects derived from envenomation and the use of anti-venoms. In spite of all the controversies surrounding the use of anti-venoms, they have become a powerful therapeutic weapon ever since the serum has been highly purified and the great decrease of related anaphylactic reactions.
The aim of this article is to update the emergency room procedures when viper bites are suspected, and to clarify the main therapeutic recommendations.
El accidente ofídico en España puede estar causado por una mordedura de víbora, de culebra o de una especie exótica importada de otro país.
De la docena de culebras que habitan en la Península, solo la bastarda (Malpolon monspessulanus) y la de cogulla (Macroprotodon brevis) son venenosas1. Sin embargo, debido a la colocación posterior de sus dientes inoculadores (dentición opistoglifa) es infrecuente que inyecten veneno.
Así, si excluimos las serpientes no autóctonas, el accidente ofídico en España es prácticamente sinónimo de mordedura por víbora. El sistema de inoculación de las víboras es el más avanzado, al poseer colmillos delanteros largos y retractiles con los que introducen el veneno en profundidad de manera voluntaria (dentición solenoglifa).
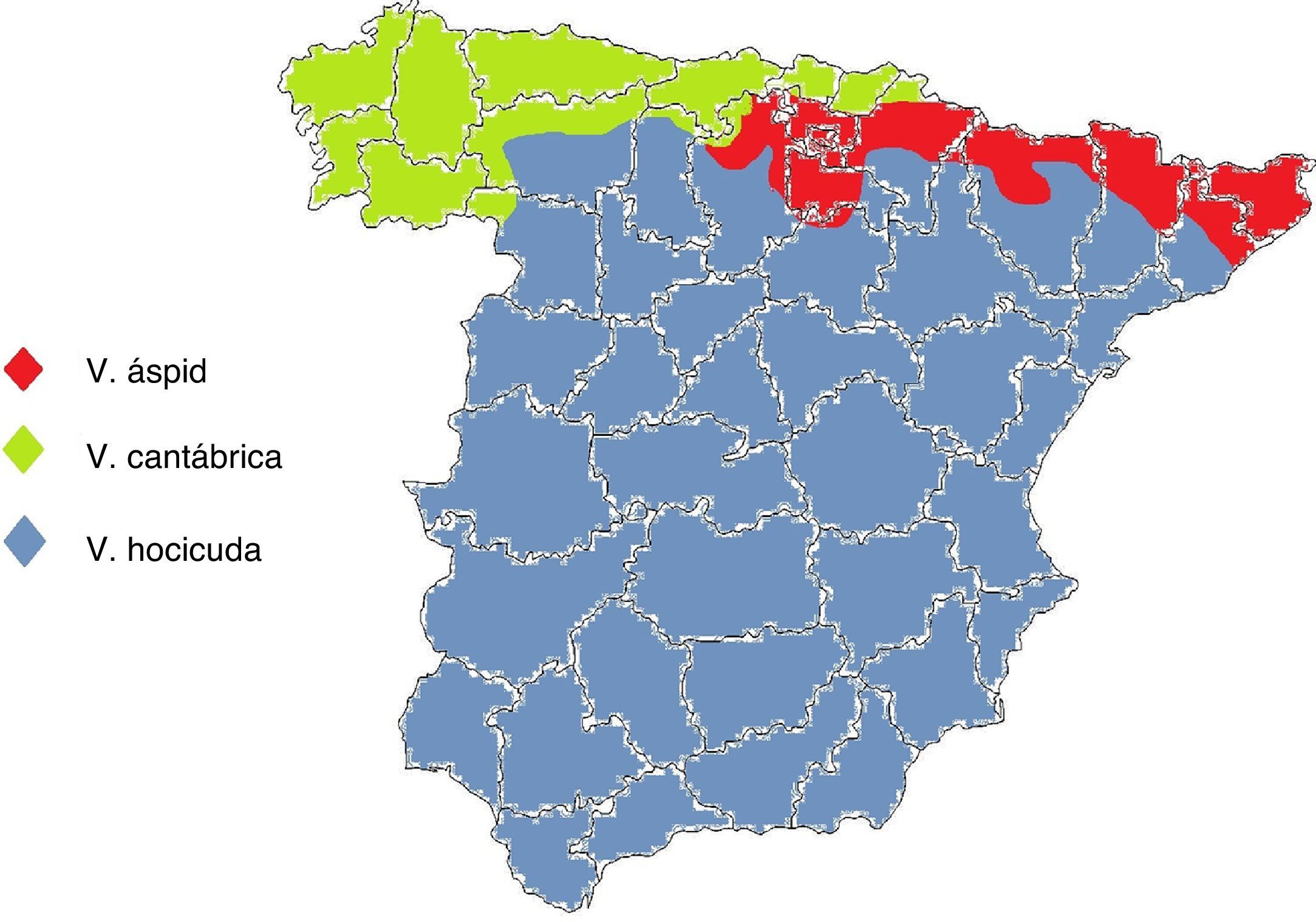
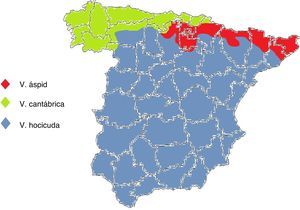
En España viven 3 especies pertenecientes al género Vipera: la víbora áspid, la hocicuda y la cantábrica. No comparten hábitat, salvo raras excepciones, por lo que sabiendo el lugar donde se produjo la mordedura podremos deducir la especie (fig. 1). La víbora áspid (Vipera aspis) está presente en los Pirineos, prácticamente en toda la zona prepirenaica, desde Barcelona hasta el norte de Burgos, el valle del Ebro en sus tramos alto y medio, y el sistema Ibérico septentrional. La víbora hocicuda (Vipera latastei) se encuentra en el sur de Galicia y al sur de las cordilleras Cantábrica y Pirenaica, está ausente en los extremos septentrionales de las provincias de León, Palencia y Burgos, y en la comunidad autónoma del País Vasco. La víbora cantábrica (Vipera seoanei) habita en casi toda Galicia, áreas costeras del Cantábrico, áreas de montaña de clima atlántico del norte de León, Palencia, Burgos, Álava y Navarra, y también en el extremo occidental de Zamora.
Como en el resto de Europa, la localización más frecuente de la mordedura es la extremidad superior (>60%)2, sobre todo en la mano y alrededor de la primera comisura. Se cree que esto es así porque no son agresivas, sino que atacan cuando se sienten amenazadas.
Los ofidios hibernan, por lo que las mordeduras se producen de marzo a octubre. Los meses de mayo a agosto son los de mayor incidencia, sobre todo alrededor del solsticio de verano.
En España se producen entre 100 y 150 ingresos anuales por accidente ofídico. Es difícil de estimar las mordeduras totales, ya que no computan las que no han requerido ingreso. En general no son graves, aunque de forma muy esporádica pueden llevar a la muerte. En la última década se estima que en nuestro país son responsables de una muerte al año3.
El veneno es habitualmente de color amarillo. Su fabricación requiere un gran esfuerzo desde el punto de vista energético, si tenemos en cuenta que son animales con un metabolismo bajo, ya que precisa de una alta producción proteica. La cantidad de veneno inoculado se realiza a voluntad, por lo que su uso es selectivo. Los venenos de las diferentes víboras son similares en cuanto a su composición, y entre otros, se incluyen factores procoagulantes, proteasas, hialuronidasa y cininogenasa4.
ClínicaLa clínica suele ser de carácter locorregional, raramente se presentan síntomas sistémicos, y si lo hacen, no suelen ser graves. Los signos y síntomas que denotan gravedad aparecen prácticamente desde el comienzo, y la severidad del envenenamiento aumenta en las 12-24 primeras horas.
Habitualmente, en el lugar de la mordedura se aprecian 2 orificios de entrada separados entre sí por más de 6mm; son las marcas de los colmillos. Puede verse solo uno, bien porque no haya alcanzado a morder con los 2, bien por carecer de él. A medida que se produce inflamación en la zona se incrementa esta distancia y la separación puede llegar a ser de 1cm. Las serpientes no venenosas se caracterizan por dejar varias filas de heridas, ya que sus marcas sin colmillos son uniformes.
Los signos típicos se manifiestan en los primeros 10min, siendo infrecuente que no hayan aparecido transcurridos 20min.
El primer síntoma es un dolor intenso, que es constante cuando se produce envenenamiento. Si es leve o está ausente nos hará sospechar que no se ha producido inoculación. Es lo que denominamos «mordedura seca», y se estima que la mitad de las mordeduras podrían ser de este tipo. La ausencia de signos o síntomas locales pasadas 4h puede considerarse como falta de inoculación de veneno.
Posteriormente a la aparición del dolor comienza un edema en la zona. La evolución de la inflamación y el edema puede correlacionarse con la gravedad del envenenamiento. Y será este, junto con los síntomas sistémicos, los que se utilizarán para clasificarlo. Las alteraciones vasomotoras provocadas por el veneno producen con frecuencia modificaciones en la coloración cutánea, con máculas violáceas o cianóticas alternando con otras zonas pálidas. El daño intersticial puede ser tan severo que aparezcan vesículas o hemorragias intersticiales y acompañarse de equimosis, linfangitis y adenopatías. El edema y la equimosis, siguiendo un patrón linfático, pueden abarcar todo el miembro y, en casos severos, incluso traspasar la extremidad y alcanzar el tronco. Aunque de forma excepcional, puede desarrollarse un síndrome compartimental en la extremidad afecta.
Los síntomas generales muchas veces pasan desapercibidos si no les damos la importancia debida. Pueden aparecer vómitos, malestar general, hipotensión arterial, diarrea o dolores abdominales. La presencia de síntomas generales, aunque estos sean banales, indican gravedad en el envenenamiento. Las complicaciones sistémicas, tales como fracaso renal, rabdomiolisis, hemorragias o CID, derivadas de una mala evolución de un cuadro grave de envenenamiento, no suelen presentarse en el ámbito de la urgencia.
Se han visto síntomas neurológicos por mordedura de Vipera ammodytes en Europa y últimamente en Vipera aspis en Francia5, pero no en España. El síntoma más frecuente es la ptosis palpebral, aunque puede afectarse cualquier par craneal.
De forma muy inusual, el veneno puede causar una reacción anafiláctica y provocar shock, que se manifestará con la clínica habitual de hipotensión marcada, palidez, mareo, frialdad, etc., que no tiene que ver con la gravedad del envenenamiento pero que requiere una actuación inmediata.
Pruebas complementariasLa analítica es la prueba complementaria que más ayuda a estimar la gravedad del envenenamiento. Debe ser completa e incorporar como mínimo hemograma, coagulación y bioquímica con función renal. Puede presentar leucocitosis, trombocitopenia, alteraciones de la coagulación y anemia (esta de forma tardía) directamente causadas por el veneno. Son criterios de gravedad una leucocitosis mayor de 15.000, una trombocitopenia menor de 150.000, una actividad de protrombina por debajo del 60% y un fibrinógeno menor de 200mg/dl6.
Es conveniente repetir la analítica en las 6 primeras horas, ya que en este tiempo se habrán producido ya alteraciones hematológicas que nos indiquen si el envenenamiento es importante.
Gravedad del envenenamientoUna correcta clasificación del grado de envenenamiento es la base que nos permitirá decidir qué pauta de manejo seguir, sobre todo en 2 cuestiones: la indicación de antiveneno y la necesidad de ingreso.
Se han realizado estudios mediante técnicas ELISA para medir la concentración de veneno en plasma, pudiéndose correlacionar el curso clínico con los resultados. Por el momento estas técnicas son experimentales y no pueden aplicarse en situaciones de urgencia7.
Está comúnmente aceptada la clasificación de Audebert que divide el envenenamiento en 4 grados8.
Grado 0La mordedura no ha inoculado veneno, por lo que solamente veremos las marcas de los colmillos. Se la denomina comúnmente «mordedura seca», y se calcula que la mitad son de este tipo, ya que la serpiente precisa mucha energía para crear veneno y lo reserva para cuando cree que realmente lo necesita. La clínica es de dolor moderado limitado a la zona de la mordedura.
Grado 1En este caso se ha producido inoculación de una cantidad relativamente pequeña de veneno. Aparece dolor moderado con inflamación a nivel local y sin afectación sistémica, desapareciendo habitualmente en 24 o 48h. La concentración de veneno en sangre está alrededor de 1ng/ml.
Grado 2Cuando la inflamación traspasa la zona local, pero sin desbordar la extremidad, hablamos de envenenamiento moderado o de grado 2. El edema local es marcado y se puede acompañar de equimosis, extravasación siguiendo los canales linfáticos, linfangitis y, en algunos casos, adenopatías. El dolor suele ser intenso y aparecen síntomas sistémicos leves del tipo de náuseas, diarrea, vómitos, mareos o hipotensión. Deberemos estar atentos a su aparición, ya que a veces pasan desapercibidos o se achacan al nerviosismo de la víctima o a enfermedades concomitantes leves, y sin embargo, apuntan a un grado de envenenamiento que precisará ingreso y la administración de un antiveneno. Los síntomas pueden aparecer hasta 16h después de la mordedura, pero normalmente comienzan a las 6h, e incluso lo pueden hacer de forma precoz media hora después de la mordedura. Las determinaciones séricas revelan que el nivel medio de veneno está en torno a los 5ng/ml. En la analítica pueden aparecer alteraciones como leucocitosis, trombocitopenia y una disminución del fibrinógeno, que se detectan en las primeras 24h. Aunque no se ha descrito neurotoxicidad tras una mordedura de víbora ibérica, sí ha ocurrido tras la de algunas europeas, incluyendo la Vipera aspis en Francia9, por lo que debemos conocer la posibilidad de que aparezca. El síntoma clásico es la ptosis, pero también puede manifestarse oftalmoplejía, disfagia o disartria, e incluso letargo o vértigo.
Grado 3En algunos casos la inflamación traspasa la extremidad llegando al tronco. Los síntomas generales pueden llegar a ser importantes e incluyen insuficiencia renal, rabdomiolisis, insuficiencia respiratoria, hemolisis y shock, entre otros, e incluso puede ocurrir un fallo multiorgánico. Analíticamente podemos encontrar, además de las alteraciones presentes en el grado 2, trastornos de la coagulación y desajustes debidos a las complicaciones sistémicas, como problemas hidroelectrolíticos o creatinina elevada. En los envenenamientos graves, el nivel medio de veneno detectado en sangre sobrepasa los 100ng/ml.
Manejo prehospitalarioEs fundamental tranquilizar al paciente y a su entorno familiar. Se lavará la herida con suero y antiséptico jabonoso y se colocará un vendaje suave con elevación moderada del miembro. Es imperativo el tratamiento del dolor, ya que es el síntoma más acusado en la fase inicial. No es necesario otro tipo de medidas, ya que no han demostrado efectividad.
Saber si la mordedura fue por una víbora o por una culebra marcará la necesidad de una derivación hospitalaria, lo cual se logra mediante la exploración y el interrogatorio sobre las características del animal; sin embargo, no es preciso conocer la especie, ya que el tratamiento es similar en todas ellas.
TratamientoEn los años 90 se cuestionó el uso de antivenenos y de forma paralela se consolidó un manejo encaminado a tratar los síntomas y realizar profilaxis de los problemas derivados de la inflamación.
Actualmente el consenso en Europa en favor de los faboterápicos es cada vez mayor, basado en una buena tolerancia y en su gran efectividad. Tras la comercialización de fragmentos de inmunoglobulinas altamente purificados, existe un retorno a su utilización, aunque reservados a envenenamientos moderados y graves.
Se ha estudiado la efectividad de tratamientos complementarios, llegando a la conclusión de que muchos de ellos no aportan beneficios. En realidad, el mayor problema viene cuando el tratamiento sintomático se utiliza como tratamiento principal, ya que al no actuar sobre la causa, el envenenamiento se desarrolla en toda su intensidad, pudiendo aparecer complicaciones graves.
Varios estudios demuestran que la profilaxis antibiótica no es efectiva10, por lo que el uso de antibióticos se reserva para la aparición de infección en la zona.
En muchas ocasiones se han administrado corticoides con la intención de disminuir el edema y la inflamación, sin embargo, en un estudio multicéntrico realizado en Francia no se ha encontrado beneficio en la disminución del edema ni en una mejora global de los pacientes con su utilización11. Su uso está justificado solo en caso de síntomas relacionados con complicaciones alérgicas, como reacciones anafilácticas, o de forma más tardía, para la enfermedad del suero.
La administración de heparina de bajo peso molecular se ha asociado a una estancia hospitalaria más larga y a una mayor persistencia de malestar a los 15 días. Por ello, solo estaría justificada en inmovilizaciones prolongadas con inflamación importante en las extremidades inferiores y para el tratamiento de un síndrome de coagulación intravascular diseminada.
Esquema terapéuticoDebemos tranquilizar al paciente, ya que es un cuadro que provoca mucho miedo en ellos y en sus familiares. Además de informar de que no es un proceso mortal, podemos añadir algún ansiolítico.
Es necesaria la profilaxis antitetánica, según el estado de inmunización. A pesar de que no se ha publicado ningún caso de tétanos en Europa por esta causa, existe un riesgo teórico al ser una mordedura.
Es importante la limpieza exhaustiva de la zona con algún antiséptico jabonoso. La aplicación de un vendaje suave en todo el miembro ayuda a la inmovilización, aportando una sensación de protección al paciente.
Las mordeduras son muy dolorosas, por lo que se deben suministrar siempre analgésicos, en ocasiones cada 4h debido a la intensidad.
Obtendremos una analítica completa con hemograma, coagulación y bioquímica, incluyendo fibrinógeno y función renal.
Según el grado de envenenamiento el manejo será el siguiente:
Grado 0En estos casos llama la atención la ausencia de dolor. Un lavado profuso de la herida y la observación durante unas 4h es suficiente.
Grado 1Cuando aparece un dolor importante e inflamación local debe vigilarse durante un mínimo de 24h, para comprobar que no exista progresión del cuadro. Este control puede efectuarse en una unidad de corta estancia o en una planta de hospitalización. Debemos realizar una analítica a la llegada al hospital, a las 6 y a las 24h, justo previa al alta.
En los envenenamientos leves no es preciso administrar antiveneno. Únicamente debemos estar atentos a signos que nos indiquen que estamos ante casos más severos, como las alteraciones analíticas, la presencia de síntomas sistémicos leves y la progresión del edema hacia el resto de la extremidad.
Grado 2El tratamiento principal es la administración de antiveneno. En España, el faboterápico más utilizado es Viperfav®. Se considera que una única dosis es suficiente para neutralizar el veneno, y su repetición no ha demostrado mayor efectividad. Utilizado en las 10 primeras horas reduce el edema, la impotencia funcional y el tiempo de hospitalización; aunque menos efectivo, es útil incluso administrado tardíamente12.
El manejo de estos pacientes requiere su ingreso, con estancias que rondan los 2 o 3 días, durante las cuales repetiremos la analítica diariamente, procurando tener una reciente, previa al alta.
Grado 3Debido a que los estudios de prevalencia de mordeduras de ofidios son muy heterogéneos, es difícil saber cuántos son graves. No obstante, se estima que algo más del 13% pertenecen a esta categoría13. Si la cantidad de veneno inoculada es importante y la dejamos que actúe se producirá el cuadro clínico típico de un envenenamiento grave. Por ello es infrecuente que lo veamos de entrada, excepto que sea un cuadro evolucionado. Se ha correlacionado, de forma directamente proporcional, el número de complicaciones con el tiempo en que está actuando el veneno en el organismo14.
El tratamiento en estos casos, aparte del antiveneno, irá encaminado a manejar las complicaciones. Dependiendo del estado del paciente puede ser necesario su ingreso en una unidad de cuidados intensivos, para las medidas de soporte que precise.
En la tabla 1 se resume el manejo de los pacientes mordidos por víboras.
Mordeduras de víbora
| A todos | Tranquilizar al paciente (midazolam) y a la familia |
| Lavado y cura con antiséptico, vendaje suave, miembro moderadamente elevado | |
| Antitetánica según inmunización previa | |
| Analgesia (cada 4h si es necesario) |
| Gravedad del envenenamiento (veneno en sangre) | Síntomas locales | Síntomas generales | Analítica | Tratamiento principal | ¿Precisa ingreso? |
|---|---|---|---|---|---|
| Grado 0: mordedura seca (1±0,3ng/ml) | Dolor localizado leve o moderado. Marca de colmillos | No | Sin alteraciones | Limpieza y cura con antiséptico | Observación 4-6h |
| Grado 1: leve (5±1,8ng/ml) | Edema local moderado, que no sobrepasa la zona de la mordedura | No | Sin alteraciones | Cura, vendaje | Observación 24h |
| Grado 2: moderado (32±7ng/ml) | Inflamación importante que abarca todo el miembro sin desbordarlo. Linfangitis | Leves. Náuseas, vómitos, hipotensión leve, diarrea, dolor abdominal, síntomas neurológicos | Leucocitosis >15.000. Trombocitopenia<150.000. Fibrinógeno<200.000mg/ml | Suero antiofídico | Ingreso |
| Grado 3: grave (126±50ng/ml) | Inflamación muy importante que sobrepasa el miembro y llega al tronco | Graves. IRA, CID, hemorragias en diferentes órganos, shock | Desequilibrio electrolítico grave, trastornos de la coagulación importantes | Suero antiofídico. Tratamiento de las complicaciones | Ingreso/UCI |
Viperfav® (Sanofi Pasteur, Lyon, Francia) es un faboterápico de tipo F(ab’)2 de origen equino, con una capacidad neutralizante por mililitro de 250DL50 de Vipera ammodytes, 125DL50 de Vipera berus y 250DL50 de Vipera aspis. Es un medicamento extranjero, de venta y uso exclusivamente hospitalario, se presenta líquido en un vial de 4ml y debe guardarse en nevera, aunque dura una semana a temperatura ambiente. No incluye anticuerpos para todos los tipos de víbora de la Península, pero es efectivo por la semejanza de los venenos y es el que se utiliza actualmente en España. Presenta una buena tolerancia3 y una gran efectividad en la neutralización del veneno en los pacientes afectados15.
Su administración debe ser efectuada bajo supervisión médica, ya que contiene proteínas heterólogas y existe riesgo de una reacción anafiláctica. Se ha demostrado que la vía intravenosa provoca una rápida neutralización de los antígenos en la sangre, y en estos momentos es la vía recomendada. Para ello diluiremos un vial en 100ml de suero fisiológico y el ritmo de infusión será de 50ml/h.
¿Qué hacer en embarazadas?No existen estudios en humanos sobre sus efectos teratógenos, no obstante, debido al riesgo de daño fetal por el veneno, la administración del mismo no está contraindicada. Más aún, se recomienda una terapia rápida para bloquear los posibles efectos del veneno sobre el feto y la placenta7, por lo que su uso de forma precoz estaría especialmente indicado.
¿Qué hacer en niños?En niños el riesgo de un envenenamiento grave es mayor debido a que al tener un menor peso corporal, la concentración de veneno en sangre es siempre mayor. Son, por tanto, un grupo de especial indicación en la administración de suero antiofídico. La dosis es exactamente igual que para los adultos, es decir, un vial.
¿Qué hacer ante un síndrome compartimental?En raras ocasiones puede aparecer un aumento de la presión dentro de los compartimentos musculares. La dificultad reside en distinguir la inflamación que provoca el propio veneno, por lo que se ha propuesto la medición de la presión intracompartimental como método para distinguir si el edema es intra o extracompartimental. Existe controversia sobre si una vez instaurado el cuadro es preciso realizar una fasciotomía o si la utilización de antiveneno es capaz de revertir el cuadro16. No existen estudios prospectivos que comparen la eficacia de la fasciotomía frente al uso del suero antiofídico, aunque numerosas publicaciones y experimentos con animales refrendarían un abordaje inicialmente médico17.
¿Qué ocurre tras el alta hospitalaria?Los pacientes han de ser evaluados en unos 7-10 días para verificar su estado y mantener un tratamiento analgésico si fuera preciso. Ello es debido a que pueden persistir molestias funcionales que llegan a durar semanas y, en algunos casos, meses. A igual grado de envenenamiento, las molestias residuales son menores si se ha usado antiveneno.
Aunque no muy frecuente, es posible la aparición de una rara reacción de hipersensibilidad tipo iii, llamada enfermedad del suero. Sus síntomas incluyen fiebre, erupción cutánea, urticaria, artralgias, adenopatías, además de cefalea, náuseas y vómitos. Habitualmente se inicia entre los 7 y los 21 días tras la administración del agente desencadenante, por lo que debemos estar atentos para identificarla y tratarla.
Mordeduras por serpientes exóticasEl manejo de las mordeduras por serpientes exóticas supera ampliamente el objetivo de este artículo. De ellas solo diremos que es necesaria la identificación de la especie y el tratamiento con antisueros específicos en cantidad suficiente para que sean efectivos. En estos casos lo más complicado es conseguir dicho antisuero, ya que los hospitales españoles carecen de ellos. En el momento actual no existe un protocolo que permita un abastecimiento en caso de necesidad. Una posible solución de urgencia puede ser ponerse en contacto con zoológicos con provisión propia de antídotos, como el Zoo de Madrid, el de Barcelona, Terra Natura o Adibo. Este canal de abastecimiento suscita problemas de todo tipo, pero a falta de otro medio de distribución urgente, un acuerdo particular entre el hospital y el zoológico puede ser la única opción viable.
La tabla 2 recoge las indicaciones ante situaciones especiales y la forma de administración de Viperfav®.
Debemos saber
| Viperfav® | Faboterápico tipo F(ab’)2 de origen equino |
| Vial 4ml | |
| Almacenamiento refrigerado | |
| Administración por vía intravenosa con supervisión médica | |
| Un vial diluido en 100ml de suero fisiológico | |
| Infusión lenta (50ml/h) |
| Casos especiales | Suero antiveneno | Discusión | Dosis |
|---|---|---|---|
| Embarazadas | Sí | Mayor riesgo de daño fetal por veneno que por antiveneno | Un vial |
| Niños | Sí | Misma cantidad de veneno en continente más pequeño, por lo que se produce un mayor grado de envenenamiento | Un vial |
| Síndrome compartimental | Sí | Medición presión intracompartimental, antiveneno, manitol 1 a 2gr/kg, reevaluar horariamente, si a las 4h no se ha normalizado: fasciotomía | Un vial; se puede repetir a las 5h |
| Serpientes exóticas | Sí. Específico de cada especie y a dosis suficiente | Es necesario conocer la especie para conseguir el antiveneno específico. Contactar con el zoo | Según el grado de envenenamiento y el tipo de antiveneno. Normalmente, muchos viales |
En los años 90 dejaron de utilizarse en gran parte los antivenenos en Europa por la aparición de dudas sobre su eficacia y por el riesgo de reacciones anafilácticas. Desde la fabricación de fragmentos de inmunoglobulinas altamente purificadas, su uso en envenenamientos moderados y graves vuelve a tener un fuerte respaldo. El consenso a favor de la inmunoterapia se apoya en una excelente tolerancia y en los beneficios de una aplicación precoz, por vía intravenosa y a dosis suficientes. El antiveneno reduce la morbilidad, las complicaciones, las secuelas posteriores y el tiempo de hospitalización.
No parece útil ni el uso profiláctico de antibióticos ni la administración de corticoides para disminuir el edema. La utilización de heparina de bajo peso molecular solo estaría justificada en los casos de necesidad de tratamiento de complicaciones vasculares o inmovilizaciones prolongadas. Las medidas físicas, como torniquetes o vendajes apretados, pueden ser un mal en sí mismos, de igual forma que lo son cauterizaciones, succiones o incisiones en el lugar de la mordedura, por lo que deben evitarse en todos los casos.
El tratamiento de un síndrome compartimental producido por veneno se ha tratado con fasciotomías hasta que diversos estudios en animales y el uso de faboterápicos modernos han cuestionado su utilidad. Debido a que la causa es controlable médicamente, es la excepción que confirma la regla, aconsejándose inicialmente un manejo médico mediante faboterápicos.
ConclusiónDespués de las dudas generadas sobre los antivenenos en los años 90, que propiciaron terapias de soporte que se han revelado ineficaces, es necesario establecer un manejo claro de los pacientes apoyándonos en su grado de envenenamiento. En realidad, el problema no reside en si se administran o no corticoides o profilaxis antibiótica, el riesgo real para el paciente es si los usamos «en vez de».
Partiendo de la evolución de los síntomas locales, la presencia o ausencia de síntomas generales y la aparición de alteraciones analíticas, debemos hacernos las 2 preguntas más importantes para su manejo en Urgencias: ¿precisa ingreso?, ¿necesita suero antiofídico? Si somos capaces de responderlas de forma adecuada, la probabilidad de que el paciente presente complicaciones se reducirá notablemente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.