Se estudian pacientes con síndrome de apnea/hipopnea del sueño con episodios de aumento de la presión sistólica durante el sueño, con y sin hipertensión arterial, con la hipertensión arterial (HTA) como marcador de mayor riesgo cardiovascular en un estudio prospectivo. El objetivo de nuestro estudio ha sido demostrar que los pacientes con aumento de la presión sistólica durante el sueño, que además tenían HTA, presentaban mayor riesgo cardiovascular que los pacientes no hipertensos.
MétodosSe analizan diferentes parámetros biométricos (índice de masa muscular, presión arterial basal) y polisomnográficos: índice de apnea-hipopnea/hora, índice de desaturación de O2/hora, índice de arousal, saturación basal y mínima de O2 y proporción de las diferentes fases de sueño, entre otros, así como comorbilidades y tratamientos asociados en pacientes con síndrome de apnea/hipopnea del sueño (64 con hipertensión arterial y 38 no hipertensos), con episodios de aumento de la presión arterial sistólica durante el sueño, en el momento del estudio polisomnográfico (2013 a 2017) y en la actualidad (2020).
ResultadosNo existen diferencias estadísticamente significativas entre ambos grupos en los diferentes parámetros estudiados. Los pacientes de ambos grupos desarrollan comorbilidades en el periodo de seguimiento, más frecuentes en el grupo de hipertensos, precisando nuevos tratamientos, sobre todo en el grupo de pacientes con HTA.
ConclusiónLos episodios de aumento de la presión sistólica durante el sueño sugieren mayor riesgo cardiovascular en pacientes con síndrome de apnea del sueño con HTA en cuanto a comorbilidades asociadas, aunque en pacientes no hipertensos los episodios de aumento de la presión sistólica podrían asociarse también a mayor riesgo de presentar comorbilidades vasculares (mayor que el riesgo asociado al OSA aislado).
Patients with sleep apnea/hypopnea syndrome and episodes of increased systolic pressure during sleep, with and without arterial hypertension, and HT as a marker of increased cardiovascular risk, were studied in a prospective study. The objective of our study was to demonstrate that patients with increased systolic pressure during sleep who also had arterial hypertension had a higher cardiovascular risk than non-hypertensive patients.
MethodsWe analyzed various biometric (muscle mass index, baseline blood pressure) and polysomnographic parameters, including AHI (apnea-hypopnea index/hour), O2 desaturation index/hour, arousal index, baseline and minimum O2 saturation and the proportion of different sleep phases, together with comorbidities and associated treatments in patients with sleep apnea/hypopnea syndrome (64 with arterial hypertension and 38 non-hypertensive patients) with episodes of increased systolic blood pressure during sleep during polysomnographic studies conducted between 2013 and 2017 and in 2020.
ResultsThere were no statistically significant differences in the different parameters between study groups. Patients in both groups developed comorbidities in the follow-up period, more frequently in the hypertensive group, and required new treatments, especially the group of patients with HT.
ConclusionEpisodes of increased systolic pressure during sleep suggest an increased cardiovascular risk in patients with sleep apnea syndrome and arterial hypertension in terms of associated comorbidities. However, in non-hypertensive patients, episodes of increased systolic pressure may also be associated with a higher risk of vascular comorbidities (higher than the risk associated with isolated obstructive sleep apneas).
El síndrome de apnea-hipopnea obstructiva del sueño (OSA, en inglés Obstructive Sleep Apnea) es un trastorno respiratorio del sueño que consiste en episodios recurrentes de limitación del paso de aire durante el sueño debido a alteraciones anatómico-funcionales de la vía aérea superior, produciendo su colapso, con posterior disminución de la saturación de oxihemoglobina, que a su vez induce la aparición de microdespertares. Estas alteraciones cíclicas durante la noche producen como consecuencia sintomatología diurna que consiste en sensación de sueño no reparador, cefalea, alteraciones cognitivas y somnolencia diurna, en ocasiones tan severa que puede provocar accidentes de tráfico o laborales. La clínica más característica del síndrome son apneas observadas, roncopatía e hipersomnia diurna1,2. El síndrome de apnea del sueño se considera un factor de riesgo cardiovascular, y se asocia con frecuencia a obesidad, hipertensión arterial, cardiopatía isquémica, arritmias, accidentes cerebrovasculares y diabetes3–8. En algunos casos se relaciona con hipertensión refractaria al tratamiento9.
La hipoxia intermitente durante el sueño puede causar estrés oxidativo, disfunción endotelial e inflamación sistémica, incrementando el riesgo cardiovascular. En los pacientes con OSA severa la presencia de apneas e hipoxia induce elevaciones de la presión sistólica que puede aumentar el riesgo de eventos cardiovasculares durante la noche10–22.
El objetivo de nuestro estudio ha sido demostrar que los pacientes con aumento de la presión sistólica durante el sueño que además tenían hipertensión arterial (HTA) presentaban mayor riesgo cardiovascular que los pacientes no hipertensos. Analizamos pacientes con OSA, en su mayoría muy severo (índice de apnea-hipopnea/hora [IAH]> 60), con episodios de aumento de la presión sistólica durante el sueño mediante el tiempo de tránsito de pulso, coincidiendo con las máximas desaturaciones con apneas prolongadas, sobre todo durante el sueño REM. Algunos de ellos estaban diagnosticados de HTA y otros no. Realizamos estudio descriptivo comparativo de factores de riesgo cardiovascular en ambos grupos, valorando además la aparición de nuevas comorbilidades en un periodo de seguimiento de 5 a 7 años.
MétodosPacientesSe estudiaron 102 pacientes diagnosticados de OSA, en la mayoría de casos severo (IAH>30) basado en hallazgos polisomnográficos. Sesenta y cuatro de los pacientes estaban diagnosticados de HTA y 38 no. Además, se valoró la presencia de comorbilidades en el momento del estudio polisomnográfico (PSG) (de 2013 a 2017) y en la actualidad (2020). Durante los años de seguimiento los pacientes llevaron tratamiento con dispositivo de presión aérea continua (CPAP, del inglés Continuous Positive Air Pressure), aunque 15 de ellos no lo toleraron. Los criterios de inclusión del estudio fueron: pacientes diagnosticados de OSA mediante estudio PSG, con episodios de aumento de la presión sistólica durante el sueño.
Todos los procedimientos realizados en este estudio están de acuerdo con el comité de ética asistencial del hospital. Todos los pacientes firmaron el consentimiento informado para la realización del estudio polisomnográfico.
Equipos y parámetros polisomnográficosLos estudios polisomnográficos fueron realizados usando los equipos de SOMNOscreen ™ (SOMNOmedics GmbH, Randersacker, Alemania) con registro de electroencefalografía (canales F3, F4, C3, C4, O1 y O2), electrooculograma, electromiograma mentoniano, electrocardiograma, flujo aéreo nasal (con cánula de presión), flujo aéreo nasobucal (con termistor), ronquido por presión y sensor cervical de ronquido, bandas de flujo respiratorio torácica y abdominal, saturación de oxígeno (SpO2), pulso (frecuencia cardíaca), EMG de extremidades inferiores (músculos tibial anterior derecho e izquierdo), pulsioximetría, luz ambiental y posición corporal. La determinación del tiempo de tránsito de pulso (TTP) y el cálculo de la presión arterial sistólica fue realizada mediante el software DOMINO (versión 2.7)11. Los datos polisomnográficos fueron analizados por un facultativo especialista en medicina del sueño de acuerdo al manual AASM para la cuantificación del sueño y eventos asociados de 2012 (v. 2.0, actualizada en abril de 2018 v. 2.5)23. Se analizaron las fases del sueño y porcentajes, índice de apnea-hipopnea del sueño, índice de arousals, índice de arousals asociado a PLM, índice de desaturación de O2 (caída del 4% en los niveles de oxígeno en sangre), saturación de O2 basal, media y mínima, frecuencia cardíaca media y máxima, presión sistólica máxima, episodios de aumento de la presión sistólica y presión diastólica media.
Protocolo de calibraciónLa calibración de la presión sistólica basada en el tiempo de tránsito de pulso fue realizada inmediatamente después de iniciar el registro polisomnográfico en cada paciente. La presión arterial fue medida manualmente en cada paciente previamente al inicio del estudio con un esfigmomanómetro con manguito braquial en la extremidad superior derecha con el paciente sentado en reposo. El punto de medición de la presión arterial fue marcado en el software, siendo tomado como referencia para el posterior análisis.
Detección de presión arterial sistólica con tiempo de tránsito de pulsoEl tiempo de tránsito de pulso (TTP) fue definido como el tiempo entre que aparece la onda R en el ECG y la llegada de la onda de pulso al pulsioxímetro digital medido por pletismografía. La llegada de la onda fue definida como el pico más alto de la onda de pulso. La velocidad de la onda de pulso fue calculada como el cociente de la distancia de viaje (desde la línea medida del hueso torácico al dedo, determinada usando el factor de correlación corporal11) y el TTP. Los valores de la presión sistólica fueron determinados automáticamente latido a latido con el software DOMINO, basados en la velocidad de la onda de pulso no lineal-función de la presión sistólica en combinación con la calibración de la presión arterial inicial (ver protocolo)10,11.
Presión arterial basalLa presión arterial basal fue determinada en cada paciente previamente al estudio polisomnográfico en condiciones basales.
EstadísticaLos datos se presentan en diagramas de barras apiladas (media y desviación estándar). El test «t» de Student fue utilizado para comparar los diferentes parámetros en el grupo de pacientes diagnosticados de hipertensión con los pacientes no hipertensos. Una p<0,05 fue considerada significativa (programa SPSS versión 25).
ResultadosSe realizaron estudios polisomnográficos en los 102 pacientes entre 2013 y 2017 (64 en el grupo de HTA y 38 en el de no hipertensos), valorándose los parámetros biométricos y del polisomnograma en todos los casos, además de la presencia de comorbilidades y tratamientos en el momento del estudio y posteriormente (en 2020).
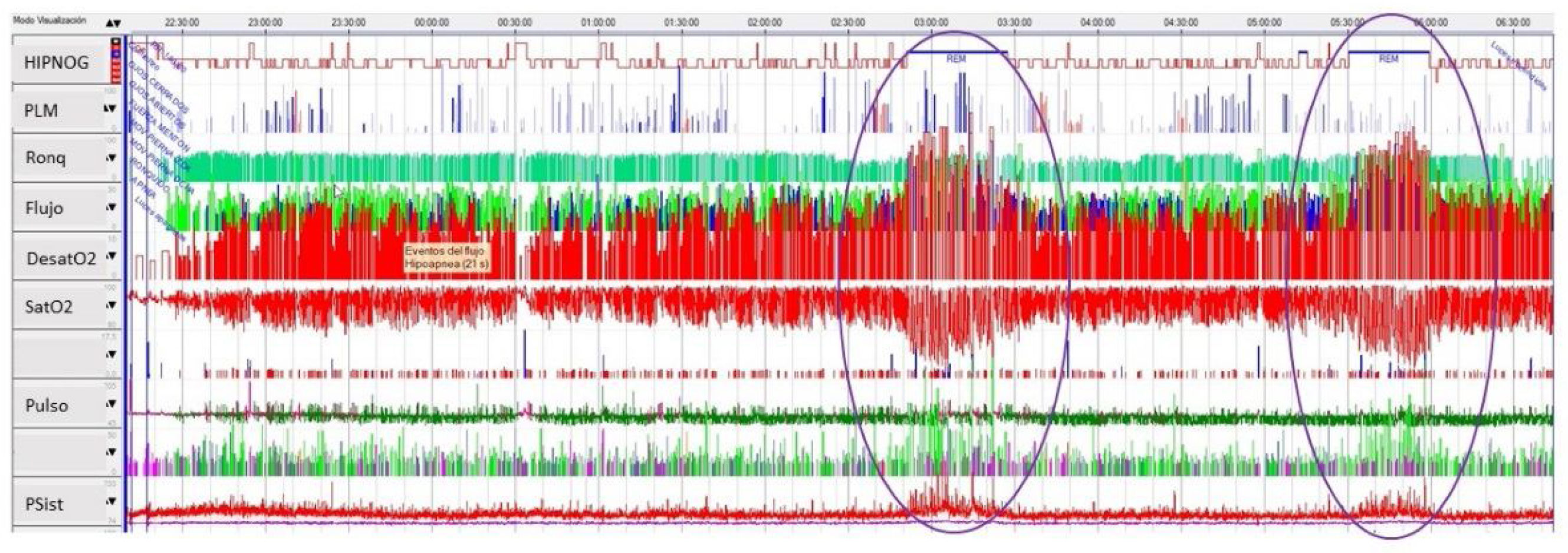
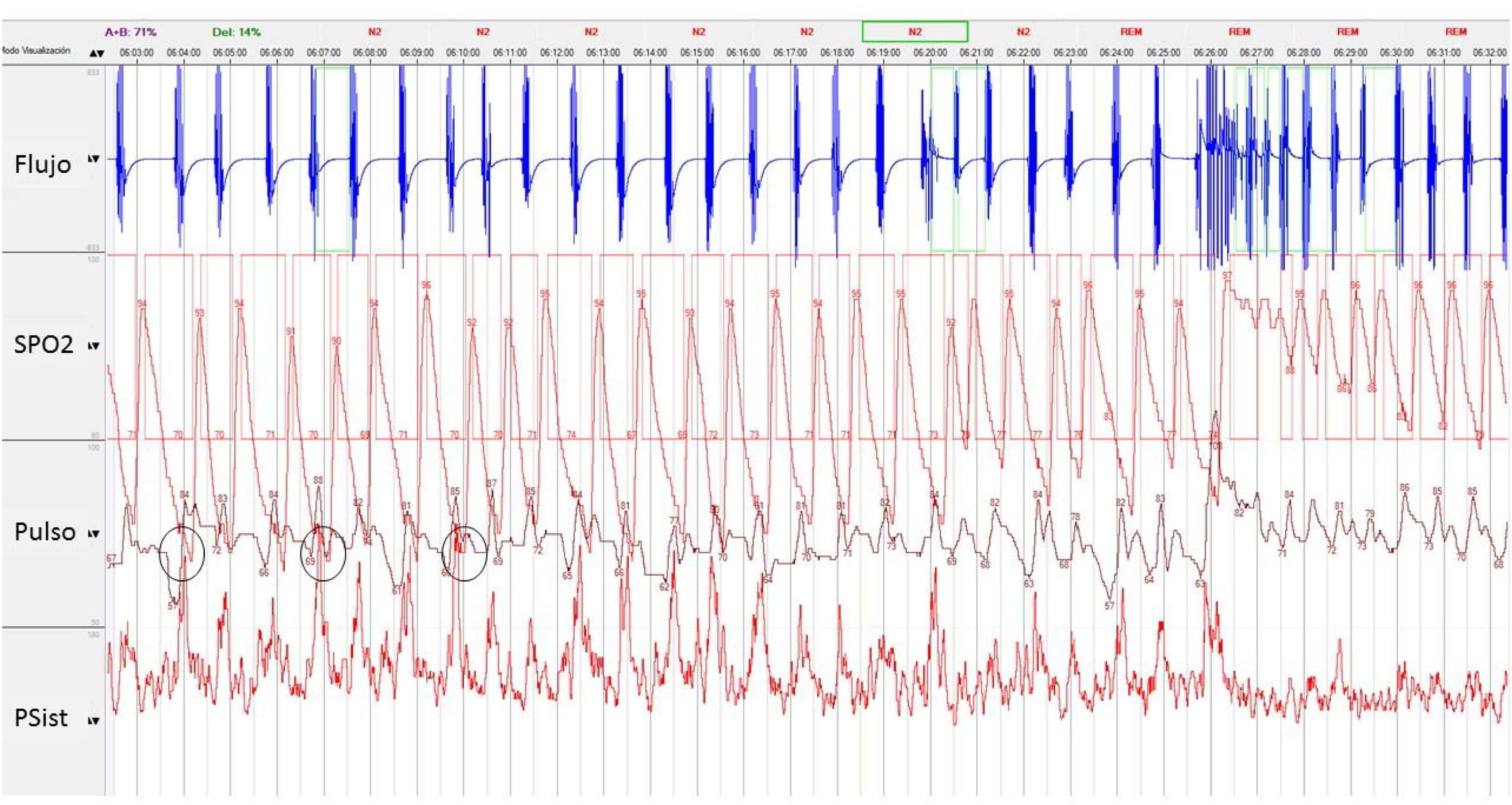
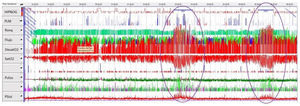
Los episodios de aumento de la presión sistólica, caracterizados mediante un análisis global del estudio, ocurrieron con mayor frecuencia asociados a las máximas desaturaciones, con mayor duración de los eventos respiratorios (apneas e hipopneas), sobre todo durante las fases de sueño REM (fig. 1). En muchas ocasiones las apneas/hipopneas terminaban con arousals y restablecimiento de la respiración. La activación general del sistema nervioso central se asociaba a incrementos transitorios de la presión arterial sistólica y de la frecuencia cardíaca. En el caso del aumento de la presión sistólica, las cifras volvían a valores basales tras el arousal, o en algunos casos permanecían aumentadas, produciendo un aumento de la presión sistólica basal, entendiendo como presión basal la registrada anterior y posteriormente a la apnea, respectivamente. Se analizaron los cambios en la frecuencia cardíaca, la presión sistólica basal y la presión sistólica máxima para caracterizar estos periodos. Además se analizó la duración media de las apneas/hipopneas. El incremento de 10mmHg o más de la presión arterial sistólica basal durante los episodios de apnea muestra superposición entre el pico máximo de la presión con el pico mínimo de la saturación de O2 (fig. 2).
En el análisis del estudio polisomnográfico se aprecia el aumento de la presión sistólica, coincidiendo con las máximas desaturaciones durante las fases de sueño REM (círculos).DesatO2: episodios de disminución de la saturación de O2 en>4%; Flujo: flujo aéreo por sonda de presión nasal; HIPNOG: hipnograma; PLM: Periodic Limb Movement, movimientos periódicos de las extremidades. Psist: presión arterial sistólica; Pulso: frecuencia cardíaca; Ronq: ronquido; SatO2: cifras de saturación de O2.
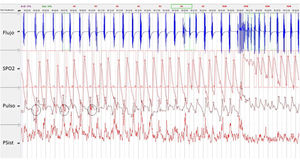
Datos originales mostrando flujo respiratorio con sonda de presión nasal, saturación de oxígeno (SpO2), frecuencia cardíaca instantánea (pulso) y presión arterial sistólica (Psist) en un periodo de episodios de aumento de la presión arterial sistólica durante apneas obstructivas. La presión arterial sistólica máxima durante dichos periodos se superpone con la saturación de oxígeno mínima (círculos).
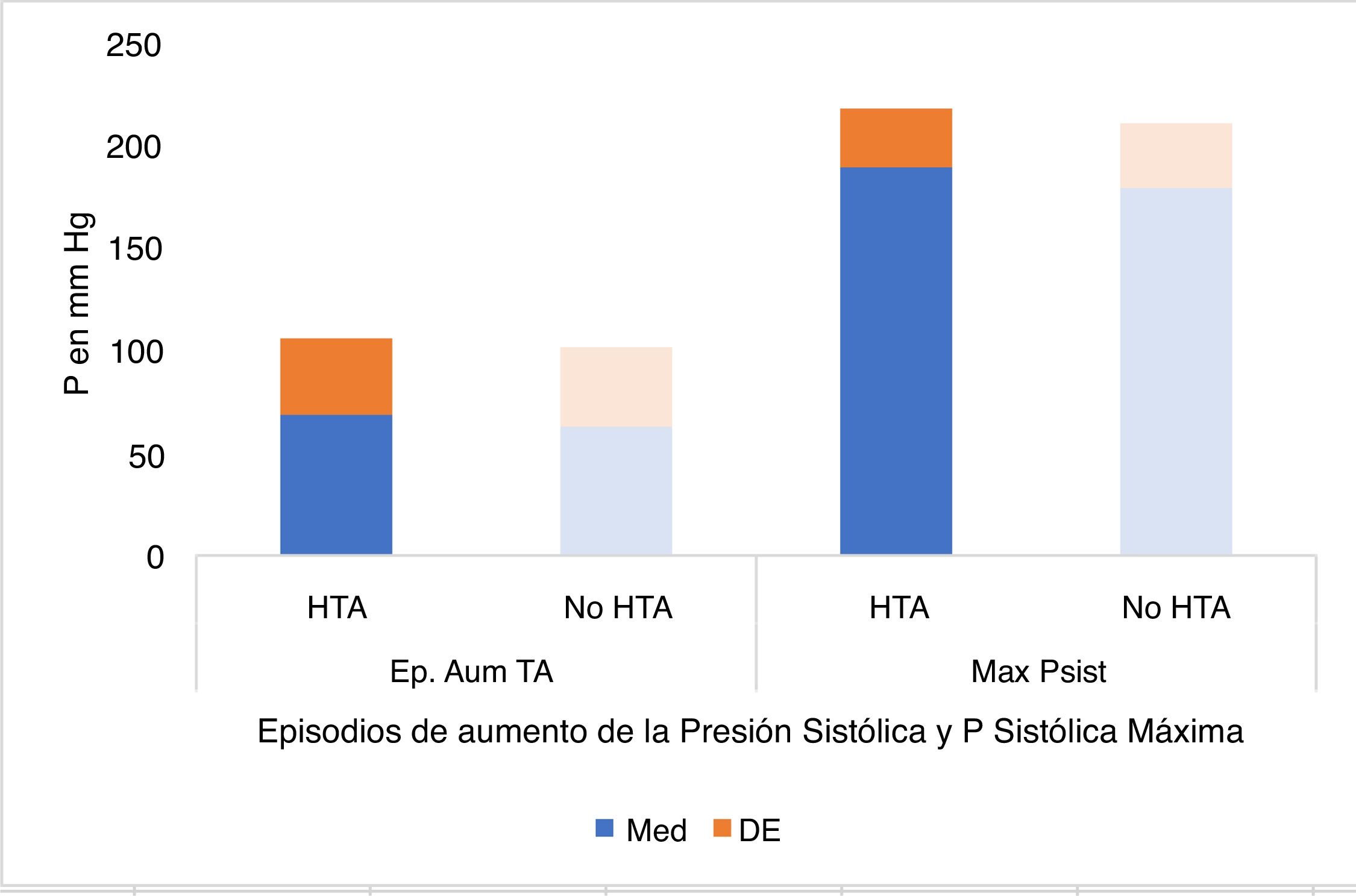
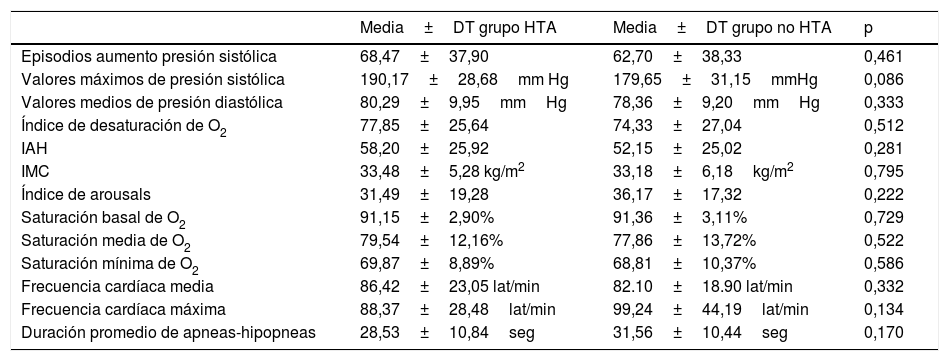
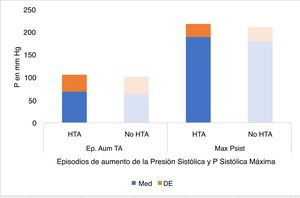
Los episodios de apnea se acompañaron de fluctuaciones nocturnas en la presión arterial en todos los pacientes (tanto en el grupo de pacientes diagnosticados de hipertensión como en el de los no hipertensos). La presión aumentó de forma transitoria al final de cada episodio de apnea. En algunos periodos la amplitud de las fluctuaciones de presión arterial relacionadas con las apneas y la línea de base de la presión arterial aumentaron. Estos incrementos fueron acompañados en ocasiones de grandes aumentos de la presión sistólica que coincidieron con las máximas desaturaciones al final de los episodios de apnea (fenómenos de superposición). Este fenómeno fue más evidente en los pacientes con SAHS más severo, sobre todo en los hipertensos, aunque no hubo diferencias significativas en el número de episodios de aumento de la presión sistólica entre los grupos de pacientes con o sin hipertensión arterial (p=0,461), ni en los valores máximos de presión sistólica (p=0,086) ni diastólica (p=0,333) en ambos grupos (tabla 1, fig. 3).
Comparación de medias mediante la «t» de Student en los diferentes parámetros respiratorios del sueño entre los 2 grupos
| Media±DT grupo HTA | Media±DT grupo no HTA | p | |
|---|---|---|---|
| Episodios aumento presión sistólica | 68,47±37,90 | 62,70±38,33 | 0,461 |
| Valores máximos de presión sistólica | 190,17±28,68mm Hg | 179,65±31,15mmHg | 0,086 |
| Valores medios de presión diastólica | 80,29±9,95mmHg | 78,36±9,20mmHg | 0,333 |
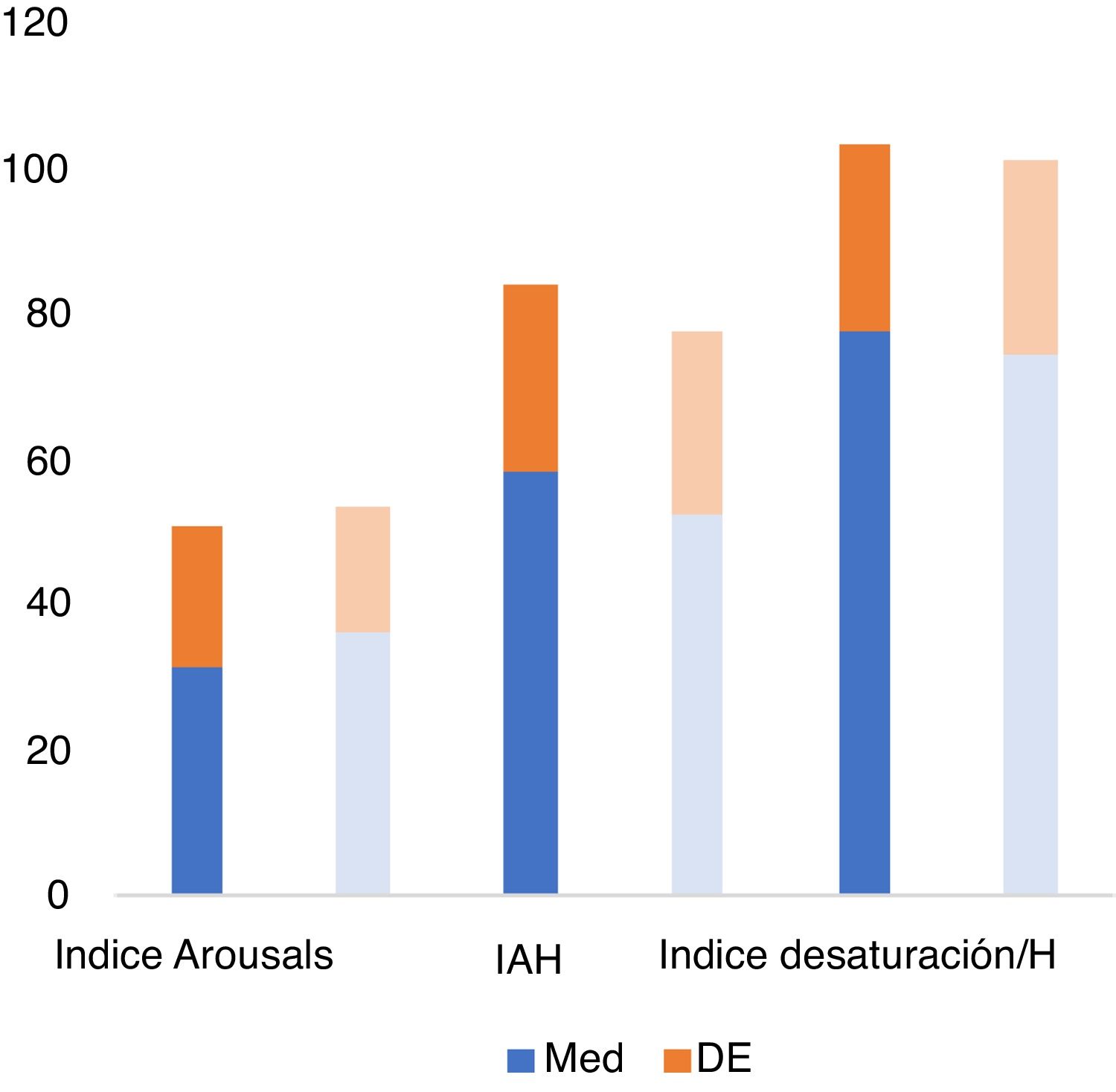
| Índice de desaturación de O2 | 77,85±25,64 | 74,33±27,04 | 0,512 |
| IAH | 58,20±25,92 | 52,15±25,02 | 0,281 |
| IMC | 33,48±5,28 kg/m2 | 33,18±6,18kg/m2 | 0,795 |
| Índice de arousals | 31,49±19,28 | 36,17±17,32 | 0,222 |
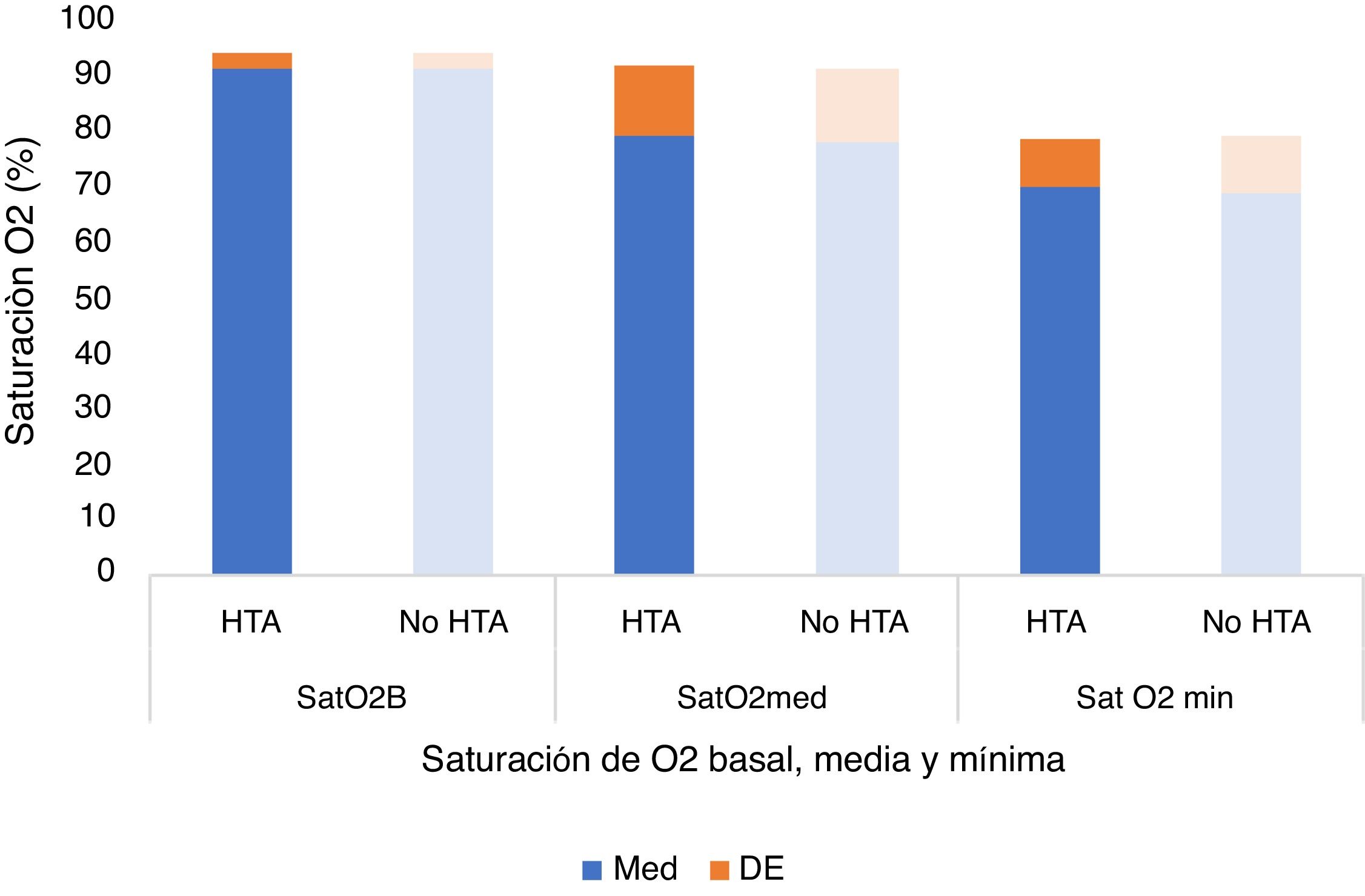
| Saturación basal de O2 | 91,15±2,90% | 91,36±3,11% | 0,729 |
| Saturación media de O2 | 79,54±12,16% | 77,86±13,72% | 0,522 |
| Saturación mínima de O2 | 69,87±8,89% | 68,81±10,37% | 0,586 |
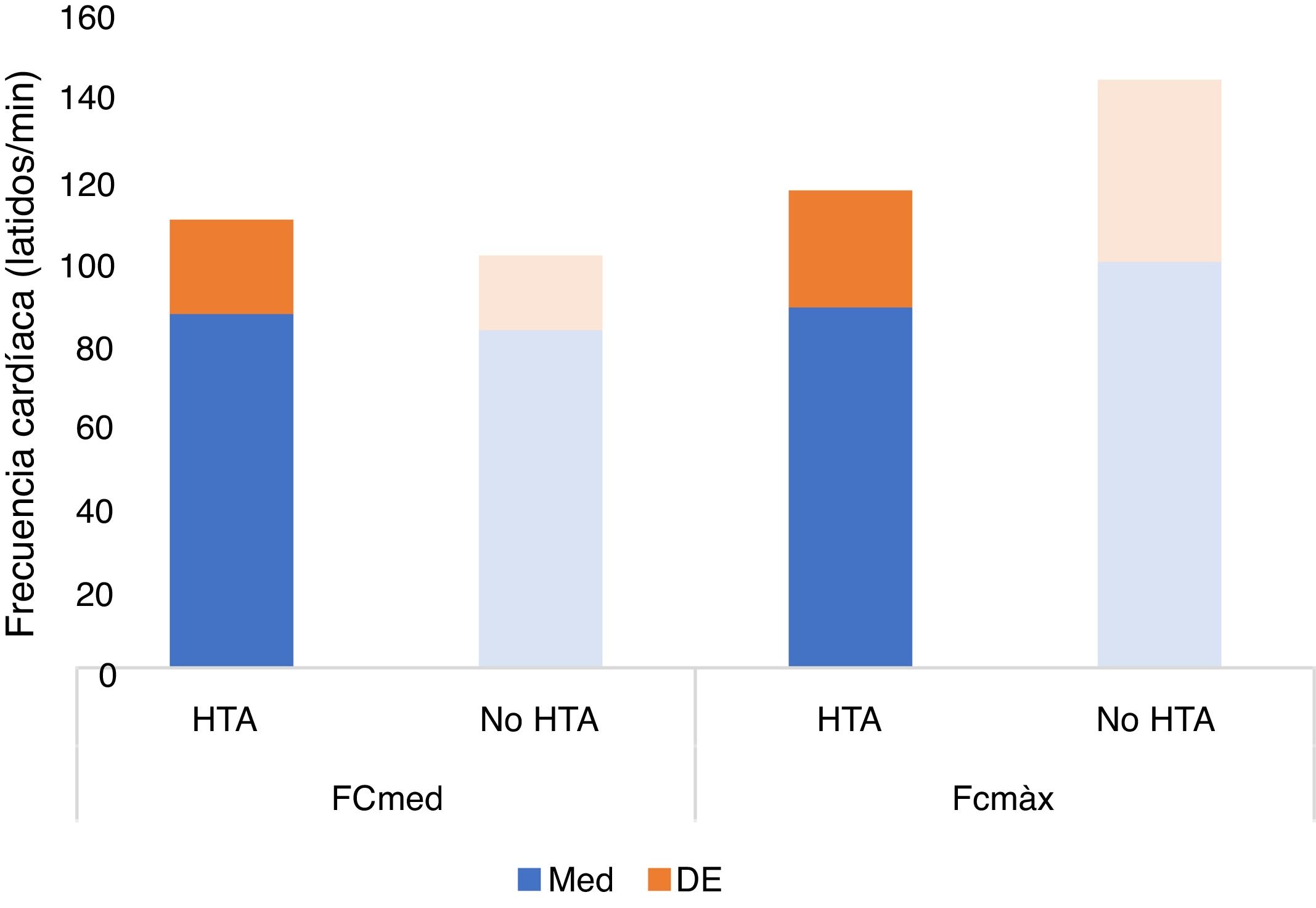
| Frecuencia cardíaca media | 86,42±23,05 lat/min | 82.10±18.90 lat/min | 0,332 |
| Frecuencia cardíaca máxima | 88,37±28,48lat/min | 99,24±44,19lat/min | 0,134 |
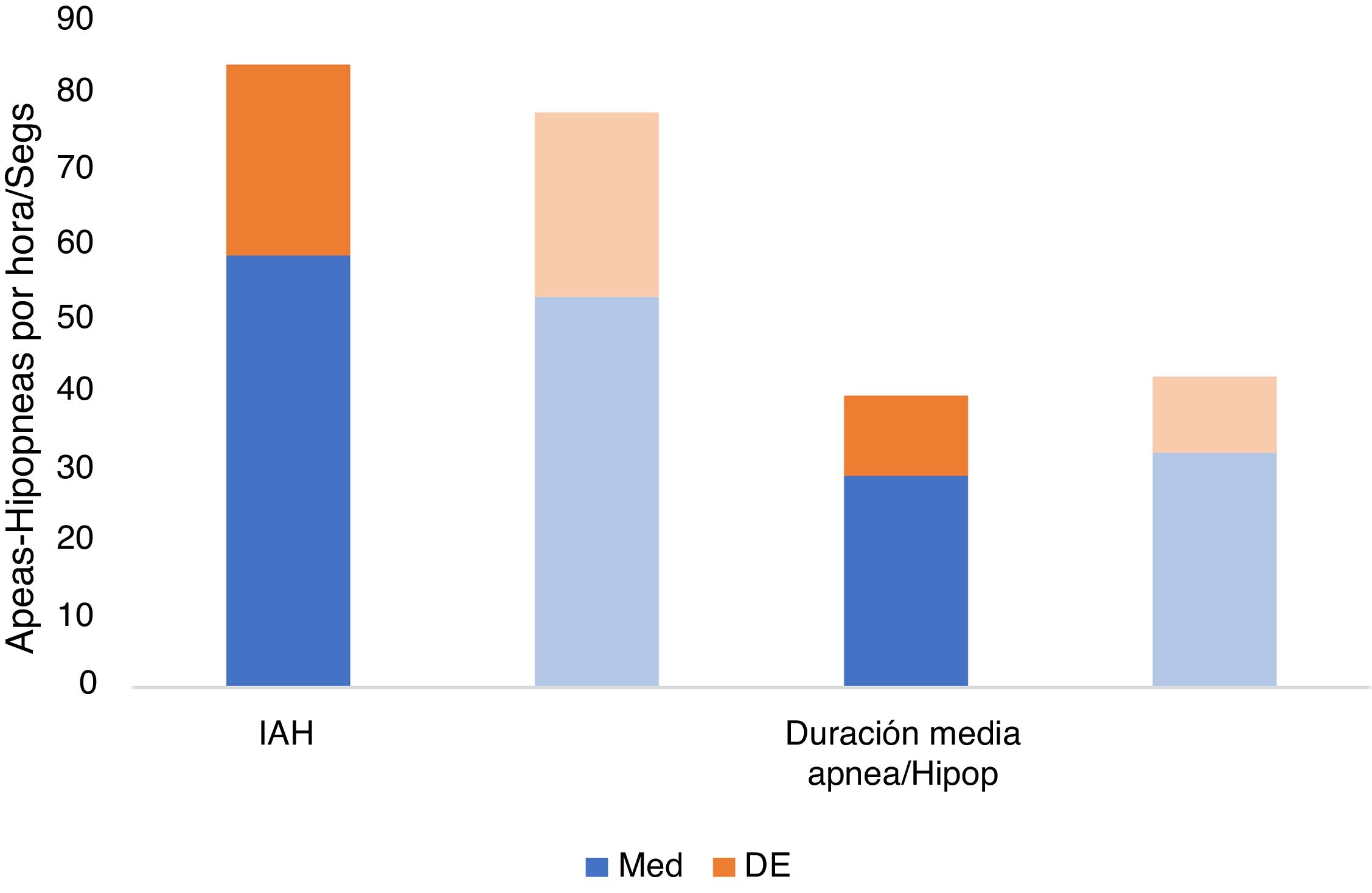
| Duración promedio de apneas-hipopneas | 28,53±10,84seg | 31,56±10,44seg | 0,170 |
IAH: índice de apnea-hipopnea/hora; IMC: índice de masa corporal en kg/m2.
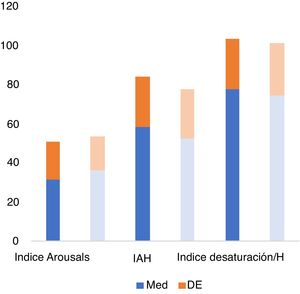
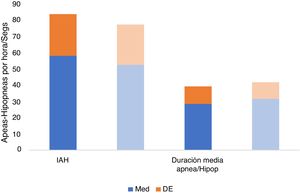
Tampoco se observaron diferencias estadísticamente significativas en el índice de desaturación de O2 en ambos grupos (p=0,512), ni en el IAH (p=0,281), ni en el índice de masa corporal (p=0,795), ni tampoco en el índice de arousals (p=0,222) (tabla 1, fig. 4).
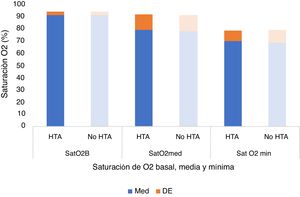
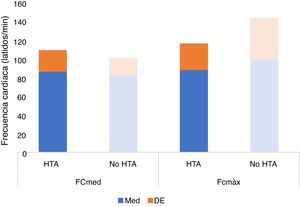
Tampoco se observaron diferencias estadísticamente significativas en la saturación basal de O2 (p=0,729), media (p=0,522) o mínima (p=0,586) (fig. 5) ni en la frecuencia cardíaca media (p=0,332) o máxima (p=0,134) (tabla 1, fig. 6), ni en la duración promedio de apneas/hipopneas (p=0,016), (fig. 7).
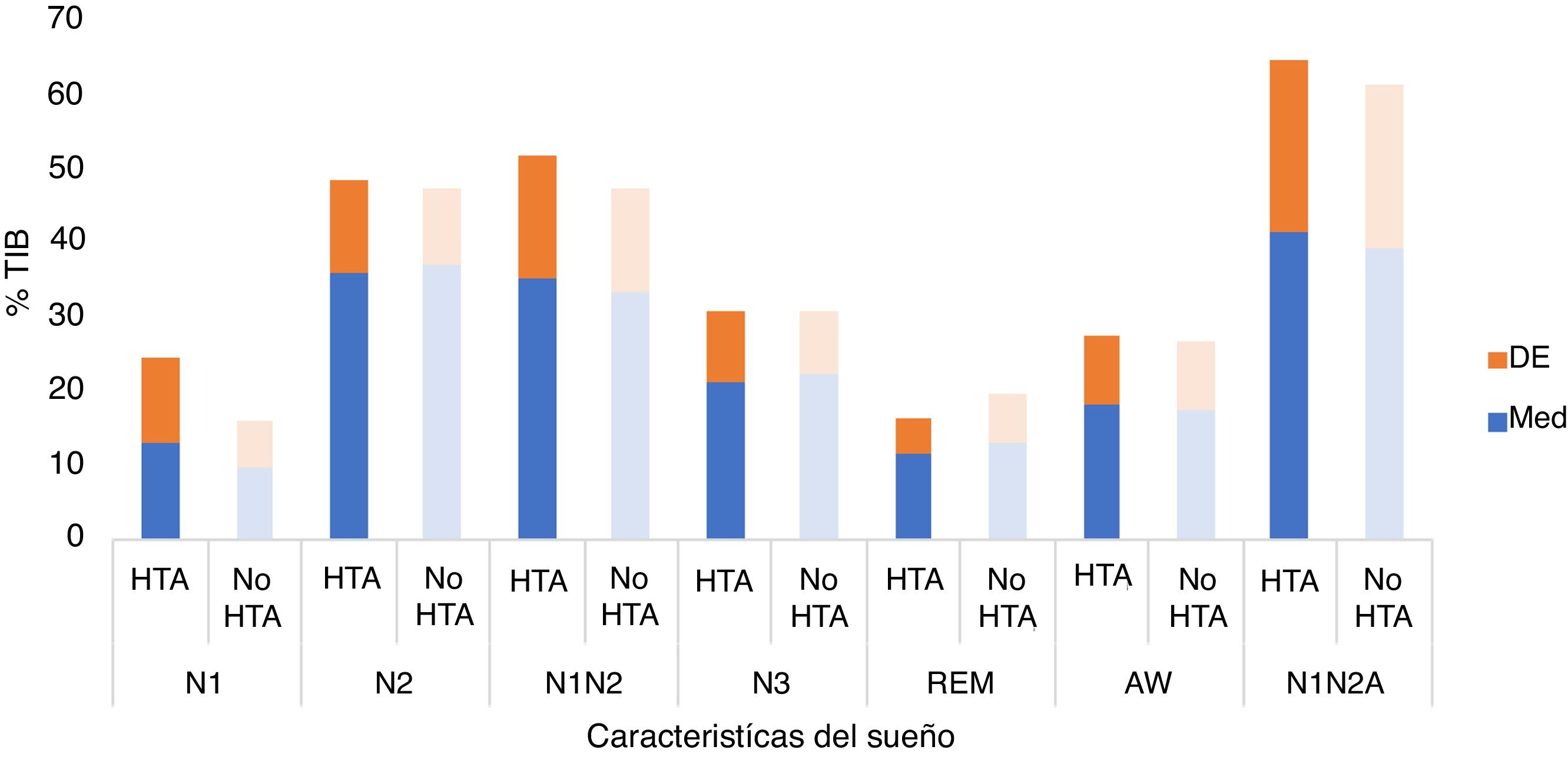
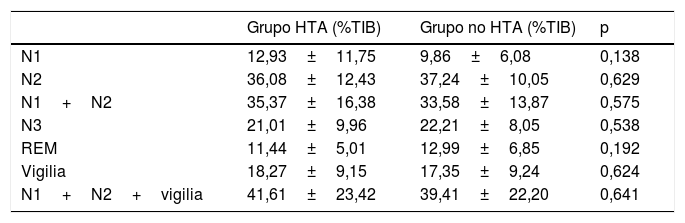
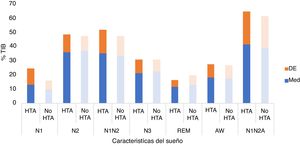
En el análisis de los parámetros de la arquitectura del sueño no se observaron diferencias estadísticamente significativas por medio del test «t» de Student de comparación de medias en las proporciones de las diferentes fases del sueño (tabla 2) (N1 p=0,138; N2 p=0,629; N1+N2 p=0,575; N3 p=0,538; REM p=0,192; vigilia p=0,624; N1+N2+vigilia p=0,641) (fig. 8).
Estudio de «t» de Student de comparación de medias de los diferentes parámetros del sueño en los grupos de pacientes con hipertensión arterial (HTA) y no hipertensos
| Grupo HTA (%TIB) | Grupo no HTA (%TIB) | p | |
|---|---|---|---|
| N1 | 12,93±11,75 | 9,86±6,08 | 0,138 |
| N2 | 36,08±12,43 | 37,24±10,05 | 0,629 |
| N1+N2 | 35,37±16,38 | 33,58±13,87 | 0,575 |
| N3 | 21,01±9,96 | 22,21±8,05 | 0,538 |
| REM | 11,44±5,01 | 12,99±6,85 | 0,192 |
| Vigilia | 18,27±9,15 | 17,35±9,24 | 0,624 |
| N1+N2+vigilia | 41,61±23,42 | 39,41±22,20 | 0,641 |
N1: fase N1 del sueño; N2: fase N2 del sueño; N3: fase N3 del sueño; REM: fase de movimientos oculares rápidos (del inglés Rapid Eye Movement) del sueño.
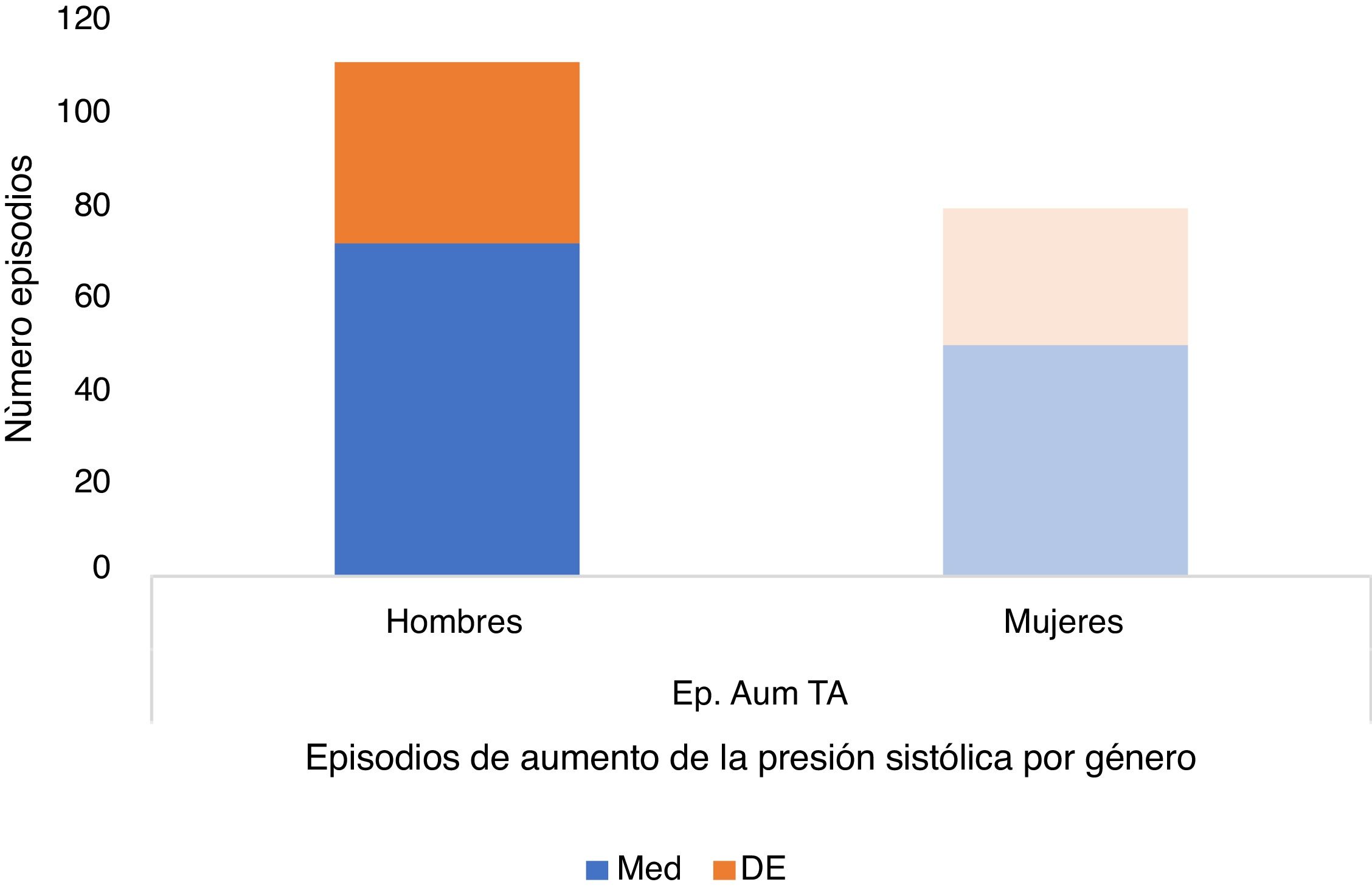
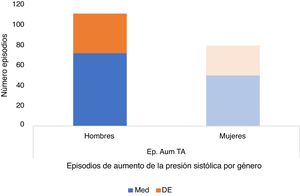
En la distribución por sexos había 74 hombres en el estudio y 28 mujeres (5 en el grupo de pacientes con hipertensión y 4 en el no hipertensos). A pesar del menor tamaño del grupo de mujeres sí se observaron diferencias estadísticamente significativas en los episodios de aumento de la presión sanguínea sistólica durante el sueño, mayor en hombres (p=0,007) (tabla 3, fig. 9), en la presión sistólica máxima (p=0,004), en el IAH (p=0,015), en la frecuencia cardíaca media (p=0,024) y en la saturación de O2 mínima (p=0,049), sin observarse diferencias significativas por sexos en el índice de masa corporal (p=0,941) presión diastólica (p=0,360) duración promedio de apneas/hipopneas (p=0,856) índice de arousals (p=0,633), Índice de desaturación de O2 (p=0,690), saturación de O2 basal (p=0,790), media (p=0,200) y frecuencia cardíaca máxima (p=0,104).
comparación de medias mediante «t» de Student en los diferentes parámetros respiratorios del sueño por sexos
| Media±DT hombres | Media±DT mujeres | p | |
|---|---|---|---|
| Episodios de aumento de la presión sistólica | 72,49±39,15 | 50,03±29,53 | 0,007 |
| Valores máximos de presión sistólica | 191,49±30,96mmHg | 172,43±21,99mmHg | 0,004 |
| Valores medios de presión diastólica | 80,12±9,41mmHg | 78,14±10,42mmHg | 0,360 |
| Índice de desaturación de O2 | 77,18±24,34 | 74,85±30,69 | 0,690 |
| IAH | 59,85±24,38 | 46,14±26,58 | 0,015 |
| IMC | 33,35±5,67 | 33,44±5,55 | 0,941 |
| Índice de arousals | 32,69±19,01 | 34,68±17,84 | 0,633 |
| Saturación basal de O2 | 91,28±3,20% | 91,11±2,31% | 0,790 |
| Saturación media de O2 | 79,92±12,52% | 76,29±13,12% | 0,200 |
| Saturación mínima de O2 | 68,35±9,43% | 72,46±8,94% | 0,049 |
| Frecuencia cardíaca media | 81,86±17,95% | 92,61±28,08 lat/min | 0,024 |
| Frecuencia cardíaca máxima | 95,93±36,50lat/min | 83,17±30,81lat/min | 0,104 |
| Duración promedio de apneas-hipopneas | 29,55±11,08seg | 29,98±10,02seg | 0,856 |
En lo que respecta a comorbilidades asociadas al SAHS, en el momento del diagnóstico mediante el estudio polisomnográfico, además de HTA en el grupo de pacientes hipertensos se asociaba obesidad (89%, en el 11% restante sobrepeso), dislipidemia (46%), diabetes mellitus (23%), arritmia (7%) y cardiopatía (10%). En este grupo, en la revisión realizada 3-7 años más tarde, los pacientes que no tenían previamente estas comorbilidades habían desarrollado diabetes mellitus (16% de los restantes), dislipidemia (12,5% de los restantes), arritmias (15% de los restantes), infarto de miocardio (7%), accidente cerebrovascular agudo (7%), accidentes de tráfico por somnolencia (7%) y 3 pacientes fallecieron durante este tiempo (3%). En otro de los pacientes no se pudo valorar las comorbilidades durante este periodo de tiempo por traslado a otra comunidad autónoma.
En el grupo de pacientes no hipertensos (38) en el momento del diagnóstico se asoció obesidad en el 87% de los pacientes (sobrepeso en el 13% restante), diabetes mellitus y dislipidemia en el 31% de los pacientes y síndrome de piernas inquietas en el 12,5% de los pacientes. Posteriormente 7 de ellos (18%) fueron diagnosticados de HTA.
A todos los pacientes se les prescribió tratamiento con CPAP, pero 16 de ellos (17%) no lo toleraron (9 del grupo de pacientes hipertensos y 7 del de no hipertensos).
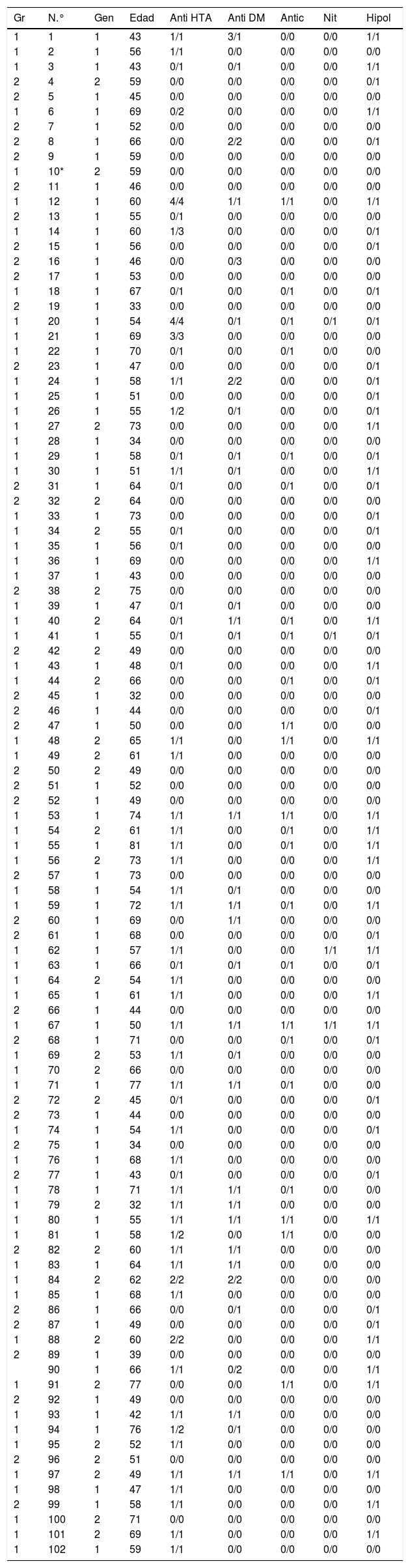
En el momento del diagnóstico por medio del estudio polisomnográfico 43 pacientes del grupo de pacientes hipertensos (67%) tomaban fármacos antihipertensivos (tabla 4). Algunos de los pacientes tomaba más de un fármaco en el momento del diagnóstico, y en el estudio posterior, a los 3-7 años, hubo pacientes que precisaron un mayor número de fármacos para controlar la TA o tuvieron que tomar medicación para la TA que previamente no habían necesitado. En el grupo de pacientes no hipertensos ninguno de los pacientes tomaba fármacos antihipertensivos en el momento del estudio polisomnográfico, y uno de los pacientes precisó tomar un fármaco antihipertensivo en el estudio posterior.
Tratamiento farmacológico de los pacientes en los grupos de hipertensión arterial (HTA) y no hipertensos, en el momento del estudio polisomnográfico y posteriormente, a los 3-7 años (diagnóstico/posterior)
| Gr | N.° | Gen | Edad | Anti HTA | Anti DM | Antic | Nit | Hipol |
|---|---|---|---|---|---|---|---|---|
| 1 | 1 | 1 | 43 | 1/1 | 3/1 | 0/0 | 0/0 | 1/1 |
| 1 | 2 | 1 | 56 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 3 | 1 | 43 | 0/1 | 0/1 | 0/0 | 0/0 | 1/1 |
| 2 | 4 | 2 | 59 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 5 | 1 | 45 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 6 | 1 | 69 | 0/2 | 0/0 | 0/0 | 0/0 | 1/1 |
| 2 | 7 | 1 | 52 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 8 | 1 | 66 | 0/0 | 2/2 | 0/0 | 0/0 | 0/1 |
| 2 | 9 | 1 | 59 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 10* | 2 | 59 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 11 | 1 | 46 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 12 | 1 | 60 | 4/4 | 1/1 | 1/1 | 0/0 | 1/1 |
| 2 | 13 | 1 | 55 | 0/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 14 | 1 | 60 | 1/3 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 15 | 1 | 56 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 16 | 1 | 46 | 0/0 | 0/3 | 0/0 | 0/0 | 0/0 |
| 2 | 17 | 1 | 53 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 18 | 1 | 67 | 0/1 | 0/0 | 0/1 | 0/0 | 0/1 |
| 2 | 19 | 1 | 33 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 20 | 1 | 54 | 4/4 | 0/1 | 0/1 | 0/1 | 0/1 |
| 1 | 21 | 1 | 69 | 3/3 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 22 | 1 | 70 | 0/1 | 0/0 | 0/1 | 0/0 | 0/0 |
| 2 | 23 | 1 | 47 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 24 | 1 | 58 | 1/1 | 2/2 | 0/0 | 0/0 | 0/1 |
| 1 | 25 | 1 | 51 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 26 | 1 | 55 | 1/2 | 0/1 | 0/0 | 0/0 | 0/1 |
| 1 | 27 | 2 | 73 | 0/0 | 0/0 | 0/0 | 0/0 | 1/1 |
| 1 | 28 | 1 | 34 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 29 | 1 | 58 | 0/1 | 0/1 | 0/1 | 0/0 | 0/1 |
| 1 | 30 | 1 | 51 | 1/1 | 0/1 | 0/0 | 0/0 | 1/1 |
| 2 | 31 | 1 | 64 | 0/1 | 0/0 | 0/1 | 0/0 | 0/1 |
| 2 | 32 | 2 | 64 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 33 | 1 | 73 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 34 | 2 | 55 | 0/1 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 35 | 1 | 56 | 0/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 36 | 1 | 69 | 0/0 | 0/0 | 0/0 | 0/0 | 1/1 |
| 1 | 37 | 1 | 43 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 38 | 2 | 75 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 39 | 1 | 47 | 0/1 | 0/1 | 0/0 | 0/0 | 0/0 |
| 1 | 40 | 2 | 64 | 0/1 | 1/1 | 0/1 | 0/0 | 1/1 |
| 1 | 41 | 1 | 55 | 0/1 | 0/1 | 0/1 | 0/1 | 0/1 |
| 2 | 42 | 2 | 49 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 43 | 1 | 48 | 0/1 | 0/0 | 0/0 | 0/0 | 1/1 |
| 1 | 44 | 2 | 66 | 0/0 | 0/0 | 0/1 | 0/0 | 0/1 |
| 2 | 45 | 1 | 32 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 46 | 1 | 44 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 47 | 1 | 50 | 0/0 | 0/0 | 1/1 | 0/0 | 0/0 |
| 1 | 48 | 2 | 65 | 1/1 | 0/0 | 1/1 | 0/0 | 1/1 |
| 1 | 49 | 2 | 61 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 50 | 2 | 49 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 51 | 1 | 52 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 52 | 1 | 49 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 53 | 1 | 74 | 1/1 | 1/1 | 1/1 | 0/0 | 1/1 |
| 1 | 54 | 2 | 61 | 1/1 | 0/0 | 0/1 | 0/0 | 1/1 |
| 1 | 55 | 1 | 81 | 1/1 | 0/0 | 0/1 | 0/0 | 1/1 |
| 1 | 56 | 2 | 73 | 1/1 | 0/0 | 0/0 | 0/0 | 1/1 |
| 2 | 57 | 1 | 73 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 58 | 1 | 54 | 1/1 | 0/1 | 0/0 | 0/0 | 0/0 |
| 1 | 59 | 1 | 72 | 1/1 | 1/1 | 0/1 | 0/0 | 1/1 |
| 2 | 60 | 1 | 69 | 0/0 | 1/1 | 0/0 | 0/0 | 0/0 |
| 2 | 61 | 1 | 68 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 62 | 1 | 57 | 1/1 | 0/0 | 0/0 | 1/1 | 1/1 |
| 1 | 63 | 1 | 66 | 0/1 | 0/1 | 0/1 | 0/0 | 0/1 |
| 1 | 64 | 2 | 54 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 65 | 1 | 61 | 1/1 | 0/0 | 0/0 | 0/0 | 1/1 |
| 2 | 66 | 1 | 44 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 67 | 1 | 50 | 1/1 | 1/1 | 1/1 | 1/1 | 1/1 |
| 2 | 68 | 1 | 71 | 0/0 | 0/0 | 0/1 | 0/0 | 0/1 |
| 1 | 69 | 2 | 53 | 1/1 | 0/1 | 0/0 | 0/0 | 0/0 |
| 1 | 70 | 2 | 66 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 71 | 1 | 77 | 1/1 | 1/1 | 0/1 | 0/0 | 0/0 |
| 2 | 72 | 2 | 45 | 0/1 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 73 | 1 | 44 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 74 | 1 | 54 | 1/1 | 0/0 | 0/0 | 0/0 | 0/1 |
| 2 | 75 | 1 | 34 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 76 | 1 | 68 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 77 | 1 | 43 | 0/1 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 78 | 1 | 71 | 1/1 | 1/1 | 0/1 | 0/0 | 0/0 |
| 1 | 79 | 2 | 32 | 1/1 | 1/1 | 0/0 | 0/0 | 0/0 |
| 1 | 80 | 1 | 55 | 1/1 | 1/1 | 1/1 | 0/0 | 1/1 |
| 1 | 81 | 1 | 58 | 1/2 | 0/0 | 1/1 | 0/0 | 0/0 |
| 2 | 82 | 2 | 60 | 1/1 | 1/1 | 0/0 | 0/0 | 0/0 |
| 1 | 83 | 1 | 64 | 1/1 | 1/1 | 0/0 | 0/0 | 0/0 |
| 1 | 84 | 2 | 62 | 2/2 | 2/2 | 0/0 | 0/0 | 0/0 |
| 1 | 85 | 1 | 68 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 86 | 1 | 66 | 0/0 | 0/1 | 0/0 | 0/0 | 0/1 |
| 2 | 87 | 1 | 49 | 0/0 | 0/0 | 0/0 | 0/0 | 0/1 |
| 1 | 88 | 2 | 60 | 2/2 | 0/0 | 0/0 | 0/0 | 1/1 |
| 2 | 89 | 1 | 39 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 90 | 1 | 66 | 1/1 | 0/2 | 0/0 | 0/0 | 1/1 | |
| 1 | 91 | 2 | 77 | 0/0 | 0/0 | 1/1 | 0/0 | 1/1 |
| 2 | 92 | 1 | 49 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 93 | 1 | 42 | 1/1 | 1/1 | 0/0 | 0/0 | 0/0 |
| 1 | 94 | 1 | 76 | 1/2 | 0/1 | 0/0 | 0/0 | 0/0 |
| 1 | 95 | 2 | 52 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 96 | 2 | 51 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 97 | 2 | 49 | 1/1 | 1/1 | 1/1 | 0/0 | 1/1 |
| 1 | 98 | 1 | 47 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
| 2 | 99 | 1 | 58 | 1/1 | 0/0 | 0/0 | 0/0 | 1/1 |
| 1 | 100 | 2 | 71 | 0/0 | 0/0 | 0/0 | 0/0 | 0/0 |
| 1 | 101 | 2 | 69 | 1/1 | 0/0 | 0/0 | 0/0 | 1/1 |
| 1 | 102 | 1 | 59 | 1/1 | 0/0 | 0/0 | 0/0 | 0/0 |
Antic: fármacos anticoagulantes; Anti DM: fármacos para el tratamiento de la diabetes mellitus; Anti HTA: fármacos antihipertensivos; Hipol: fármacos hipolipidemiantes; Nit: nitratos.
En el grupo de pacientes hipertensos 16 pacientes (25%) tomaban antidiabéticos (tabla 4). Algunos más de un fármaco. En el estudio posterior 9 de los pacientes (18% del resto de pacientes), que no tomaban fármacos antidiabéticos previamente, precisaron de un fármaco antidiabético, el resto continuaron con el mismo. En el grupo de pacientes no hipertensos 2 de los pacientes tomaba fármacos antidiabéticos (3%), y en el estudio posterior 3 pacientes más (8% de los restantes) precisaron de tratamiento antidiabético. Ocho de los pacientes del grupo de hipertensión y uno del grupo de no hipertensos tomaba un fármaco anticoagulante en el momento del diagnóstico, siguiendo con el tratamiento en la revisión posterior. En la revisión posterior 10 de los pacientes del grupo de hipertensos (15%) y 5 de los pacientes del grupo de no hipertensos (13%) habían necesitado tratamiento con fármacos anticoagulantes. Dos de los pacientes del grupo de hipertensión estaban tomando nitratos en el momento del estudio, ninguno en el grupo de no hipertensos. En la revisión posterior 2 de los pacientes hipertensos precisaron tratamiento con nitratos (3%). Veinticuatro de los pacientes del grupo de hipertensos tomaban fármacos hipolipidemiantes en el momento del estudio polisomnográfico (37,5%), persistiendo en el tratamiento en el estudio posterior, 13 pacientes más (32,5% del resto) precisaron de estos tratamientos (un fármaco) en el estudio posterior. En el grupo de pacientes no hipertensos unode ellos tomaba hipolipidemiantes en el momento del estudio polisomnográfico. Posteriormente (entre 3-7 años después) 12 de los pacientes (32,4%) tomaron fármacos hipolipidemiantes.
En las tablas S1 y S2 del material suplementario se muestran los datos biométricos, características del estudio polisomnográfico y tratamientos de los pacientes (S1) y parámetros respiratorios y cardiovasculares del sueño junto con las comorbilidades en el momento del estudio y posteriormente (S2).
DiscusiónVarios estudios7,9,12,13 muestran que la presión sistólica elevada durante el sueño se relaciona con mayor mortalidad de causa cardiovascular comparada con la presión arterial ambulatoria diurna aumentada. La hipertensión arterial, y particularmente la hipertensión refractaria al tratamiento, es muy prevalente en el síndrome de apnea del sueño. Aunque el mecanismo fisiopatológico no es muy conocido, las apneas prolongadas y los cortos periodos de respiración conllevan niveles de saturación de oxígeno muy bajos, que producen activación del sistema nervioso simpático, con disminución del tono muscular vagal durante los eventos apneicos, que media las reacciones cardiovasculares10.
En nuestro estudio, al observar aumento de la presión arterial durante el sueño en pacientes con y sin HTA quisimos analizar si había diferencias en los pacientes con HTA en los parámetros de presión sistólica durante el sueño, además de otros parámetros respiratorios que pudieran predecir de algún modo el riesgo cardiovascular en estos pacientes.
No se encontraron diferencias significativas entre los 2 grupos de pacientes, ni en la presión sistólica máxima ni en el número de episodios de aumento de la presión sistólica, en el índice de arousals, IAH, en el índice de desaturación de O2 ni en la duración promedio de las apneas/hipopneas.
Tampoco se observaron diferencias estadísticamente significativas en la saturación de O2 basal, media y mínima en ambos grupos, ni en la frecuencia cardíaca media ni máxima, así como en los parámetros polisomnográficos como la proporción de las diferentes fases de sueño.
Al igual que en otros estudios15 sí se observaron diferencias estadísticamente significativas por sexos en el número de episodios de aumento de la presión sistólica y en la presión sistólica máxima durante el sueño, el IAH y la frecuencia cardíaca media y saturación de O2 mínima, mayores en hombres.
El hecho de que no se encontrasen diferencias significativas en la mayoría de parámetros podría deberse a que en los 2 grupos la mayoría de pacientes tienen similitudes en cuanto a comorbilidades (obesidad en la mayoría de pacientes de ambos grupos, y en los casos en los que no, sobrepeso, diabetes mellitus, dislipidemia, arritmias), además todos ellos están diagnosticados de síndrome de apnea/hipopnea del sueño, con IAH muy elevados en ambos grupos (la mayoría por encima de 60apneas/hora). En estudios similares tampoco se observaron diferencias en los parámetros biométricos10. Las comorbilidades asociadas podrían actuar como factores de confusión. Cabe destacar 3 pacientes en el grupo de pacientes hipertensos y 5 en el de no hipertensos con IAH<30 (23.3, 15.8, 16.1, 24.4, 25.4, 10.9 y 11.6), pero en el resto algunos pacientes tienen IAH 30-60, y la mayoría>60.
Tanto las comorbilidades como la necesidad de nuevos tratamientos con fármacos antihipertensivos, antidiabéticos, hipolipidemiantes, anticoagulantes y con nitratos se producen en mayor medida en el grupo de pacientes hipertensos.
A pesar de no haber encontrado diferencias estadísticamente significativas entre los 2 grupos en la mayoría de parámetros respiratorios y polisomnográficos del sueño, la aparición de nuevas comorbilidades y el precisar de mayor número de tratamientos en el estudio de revisión a los 3 a 7 años de la realización del estudio PSG sería sugestivo de que los pacientes hipertensos tienen mayor riesgo cardiovascular.
Sin embargo, en los pacientes no hipertensos también se han encontrado nuevas comorbilidades y han precisado de tratamientos en el estudio posterior, en menor medida, asumiendo que en el caso de encontrar episodios de aumento de la presión sistólica, a pesar de no estar diagnosticados de hipertensión, e incluso con IAH no muy elevados, dichos pacientes tendrían mayor riesgo cardiovascular (mayor que por el OSA aislado), aunque menor que en los pacientes hipertensos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.