El síndrome Bilateral Acute Iris Transillumination (BAIT) se caracteriza por presentar una dispersión severa de pigmento con atrofia del iris e incremento de la presión intraocular (PIO) secundaria. Se reportan 2 casos en pacientes femeninas de 31 y 37 años con diagnóstico de síndrome BAIT que requirieron manejo para la hipertensión ocular secundaria a la dispersión de pigmento incluyendo terapia médica y en uno de los casos manejo quirúrgico. Es importante considerar el síndrome BAIT como diagnóstico diferencial en dispersión pigmentaria o cuadros de seudouveitis debido a la necesidad de manejo oportuno con el fin de prevenir una pérdida visual secundaria a la neuropatía óptica glaucomatosa.
Bilateral Acute Iris Transillumination (BAIT) syndrome is characterized by a severe pigment dispersion with secondary iris atrophy and increased intraocular pressure (IOP). We report two cases of female patients aged 31 and 37 years respectively with a diagnosis of BAIT syndrome who required management for ocular hypertension secondary to pigment dispersion syndrome including medical therapy and surgical management in one case. It is important to consider BAIT syndrome as a differential diagnosis in pigment dispersion syndrome or pseudo-uveitis cases because of the need for timely management to prevent visual loss secondary to glaucomatous optic neuropathy.
Descrito por primera vez en el 2004 por Bringas Calvo et al.1, el síndrome Bilateral Acute Iris Transillumination (BAIT) se caracteriza por presentar dispersión súbita y severa de pigmento con atrofia del iris e incremento de la presión intraocular (PIO). Afecta a mujeres jóvenes, entre 30 a 50 años, se ha asociado a infecciones de vías respiratorias altas incluyendo el COVID-192, consumo de moxifloxacina, clindamicina y fumigaciones3. Existen pocos reportes en la literatura, la mayoría realizados en Europa1. En Sur América hay un reporte de caso de nuestro conocimiento en Brasil4. El cuadro clínico se caracteriza por presentar dispersión de pigmento que puede asociarse a aumento de la PIO, midriasis transitoria y transiluminación bilateral del iris que aparece de forma tardía5. Los pacientes refieren fotofobia marcada secundaria a la midriasis y a la pérdida de pigmento iridiano1,4. El pronóstico visual depende del control de la PIO. Realizar un diagnóstico oportuno previene el desarrollo de un glaucoma secundario4.
Se reportan 2 casos de síndrome BAIT estudiados en Medellín, Colombia, sus posibles desencadenantes, fisiopatología y alternativas de tratamiento.
Caso clínico 1Paciente femenina de 31 años, consulta por un mes de ojo rojo y cambios en la visión. Niega antecedentes oculares o sistémicos. Al examen físico se encontró agudeza visual mejor corregida (AVMC) en el ojo derecho (OD) 20/30, en el ojo izquierdo (OS) 20/70. En ambos ojos (AO) se evidenció pigmento endotelial y en cámara anterior asociado a células 3+. En el ángulo camerular también se encontró pigmento 3+, la presión intraocular (PIO) fue de 25mmHg en el OD y 17mmHg en el OS, y al fondo de ojo el nervio óptico con excavación de 0,3 en AO. El diagnóstico inicial fue uveítis bilateral asociada a síndrome de dispersión de pigmento. Se inicia manejo tópico con fluorometolona al 0,1%/cada 6h y triconjugado de brimonidina al 0,2%, dorzolamida al 2% y timolol al 0,5%/cada 12h. Una semana después, la paciente persiste con síntomas y se documenta por primera vez transiluminación iridiana. Se inicia prednisolona oral (1mg/kg) y se solicitan paraclínicos para descartar causas asociadas a uveítis como HLA B27, VDRL, FTA ABS y rayos X de tórax, los resultados fueron negativos. Posteriormente remiten a valoración por glaucoma.
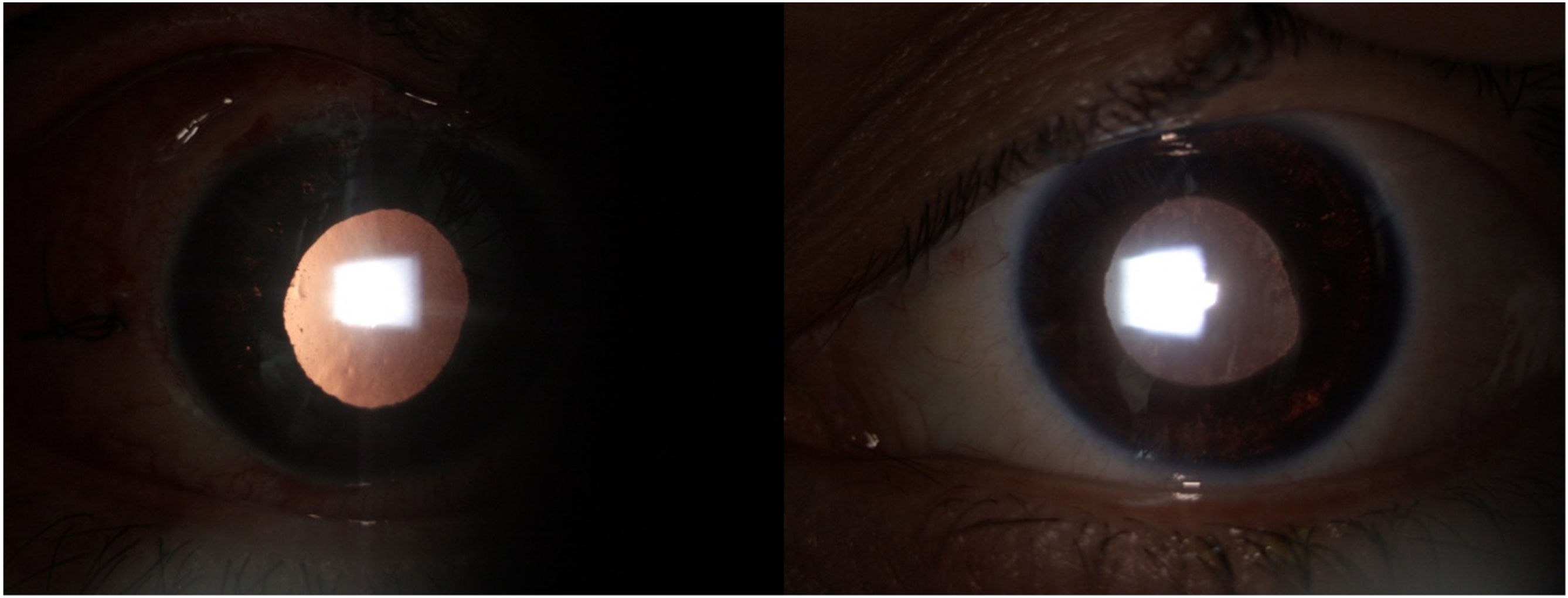
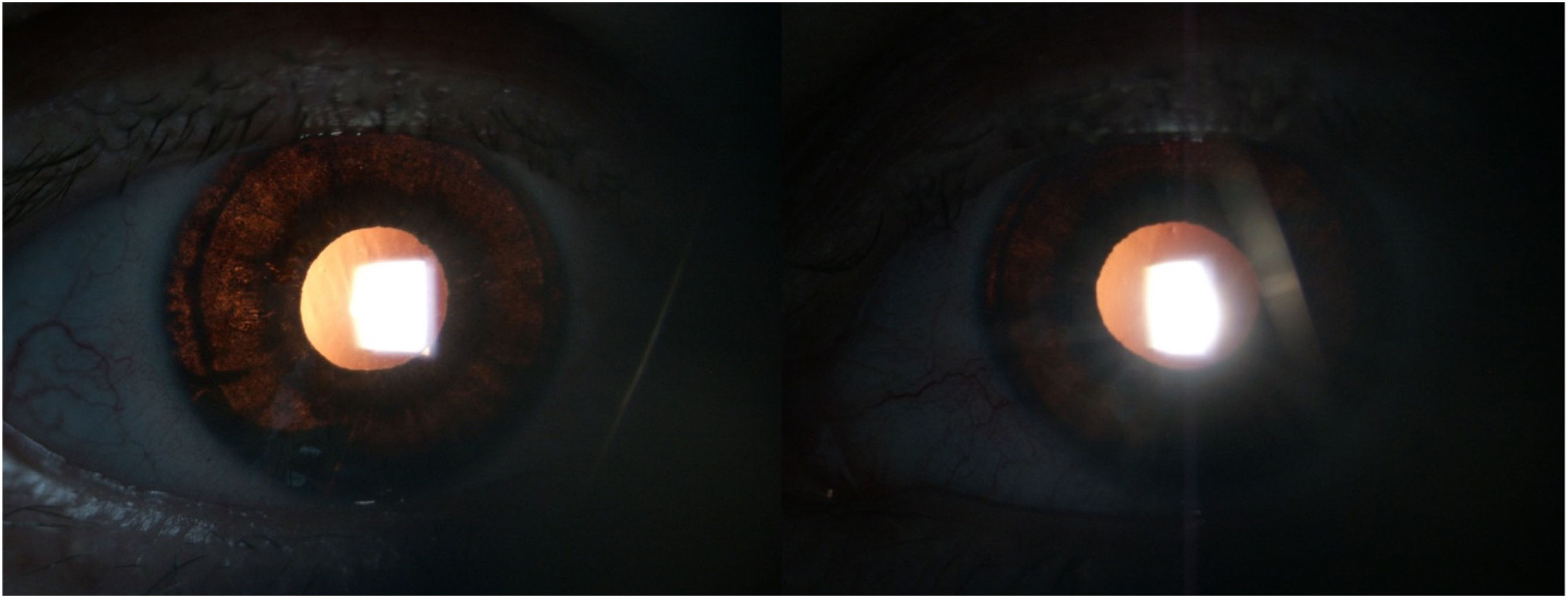
En la valoración por glaucoma, 2 meses después, se encontró una PIO de 41mmHg en AO, a pesar del uso de la terapia médica indicada, abundante pigmento en la cámara anterior, la córnea y el ángulo camerular (Fig. 1). Se evidencia transiluminación iridiana (Fig. 2) e incremento marcado en la excavación OD: 0,5 y OS: 0,7. Se reinterroga a la paciente e informa que se realizó intervención quirúrgica (lipólisis de grasa abdominal) con tratamiento postoperatorio con moxifloxacina oral (400mg/día/por 7 días) previo a los síntomas. También refiere haber presentado un cuadro gripal 2 semanas antes de comenzar con la sintomatología. Debido al mal control de la PIO a pesar del tratamiento médico y daño neuropático glaucomatoso secundario, se definió un implante valvular (Ahmed) en AO logrando adecuado control de la PIO y del daño glaucomatoso.
Paciente femenina de 37 años de edad, colombiana, residente en Canadá con antecedente de blefaroplastia superior y frontoplastia. Al día siguiente de la cirugía inicia con fotofobia intensa. Evaluada en servicio de urgencias oftalmológicas. Se hizo diagnóstico de uveítis anterior bilateral y se inició tratamiento con prednisolona tópica al 1% y tropicamida al 1% en AO. Una semana después presenta empeoramiento del dolor ocular y la visión, fotofobia y náuseas. Al examen físico AVMC de 20/20 en el OD y 20/70 en el OS. El OD con pigmento endotelial, células 1+, pupilas en midriasis media y una PIO de 20mmHg, gonioscopia con pigmento 2+. En el OS, hiperemia conjuntival, edema corneal micro quístico y estromal, midriasis media fija, retroiluminación iridiana y una PIO de 68mmHg. Se inició manejo para cierre angular primario, se administró bolo de manitol al 20% 150 CC dosis única y se ordenó tratamiento tópico con brimonidina al 0,2%, dorzolamida al 2% y timolol al 0,5%/cada 12h en AO, se suspendió tropicamida y prednisolona tópica. En la evolución se encontró AVMC 20/20 en AO, una PIO de 22mmHg en AO, excavaciones de 0,2/0,2, pupilas en midriasis media poco reactivas, transiluminación bilateral del iris (Fig. 3), pigmento endotelial y en cámara anterior de AO.
Se reinterroga a la paciente, niega antecedente de cuadro gripal, relata previa extracción de grasa abdominal para ser usada como relleno facial en la intervención quirúrgica 2 semanas antes, recibió tratamiento profiláctico con cefalexina oral (500mg/cada 6h/por 7 días). Con estos antecedentes y los hallazgos al examen físico se diagnostica síndrome BAIT. Actualmente la paciente está en manejo con hipotensores oculares, sin progresión del daño en el nervio óptico, pero persiste con fotofobia.
DiscusiónEl síndrome BAIT se ha descrito en mujeres de mediana edad. La presentación clínica incluye una dispersión severa de pigmento que se asocia a inyección conjuntival, dolor ocular, visión borrosa, incremento de la PIO transitorio o permanente, midriasis fija y depósito de pigmento en la malla trabecular1. La duración es de semanas a meses, requiriendo manejo médico y en algunos casos quirúrgico. Después del cuadro agudo, los pacientes pueden permanecer con atonía pupilar, transiluminación bilateral del iris, fotofobia y de no ser diagnosticado a tiempo, con hipertensión ocular y glaucoma1.
Los factores de riesgo incluyen infecciones de vías respiratorias altas y el uso de antibióticos3,4. En los casos descritos en Europa, el 75% fueron mujeres con una edad promedio de 46 años, que presentaron infección del tracto respiratorio superior tratada con antibióticos en el 81% de los casos, de estos, el 66% con moxifloxacina1. Otros reportes se han asociado a infección por COVID-19. Una de las teorías más acertadas sobre la etiopatogenia es una respuesta inflamatoria a una infección viral.
Hasta ahora no ha sido posible establecer una relación entre el uso de moxifloxacina y el síndrome BAIT. Entre los efectos adversos de las quinolonas (grupo al que pertenece) se incluye fototoxicidad1. Algunos autores evocan que la moxifloxacina tiene afinidad por estructuras que contienen melanina, lo que podría inducir toxicidad sobre el pigmento del iris en pacientes previamente sensibilizados1. Wefers Bettink-Remeijer et al.6 reportaron 5 casos de pacientes con síntomas similares a una uveítis tras el uso de moxifloxacina oral, concluyendo que la transiluminación y la parálisis del esfínter del iris son un efecto adverso reconocido del medicamento6.
En los casos descritos, el primero se presentó como síndrome de dispersión pigmentaria más tempranamente y de forma más severa, requirió implante de válvula de Ahmed en AO para el control de la PIO, a diferencia del segundo caso que se presentó de forma menos prominente, sin dispersión de pigmento, por lo que se trató inicialmente como uveítis y posteriormente a la presentación de signos de dispersión de pigmento se enfocó el tratamiento médico según el diagnóstico logrando control de la PIO sin tratamiento quirúrgico y sin daño glaucomatoso.
Las 2 hipótesis para el incremento de la PIO son la disminución del drenaje en la malla trabecular por la obstrucción del pigmento excesivo1 o una respuesta secundaria a una trabeculitis por una infección viral como sucede en las uveítis herpéticas7.
Dentro de los diagnósticos diferenciales debe considerarse el síndrome de dispersión pigmentaria (SDP), la uveítis en fase hipertensiva (iridociclitis heterocrómica de Fuchs, síndrome de Posner-Schlossman, iridociclitis herpética5) o el síndrome Bilateral Acute Depigmentation of the Iris (BADI), que consiste en una liberación de pigmento del estroma periférico del iris1 que causa un cambio de textura y color de aspecto geográfico8, no se asocia a compromiso epitelial ni transiluminación. Algunos autores consideran que se trata de distintos espectros de una misma enfermedad7. El SDP presenta liberación de pigmento en la media periferia del iris, asociada a transiluminación localizada con distribución radial, concavidad del iris y huso de Krukenberg. Abarca desde pacientes asintomáticos hasta generar síntomas más leves en comparación al síndrome BAIT donde los pacientes son más sintomáticos y presentan una transiluminación difusa severa e irreversible del iris con fotofobia secundaria y atonía pupilar los cuales no son usuales en el SDP1.
El tratamiento del síndrome BAIT debe estar enfocado en controlar la PIO y la inflamación, considerando inicialmente el tratamiento médico y en ocasiones requiriendo tratamientos quirúrgicos como la trabeculectomía ab externo, la ab interno o incluso el implante valvular1. Los pacientes con un adecuado control de la PIO, presentan un buen pronóstico visual según los resultados publicados por Kawali et al.9 y Tugal-Tutkun et al.5.
Dentro de las complicaciones descritas, además del glaucoma1, está el edema macular cistoide, reportado por Altan et al.10 en un paciente con síndrome BAIT y edema macular cistoide al décimo mes del cuadro clínico. Otra secuela importante es la transiluminación del iris, que se presenta de forma bilateral, asimétrica, es severa e irreversible generando fotofobia secundaria. Se asocia a atonía pupilar y en ocasiones, a hipertensión ocular persistente a pesar del tratamiento médico1.
ConclusiónEl síndrome BAIT debe ser reconocido a tiempo y sospecharse ante signos característicos como dispersión aguda de pigmento, transiluminación iridiana y aumento de la PIO en un paciente con antecedente de enfermedades respiratorias o tratamiento antibiótico. Esto permitirá realizar tratamiento oportuno y evitar complicaciones secundarias como el daño neuropático glaucomatoso.
FinanciaciónEsta investigación no recibió ninguna subvención específica de organismos de financiación de los sectores público, comercial o sin ánimo de lucro.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses.