Explorar las percepciones de profesionales de Atención Primaria (AP) sobre los cambios en las modalidades de consulta y su impacto en los fundamentos de la AP durante la pandemia.
DiseñoInvestigación cualitativa de diseño exploratorio realizada entre octubre y noviembre de 2021.
EmplazamientoCuatro centros de salud urbanos y uno rural con diferente perfil socioeconómico en los tresterritorios del País Vasco.
ParticipantesCuarenta y seis profesionales de distintas categorías del equipo de AP y directores/as de centros de salud.
MétodoMuestreo intencional. Cinco grupos focales y cuatroentrevistas en profundidad. Análisis temático con apoyo del programa Atlas.Ti. Triangulación de los resultados entre el equipo investigador.
ResultadosLas vivencias sobre el desarrollo de la teleconsulta aparecen directamente condicionadas por el contexto pandémico en sus diferentes fases y por la situación de la AP. Los y las profesionales identificaron barreras comunicacionales, así como potencialidades de su uso que requieren de formación y evaluación adecuadas. Se percibieron riesgos de inequidad en la utilización de las teleconsultas que podrían estar afectando a la calidad asistencial. La longitudinalidad se valoró como un factor facilitador y se identificaron problemas en la coordinación y comunicación mediante teleconsulta entre niveles asistenciales.
ConclusionesLa sustitución de la consulta presencial por la teleconsulta tuvo impacto en aspectos fundamentales de la AP como la calidad, accesibilidad, equidad, coordinación y longitudinalidad. La teleconsulta en AP requiere siempre ser evaluada considerando las circunstancias y los contextos concretos de su implementación.
To explore the perceptions of Primary Health Care (PHC) professionals on changes in consultation modalities and their impact on PHC fundamentals during the pandemic.
DesignQualitative exploratory research conducted between October and November, 2021.
LocationFour urban and one rural primary health care centers with different socioeconomic profiles in the threeterritories of the Basque Country.
ParticipantsForty-six professionals from different categories of the PHC team and health centre directors.
MethodPurposive sampling. Five focus groups and fourin-depth interviews. Thematic analysis with the support of the Atlas.ti programme. Triangulation of results among the research team.
ResultsExperiences with the development of teleconsultation appear to be directly conditioned by the pandemic context in its different phases and by the PC situation. The professionals identified communication barriers, as well as potentialities of its use that require adequate training and evaluation. Risks of inequity were perceived in the use of teleconsultations that could be affecting the quality of care. Longitudinality was assessed as a facilitating factor and problems of coordination and communication through teleconsultation between care levels were identified.
ConclusionsThe replacement of face-to-face consultation by teleconsultation had an impact on fundamental aspects of PHC such as quality, accessibility, equity, coordination and longitudinality. Teleconsultation in PHC should always be evaluated considering the specific circumstances and contexts of its implementation.
El uso de la teleconsulta en el sistema sanitario en general, y en la Atención Primaria (AP) en particular, ha ido aumentando en las últimas décadas y se espera que siga haciéndolo1. Con la irrupción de la pandemia COVID-19, los sistemas sanitarios a nivel global sufrieron una reorganización completa de la gestión asistencial en un periodo muy corto y ello supuso una aceleración de la implementación de la teleconsulta2, como medida de reducción del riesgo ante el SARS-CoV-23. La teleconsulta, denominada también consulta no presencial o consulta a distancia y que en España se fundamenta en la consulta por vía telefónica, constituyó la modalidad de asistencia principal en AP en los primeros meses de la pandemia, que se mantuvo en las posteriores fases de la misma y hasta la actualidad4.
Estudios previos a la pandemia muestran que la inclusión de la teleconsulta en AP presenta ventajas desde el punto de vista de seguridad del paciente y la detección de errores de medicación5, la disminución de la burocracia6, una posible mejora de la comunicación entre niveles asistenciales7, y la mejora del acceso en zonas rurales de difícil cobertura8. Sin embargo, la literatura científica también alertaba sobre repercusiones negativas de la teleconsulta como empeoramiento de la calidad asistencial9, o en términos de accesibilidad, resultando de especial preocupación los efectos de la brecha digital en el acceso de las personas con más necesidades de salud, como las personas mayores10 o la población más vulnerable desde una perspectiva interseccional11.
Desde el inicio de la pandemia, numerosas investigaciones a nivel internacional han analizado la implementación de la teleconsulta en AP12-14, siendo de gran interés las enfocadas al análisis de los impactos que ha conllevado en la equidad y accesibilidad15-17 y en la calidad asistencial18,19. En el contexto español la evidencia disponible es aún escasa, habiéndose realizado hasta el momento algunos estudios cuantitativos20 y cualitativos21, enfocados a evaluar los impactos y percepciones en torno a la implementación de la teleconsulta durante la pandemia. Más allá del contexto de pandemia, resulta esperable la continuidad y crecimiento progresivo de la teleconsulta22, por lo que es indispensable analizar la incorporación e intensificación de modalidades de consulta no presenciales, así como estudiar en profundidad la percepción que tienen los y las profesionales de AP sobre la teleconsulta para asegurar la optimización, efectividad, aceptabilidad y sostenibilidad de la misma, y evaluar este proceso en términos de calidad y equidad.
El objetivo del estudio fue explorar las percepciones y vivencias de los y las profesionales de AP sobre los cambios en las modalidades de consulta de AP durante la pandemia de COVID-19 en el País Vasco y su impacto en la calidad, accesibilidad, equidad, longitudinalidad, en el equipo de AP y en la coordinación con otros niveles asistenciales.
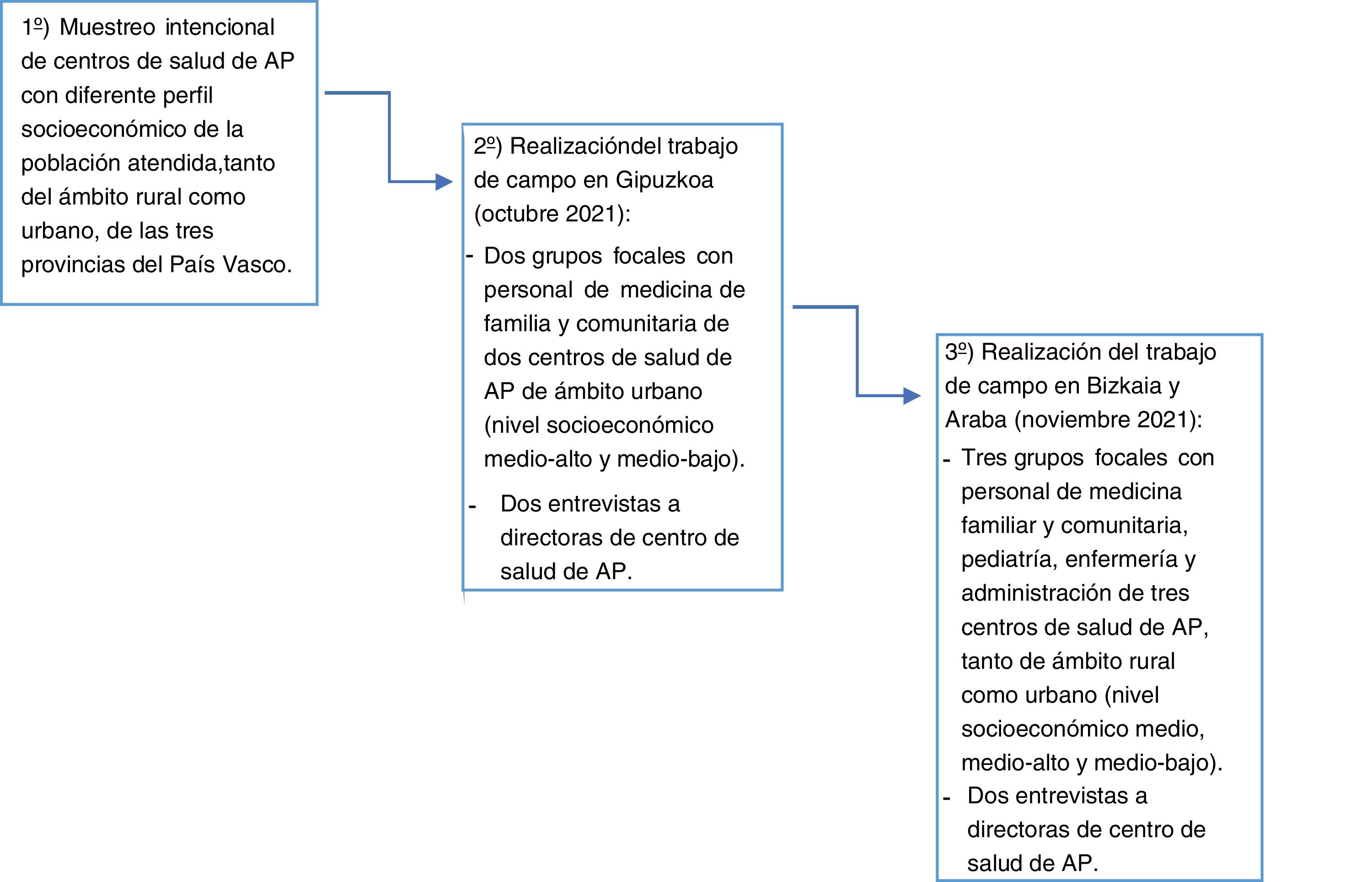
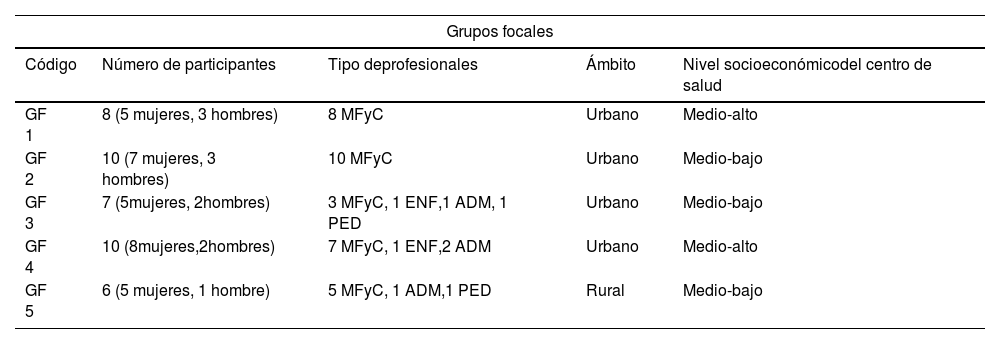
MetodologíaEstudio cualitativo de diseño exploratorio. Se optó por el abordaje cualitativo para lograr una adecuada aproximación al objetivo de la investigación desde la perspectiva de los y las propias profesionales involucradas23,24. Se realizó un muestreo intencional de centros de salud con diferente perfil socioeconómico tanto del ámbito rural como urbano de la población atendida de las tresprovincias del País Vasco. Se realizaron cincogrupos focales con profesionales de AP (de 6-10 participantes) y cuatroentrevistas en profundidad a directores/as de centros, siendo el número final de participantes de 46 personas (tabla 1). La muestra de centros y participantes inicialmente seleccionada resultó suficiente para dar respuesta a los objetivos del estudio, produciéndose además saturación de la información. Los verbatims utilizados en las tablas 2 y 3 están codificados respetando el anonimato de las personas participantes, pero permitiendo la identificación de las voces en función del sexo (H: hombre, M: mujer) y del puesto (MFyC: medicina de familia y comunitaria, ENF: enfermería, ADM: administración, PED: pediatría). En el material adicional (anexo) se pueden consultar más verbatims para cada categoría temática.
Características de las personas participantes en grupos focales y entrevistas
| Grupos focales | ||||
|---|---|---|---|---|
| Código | Número de participantes | Tipo deprofesionales | Ámbito | Nivel socioeconómicodel centro de salud |
| GF 1 | 8 (5 mujeres, 3 hombres) | 8 MFyC | Urbano | Medio-alto |
| GF 2 | 10 (7 mujeres, 3 hombres) | 10 MFyC | Urbano | Medio-bajo |
| GF 3 | 7 (5mujeres, 2hombres) | 3 MFyC, 1 ENF,1 ADM, 1 PED | Urbano | Medio-bajo |
| GF 4 | 10 (8mujeres,2hombres) | 7 MFyC, 1 ENF,2 ADM | Urbano | Medio-alto |
| GF 5 | 6 (5 mujeres, 1 hombre) | 5 MFyC, 1 ADM,1 PED | Rural | Medio-bajo |
| Entrevistas | ||||
|---|---|---|---|---|
| Código | Sexo | Tipo de profesional | Ámbito | Nivel socioeconómico del centro |
| ENT 1 | Mujer | MFyC | Urbano | Medio-alto |
| ENT 2 | Mujer | MFyC | Urbano | Medio-bajo |
| ENT 3 | Mujer | ENF | Urbano | Medio-bajo |
| ENT 4 | Mujer | ENF | Rural | Medio-bajo |
ADM: administrativa; ENF: enfermera; MFyC: médico/a de familia y comunitaria; PED: pediatra.
Percepciones sobre la implementación de la teleconsulta en AP
| Fases Implementación teleconsulta |
| A1) GF1-MFyC M1: «Yo concretamente, la primera época, la época dura COVID, de marzo, abril, mayo, la recuerdo con horror (...) Con relación a las consultas telefónicas, pasar de estar viendo todo el día al paciente de cara a no ver a ningún paciente, te crea mucha inseguridad» |
| A2) GF2-MFyC M3: «Y luego está el que tiene una enfermedad crónica que no tiene, no ha tenido, una agudización, pero también se ha sentido abandonado por el sistema, y bueno, ha sido como un año y mucho en blanco, ¿no?, donde no hemos avanzado nada en su en su patología, ni la hemos… Los hemos abandonado. A los crónicos que no se han agudizado les hemos mandado la idea de que, o tenías algo importante, o no utilices el sistema sanitario» |
| A3) GF4- MFyC M2: «Lo que tenemos ahora [otoño 2021] es que llevamos un año y medio con la demanda contenida y claro, las consultas presenciales son larguísimas, o sea, la gente necesita ponerse al día en todo su proceso de salud y una consulta presencial, pues puede ser perfectamente 20 min-media hora, cosa que la agenda no te da. Y a eso se añade las teleconsultas que siguen siendo muy numerosas. Entonces yo creo que esa sobrecarga ha pasado a dinamitarnos en cierto modo» |
| Potencialidades de la teleconsulta |
| B1) GF1-MFyC H1: «La telefónica para mí tiene una gran ventaja, y es que organizas tu tiempo mucho mejor. ¿Vale? La telefónica te da la capacidad de organizar tu jornada laboral mucho mejor porque si conoces a los pacientes, y sabes más o menos de qué vas a hablar, te hace organizar el tiempo mucho mejor, y te quita mucho estrés de ese» |
| B1) ENT 5-ENF: «Yo creo que, en el tema de las tareas administrativas, como activar una medicación, eso sí que facilita. Porque es un acto puramente administrativo y puede ahorrar bastante tiempo» |
| B2) GF1-MFyC M4: «La preocupación es que no se toman en cuenta estas cosas que sí han ido bien en este momento y han servido para desburocratizar y descargar nuestras consultas, ¿no? O sea que las telefónicas pueden seguir añadiendo su valor, los partes de confirmación automatizados pueden seguir obteniendo su valor, renovación de receta electrónica automáticamente, etc., así que creo que las telefónicas han venido para quedarse porque es bueno que estén» |
| B2) GF3-MFyC M2: «Nosotros hemos comentado también en más de una ocasión que han aparecido cosas en la consulta, no presencialmente pero sí al teléfono, que antes no tenían cabida yo creo que antes de la pandemia le sacaba un poco de jugo a la cita telefónica y que ahora le saco muchísimo jugo. Yo a veces le saco petróleo a la consulta telefónica. Y creo también que hemos aprendido a hacer un montón de cosas. Porque hay muchas cosas que estaban llegando a nuestra consulta y que no eran necesarias. Creo que mucho de lo que hacemos ahora por teléfono puede ser prescindible por otras vías, que se podría solucionar de una manera administrativa o automatizando ciertas cosas» |
| Limitaciones teleconsulta |
| C1) GF1-MFyC H3: «En nuestro trabajo ya partimos de una incertidumbre grande por el tipo de trabajo y de pruebas que tenemos al alcance y tratamos con pacientes, ya con una incertidumbre grande, y eso añade mayor incertidumbre porque no puedes explorar, no puedes… eh… te faltan muchas veces datos, entonces eso también te genera más incertidumbre. Y a veces, entonces…. cambias tu actitud, para bien o para mal o te pasas o te quedas corto. Quiero decir: tienes más posibilidades de error» |
| C1) GF2 MFyC H2: «Lo que está claro es que la cita presencial tiene la cercanía: estar con el paciente, le das más entrada, ves cómo camina, ves cómo anda, cómo se sienta, no sé… hay ya mucha información ya sin preguntarle nada. Por teléfono es mucho más difícil, llegar a veces a según qué cosa… a la hora del diagnóstico pues puedes cometer errores, es más difícil afinar |
| C2) GF5 MFyC M4: «Causan [las teleconsultas] más trabajo. Al final es más trabajo. Más que facilitar lo que hacen es crear más trabajo. Las cosas no se resuelven como deberían y al final es un trabajo extra el que tienes que hacer en determinadas cosas. Quizás porque no hay un buen uso o una buena planificación de para qué sirven las telefónicas o no. Y tampoco hay un debate sobre ello» |
| C3) GF3- MFyC H1: «Creo que es algo valorable, pero creo que es algo que impacta más en la relación médico- paciente. Me da la sensación de que muchas veces se hace la crítica a la teleconsulta diciendo que se nos han escapado infartos y cánceres…» |
| C3) GF4- ADM M2 «Ha habido quejas de gente que decía que por no verme el médico me han diagnosticado tal». C4) GF1-MFyC M3: «El idioma a través del teléfono con personas que no hablan bien castellano es muy difícil» |
| C6) GF2- MFyC M4: «Pues depende, yo en eso soy también un poquito antigua. Sí, ya sé que hay mucha gente muy pro con esto, pero depende. Es que yo creo que también hay que seleccionar al paciente para hacerlo y también la profesional. Yo creo que ni todos los profesionales son capaces de hacerlo bien, ni todos los pacientes y puede ser una vez más... el tiempo, creo que es lo más valioso que tenemos en la atención primaria y si esto no lo utilizas bien, te cargas el bueno, para mí lo más valioso, que es el tiempo. Puede consumir un montón de tiempo, muchísimo. O sea, yo veo que con las tecnologías que pueden facilitar mucho, pero si el uso no es correcto, o falla, te pueden destrozar» |
| Propuestas de mejora |
| D1) GF5- MFyC M2: «El problema es que al final vienen unas órdenes claras de arriba diciendo que ahora volvemos a 2019, con los huecos y todo esto, y volvemos otra vez a lo mismo. ADM-M5: Pero no hemos vuelto a 2019, hemos vuelto a peor. Hemos cambiado, porque hay muchos más actos y lo de la autogestión… MFyC-M2: Yo creo que con la excusa de la pandemia siguen ajustando otra vez las tuercas a la Primaria. Yo creo que ver a 45 o a 40, telefónicas o lo que sea, es una exageración. MFyC-M2: Porque además luego eso siempre se transforma en más» |
| D2) GF4-MFyC H2: «En relación con esto de la consulta telefónica, yo también creo que hay una desinformación, y además me parece que voluntaria, por parte de nuestra Consejería de Salud hacia la población. Porque, tras casi 2años se vende que los ambulatorios estamos cerrados y que solo atendemos por teléfono. Eso se ha vendido todo el rato y no ha sido verdad ni siquiera en marzo del 2020. Porque se atendía presencialmente a los enfermos en los centros de salud, solo que de una forma reorganizada: los infecciosos iban para un lado y los que no lo eran iban a otros centros» |
| D2) GF4-ENF M6: «Yo creo que la información a la población desde la institución ha sido y es nefasta y eso debe mejorarse» |
| D3) GF4-MFyC M2: «Como a cada estamento nos dicen una cosa a veces corremos el peligro de enzarzarnos entre los gremios [sanitarios]» |
| D3) GF-ADM 1: «Nosotros los administrativos nos ajustamos a lo que nos dicen (…) Si a nosotros nos dicen que prioricemos más las telefónicas, las priorizamos. Ahora nos han dicho que a ser posible no forcemos las telefónicas. Solo para las recetas y después para las altas y bajas. Pues haremos eso. Hacemos lo que nos dicen» |
| D4) GF3- MFyC M3: «Yo creo que mucha parte de ese problema es por los medios de comunicación. Porque se ha hablado mucho del hospital, pero parece que nosotros éramos el hermanito pobre desde siempre y que no hemos |
| estado haciendo nada ni viendo a nadie porque no han explicado el cambio de modalidad que se impuso para el control de la pandemia» |
| D5) GF5-ADM 1: «Yo creo que hacen falta profesionales. Porque si hubiera más profesionales en cualquier campo no habría tanta demora y tendríamos más tiempo para atender a los pacientes, con lo que estarían mejor atendidos, Pero siempre estamos acortando y acortando. Porque llevamos ya bastante tiempo acortando. Y encima vienen peores» |
| D5) ENT 3- ENF: «Necesitamos más personal. Es que estamos hablando siempre de mejoras, pero con la misma precariedad. Dar la posibilidad de que todo esto [incorporación de teleconsultas] se traduzca en todos los sentidos. Desde infraestructuras hasta personal. Y también dar más información real a la población. Y más personal. Porque si tenemos más Enfermería y más Medicina habrá menos saturación. Y harás mejor la telefónica y harás mejor todo. No habría que forzar [consultas] tanto. Es que estamos cubriendo más sillas con los mismos culos» |
| D6) GF4-MFyC M5: «Y también formación en consulta telefónica y darle tiempo a la consulta telefónica determinando qué tipos de consulta se benefician realmente de que sea telefónica. Es lo que decía alguien antes, que ahora a veces es telefónica y de ninguna de las maneras tendría que serlo. Pero coges y le llamas. O explicarle al paciente qué utilidad tiene la telefónica» |
Impacto de la teleconsulta en los fundamentos de la AP
| Calidad |
| E1) GF4-MFyC-H1: «Respecto a la calidad, desde mi punto de vista, yo entiendo que mi consejo ha sido de la misma calidad. Otra cosa es que el paciente se quede más o menos satisfecho porque te ve. Pero entiendo que en cuanto a la medicina habrás hecho lo mismo. Aunque no parece que es la misma calidad de medicina haciéndola por teléfono cuando uno está acostumbrado a verla constantemente» |
| E2) GF4-MFyC M4: «La calidad era peor, pero, dentro de lo que podíamos, creo que al final la calidad fue buena dentro de ese desorden y de lo que había. No podías derivar nada» |
| E3) GF3-ENF M2: «Creo que en ese sentido la población más mayor posiblemente haya sentido más pérdida de calidad, porque quizás no tenga tanta referencia de acudir a Internet o a lo no presencial para otros servicios, y estoy pensando ahora en mis padres, como la población más joven» |
| Accesibilidad |
| F1) GF4-MFyC M1: «Otro cambio muy fuerte ha sido la accesibilidad que tenemos. Es muy difícil para muchas personas con dificultades para hablar por teléfono, para coger cita o para saber sus derechos y en qué les podemos atender. A veces llaman y cuando consiguen una cita telefónica con su médico hablas con ellos y no era para una cita telefónica. Y cuando les das una cita presencial ha pasado mucho tiempo. Entonces, la falta de accesibilidad del sistema es una pasada» |
| F1) GF5-MFyC M2: «Para la gente mayor el teléfono es un medio que no usa demasiado y además la accesibilidad para coger una cita telefónica… porque aquí la gente tiene mucha cercanía y confianza y se acerca al centro de salud. Y durante la pandemia no se ha podido, porque tenían miedo hasta a salir de casa. Por no hablar de las dificultades de acceso que presentan personas con déficits auditivos» |
| F2) GF5-MFyC M3: «Yo creo que en el caso de la gente joven les ha venido bien en el sentido de que parece que el sistema sanitario está trabajando y tiene otras tareas que hacer y es como que está más accesible» |
| F3) GF3-MFyC M1: «Lo cual tampoco para mí significa que sea algo positivo (…), ese consumo sanitario. Tengo esta accesibilidad y la tengo que usar. Es otro recurso más que me da la sociedad y tengo que usarlo. Esto pasa con algunas personas, especialmente las más jóvenes he sentido yo en consulta» |
| Equidad |
| G1) ENT5-MFyC: «Sobre todo a la gente más desfavorecida. Aquí tenemos bastante población inmigrante y el teléfono siempre es una barrera muy importante. O también con una llamada telefónica de una persona mayor que no está acostumbrada al teléfono y personas dependientes que tienen problemas auditivos, por ejemplo, que no tiene fácil interpretación, un lenguaje adecuado ahí sí podría haber una inequidad» |
| G2) ENT2: «Yo creo que más que por el perfil socioeconómico, la inequidad se ha notado más por la edad, es decir, aquellos pacientes que son mucho más mayores y no tienen apoyo familiar, probablemente han sido los que peor hemos tratado, porque no les hemos visto, porque no han podido acceder» |
| Longitudinalidad |
| H1) GF3-MFyC H1: «Uno de los pros de la consulta telefónica… aunque también es verdad que yo hablo desde el punto de vista de que llevo trabajando aquí algo más de 2años y conozco más o menos a mis pacientes. Entonces, para mí las consultas telefónicas han podido ser más resolutivas que si no les conociera en persona» |
| H1) ENT3-ENF: «Conocer a los pacientes hace que puedas hacer una consulta telefónica muchísimo más segura. Yo, por ejemplo, empecé a trabajar aquí cuando se creó el centro de salud hace 30 años, así que conozco de sobra a mis pacientes y ellos a mí. El hecho de que nos conozcamos desde hace tantos años me ha facilitado las consultas telefónicas, por lo contrario, si no los conoces es como como que te metan en un túnel sin luz» |
| H2) GF3-MFyC M5: «La atención que puedas dar a través del teléfono dependerá también mucho de los años que lleves en la plaza y de lo que conozcas a los pacientes, a las familias y demás. Personalmente empecé a trabajar en este centro de salud ya en pandemia he ido cubriendo distintas consultas por lo que me ha sido muy difícil poder realizar un abordaje integral y de calidad como me hubiera gustado por la dificultad añadida del contacto exclusivamente telefónico» |
| H2) GF3-MFyC M1: «Para empezar, yo creo que aquí el verdadero desafío o el problema mayor lo ha tenido la gente eventual y los que estaban haciendo sustituciones. Porque tenían que atender a pacientes a los que no conocían. Eso es un problemón muy importante, porque no tiene nada que ver la consulta telefónica en esta situación» |
| H2) GF3-MFyC M4: «Ese problema de no conocer al cupo que te toca hacer teleconsultas me pasa a mí. Yo empecé aquí hace 2años. Estuve haciendo primero un cupo y cuando empezó la pandemia estaba haciendo el cupo de otra persona y llevaba ya 4meses. A algunos les conocía, pero tampoco demasiado. Y luego a mitad de la pandemia fue cuando empecé a hacer lo de otra compañera. A mí me pilló ahí y no conocía a nadie. Y con pacientes pluripatológicos por teléfono, o también con pacientes jóvenes que también tienen cosas, si no les conoces a mí me parece que es muy complicado. Empatizar y llegar al paciente en una situación de este tipo con alguien al que le llamas por teléfono y le dices que no eres su médico… te empiezan a decir si eres la sustituta del sustituto de no sé quién. Para ti es muy difícil y para ese paciente también. Porque al final no sabe con quién habla ni si la siguiente vez le va a hablar la misma persona. En ese sentido sí que es difícil» |
| Equipo AP |
| I1) GF4-ENF M2: «No tenemos tiempo físico para vernos. Cada una se mete en su consulta para poder terminar lo menos tarde posible. Y eso supone una limitación para vernos y comunicarnos entre nosotras. Incluso para la comunicación entre médico y enfermera. Aunque esto también viene ya de antes. Porque incluso el horario no coincide» |
| I1) GF 4-MFyC M1: «Yo creo que en general todos intentamos ayudar y ponernos en el lugar del otro. Pero eso es ya un trabajo personal. Yo veo a mi enfermera saturada y no estoy forzando citas. Ella me llama a mí y hay veces que me enfado y le pregunto que a ver por qué me fuerza esto. Pero estamos intentando, porque somos gente inteligente, empatizar con el otro gremio. Porque si no esto podría ser una guerra civil, porque estamos sobrepasados de trabajo en todo. Yo a veces llamo a los administrativos y les pregunto por qué me han citado esto si no me corresponde» |
| I2) GF5-MFyC M4: «¿Que qué aprendizaje podemos sacar de todo esto? Pues la importancia de la autogestión, de hacer piña, hacer grupo. MF-M1: Si en tu equipo hay una sintonía suficiente, si la gente puede responder cada una según su punto de vista y su manera de ver las cosas y si podemos autogestionarnos…» |
| I3) GF5-ADM M2: «Yo creo que en el área administrativa sí que ha habido en un principio mucha incertidumbre, porque no sabíamos ni lo que teníamos que hacer. Además, todo empezó a telefónicas. Tuvimos que hacer mucho cribado telefónico, que seguimos haciéndolo, y esto trae la consecuencia de que es un sin parar. Te tiras mucho rato en el teléfono para preguntar, para saber qué le pasa y para discernir si es urgente o no lo es. Lo cual en teoría no entra dentro de nuestro cometido, pero lo estamos haciendo como podemos. Y si tenemos dudas, preguntamos. Pero siempre por intentar ayudar a los compañeros y por intentar ayudar a la población» |
| I3) GF3-ENF M1: «En enfermería yo creo que hemos seguido manteniendo mucho lo presencial. Porque hay cosas que no se pueden hacer de otra manera: las extracciones, las curas, los controles de sintrom y demás. Hemos hecho menos telefónico y en lo telefónico te sentías a veces un poco insegura porque no le estás viendo directamente al paciente. A mí lo que me ha desagradado mucho es la sensación de que los protocolos variaban en función de los medios y no de lo que debía ser. Semanalmente llegaba un protocolo diferente y yo no le veía fundamento, y la verdad es que eso me hacía ponerme un poco nerviosa» |
| Coordinación entre niveles asistenciales |
| J1) GF2-MFyC M5: «Yo creo que también los compañeros de la atención secundaria están dificultando la vida terriblemente… Yo creo que es una sensación bastante generalizada en el que es un choque de buques y que es muy difícil llevar a buen puerto con esto» |
| J2) GF2-MFyC M7: «Cada especialidad tiene su peculiaridad. Algunos ni escriben en la historia clínica y otros les llaman directamente ante el mismo motivo de derivación, además unos piden todas las pruebas complementarias y otros te tratan como si fueras su secretario y tienes que hacer tú todo lo que les corresponde a ellos. No existen protocolos claros de qué cosas podemos derivar vía teleconsulta a especializada y que no, y eso supone que dependa mucho del especialista en cuestión que reciba la interconsulta» |
| J3) GF5-ADM 2: «Quiero decir que siempre nos va cayendo y nos va cayendo. Hay muchísimas cosas que antes no se hacían, porque yo creo que antes se mandaba mucho más a la Especializada. Ahora se manda menos y les atendéis vosotros [AP], pero si no hay tiempo no podemos gestionarlo todo, pedirles todas las pruebas que no se han pedido en especializada, explicarles lo que el especialista no les ha dejado suficientemente claro, meterles las recetas que no les han incluido en la receta electrónica, etc.» |
La investigación se realizó en doscircunstancias de factibilidad diferentes y complementarias entre octubre y noviembre del 2021, limitándose en el caso de Gipuzkoa a la participación del personal médico, mientras que en Bizkaia y Araba se incorporaron a los grupos focales el personal de enfermería y administrativo. El contacto y el reclutamiento de las personas participantes se efectuaron partiendo de la colaboración de algunas profesionales en cada centro, que acordaron con el equipo investigador las características de participantes a seleccionar de cada centro de salud según perfil (puesto y tipo de contrato) y criterios sociodemográficos (sexo y edad) utilizados como criterios de heterogeneidad de la muestra. Las colaboradoras invitaron a la sesión del grupo focal a las personas seleccionadas dentro de cada centro ofreciendo la información acordada con el equipo. El estudio fue aprobado por el Comité de Ética de la Investigación de Euskadi. Las sesiones se grabaron y transcribieron previa firma del consentimiento informado. Los grupos focales y entrevistas se realizaron en los centros de salud y tuvieron una duración media de 90 min. Se realizó un análisis temático con apoyo del programa Atlas.Ti para ordenar, codificar y recuperar los textos. Dos investigadoras realizaron la codificación inicial, para posteriormente configurar categorías temáticas que se consensuaron con el resto del equipo investigador. Para mejorar la validez del estudio, la triangulación entre investigadoras y la búsqueda de casos negativos se ha llevado a cabo en el conjunto del estudio mientras que el contraste con los participantes solo se pudo hacer en Gipuzkoa. Para mejorar la calidad del diseño y reporte del estudio se utilizaron de forma conjunta los Consolidated criteria for reporting qualitative research (COREQ)25, así como otras formas de evaluación de la calidad26.
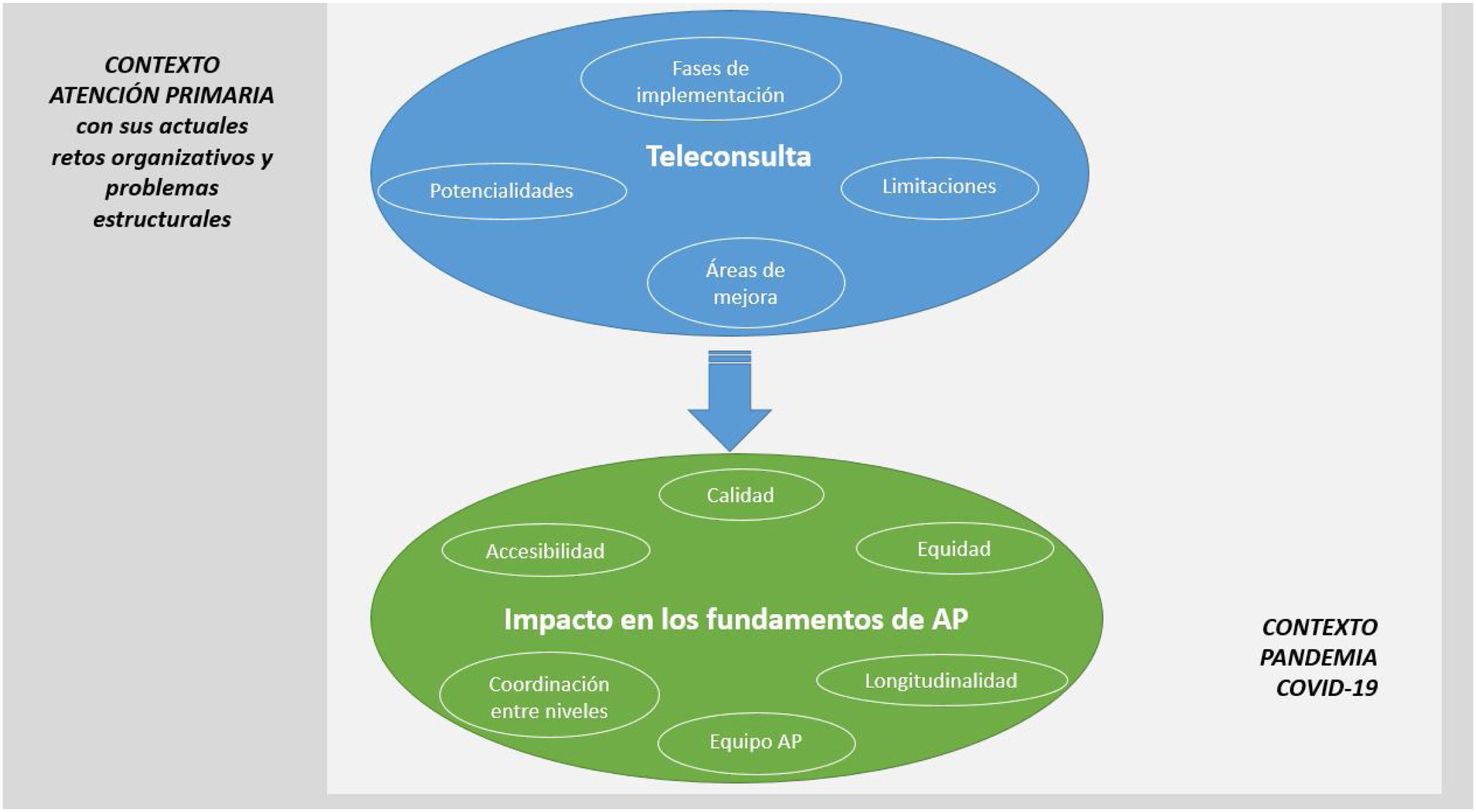
ResultadosLas principales ideas que emergieron en los grupos focales y entrevistas se agruparon en dosáreas temáticas (fig. 1), correspondientes a la implementación de la teleconsulta y a su consecuente impacto en los fundamentos de la AP. A su vez, las ideas que han emergido deben comprenderse e interpretarse, por un lado, en un contexto histórico-temporal de pandemia por COVID-19 y, por otro, en un contexto en el que, al igual que en otras comunidades autónomas, en el País Vasco la AP también atraviesa problemas estructurales y organizativos.
La implementación de la teleconsulta en AP ha contado con diversas fases dado que, previo a la pandemia, era una modalidad de consulta empleada en situaciones concretas y no tan generalizada. Al inicio de la pandemia el personal sanitario de AP percibía el cambio a la consulta telefónica como algo exigido por la situación de crisis sanitaria. En este primer momento, refieren sentimientos de inseguridad, desconocimiento, incertidumbre y de riesgo a equivocarse al no poder ver al paciente (tabla 2 A1). En etapas posteriores, dada la adaptación a la situación de pandemia y al freno casi total de las consultas presenciales, expresan una mayor experiencia en el uso del teléfono. Sin embargo, los y las profesionales constatan una sobrecarga asistencial y un impacto en su relación con los y las pacientes. Dicha sobrecarga la vinculan a una mayor atención a muchos problemas de salud que habían quedado desatendidos por las limitaciones en la accesibilidad durante el primer confinamiento (tabla 2 A2), así como a la acumulación de la demanda telefónica derivada de la persistencia de la pandemia (tabla 2 A3).
Las personas participantes refieren que han tenido un proceso de aprendizaje y adaptación para extraer las potencialidades de la consulta telefónica, y que la pandemia ha sido un acelerador de ese aprendizaje. En ese sentido expresaron que puede ser útil para resolver problemas de salud puntuales y fundamentalmente de carácter administrativo y que, en los casos en los que se mantiene la longitudinalidad asistencial, puede producir una mejor autogestión de los tiempos en consulta, ayudando también a ordenar mejor la consulta presencial al descargarla de componentes más burocráticos (tabla 3 B1, B2).
También se identificaron algunas limitaciones de la teleconsulta, entre ellas, la inseguridad y miedo a posibles errores que puede conllevar no ver y explorar al paciente (tabla 2 C1), el uso ineficiente del tiempo (tabla 2 C2), el empeoramiento de la relación profesional-paciente en términos de más quejas de pacientes, un trato más impersonal y de posibles retrasos diagnósticos (tabla 2 C3), así como las barreras idiomáticas que dificultan una buena comunicación a través del teléfono (tabla 2 C4). Así, existía un consenso sobre que esta herramienta no es para todas las personas, ni pacientes ni profesionales, y que resulta imprescindible tener criterios claros para saber cuándo y cómo utilizarla (tabla 2 C5).
Por último, los y las profesionales identificaron propuestas de mejora para optimizar, no solo el uso de la teleconsulta, sino el funcionamiento general de la AP en un contexto de incorporación de la tecnología en salud. Por un lado, referían la necesidad de mejorar la comunicación en torno a los cambios organizativos desde la dirección asistencial a los centros de salud (tabla 2 D1) y a la población (tabla 2 D2), así como entre los propios miembros del equipo de AP (tabla 2 D3). Perciben que a la desinformación sobre el papel de la teleconsulta en AP también han colaborado los medios de comunicación (tabla 2 D4). Los y las participantes señalan que la incorporación de la teleconsulta no viene a solucionar la falta estructural de recursos humanos en AP, que asegure una atención de calidad a la población (tabla 3 D5). Finalmente, se destacaba la necesidad de una mayor formación sobre el uso de la consulta telefónica para poder optimizar esta modalidad (tabla 3 D6).
Impacto en los fundamentos de la AP: calidad, accesibilidad, equidad y longitudinalidadEl segundo campo temático explora las experiencias derivadas de la sustitución de la consulta presencial por la telefónica vinculadas a sus efectos sobre aspectos esenciales de la atención primaria27.
Con respecto a la calidad asistencial existe una percepción general de mantenimiento de la calidad médica provista, matizada por la disponibilidad de recursos y el contexto pandémico. Así, algunas personas participantes consideran que, a pesar del cambio de modalidad, el desempeño profesional ha sido bueno, aunque la teleconsulta produjera menor satisfacción del paciente (tabla 3 E1), mientras que otras participantes refieren que la calidad asistencial ha sido la mejor que se podía ofrecer teniendo en cuenta las circunstancias del contexto pandémico (tabla 3 E2). Por otro lado, con respecto a la calidad de la comunicación, para algunas de las personas participantes la falta de atención presencial habría afectado negativamente con un gradiente de inequidad asistencial (tabla 3 E3).
En relación con la accesibilidad, los y las participantes percibían que el cambio de modalidad de presencial a telefónica ha disminuido la capacidad de acceder al sistema a determinados grupos poblacionales como las personas mayores y personas con discapacidad (tabla 3 F1), lo cual ha dificultado el seguimiento de enfermedades crónicas, entre otras. Por el contrario, percibían que las personas jóvenes habían incluso aumentado su accesibilidad a consecuencia de su mayor conocimiento y uso de la tecnología (tabla 3 F2), pudiéndose producir un desequilibrio en el acceso ajustado por necesidad. De hecho, desde la percepción de algunas personas participantes, la facilidad y comodidad de la consulta telefónica ha podido incrementar un consumo sanitario innecesario entre las personas jóvenes (tabla 3 F3).
Con respecto a la equidad de acceso el discurso mayoritario percibe que esta ha disminuido con el cambio de modalidad debido a la barreras tecnológicas o idiomáticas que conlleva la teleconsulta (tabla 3 G1), sobre todo desde un punto de vista etario o de estatus migratorio, pero no tanto por nivel socioeconómico (tabla 3 G2).
La longitudinalidad asistencial ha sido percibida como un factor facilitador de la teleconsulta, dado el conocimiento intenso del paciente que facilita la comunicación y el entendimiento (tabla 3 H1). Por el contrario, en profesionales que llevaban poco tiempo en el cupo y en general con contratos más precarios, ha sido más difícil un abordaje asistencial de calidad desde lo telefónico (tabla 3 H2).
En cuanto al equipo de AP, el contexto pandémico en el que se produjo la aceleración de la implantación de la teleconsulta no ha favorecido la comunicación y la mejor gestión del cambio de modalidad. La teleconsulta se implantó en el País Vasco en un contexto de escasez de tiempo para compartir experiencias entre profesionales (tabla 3 I1), de dificultades para pensar de forma compartida estrategias de autogestión y coordinación entre profesionales (tabla 3 I2) y de un alto grado de incertidumbre sobre los protocolos de citación (tabla 3 I3).
Con respecto a la coordinación con otros niveles asistenciales tras el cambio de modalidad, se destacaron dificultades de comunicación con otros especialistas hospitalarios que ya existían previamente y que la teleconsulta no ha mejorado, no siendo una herramienta que haya facilitado la derivación al segundo nivel durante la pandemia (tabla 3 J1) y existiendo mucha variabilidad de criterios de derivación presencial/no presencial desde los especialistas hospitalarios (tabla 3 J2). Además, de manera generalizada se percibía que la AP cada vez resiste mayor carga laboral por ciertas pruebas o explicaciones que podrían realizarse desde atención especializada y que la teleconsulta no ha optimizado (tabla 3 J3).
DiscusiónEste estudio muestra las potencialidades y limitaciones de la teleconsulta en AP que han experimentado los y las profesionales de AP a lo largo de la pandemia, profundizando en cómo su implementación ha impactado en los fundamentos de la AP. Si bien existe un consenso sobre la adecuación de la teleconsulta para algunos procesos médicos, especialmente de seguimiento y de gestión burocrática, los y las profesionales consideran que la teleconsulta no es aplicable ni a todo tipo de necesidades de atención sanitaria ni para todas las personas (pacientes y profesionales). Además, enfatizan el riesgo de una accesibilidad inequitativa, especialmente en grupos de especial vulnerabilidad como personas mayores y migrantes.
El incremento del uso de herramientas de salud digital en general, y de la teleconsulta en AP en particular, experimentadas durante la pandemia, hacen necesario evaluarlas para favorecer la optimización de su uso y aumentar así la eficiencia de los sistemas sanitarios28. Los resultados de este estudio se alinean con la evidencia actual disponible que muestra claras potencialidades del uso de la teleconsulta más allá de la pandemia29. La teleconsulta, como también se ha mostrado en esta investigación, puede tener una capacidad resolutiva alta para ciertos motivos de consulta como son los trámites burocráticos, gestión de pruebas diagnósticas o de medicación, pudiendo disminuir la carga de trabajo del personal sanitario de AP30. Sin embargo, aunque es difícil de confirmar por el efecto directo de la pandemia, el aumento de consultas no presenciales ha podido estar relacionado con un empeoramiento en el control de pacientes con enfermedades crónicas31, así como un infradiagnóstico de enfermedades graves32, percibido también en este estudio. Como propuestas de mejora, existe bastante consenso sobre la necesidad de dar formación específica al personal sanitario de AP para un mejor uso de la teleconsulta33. Además, para garantizar una correcta implementación de la telemedicina es necesaria, como muestra la evidencia disponible y las percepciones de los participantes del estudio, por un lado, la identificación de perfiles de pacientes que más puedan beneficiarse de la atención remota teniendo en cuenta sus características etarias, culturales y socioeconómicas estableciendo protocolos claros de derivación y, por otro lado, contar con la necesaria infraestructura tecnológica incluyendo conectividad y dispositivos de videoconferencia para pacientes y el personal de atención médica asegurando en todo momento la privacidad y seguridad de los datos.
Con respecto a la calidad asistencial, aunque desde las percepciones analizadas la atención ha sido la mejor posible dado el contexto pandémico en el que se ha producido este cambio abrupto de modalidad asistencial, sí se reconoce una merma de la calidad por dificultades en la comunicación derivada de la teleconsulta y un empeoramiento de la satisfacción del paciente sobre todo según su perfil etario, como muestran también otros estudios34,35.
Con relación a la equidad en el acceso que proporciona la teleconsulta, la evidencia disponible concuerda con los hallazgos de este estudio en señalar que la brecha digital puede estar produciendo inequidades en algunos sectores de la población36. Además, algunos de los estudios que analizan dicho acceso confirman también cuantitativamente que las personas jóvenes y con menos necesidades de salud son los que más se han beneficiado de este tipo de consulta no presencial37. Por ello, será indispensable seguir analizando la accesibilidad de la población a AP desde las teleconsultas desde una perspectiva de equidad38 que evite la ley de cuidados inversos39. La longitudinalidad asistencial contribuye a mejores resultados en salud40 y es un elemento clave que modula el impacto de la reducción de la consulta presencial, favoreciendo una mejor calidad asistencial incluso a distancia, como resaltan las personas participantes de nuestro estudio. Por último, con relación a la coordinación entre niveles asistenciales, aunque la literatura muestra mejoras con la incorporación de la teleconsulta41, en nuestra investigación no se percibió así, por lo que será clave aprender de otras experiencias exitosas.
Con relación a las limitaciones del estudio, se ha incluido exclusivamente la perspectiva del personal sanitario, no incorporando la voz de pacientes y gerencia. Sin embargo, un estudio previo del equipo investigador, también en el contexto vasco, ya alertaba de los principales impactos identificados entre la población42. Futuras investigaciones deberán también incluir personal de la gerencia asistencial debido a su importante papel en la planificación, implementación y comunicación en torno a la telemedicina. El trabajo de campo se realizó al final de casi dosaños de pandemia en la que el personal sanitario de AP mostraba un claro burnout43, hecho que ha podido sesgar negativamente su percepción sobre el uso de teleconsulta. Como principal fortaleza destaca la variabilidad de perfiles participantes en los grupos, mostrando la experiencia de profesionales de distintas categorías del equipo de AP y en puestos de toma de decisiones.
Los resultados del estudio evidencian la necesidad de evaluar la implementación de las distintas modalidades de consulta a distancia. Las teleconsultas tienen gran potencial para optimizar y desburocratizar la consulta y mejorar, por ende, la atención en AP. Sin embargo, para ello, resulta indispensable realizar cambios organizativos que aseguren los recursos humanos suficientes y adecuadamente formados para que la telemedicina sea no solo de calidad sino accesible y equitativa para toda la población y, por tanto, se consiga utilizarla de forma eficiente y que ayude a reforzar los fundamentos de la AP27.
Las teleconsultas en AP aceleraron su implementación durante la pandemia por COVID-19 y su uso se mantendrá en el futuro. Cada vez existe mayor evidencia sobre la utilidad de las teleconsultas sobre todo en zonas rurales y para consultas de carácter más burocrático, así como la necesidad de una mayor coordinación dentro del sistema sanitario y financiación adecuada. Sin embargo, resulta preciso seguir generando evidencia sobre cómo afectan a la calidad asistencial, la equidad y la accesibilidad.
Qué aporta este estudioEste estudio es pionero en el País Vasco en explorar las percepciones de los y las profesionales de AP sobre las potencialidades (consultas burocráticas), limitaciones (no aplicable ni a todo tipo de necesidades de atención sanitaria ni para todas las personas) y propuestas para la optimización del uso de la teleconsulta (formación y recursos). Además, analiza el impacto de las teleconsulta en AP sobre los fundamentos de la AP, enfatizando el riesgo de una accesibilidad inequitativa, especialmente en grupos de especial vulnerabilidad como personas mayores y migrantes.
La presente investigación ha recibido financiación procedente de la 1.ª Convocatoria de Financiación de Actividades de Investigación de 2021 de la OSI Barrualde-Galdakao, Osakidetza (código 2021-1-8).
Consideraciones éticasLa investigación ha sido aprobada por el Comité de Ética de la Investigación de Euskadi Todos los participantes en el estudio firmaron un consentimiento informado al inicio de la investigación en las que se constata la voluntariedad y gratuidad de su participación. Los participantes autorizaron la publicación, reproducción y divulgación en soporte papel y en Internet de los resultados obtenidos en revistas de divulgación científica como Atención Primaria.
De conformidad al Reglamento Europeo de Protección de Datos (UE2016/679), los datos personales que nos ha facilitado para este proyecto de investigación han sido tratados con absoluta confidencialidad y solo se utilizarán para fines investigativos y de manera completamente anonimizada. Los datos facilitados se encuentran en un fichero denominado «Evaluación del impacto de la teleconsulta en atención primaria» y el tipo de tratamiento de datos es anonimizado.
Por todo ello podemos confirmar que el estudio ha cumplido rigurosamente todas las consideraciones éticas necesarias para su realización.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses que declarar.
A Carlos Calderón Gómez, por todo su apoyo y aportes a lo largo de todo el proceso de investigación.
A todas las personas profesionales de AP que han participado en esta investigación ofreciendo sus experiencias y conocimientos, en especial a Ane Naia Sufrate y Estibaliz Gil por su colaboración y apoyo.