El uso de fármacos conlleva innegables beneficios en las personas mayores, pero no está exento de efectos indeseables. La deprescripción es el proceso de revisión sistemática de la medicación con el objetivo de lograr la mejor relación riesgo-beneficio en base a la mejor evidencia disponible. Este proceso es especialmente importante en mayores polimedicados, sobretratados, frágiles, con enfermedades terminales y en el final de la vida.
La deprescripción debe hacerse de forma escalonada, estableciendo un seguimiento estrecho por si aparecen problemas tras la retirada. En la toma de decisiones es muy importante contar con la opinión del paciente y de los cuidadores, valorando los objetivos del tratamiento según la situación clínica, funcional y social del enfermo.
Existen múltiples herramientas para facilitar a los clínicos la tarea de seleccionar qué fármacos deprescribir (criterios Beers, STOPP-START…). Los grupos farmacológicos más susceptibles de intervención son: antihipertensivos, antidiabéticos, estatinas, benzodiacepinas, antidepresivos, anticolinérgicos, anticolinesterásicos y neurolépticos.
The use of drugs has undeniable benefits to the elderly, but it is not exempt from undesirable effects. Deprescription is the process of systematic medication review with the target of achieving the best risk-benefit ratio based on the best available evidence. This process is especially important for polymedicated elderly patients as well as those overtreated, frail, terminally ill and at the end of life.
The deprescription must be done in stages, establishing a close follow-up in case problems appear after withdrawal. In the decision-making process, it is very important to consider the patient and caregivers opinion, assessing the objectives of the treatment according to the clinical, functional and social situation of the patient.
There are multiple tools to make it easier for clinicians to select which drugs to deprescribe (Beers criteria, STOPP-START…). The most susceptible to intervention pharmacological groups are: antihypertensives, antidiabetics, statins, benzodiazepines, antidepressants, anticholinergics, anticholinesterase agents, and neuroleptics.
El aumento de la esperanza de vida en España y en los países de nuestro entorno ha originado que gran parte de la población tenga más de 65años, pasando la proporción del 16,8% en 2010 al 19,6% en 20201, cifra que no hará sino incrementarse las próximas décadas. Una consecuencia es el aumento de las comorbilidades, que lleva asociado un incremento de la polifarmacia, que, de hecho, ha aumentado considerablemente en los últimos años2. La polifarmacia suele definirse como el consumo de 5 o más medicamentos. Al menos uno de cada tres mayores cumple este criterio en España, asociándose la polifarmacia al sexo femenino y a mala percepción de salud3. También puede definirse como el uso de más fármacos que los que están correctamente indicados, término que introduce el concepto de polifarmacia evitable, puesto que habrá una polifarmacia difícil de evitar si prescribimos acorde a las evidencias científicas y las guías de práctica clínica.
El uso de fármacos conlleva innegables beneficios en las personas mayores, pero no está exento de efectos indeseables. Los fármacos en los mayores deben suponer un beneficio en términos de morbimortalidad, calidad de vida y, sobre todo, funcionalidad, que es lo que más pierden las personas de edad avanzada. Entre los principales problemas asociados a la polifarmacia podemos destacar el aumento de las interacciones farmacológicas, la falta de adherencia terapéutica, el incremento de reacciones adversas a medicamentos (RAM) y la mayor probabilidad (uno de cada 5 pacientes) de recibir un fármaco inapropiado4. Todos estos problemas suponen un elevado riesgo de ingreso hospitalario, caídas y de mortalidad prematura5.
El objetivo de esta revisión es describir los beneficios y los riesgos de la deprescripción, y definir los pasos para realizar este proceso en atención primaria.
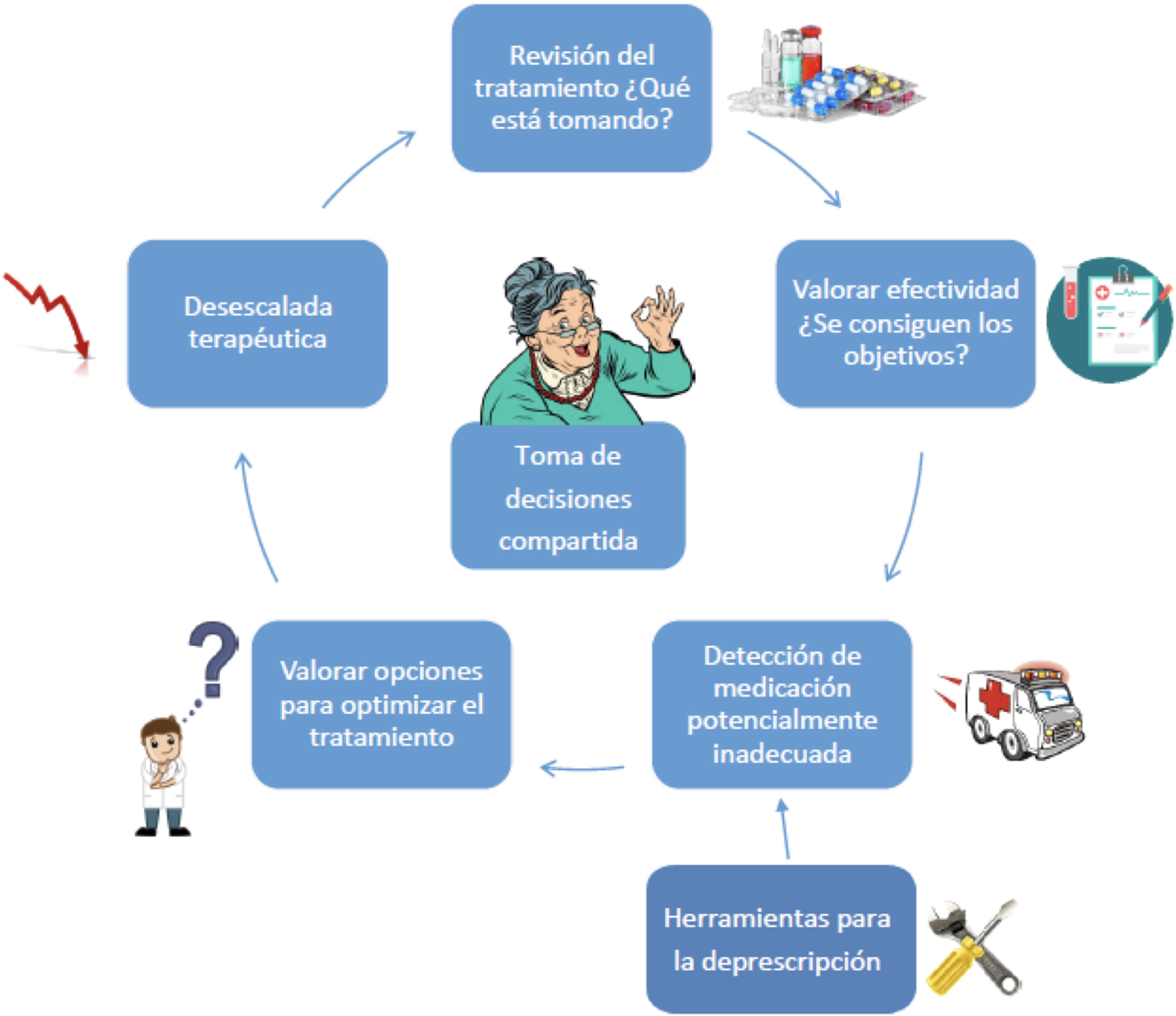
Resumen gráfico: El proceso de la deprescripción
Imágenes obtenidas de www.klipartz.com
Concepto y beneficios de la deprescripciónLa deprescripción es definida por Le Coteur et al.6 como el cese de un tratamiento de larga duración bajo supervisión médica. En un sentido más amplio, la deprescripción incluye otros términos, como la revisión sistemática de la medicación, que puede concluir con la disminución, el cambio o la retirada de dosis de un medicamento, así como lograr la mejor relación entre riesgo y beneficio de los fármacos en base a la mejor evidencia disponible.
Sin embargo, a pesar de que es la población mayor la que consumirá más fármacos, pocos son los ensayos clínicos que se realizan en este grupo etario que, además, tiene características que le hacen más sensible a los efectos adversos de los fármacos (alteraciones de la farmacocinética y farmacodinámica, disminución de la reserva funcional). Por todo ello, hasta hace pocos años era difícil hallar evidencias científicas de calidad que avalaran la deprescripción. Además, diversas barreras dificultan la deprescripción4,7. En la tabla 1 se detallan las más importantes, clasificadas por su origen.
Barreras que dificultan la deprescripción4,7
| Dependientes del médico | Acto médico que no se enseña en las FacultadesReticencias de los profesionalesInercia terapéuticaIntervencionismo de la guías de práctica clínica |
| Dependientes del sistema | Automatización de la receta electrónicaImpersonalidad del sistemaPrescripción inducidaMedicalización y mercantilización de la medicinaImplicación de múltiples profesionales |
| Dependientes del paciente | Actitud contraria a la deprescripciónReticencias de los cuidadoresFalta de diálogo médico-paciente |
En determinadas circunstancias, la deprescripción es obligatoria al margen de la edad, la polifarmacia o las comorbilidades3,4,6. Deberíamos considerar retirar fármacos en los siguientes supuestos:
- •
Interacciones farmacológicas importantes.
- •
Reacciones adversas a medicamentos moderadas o severas.
- •
Duplicidades medicamentosas.
- •
Eficacia no avalada por ensayos clínicos, o estos desaconsejan su uso en mayores.
- •
Ausencia de una indicación clara al uso de un fármaco.
- •
Presencia de enfermedades terminales o en el final de la vida.
- •
Expectativa de vida menor que el tiempo preciso para que el fármaco demuestre beneficios relevantes.
- •
Sobretratamiento farmacológico (especialmente frecuente en patologías como la hipertensión y la diabetes mellitus)8,9.
Afortunadamente, en los últimos años han empezado a aparecer estudios de calidad que avalan la generalización de la deprescripción como herramienta para mejorar la prescripción de los mayores. El denominador común de la mayoría ha sido demostrar que la deprescripción no empeoraba los resultados en términos de morbimortalidad respecto a mantener la prescripción (no inferioridad de resultados). A nivel general podemos concluir que:
- •
Una revisión sistemática10 mostró que la deprescripción no modificaba significativamente la mortalidad en estudios aleatorizados (OR: 0,82; IC95%: 0,61-1,11), aunque la magnitud de la reducción fue importante. Sin embargo, la disminuyó en estudios no aleatorizados (OR: 0,32; IC95%: 0,17-0,60).
- •
La deprescripción no disminuye el riesgo de una primera caída, pero sí de las subsiguientes, aunque una revisión sistemática mostró que la revisión de la medicación redujo un 24% las caídas en mayores institucionalizados5.
- •
La mayor parte de revisiones sistemáticas no mostraron modificaciones en la calidad de vida, aunque una de ellas mostró mejoría medida mediante el Euro-Quol-5D5.
La labor de deprescribir es compleja, no consiste exclusivamente en retirar fármacos. Tenemos que conocer las características del paciente para, posteriormente, considerar qué prescripción es la más adecuada o con mejor ratio riesgo/beneficio11. Aunque no existe unanimidad, creemos que esta tarea debe realizarse desde atención primaria, dado que el médico de familia, junto a enfermería, son el personal sanitario que mejor conoce la situación clínica y sociofamiliar de cada paciente3. En ocasiones será necesario consultar con los médicos especialistas hospitalarios o con el servicio de farmacia12.
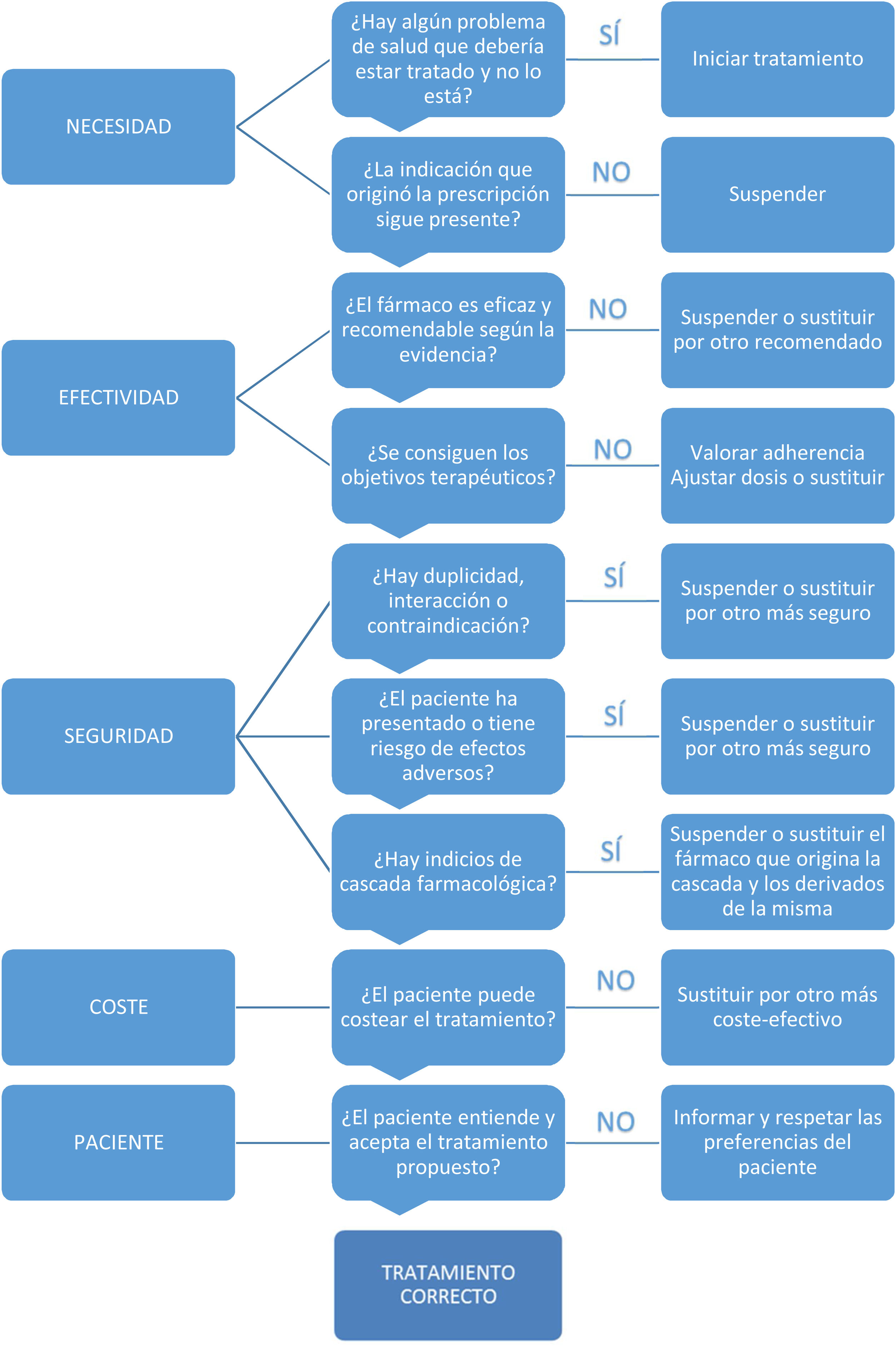
Comenzaremos revisando la lista de medicación con el paciente y/o cuidador, valorando las indicaciones, los objetivos del tratamiento, el riesgo de efectos secundarios, las interacciones y los beneficios y perjuicios percibidos por el paciente13,14, con el objetivo de detectar si existen fármacos potencialmente inapropiados. El algoritmo de la figura 1 puede ser de ayuda en esta tarea.
Algoritmo de revisión de la medicación11,12.
Para valorar el perfil de riesgo/beneficio de un medicamento podemos usar el NNT, definido como el número necesario de personas que es necesario tratar para obtener un beneficio. El NNT ideal es1, donde todos los pacientes obtienen resultados. A mayor NNT, menor eficacia del tratamiento15.
Existen múltiples herramientas para facilitar a los clínicos la tarea de seleccionar qué fármacos deprescribir en población mayor. Estas herramientas (tabla 2) sirven de guía, pero no suplantan el criterio médico, las preferencias y las necesidades de cada paciente individual12. Tradicionalmente se clasifican en:
- •
Métodos implícitos (centrados en el paciente). Son sistemas de ayuda que facilitan la toma de decisiones, ajustando las dosis de los medicamentos prescritos, discontinuando lo innecesario y añadiendo lo preciso de forma individualizada, según el estado del paciente y su expectativa de vida.
- •
Métodos explícitos (centrados en la medicación). Son listados basados en la evidencia de sustancias potencialmente inadecuadas para población mayor, que deberían ser revisadas. Son fiables, consumen poco tiempo y son muy eficientes, pero no valoran el contexto individual ni sociofamiliar del paciente3,5,11.
Herramientas para detectar la prescripción inadecuada3,11,25,29,30
| Instrumento | Descripción |
|---|---|
| Método MAI (Medication Appropriateness Index) | Método implícito validado para atención primaria y hospitalaria. Desarrollado en 1992. Consta de 10 ítems, cada uno de los cuales se puntúa de 1 a 3 según la adecuación terapéutica. Proporciona un análisis detallado de la prescripción, y es aplicable a cualquier medicación y a cualquier enfermedad. Precisa de mucho tiempo para ser aplicado |
| Criterios Beers | Método explícito validado para mayores de 65 años ambulatorios o institucionalizados (excepto en situación paliativa). Creados en 1991, la última actualización es de la American Geriatric Society, de 2019. Consta de tres listados de fármacos: 30 prescripciones a evitar siempre, 40 prescripciones a evitar en determinadas situaciones, y 6 que deben ser usadas con precaución en mayores de 75 años. Cada criterio se acompaña de la explicación por la que es necesario evitarlo. Contiene un 20% de fármacos no comercializados en Europa |
| Criterios STOPP/START (Screening Tool of Older Person's Prescriptions / Screening Tool to Alert doctors to Right Treatment) | Método explícito validado para atención primaria y hospitalaria. Publicados en 2008 y actualizados en 2015 por la European Union Geriatric Medicine Society. Los criterios STOPP son un listado de 87 prescripciones potencialmente inapropiadas en pacientes mayores. Consideran interacciones fármaco-fármaco y fármaco-enfermedad, aunque no reflejan reacciones adversas obvias (como la hipoglucemia por insulina). Los criterios START son 34 prescripciones que podrían beneficiar al paciente mayor en determinadas situaciones clínicas. Se estructuran por sistemas fisiológicos, y cada criterio va acompañado de una explicación |
| Criterios STOPP-Frail o STOPP-Pal | Método explícito desarrollado específicamente para pacientes frágiles con limitada esperanza de vida. Publicado en 2017, consta de 27 criterios ordenados por sistemas fisiológicos. Cada criterio va acompañado de una explicación |
| Criterios LESS-CHRON (List of Evidence baSed depreScribing from CHRONic patients) | Método explícito elaborado en España en 2017 para pacientes con multimorbilidad. Consta de 27 criterios o situaciones clínicas susceptibles de deprescripción, indicando cuáles precisan monitorización y seguimiento una vez retirada la medicación |
| Criterios IPET (Improved Prescribing in the Elderly Tool) | Elaborado en el año 2000, es un listado de los 14 errores de prescripción más frecuentes en mayores de 70 años. Fácil de aplicar, su aceptación es limitada fuera de Canadá. No existe suficiente evidencia que demuestre que estos criterios disminuyan efectos adversos, consumo de recursos sanitarios o mortalidad |
| Proyecto MARC | Promovido por el Ministerio de Sanidad, Servicios Sociales e Igualdad en 2014, se trata de un listado de 14 grupos de medicamentos y 4 medicamentos específicos considerados como de alto riesgo para pacientes crónicos |
| Listado ARS (Anticholinergic Risk Scale) | Elaborado en 2008, incluye 33 fármacos con efecto anticolinérgico, que se puntúan entre 1 (riesgo bajo) y 3 (riesgo alto) |
| Proyecto ACOVE (Assessing Care Of Vulnerable Elders) | Elaborado en 2001 en Estados Unidos. Consta de 217 indicadores de calidad basados en la mejor evidencia científica, destinados a pacientes geriátricos vulnerables. Solo el 29% se refieren a fármacos |
| Australian Prescribing Indicators Tool | Publicada en 2008, recoge 48 indicadores de determinadas condiciones médicas y escenarios clínicos. No está validada |
| Listado PRISCUS | Publicados en Alemania en 2010, comprende 83 medicamentos inapropiados en mayores de 65 años, explicando los efectos adversos y las posibles alternativas |
| Recomendaciones Polypharmacy | Publicados en Escocia en 2012, se han actualizado en 2018. Incluye 49 recomendaciones, y clasifica los fármacos en apropiados o no según la indicación para la que fueron prescritos, su eficacia o su seguridad. Incluye enlaces con diferentes guías, artículos de interés, riesgo anticolinérgico y NNT |
| ABC Calculator (Anticholinergic Burden Calculator) | Desarrollada en 2017 en España, es una herramienta web gratuita que permite el cálculo de la carga anticolinérgica que recibe un paciente de forma simultánea en 9 escalas diferentes. Los resultados se muestran de forma cuantitativa, cualitativa y mediante un código de colores en función del riesgo anticolinérgico |
| MedStopper | Es una página web para tomar decisiones sobre cómo reducir o interrumpir fármacos. Se introducen los medicamentos que recibe el paciente y la herramienta secuencia las posibilidades de interrupción. Incluye enlaces con calculadoras on-line de riesgo/beneficio y NNT |
| Deprescribing | Esta página aborda la deprescripción según los riesgos asociados a diversos medicamentos en pacientes geriátricos (anticolinesterásicos y memantina, benzodiazepinas e hipnóticos-Z, antipsicóticos, hipoglucemiantes e inhibidores de la bomba de protones). Incluye algoritmos de deprescripción, folletos, bibliografía, etc. |
| NICE Multimorbidity Guidance | Esta guía aborda la optimización de la atención para adultos pluripatológicos al reducir la carga de tratamiento. Prioriza la toma de decisiones compartidas, valorando las prioridades de salud del paciente, estilo de vida y objetivos personales |
| NHS Polypharmacy Guidance | Publicada en Escocia en 2018, esta guía ofrece una estructura centrada en el paciente tanto para iniciar un tratamiento, como para revisar el existente. Incluye indicadores de polifarmacia, toxicidad acumulativa por anticolinérgicos y NNT |
Los más utilizados en nuestro medio son los criterios de Beers y los criterios de STOPP/START validados en España y asumidos por la European Union Geriatric Medicine Society. Listados más específicos son los STOPP-Frail, orientados a pacientes con poca esperanza de vida, y los LESS-CHRON, orientados a pacientes pluripatológicos11.
A nivel específico, estudiando la deprescripción por grupos farmacológicos obtenemos las siguientes conclusiones:
- •
Antihipertensivos. La hipertensión arterial es el factor de riesgo cardiovascular más prevalente (72%) en los mayores de 65años16. En pacientes de edad avanzada, los objetivos de control son menos estrictos. Existe incertidumbre sobre los posibles efectos beneficiosos y perjudiciales de la retirada de antihipertensivos, aunque parece factible en pacientes que toman estos fármacos en prevención primaria. Una revisión sistemática9 identificó dos ensayos clínicos en los que la deprescripción no era inferior a la continuación del tratamiento con relación a las cifras de presión arterial. Otra revisión sistemática17 concluyó que existe escasez de evidencia sobre las situaciones en que se debería aplicar la deprescripción, y ausencia de datos clave importantes, como el efecto de la misma en reducción de caídas o mejoría de la calidad de vida. Son precisos más ensayos clínicos y de larga duración para demostrar resultados, al menos de no inferioridad, en morbimortalidad.
- •
Antidiabéticos. La diabetes mellitus es también muy frecuente16 en los mayores de 65años (29%), y asimismo precisa criterios de control menos estrictos en los mayores. Sin embargo, las guías clínicas para el tratamiento de la diabetes y los factores de riesgo cardiovascular se centran más en la intensificación que en la desintensificación de estos fármacos18. Una revisión sistemática mostró que la disminución del tratamiento hipoglucemiante no modificó los niveles de hemoglobina glucosilada significativamente, sin aumentar además las caídas, las hipoglucemias y las hospitalizaciones8. En 2017 se publicó una guía sobre la deprescripción de agentes antihiperglucemiantes en personas mayores, incluido un algoritmo con recomendaciones sobre cuándo y cómo prescribir19.
- •
Estatinas. La deprescripción de estatinas en pacientes frágiles de edades avanzadas (>74años) no modificó la mortalidad y aumentó la calidad de vida20.
- •
Benzodiazepinas. La deprescripción de benzodiazepinas e hipnóticos-Z no se acompañó de síndrome de retirada ni de empeoramiento de la calidad del sueño21. En nuestro país, una carta enviada a los pacientes por su médico se acompañó de la deprescripción en el 22% y de la disminución de dosis en el 18,8%22.
- •
Antidepresivos. Dentro de este grupo, los inhibidores selectivos de la recaptación de serotonina han demostrado menos reacciones adversas, pero también menos eficacia, lo que sería un indicador para su retirada. También se podría plantear suspender el fármaco tras 6meses sin sintomatología depresiva3. Durante la retirada es frecuente que aparezcan insomnio, ansiedad y otros síntomas que pueden confundirse con los síntomas depresivos que originaron el tratamiento. Para evitarlo, se aconseja la retirada progresiva durante al menos 4semanas13.
- •
Inhibidores de la bomba de protones. Aunque el significado clínico de la deprescripción de estos fármacos no es bien conocido23, una sencilla intervención (carta enviada a los pacientes por su médico) se acompañó en nuestro medio de la retirada en el 20% de los pacientes, con una disminución de dosis en el 32,6%24.
- •
Anticolinérgicos. Se han asociado a mayor riesgo de caídas, deterioro de la función física y cognitiva, y mortalidad, aunque las evidencias no son concluyentes. Los efectos adversos son acumulativos, variables, dosis-dependientes, y muchos se manifiestan a largo plazo25.
- •
Inhibidores de la colinesterasa y la memantina. Son el tratamiento farmacológico para la enfermedad de Alzheimer. Tienen un beneficio modesto y en muchos casos añaden efectos secundarios. Deben ser reevaluados periódicamente y, si no se alcanzan los objetivos, valorar la interrupción. La retirada, planificada conjuntamente con los familiares, requiere monitorizar la respuesta y ofrecer alternativas de tratamiento no farmacológicas26.
- •
Neurolépticos. Tienen una eficacia modesta, con frecuentes efectos secundarios: síntomas extrapiramidales (13%), efectos anticolinérgicos (17%) y alteración en la marcha (10%). Comparando con pacientes sin tratamiento, el riesgo de efectos secundarios muy graves fue ictus (OR: 2,13) y muerte por todas las causas (OR: 1,54). Si a dosis adecuada no hay respuesta clínicamente significativa en una o dos semanas y/o aparecen efectos secundarios, está indicado retirar el fármaco. Si se ha obtenido respuesta, mantener durante 3-4meses y luego retirar paulatinamente. En todos los casos aconsejar medidas no farmacológicas como alternativa al tratamiento. Si reaparecen los síntomas con gravedad suficiente, reiniciar a la dosis eficaz más baja posible27.
- •
Bifosfonatos. Aunque la prevalencia de fracturas aumenta con la edad, la retirada de los bifosfonatos parece aconsejable tras 5años de tratamiento, en caso de presentarse osteonecrosis mandibular o fracturas atípicas, en la demencia avanzada y en situaciones de corta esperanza de vida. No precisan retirada gradual3.
El primer paso para deprescribir es comprobar qué fármacos está tomando el paciente actualmente (incluyendo automedicación, prescripciones hospitalarias y productos de herbolario), si tiene problemas con alguna medicación, si es efectiva, si le cuesta tomarla, si la puede costear, o si le produce efectos secundarios13. La toma de decisiones debe realizarse de forma compartida, valorando los objetivos del tratamiento según la situación clínica, funcional y social del paciente, su expectativa de vida y sus preferencias personales13,14.
Los objetivos del tratamiento deben ser realistas y adaptados a cada paciente, según la fase de la enfermedad, los síntomas y el entorno sociofamiliar. El tratamiento es un «plan integral» que incluye fármacos y medidas no farmacológicas dirigidas a la triada paciente-cuidador-entorno. La efectividad de los tratamientos en personas mayores ha de medirse en resultados de función cognitiva, mantenimiento de la funcionalidad, mejoría de los síntomas del comportamiento, estado de ánimo, calidad de vida del paciente e incluso el retraso en la institucionalización26,27.
El siguiente paso es identificar qué fármacos deprescribir. Podemos clasificar los medicamentos en dos grupos:
- •
Fármacos para el control de síntomas y/o enfermedades (analgésicos, levotiroxina, etc.), que si se retiran podrían empeorar la situación del paciente.
- •
Fármacos que evitan eventos futuros (estatinas, bifosfonatos,...), que necesitan un periodo de tiempo para obtener beneficios, pueden tener efectos adversos, y deben considerarse en función de la esperanza de vida11.
La retirada de medicamentos esenciales podría empeorar o descontrolar la enfermedad para la que fueron prescritos. El objetivo de la deprescripción será revisar y suspender exclusivamente los fármacos inadecuados o innecesarios12.
En la toma de decisiones es muy importante establecer una relación de confianza médico-paciente y utilizar un lenguaje apropiado, sin olvidar que ha de ser un proceso bidireccional, involucrando al paciente y asegurándose de que comprende la información que se le suministra12. En pacientes con déficit cognitivos será necesaria una mayor participación de los cuidadores, a fin de establecer los objetivos del tratamiento27.
Una vez seleccionados los fármacos susceptibles de deprescribir, hay que planear el orden en que se van a suspender, según el riesgo/beneficio y la opinión del paciente. Se recomienda interrumpir los medicamentos de uno en uno, aunque podrían ser dos o más simultáneamente en caso de reacciones adversas o prescripción en cascada. Conviene dejar claro que deprescribir no es un proceso irreversible, lo que tranquiliza y favorece la colaboración de los pacientes13.
Aunque hay fármacos que pueden retirarse de golpe, siempre es aconsejable bajar la dosis progresivamente para evitar síntomas de retirada. De esta forma, aunque no se consiga suspender el fármaco, se puede identificar la dosis más baja eficaz, que minimizaría el riesgo de efectos adversos. Este aspecto es especialmente importante en determinados grupos farmacológicos (benzodiazepinas, opiáceos, beta-bloqueantes, antiepilépticos, corticoides, etc.), donde la suspensión brusca puede producir síntomas indeseables y arruinar el proceso de deprescripción13.
Pacientes y familiares deben ser advertidos de las posibles consecuencias de la retirada del fármaco. La deprescripción segura requiere un seguimiento estrecho de posibles efectos adversos, síndromes de retirada o reaparición de síntomas de la enfermedad12,14. Pactar con el paciente la «desescalada farmacológica» es esencial para conseguir el éxito, estableciendo plazos (con el paciente, con los cuidadores y/o con otros profesionales sanitarios) para valorar la adherencia a la deprescripción y detectar nuevas dificultades.
Consejos para el seguimiento de la deprescripción12- •
Cuando existen varios fármacos a deprescribir, es más fácil realizar el seguimiento cuando la retirada se hace de forma escalonada (retirada de un fármaco cada vez) con el objetivo de identificar síntomas, condiciones o riesgos que permitan disminuir la dosis o interrumpir el tratamiento.
- •
Cada proceso de deprescripción lleva implícitos una serie de análisis y plazos para revisarlo (p.ej., medir la frecuencia cardiaca cuando se reduce la dosis de ciertos antihipertensivos de forma gradual).
- •
Hay que valorar si el paciente presenta problemas tras la retirada del medicamento.
- •
Se debe identificar el beneficio para reforzar la decisión de reducir o retirar el fármaco.
- •
Ante la aparición de síntomas de la condición inicial, puede no ser posible la retirada completa, para lo que habrá que tener en cuenta si se puede mantener una dosis reducida, o reinstaurar de nuevo el tratamiento.
Por todo ello es de vital importancia establecer un plan de visitas de seguimiento con el objetivo de monitorizar los cambios realizados, modificar el tratamiento y/o valorar nuevas prescripciones si fuese preciso12,28.
ConclusionesLa deprescripción es un proceso sistematizado y basado en la evidencia científica que permite identificar medicación potencialmente inadecuada y retirarla de forma controlada y segura. Las herramientas de deprescripción (STOPP/START, Beers, etc.) son útiles para la toma de decisiones, pero no sustituyen el papel del médico en este proceso.
Los objetivos del tratamiento han de establecerse involucrando al paciente. La atención primaria es el lugar preferente de realización de este proceso, teniendo en cuenta el conocimiento clínico y social del enfermo, la longitudinalidad de los cuidados, la visión integral de la situación y la posibilidad de realización de seguimiento del proceso.
- •
En el momento actual disponemos de suficientes evidencias que avalan la deprescripción en los mayores, acompañándose de importantes beneficios.
- •
La deprescripción debe priorizarse en mayores polimedicados, sobretratados, frágiles, con enfermedades terminales y en el final de la vida.
- •
La revisión farmacológica debe realizarse medicamento a medicamento, valorando la necesidad, la efectividad, la adecuación y la seguridad de los mismos.
- •
Las decisiones deben basarse en la mejor evidencia disponible y en herramientas específicas de deprescripción.
- •
En el proceso de deprescribir es imprescindible contar con el paciente y los cuidadores, discutiendo riesgos y beneficios, y tomando las decisiones de forma conjunta.
- •
El seguimiento es fundamental para establecer si se puede interrumpir un fármaco totalmente, reducir la dosis, o si hay que restaurarlo.
Los autores declaran no tener conflictos de interés económicos o personales que puedan influir en el contenido del manuscrito.