Evaluar la efectividad de la implantación de un programa de mindfulness y autocuidados en atención primaria para el abordaje del trastorno mental común.
DiseñoEstudio cuasiexperimental no controlado, no aleatorizado, con medidas repetidas.
EmplazamientoSiete centros de salud del Área V del Principado de Asturias entre 2014 y 2018.
ParticipantesSujetos entre 18-75 años, con trastornos de ansiedad, depresivos y adaptativos mixtos, sin enfermedad mental grave. Muestreo no probabilístico por conveniencia.
IntervenciónNueve sesiones grupales semanales de 90min, práctica diaria y sesiones de refuerzo al mes, 3, 6 y 12 meses.
Mediciones principalesMedidas antes-después, evaluadas por cuestionarios validados y autoadministrados, a medio plazo (3-6 meses) y largo plazo (>12 meses) de las variables: ansiedad rasgo/ansiedad estado (Cuestionario de ansiedad estado-rasgo –STAI–); ansiedad/depresión (Escala de Ansiedad y Depresión de Goldberg –GHQ28–), atención plena (Five Facet Mindfulness Questionnaire –FFMQ–), reducción del tratamiento farmacológico (preguntas abiertas).
ResultadosMuestra final de 314 sujetos. Se halló una diferencia de medias estadísticamente significativa en los 3 periodos de seguimiento respecto a los valores basales para todas las escalas/subescalas. Hubo una reducción en la toma de medicación basal de ansiolíticos/antidepresivos del 54,3% en el seguimiento a largo plazo (p<0,001).
ConclusionesUna disminución moderada de los síntomas, junto con la reducción de la medicación, indican que la intervención en mindfulness dirigida por enfermeras de atención primaria puede ser una opción de tratamiento para el trastorno mental común en este nivel asistencial.
To evaluate the effectiveness of the implementation of a mindfulness and self-care program to treat common mental health disorders in primary care.
DesignQuasi-experimental non-controlled, non-randomised study, with repeated measurements.
SettingSeven health centres, in area v of the Principality of Asturias, between 2014 and 2018.
ParticipantsSubjects between 18-65 years with mixed anxiety, depressive, and adaptive disorders, with no serious mental disease. Non-probabilistic convenience sampling was used.
InterventionA group intervention was made, consisting of 9 weekly sessions of 90min, daily practice, and reinforcement sessions at one month, 3, 6, and 12 months.
Main measurementsPre-post measurements using validated and self-administered questionnaires; medium-term (3-6 months) and long-term (>12 months) of the variables: trait anxiety/state anxiety (Status-Trait Anxiety Questionnaire –STAI–); anxiety/depression (Goldberg Anxiety and Depression Scale –GHQ28–), mindfulness (Five Facet Mindfulness Questionnaire –FFMQ–), reduction of pharmacological treatment (open questions).
ResultsThe study included a final sample of 314 subjects. A statistically significant difference in means was found in the 3 follow-up periods as regards the baseline values for all the scales/subscales. There was a reduction of 54.3% in the taking of anxiolytic/antidepressant baseline medication in the long-term follow-up (P<.001).
ConclusionsA moderate reduction of the symptoms, together with the reduction of the medication, indicate that the intervention of mindfulness supervised by the primary care nurse can be a treatment option for the mental disorders common in this level of care.
Las enfermedades mentales constituyen un problema de salud pública de primer orden, dada su alta prevalencia, el impacto sobre la calidad de vida y los costes sociosanitarios que generan1.
En Europa, son la causa más frecuente de enfermedad, por delante de las enfermedades cardiovasculares y el cáncer. La Organización Mundial de la Salud (OMS)2 estima que en 2030 la depresión será la primera causa de morbilidad en los países desarrollados. En España, datos del Ministerio de Sanidad, Servicios Sociales e Igualdad indican que desde 2005 el consumo de hipnosedantes ha aumentado un 22,2%3,4. En Asturias, un 11% de la población adulta declara padecer o haber padecido algún episodio de ansiedad o depresión. La mayor parte de las personas que padecen algún tipo de trastorno mental común (TMC): depresión, ansiedad, síntomas somáticos o de adaptación ineficaz se tratan con fármacos en atención primaria (AP) y no se derivan a los servicios de Salud Mental (SM)5–7.
El Plan de Acción Integral de SM 2013-2020 de la OMS8 tiene como objetivos proporcionar, dentro de la comunidad, estrategias de promoción y prevención de la SM, así como fortalecer los sistemas de información y las investigaciones de intervenciones sanitarias eficaces.
El Plan de acción de Asturias para mejorar la capacidad de resolución de la AP 2014-20159 recomienda establecer protocolos de continuidad asistencial entre AP y SM en el manejo de problemas de conducta y en los trastornos de adaptación a las enfermedades crónicas. Las competencias de práctica avanzada de las enfermeras especialistas en enfermería familiar y comunitaria recogen la capacidad de esta disciplina para desarrollar, implementar, dirigir y evaluar programas educativos que aborden de forma eficaz los problemas de salud crónicos más prevalentes10. La OMS11 recomienda la implementación de intervenciones breves cognitivo-conductuales para tratar el TMC. La guía NICE12 recomienda explícitamente intervenciones mindfulness en la prevención de recaídas en depresión. Mindfulness es el término que se utiliza en la literatura científica para prácticas de meditación que fomentan la aceptación del presente y el desarrollo de habilidades de autocuidado y afrontamiento efectivo13.
Desde comienzos del siglo xxi existen múltiples programas de intervención sanitaria que incluyen técnicas de mindfulness y que aportan resultados de variable efectividad en enfermedades de elevada prevalencia: trastornos de la conducta alimentaria, rehabilitación cardíaca, insomnio, duelo, trastornos ansiosodepresivos, etc.14. Sin embargo, son escasos los estudios que han validado la eficacia de programas de mindfulness con pacientes tratados en AP. En Asturias, se realizó un estudio piloto15 de un programa de autocuidados y mindfulness en 2013 con 16 pacientes con TMC en un centro de salud (CS) del Área V del Servicio de Salud del Principado de Asturias. Su eficacia para reducir la farmacoterapia y los síntomas de ansiedad y depresión se estimó relevante a corto plazo. La gerencia, la dirección médica y enfermera y el comité de ética e investigación del Área, aprobaron un proyecto formativo para enfermeros para conseguir implementar este programa en varios CS y poder evaluar su efectividad a largo plazo. La coordinación del Servicio de SM del Área consideró pertinente su aplicabilidad en AP.
El objetivo principal del estudio es evaluar la efectividad de la implantación de un programa de intervención de autocuidados y mindfulness (PAMAP), dirigido por enfermeras de AP, en el abordaje del TMC.
Los objetivos secundarios son: analizar la efectividad del programa para reducir los niveles de ansiedad, depresión y la toma de fármacos en pacientes con TMC; evaluar la efectividad del programa para aumentar las estrategias de afrontamiento efectivo, y determinar la adherencia terapéutica a largo plazo.
Material y métodosDiseño: estudio cuasiexperimental no controlado, no aleatorizado, antes y después, con medidas repetidas de las variables respuesta en un periodo a medio (3-6 meses) y a largo plazo (>12 meses).
Ámbito: 7 CS del Área V del Principado de Asturias entre los años 2014 y 2018.
Población diana: sujetos pertenecientes al Área V del Servicio de Salud del Principado de Asturias, con diagnóstico de TMC en su historia clínica, edad: 18-75 años, firma del consentimiento informado. Se priorizaron aquellos sujetos con tratamiento farmacológico crónico (ansiolíticos y/o antidepresivos). Los sujetos en tratamiento con terapia psicológica activa debían ser derivados por su psiquiatra/psicólogo de la red pública de SM.
Se excluyeron sujetos diagnosticados de trastorno mental grave y aquellos con dependencia a drogas/alcohol o en periodo de desintoxicación terapéutica.
Variables e instrumentos de evaluación: datos sociodemográficos: edad, sexo, estado civil, estudios finalizados, personas a cargo, realización de terapias psicológicas previas; ansiedad rasgo/ansiedad estado: Cuestionario de Ansiedad Estado-Rasgo (State Trait Anxiety Inventory [STAI]; Spielberger et al.16,17, cuestionario autoadministrado (40 ítems) diseñado para evaluar la ansiedad como estado; una condición emocional transitoria (20 ítems) y la ansiedad como rasgo; propensión ansiosa relativamente estable (20 ítems). Sistema de respuesta Likert: 0 (nada) a 3 (mucho). A mayor puntuación, mayor ansiedad. En muestras de población española se han encontrado niveles de consistencia interna entre 0,84 y 0,93 (Guillén-Riquelme y Buela-Casal, 2011)18. Ansiedad/depresión: Escala de Ansiedad y Depresión de Goldberg (GHQ28; Goldberg et al., 1988)19. Cuestionario autoadministrado de 28 ítems, subdividido en 4 subescalas de 7 preguntas referidas a síntomas somáticos, ansiedad/insomnio, disfunción social y depresión. Sistema de respuesta siguiendo la secuencia «0,0,1,1». En la versión adaptada a la población española por Lobo et al. (1986)20 se recomienda un punto de corte de 5/6. Por encima de estos valores estaríamos ante un probable caso psiquiátrico. La escala presenta una sensibilidad del 83,1% y una especificidad del 81,8%. Mindfulness rasgo: Five Facet Mindfulness Questionnaire (FFMQ; Baer et al., 2006)21. Mide la tendencia general a proceder con atención y presencia a partir de 5 habilidades o factores: observación, descripción, actuar con conciencia, ausencia de juicio y ausencia de reactividad. Cuestionario autoadministrado (39 ítems), con sistema de respuesta tipo Likert de 1 (nunca) a 5 (siempre); valores más altos indican mayor atención y presencia. El coeficiente alfa se encuentra entre 0,75 y 0,91. La versión en castellano de Cebolla et al.22 presenta un coeficiente alfa de 0,88. Reducción del tratamiento farmacológico, mediante 2 preguntas abiertas: ¿ha necesitado menos medicación adicional de rescate (ansiolíticos) tras su participación en el programa?, ¿ha disminuido la dosis de su tratamiento habitual para la ansiedad o la depresión tras su participación en el programa?
Evaluación de la intervención: mediante la modificación de algún ítem del cuestionario original, Center for Mindfulness de la Universidad de Massachussets23, que valora:
- -
Autopercepción: grado de energía, eficacia y grado de atención actual, evaluada mediante escala Likert de 5 niveles.
- -
Práctica mindfulness: frecuencia, tiempo de dedicación y tipo de práctica.
- -
Cambios en el autocuidado: 8 ítems (cuidado personal, calidad/eficacia del trabajo, comunicación, manejo de situaciones estresantes, satisfacción con el trabajo), valorados mediante sistema de respuesta tipo Likert de 4 niveles.
Valoración de la intervención, escala de 0-10.
Descripción de la intervención: en 2013 se pilota el PAMAP en un CS con 16 sujetos. Posteriormente, se realizó una formación acreditada del PAMAP a 28 enfermeros de AP del Área V de salud. Se presentaron los objetivos/criterios de inclusión y derivación a los equipos de AP mediante sesiones clínicas y se implantó el programa en 7 CS del Área V.
El PAMAP es una intervención grupal que consta de una fase intensiva de 9 sesiones semanales de 90min de duración y práctica diaria en domicilio de 30min, seguida de una sesión de refuerzo al cabo de 1, 3, 6 y 12 meses (tabla 1).
Sesiones del programa de mindfulness
| Sesión 1 | Presentación de los objetivos del programa y el contenido de las sesiones |
| Sesión 2 | El estrés y los efectos sobre el cuerpo. Introducción a las prácticas mindfulness |
| Sesión 3 | La somatización emocional. Práctica del escáner corporal |
| Sesión 4 | La evitación experiencial. Práctica de aceptación de sensaciones corporales |
| Sesión 5 | El proceso de pensamiento y los sesgos de percepción. Práctica de sonidos y pensamientos |
| Sesión 6 | La represión emocional. Impacto en el cuerpo. Práctica de las emociones. Técnicas de asertividad. Importancia de la comunicación no verbal |
| Sesión 7 | La amabilidad hacia uno mismo frente a la autocrítica y la culpa. Prácticas de Tonglen y Metta |
| Sesión 8 | Autocuidados: mindfulness en el insomnio, la compulsión, el consumo de sustancias y el estrés frente al trabajo. Técnicas de gestión eficaz del tiempo |
| Sesión 9 | Resumen de los principales contenidos del programa y bibliografía complementaria |
| Sesión de refuerzo | Refuerzo al 1, 3 y 6 meses. Medida del impacto sobre la toma de medicación y refuerzo de la adherencia terapéutica mediante práctica en el centro |
| Actividad comunitaria | Encuentros mensuales de una hora en un centro municipal, de acceso libre y gratuito, para reforzar conocimientos y práctica, en colaboración con la asociación Teléfono de la Esperanza |
Selección de la muestra y seguimiento: muestreo no probabilístico por conveniencia. Se llevó a cabo una captación pasiva mediante carteles informativos y hojas de autoinscripción al programa; y una captación activa desde las consultas de enfermería/medicina de AP y especializada, derivando a los sujetos candidatos a participar en el programa a la enfermera de referencia del CS perteneciente o CS próximo donde se realizase la intervención.
Se hizo una entrevista personal con varios objetivos: revisar los criterios de inclusión, explicar los objetivos del programa y estudio, firmar el consentimiento informado/contrato de contingencia y cumplimentar los cuestionarios preintervención.
La valoración postintervención se realizó al finalizar la intervención, a los 3, 6 y 12 meses, de manera presencial, en las sesiones de refuerzo o mediante formato electrónico.
Análisis estadísticoSe agruparon las evaluaciones a los 3-6 meses, denominándose periodo a medio plazo. En el análisis univariante se determinaron la frecuencia, el porcentaje absoluto y se estableció la media, la desviación estándar, el mínimo y el máximo.
En el análisis bivariante, para comparar los resultados pre-post intervención y el seguimiento a medio y largo plazo, el estadístico a utilizar fue la prueba t-Student para muestras relacionadas o la Ji-cuadrado. Para valorar la magnitud del cambio una vez finalizada la intervención, se empleó la respuesta media estandarizada (RME), utilizando la regla de Cohen, para interpretar el tamaño del cambio producido: >0,8 cambios muy importantes, 0,5-0,8 importantes, <0,5 medios y <0,2 bajos. Se consideró significativo un valor de p<0,05. Los análisis se realizaron con SPSS Statistics v.22.
El estudio de investigación fue aprobado por el Comité de Ética e Investigación del Hospital Universitario Central de Asturias.
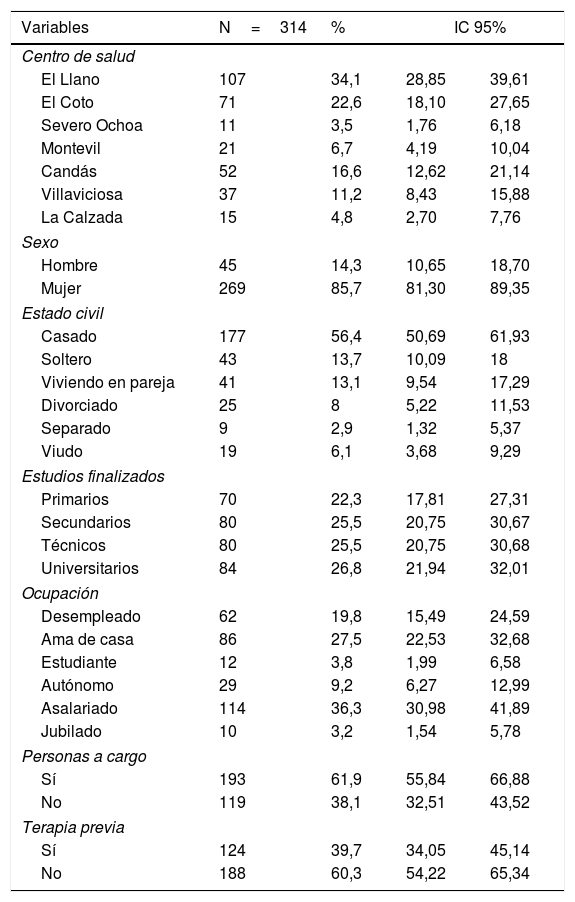
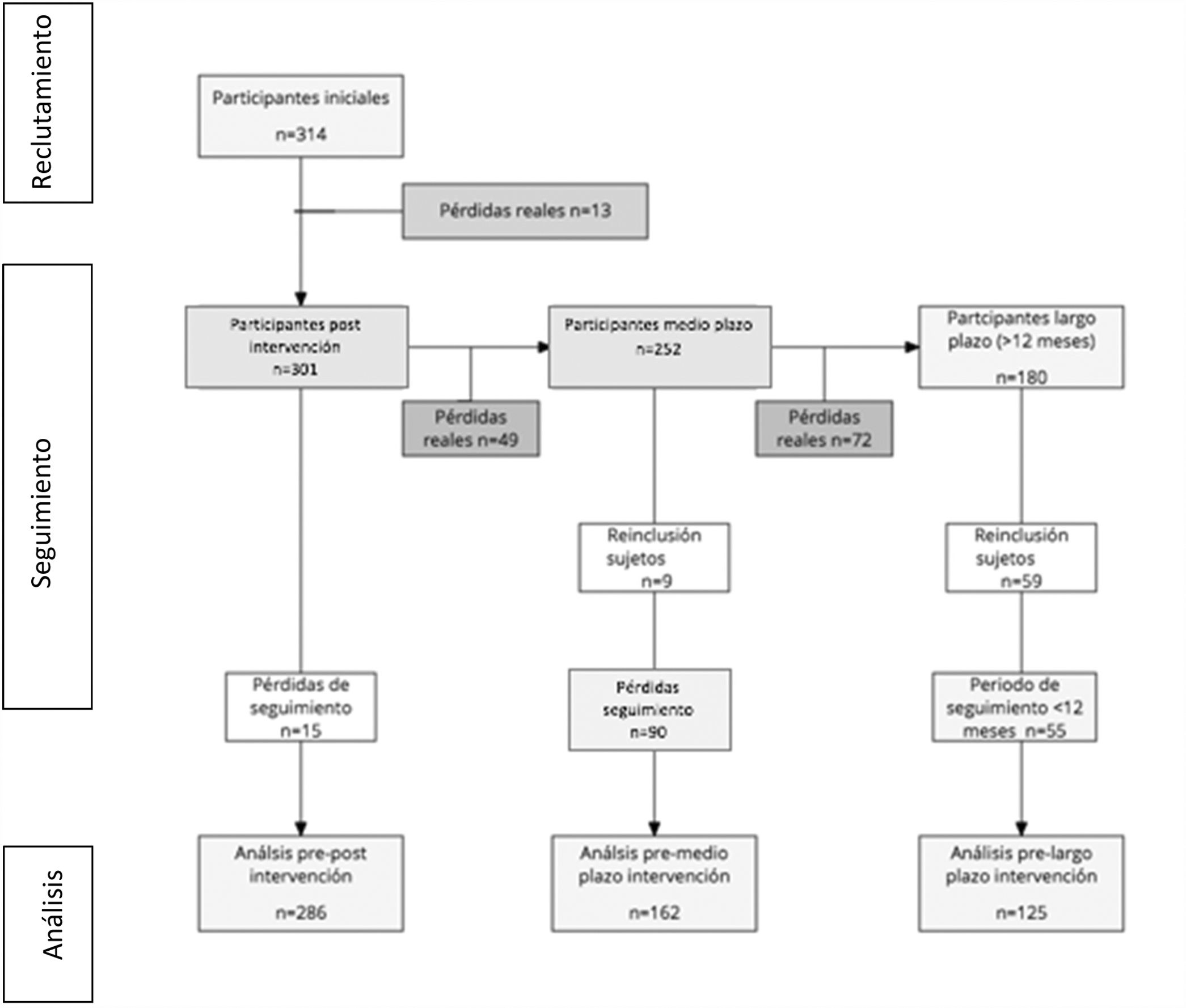
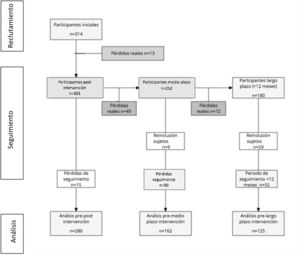
ResultadosSe realizaron 28 intervenciones grupales, conformando la muestra inicial 314 sujetos. El porcentaje de pérdidas fue del 4,1% (n=13) al finalizar la intervención, del 15,6% (n=49) a los 6 meses y del 22,9% (n=72) al año o más de un año. Las variables sociodemográficas se describen en la tabla 2. La derivación de los pacientes al PAMAP se realizó por las enfermeras o los médicos del propio CS (52,8%), por iniciativa del paciente (27,5%), derivación de SM (12,4%), enfermeras o médicos de otros CS (5,5%) y otras especialidades médicas (1,8%).
Características sociodemográficas de la muestra total
| Variables | N=314 | % | IC 95% | |
|---|---|---|---|---|
| Centro de salud | ||||
| El Llano | 107 | 34,1 | 28,85 | 39,61 |
| El Coto | 71 | 22,6 | 18,10 | 27,65 |
| Severo Ochoa | 11 | 3,5 | 1,76 | 6,18 |
| Montevil | 21 | 6,7 | 4,19 | 10,04 |
| Candás | 52 | 16,6 | 12,62 | 21,14 |
| Villaviciosa | 37 | 11,2 | 8,43 | 15,88 |
| La Calzada | 15 | 4,8 | 2,70 | 7,76 |
| Sexo | ||||
| Hombre | 45 | 14,3 | 10,65 | 18,70 |
| Mujer | 269 | 85,7 | 81,30 | 89,35 |
| Estado civil | ||||
| Casado | 177 | 56,4 | 50,69 | 61,93 |
| Soltero | 43 | 13,7 | 10,09 | 18 |
| Viviendo en pareja | 41 | 13,1 | 9,54 | 17,29 |
| Divorciado | 25 | 8 | 5,22 | 11,53 |
| Separado | 9 | 2,9 | 1,32 | 5,37 |
| Viudo | 19 | 6,1 | 3,68 | 9,29 |
| Estudios finalizados | ||||
| Primarios | 70 | 22,3 | 17,81 | 27,31 |
| Secundarios | 80 | 25,5 | 20,75 | 30,67 |
| Técnicos | 80 | 25,5 | 20,75 | 30,68 |
| Universitarios | 84 | 26,8 | 21,94 | 32,01 |
| Ocupación | ||||
| Desempleado | 62 | 19,8 | 15,49 | 24,59 |
| Ama de casa | 86 | 27,5 | 22,53 | 32,68 |
| Estudiante | 12 | 3,8 | 1,99 | 6,58 |
| Autónomo | 29 | 9,2 | 6,27 | 12,99 |
| Asalariado | 114 | 36,3 | 30,98 | 41,89 |
| Jubilado | 10 | 3,2 | 1,54 | 5,78 |
| Personas a cargo | ||||
| Sí | 193 | 61,9 | 55,84 | 66,88 |
| No | 119 | 38,1 | 32,51 | 43,52 |
| Terapia previa | ||||
| Sí | 124 | 39,7 | 34,05 | 45,14 |
| No | 188 | 60,3 | 54,22 | 65,34 |
| Media | DE | Máx | Mín | |
|---|---|---|---|---|
| Edad, años | 49,02 | 11,56 | 76 | 19 |
El 71% (n=201) seguían tratamiento farmacológico con antidepresivos o ansiolíticos al inicio del estudio y el 40% seguía tratamiento mixto.
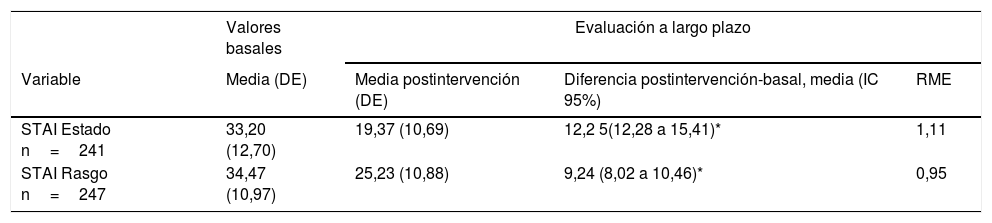
La puntuación media de todas las escalas y subescalas obtuvieron diferencias estadísticamente significativas durante los 3 periodos de seguimiento, respecto a los valores basales; en la evaluación en el periodo de seguimiento a medio plazo se hallaron las mayores diferencias en las puntuaciones medias. Con respecto a la escala STAI, se parte de niveles basales más elevados para la escala STAI-rasgo que la escala STAI-estado. La mayor diferencia de medias se detectó en la variable STAI estado y rasgo a medio plazo (tabla 3).
Cambios en las puntuaciones medias para el Cuestionari de Ansiedad Estado-Rasgo
| Valores basales | Evaluación a largo plazo | |||
|---|---|---|---|---|
| Variable | Media (DE) | Media postintervención (DE) | Diferencia postintervención-basal, media (IC 95%) | RME |
| STAI Estado n=241 | 33,20 (12,70) | 19,37 (10,69) | 12,2 5(12,28 a 15,41)* | 1,11 |
| STAI Rasgo n=247 | 34,47 (10,97) | 25,23 (10,88) | 9,24 (8,02 a 10,46)* | 0,95 |
| Valores a medio plazo | ||||
|---|---|---|---|---|
| Media medio plazo (DE) | Diferencia medio plazo-basal, media (IC 95%) | |||
| STAI Estado n=138 | 32,96 (12,33) | 17,85 (9,93) | 15,12 (13,03 a 17,20)* | 1,22 |
| STAI Rasgon=133 | 35,18 (10,76) | 20,11 (10,36) | 15,07 (13,15 a 16,98)* | 1,34 |
| Valores a largo plazo | ||||
|---|---|---|---|---|
| Media largo plazo (DE) | Diferencia largo plazo-basal, media (IC 95%) | |||
| STAI Estado n=113 | 33,76 (12,26) | 20,81 (11,97) | 12,95 (9,89 a 16)* | 0,79 |
| STAI Rasgo n=113 | 35 (10,29) | 23,83 (4,78) | 11,18 (9,09 a 13,27)* | 1 |
DE: desviación estándar; IC: intervalo de confianza; RME: respuesta media estandarizada.
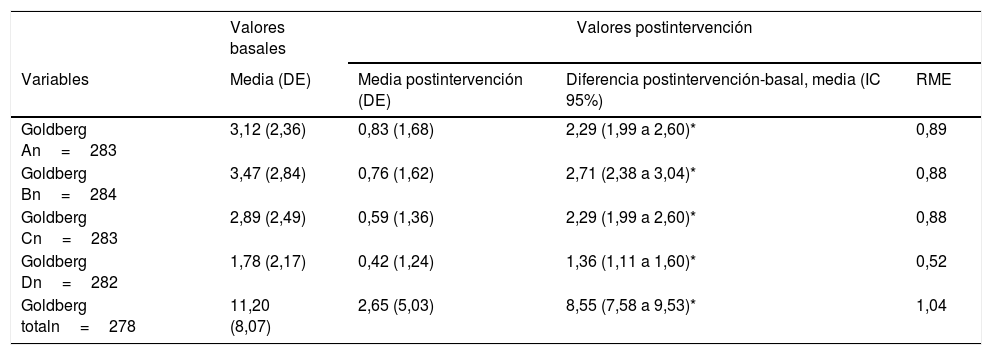
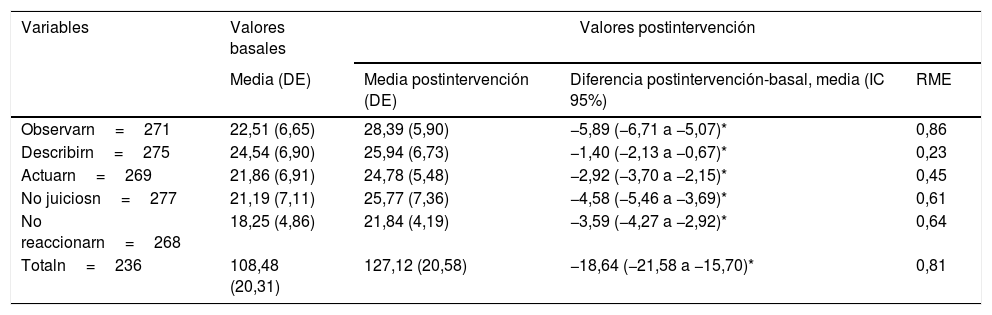
En el análisis de los resultados del test de Goldberg, la mayor diferencia de medias se dio en la dimensión ansiedad e insomnio y los menores cambios en la dimensión de depresión (tabla 4). En los resultados de la escala FFMQ, la mayor diferencia de medias se objetiva en la dimensión «observar» y la menor diferencia de cambio, en la escala «describir» para los 3 momentos de seguimiento (tabla 5).
Cambios en las puntuaciones medias para la Escala de Ansiedad y Depresión de Goldberg
| Valores basales | Valores postintervención | |||
|---|---|---|---|---|
| Variables | Media (DE) | Media postintervención (DE) | Diferencia postintervención-basal, media (IC 95%) | RME |
| Goldberg An=283 | 3,12 (2,36) | 0,83 (1,68) | 2,29 (1,99 a 2,60)* | 0,89 |
| Goldberg Bn=284 | 3,47 (2,84) | 0,76 (1,62) | 2,71 (2,38 a 3,04)* | 0,88 |
| Goldberg Cn=283 | 2,89 (2,49) | 0,59 (1,36) | 2,29 (1,99 a 2,60)* | 0,88 |
| Goldberg Dn=282 | 1,78 (2,17) | 0,42 (1,24) | 1,36 (1,11 a 1,60)* | 0,52 |
| Goldberg totaln=278 | 11,20 (8,07) | 2,65 (5,03) | 8,55 (7,58 a 9,53)* | 1,04 |
| Valores a medio plazo | ||||
|---|---|---|---|---|
| Media (DE) | Media medio plazo tras intervención (DT) | Diferencia medio plazo-basal, media (IC 95%) | RME | |
| Goldberg An=158 | 2,84 (2,28) | 0,84 (1,66) | 2 (1,56 a 2,44)* | 0,71 |
| Goldberg Bn=161 | 3,35 (2,62) | 0,71 (1,59) | 2,64 (2,16 a 3,12)* | 0,85 |
| Goldberg Cn=159 | 2,62 (2,46) | 0,69 (1,48) | 1,94 (1,50 a 2,37)* | 0,70 |
| Goldberg Dn=161 | 1,61 (2) | 0,39 (1,16) | 1,22 (0,88 a 1,57)* | 0,55 |
| Goldberg totaln=156 | 10,53 (7,64) | 2,53 (4,66) | 8 (6,60 a 9,40)* | 0,91 |
| Valores a largo plazo | ||||
|---|---|---|---|---|
| Media (DE) | Media largo plazo tras intervención (DE) | Diferencia largo plazo-basal, media (IC 95%) | RME | |
| Goldberg An=120 | 3,45 (2,46) | 1,37 (2,12) | 2,08 (1,47 a 2,7)* | 0,60 |
| Goldberg Bn=120 | 3,53 (2,61) | 1,33 (2,28) | 2,20 (2,59 a 2,81)* | 0,65 |
| Goldberg Cn=120 | 3,02 (2,56) | 1,07 (2,06) | 1,95 (1,35 a 2,55)* | 0,30 |
| Goldberg Dn=120 | 1,68 (2,15) | 0,63 (1,54) | 1,06 (0,59 a 1,53)* | 0,40 |
| Goldberg totaln=117 | 11,84 (7,93) | 4,40 (6,92) | 7,44 (5,48 a 9,40)* | 0,69 |
DE: desviación estándar; IC: intervalo de confianza; RME: respuesta media estandarizada.
Cambios en las puntuaciones medias para la escala Five Facet Mindfulness Questionnaire
| Variables | Valores basales | Valores postintervención | ||
|---|---|---|---|---|
| Media (DE) | Media postintervención (DE) | Diferencia postintervención-basal, media (IC 95%) | RME | |
| Observarn=271 | 22,51 (6,65) | 28,39 (5,90) | −5,89 (−6,71 a −5,07)* | 0,86 |
| Describirn=275 | 24,54 (6,90) | 25,94 (6,73) | −1,40 (−2,13 a −0,67)* | 0,23 |
| Actuarn=269 | 21,86 (6,91) | 24,78 (5,48) | −2,92 (−3,70 a −2,15)* | 0,45 |
| No juiciosn=277 | 21,19 (7,11) | 25,77 (7,36) | −4,58 (−5,46 a −3,69)* | 0,61 |
| No reaccionarn=268 | 18,25 (4,86) | 21,84 (4,19) | −3,59 (−4,27 a −2,92)* | 0,64 |
| Totaln=236 | 108,48 (20,31) | 127,12 (20,58) | −18,64 (−21,58 a −15,70)* | 0,81 |
| Valores a medio plazo | ||||
|---|---|---|---|---|
| Media (DE) | Media medio plazo tras intervención (DE) | Diferencia medio plazo-basal, media (IC 95%) | RME | |
| Observarn=155 | 22,29 (6,44) | 29 (6,07) | −6,71 (−7,88 a −5,54)* | 1,05 |
| Describirn=154 | 24,39 (6,74) | 27,47 (6,75) | −3,08 (−4,16 a −2)* | 0,45 |
| Actuarn=149 | 21,91 (7,05) | 26,23 (6,17) | −4,33 (−5,52 a −3,14)* | 0,59 |
| No juiciosn=151 | 21,08 (7,20) | 27,36 (7,10) | −6,28 (−7,62 a −4,95)* | 0,76 |
| No reaccionarn=151 | 18,38 (4,57) | 22,49 (4,43) | −4,11 (−5,1 a −3,12)* | 0,67 |
| Totaln=134 | 106,51 (19,43) | 132,30 (11,37) | −25,78 (−29,93 a −21,63)* | 1,18 |
| Valores a largo plazo | ||||
|---|---|---|---|---|
| Media (DE) | Media largo plazo tras intervención (DE) | Diferencia largo plazo-basal, media (IC 95%) | RME | |
| Observarn=121 | 21,62 (6,42) | 23,06 (4,30) | −1,44 (−2,76 a −0,12)* | 0,20 |
| Describirn=121 | 24,35 (6,51) | 27,45 (4,90) | −3,1 (−4,43 a −1,77)* | 0,42 |
| Actuarn=121 | 22,09 (6,74) | 24,95 (4,09) | −2,86 (−4,2 a −1,52)* | 0,38 |
| No juiciosn=120 | 22 (6,80) | 26,63 (4,48) | −4,63 (−6,04 a 3,22)* | 0,59 |
| No reaccionarn=121 | 18,23 (4,49) | 20,59 (3,18) | −2,36 (−3,31 a −1,40)* | 0,44 |
| Totaln=112 | 108,46 (20,13) | 122,57 (11,37) | −14,11 (−18,33 a −9,88)* | 0,63 |
DE: desviación estándar; IC: intervalo de confianza; RME: respuesta media estandarizada.
Al finalizar la intervención, la reducción del tratamiento farmacológico fue significativa en todas las etapas de seguimiento, con una reducción del 54,3% de la medicación basal y un 58,5% de la medicación de rescate al año de evaluación (p<0,001).
Se evaluó la satisfacción del programa, con una media de 8,99 sobre una escala de 0 a 10.
Tras la finalización de la intervención grupal, el 92,2% de los sujetos refirió sentir menos síntomas ansiosos/depresivos, el 79,7% sentirse con más energía y el 78,1% registró un mayor grado de actividad.
El 79,3% de los sujetos continuaba con la práctica de mindfulness tras 12 meses, con una frecuencia de uso de entre 1-3 veces/semana y un tiempo medio de dedicación de 15-30min/día. La práctica más utilizada fue la atención a la respiración (80%). Más del 50% de los sujetos utilizaba frecuentemente los espacios de respiración.
Con respecto a los cambios en las distintas actitudes medidas, un 87,30% refirió un cambio positivo en el cuidado personal, seguido de un 87% en la relación consigo mismo y el manejo de situaciones estresantes.
DiscusiónLos resultados muestran una moderada efectividad del PAMAP para reducir los síntomas de ansiedad y depresión, equiparable a los resultados informados por otros estudios que han utilizado una técnica similar en contextos de SM y a otras investigaciones con técnicas aplicadas por enfermeras en el ámbito de la AP que incluyen: relajación, entrenamiento en solución de problemas y afrontamiento del estrés23–26. La variable que presenta una menor diferencia de medias es la depresión. Este resultado evidencia la necesidad de reforzar los contenidos del programa con técnicas de activación conductual para reducir los síntomas depresivos leves y la derivación al servicio de SM de los casos de depresión activa.
Existe un aumento en las habilidades cognitivas que se desarrollan con la meditación mindfulness comparable al de otros estudios de SM23. Este aumento podría explicar el descenso en las medidas de ansiedad y depresión; ser consciente de la influencia que tienen los pensamientos y sentimientos en la conducta facilita el control de impulsos y el afrontamiento efectivo de la experiencia presente. Tras la intervención, los pacientes afirman cuidarse mejor, sienten más energía y están más activos. La mayoría creen haber aprendido buenas estrategias para reducir su malestar y han manifestado mejoras en las relaciones personales. Estos resultados coinciden con un estudio cualitativo de mindfulness que refleja mejoras en la calidad de vida27.
A los 12 meses de la intervención se refleja una reducción en la prescripción médica del consumo de fármacos, paralela a la adquisición de herramientas de afrontamiento adaptativas. En este sentido, no se han encontrado estudios que midan el impacto de la intervención sobre el consumo de fármacos. Sería interesante incluir esta variable en próximos estudios para poder establecer comparaciones del efecto de las intervenciones basadas en mindfulness en el consumo de fármacos y utilizar cuestionarios validados, como la Escala de consumo de benzodiacepinas. Los cambios observados a largo plazo parecen indicar que la implantación del PAMAP puede ser efectiva para reducir los síntomas de ansiedad y depresión y el consumo de fármacos en pacientes de AP28.
Con respecto a las limitaciones, puede existir un sesgo de selección debido a la captación pasiva de algunos sujetos. La existencia de pérdidas mayores del 20% y la falta de un grupo control disminuye la validez interna. Hay que tener en cuenta que más de un 50% de las pérdidas fueron por causa de imposibilidad de contacto con los sujetos participantes. Los resultados hay que entenderlos en el contexto fármaco-intervención.
En futuras investigaciones sería conveniente potenciar la inclusión de intervenciones basadas en mindfulness como adyuvantes o alternativas al tratamiento farmacológico para el abordaje del TMC en AP, investigar su efectividad dentro de las estrategias de intervención en los problemas de salud crónicos y el uso de ensayos clínicos aleatorios con análisis ciego por intención de tratar y enmascaramiento de la intervención como metodología.
Las intervenciones basadas en prácticas de mindfulness pueden ser eficaces en el tratamiento del TMC.
Qué aporta este estudio- •
El contexto de la intervención: el estudio pone de manifiesto algunas de las características que definen la AP, como son el abordaje integral de los problemas de salud y la detección y actuación precoz sobre los mismos para reducir la morbilidad.
- •
Los profesionales que implementan el programa: enfermeras de atención familiar y comunitaria. Este trabajo refleja la orientación holística de la disciplina enfermera y su capacidad para desempeñar competencias de práctica avanzada en el cuidado de la salud.
- •
La medida del impacto sobre el consumo de medicación: un aumento en las habilidades de afrontamiento puede repercutir de forma positiva en el gasto del sistema sanitario público.
Los autores declaran que no existe ningún conflicto de intereses.
A la Gerencia y a las direcciones médicas y de enfermería del Área V de Servicio de Salud del Principado de Asturias por apostar por este proyecto, al servicio de SM por su colaboración en el estudio y a las enfermeras de AP que lideran el programa en los centros de salud.