Este trabajo describe la gestión de los recursos humanos y la estrategia de vacunación desde la atención primaria en doce países europeos en relación con la pandemia COVID-19. Se ha encontrado que todos los países desarrollaron fórmulas para ampliar el número de efectivos que trabajan en atención primaria. Se incorporaron profesionales para apoyo de los médicos de familia que asumieron tareas bajo la supervisión y coordinación de la medicina de familia. En cuanto a la estrategia vacunal, la Comisión Europea ha tenido un papel crucial en la producción, compra y distribución de las vacunas. La campaña de vacunación ha tenido una participación desigual de la atención primaria según los países ya que la mayor carga se está gestionando desde las direcciones de salud pública de los gobiernos.
This article describes the management of human resource and the vaccination strategies in primary care in twelve European countries in relation to the COVID-19 pandemic. All the countries have found solutions to increase their workforce in primary care. Other healthcare professionals were incorporated to support family doctors assuming their tasks, under their supervision and coordination. The European Commission had a crucial role in the production, purchase and distribution of the vaccines. The engagement of primary care in the vaccination campaign has had an unequal participation in the different countries, although the greatest burden has been managed from the government's public health departments.
La pandemia COVID-19ha generado retos importantes sobre los sistemas sanitarios de la Unión Europea (UE). El desabastecimiento de material, la escasez de fármacos, los cambios en el modelo de atención y la escasez de personal sanitario provocaron que los países adaptaran sus recursos para dar respuesta incluso aprobando leyes de urgencia. Sin embargo, un año después, parece claro que la convivencia con el virus se prolongará hasta 2022, muy mediada por la estrategia de vacunación, la duración de la inmunidad y el impacto de las nuevas variantes del virus. El desarrollo de las vacunas frente al SARS-CoV-2 se ha producido en tiempo récord facilitado por una rápida investigación1, agilización de los permisos de la Agencia del Medicamento Europea (EMA) y su producción a gran escala2,3. La sinergia de estas medidas regulatorias ha permitido el inicio de la vacunación en todos los países de la UE la última semana de diciembre de 2020. La Comisión Europea (CE) ha marcado como objetivo vacunar a un mínimo del 70% de la población adulta para el verano de 2021.
La OMS4 advirtió en abril de 2020, que además de sobrecargar los sistemas sanitarios, tendrá como consecuencia que otras enfermedades aumenten, conllevando un exceso de mortalidad. Ahora el reto es cómo organizar los recursos humanos para poder atender la patología previa y la COVID-19 simultáneamente, haciendo una distribución eficiente de tareas en función de los perfiles profesionales.
Este trabajo tiene como objetivo describir la respuesta de distintos países de la UE a los retos estratégicos de garantizar los recursos humanos en atención primaria (AP) y la puesta en marcha de la campaña de vacunación frente al SARS-CoV-2.
Se consultaron las siguientes páginas europeas entre el 15 de enero 2021 y el 25 de marzo de 2021: Observatorio Europeo de sistemas y políticas sanitarias, incluyendo su sección de análisis; Webs de respuesta institucional de la EU a la COVID-19, ECDC, The Standing Committee of European Doctors (CPME); European Vaccination Information Portal; European Commission: Safe Covid19 vaccines for Europeans; Information on COVID-19 from Heads of Medicines Agencies (HMA) and EEA Member States; European Medicines Agency: Coronavirus y Heads of Medicine Agencies.
Otras publicaciones consultadas, EuroHealth: Health system responses to COVID-195. Health at a Glance: Europe 2020 State of health in the EU cycle6. European Commission: The organisation of resilient health and social care following the covid-19 pandemic7. BMJ Global Health: Infection and mortality of healthcare workers worldwide from COVID-19: a systematic review8. El papel de los trabajadores migrantes en la pandemia en Europa, «Beyond gratitude»9. Informe sobre el despliegue de la vacunación en los países europeos10.
Se han recogido aquellos países que comparten con España las siguientes características: AP que alcanza a la mayor parte de la población, tener más de 5 millones de habitantes y al menos un 5% de población mayor de 65 años. Cumplen criterios de inclusión: 12 países (Alemania, Bélgica, Dinamarca, España, Finlandia, Francia, Irlanda, Italia, Países Bajos, Portugal, Suecia y Reino Unido). Se han revisado dos de las áreas estratégicas de respuesta a la pandemia para la OMS11:
- -
Personal sanitario: disponibilidad de personal, legislación sobre las condiciones laborales, incentivos y medidas de prevención de infección por SARS-CoV-2.
- -
Acciones encaminadas a desplegar la vacunación frente al SARS-CoV-2 en Europa.
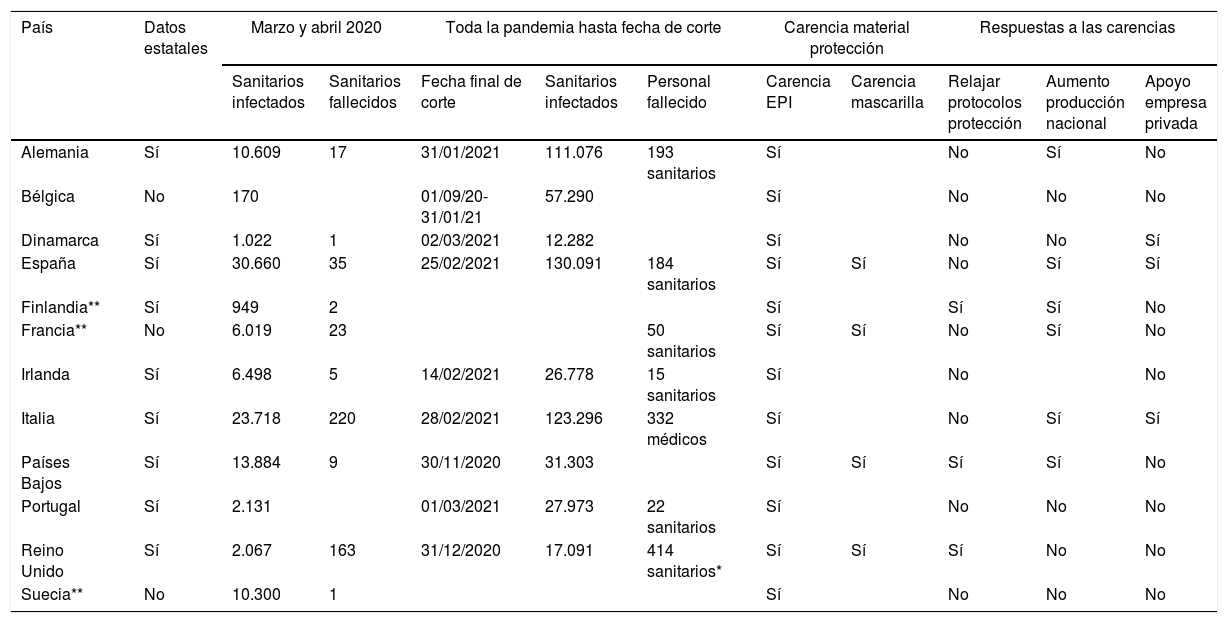
El colectivo sanitario ha sido uno de los más afectados por el SARS-CoV-2, siendo considerada enfermedad profesional en Dinamarca y España. Esto se debe a la ausencia de equipos de protección individual (EPI) y mascarillas FPP2 al inicio. Los países de la UE no contaban con reservas nacionales, salvo Finlandia y el material se importaba de fuera de la UE (China). Para afrontar esta carencia se usaron distintas estrategias; como relajar los protocolos o solo usar FPP2 para procedimientos con aerosoles como en Países Bajos ().
Infección en sanitarios durante la primera ola y en toda la pandemia, países que ofrecen datos gubernamentales. Carencia de material de protección y respuesta de los estados a esas carencias
| País | Datos estatales | Marzo y abril 2020 | Toda la pandemia hasta fecha de corte | Carencia material protección | Respuestas a las carencias | ||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Sanitarios infectados | Sanitarios fallecidos | Fecha final de corte | Sanitarios infectados | Personal fallecido | Carencia EPI | Carencia mascarilla | Relajar protocolos protección | Aumento producción nacional | Apoyo empresa privada | ||
| Alemania | Sí | 10.609 | 17 | 31/01/2021 | 111.076 | 193 sanitarios | Sí | No | Sí | No | |
| Bélgica | No | 170 | 01/09/20- 31/01/21 | 57.290 | Sí | No | No | No | |||
| Dinamarca | Sí | 1.022 | 1 | 02/03/2021 | 12.282 | Sí | No | No | Sí | ||
| España | Sí | 30.660 | 35 | 25/02/2021 | 130.091 | 184 sanitarios | Sí | Sí | No | Sí | Sí |
| Finlandia** | Sí | 949 | 2 | Sí | Sí | Sí | No | ||||
| Francia** | No | 6.019 | 23 | 50 sanitarios | Sí | Sí | No | Sí | No | ||
| Irlanda | Sí | 6.498 | 5 | 14/02/2021 | 26.778 | 15 sanitarios | Sí | No | No | ||
| Italia | Sí | 23.718 | 220 | 28/02/2021 | 123.296 | 332 médicos | Sí | No | Sí | Sí | |
| Países Bajos | Sí | 13.884 | 9 | 30/11/2020 | 31.303 | Sí | Sí | Sí | Sí | No | |
| Portugal | Sí | 2.131 | 01/03/2021 | 27.973 | 22 sanitarios | Sí | No | No | No | ||
| Reino Unido | Sí | 2.067 | 163 | 31/12/2020 | 17.091 | 414 sanitarios* | Sí | Sí | Sí | No | No |
| Suecia** | No | 10.300 | 1 | Sí | No | No | No | ||||
La legislación no aclaraba quién debía proveer los EPI ambulatoriamente, si el médico autónomo/la aseguradora o el estado (Alemania, Francia, Países Bajos). Esto provocó que en Países Bajos se excluyera al principio a la AP de recibir EPI. En los sistemas públicos también la AP tuvo carencia de material de protección. Esta situación generó que la EU interviniera12 para garantizar la llegada de material; a su vez se empezó a trabajar en stock y producción local para evitar desabastecimientos.
Para prevenir una posible vía de transmisión nosocomial, Dinamarca y Reino Unido testaron periódicamente a sanitarios, pero el resto de los países solo hicieron test a los profesionales sintomáticos. A su vez, se decidió adaptar el puesto laboral a personas con vulnerabilidad a la COVID-19 en España y Reino Unido, pasando a la atención telefónica, cuando había posibilidad. En Francia, se optó por dar la baja médica al personal en esta situación.
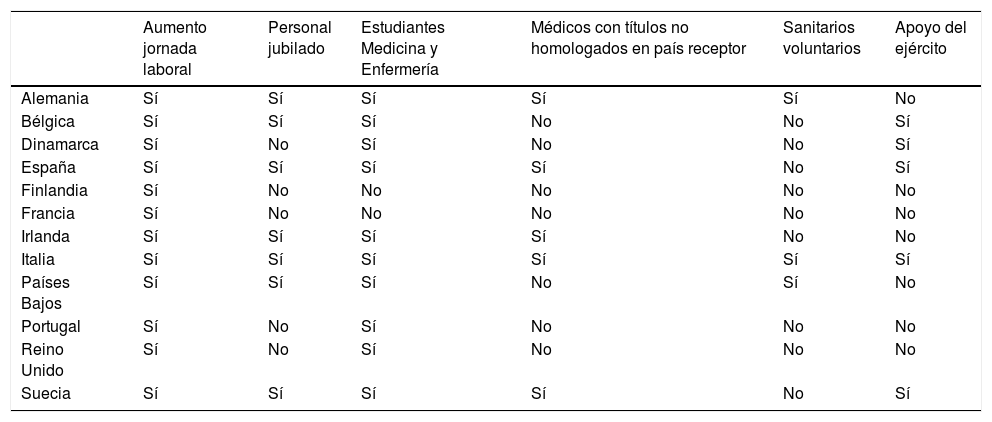
Aumentar la disponibilidad de personal sanitarioPara aumentar la disponibilidad de sanitarios se siguieron distintas estrategias (tabla 2) incluyendo cambios en la legislación, como en Alemania y Suecia, que aumentaron el número de h laborales a 40-68 h/semana. Finlandia e Italia legislaron para poder reclutar de forma obligatoria a todo sanitario entre 18 y 68 años.
Estrategias empleadas para aumentar el personal sanitario disponible
| Aumento jornada laboral | Personal jubilado | Estudiantes Medicina y Enfermería | Médicos con títulos no homologados en país receptor | Sanitarios voluntarios | Apoyo del ejército | |
|---|---|---|---|---|---|---|
| Alemania | Sí | Sí | Sí | Sí | Sí | No |
| Bélgica | Sí | Sí | Sí | No | No | Sí |
| Dinamarca | Sí | No | Sí | No | No | Sí |
| España | Sí | Sí | Sí | Sí | No | Sí |
| Finlandia | Sí | No | No | No | No | No |
| Francia | Sí | No | No | No | No | No |
| Irlanda | Sí | Sí | Sí | Sí | No | No |
| Italia | Sí | Sí | Sí | Sí | Sí | Sí |
| Países Bajos | Sí | Sí | Sí | No | Sí | No |
| Portugal | Sí | No | Sí | No | No | No |
| Reino Unido | Sí | No | Sí | No | No | No |
| Suecia | Sí | Sí | Sí | Sí | No | Sí |
A su vez, los residentes pasaron a realizar tareas de adjunto. Se suspendieron rotaciones de residentes en España y Portugal. Se reclutaron a estudiantes de medicina y enfermería mediante una graduación anticipada. Bélgica creó protocolos para estudiantes y Dinamarca recomendó que los residentes siguieran al paciente crónico. Alemania aumentó en 5000 el número de plazas de nueva creación en las facultades de Medicina.
Italia al ser el primer país afectado en Europa, recibió personal voluntario de otros países durante la primera ola. Conforme la pandemia ha ido evolucionando, se han tomado medidas para reclutar a personal no comunitario. Alemania e Irlanda permitieron trabajar a médicos con título no homologado en la UE (sobre todo refugiados); las condiciones eran trabajar como ayudantes médicos o con supervisión médica directa. Italia permitió trabajar a médicos de la UE, que estuvieran en trámites de homologación en Italia. Francia optó por la posibilidad de dar la ciudadanía preferente a los médicos extranjeros que trabajasen durante la pandemia. Mientras España permitió contratos de 12 meses a sanitarios que no tuvieran su título homologado en la UE por medio del RD29/202013. La UE aprobó una directriz (7 de mayo de 2020) para acelerar la homologación de títulos sanitarios (especialmente entre estados miembros) así como unificar los criterios para que los residentes (MIR e EIR) desarrollaran su trabajo.
Nuevos roles sanitariosEl aumento de pacientes COVID-19 implicó una reorganización de los servicios, con transferencia de personal a las áreas de mayor necesidad (España y Suecia). En Francia, al disminuir las visitas presenciales (30% en medicina de familia), se animó a los médicos autónomos a apoyar a las residencias con remuneración estatal. En Dinamarca y España, se reubicaron a profesionales quirúrgicos a áreas COVID-19. En Portugal, y en algunas comunidades de España, los estudiantes y médicos jubilados colaboraron de forma voluntaria en teléfonos de urgencia. Se hizo formación en UCI para profesionales de otras especialidades en Dinamarca, Francia y España.
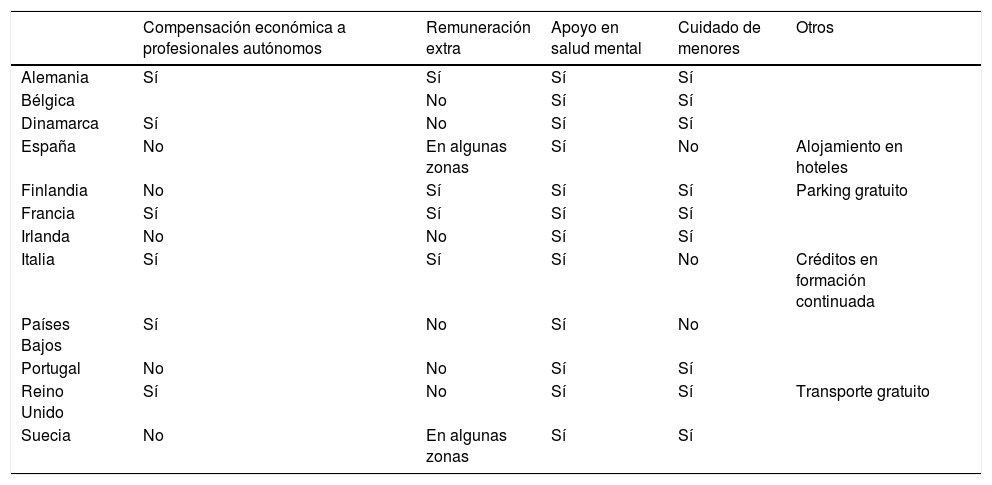
Medidas de apoyo y remuneración a sanitarios (tabla 3)El reconocimiento del trabajo realizado ha sido abordado con distintas estrategias, siendo la única común el apoyo a la salud mental. Italia ha reconocido con 50 créditos de formación continuada a profesionales sanitarios que trabajaron en la primera línea para compensarles por el conocimiento adquirido ().
Medidas adoptadas para cuidar al personal sanitario
| Compensación económica a profesionales autónomos | Remuneración extra | Apoyo en salud mental | Cuidado de menores | Otros | |
|---|---|---|---|---|---|
| Alemania | Sí | Sí | Sí | Sí | |
| Bélgica | No | Sí | Sí | ||
| Dinamarca | Sí | No | Sí | Sí | |
| España | No | En algunas zonas | Sí | No | Alojamiento en hoteles |
| Finlandia | No | Sí | Sí | Sí | Parking gratuito |
| Francia | Sí | Sí | Sí | Sí | |
| Irlanda | No | No | Sí | Sí | |
| Italia | Sí | Sí | Sí | No | Créditos en formación continuada |
| Países Bajos | Sí | No | Sí | No | |
| Portugal | No | No | Sí | Sí | |
| Reino Unido | Sí | No | Sí | Sí | Transporte gratuito |
| Suecia | No | En algunas zonas | Sí | Sí |
En países donde los médicos son autónomos, Francia, Dinamarca y Reino Unido, se crearon ayudas públicas para cubrir los costos de cerrar consultorios durante la pandemia, especialmente porque el pago se realizaba por servicios. Alemania y Dinamarca crearon ayudas compensatorias si disminuían los ingresos 10-30% respecto al año previo. Algunos países incentivaron económicamente la consulta telemática (Alemania, Holanda, Suecia, Reino Unido) incluso pagándola como consulta presencial (Dinamarca, Francia) o pagando más por las consultas COVID-19 (Holanda y Francia). Los costes del material de protección y de adaptar las salas de espera fueron cubiertos por el estado en Alemania, España, Francia, Italia y Países Bajos.
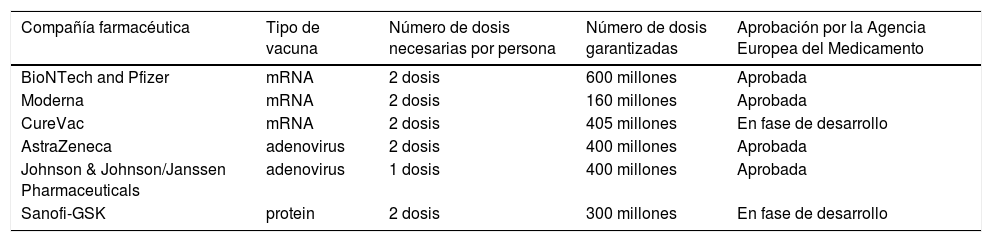
Vacunas frente al SARS-CoV-2Financiación, compra y monitorización (tabla 3)La UE ha liderado la estrategia de compra conjunta de vacunas14. Se han realizado contratos con 6 compañías, lo que garantiza una cartera de más de 2.300 millones de dosis para el 2021. En octubre de 2020, la CE emitió recomendaciones para guiar el proceso de vacunación15 incluyendo el transporte y priorización de grupos poblacionales a vacunar (tabla 4). La EMA lidera el seguimiento de seguridad de las vacunas solicitando informes mensuales a los fabricantes y monitorizando activamente a través de las agencias nacionales los efectos adversos de las mismas. El 18 de marzo se informa sobre la seguridad de la vacuna de AstraZeneca. Tras el análisis de los efectos adversos notificados en relación con el aumento de producción de trombos, la EMA concluye que los beneficios en la prevención de la COVID-19 siguen superando los riesgos, y no hay cambios en la recomendación del uso de la vacuna16.
Tipos de vacunas frente al SARS-CoV-2
| Compañía farmacéutica | Tipo de vacuna | Número de dosis necesarias por persona | Número de dosis garantizadas | Aprobación por la Agencia Europea del Medicamento |
|---|---|---|---|---|
| BioNTech and Pfizer | mRNA | 2 dosis | 600 millones | Aprobada |
| Moderna | mRNA | 2 dosis | 160 millones | Aprobada |
| CureVac | mRNA | 2 dosis | 405 millones | En fase de desarrollo |
| AstraZeneca | adenovirus | 2 dosis | 400 millones | Aprobada |
| Johnson & Johnson/Janssen Pharmaceuticals | adenovirus | 1 dosis | 400 millones | Aprobada |
| Sanofi-GSK | protein | 2 dosis | 300 millones | En fase de desarrollo |
Fuente de información: https://ec.europa.eu/info/live-work-travel-eu/coronavirus-response/safe-covid-19-vaccines-europeans_en (consultado 25 Mar 2021).
La estimación de la aceptación nacional de la vacuna para la primera dosis en adultos, a partir del 29 de enero de 2021 varía entre el 0,9% y el 3,8%. La ECDC recoge datos completos o parciales sobre el despliegue de las campañas nacionales incluyendo dosis distribuidas y administradas a los individuos (tabla 5). Aún así, es necesario mejorar la información y la exhaustividad de los datos en todos los países para proporcionar estimaciones por grupos de edad y en la población mayor de 80 años. El ECDC está trabajando con los países para conseguirlo.
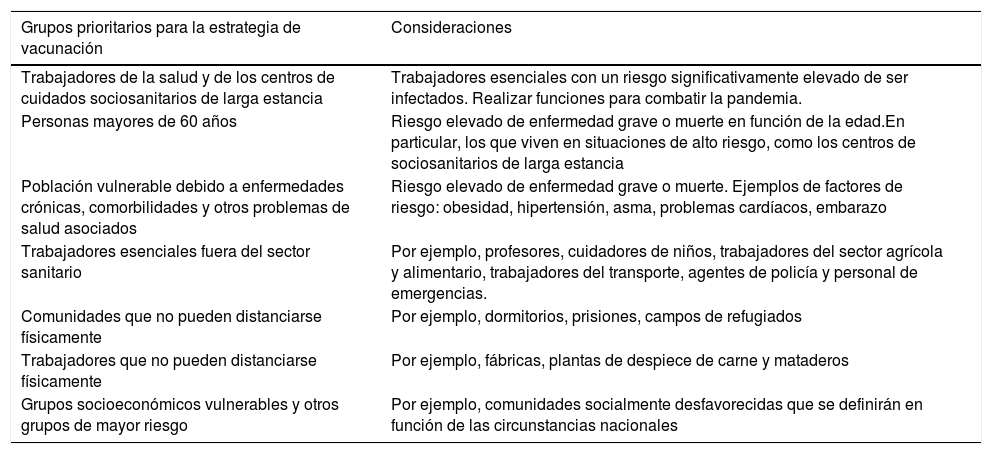
Recomendaciones de la Comisión Europea a los países en relación con los grupos prioritarios para la estrategia de vacunación
| Grupos prioritarios para la estrategia de vacunación | Consideraciones |
|---|---|
| Trabajadores de la salud y de los centros de cuidados sociosanitarios de larga estancia | Trabajadores esenciales con un riesgo significativamente elevado de ser infectados. Realizar funciones para combatir la pandemia. |
| Personas mayores de 60 años | Riesgo elevado de enfermedad grave o muerte en función de la edad.En particular, los que viven en situaciones de alto riesgo, como los centros de sociosanitarios de larga estancia |
| Población vulnerable debido a enfermedades crónicas, comorbilidades y otros problemas de salud asociados | Riesgo elevado de enfermedad grave o muerte. Ejemplos de factores de riesgo: obesidad, hipertensión, asma, problemas cardíacos, embarazo |
| Trabajadores esenciales fuera del sector sanitario | Por ejemplo, profesores, cuidadores de niños, trabajadores del sector agrícola y alimentario, trabajadores del transporte, agentes de policía y personal de emergencias. |
| Comunidades que no pueden distanciarse físicamente | Por ejemplo, dormitorios, prisiones, campos de refugiados |
| Trabajadores que no pueden distanciarse físicamente | Por ejemplo, fábricas, plantas de despiece de carne y mataderos |
| Grupos socioeconómicos vulnerables y otros grupos de mayor riesgo | Por ejemplo, comunidades socialmente desfavorecidas que se definirán en función de las circunstancias nacionales |
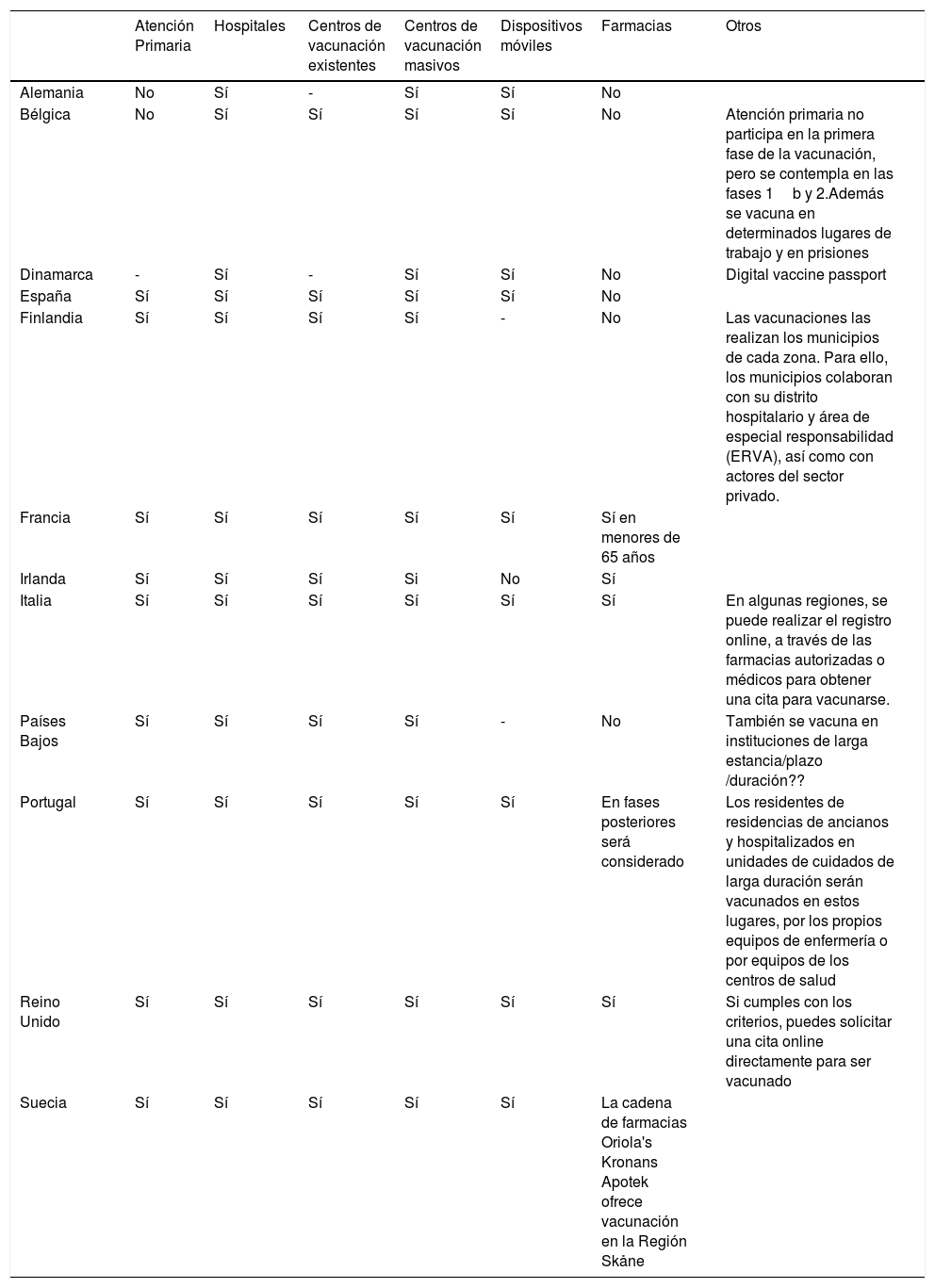
La participación de la AP en el proceso de vacunación es heterogénea y en muchos países varía de una región a otra. Portugal y Reino Unido (RU) claramente han subrayado la importancia de la Medicina de Familia en este proceso (tabla 6). Y en el caso de RU, la complejidad para planificar una vacunación efectiva y la necesidad de dotar a la AP adecuadamente para que cumpla con los requisitos establecidos.
Participación de atención primaria en el proceso de vacunación
| Atención Primaria | Hospitales | Centros de vacunación existentes | Centros de vacunación masivos | Dispositivos móviles | Farmacias | Otros | |
|---|---|---|---|---|---|---|---|
| Alemania | No | Sí | - | Sí | Sí | No | |
| Bélgica | No | Sí | Sí | Sí | Sí | No | Atención primaria no participa en la primera fase de la vacunación, pero se contempla en las fases 1b y 2.Además se vacuna en determinados lugares de trabajo y en prisiones |
| Dinamarca | - | Sí | - | Sí | Sí | No | Digital vaccine passport |
| España | Sí | Sí | Sí | Sí | Sí | No | |
| Finlandia | Sí | Sí | Sí | Sí | - | No | Las vacunaciones las realizan los municipios de cada zona. Para ello, los municipios colaboran con su distrito hospitalario y área de especial responsabilidad (ERVA), así como con actores del sector privado. |
| Francia | Sí | Sí | Sí | Sí | Sí | Sí en menores de 65 años | |
| Irlanda | Sí | Sí | Sí | Si | No | Sí | |
| Italia | Sí | Sí | Sí | Sí | Sí | Sí | En algunas regiones, se puede realizar el registro online, a través de las farmacias autorizadas o médicos para obtener una cita para vacunarse. |
| Países Bajos | Sí | Sí | Sí | Sí | - | No | También se vacuna en instituciones de larga estancia/plazo /duración?? |
| Portugal | Sí | Sí | Sí | Sí | Sí | En fases posteriores será considerado | Los residentes de residencias de ancianos y hospitalizados en unidades de cuidados de larga duración serán vacunados en estos lugares, por los propios equipos de enfermería o por equipos de los centros de salud |
| Reino Unido | Sí | Sí | Sí | Sí | Sí | Sí | Si cumples con los criterios, puedes solicitar una cita online directamente para ser vacunado |
| Suecia | Sí | Sí | Sí | Sí | Sí | La cadena de farmacias Oriola's Kronans Apotek ofrece vacunación en la Región Skåne |
La vacunación está contando con la participación de otros profesionales sanitarios (matronas, farmacéuticos) en algunos países (Irlanda, Francia, Italia, RU), de forma muy efectiva, como medida adicional para cumplir objetivos y alcanzar el mayor número poblacional. Es una solución viable para responder de forma adecuada al problema acuciante de la limitación de recursos humanos para realizar una vacunación masiva.
Impacto de las mutaciones del virus SARS-CoV-2 en la evolución de la pandemiaLa comunidad científica y los organismos reguladores están vigilando de cerca como mutua el
SARS-CoV-2 con el paso del tiempo, y hasta qué punto las vacunas desarrolladas pueden proteger a las personas contra la COVID-19 causada por nuevas variantes. En el momento actual existen 3 mutaciones identificadas: británica (septiembre 2020), sudafricana (diciembre 2020) y brasileña (enero 2021). Sabemos que todas las mutaciones aumentan la transmisibilidad del virus. La británica podría aumentar la letalidad17 y la sudafricana y brasileña podrían reducir la efectividad de las vacunas18. Esto supondría que, al igual que la vacuna de la gripe, la vacuna de la COVID-19 tuviera que actualizarse cada año para seguir siendo eficaz.
Comparación de la respuesta europea con la realidad española en APLa pandemia ha puesto de manifiesto la falta de un plan europeo de contingencia en AP incluyendo la gestión de recursos humanos. Gestión que se ha visto agravada por una alta ratio de infección COVID-19 en sanitarios junto con la escasez de material de protección19. China fue el único proveedor de material, provocando un desabastecimiento global. Esto fue especialmente grave en España, donde sanitarios usaron bolsas de basura para protegerse. La UE intervino tardíamente para asegurar la llegada de material a los países que más lo precisaban, y la escasez se mantuvo hasta finales de mayo12. Esta situación hubiera tenido menos impacto en España si hubiese funcionado la solidaridad entre regiones, de modo que las menos afectadas hubiesen prestado material a aquellas más necesitadas hasta la llegada de más material.
La ratio de infección entre los sanitarios en la primera ola ha sido muy alta, a pesar de lo cual no hay datos centralizados por parte de la ECDC19, lo que contrasta con la CDC que sí comparte esta información. España ha sido el primer país de los estudiados en número de sanitarios infectados, esta situación se ha reconocido al recibir el premio Princesa de Asturias 2020 a la concordia. Sin embargo, no se ha acompañado de medidas prácticas para mejorar las condiciones laborales ni de una inversión real en las carencias de la red sanitaria.
La escasez de personal ha sido afrontada con estrategias comunes en muchos países, y solo 5 países contaron con el ejército para apoyar el rastreo o servicios médicos. Sin embargo, se ha realizado la contratación de sanitarios de fuera de la UE. La UE reconocía que, aunque se podía emplear a personal de terceros países, si no tenían el título homologado, no se les podría contratar como médicos o enfermeras, sino como asistentes con un grado menor al de sus países de origen20. Esta directiva fue seguida en Alemania e Irlanda a la hora de contratar a no especialistas. España se desmarcó de esta recomendación con el RD 29/2020 donde reconocía como médicos a aquellos sin título homologado. Esto suponía la equiparación de formación de los títulos de la UE con la de otros países que no requieren formación especializada en sus países de origen21.
Actualmente, las condiciones de trabajo son muy heterogéneas en AP, con distinta provisión de servicios sanitarios entre los países miembros. De hecho, hay un flujo de médicos de familia a países que ofertan mejores condiciones laborales. Esto afecta especialmente a España, donde 31.000 facultativos han pedido el certificado de idoneidad para trabajar en el extranjero en los últimos 10 años. La pandemia ha demostrado la poca flexibilidad organizativa de la AP para adaptarse a nuevas situaciones en España y en Europa. La UE ha hecho un plan de recuperación que considera mejoras en el ámbito sanitario sin concretar iniciativas en AP. Sin embargo, sería necesario especificar la cartera de servicios de AP, estándares de acreditación de estructuras y el refuerzo de recursos humanos con la creación de equipos multidisciplinares coordinados por los médicos de familia para responder de forma eficiente a las necesidades poblacionales.
Por otro lado, está pendiente concretar la coordinación con salud pública y AP a través de sistemas de información compartidos y coordinación en los procesos de vacunación. En la mayoría de los países europeos la vacunación no se está llevando a cabo desde AP, a diferencia de en España. Varios países han optado por vacunaciones masivas en grandes dispositivos diseñados ad hoc. Sin embargo, en las vacunaciones masivas se debe garantizar un registro adecuado, una supervisión posvacunal, la declaración de reacciones adversas, y la garantía de la administración de una segunda dosis en el plazo establecido, evaluando los problemas de salud que hayan podido ocurrir de una a otra dosis. Todas estas circunstancias se garantizan con la vacunación desde AP. Además, es más probable que la vacunación llegue adecuadamente a población vulnerable.
De cara a un futuro inmediato de apertura de fronteras entre países, ha surgido el debate del pasaporte o carné de vacunaciones. La UE ha lanzado la propuesta de desarrollar un certificado digital (Digital Green Card) con información sobre vacunación COVID-19 para una movilidad segura entre países22. Quedan por resolver aspectos como la capacidad de contagio de las personas con inmunidad, personas no candidatas a poder ser vacunadas23. Las estadísticas de vacunación facilitadas por el ECDC ofrecen un despliegue lento de la campaña de vacunación, el 10% de la población ha recibido la primera dosis y el 4,5% las dos dosis a 15 marzo de 2021, salvo en Reino Unido que sigue el ejemplo de Israel en velocidad de vacunación, a pesar de sus dificultades iniciales.
Finalmente, toda Europa es consciente de que una pandemia es un fenómeno global, por lo que para superarla el acceso a pruebas de detección, tratamientos y vacuna debe ser mundial. Nadie está seguro si no lo estamos todos. Para conseguirlo se ha creado una colaboración mundial para potenciar el acceso equitativo a las pruebas, los tratamientos y las vacunas COVID-19 (Acelerador ACT). Uno de los pilares de la estrategia es COVAX. Su objetivo es acelerar el desarrollo y la fabricación de las vacunas y garantizar un acceso justo y equitativo para todos los países del mundo. La UE ha aportado un billón de euros al fondo COVAX.
La incertidumbre sobre qué ocurre con la rápida propagación de las nuevas variantes COVID más contagiosas o futuras mutaciones, plantea la necesidad de revacunación futura o estacional, así como el escepticismo sobre la cobertura vacunal a largo plazo y la posible existencia de portadores asintomáticos. Por lo que es fundamental asegurar el seguimiento y la eficacia de las campañas de vacunación y proporcionar la evidencia necesaria que justifiquen este tipo de medidas sin incrementar las inequidades.
Tras este análisis, pensamos que es necesario desarrollar un plan de contingencia de AP a nivel europeo para responder adecuadamente desde este nivel asistencial a futuras olas de pandemia y campañas de vacunación. Un grupo de expertos mundiales está trabajando en un documento de recomendaciones para septiembre de 2021 con propuestas concretas de inversión en recursos humanos en los sistemas de salud24.
LimitacionesEl presente trabajo se ha realizado con la información oficial disponible hasta el 21 de marzo de 2021 y el apoyo de oficinas nacionales de Salud Pública. La evolución de la pandemia, los cambios en las medidas tomadas sobre la gestión de los profesionales sanitarios, el conocimiento cada día mayor de la inmunidad y la disponibilidad progresiva de nuevas vacunas hace que los datos hagan cambiar escenarios y decisiones rápidamente.
ConclusiónLa pandemia ha mostrado carencias a nivel de los recursos humanos europeos no solo en el número de personal disponible sino en la protección de este personal. El desarrollo de planes de contingencia para AP a nivel europeo podría contribuir a mejorar la respuesta asistencial y las estrategias de vacunación.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Para realizar la tabla 1 se solicitó información y se realizó una búsqueda exhaustiva de datos a través de páginas oficiales, colegios profesionales, sindicatos y noticias de prensa contrastadas. Agradecemos a las siguientes personas y entidades su colaboración: Anne-Sofie Dam Bjørkman (Dinamarca), Michelle Stadlander (Países Bajos), Sharon Hancart (Bélgica), Megan (Office of National Statistics, Reino Unido), Dr. Diego Ayuso (Consejo General de Enfermería), Carmen Recio (Consejo General de Colegios Farmacéuticos). Isabel Lozano (Sindicato de Técnicos de Enfermería). The Department of Health (DoH) in Northern Ireland, Oficina de prensa de la Organización Médica Colegial (OMC), ECDC info mailbox team. A pesar de ello, somos conscientes que los datos pueden estar infrarregistrados al no existir registros centralizados en muchos países.