En el presente artículo abordamos tres síndromes clínicos infecciosos con diferentes gérmenes como causantes, pero tienen en común que las manifestaciones que presentan son a nivel genital. Algunos son estrictamente originados por gérmenes de transmisión sexual, pero otros no. Hablaremos en este capítulo de las vulvovaginitis, de la lesión ulcerada genital y del virus del papiloma humano, tres grandes entidades que presentan una tasa no menospreciable de consulta en atención primaria, en aumento en los últimos años, y que como profesionales de salud debemos saber abordar por completo, desde su manejo diagnóstico, pasando por su correcto tratamiento y finalizando con los posteriores controles. En estas entidades es tan importante el correcto abordaje como el saber recomendar la prevención, el estudio de contactos y los cribados de otras infecciones que pueden presentarse concomitantemente.
In this paper we approach three clinical syndromes with different microbial agents that cause sexually transmitted diseases (STD) with a common condition: the symptomatology is in the genital area. Some of these microbial agents are transmitted strictly sexually, but not all. In this section we will discuss about vulvovaginitis, genital ulcers and human papilloma virus, three syndromes which have increased their incidence in recent years and primary care must know its management: diagnosis, correct treatment, controls, and study of sexual contacts. The optimal approach is as important as knowing how to recommend prevention of STD, contact study and screening for other infections that can be present at the same time although asymptomatically.
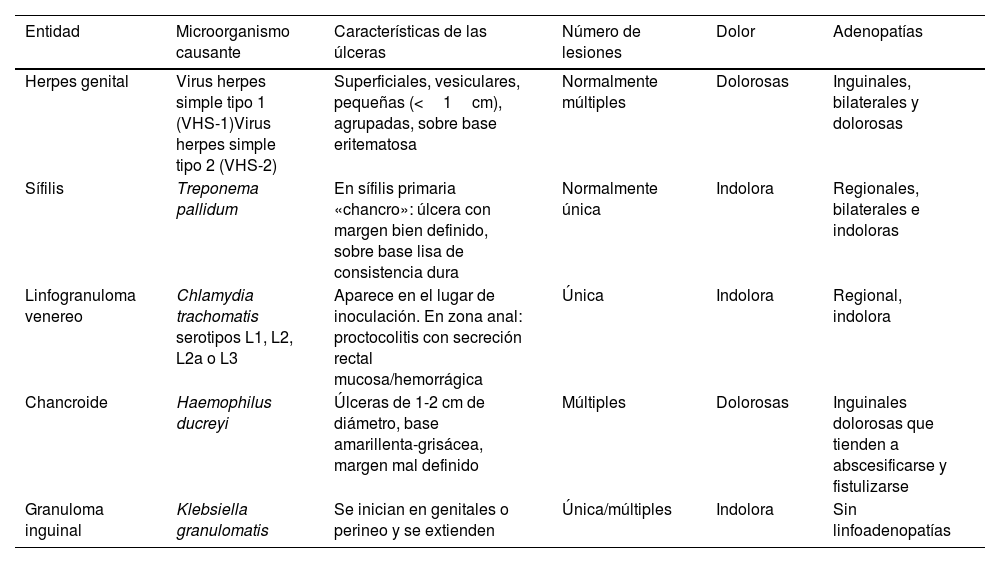
Ante una consulta por lesión ulcerada a nivel genital abordaremos dos pilares básicos: una correcta anamnesis dirigida al problema de salud y una adecuada exploración física (tabla 1). Ambos nos ayudarán en el diagnóstico diferencial de estas lesiones que se centran sobre todo en dos entidades infecciosas: herpes genital y sífilis. Aunque con mínima frecuencia, hay que tener presente también el linfogranuloma venéreo, el chancroide y el granuloma inguinal (tabla 2). Debemos tener en cuenta que pueden ser debidas a causas no infecciosas, como la enfermedad de Behçet, otras vasculitis, tumores, o también traumatismos1-3.
Valoración del riesgo de ITS: Qué debemos tener en cuenta para una correcta anamnesis
| Relaciones | |
| Situación actual | √ Edad√ Pareja: ¿Tiempo con ella? ¿Pareja nueva? ¿Diversas parejas? |
| Identificar problemas | √ ¿Te preocupa algo sobre tu relación? Abordaje de infidelidades, violencia, abuso… |
| Conductas sexuales | |
| Pareja/s | √ Último contacto sexual: ¿con tu pareja, con otra persona?√ ¿Con cuántas personas has tenido relaciones en los últimos tres meses? ¿Y en el último año?√ ¿Relaciones con personas de otros países?√ Contacto por: redes sociales, fiestas con alcohol, droga, sauna… |
| Preferencias sexuales | √ ¿Relaciones con hombres, mujeres, ambos? |
| Prácticas sexuales | √ Tipo de relaciones. ¿Con penetración vaginal, bucogenitales, sexo oral, penetración anal (pasiva o activa)? |
| Protección | √ ¿Utilizas preservativo: siempre, a veces, nunca? ¿Con la pareja, con contactos esporádicos?√ ¿Cómo se utiliza: desde el principio, solo durante la eyaculación?√ ¿Cuándo: en penetración vaginal, en anal, en sexo oral? |
| Historia ITS | |
| Cribados previos | √ ¿Alguna vez te han realizado pruebas ITS?√ ¿Cuándo fue la última? |
| ITS previas | √ ¿Alguna vez has tenido una ITS? ¿Cuándo? ¿Cuál? |
| Historia reproductiva | |
| Anticoncepción | √ ¿Utilizas método anticonceptivo? ¿Cuál? |
| Embarazos | √ ¿Has tenido gestaciones? De ellas, ¿cuántos partos, abortos?√ ¿Alguna complicación durante embarazo/parto? |
| Citologías | √ ¿Resultados de citologías previas?√ ¿Cuándo fue la última? |
| Drogas | |
| Consumo de drogas | √ ¿Tomas alcohol? ¿Algún tipo de droga? |
| Sexo y drogas | √ ¿Has mantenido relaciones bajo la influencia del alcohol y/o de drogas?√ ¿Con qué frecuencia? |
| Historia psicosocial | |
| Sexo comercial | √ ¿Eres profesional o consumidor de sexo comercial? ¿Con qué frecuencia?√ ¿Cuándo fue la última vez? |
| Vacunas | |
| Vacunas recibidas | √ ¿Vacunación correcta de la hepatitis A/B del VPH? |
Fuente: tabla de realización propia teniendo en cuenta las diversas recomendaciones de las últimas GPC, publicadas en CAAPS VII.
Diagnóstico diferencial: características de las principales etiologías infecciosas de las úlceras genitales
| Entidad | Microorganismo causante | Características de las úlceras | Número de lesiones | Dolor | Adenopatías |
|---|---|---|---|---|---|
| Herpes genital | Virus herpes simple tipo 1 (VHS-1)Virus herpes simple tipo 2 (VHS-2) | Superficiales, vesiculares, pequeñas (<1cm), agrupadas, sobre base eritematosa | Normalmente múltiples | Dolorosas | Inguinales, bilaterales y dolorosas |
| Sífilis | Treponema pallidum | En sífilis primaria «chancro»: úlcera con margen bien definido, sobre base lisa de consistencia dura | Normalmente única | Indolora | Regionales, bilaterales e indoloras |
| Linfogranuloma venereo | Chlamydia trachomatis serotipos L1, L2, L2a o L3 | Aparece en el lugar de inoculación. En zona anal: proctocolitis con secreción rectal mucosa/hemorrágica | Única | Indolora | Regional, indolora |
| Chancroide | Haemophilus ducreyi | Úlceras de 1-2 cm de diámetro, base amarillenta-grisácea, margen mal definido | Múltiples | Dolorosas | Inguinales dolorosas que tienden a abscesificarse y fistulizarse |
| Granuloma inguinal | Klebsiella granulomatis | Se inician en genitales o perineo y se extienden | Única/múltiples | Indolora | Sin linfoadenopatías |
Hay que destacar que la presencia de lesiones ulceradas genitales se asocia a un aumento de riesgo para contraer o transmitir el VIH así como otras infecciones de transmisión sexual (ITS), y es importante tenerlo en cuenta para su correcto cribado siempre que nos encontremos ante estas entidades.
La causa más frecuente de lesión ulcerada en nuestro medio es el herpes genital, seguida de sífilis. El linfogranuloma venéreo en Europa lo vemos con formas clínicas de proctitis, proctocolitis, incluso formas asintomáticas, siendo mucho más difícil ver granuloma inguinal y chancroide2,4.
Herpes genitalEl herpes genital es causado por el virus del herpes simple (VHS), del cual hay dos tipos: VHS-1 y VHS-2. El VHS-1 se puede contraer mediante contacto no sexual y es la primera causa de herpes orolabial, aunque también puede causar el genital. El VHS-2 se transmite generalmente por contacto sexual y causa el herpes genital, aunque también puede existir en lesiones orales3,4.
ClínicaPrimoinfección. Después de un período de incubación de 4-7días aparecen múltiples lesiones en la zona genital que siguen una evolución, desde eritema pasando por pápulas, vesículas, úlceras dolorosas y costras que se resuelven en 2-3semanas. El 50% de las personas pueden presentar cefalea, fiebre o disuria. Debemos tener en cuenta que en una gran cantidad de casos nuevos de herpes no se llega a un diagnóstico, ya que los signos y síntomas son de corta duración o no llegan a aparecer.
Recurrencias. El VHS se mantiene en el organismo indefinidamente y se puede reactivar, produciendo semanas o meses tras el contagio la misma clínica de la primoinfección, aunque normalmente de más corta duración y menos sintomática, resolviéndose en 5-10días. Estos episodios se pueden ir repitiendo, pero disminuyen con el paso del tiempo.
Diagnóstico5,6Ante la sospecha clínica, recogeremos una muestra de la lesión y daremos tratamiento. El patrón oro para el diagnóstico es la reacción en cadena de la polimerasa (PCR). Recogida de muestra (el mejor momento es cuando hay vesículas). Primero limpiamos la zona con gasa húmeda, rompemos las vesículas si las hay, para recoger líquido con escobillón; si ya está en fase de costra, se retira esta con la punta de una aguja estéril para poder fregar con escobillón. Se cursa a laboratorio solicitando PCR, que tipificara el virus.
El tratamiento6 no es curativo, pero ayuda a controlar la clínica: disminuye el tiempo y los síntomas y siempre lo daremos vía oral; el tópico es mucho menos efectivo y no se recomienda. Su beneficio será máximo cuando lo podamos iniciar 72horas antes de que aparezcan las lesiones. Disponemos de tres antivirales orales: aciclovir, famciclovir y valaciclovir, los tres con un buen perfil de seguridad y con eficacia similar. La elección de uno u otro nos la marcarán el coste, la posología o las preferencias del paciente2. A este tratamiento deberemos añadir analgesia en caso necesario.
El tratamiento variará en función de que sea el primer brote, donde trataremos la primoinfección, de que nos encontremos con los episodios recurrentes, donde daremos tratamiento de las recurrencias (generalmente con pautas más cortas), o finalmente podremos prescribir un tratamiento supresivo, que tomarán diariamente durante un largo período de tiempo aquellos pacientes que tengan varias recurrencias y muy sintomáticas que afecten la calidad de vida. Normalmente se inicia un tratamiento supresivo en aquellos casos de más de seis episodios en el último año, y se realiza el seguimiento para valorar si disminuyen los episodios o bien si son menos sintomáticos.
Tratamiento de la primoinfección:
- •
Aciclovir 400mg/3 veces al día, 7-10 días.
- •
Valaciclovir 1g/2 veces al día, 7-10 días.
- •
Famciclovir 250mg/3 veces al día, 7-10 días.
Tratamiento de los episodios recurrentes:
- •
Aciclovir 400mg/3 veces al día, 5días, o 800mg/2 veces día, 5días, o 800mg/3 veces día, 2días.
- •
Valaciclovir 500mg/2 veces al día, 3 días, o 1g/día, 5días.
- •
Famciclovir 125mg/2 veces al día, 5 días, o 1g/2 veces día, 1día.
Tratamiento supresivo:
- •
Aciclovir 400mg/2 veces al día.
- •
Valaciclovir 500mg/1 vez al día.
- •
Famciclovir 250mg/2 veces al día.
En mujeres embarazadas el tratamiento de elección es el aciclovir con las pautas anteriormente descritas; solo debe tenerse en cuenta que si es a partir de las semana 36 de gestación lo mantendremos hasta el parto. En el caso del tratamiento supresivo, están recomendados aciclovir 400/8h o valaciclovir 500 una vez al día.
Junto el tratamiento aconsejaremos abstinencia sexual hasta la curación de las lesiones. Aprovecharemos el momento de consulta para recomendar prácticas de sexo seguro, con el uso regular y correcto de preservativo. Destacar que siendo el mejor método de protección frente a las ITS, su protección es limitada en el caso del herpes genital.
SífilisLa sífilis7 está causada por el microorganismo Treponema pallidum. La transmisión por contacto sexual es a través de las mucosas, por donde penetra este microorganismo y se disemina por el cuerpo humano, pudiendo invadir cualquier órgano.
ClínicaDividiremos su clínica según estadios:
Sífilis precoz
- •
Sífilis primaria. Después de un período de incubación de 3-90días (normalmente 3 semanas) aparece en el lugar de inoculación una lesión ulcerada indolora conocida como chancro sifilítico. Sin tratamiento cura espontáneamente en 2-8 semanas.
- •
Sífilis secundaria. La desarrollan el 25% de los pacientes no tratados de la primaria y aparece a las 2-12 semanas del contagio. Se presenta con diversas manifestaciones, de las cuales el exantema maculopapular que afecta la superficie del cuerpo es la más frecuente, y puede persistir de días hasta 8semanas. Este exantema afecta característicamente a las palmas y las plantas de pies. Pueden aparecer cefaleas, febrícula, artralgias, linfoadenopatías, anorexia, entre otros.
- •
Tras el período secundario, el paciente quedará asintomático con el microorganismo latente en el cuerpo durante un segundo período de incubación: sífilis latente precoz.
Sífilis tardía
A partir del primer año del contagio:
- •
Sífilis latente tardía. Paciente asintomático en el que el diagnóstico de sífilis se realiza por resultados de pruebas serológicas. Cuando no se sabe si hace más de un año del contagio, la llamamos sífilis latente indeterminada y se trata como si fuese una latente tardía.
- •
Sífilis terciaria. La desarrollan una tercera parte de los pacientes no tratados. Gracias al tratamiento de la sífilis y a su curación, en nuestros días es difícil ver manifestaciones clínicas. Estas son:
- ∘
Neurosífilis: paresia, afasia, manifestaciones psiquiátricas, tabes dorsal, pupila de Argyll Robertson. Para el diagnóstico de la neurosífilis es necesario demostrar la presencia de anticuerpos antitreponémicos en el líquido cefalorraquídeo (LCR).
- ∘
Sífilis cardiovascular: endoarteritis obliterante de la aorta que provoca aortitis y aneurismas.
- ∘
Goma: lesión granulomatosa no dolorosa que aparece con más frecuencia en hueso, piel y mucosas.
- ∘
Técnicas directas. Visualización del treponema mediante microscopia de campo oscuro, inmunofluorescencia directa o detección mediante técnicas de amplificación genómica. Ninguna de ellas está disponible en atención primaria.
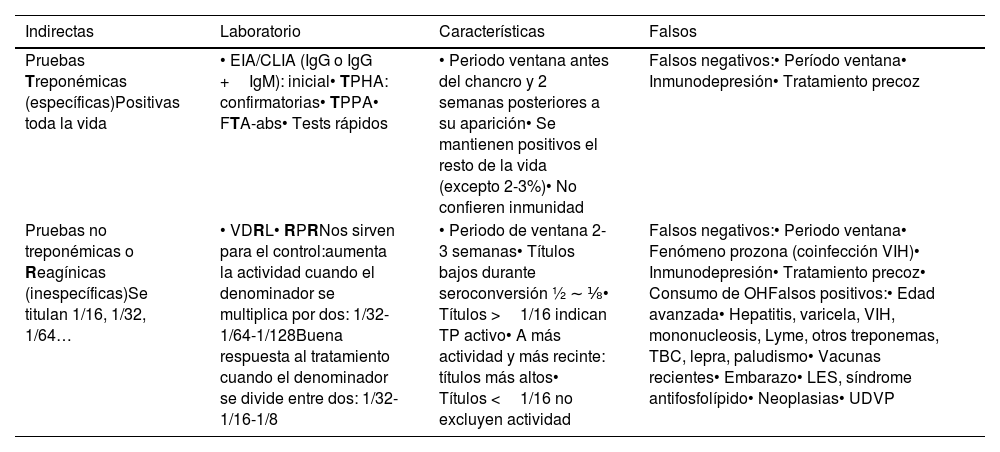
Técnicas indirectas. Pruebas serológicas que clasificamos en treponémicas y no treponémicas (pueden ser negativas en período de incubación):
- •
Pruebas no treponémicas o reagínicas. Anticuerpos a antígenos de células dañadas por la infección. Las más utilizadas son VDRL y RPR: son serologías que se titulan (por ejemplo, 1/64 significa que se encuentran en un suero diluido 64 veces), y los títulos varían en función de la evolución de la enfermedad; por eso son muy útiles para valorar la respuesta al tratamiento. Podemos encontrar falsos negativos, sobre todo en el período de incubación, y falsos positivos durante el embarazo, en usuarios de drogas por vía parenteral y en pacientes con lupus o tuberculosis.
- •
Pruebas treponémicas. Anticuerpos a antígenos de T.pallidum. Las más utilizadas son TPHA, FTA-Abs,TP-PA y EIA. Mayoritariamente se mantienen positivas toda la vida, independientemente de la fase y del tratamiento y/o curación (tablas 3 y 4).
Tabla 3.Pruebas de laboratorio para el diagnóstico y el seguimiento de la sífilis
Indirectas Laboratorio Características Falsos Pruebas Treponémicas (específicas)Positivas toda la vida • EIA/CLIA (IgG o IgG +IgM): inicial• TPHA: confirmatorias• TPPA• FTA-abs• Tests rápidos • Periodo ventana antes del chancro y 2 semanas posteriores a su aparición• Se mantienen positivos el resto de la vida (excepto 2-3%)• No confieren inmunidad Falsos negativos:• Período ventana• Inmunodepresión• Tratamiento precoz Pruebas no treponémicas o Reagínicas (inespecíficas)Se titulan 1/16, 1/32, 1/64… • VDRL• RPRNos sirven para el control:aumenta la actividad cuando el denominador se multiplica por dos: 1/32-1/64-1/128Buena respuesta al tratamiento cuando el denominador se divide entre dos: 1/32-1/16-1/8 • Periodo de ventana 2-3 semanas• Títulos bajos durante seroconversión ½ ∼ ⅛• Títulos >1/16 indican TP activo• A más actividad y más recinte: títulos más altos• Títulos <1/16 no excluyen actividad Falsos negativos:• Periodo ventana• Fenómeno prozona (coinfección VIH)• Inmunodepresión• Tratamiento precoz• Consumo de OHFalsos positivos:• Edad avanzada• Hepatitis, varicela, VIH, mononucleosis, Lyme, otros treponemas, TBC, lepra, paludismo• Vacunas recientes• Embarazo• LES, síndrome antifosfolípido• Neoplasias• UDVP Tabla 4.Relación entre períodos de la sífilis y valores de las pruebas diagnósticas
Período Treponémicas Reagínicas ¿Infectan? Desde el contacto hasta la aparición del chancro −negativas antes que aparezca chancro − No Sífilis primaria +/−positivizan a las 2 semanas de la aparición del chancro +/−positivizan a las 2 semanas de la aparición del chancroTítulos en crecimiento Sí Sífilis secundaria + +títulos elevados >1/16 Sí Sífilis latente precoz + +títulos elevados, pero en descenso Sí/No Sífilis latente tardía + +títulos en descenso, bajos (serología residual) y con el tiempo negativizan No Sífilis terciaria + +títulos muy bajos (títulos altos predicen alteraciones en LCR) No Sífilis tratada + +títulos muy bajos <1/16 o negativos No
Sífilis precoz. Sífilis primaria o chancro, sífilis secundaria o secundarismo sifilítico, sífilis latente precoz (menor de un año de duración):
- •
Tratamiento de elección: penicilina G benzatina 2,4M i.m., dosis única.
- •
En alérgicos: doxiciclina 100/12h v.o. 10-14días o azitromicina 2g v.o., dosis única. En los casos en los que se prescribe la pauta de elección debe vigilarse muy de cerca la respuesta.
- •
En embarazadas: si el diagnóstico es a partir de la semana 28 se administrará una segunda dosis de penicilina 2.4M i.m. a los 8días de la primera dosis.
Sífilis tardía. Sífilis latente tardía (mayor de un año de duración), sífilis latente indeterminada, sífilis terciaria:
- •
Tratamiento de elección: penicilina G benzatina 2,4M i.m./semana, 3semanas.
- •
En alérgicos: doxiciclina 100/12h v.o. 28días.
- •
Neurosífilis: penicilina G 3-4M/ 4h i.v. 10-14días o penicilina G procaína 2,4M /24h i.m. 14días +probenecid 500/6h v.o. 14días.
- •
En pacientes con alergia a la penicilina, embarazadas, VIH o para el tratamiento de la neurosífilis debemos plantearnos la desensibilización en medio hospitalario.
Advertir siempre al paciente de la posible reacción de Jarisch-Herxheimer: cuadro sintomático que vemos en las primeras 24horas tras el tratamiento en un tercio de pacientes tratados por sífilis primaria y en dos tercios de secundaria. Consiste en un cuadro agudo de cefalea, artromialgias, malestar general, náuseas y escalofríos que suele remitir con paracetamol o ibuprofeno.
Tras el tratamiento debemos monitorizar la respuesta con los test reagínicos: una disminución de dos diluciones podemos considerar una evolución favorable (p.ej., 1/64 a 1/16), y por el contrario un aumento de dos diluciones (1/8 a 1/32), un fracaso terapéutico o posible reinfección.
Junto al tratamiento y como en el resto de ITS:
- •
Consejos sobre sexo seguro, uso de preservativo de manera sistemática y correcta.
- •
Cribado para otras ITS: VIH, VHB, VHC, uretritis.
- •
Estudio de contactos:
- ∘
Sífilis primaria: 3 meses previos a la clínica.
- ∘
Sífilis secundaria: 6 meses.
- ∘
Sifilis latente precoz: 1 año.
- ∘
Sífilis latente tardía o indeterminada: retroceder hasta la última serología negativa o tanto como sea posible.
- ∘
- •
Tratamiento epidemiológico de los contactos (antes de resultados): en el caso de sífilis primaria, secundaria y latente precoz.
- •
Seguimiento serológico: solicitaremos las pruebas reagínicas para el seguimiento (RPR, VDRL) a los 3, 6 y 12meses.
La vulvovaginitis (VV) es la inflamación de la mucosa vaginal y de la piel vulvar. Cursa con síntomas como secreción vaginal alterada, prurito o ardor. Es un motivo de consulta habitual en las consultas de atención primaria.
El flujo vaginal fisiológico es claro, no maloliente, no se acompaña de malestar ni picazón y la cantidad varía durante el ciclo menstrual de la mujer.
Las causas más frecuentes de VV son las infecciosas: vaginosis bacteriana (causa el 40-50% de las VV), candidiasis vulvovaginal (20-25%) y tricomoniasis (15-20%). Las VV no infecciosas representan el 5-10% de los casos de VV e incluyen las causas atróficas, irritantes y alérgicas1,8,9.
El diagnóstico etiológico es aconsejable para poder pautar el tratamiento correcto10. Por ello, una anamnesis completa y la exploración física serán indispensables, acompañadas de pruebas de laboratorio.
En las VV infecciosas, el diagnóstico de laboratorio requiere la recogida de una muestra del flujo vaginal. Para ello no es necesario el uso de espéculo. Varios estudios han demostrado una fuerte correlación entre las muestras de hisopos recolectadas por el paciente y las recolectadas por el clínico para el diagnóstico de VV8,11.
La vaginosis bacteriana se caracteriza por un desequilibrio en la microbiota vaginal, con un sobrecrecimiento de las bacterias anaerobias y una disminución de las especies de Lactobacillus productoras de peróxido de hidrógeno (H2O2), que en condiciones normales constituyen la flora vaginal predominante11. La VV por Trichomonas vaginalis es la única que se considera de transmisión sexual y requiere el estudio y el tratamiento de las parejas sexuales de los últimos 3meses12.
Los tipos de VV, los síntomas y signos, los factores de riesgo de padecerlas, el método diagnóstico y el tratamiento se presentan resumidos en la tabla 5.
Resumen de las vulvovaginitis
| Vulvovaginitis infecciosas | |
| Vaginosis bacteriana | Etiología: no se considera una infección de transmisión sexual, sino que está producida por una alteración en la flora normal de la vagina con sobrecrecimiento de bacterias anaeróbicas (Prevotella sp., Mobiluncus sp.), Gardnerella vaginalis |
| Síntomas y signos: asintomática (50% de los casos)Leucorrea, secreción vaginal con olor a pescadoFlujo blanco, gris o amarillo, abundante y maloliente, no eritema | |
| Diagnóstico: cultivo vaginalMicroscopia simple (Clue test para Gardnerella vaginalis) | |
| Factores que contribuyen a su presencia: duchas vaginales, tabaquismo, parejas sexuales nuevas o múltiples, relaciones sexuales sin protección | |
| Tratamiento: metronidazol o clindamicina tópicos, o metronidazol oral o cloruro de decualinio comprimidos vaginalesMetronidazol gel 0,75%, 5g, 1 aplicación vaginal/día, 5 díasoClindamicina crema 2%, 5g, 1 aplicación vaginal/día, 5 díasoMetronidazol 500 mg 1 c/12 h, 7 díasoCloruro de decualinio (Fluomizin®) 10 mg, 1 comp vaginal/día, 6 díasTratamientos alternativos: tinidazol oral, clindamicina oral o clindamicina comprimidos vaginales | |
| Candidiasis | Etiología: Candida albicans u otras especies de Candida |
| Síntomas y signos: asintomática (> 20% de los casos)Leucorrea, prurito y/o escozor vulvar, disuria, dispareuniaFlujo vaginal blanco, grumoso (con aspecto de yogur), inodoro, eritema y edema vulvar | |
| Diagnóstico: Cclínica compatibleMicroscopia simple (KOH 10T para Candida) o cultivo vaginal | |
| Factores que contribuyen a su presencia: tratamiento reciente con antibiótico de amplio espectro o corticoides o inmunosupresoresAnticonceptivos hormonalesEmbarazoUso de ropa interior sintética, muy ajustada o con exceso de lavadosUso de jabones vaginalesPero la mayoría de las mujeres sanas y sin complicaciones no presentan factores desencadenantes identificables | |
| Tratamiento farmacológico: las formulaciones tópicas de corta duración son las recomendadas. Los fármacos azoles aplicados tópicamente son más eficaces que la nistatinaVía tópica (de elección). Por ejemplo, con:Clotrimazol 500 mg en monodosis de comprimidos vaginalesoClotrimazol 100 mg 2c vaginales/día durante 3 díasoClotrimazol 100 mg 1c vaginal/día 6 díasoClotrimazol crema vaginal 2% 1 aplicación/día 3 díasTratamiento alternativo, vía oral: fluconazol 150 mg 1c oral monodosisNo está indicado el tratamiento de las parejas sexuales si están asintomáticas | |
| Tricomoniasis | Etiología: Tricomonas vaginalis |
| Síntomas y signos: asintomática o con mínimos síntomas (75% de los casos)Leucorrea, prurito vulvar, disuriaFlujo vaginal espumoso amarillo-verdoso, purulento y malolienteEritema del cuello uterino (en fresa) y de la vulva | |
| Diagnóstico: cultivo o PCR en muestra vaginal | |
| Factores que contribuyen a su presencia: múltiples parejas sexuales. Otras infecciones de transmisión sexualRelaciones sexuales sin protección. Tabaquismo | |
| Tratamiento: metronidazol 2g vía oral, monodosisoTinidazol 2g vía oral, monodosisoMetronidazol 500 mg/12 h, durante 5-7 díasDeben recibir tratamiento las parejas sexuales de los últimos 3 meses | |
| Vulvovaginitis no infecciosas | |
| Vaginitis atrófica | Etiología: déficit de estrógenos |
| Síntomas y signos: sequedad vaginal, dispareunia, comezón y disuriaMucosa vaginal delgada y friable | |
| Factores relacionados: menopausia, ooforectomía, radioterapia, quimioterapia, trastornos inmunológicos, insuficiencia ovárica precoz, trastornos endocrinos, medicamentos antiestrogénicos | |
| Diagnóstico clínico: Ph vaginal elevado | |
| Tratamiento: Lubricantes libres de estrógenos o estrógenos tópicos | |
| Vaginitis de contacto | Síntomas y signos: ardor, dolor, eritema vulvar |
| Vaginitis irritativa:Clínica: ardor, dolor, eritema vulvarPor contacto con irritantes como: jabones, tampones, condones, diafragmas, juguetes sexuales, pesarios, productos tópicos, duchas vaginales, limpieza meticulosa, ropaDiagnóstico clínico | |
| Vaginitis alérgicaClínica: ardor, dolor, eritema vulvarReacción alérgica a: esperma, duchas vaginales, condones o diafragmas de látex, tampones, productos tópicos, medicamentos, ropa, historia atópicaDiagnóstico a partir de la historia clínica y del examen físico. A veces se requiere una biopsia | |
| El tratamiento de las vaginitis de contacto consiste en la eliminación del irritante / alérgeno, hidratación con baños de asiento, emolientes y esteroides tópicos de potencia media, hasta su resoluciónLas pacientes con síntomas graves deben derivarse a ginecología. Algunas pacientes se benefician del tratamiento con agentes inmunosupresores tópicos (p.ej., tacrolimus) | |
El virus del papiloma humano (VPH) es un virus ADN que pertenece a la familia Papillomaviridae. Se han identificado más de 100 genotipos distintos, de los cuales se estima que unos 40 se pueden encontrar en el área genital y anal1.
Generalmente se transmite por vía sexual, pero también es posible contraerlo verticalmente de madre a hijo, por contacto con la mucosa cervical durante el parto, por vía transplacentaria y, con menor frecuencia, por transmisión horizontal durante la infancia13.
La infección por el VPH constituye la infección de transmisión sexual más frecuente en el mundo y constituye actualmente un importante problema de salud pública. Habitualmente produce infecciones autolimitadas y asintomáticas que pueden pasar desapercibidas. En otros casos puede manifestarse con lesiones benignas, como las verrugas genitales, o con el desarrollo de neoplasias que pueden localizarse en el cérvix, el ano, el pene, la vagina o la orofaringe.
Según su grado de asociación con el cáncer de cuello uterino, los genotipos de VPH se clasifican en13:
- •
Alto riesgo oncogénico: genotipos 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58 y 59. El 16 y el 18 son los causantes de la mayoría de los cánceres relacionados con el VPH.
- •
Probable/posible alto riesgo oncogénico: 26, 53, 64, 65, 66, 67, 68, 69, 70, 73 y 82.
- •
Bajo riesgo, no oncogénicos: los más frecuentes entre estos son el 6 y el 11, causantes de los condilomas acuminados y de la papilomatosis respiratoria recurrente.
Las vacunas frente al VPH son recombinantes y no contienen ADN del virus, por lo que no tienen capacidad infectiva, ni replicativa, ni oncogénica. Inducen la producción de anticuerpos específicos contra la proteína L1 de la cápside viral.
Actualmente existen tres vacunas frente al VPH comercializadas en España. La primera fue la vacuna tetravalente Gardasil®, en 2007; la segunda fue la vacuna bivalente Cervarix®, en 2008, y la tercera, la nonavalente Gardasil9®, en 2017. Todas ellas han demostrado su eficacia en la prevención de infecciones y de lesiones precancerosas debidas al VPH, especialmente cuando se administraron en adolescentes antes de tener contacto con el virus.
Solo están indicadas para la prevención de la infección, y carecen de efecto sobre las infecciones por VPH activas o sobre la enfermedad clínica asociada al virus ya existente en el momento de la vacunación. Han demostrado una amplia seguridad en todos los estudios realizados pre y poscomercialización.
En España, la vacuna frente al VPH se administra sistemáticamente y de forma gratuita para la población femenina a los 12años, con una pauta de dos dosis. Esto puede ir cambiando. Así, en Cataluña, a partir del curso escolar 2022-2023 se vacunan niños y niñas a los 11-12años en sexto de educación primaria. A partir de los 15años la pauta consta de tres dosis que se administran a los 0, 2 y 6meses. Desde el año 2018 está incluida en el calendario vacunal del adulto, con la financiación de la vacuna para los siguientes colectivos considerados de riesgo: hombres o mujeres con síndrome WHIM (inmunodeficiencia primaria), hasta los 26años en infección por VIH, hombres con relaciones homosexuales y personas en situación de prostitución y mujeres con tratamiento escisional de cérvix de cualquier edad14.
Consideraciones éticasLos autores de este artículo declaran cumplir las consideraciones éticas para su publicación.
FinanciaciónLos autores de este artículo declaran que no han contado con financiación externa para elaborar el mismo.
Conflicto de interesesLos autores de este artículo declaran no presentar conflicto de intereses para el desarrollo del mismo.