Programa de Actividades Preventivas y de Promoción de la Salud-PAPPS 2024
More infoLa crianza y el desarrollo psicosocial de los hijos que viven con padres con trastornos mentales graves (esquizofrenia y trastornos delirantes, depresión mayor, episodio de manía, intentos de suicidio, trastornos graves de la personalidad, alcoholismo o abusos de otras drogas y otros trastornos) pueden ser más difíciles, y su calidad de vida, sus relaciones y su salud mental pueden verse seriamente afectadas. Conseguir un cierto conocimiento en la práctica clínica que facilite la recogida y la investigación de antecedentes psiquiátricos de los padres y la identificación de factores de riesgo y señales de alerta elementales en los niños supone una mejoría en las capacidades de los equipos de Atención Primaria de Salud (APS) para integrar los elementos de salud mental en su práctica cotidiana. Se trata, además, de un paso previo imprescindible para poner en marcha intervenciones preventivas, al menos elementales, necesarias para la protección de la salud mental de esos niños y futuros adultos: ese es el núcleo de este subprograma del PAPPS para el cuidado de la salud mental de los niños y de los adolescentes en el caso de antecedentes de psicopatología en los progenitores o cuidadores.
The upbringing and psychosocial development of children who live with parents with serious mental disorders (schizophrenia and delusional disorders, major depression, manic episode, suicide attempts, severe personality disorders, alcoholism or abuse of other drugs and other disorders) can be more difficult, and your quality of life, relationships, and mental health may be seriously affected. Achieving a certain knowledge in clinical practice that facilitates the collection and investigation of parents’ psychiatric history and the identification of risk factors and basic warning signs in children, represents an improvement in the capabilities of Primary Health Care (PHC) teams to integrate mental health elements into your daily practice. It is also an essential preliminary step to implement preventive interventions, at least elementary, necessary to protect the mental health of these children and future adults: that is the core of this PAPPS subprogram for the care of the mental health of children and adolescents in the case of a history of psychopathology in parents or caregivers.
Desde el punto de vista preventivo, la definición práctica del grupo poblacional con «antecedentes de patología psiquiátrica en los padres» hace referencia a los hijos con antecedentes de haber sido criados por progenitores diagnosticados de trastornos mentales. Habitualmente, en los estudios y revisiones científicas sobre el tema se suelen considerar en los progenitores los grupos diagnósticos de psicosis, depresión mayor, trastornos graves de personalidad, trastornos disociales, trastornos por ansiedad, discapacidad intelectual y suicidio1-3. Teniendo en cuenta la accesibilidad para la Atención Primaria de Salud (APS) de dichos diagnósticos psicopatológicos de los progenitores o cuidadores, nuestro grupo de prevención ya hace años propuso tener en cuenta los diagnósticos de esquizofrenia y trastornos delirantes, depresión mayor, episodio de manía, intentos de suicidio, trastornos graves de la personalidad y alcoholismo y abuso de otras drogas4.
La crianza y el desarrollo psicosocial de los hijos que viven con padres con trastornos mentales graves pueden ser más difíciles y su calidad de vida, sus relaciones y su salud mental pueden verse afectadas. Hoy sabemos que esas situaciones en la crianza y en el desarrollo son básicas en las descompensaciones psicopatológicas posteriores de los hijos, y que su gravedad de cara al futuro suele pasar inadvertida, aunque estos niños en los países con una asistencia en salud mental mínimamente desarrollada suelen consultar ya en la infancia por problemas diversos que, a menudo, son enfocados muy parcialmente, o directamente negligidos5-8. De ahí la importancia de este subprograma, cuya primera versión por parte de la semFYC y la APS española fue pionera en su momento4. En él se proponen medidas sencillas de prevención primaria en los hijos menores de 22años de edad (tabla 1) con padres con las características mostradas en la tabla 2.
Actividades generales de este subprograma
| El subprograma preventivo se compone de cuatro partes fundamentales, interconectadas entre síA. Detección de los antecedentes psicopatológicos de los padres o cuidadores como parte fundamental de toda historia clínicaB. Determinación de si existen hijos menores de 22 años convivientes o no con esos adultos (lo que debería hacerse con todos los consultantes y en especial en los que han sido diagnosticados con trastornos psicopatológicos)C. Identificación de factores de riesgo y señales de alerta elementales en los hijosD. Facilitación de algún tipo de ayuda biopsicosocial |
Signos de psicopatología a considerar en el subprograma
| A) Psicopatología diagnosticada en los padresa | Siete tipos de trastornos a los que conceder especial atención:• Esquizofrenia y Trastornos delirantes• Trastornos depresivos mayores• Episodio de manía• Intento de suicidio• Trastornos graves de la personalidad• Alcoholismo y abuso de otras drogas• Trastornos por ansiedad excesiva |
| B) Sospecha de patología mental grave en los padres, por presentar estos o el niño/a alguno de los siguientes signos de alertab | • Agresividad dentro de la familia• Episodios reiterados de tristeza e inhibición• Institucionalización psiquiátrica prolongada• Sospecha de abuso de drogas• Carencias biológicas, psicológicas o higiénicas importantes en los hijos o elementos que hacen pensar en una falta de cuidados adecuados y continuados de los mismos• Negligencias en los cuidados psicológicos o físicos• Malos tratos o abusos con los hijos• Episodios de ansiedad o depresión de la madre en el primer año de vida del niño• Aislamiento social de la familia |
Conseguir un cierto conocimiento en la práctica de los apartados de la tabla 1 señalados como A (Investigación de antecedentes psiquiátricos de los padres) y C (Identificación de factores de riesgo y señales de alerta elementales en los niños). Además del objetivo preventivo, ello puede suponer una mejoría en las capacidades de los equipos de APS para integrar los elementos de salud mental en su práctica cotidiana4,9-11. Por otra parte, una cierta experiencia en la detección de los apartados A, B y C es básica para poder realizar las intervenciones mínimas que componen las recomendaciones del subprograma (apartado D).
Evidencia científicaDesde un punto de vista psicopatológico actualizado, hay que entender que el sufrimiento psicológico excesivo, ese que llamamos «psicopatología», tiene que ver con formas de relacionarse del sujeto consigo mismo o con los demás profundamente alteradas, desadaptativas. Pero no todos, ni tan siquiera la mayoría de los sufrimientos psicológicos de los humanos han de entenderse como «psicopatológicos»: tan solo aquellos que no pueden resolverse con la ayuda de su red social y sus núcleos vivenciales naturales y precisan de estudio científico-técnico y ayuda profesionalizada6.
En ese sentido, es fácil entender que personas sometidas a sufrimiento psicológico (emocional y cognitivo) excesivo, que no logran afrontar el mismo sin desarrollar procesos desadaptativos, tampoco puedan en todo momento subvenir a las necesidades, exigencias y crisis de la crianza de niños y jóvenes en el hogar. El tipo de cuidados proporcionados por padres desbordados por su propio sufrimiento es el principal factor de riesgo para un crecimiento desadaptado o alterado de la mente y la personalidad de los hijos1-7,11,12.
En definitiva, desde hace decenios poseemos evidencia de las relaciones entre el tratamiento dado por los padres a sus hijos y las conductas y el desarrollo (emocional y cognitivo) de estos13-23.
Y, sin embargo, con frecuencia las familias, los profesionales y la sociedad, cuando se considera el trastorno mental de los adultos, no prestan la suficiente atención a los hijos que habitan con la familia y a la interacción emocional entre padres e hijos. Se calcula que, a nivel mundial, entre el 15 y el 23% de los niños y adolescentes menores de 18años conviven con uno o los dos progenitores con algún trastorno mental grave3,8,9,24-31. En un estudio de toda la población canadiense se pudo comprobar que el 12,1% de niños menores de 12años convivían con algún progenitor con trastorno mental grave, lo que suponía un monto de 570.000 niños26. En 3 de cada 4niños afectados por esta problemática los padres no habían recibido tratamiento psicológico en los 12meses previos. En el 17% de estos niños, la persona con el trastorno psiquiátrico era el único progenitor que habitaba en el hogar26.
Por otro parte, se estima que 2 de cada 3mujeres y la mitad de los hombres con un trastorno mental grave tienen hijos. Ha habido investigaciones, incluso en nuestros medios, que ponían de relieve que estas familias no solo no tenían menos hijos que la media de la población del entorno, sino más32,33.
Además, diversos estudios muestran que el dato de la psicopatología de los padres interactúa con el SES (estatus económico-social o clase social de la familia): un SES más empobrecido facilita las descompensaciones, tanto de los padres como de los hijos2,32,33.
Por otra parte, si tenemos en cuenta el género de los progenitores diagnosticados, ya hemos señalado en el subprograma de «Hijos de familias monoparentales»34 cómo el diagnostico de psicopatología presenta en nuestras sociedades un gradiente para que las mujeres y los colectivos LGTBI+ sean más a menudo diagnosticados de «trastorno mental» que los varones heterosexuales. En ese sentido, según datos obtenidos a partir de los registros de atención primaria en España, los trastornos «por ansiedad» y la depresión se diagnostican con mayor frecuencia en la mujer, mientras que los trastornos de la personalidad y la esquizofrenia se diagnostican con mayor frecuencia en los varones35. Cada vez hay más evidencia de que la experiencia vital del mismo síndrome psiquiátrico o diagnóstico es diferente según el género, así como la forma de afrontarlo, los síntomas psicológicos y la evolución clínica a medio o a largo plazo36,37. En general, parece que a la mujer le resulta más fácil que al hombre pedir ayuda profesional en caso de sufrir un trastorno mental. Del mismo modo, el género de los hijos influye de forma diferente en las repercusiones, en la evolución y en las consecuencias de la convivencia con un progenitor con trastorno mental, máxime en el caso de familias monoparentales34. En esta compleja interacción juegan un papel determinante no tan solo los elementos asociados al propio diagnóstico, sino también el rol social de cada persona que sufre el trastorno, con las consecuencias que ello posee dentro de nuestra cultura. En estos casos, las situaciones más graves se dan cuando interactúan variables añadidas como el género (femenino), la discriminación social y el aislamiento social, la situación económica precaria, la sobrecarga sobre la mujer de la actividad laboral y los cuidados de la familia2,34-40.
PatogeniaEn definitiva, teniendo en cuenta la siempre invocada pero nunca probada determinación genética41, lo que es seguro es que los sufrimientos de los padres, si son excesivos, «psicopatológicos», hacen que puedan cuidar peor a sus hijos, que puedan mentalizarlos deficientemente42, que en su crianza se hallen sometidos a situaciones emocionales y cognitivas inadecuadas e incluso a un exceso de negligencias (psicológicas y físicas) y maltratos7,23. Todo ello repercute no solo en su organización psicológica, sino en su organización neuro-endocrino-inmunitaria y epigenética y en sus relaciones sociales7,11,20,23,42-49: se trata de factores de riesgo y vulnerabilidad que vienen resumidos en la tabla 3. Naturalmente, eso no ocurre siempre, ni en todos los casos (ni de padres ni de hijos), pero los hijos de padres con un trastorno mental grave tienen mayor probabilidad de desarrollar problemas de conducta en la infancia, incrementos de conductas delictivas o suicidas en la adolescencia, así como otros trastornos mentales en la infancia y en la edad adulta12,24,42-49. Cuando los dos progenitores presentan un trastorno mental, la probabilidad de que el hijo o hija presente un trastorno mental es aún mayor. También tienen un mayor riesgo de presentar problemas de rendimiento académico y problemas somáticos relacionados con el estrés, como el asma o las enfermedades atópicas, así como desnutrición en caso de depresión materna24-31.
Factores de riesgo y vulnerabilidad para psicopatología en el niño/a y la familia a tener en cuenta cualquiera que sea la edad del niño/a y no solo en la edad concreta en la cual aparecen
| Circunstancias de la concepción y el embarazo | • Embarazo en la adolescencia• Hijos no deseados al final del embarazo• Hijos concebidos en violaciones• Muerte de hermanos o familiares directos durante el embarazo• Embarazo de riesgo clínico:- Enfermedades graves de la madre o el feto- Conductas y situaciones de riesgo prenatal: alcohol, drogas, problemas laborales o ambientales, niños concebidos en violaciones- Consecuencias de medidas diagnósticas y terapéuticas |
| Circunstancias perinatales adversas | • Partos gravemente distócicos• Prematuridad• Apgar bajo, sufrimiento fetal o perinatal• Recién nacido con enfermedad congénita o malformaciones• Separación prolongada madre-lactante• Hospitalización prolongada de la madre o del bebé |
| Características «temperamentales» difíciles del niño/a (fuera de la edad típica y persistentes en el tiempo) | • «Temperamento difícil»:- Irritabilidad o tristeza importantes- Irregularidades en los hábitos básicos de comer, dormir y evacuar- Reacciones a los estímulos «excesivas», desmesuradas- Dificultades en las adaptaciones a los cambios del medio: personas, objetos, alimentos…• Inhibición conductual (predictor de trastorno de ansiedad)- Apatía, lentitud o dificultad de responder- Retraimiento social- Rechazo de lo desconocido- Vinculación ansiosa a la madre o figura sustitutiva- Activación vegetativa intensa en esas u otras circunstancias |
| Enfermedades crónicas en el niño/a | • Asma, obesidad, convulsiones, diabetes, neoplasias, sida• Déficits sensoriales y secuelas de enfermedades del sistema nervioso central• Enfermedades metabólicas que originan déficits o importante ansiedad• Enfermedades que provocan trastornos cognitivos |
| Familia:Pérdidas, duelos y acontecimientos vitales estresantes | • Muerte de uno de los padres o de un hermano• Separación de los padres• Nacimiento de hermanos (en familias vulnerables)• Hospitalización prolongada (del niño o de familiares o allegados próximos)• Cambios escolares importantes• Malos tratos físicos o sexuales• Ausencias prolongadas de uno o de los dos progenitores• Derrumbe socioeconómico familiar |
| FAMILIA:Condicionantes familiares, económicos y socioculturales | • Padres muy jóvenes o muy mayores (revisar el subprograma «Embarazo en la adolescencia»)• Conflictos graves y crónicos de pareja• Familias monoparentales con escaso apoyo social• Familias aisladas socialmente• Presencia de malos tratos físicos o psíquicos a la madre y/o al niño/a• Abandono o negligencia en la prestación de cuidados al niño/a• Trastornos psiquiátricos de los padres: p.ej., los señalados en la tabla 2• Padres con institucionalización prolongada en la infancia• Falta de contacto afectivo y lúdico entre el/los progenitores y el niño• Condiciones socioeconómicas muy desfavorables (madre sin apoyo socioeconómico, paro sin subsidio del cabeza de familia, paro crónico de varios miembros de la familia…)• Promociones o cambios profesionales que impliquen cambios internos o externos radicales en los comportamientos de uno o de los dos progenitores o cambios de residencia repetidos• Vinculación ansiosa o rechazo primario o secundario por parte de la madre• Cohabitación prolongada en culturas «occidentalizadas» |
| Medicalización / institucionalización de los padres o del niño/a | • Somatizaciones reiteradas• Consultas, exploraciones y hospitalizaciones reiteradas• Consulta en múltiples instituciones• Institucionalización prolongada |
Estos niños y niñas y más tarde los jóvenes se hallarán expuestos tal vez a problemas de relación, cuidados y crianza, pero, además, a preocupaciones suplementarias no vividas por otros niños y jóvenes de su entorno. Tales preocupaciones, resumidas en la tabla 4, incluyen el pensamiento torturante de que van a heredar la enfermedad de sus padres, el temor ambivalente a suicidarse si algún familiar próximo cometió suicidio, sentimientos de culpa conscientes e inconscientes por la enfermedad, minusvalía o vulnerabilidad de sus padres, y dificultades para afrontar las presiones y los conflictos familiares12,29-31,46.
Preocupaciones y dudas fundamentales de los hijos/as de las personas con trastorno mental grave
| • Tristeza por no saber cómo puede evolucionar el trastorno mental que sufre el progenitor |
| • Sentimientos de culpa por si él o ella es el origen del trastorno mental del progenitor |
| • Creer que el trastorno mental del progenitor es hereditario |
| • Sentir la responsabilidad del cuidado general y de la medicación del progenitor |
| • Temer posibles reacciones agresivas inesperadas del progenitor |
| • Que el padre o madre se autolesione o cometa suicidio |
| • Que el progenitor pueda dañarse seriamente cuando bebe alcohol en exceso o consume otras drogas |
| • Inestabilidad económica del hogar cuando el progenitor afectado no puede trabajar |
| • Perder la escolarización por absentismo frecuente, al tener que cuidar al progenitor o por problemas económicos |
| • Separación de los padres y sentimientos de soledad en caso de un ingreso prolongado del progenitor |
| • Sentirse poco cuidado/a por el progenitor con trastorno mental |
| • Sentirse en la obligación de ser el cuidador de los otros hermanos |
| • Dudas y cavilaciones sobre cómo evitar las agresiones psicológicas y/o físicas cuando éstas ocurren |
Fuente: adaptada de Young Minds12.
Existe una gran variabilidad psicológica y psicosocial en cómo los hijos afrontan esta situación del trastorno mental de los padres, por lo que no todos sufren los efectos negativos. La interacción entre factores de riesgo y factores protectores hace que las consecuencias de esta exposición no sea la misma para todos los niños23-33. Muchas familias con padres con trastornos mentales logran relaciones saludables y cuidados y crianza suficientemente buenos para los hijos. Pueden contribuir a ello la actitud en la crianza de los propios progenitores y también la existencia de una red social activa y de activos de salud50-63, la capacidad de búsqueda de apoyos por parte de padres o hijos, la mejora de los vínculos paternofiliales e interpersonales y los programas de visita domiciliaria50,63-68. También programas más específicos, tales como los grupos de apoyo mutuo, de crianza positiva, de entrenamiento en la resolución de problemas, y otros muchos ya practicados e investigados, que muestran buenos resultados a largo plazo, promoviendo el bienestar del niño, de los padres y de la familia63,69.
Existe pues evidencia suficiente acerca de la eficacia de las intervenciones preventivas tanto universales como específicas para promover el bienestar mental y prevenir los trastornos mentales durante todo el desarrollo, algo que ha sido estudiado con mayor insistencia en aquellos niños cuyos padres sufren un trastorno depresivo mayor23,70,71. Las intervenciones dirigidas a aumentar la eficacia de los programas suelen incluir la mejora de las interacciones entre padres e hijos50,54 y abordar las necesidades físicas, sociales, emocionales e intelectuales de los niños en riesgo69. También la disponibilidad de recursos sociales adecuados en su entorno supone un factor protector3,12,55-73. En definitiva, hay evidencia de que incluso intervenciones preventivas de bajo nivel50,61,62, pero bien estructuradas y sostenidas, poseen efectos potentes y duraderos sobre la salud mental de los hijos y la familia global. También poseemos numerosas evidencias acerca de los programas de visita domiciliaria de tipo psicosocial, cuya eficacia, efectividad y eficiencia han sido probadas en numerosos lugares, culturas y enclaves64-68.
Los objetivos de las intervenciones preventivas en esta población son: 1)la mejora de los factores de protección para amortiguar la exposición de los niños a estos entornos de riesgo (tabla 5); 2)fortalecer sus mecanismos de afrontamiento; 3)fortalecer su estabilidad y desarrollo emocional, y 4)ampliar y mejorar su conectividad o red social, con lo cual se reducen la incidencia, la prevalencia y la recurrencia de los trastornos mentales, así como la discapacidad asociada23,62,63,69.
Factores protectores de la salud mental de los niños/adolescentes con progenitores con trastorno mental grave
| En la familia:• Mantener una comunicación abierta: los niños deben tener información apropiada para su edad sobre el trastorno mental de sus padres• Los niños deben saber que ellos no tienen la culpa ni la responsabilidad del trastorno de sus padres• Reforzar la autoestima positiva• Fomentar la ayuda y el apoyo de otros miembros de la familia• Reforzar la comunicación y los vínculos positivos con el progenitor con trastorno mental• Desarrollar habilidades de afrontamiento saludables• Asegurar una relación sólida con un adulto sano• Promover, en la medida de lo posible, un ambiente estable en el hogar• Es importante favorecer la percepción de ser amado por el progenitor afectado, pues fortalece la relación entre ambosEn la red social y comunidad• Facilitar las amistades y las relaciones positivas con los compañeros• Fomentar la red social y comunitaria del niño/a: amigos, vecinos, maestros, recursos comunitarios…• Cuidar especialmente la escolarización. Fomentar el interés en la escuela y evitar el absentismo; favorecer los intereses y la formación cultural• Fomentar intereses saludables fuera del hogar para el niño/a (centros abiertos, programas de soporte, deporte, excursiones, clubs y organizaciones juveniles, cultura…)• La terapia individual para niños y/o la terapia familiar, cuando estén indicadas y bien realizadas, ayudan a establecer un hogar y un desarrollo más saludables• Cuando sea necesario, habrá que estar atentos a proporcionar el contacto y la colaboración de los servicios sociales, tanto de base como especializados (entre ellos, los de «Protección a la infancia») |
Fuente: adaptada y modificada de Facts for Families73.
Persisten cuestiones aún sin aclarar. Por ejemplo, sobre qué intervenciones son más efectivas según el tipo de trastorno mental diagnosticado en la figura parental, cuán de tempranas, aunque a ser posible precoces, han de ser las intervenciones preventivas6,10,43, y sobre si el hecho de que ambos padres o cuidadores o solo uno de ellos sufra un trastorno mental influye en el posible resultado preventivo de la intervención69-71. Sin embargo, todos los resultados indican la urgente necesidad de generar políticas sociales y de salud pública que articulen intervenciones preventivas efectivas para estas familias23,61-63.
Se ha podido relacionar en diversas circunstancias cuál es la probabilidad de los hijos de sufrir un trastorno mental durante su vida, dependiendo del tipo de trastorno diagnosticado a los progenitores1,3. Incluso se ha estudiado cómo la relación de comprensión y de apoyo de la salud mental del progenitor afectado por parte de los hijos es una herramienta útil para mejorar la seguridad y la fortaleza de los vínculos en la familia, la evolución a largo plazo del trastorno mental del progenitor y el bienestar y la resiliencia de los hijos. Existen experiencias en este sentido que proporcionan estrategias de afrontamiento de gran interés asistencial72, aunque en este campo la principal desviación a evitar es la conversión del hijo en «cuidador» del progenitor vulnerable («inversión del rol») que ha sido estudiada desde hace decenios como una fuente de psicopatología y de dificultades del desarrollo13,14,74-77: los hijos apoyados en y por la red social y/o los profesionales pueden ayudar en los trastornos de los padres, pero ellos han de ser el principal sujeto cuyo desarrollo hay que proteger, y no debe confundirse esa jerarquía de objetivos en la atención a la familia vulnerable.
Recomendaciones generales del subprograma para la APS- 1.
La existencia de hijos debería ser señalada en la historia clínica de atención primaria de ambos progenitores o tutores.
- 2.
La existencia de trastornos mentales graves (de los padres y de los hijos) debería investigarse sistemáticamente en la entrevista clínica y ser señalada de forma clara en la historia clínica de los hijos y los padres, por lo menos en la lista de «condicionantes y problemas» o su equivalente (tabla 2).
- 3.
Se recomienda asegurar la existencia de algún sistema de registro en los centros, informatizado o no, para poder localizar estos casos, mediante algún tipo de señalización, con el fin de facilitar la periodicidad de las visitas.
- 4.
En el grupo de población definido (población «indicada») hay que realizar un seguimiento especialmente cuidadoso y prudente del programa del Niño Sano (vacunaciones, revisiones, desarrollo psicomotor, visitas periódicas…78-81), procurando anotar claramente las citas en la tarjeta de visitas o sistema informático de visitas, cuidando especialmente su periodicidad.
- 5.
Habría que realizar «sobre la marcha» la exploración de la situación, o, si es preciso, concertar al menos una entrevista con los familiares. El motivo puede ser precisamente el desarrollo del citado programa del Niño Sano. El objetivo es recabar información de forma cuidadosa, aunque si es posible no mediante «interrogatorios», acerca de los cuidados cotidianos recibidos por el niño. También de las preocupaciones que los padres expresan sobre el /los hijos y, eventualmente, las de los hijos con respecto a los padres.
- 6.
Todo ello implica una vinculación e interconsulta abierta y frecuente entre la medicina de familia y la pediatría de atención primaria, caso de que ambas especialidades estén diferenciadas en ese dispositivo, red o centro de salud.
- 7.
Así, en el caso de surgir señales de alarma en esta población (tablas 6, 7 y 8), habría que conectar con el médico de adultos, el trabajador social del centro, los servicios sociales de la zona y/o los servicios de salud mental y psicopedagógicos. De igual manera, cuando el médico de familia o la enfermera detectan uno de esos diagnósticos de la tabla 2 en los padres, deberían considerar que una parte fundamental de su trabajo es la interconsulta preventiva con el pediatra de atención primaria y/o el trabajador social del centro. Son componentes básicos del tan reivindicado, pero poco practicado, «trabajo en red»60,82,83.
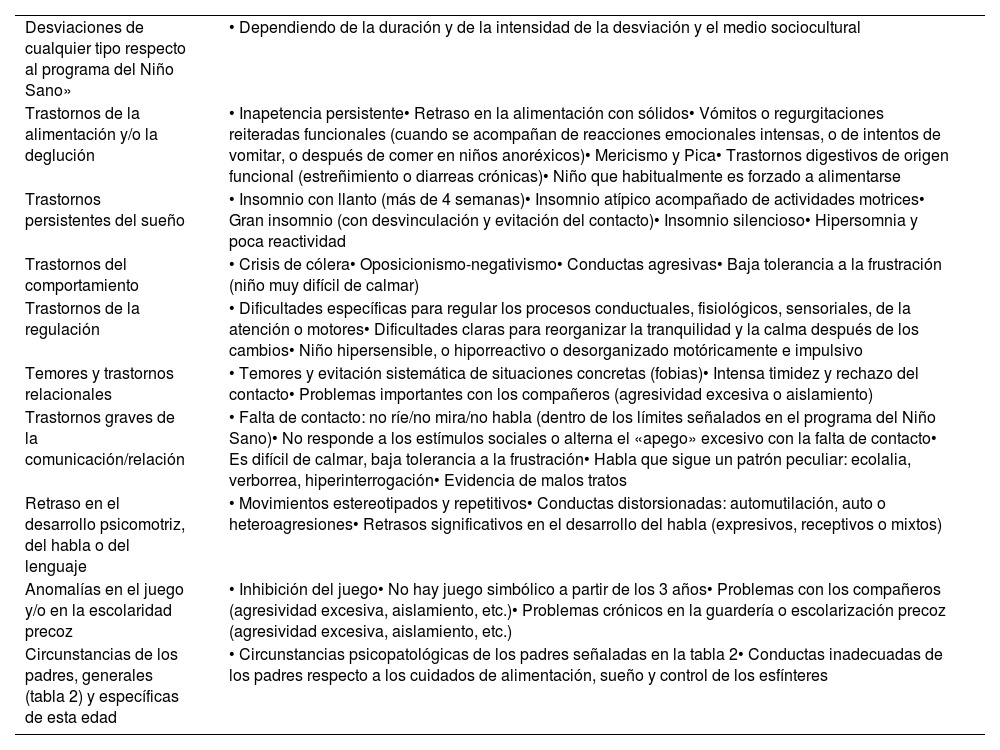
Tabla 6.Señales de alerta psicopatológica en el recién nacido, el lactante y el niño de edad preescolar (0-4 años)
Desviaciones de cualquier tipo respecto al programa del Niño Sano» • Dependiendo de la duración y de la intensidad de la desviación y el medio sociocultural Trastornos de la alimentación y/o la deglución • Inapetencia persistente• Retraso en la alimentación con sólidos• Vómitos o regurgitaciones reiteradas funcionales (cuando se acompañan de reacciones emocionales intensas, o de intentos de vomitar, o después de comer en niños anoréxicos)• Mericismo y Pica• Trastornos digestivos de origen funcional (estreñimiento o diarreas crónicas)• Niño que habitualmente es forzado a alimentarse Trastornos persistentes del sueño • Insomnio con llanto (más de 4 semanas)• Insomnio atípico acompañado de actividades motrices• Gran insomnio (con desvinculación y evitación del contacto)• Insomnio silencioso• Hipersomnia y poca reactividad Trastornos del comportamiento • Crisis de cólera• Oposicionismo-negativismo• Conductas agresivas• Baja tolerancia a la frustración (niño muy difícil de calmar) Trastornos de la regulación • Dificultades específicas para regular los procesos conductuales, fisiológicos, sensoriales, de la atención o motores• Dificultades claras para reorganizar la tranquilidad y la calma después de los cambios• Niño hipersensible, o hiporreactivo o desorganizado motóricamente e impulsivo Temores y trastornos relacionales • Temores y evitación sistemática de situaciones concretas (fobias)• Intensa timidez y rechazo del contacto• Problemas importantes con los compañeros (agresividad excesiva o aislamiento) Trastornos graves de la comunicación/relación • Falta de contacto: no ríe/no mira/no habla (dentro de los límites señalados en el programa del Niño Sano)• No responde a los estímulos sociales o alterna el «apego» excesivo con la falta de contacto• Es difícil de calmar, baja tolerancia a la frustración• Habla que sigue un patrón peculiar: ecolalia, verborrea, hiperinterrogación• Evidencia de malos tratos Retraso en el desarrollo psicomotriz, del habla o del lenguaje • Movimientos estereotipados y repetitivos• Conductas distorsionadas: automutilación, auto o heteroagresiones• Retrasos significativos en el desarrollo del habla (expresivos, receptivos o mixtos) Anomalías en el juego y/o en la escolaridad precoz • Inhibición del juego• No hay juego simbólico a partir de los 3 años• Problemas con los compañeros (agresividad excesiva, aislamiento, etc.)• Problemas crónicos en la guardería o escolarización precoz (agresividad excesiva, aislamiento, etc.) Circunstancias de los padres, generales (tabla 2) y específicas de esta edad • Circunstancias psicopatológicas de los padres señaladas en la tabla 2• Conductas inadecuadas de los padres respecto a los cuidados de alimentación, sueño y control de los esfínteres Tabla 7.Señales de alerta psicopatológicas en el niño de edad escolar (5-11 años)
Dificultades en el ámbito escolar (Para valorar este punto es importante tener en cuenta la historia escolar, los cambios frecuentes de escuela, las ausencias o pérdidas de escolaridad importantes, las posibles disfunciones de la institución escolar...)• Descenso significativo del rendimientoDificultades en el aprendizaje no resolubles dentro del ámbito y los recursos educativos• Falta de atención y/o falta de concentración, bloqueos escolares• El niño/a olvida excesivamente lo aprendido• Posible retraso intelectual Fracaso escolar con disarmonías evolutivas (implica una señal de alerta perentoria) • En todas o casi todas las asignaturas• Más de dos repeticiones de curso• Disociación importante y mantenida entre asignaturas o entre las asignaturas que implican lenguajes y el resto• Inhibición y bloqueo intelectual global Trastornos en la comunicación y las relaciones • Aislamiento o inhibición social importante:- Alteración de la relación con los iguales, compañeros y amigos• Impulsividad, oposicionismo (activo o pasivo), rabietas y rebeldía excesivas• Mentiras reiteradas• Dificultades para incorporar y asumir normativas escolares y familiares• Robos y comportamientos destructivos• Agresiones a personas (autoagresiones y heteroagresiones) y animales• Desconexión en los contextos cotidianos:- Contestaciones fuera de lugar- No se entera de lo que sucede a su alrededor- Verborrea- Habla incoherente• Mutismo total o selectivo• Tartamudez cuando comporta dificultades de relación y/o aprendizajes Hipercinesia • Exceso de movimiento, sin finalidad (hiperactividad) y en más de un ambiente (hogar y escuela, hogar y parque, etc.)- Con o sin alteraciones de la atención- Impulsividad Ciertas manifestaciones somáticas de posible trastorno emocional Conductuales• Alteraciones alimentarias persistentes• Alteraciones en el ritmo del sueño• Alteraciones en el control de esfínteres• Tics motores y fónicos• Vómitos y náuseas.• Síntomas conversivos y «preconversivos».Quejas y manifestaciones somáticas• Dolores recurrentes («quejas de dolor de cabeza», abdominalgias, algias diversas y variables…)• Placas de pelada• Estados atópicos Señales de alerta de trastornos por ansiedad excesiva • Acciones repetidas y sin sentido de las que no puede prescindir (rituales compulsivos)• Ansiedad excesiva al alejarse de los padres o al preverlo• Miedos desproporcionados y persistentes que limitan la vida cotidiana (fobias)• Trastornos del sueño o del irse a dormir, mantenidos Señales de alerta de trastornos afectivos • Tristeza o irritabilidad mantenidas• Sentimiento de culpabilidad excesivo y/o repetitivo• Carencia de ilusión, desmotivación, apatía, pérdida de intereses• Pensamiento ralentizado• Astenia• Agitación o lentitud psicomotora mantenidas• Ideas de suicidio o pensamientos persistentes sobre la muerte• Euforia y excitación excesiva (manía) «Afección o vinculación ansiosa», con «dependencia excesiva» • «Vinculación ansiosa» hacia la madre, el padre o hacia los otros.• Retraso en las adquisiciones progresivas de la autonomía• «Inversión del rol» (el niño «cuidador») Factores dependientes de los padres, generales (tablas 2 y 3) y específicos de esta edad • Conductas de los padres no adecuadas a la edad del niño• Padres que no saben orientar el desarrollo, las necesidades o los límites del niño en este período• Ausencia de padre o madre que sirvan como modelo de identificación• Padres que no toleran la autonomía progresiva del niño Tabla 8.Señales de alerta psicopatológicas en el púber y adolescente (12-22 años)
Trastornos de la conducta y las relaciones • Rebeldía y /o desobediencia sistemática• Absentismo escolar frecuente («hacer campana»)• Agresiones físicas frecuentes• Robos• Mentiras frecuentes• Conductas sexuales inadecuadas• Crueldad con los animales• Conflictos agresivos con violencia• Consumo de tóxicos• Agresividad en grupo o aislada• Conductas antisociales• Abandonos del hogar familiar reiterados o en malas condiciones Trastornos del comportamiento alimentario • Molestias gástricas y estreñimiento persistentes acompañados de otros de los signos siguientes:• Irritabilidad, tristeza, susceptibilidad persistentes acompañados de otros de los signos siguientes:- Pérdida de peso y restricción alimentaria grave- Vómitos posprandiales reiterados- Retraimiento social progresivo- Amenorrea- Alteraciones electrolíticas (sodio, potasio, cloro, etc.)- Incremento compulsivo de la actividad física Trastornos por ansiedad excesiva • Miedos excesivos, irracionales, no justificados• Rechazo a situaciones no familiares y excesiva vinculación familiar• Resistencia a las relaciones sociales• Quejas somáticas• Perfeccionismo, preocupación excesiva por rendimientos, evaluaciones, resultados, etc.• Excesiva preocupación por la limpieza, el orden, la simetría, las enfermedades, las infecciones, etc.• Comprobaciones innecesarias y rituales absurdos• Trastornos conversivos:- Síntomas que sugieren o imitan una enfermedad médica; no son intencionales, pero están asociados a factores psicológicos como ansiedad o conflictos. A pesar de no tener un fundamento biomédico, provocan malestar interpersonal, social, laboral, etc. Manifestaciones somáticas de trastornos emocionales • «Quejas de dolor de cabeza» y cefaleas• Dolores abdominales• Náuseas y vómitos• Alteraciones en el control de esfínteres Otros cuadros que sugieren trastornos afectivos • Mal humor, irritabilidad, agresividad, tristeza, pesimismo, apatía, aburrimiento• Reducción de actividad de intereses• Descenso del rendimiento académico• Baja autoestima, culpabilización• Ideas de muerte y/o suicidio• Quejas somáticas frecuentes• Insomnio o somnolencia frecuentes• Pérdida del apetito y adelgazamiento acompañados de otro de los signos de este grupo• Euforia, locuacidad y descontrol general excesivos Abuso de sustancias tóxicas • Con signos somáticos evidentes o- Con apatía y malestar- Con deterioro de la memoria, la atención y la concentración- Con cambios de humor muy frecuentes- Con autoestima baja, autoculpabilización excesiva… Problemas con la justicia • Niños o jóvenes con protección judicial• Niños o jóvenes con problemas con la justicia repetitivos• Niños o jóvenes sometidos a medidas judiciales• Niños o jóvenes de familias con conflictos reiterados con la justicia Alerta de trastornos psicóticos y «estados mentales de alto riesgo» (de psicosis) • Retraimiento, pasividad e introversión excesivas y duraderas• Falta de amigos íntimos, evitación de actividades de grupo o equipo, quejas somáticas repetidas y/o extrañas• Deterioro notable del funcionamiento académico, social, familiar y personal• Interés absorbente por cuestiones abstractas, filosóficas, políticas, religiosas, etc.• Comportamientos extravagantes• Manifestaciones afectivas anormales• Discurso verbal extraño, inusual; ideas extrañas• Delirios y alucinaciones Factores dependientes de los padres, generales (tablas 2 y 3) y específicos de esta edad • Padres con importantes problemas de tolerancia por las crisis de la adolescencia• Padres que no aceptan la autonomía progresiva de los hijos• Padres que necesitan separarse del niño o que le hacen una demanda excesiva de autonomía• Padres que niegan radicalmente los conflictos con el hijo(a)• Choques relacionales destructivos o con violencia reiterados entre un progenitor y el hijo(a)• Funciones parentales sustituidas Circunstancias socioeconómicas de la familia graves • Especial atención a las señaladas en la tabla 3 (cualquier edad) Fracaso en la escuela o el trabajo • Repeticiones o expulsiones definitivas• Muchachos aislados en casa sin cursar estudios y sin trabajar• El caso contrario: «hiperresponsabilidad» y focalización excluyente en los estudios Aborto en la adolescencia Alta frecuentación y/o demanda espontanea de ayuda psicológica en los servicios de atención primaria de salud, sociales o de salud mental • Alta frecuentación a los servicios sanitarios, centros de salud mental o servicios sociales• Niño que acude para él mismo repetidamente• Niño o joven que acude como acompañante, haciendo funciones parentales - 8.
El médico de familia es el profesional de referencia que debe conocer si el progenitor afectado sigue un tratamiento psicológico o psicobiológico adecuado, y controlar y facilitar ese tratamiento y seguimiento adecuados si no lo está realizando. En el caso de observar o recoger los factores de riesgo y señales de alerta señalados en las tablas 2 y 3, la interconsulta entre medicina de familia y pediatría de atención primaria deberá hacer la valoración conjunta del caso y de su pronóstico.
- 9.
Un delicado pero imprescindible trabajo conjunto consiste en propiciar la comunicación entre los progenitores y los hijos, adaptada a la edad del niño o adolescente, pero sin ocultar totalmente lo que le pasa al progenitor sufriente y lo que implica un trastorno mental. Los profesionales sanitarios deberían ser orientados en ello por servicios de salud mental psicológicamente formados con el fin de facilitar que esta comunicación hijos-padres sea lo más natural posible y que esté exenta de inculpaciones injustificadas o del traspaso de responsabilidades a los hijos («inversión del rol»), así como de fantasías genetistas que a menudo entorpecen la comunicación6,7,41,49.
- 10.
En circunstancias en las que se genere importante agresividad dentro de las relaciones familiares (por ejemplo, en el caso de trastornos agudos no tratados, alcoholismo o consumo de drogas), cuando los hijos sufran agresión o malos tratos de cualquier naturaleza, lo primordial es la protección del menor. La red de cuidados puesta en marcha por medicina de familia y pediatría de APS habrá de ponerse necesariamente en contacto con el trabajador social del centro y los servicios sociales y de salud mental del territorio para establecer una organización de los cuidados integral adaptada a las necesidades y a la situación de la familia (CIANC: cuidados integrales adaptados a las necesidades de la familia en la comunidad), procurando aprovechar todos los recursos necesarios para que esta protección sea efectiva5,6,60-62,82.
- 11.
Dentro de los cuidados integrales, en los casos de seguimiento difícil o complejo, tal como los definimos más abajo siguiendo los criterios de los programas del Niño Sano78-81, es imprescindible la puesta en marcha temporalmente de una unidad funcional de cuidados integrales dentro de la red asistencial o al menos de reuniones periódicas interservicios para organizar el cuidado de los afectados y de sus hijos, a ser posible con la participación de la propia familia60-63,82-84.
- 12.
Todo lo anterior significa recuperar para la APS el papel de interconexión y comunicación de los consultantes con otros servicios profesionales, así como sus ventajas y posibilidades en la integración funcional de servicios, en la integración de los servicios profesionales con el conjunto de la red social y, en general, de la APS en el conjunto de la comunidad83.
- 1)
Revisar las señales de alerta que puedan estar manifestando los niños (tablas 6, 7 y 8).
- 2)
Revisar los cuidados recibidos por el niño o niña: si el profesional de APS encuentra difícil una entrevista abierta o semiabierta en la que se incluya ese tema, puede entrar en él mediante el sistema clásico de explorar qué hace el niño en un día entre semana y en un día festivo.
- 3)
En caso de no poder aclarar suficientemente la situación mediante esos sistemas clínicos habituales, pueden introducirse las preguntas de un cuestionario simple de cribado, como el Reporting Questionnaire for Children (RQC) de la OMS (Anexo 1).
- 4)
Como se ha dicho, a menudo es imprescindible saber aprovechar la consulta espontánea para realizar estas actividades (y, en general, las del programa del Niño Sano), ya que las familias de este tipo suelen faltar a las citas o interrumpir los seguimientos.
- 1.
En las tablas 6 y 8, derivadas de los programas habituales del Niño Sano78-81,84, se recogen señales de alerta psicopatológicas que pueden ayudar en la detección y en la valoración del desarrollo y la evolución del recién nacido, lactante y preescolar (tabla 6), del niño en edad escolar (tabla 7) y del púber y el adolescente (tabla 8).
- 2.
Habitualmente estos niños y familias son más frecuentadores de las consultas «espontáneas». Por ello, a menudo es imprescindible aprovechar las consultas a demanda para realizar estas actividades. Un incumplimiento reiterado de las consultas «concertadas» (lo que ocurre con frecuencia en este tipo de familias) implica una señal de alerta suplementaria, un nuevo indicio a explorar. Si se dan estas circunstancias es necesario intentar también el seguimiento del Niño Sano en las consultas «a demanda», tanto de pediatría de atención primaria como de medicina de familia.
- 3.
Como decimos, la no presentación repetida a las consultas programadas implica una señal de alerta suplementaria, ante la que hay que reaccionar, tanto por parte de la medicina de familia como de la pediatría de atención primaria.
A) Si los niños con antecedentes de patología psiquiátrica de los padres no acuden a la visita de control: se recomienda el contacto telefónico y/o visita a domicilio.
B) Si se detecta alguna señal de alerta y el niño no acude a la visita de control: se recomienda el contacto de la pediatría de atención primaria con el médico/a de familia, para que hable con los padres e insista en la necesidad de las visitas de control y el eventual contacto telefónico y/o la visita a domicilio.
C) En estos casos de no presentación a las visitas periódicas y con cita, como en otras muchas situaciones en APS, la visita domiciliaria, previamente pactada con los padres, proporciona muchos más datos y más fiables que cualquier otro sistema de entrevista posiblemente más incierto y menos eficaz.
D) Pero hay algunos casos en los que es imprescindible en el seguimiento la colaboración de los servicios sociales e incluso de los servicios de protección a la infancia, que pueden ponerse en marcha desde la pediatría de atención primaria, la medicina de familia o el propio centro de salud.
- 4.
Periodicidad de las consultas.
En los primeros años son integrables dentro de las programadas para el Niño Sano73,78-81,84, considerando los antecedentes de psicopatología en los padres como un factor de riesgo que implica duplicar las visitas programadas en ese programa del Niño Sano. Pero al menos habría que considerar la necesidad pediátrica de:
- -
Una visita cada 6 meses hasta los 6 años.
- -
Después, si no aparecen señales de alerta, una cada año, hasta los 14 años.
- -
En la pubertad o la adolescencia, las vistas pueden realizarlas pediatría o medicina de familia, a ser posible con el chico/a y/o con alguien de la familia.
Conviene que el médico de familia continúe el seguimiento al menos hasta los 22 años.
Este trabajo no ha recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Cuestionario de detección para los niños (entre los 5 y los 15 años)
Fecha ___________________
Nombre del niño/a: ____________________________________________
Edad del niño/a: _________________ Sexo: M F
Colegio: Nunca fue al colegio ________ Aún va al colegio ________
Fue al colegio hasta la edad de ___________
| Preguntas | SÍ | NO | |
|---|---|---|---|
| 1 | ¿El lenguaje del niño/a es anormal en alguna forma? | ||
| 2 | ¿Duerme mal? | ||
| 3 | ¿Ha tenido en algunas ocasiones convulsiones o caídas al suelo sin razón? | ||
| 4 | ¿Se queja frecuentemente de dolores de cabeza? | ||
| 5 | ¿Se ha escapado de casa repetidamente? | ||
| 6 | ¿Ha robado cosas en casa? | ||
| 7 | ¿Se asusta o se pone nervioso/a sin razón? | ||
| 8 | ¿Parece como retardado o lento/a para aprender cuando se le compara con los niños/as de su misma edad? | ||
| 9 | ¿No juega casi nunca con otros niños/as? | ||
| 10 | ¿Se orina o defeca en su ropa? |
Total respuestas ________
(Una o más respuestas afirmativas: interconsulta con Salud Mental)
Notas relativas a las preguntas delReporting Questionnaire for Children(RQC)
Pregunta 1
- -
Por anomalías del lenguaje hay que entender: el niño no habla o habla con mucha indecisión, o no habla claramente, o tartamudea, o su vocabulario es demasiado restringido para su edad.
Pregunta 2
- -
Marcar SÍ, si los padres o acompañantes del niño indican que el sueño está constantemente agitado (incluidas pesadillas o sonambulismo) en ausencia de dolores físicos. Si el niño ha tenido recientemente fiebre o dolores, no responder SÍ en caso de sueño agitado.
Pregunta 3
- -
Asegúrese de que no se trata de caídas accidentales.
Pregunta 4
- -
En caso de necesidad, explicar que se entiende por dolor de cabeza todo dolor de la parte superior o posterior de la cabeza del que el niño se queje. Por dolores frecuentes se entiende al menos dos veces por semana durante un mes o más.
Pregunta 5
- -
No hay que entender por «fugas» el hecho de jugar con compañeros o quedar en la calle después de la hora permitida por los padres, sino el hecho de abandonar por parte del niño el domicilio familiar (por ejemplo, toda la noche) sin avisar a sus padres. Frecuentemente significa al menos tres veces.
Pregunta 6
- -
El robo comprende solamente el hecho de coger deliberadamente objetos que el niño sabe que no debe coger (por ejemplo, dinero). El robo no comprende el hecho de sustraer pequeñas cantidades de alimentos, a menos que tal acción choque directamente contra las normas culturales que rigen el comportamiento de un niño de esa edad en la región.
Pregunta 7
- -
Hay que dejar al padre o acompañante que juzgue por él mismo lo que entiende por «tener miedo o ponerse nervioso».
Pregunta 8
- -
El padre o acompañante debe estimar «el retraso o la dificultad para aprender» en relación con los demás niños de su entorno. Se trata no solo del trabajo escolar (lectura, escritura, cálculo), sino también del aprendizaje de tareas cotidianas de la casa.
Pregunta 9
- -
Solo se marcará SÍ cuando el niño no haya jugado casi nunca con otros niños desde hace al menos tres meses.
Pregunta 10
- -
No tener en cuenta la enuresis que se presenta como máximo tres veces al mes en los niños menores de 7 años. Igualmente, no tendrá en cuenta la ropa manchada, si este hecho solo se produce cuando el niño tiene diarrea o está gravemente enfermo.
Observaciones
- -
Si una pregunta no ha sido bien comprendida, se deberá plantear de nuevo, de otra manera.
- -
Si el padre no está seguro de la respuesta, será preciso pedir información complementaria para poder decidir cuál es la respuesta adecuada. Si subsiste la duda, poner SÍ.
- -
Si la respuesta es SÍ, verificar previamente que la pregunta ha sido bien comprendida según las notas explicativas que se han expuesto anteriormente.