Averiguar en qué medida es posible dejar de tener obesidad (normalizar el índice de masa corporal [IMC], el perímetro abdominal [PA] y/o el porcentaje de grasa corporal [PGC]).
DiseñoEstudio de observación longitudinal y retrospectiva.
EmplazamientoOnce centros de salud españoles.
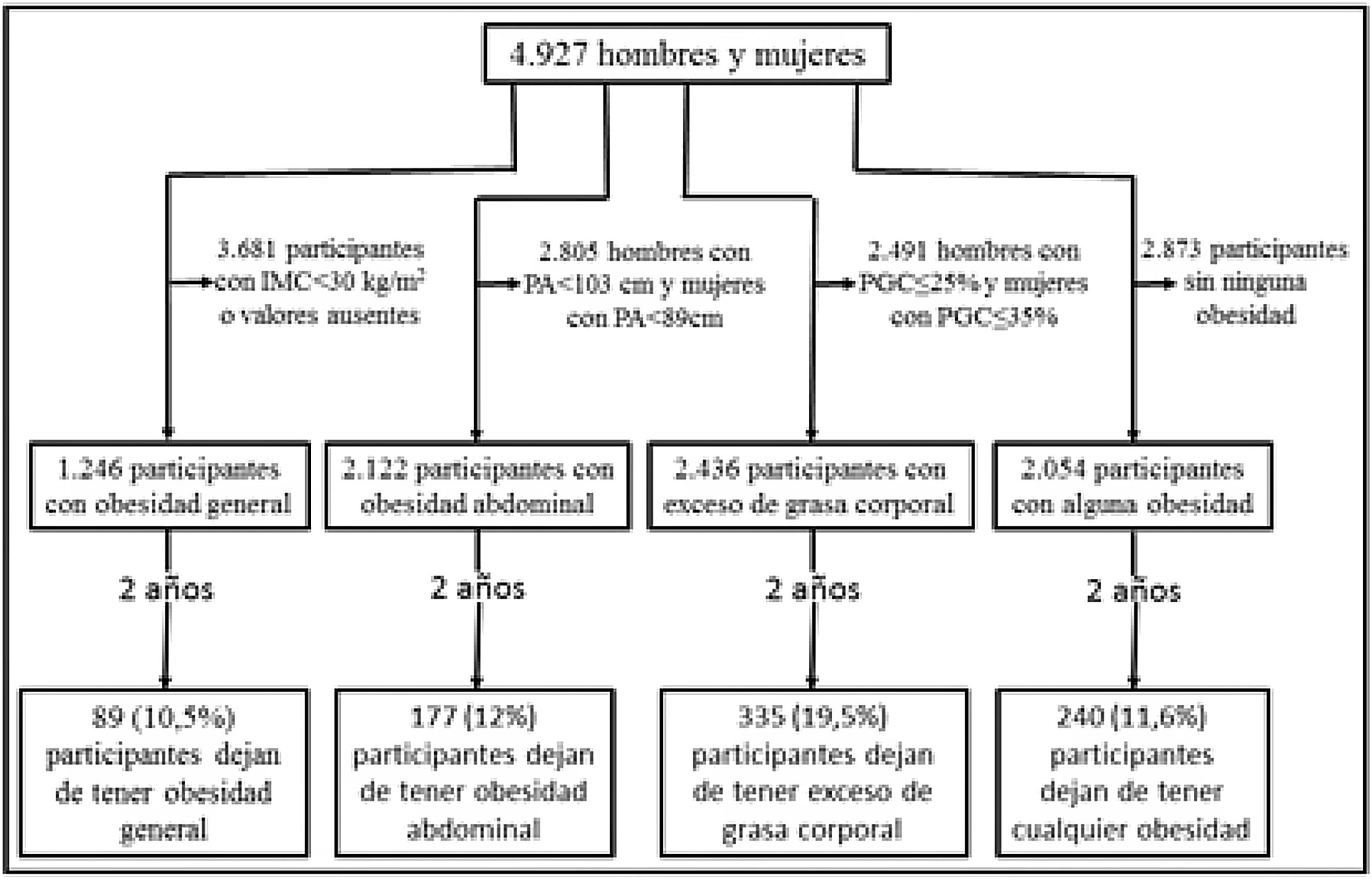
ParticipantesHombres y mujeres con IMC≥30kg/m2 (n=1.246) u obesidad general (OG), con PA>102cm y >88cm, respectivamente (n=2.122) u obesidad abdominal (OA) y con PGC>25% y >35%, respectivamente (n=2.436) o exceso de grasa corporal (EGC), de la cohorte del Estudio PEPAF de 4.927 participantes de 20 a 80años de edad.
Mediciones principalesDatos procedentes del Estudio PEPAF de la captación y de 6, 12 y 24meses: sexo, edad, diagnósticos de diabetes, hipertensión arterial y dislipemia, hábito tabáquico, niveles y cumplimiento de las recomendaciones de actividad física, consumo máximo de oxígeno, peso, talla, PA y tres pliegues grasos cutáneos (torácico, umbilical y muslo anterior para hombres y tríceps, suprailíaco y muslo anterior para mujeres).
ResultadosDe 2.054 participantes con cualquier tipo de obesidad en la captación y datos válidos a los 2años, 240 (11,6%) habían normalizado todos sus índices diagnósticos de obesidad en ese tiempo. El 19,5% (intervalo de confianza al 95% (IC95%): 17,6-21,4) habían dejado de tener EGC, el 12,0% (IC95%: 10,4-13,7) habían dejado de tener OA y el 10,5% (IC95%: 8,5-12,7) habían dejado de tener OG.
ConclusionesLa obesidad se diferencia de las demás enfermedades crónicas en que es posible «curarse» de ella normalizando la cantidad de grasa corporal.
To ascertain to what extent it is possible to stop being obese (to normalize body mass index [BMI], waist circumference [WC] and/or body fat percentage [BFP]).
DesignLongitudinal observational and retrospective study.
SiteEleven Spanish health centers.
ParticipantsMen and women with BMI≥30kg/m2 (n=1246) or general obesity (GO), with WC>102cm and >88cm, respectively (n=2122) or abdominal obesity (AO) and with BFP>25% and >35%, respectively (n=2436) or excess body fat (EBF), from the PEPAF Study cohort of 4927 participants aged 20-80years.
Main measurementsData from the PEPAF study at baseline and at 6, 12 and 24months: gender, age, diagnoses of diabetes, hypertension and dyslipidemia, smoking, levels of and compliance with physical activity recommendations, maximum oxygen consumption, weigh, height, WC and three skin-folds (thoracic, umbilical and anterior thigh for men and triceps, suprailiac and anterior thigh for women).
ResultsOf 2054 participants with any type of obesity at baseline and valid data at 2years, 240 (11.6%) had normalized all of their obesity diagnostic indexes. 19.5% (95% confidence interval (95%CI: 17.6-21.4) ceased to have EBF, 12.0% (95%CI: 10.4-13.7) ceased to have AO and 10.5% (95%CI: 8.5-12.7) ceased to have GO.
ConclusionsObesity differs from other chronic diseases in that it can be «cured» by normalizing the amount of body fat.
La obesidad, entendida como un exceso de grasa corporal (EGC), se considera una enfermedad crónica similar a la hipertensión arterial, la diabetes o la dislipemia1-3, y cuando se acumula en el abdomen en forma de grasa visceral y subcutánea se considera obesidad abdominal (OA)4. Las enfermedades crónicas no se curan, solo se controlan con el tratamiento. Pero, en la obesidad, una persona puede perder ese exceso de grasa y convertirse en una persona con grasa normal a la que considerar sin obesidad y, por tanto, su enfermedad habrá desaparecido.
La acumulación de la grasa corporal en exceso se debe a un balance energético positivo del organismo, en el que las calorías que se ingieren con la alimentación (ingesta energética) superan a las calorías gastadas en todas las actividades que la persona realiza en 24horas, incluido el sueño (gasto calórico)5. Esas calorías ingeridas que no se gastan se almacenan en forma de grasa.
La ingesta energética y el gasto calórico constituyen hábitos de vida presentes en todas las personas y en todo momento. Por eso es posible que, igual que han generado un balance energético positivo que les ha producido obesidad, generen después un balance negativo que les produzca la desaparición de esa obesidad.
Para diagnosticar obesidad en las consultas de atención primaria se utilizan: el índice de masa corporal (IMC)1-3, el perímetro abdominal (PA)4 y el porcentaje de grasa corporal (PGC)6.
Prácticamente todos los estudios sobre las intervenciones en obesidad pretenden valorar la reducción del peso y/o la grasa que esas intervenciones producen7, pero no buscan la proporción de personas obesas capaces de dejar de serlo.
El objetivo del presente estudio es cuantificar la proporción de pacientes de atención primaria que son capaces de normalizar el IMC, el PA o el PGC al cabo de 2años, así como los factores que se asocian con la probabilidad de dejar de tener obesidad.
Material y métodosEste estudio se ha realizado con datos secundarios del estudio PEPAF, que no fueron analizados en el estudio original, en forma de estudio de observación longitudinal y retrospectiva. El estudio PEPAF era un ensayo clínico realizado en 11 centros de salud españoles, entre 2003 y 2006, con distribución aleatoria de los centros a un grupo de intervención o a un grupo control. Este estudio evaluó la efectividad de un Programa Experimental de Promoción de la Actividad Física para aumentar los niveles de actividad física (AF) de la población sedentaria de 20 a 80años consultante en atención primaria. Para ello se reclutó una muestra de pacientes sin enfermedad cardiovascular conocida y sedentarios de acuerdo a un algoritmo, practicándose las mediciones del estudio a 4.927 participantes que cumplían esas condiciones. Posteriormente se les pasó a todos los participantes el Physical Activity Readiness Questionnaire (PAR-Q)8 para asegurar su sedentarismo, y se identificaron 850 participantes físicamente activos que fueron excluidos del ensayo clínico, cuya cohorte para dicho ensayo quedó establecida en 4.317 participantes. Estos participantes firmaron un consentimiento informado y se les siguió durante 2años con mediciones en la captación y a los 6, 12 y 24meses9-11.
A los participantes de intervención se les clasificó en preparados para modificar su nivel de AF y no preparados, de acuerdo con una versión reducida del modelo transteórico de las etapas de cambio12. A ambos grupos se les proporcionó una recomendación médica asertiva personalizada, de acuerdo con las evidencias disponibles sobre los beneficios del ejercicio y los riesgos de la inactividad. Los participantes no preparados recibieron un folleto centrado en la modificación de creencias sobre la AF, y de forma oportuna volvieron a ser abordados en consultas posteriores para conocer su intención de modificar su hábito sedentario. A los participantes preparados se les citó para realizar una consulta adicional de menos de 20minutos de duración para abordar las posibles barreras anticipadas por el participante (en cuanto a falta de tiempo, recursos o problemas de salud), y se negoció con ellos un Plan de Actividad Física (PAF) centrado en el cumplimiento y superación de las recomendaciones de los Centers for Disease Control and Prevention13. El PAF se entregó al participante a modo de prescripción y se evaluó de forma oportunista en las siguientes consultas.
El Estudio PEPAF cumplía las directrices de la Declaración de Helsinki y su protocolo9 fue aprobado por los Comités Éticos de Investigación Clínica (CEIC) de los centros participantes (ClinicalTrials.gov Identifier: NCT00131079).
PoblaciónPara el presente estudio se eligieron, de entre los 4.927 participantes con mediciones basales, a los que tenían un IMC≥30kg/m2 (n=1.246) para la obesidad general (OG)2, a los hombres y mujeres que tenían, respectivamente, un PA>102cm y >88cm (n=2.122) para la OA4,14 y a los hombres y mujeres que tenían, respectivamente, un PGC>25% y >35% (n=2.436) para el EGC6,15,16.
MedicionesSe seleccionaron las siguientes variables sociodemográficas basales del Estudio PEPAF: sexo, edad y diagnósticos de diabetes, hipertensión arterial y dislipemia; y también hábito tabáquico, niveles de AF, cumplimiento de las recomendaciones de AF y mediciones de consumo máximo de oxígeno (VO2max), peso, talla, PA y tres pliegues grasos cutáneos (torácico, umbilical y muslo anterior para hombres, y tríceps, suprailíaco y muslo anterior para mujeres), correspondientes a las visitas de captación y a los 6, 12 y 24meses.
El hábito tabáquico se obtuvo por autodeclaración, y se codificó como fumador y no fumador.
Se consideraron como en inactividad física los participantes que no cumplían las recomendaciones de AF (al menos 30minutos de AF moderada 5días a la semana, o 20minutos de AF vigorosa 20minutos a la semana, o combinaciones híbridas de episodios de AF moderada e intensa)17 según su AF habitual. La medición de la AF se hizo con el cuestionario PAR-Q8.
El VO2max se estimó de forma indirecta utilizando el protocolo YMCA-ACSM18 en una prueba de esfuerzo submáximo con un cicloergómetro VarioBike 500 y fue estandarizado para edad, sexo y frecuencia cardiaca de reposo.
El peso y la estatura se midieron en una báscula de consulta calibrada y con tallímetro, con el participante descalzo y con la ropa mínima, y manteniendo la cabeza en posición de alineamiento de la nariz y la oreja, y se calculó el IMC mediante la fórmula: peso (kg)/talla2(m).
El PA se midió con el paciente tumbado en la camilla, con el abdomen descubierto, y rodeando el abdomen a nivel del ombligo con una cinta métrica plastificada.
Los pliegues grasos cutáneos se midieron siguiendo los protocolos estandarizados de Jackson y Pollock19, y con ellos se obtuvo la densidad corporal que se llevó a la fórmula de Siri20 para obtener el PGC.
La forma física cardiorrespiratoria (FFCR) de los participantes se categorizó en baja, media y alta según los tertiles de VO2max en cada sexo, considerando FFCR buena al tertil de alta y mala a los otros dos.
Variables de resultadosProporciones de participantes que habían normalizado su IMC (<30kg/m2), su PA (≤102cm en hombres y ≤88cm en mujeres) o su PGC (≤25% en hombres y ≤35% en mujeres) a los 2años.
Análisis estadísticoSe realizó con el paquete estadístico STATA. Se calcularon las medias ±desviaciones estándar para las variables cuantitativas y los porcentajes de participantes en cada categoría para las variables cualitativas. Los grupos se compararon utilizando el test de chi cuadrado para las proporciones y el test de Student o el análisis de la varianza para las medias ±desviaciones estándar. La asociación de las proporciones de los que dejaron de tener cada una de las tres obesidades con el resto de variables del estudio se computó como la odds ratio (OR) de cada una de las variables en las proporciones de los que habían dejado de tener cada obesidad a los 2años divididas por la OR de las proporciones de los participantes que seguían teniendo esas obesidades. Se utilizaron modelos mixtos de regresión logística multivariantes para el ajuste de potenciales variables de confusión y para obtener las odd ratios ajustadas (ORA).
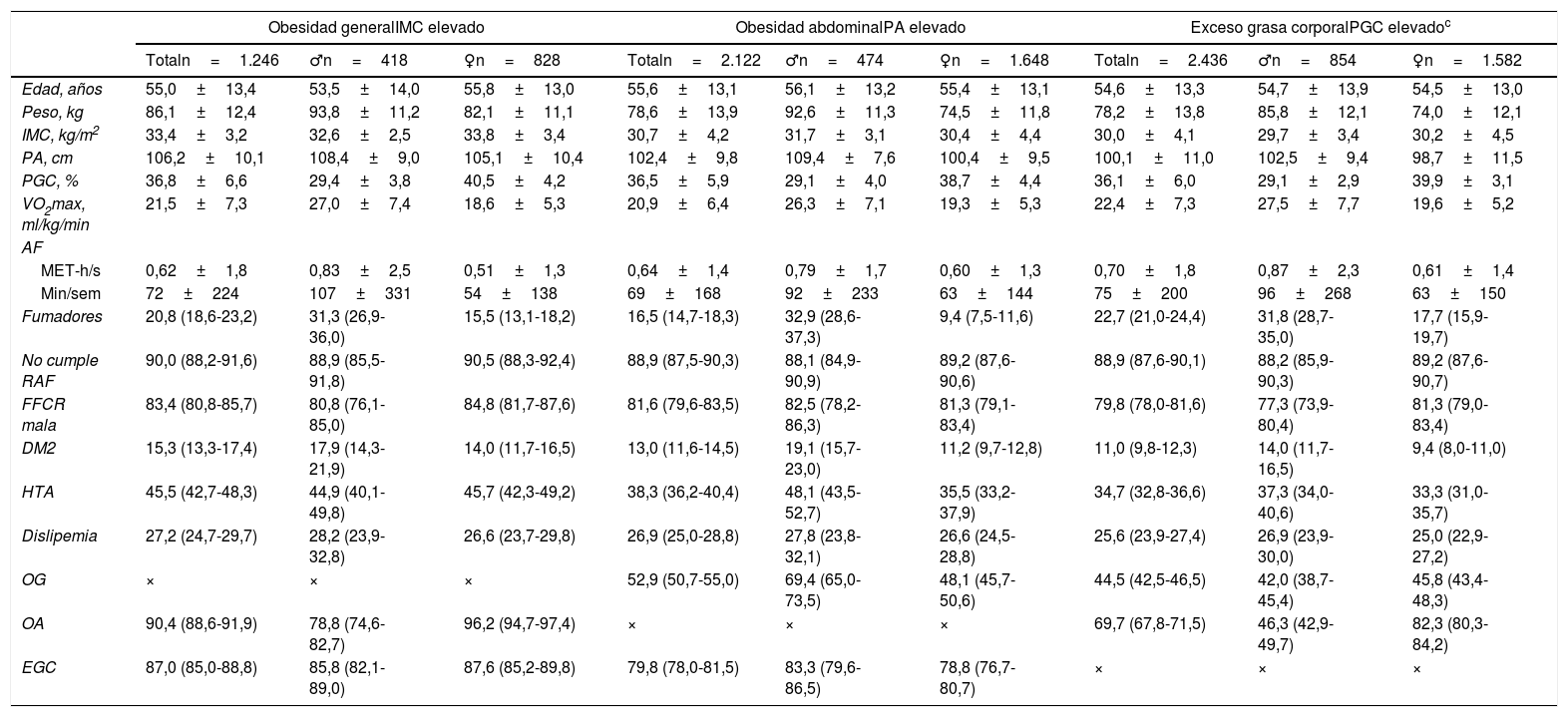
ResultadosLa tabla 1 presenta las características principales de las muestras. Se observa que la proporción de OG en los participantes con PA elevado (52,9%) es mayor (p<0,001) que en los que tienen PGC elevado (44,5%); la proporción de OA en los participantes con IMC elevado (90,4%) es mayor (p<0,001) que en los que tienen PGC elevado (69,7%), y la proporción de EGC en los participantes con IMC elevado (87,0%) es mayor (p<0,001) que en los que tienen PA elevado (79,8%).
Características de las muestras de los tres tipos de obesidad en la captación, en total y distribuidos por sexo
| Obesidad generalIMC elevado | Obesidad abdominalPA elevado | Exceso grasa corporalPGC elevadoc | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Totaln=1.246 | ♂n=418 | ♀n=828 | Totaln=2.122 | ♂n=474 | ♀n=1.648 | Totaln=2.436 | ♂n=854 | ♀n=1.582 | |
| Edad, años | 55,0±13,4 | 53,5±14,0 | 55,8±13,0 | 55,6±13,1 | 56,1±13,2 | 55,4±13,1 | 54,6±13,3 | 54,7±13,9 | 54,5±13,0 |
| Peso, kg | 86,1±12,4 | 93,8±11,2 | 82,1±11,1 | 78,6±13,9 | 92,6±11,3 | 74,5±11,8 | 78,2±13,8 | 85,8±12,1 | 74,0±12,1 |
| IMC, kg/m2 | 33,4±3,2 | 32,6±2,5 | 33,8±3,4 | 30,7±4,2 | 31,7±3,1 | 30,4±4,4 | 30,0±4,1 | 29,7±3,4 | 30,2±4,5 |
| PA, cm | 106,2±10,1 | 108,4±9,0 | 105,1±10,4 | 102,4±9,8 | 109,4±7,6 | 100,4±9,5 | 100,1±11,0 | 102,5±9,4 | 98,7±11,5 |
| PGC, % | 36,8±6,6 | 29,4±3,8 | 40,5±4,2 | 36,5±5,9 | 29,1±4,0 | 38,7±4,4 | 36,1±6,0 | 29,1±2,9 | 39,9±3,1 |
| VO2max, ml/kg/min | 21,5±7,3 | 27,0±7,4 | 18,6±5,3 | 20,9±6,4 | 26,3±7,1 | 19,3±5,3 | 22,4±7,3 | 27,5±7,7 | 19,6±5,2 |
| AF | |||||||||
| MET-h/s | 0,62±1,8 | 0,83±2,5 | 0,51±1,3 | 0,64±1,4 | 0,79±1,7 | 0,60±1,3 | 0,70±1,8 | 0,87±2,3 | 0,61±1,4 |
| Min/sem | 72±224 | 107±331 | 54±138 | 69±168 | 92±233 | 63±144 | 75±200 | 96±268 | 63±150 |
| Fumadores | 20,8 (18,6-23,2) | 31,3 (26,9-36,0) | 15,5 (13,1-18,2) | 16,5 (14,7-18,3) | 32,9 (28,6-37,3) | 9,4 (7,5-11,6) | 22,7 (21,0-24,4) | 31,8 (28,7-35,0) | 17,7 (15,9-19,7) |
| No cumple RAF | 90,0 (88,2-91,6) | 88,9 (85,5-91,8) | 90,5 (88,3-92,4) | 88,9 (87,5-90,3) | 88,1 (84,9-90,9) | 89,2 (87,6-90,6) | 88,9 (87,6-90,1) | 88,2 (85,9-90,3) | 89,2 (87,6-90,7) |
| FFCR mala | 83,4 (80,8-85,7) | 80,8 (76,1-85,0) | 84,8 (81,7-87,6) | 81,6 (79,6-83,5) | 82,5 (78,2-86,3) | 81,3 (79,1-83,4) | 79,8 (78,0-81,6) | 77,3 (73,9-80,4) | 81,3 (79,0-83,4) |
| DM2 | 15,3 (13,3-17,4) | 17,9 (14,3-21,9) | 14,0 (11,7-16,5) | 13,0 (11,6-14,5) | 19,1 (15,7-23,0) | 11,2 (9,7-12,8) | 11,0 (9,8-12,3) | 14,0 (11,7-16,5) | 9,4 (8,0-11,0) |
| HTA | 45,5 (42,7-48,3) | 44,9 (40,1-49,8) | 45,7 (42,3-49,2) | 38,3 (36,2-40,4) | 48,1 (43,5-52,7) | 35,5 (33,2-37,9) | 34,7 (32,8-36,6) | 37,3 (34,0-40,6) | 33,3 (31,0-35,7) |
| Dislipemia | 27,2 (24,7-29,7) | 28,2 (23,9-32,8) | 26,6 (23,7-29,8) | 26,9 (25,0-28,8) | 27,8 (23,8-32,1) | 26,6 (24,5-28,8) | 25,6 (23,9-27,4) | 26,9 (23,9-30,0) | 25,0 (22,9-27,2) |
| OG | × | × | × | 52,9 (50,7-55,0) | 69,4 (65,0-73,5) | 48,1 (45,7-50,6) | 44,5 (42,5-46,5) | 42,0 (38,7-45,4) | 45,8 (43,4-48,3) |
| OA | 90,4 (88,6-91,9) | 78,8 (74,6-82,7) | 96,2 (94,7-97,4) | × | × | × | 69,7 (67,8-71,5) | 46,3 (42,9-49,7) | 82,3 (80,3-84,2) |
| EGC | 87,0 (85,0-88,8) | 85,8 (82,1-89,0) | 87,6 (85,2-89,8) | 79,8 (78,0-81,5) | 83,3 (79,6-86,5) | 78,8 (76,7-80,7) | × | × | × |
AF: actividad física; DM2: diabetes mellitus tipo 2; EGC: exceso de grasa corporal, FFCR: forma física cardiorrespiratoria; HTA: hipertensión arterial; IMC: índice de masa corporal ≥30kg/m2; MET-h/s: unidades metabólicas por hora a la semana; Min/sem: minutos a la semana; OA: obesidad abdominal; OG: obesidad general; PA: perímetro abdominal >102cm en hombres y 88cm en mujeres; PGC: porcentaje de grasa corporal >25% en hombres y >35% en mujeres; RAF: recomendaciones de actividad física; VO2max: consumo máximo de oxígeno.
Variables edad, peso, IMC, PA, PGC, VO2max y AF expresadas en media ±desviación estándar. Resto de variables expresadas como % (intervalo de confianza al 95%).
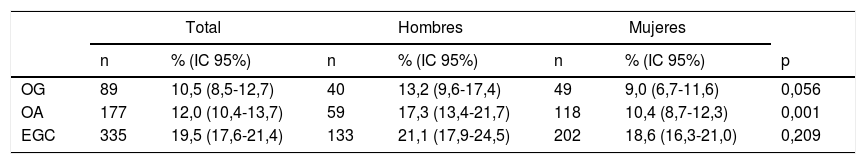
La tabla 2 muestra la proporción de los que dejan de tener OG, OA o EGC a los 2años, siendo significativamente (p<0,05) más alta la proporción de EGC que las de OG u OA. También muestra que la proporción de hombres que dejan de tener OA es significativamente mayor que la de las mujeres (p=0,001).
Proporción de participantes que dejan de tener cada una de las tres obesidades y comparación entre hombres y mujeres a los 2 años
| Total | Hombres | Mujeres | |||||
|---|---|---|---|---|---|---|---|
| n | % (IC 95%) | n | % (IC 95%) | n | % (IC 95%) | p | |
| OG | 89 | 10,5 (8,5-12,7) | 40 | 13,2 (9,6-17,4) | 49 | 9,0 (6,7-11,6) | 0,056 |
| OA | 177 | 12,0 (10,4-13,7) | 59 | 17,3 (13,4-21,7) | 118 | 10,4 (8,7-12,3) | 0,001 |
| EGC | 335 | 19,5 (17,6-21,4) | 133 | 21,1 (17,9-24,5) | 202 | 18,6 (16,3-21,0) | 0,209 |
EGC: exceso de grasa corporal; IC95%: intervalo de confianza al 95%; n: número; OA: obesidad abdominal; OG: obesidad general; p: significación; %: porcentaje.
De 2.054 participantes con uno o más tipos de obesidad en la captación y datos válidos a los 2años, 240 (11,6%) participantes (108 [15,2%] hombres y 132 [9,8%] mujeres) habían normalizado todos sus índices diagnósticos de obesidad en ese tiempo.
A los 2años: de 89 participantes con IMC normal, 30 (33,7%; IC95%: 24,0-44,5) lo habían normalizado antes de los 6meses; de 177 participantes con PA normal, 59 (33,3%; IC95%: 26,6-40,7) lo habían normalizado antes de los 6meses, y de 335 participantes con PGC normal, 103 (30,7%; IC95%: 25,8-35,9) lo habían normalizado antes de los 6meses.
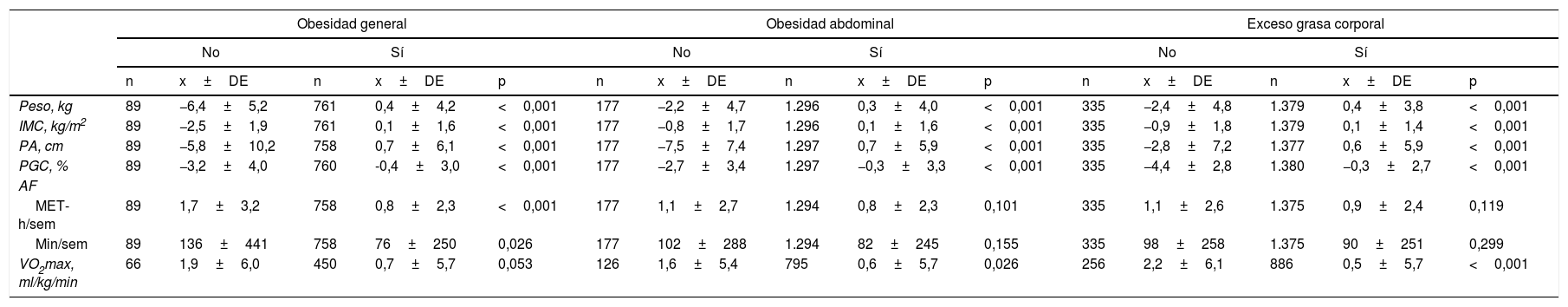
En la tabla 3 se observa que: son mayores los aumentos en los niveles de AF en MET-h/semana (p<0,001) y minutos/semana (p<0,03) en los que dejan de tener OG y el aumento del VO2max (p<0,03) en los que dejan de tener OA o EGC que en los que siguen con esas obesidades; los que dejan de tener OG son los que más reducen su peso y su IMC (6,8kg y 2,6kg/m2 frente a 2,5 y 0,9 de la OA y 2,8 y 1 del EGC), así como los que más aumentan sus niveles de AF (0,9 MET-h/semana y 60minutos/semana frente a 0,3 y 0,2 MET-h/semana y 20 y 8minutos/semana de la OA y el EGC, respectivamente); los que dejan de tener OA son los que más PA pierden (8,2cm frente a 6,5 y 3,4, respectivamente, de la OG y el EGC); y los que dejan de tener EGC son los que más PGC pierden (4,1% frente al 2,8% y al 2,4%, respectivamente, de la OG y la OA) y los que más aumentan su VO2max (1,7 frente a 1,2 y 1,0ml/kg/min, respectivamente, de la OG y la OA).
Cambios en las variables cuantitativas de los que dejan de tener cada una de las tres obesidades y los que siguen con ellas y su comparación a los 2 años
| Obesidad general | Obesidad abdominal | Exceso grasa corporal | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| No | Sí | No | Sí | No | Sí | ||||||||||
| n | x±DE | n | x±DE | p | n | x±DE | n | x±DE | p | n | x±DE | n | x±DE | p | |
| Peso, kg | 89 | −6,4±5,2 | 761 | 0,4±4,2 | <0,001 | 177 | −2,2±4,7 | 1.296 | 0,3±4,0 | <0,001 | 335 | −2,4±4,8 | 1.379 | 0,4±3,8 | <0,001 |
| IMC, kg/m2 | 89 | −2,5±1,9 | 761 | 0,1±1,6 | <0,001 | 177 | −0,8±1,7 | 1.296 | 0,1±1,6 | <0,001 | 335 | −0,9±1,8 | 1.379 | 0,1±1,4 | <0,001 |
| PA, cm | 89 | −5,8±10,2 | 758 | 0,7±6,1 | <0,001 | 177 | −7,5±7,4 | 1.297 | 0,7±5,9 | <0,001 | 335 | −2,8±7,2 | 1.377 | 0,6±5,9 | <0,001 |
| PGC, % | 89 | −3,2±4,0 | 760 | -0,4±3,0 | <0,001 | 177 | −2,7±3,4 | 1.297 | −0,3±3,3 | <0,001 | 335 | −4,4±2,8 | 1.380 | −0,3±2,7 | <0,001 |
| AF | |||||||||||||||
| MET-h/sem | 89 | 1,7±3,2 | 758 | 0,8±2,3 | <0,001 | 177 | 1,1±2,7 | 1.294 | 0,8±2,3 | 0,101 | 335 | 1,1±2,6 | 1.375 | 0,9±2,4 | 0,119 |
| Min/sem | 89 | 136±441 | 758 | 76±250 | 0,026 | 177 | 102±288 | 1.294 | 82±245 | 0,155 | 335 | 98±258 | 1.375 | 90±251 | 0,299 |
| VO2max, ml/kg/min | 66 | 1,9±6,0 | 450 | 0,7±5,7 | 0,053 | 126 | 1,6±5,4 | 795 | 0,6±5,7 | 0,026 | 256 | 2,2±6,1 | 886 | 0,5±5,7 | <0,001 |
AF: actividad física; IMC: índice de masa corporal; MET-h/sem: unidades metabólicas por hora a la semana; Min/sem: minutos/semana; n: número; p: significación; PA: perímetro abdominal; PGC: porcentaje de grasa corporal; VO2max: consumo máximo de oxígeno. x±DE: media ±desviación estándar.
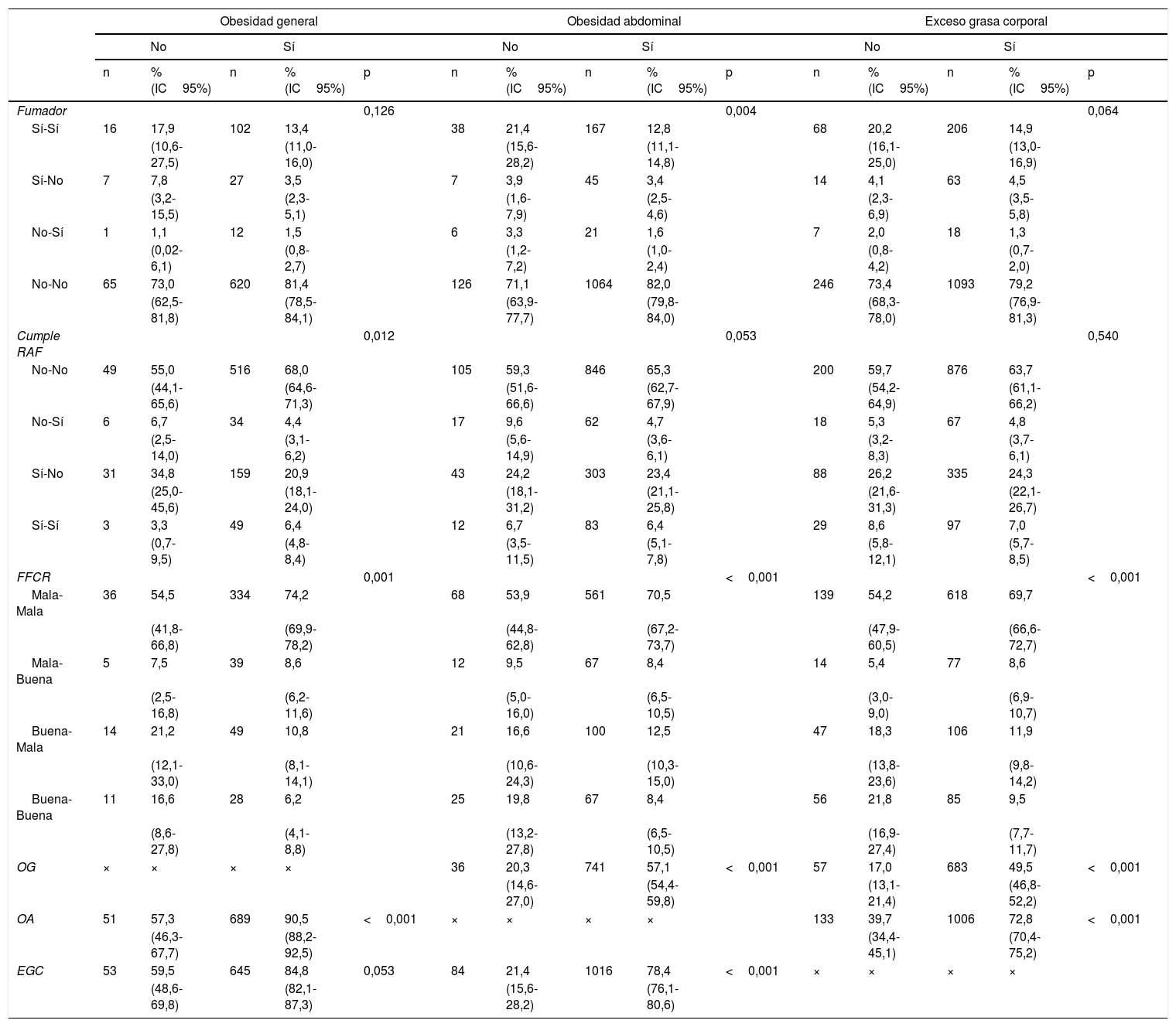
Como muestra la tabla 4, a los 2años: los que dejan de tener OA tienen una proporción mayor (p<0,005) de los que siguen fumando y menor de los que siguen sin fumar; los que dejan de tener OG tienen una proporción mayor (p<0,013) de los que dejan de cumplir las recomendaciones de AF y menor de los que siguen sin cumplirlas; y los que dejan de tener OG, OA o EGC tienen una proporción menor (p<0,002) de los que mantienen una mala FFCR y mayor de los que la mantienen buena. Así mismo, los que dejan de tener OG tienen porcentajes de OA y de EGC menores (p<0,001); los que dejan de tener OA tienen porcentajes de OG y de EGC menores (p<0,001), y los que dejan de tener EGC tienen porcentajes de OA menores (p<0,001).
Cambios en las variables cualitativas de los que dejan de tener cada una de las tres obesidades y los que siguen con ellas y su comparación a los 2 años
| Obesidad general | Obesidad abdominal | Exceso grasa corporal | |||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| No | Sí | No | Sí | No | Sí | ||||||||||
| n | % (IC95%) | n | % (IC95%) | p | n | % (IC95%) | n | % (IC95%) | p | n | % (IC95%) | n | % (IC95%) | p | |
| Fumador | 0,126 | 0,004 | 0,064 | ||||||||||||
| Sí-Sí | 16 | 17,9 | 102 | 13,4 | 38 | 21,4 | 167 | 12,8 | 68 | 20,2 | 206 | 14,9 | |||
| (10,6-27,5) | (11,0-16,0) | (15,6-28,2) | (11,1-14,8) | (16,1-25,0) | (13,0-16,9) | ||||||||||
| Sí-No | 7 | 7,8 | 27 | 3,5 | 7 | 3,9 | 45 | 3,4 | 14 | 4,1 | 63 | 4,5 | |||
| (3,2-15,5) | (2,3-5,1) | (1,6-7,9) | (2,5-4,6) | (2,3-6,9) | (3,5-5,8) | ||||||||||
| No-Sí | 1 | 1,1 | 12 | 1,5 | 6 | 3,3 | 21 | 1,6 | 7 | 2,0 | 18 | 1,3 | |||
| (0,02-6,1) | (0,8-2,7) | (1,2-7,2) | (1,0-2,4) | (0,8-4,2) | (0,7-2,0) | ||||||||||
| No-No | 65 | 73,0 | 620 | 81,4 | 126 | 71,1 | 1064 | 82,0 | 246 | 73,4 | 1093 | 79,2 | |||
| (62,5-81,8) | (78,5-84,1) | (63,9-77,7) | (79,8-84,0) | (68,3-78,0) | (76,9-81,3) | ||||||||||
| Cumple RAF | 0,012 | 0,053 | 0,540 | ||||||||||||
| No-No | 49 | 55,0 | 516 | 68,0 | 105 | 59,3 | 846 | 65,3 | 200 | 59,7 | 876 | 63,7 | |||
| (44,1-65,6) | (64,6-71,3) | (51,6-66,6) | (62,7-67,9) | (54,2-64,9) | (61,1-66,2) | ||||||||||
| No-Sí | 6 | 6,7 | 34 | 4,4 | 17 | 9,6 | 62 | 4,7 | 18 | 5,3 | 67 | 4,8 | |||
| (2,5-14,0) | (3,1-6,2) | (5,6-14,9) | (3,6-6,1) | (3,2-8,3) | (3,7-6,1) | ||||||||||
| Sí-No | 31 | 34,8 | 159 | 20,9 | 43 | 24,2 | 303 | 23,4 | 88 | 26,2 | 335 | 24,3 | |||
| (25,0-45,6) | (18,1-24,0) | (18,1-31,2) | (21,1-25,8) | (21,6-31,3) | (22,1-26,7) | ||||||||||
| Sí-Sí | 3 | 3,3 | 49 | 6,4 | 12 | 6,7 | 83 | 6,4 | 29 | 8,6 | 97 | 7,0 | |||
| (0,7-9,5) | (4,8-8,4) | (3,5-11,5) | (5,1-7,8) | (5,8-12,1) | (5,7-8,5) | ||||||||||
| FFCR | 0,001 | <0,001 | <0,001 | ||||||||||||
| Mala-Mala | 36 | 54,5 | 334 | 74,2 | 68 | 53,9 | 561 | 70,5 | 139 | 54,2 | 618 | 69,7 | |||
| (41,8-66,8) | (69,9-78,2) | (44,8-62,8) | (67,2-73,7) | (47,9-60,5) | (66,6-72,7) | ||||||||||
| Mala-Buena | 5 | 7,5 | 39 | 8,6 | 12 | 9,5 | 67 | 8,4 | 14 | 5,4 | 77 | 8,6 | |||
| (2,5-16,8) | (6,2-11,6) | (5,0-16,0) | (6,5-10,5) | (3,0-9,0) | (6,9-10,7) | ||||||||||
| Buena-Mala | 14 | 21,2 | 49 | 10,8 | 21 | 16,6 | 100 | 12,5 | 47 | 18,3 | 106 | 11,9 | |||
| (12,1-33,0) | (8,1-14,1) | (10,6-24,3) | (10,3-15,0) | (13,8-23,6) | (9,8-14,2) | ||||||||||
| Buena-Buena | 11 | 16,6 | 28 | 6,2 | 25 | 19,8 | 67 | 8,4 | 56 | 21,8 | 85 | 9,5 | |||
| (8,6-27,8) | (4,1-8,8) | (13,2-27,8) | (6,5-10,5) | (16,9-27,4) | (7,7-11,7) | ||||||||||
| OG | × | × | × | × | 36 | 20,3 | 741 | 57,1 | <0,001 | 57 | 17,0 | 683 | 49,5 | <0,001 | |
| (14,6-27,0) | (54,4-59,8) | (13,1-21,4) | (46,8-52,2) | ||||||||||||
| OA | 51 | 57,3 | 689 | 90,5 | <0,001 | × | × | × | × | 133 | 39,7 | 1006 | 72,8 | <0,001 | |
| (46,3-67,7) | (88,2-92,5) | (34,4-45,1) | (70,4-75,2) | ||||||||||||
| EGC | 53 | 59,5 | 645 | 84,8 | 0,053 | 84 | 21,4 | 1016 | 78,4 | <0,001 | × | × | × | × | |
| (48,6-69,8) | (82,1-87,3) | (15,6-28,2) | (76,1-80,6) | ||||||||||||
EGC: exceso de grasa corporal; FFCR: forma física cardiorrespiratoria; IC95%: intervalo de confianza al 95%; n: número; OA: obesidad abdominal; OG: obesidad general; p: significación; RAF: recomendaciones de actividad física; %, porcentaje.
Al analizar la relación de las obesidades entre sí, entre los que normalizan su IMC a los 2años el 22% han normalizado también su PA más su PGC, el 20% solo su PA y el 18% solo su PGC, pero queda un 39% con un PA más un PGC elevados que no elevan el IMC. Entre los que normalizan su PA a los 2años el 47% han normalizado también su IMC más PGC, el 33% solo su IMC y el 6% solo su PGC, pero queda un 15% con un PA normal y un PGC elevado que también elevan el IMC. Entre los que normalizan su PGC a los 2años el 56% han normalizado también su IMC más su PA, el 27% solo su IMC y el 4% solo su PA, pero queda un 13% con un PGC normal y un PA elevado que también elevan el IMC.
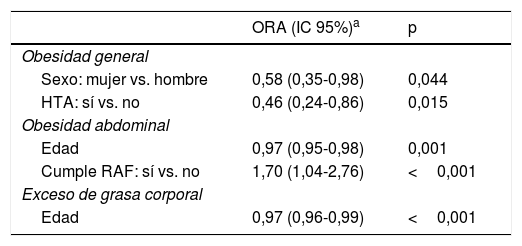
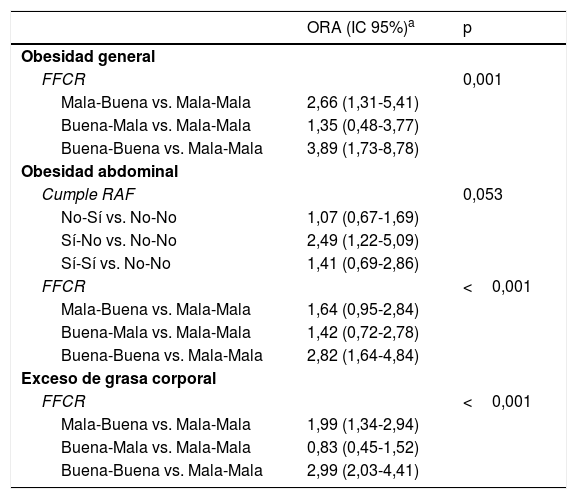
En las tablas 5 y 6 se puede ver que: dejar de tener OG solo se asocia con ser mujer, tener hipertensión y el cambio en la FFCR; dejar de tener OA solo se asocia con la edad, el cumplimiento de las recomendaciones de AF en la captación y el cambio de ese cumplimiento y en la FFCR a los 2años, y dejar de tener EGC solo se asocia con la edad y el cambio en la FFCR a los 2años.
Factores de la captación asociados con la probabilidad de dejar de tener alguna de las tres obesidades a los 2 años: odds ratios con ajuste multivariante
| ORA (IC 95%)a | p | |
|---|---|---|
| Obesidad general | ||
| Sexo: mujer vs. hombre | 0,58 (0,35-0,98) | 0,044 |
| HTA: sí vs. no | 0,46 (0,24-0,86) | 0,015 |
| Obesidad abdominal | ||
| Edad | 0,97 (0,95-0,98) | 0,001 |
| Cumple RAF: sí vs. no | 1,70 (1,04-2,76) | <0,001 |
| Exceso de grasa corporal | ||
| Edad | 0,97 (0,96-0,99) | <0,001 |
IC 95%: intervalo de confianza del 95%; ORA: odds ratio ajustada; p: significación; RAF: recomendaciones de actividad física.
Asociaciones de cambio de hábitos con la probabilidad de dejar de tener alguna de las tres obesidades a los 2 años: odds ratios con ajuste multivariante
| ORA (IC 95%)a | p | |
|---|---|---|
| Obesidad general | ||
| FFCR | 0,001 | |
| Mala-Buena vs. Mala-Mala | 2,66 (1,31-5,41) | |
| Buena-Mala vs. Mala-Mala | 1,35 (0,48-3,77) | |
| Buena-Buena vs. Mala-Mala | 3,89 (1,73-8,78) | |
| Obesidad abdominal | ||
| Cumple RAF | 0,053 | |
| No-Sí vs. No-No | 1,07 (0,67-1,69) | |
| Sí-No vs. No-No | 2,49 (1,22-5,09) | |
| Sí-Sí vs. No-No | 1,41 (0,69-2,86) | |
| FFCR | <0,001 | |
| Mala-Buena vs. Mala-Mala | 1,64 (0,95-2,84) | |
| Buena-Mala vs. Mala-Mala | 1,42 (0,72-2,78) | |
| Buena-Buena vs. Mala-Mala | 2,82 (1,64-4,84) | |
| Exceso de grasa corporal | ||
| FFCR | <0,001 | |
| Mala-Buena vs. Mala-Mala | 1,99 (1,34-2,94) | |
| Buena-Mala vs. Mala-Mala | 0,83 (0,45-1,52) | |
| Buena-Buena vs. Mala-Mala | 2,99 (2,03-4,41) |
FFCR: forma física cardiorrespiratoria; IC 95%: intervalo de confianza del 95%; ORA: odds ratio ajustada; p: significación; RAF: recomendaciones de actividad física.
Como muestran los resultados de este estudio, es posible dejar de tener cualquiera de las tres obesidades o las tres juntas; es decir, normalizar el IMC, el PA y/o el PGC a los 2años. En concreto, el 11,6% de los participantes con uno o más tipos de obesidad en la captación pasan a ser normales en ese tiempo, y alrededor de un tercio lo hacen antes de los 6meses. Y analizando las tres obesidades por separado, el 20% han dejado de tener EGC, el 12% OA y el 11% OG en ese tiempo. Luego, es posible dejar de tener la enfermedad de la obesidad y mantenerse sin ella.
Los resultados también indican que lo primero que disminuye es un conjunto de grasa general y abdominal subcutánea, o PGC, y después se une una disminución de grasa abdominal (visceral y/o subcutánea), o PA, que alcanzan en un momento dado un impacto en el peso corporal suficiente para reducir el IMC por debajo de 30kg/m2.
De lo anterior se deriva que: puede ser más difícil normalizar el IMC, dado que para reducir el IMC hay que conseguir reducir a la vez el PA y el PGC en cifras superiores a los de otras obesidades; el EGC revierte más a los 2años, posiblemente porque la acumulación excesiva de grasa abdominal constituye el 70% de la de grasa corporal total (de EGC), significando que la grasa que primero se pierde es la periférica, que suele ser más subcutánea que visceral, y después se pierde la grasa visceral del abdomen21; cuando la pérdida de grasa de los dos tipos alcanza una cantidad que supone un determinado peso corporal, se reduce el IMC y se deja de tener OG.
Cuando consideramos libres de obesidad a aquellos con IMC<30kg/m2, todavía hay una proporción considerable de OA y/o de EGC entre ellos, mientras que cuando consideramos libres de obesidad a aquellos con PA normal, la proporción de los que siguen con OG o EGC entre ellos es mucho menor.
Cada año de aumento en la edad supone un 3% menos probabilidad de dejar de tener OA o EGC a los 2años, lo que significa que a mayor edad cuesta más trabajo perder grasa, porque con el envejecimiento va disminuyendo la masa muscular y aumentando la masa grasa22.
A los 2años, pasar de una mala a buena FFCR desde la captación y mantenerla buena en ese tiempo se asocia, respectivamente, con una mayor probabilidad (del 166% y del 289%) de dejar de tener OG, y una mayor probabilidad (del 99% y del 199%) de dejar de tener EGC; y dejar de cumplir las recomendaciones sobre AF desde la captación y mantener una buena FFCR en ese tiempo se asocia, respectivamente, con una mayor probabilidad (del 149% y del 182%) de dejar de tener OA a los 2años.
No hemos encontrado ningún estudio en que el objetivo sea la desaparición de la obesidad. Sin embargo, en un estudio americano sobre la incidencia de obesidad23 se informa que entre 1990 y 2000, después de 8años de seguimiento, el 10,8% de sujetos con IMC≥30kg/m2 (11% de hombres y 10,7% de mujeres) reducían su IMC por debajo de esa cifra. Esos porcentajes son similares a los de este estudio, que sería el primer estudio en demostrar que la obesidad, como enfermedad, es reversible. Sí hay muchos estudios de intervención en la obesidad cuyo objetivo es disminuir el peso corporal24 o la grasa visceral24,25 o general24,26 en un determinado porcentaje o hasta un determinado límite.
Limitaciones y fortalezasPosibles limitaciones de este estudio son: la fecha de los datos recogidos (2003-2006), que haría que las cifras hayan cambiado, pero dan idea de las posibilidades de revertir la obesidad; y la posibilidad de que la pérdida de peso se debiera a una enfermedad crónica adelgazante, pero se puede argumentar que los participantes con esas enfermedades no acudieron a las mediciones o no se les realizaron.
Se podría señalar como limitación el hecho de que se trata de una muestra en la que una parte de ella ha sido intervenida con el PAF para aumentar sus niveles de AF. Pero ese hecho tiene el mismo impacto en los porcentajes que si el participante ha seguido un plan de reducción de dieta y/o de aumento de AF adoptado por sí mismo o prescrito por un profesional sanitario, porque para que una persona deje de ser obesa necesita obligatoriamente una intervención con dieta y/o ejercicio.
Como fortalezas se puede señalar el entrenamiento del personal investigador y el control de calidad llevado a cabo en el estudio PEPAF.
ConclusionesLa obesidad como enfermedad crónica se diferencia de las demás en que es posible «curarse» de ella normalizando la cantidad de grasa corporal y manteniéndose así.
A los 2años, lo que más se normaliza es el PGC y con ello el EGC, después el PA y con ello la OA, y por último el IMC y con ello la OG.
Entre los que normalizan su IMC, la mitad siguen teniendo OA o EGC, mientras que entre los que normalizan su PA, solo una quinta parte siguen teniendo OG o EGC.
Consideraciones éticasEl protocolo del Estudio PEPAF fue aprobado por los comités éticos de investigación de todos los centros de salud participantes. Se solicitó el consentimiento informado a todos los participantes para su inclusión en el Estudio PEPAF.
Fuentes de financiaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
El Estudio PEPAF se financió con una beca del Instituto de Salud CarlosIII del Ministerio de Sanidad, y se cofinanció con una ayuda del ERDF de la Unión Europea (FIS PI02/0015; RETICS G03/170 y RD06/0018/0018; CAIBERCAI08/01/0065).
Datos y código analíticoEstán disponibles por petición razonada. Los datos son solo los correspondientes a este artículo y proceden del Estudio PEPAF. Las peticiones deberán dirigirse al autor de correspondencia.
AutoríaRicardo Ortega: concepción y diseño del estudio, análisis e interpretación de los datos, borrador del artículo y aprobación definitiva de la versión que se presenta.
Gonzalo Grandes: adquisición de datos, revisión crítica del contenido intelectual y aprobación definitiva de la versión que se presenta.
Sagrario Gómez-Cantarino: concepción y diseño del estudio, revisión crítica del contenido intelectual y aprobación definitiva de la versión que se presenta.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses que declarar.
Los autores desean agradecer su participación a todos los pacientes, enfermeras colaboradoras y médicos de atención primaria del Estudio PEPAF.
Equipo Directivo: Unidad de Investigación en Atención Primaria de Bizkaia, Servicio Vasco de Salud-Osakidetza. Investigador principal: Gonzalo Grandes; co-investigadores: Jesús Torcal, Ricardo Ortega, Alvaro Sánchez, Kepa Lizarraga, Javier Serra, Imanol Montoya.
Servicio Vasco de Salud-Osakidetza: Centro de Salud de Basauri-Aríz: Angel Fernández, Victor Manuel López, Lourdes Marijuán, Begoña Etxeguren, Victor Landa, Jesús Martínez, M. Mercedes Díez, Juan Ramón Lejarza, Judith González. Centro de Salud de Galdakao: Vidal Salcedo, Idoia Ibáñez, Agurtzane Ortego, Pedro Iraguen, Pilar Echevarria, Virginia Villaverde. Centro de Salud de Algorta: Amaia Ecenarro, M. Teresa Uribe, Carmen Moral, Eguskiñe Iturregui, Ana Belén Fernández.
Servicio Andaluz de Salud: Centro de Salud de Camas, Sevilla: José María Páez, M. Ángeles Tarilonte, Concepción Molina, Vicente Rodríguez, Isabel Villafuente, Mercedes Álvarez.
Servicio de Salud de Islas Baleares: Centro de Salud de Dalt Sant Joan, Mahón: Andreu Estela, José María Coll, Àngels Llach, Josep M. Masuet, Ana Moll, Monica Pons.
Servicio Catalán de Salud: Centro de Salud de Serraparera, Barcelona: Bonaventura Bolibar, Agustí Guiu, Amadeu Díaz, Xavier Martínez, M. Dolores Hernández, José Ignacio Olivares, Francisco Hernansanz, Rita Ayala, Ana Cascos.
Servicio de Salud de Castilla-La Mancha: Centro de Salud de San Fernando CuencaIII, Cuenca: Vicente Martínez, M. del Carmen García, M. Ángeles Gabriel, M. Luscinda Velázquez, Natividad Ortega, M. Jesús Segura, Rodrigo Cerrillo, Patricia López.
Servicio de Salud de Castilla y León: Centro de Salud de Casa Barco, Valladolid: Carmen Fernández, Amparo Gómez, Miguel Ángel Díez, Ruperto Sanz, Luis Miguel Quintero, José Ignacio Recio. Centro de Salud La Alamedilla, Salamanca: Luis García, José Antonio Iglesias, Manuel Gómez, Emilio Ramos, Pilar Moreno, Yolanda Castaño, Nadia Carrillo.
Servicio Gallego de Salud: Centro de Salud de Sardoma, Vigo: Pilar Gayoso, Luciano Casariego, Manuel Domínguez, José Ramón Moliner, Fernando Lago, M. Concepción Cruces, Marisa Enríquez.
Servicio Madrileño de Salud: Centro de Guayaba, Madrid: Tomás Gómez, Javier Martínez, José Antonio Granados, M. Ángeles Fernández, M. Isabel Gutiérrez, Carlos San Andrés, Concepción Vargas-Machuca, Cristina Díaz.
- •
La obesidad es considerada una enfermedad crónica como la hipertensión, la diabetes o la dislipemia.
- •
Se produce por un balance energético positivo: la ingesta de calorías supera al gasto.
- •
Todas las intervenciones van dirigidas a reducir el peso o la grasa corporal pero no a «curarla».
- •
La obesidad se puede «curar», a diferencia de las otras enfermedades crónicas.
- •
Es posible dejar de tener obesidad general (OG), obesidad abdominal (OA) y/o exceso de grasa corporal (EGC) a los 2años.
- •
Entre los que normalizan su índice de masa corporal, la mitad siguen con OA o EGC, mientras que entre los que normalizan su perímetro abdominal, solo la quinta parte siguen con OA o EGC.