Conocer las características, indicaciones, mortalidad, tasa de reingresos e identificar factores de riesgo.
Material y métodoEstudio de cohortes retrospectivo de los pacientes congénitos adultos intervenidos desde 2012 a 2020. Análisis multivariante mediante regresión logística binario.
ResultadosSe intervinieron 137 pacientes. Edad media 32 (14-73) años; 39,4% mujeres. Tiempo de circulación extracorpórea de 119,28±67 minutos. Clampaje 78±46,76 minutos. Tasa de mortalidad de 5,8% y de reingreso del 9.95%, siendo las causas: fibrilación auricular, insuficiencia cardiaca e infecciosas. Las indicaciones son: defectos septales (20%), patología aórtica/TSVI (21%), patología del tracto de salida derecho (34%) y afectación de válvulas AV (12%).
Según análisis multivariante se asocia a mayor mortalidad la hipertensión pulmonar severa, dos o más intervenciones previas y escala RACHS-1 de 4 (p < 0,05). Mayor probabilidad de reingresos: fibrilación auricular (p = 0,047).
ConclusionesLa mortalidad de estos pacientes es baja a pesar de tiempos quirúrgicos altos, mayor complejidad y elevada tasa de reintervención. Hay un porcentaje de reingresos no previstos y complicaciones. Debería validarse una escala de riesgo específica. En general, la información de que se dispone es aún insuficiente.
To evaluate surgical results, mortality, readmission rates and identify risk factors.
MethodsRetrospective study of all cases from 2012 to 2020. Risk factors were assessed fitting regression logistic models.
Results137 patients were operated, mean age 37 (14-73), 39,4% female. Mean cardiopulmonary bypass time 119,28±67; aortic cross-clamp time 78±46,76. Mortality was 5.8% and readmission rate 9.95% mainly due to atrial fibrillation, congestive heart failure and infections. Indications were septal defects (20%), aortic and LVOT indications (21%), RVOT procedures (34%) and AV valves disease (12%). Mortality was associated to severe pulmonary hypertension, 2 or more previous cardiac surgery and RASCH-1 score 4. Readmission rate was associated to atrial fibrillation.
ConclussionsAlthough these patients have high complexity, long cardiopulmonary bypass time and high rate of reinterventions, mortality is low. There is a number of readmissions and complications. Specific risk models should be validated. There is still a lack of information.
Los pacientes con cardiopatías congénitas (CC) suponen un considerable número. Se estima que la prevalencia a nivel mundial es de alrededor de 9/1.000 nacidos vivos, existiendo una importante variabilidad geográfica. Así, y en general, se observa una tendencia a la disminución de dicha prevalencia de pacientes con CC graves en países occidentales, manteniéndose estable o incluso en aumento, la prevalencia de CC de menor complejidad. Ello puede ser debido tanto a la mejora de la detección precoz e interrupción voluntaria del embarazo de un lado, como a mayor calidad de la asistencia sanitaria y a los avances en el tratamiento cardiovascular pediátrico de otro lado. En cuanto a diferencias geográficas, se observa una menor prevalencia según los registros disponibles en África (alrededor de 1/4 inferior a la observada en otras regiones). Dichos datos son, sin embargo, insuficientes por la menor consistencia de los registros de estas áreas.
Como resultado, tenemos que cerca del 90% de los pacientes con CC que han nacido, sobreviven y lleguen a la edad adulta. Con los datos de que disponemos actualmente, la población de pacientes adultos con cardiopatías congénitas (ACC) suponen unos 3.000 casos por millón de habitantes (0,3%). En números totales supone que un total de 13 millones de ACC han sobrevivido a nivel mundial. Sin embargo, algunas publicaciones sugieren que puede haber hasta 30-60% de pérdidas de seguimiento de pacientes.1–3.
A pesar de estas dificultades en los registros, la prevalencia de las CC en la edad adulta supera ya con creces la tasa de mortalidad infantil, y esta población continúa en franco crecimiento, lo que en la actualidad supone que 2/3 de los pacientes vivos con CC son adultos. A pesar de la disminución en los nacimientos en países desarrollados, no se espera que la curva de aumento en las tasas de adultos con CC no aplane la curva hasta 2050. Además, se observan dos cambios interesantes en los patrones poblacionales de estos pacientes en los últimos 20 años: disminución drástica de la mortalidad infantil y aumento de la esperanza de vida general de estos pacientes, con tendencia a la convergencia con las cifras de la población general.4,5
Por tanto, el aumento de la carga asistencial en pacientes con CC está cambiando hacia la asistencia del paciente adulto. En los últimos años, el desarrollo de guías clínicas específicas y documentos de consenso para el manejo de los pacientes adultos con CC ha supuesto una herramienta valiosa para anticiparnos a la historia natural de estas cardiopatías y elegir el momento quirúrgico adecuado. Cabe destacar la reciente guía de la Sociedad Europea de Cardiología de 2020, que aborda de forma extensa este conjunto de enfermedades y ofrece unas directrices para el seguimiento en unidades especializadas.6
ObjetivosEvaluar las características de los pacientes intervenidos en la Unidad de Cardiopatías Congénitas del Adulto (UCCA) de nuestro hospital durante un periodo determinado. Conocer los resultados en cuanto a supervivencia, complicaciones y tasa de reingreso, identificando posibles factores asociados al mismo.
Material y métodosSe realiza un estudio de cohortes, observacional y retrospectivo de todos los pacientes intervenidos por la UCCA con patología congénita durante el periodo 2012-2020. Los datos clínicos del paciente, así como las pruebas complementarias fueron recogidos por el equipo de Cardiología. La indicación quirúrgica fue sometida a sesión multidisciplinar por el Heart Team de la Unidad y la intervención llevada a cabo por el equipo de cirujanos de Cardiopatías Congénitas del Hospital.
Las definiciones de los factores de riesgo, cálculo de parámetros morfológicos y hemodinámicos, tratamiento, etc. Se hicieron de acuerdo con los estándares científicos vigentes.
Dado que estos pacientes presentan un grupo muy heterogéneo en cuanto a su patología, se estratificó la complejidad mediante la escala Risk Adjustment in Congenital Heart Surgery (RASCH-1) y el riesgo quirúrgico mediante Euroscore II. Los pacientes con pérdida de seguimiento fueron descartados.
Además, se estudió la relación entre la mortalidad y la presencia de diversas variables clínicas y epidemiológicas tales como edad, sexo, factores de riesgo cardiovascular, complejidad de la cardiopatía, insuficiencia cardiaca, hipertensión pulmonar, insuficiencia renal, así como tiempos quirúrgicos y complicaciones postquirúrgicas (shock, arritmias, fracaso cardiaco, taponamiento). Las variables cuantitativas se expresan mediante media y/o mediana más menos rango, y las variables dicotómicas como porcentaje. El análisis estadístico se llevó a cabo mediante el programa SPSS versión 24 (IBM Corp. Released 2016. IBM SPSS Statistics for Windows, Version 24.0. Armonk, NY: IBM Corp.). Para ello se realizó un análisis multivariante mediante un modelo de regresión logística binario. Se analizaron también tras un periodo de seguimiento medio de 9,5 meses los reingresos hospitalarios, definidos como hospitalización no electiva tras el alta de la cirugía cardiaca y sus causas. Se intentaron definir factores asociados a reingreso mediante un análisis multivariante binario con las variables previamente mencionadas.
ResultadosLa tabla 1 muestra las características generales de nuestros pacientes. Se analizan un total de 137 pacientes intervenidos durante el periodo de 2012 hasta 2020; 60,6% fueron varones y 39,4% mujeres, siendo la edad media de 32 años con un rango entre 14-73 años. En cuanto a la presencia de factores de riesgo cardiovascular adquiridos, la mayoría, 54,8% de los pacientes no presentaban ninguno. Cabe destacar el hábito tabáquico presente (5,8%) o pasado (4,4%) junto con la dislipemia y obesidad como factores más habituales.
Características, factores de riesgo cardiovascular de los pacientes y comorbilidad y síntomas cardiovasculares
| Factores de riesgo | % del total | Media | Máximo | Mínimo |
|---|---|---|---|---|
| Sexo | ||||
| Hombre | 60,6% | |||
| Mujer | 39,4% | |||
| Edad | 32 | 73 | 14 | |
| Ninguno | 48,2% | |||
| Obesidad | 6,6% | |||
| Exfumador | 4,4% | |||
| Fumador | 5,8% | |||
| Hipertensión | 11,7% | |||
| Diabetes | 3,6% | |||
| Dislipemia | 7,3% | |||
| Número total de pacientes | 137 | |||
| Comorbilidad cardiovascular | % del N total de tabla | |||
| Ninguno | No | 91,2% | ||
| Sí | 8,8% | |||
| Infarto miocardio | 0% | |||
| Angor de esfuerzo | 1.45% | |||
| Insuficiencia cardiaca | ||||
| NYHA I | 61,3% | |||
| NYHA II | 21.9% | |||
| NYHA III | 5,1% | |||
| NYHA IV | 0,7% | |||
| Fracción eyección preoperatoria | 62% (33-80) | |||
| Arritmias | 12,4% | |||
| Fibrilación auricular | 10,2% | |||
| Bloqueo rama izqda. | 1,5% | |||
| Ictus previo | 4,4% | |||
| Hipertensión pulmonar | Sí | 14,6% | ||
| No | 96,4% | |||
| Hipertensión pulmonar severa. | 3,6% | |||
| Insuficiencia renal | 0,7% | |||
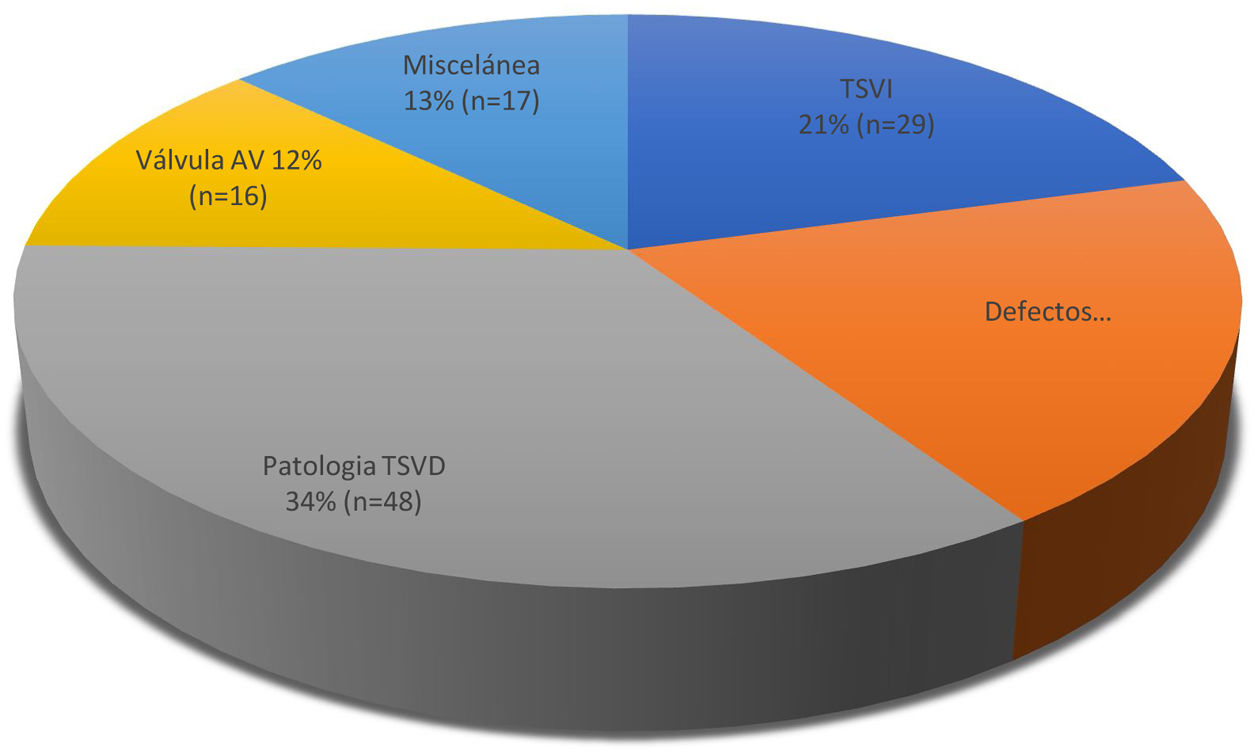
En cuanto al diagnóstico, aunque heterogéneo, puede agruparse en cinco grandes grupos correspondiendo el grupo mayoritario a patología del tracto de salida derecho (34%), cirugía de defectos septales y lesiones asociadas (20%) cirugía del tracto de salida izquierdo (21%), cirugía de las válvulas AV (12%) y miscelánea (13%) (fig. 1). En el grupo denominado «miscelánea» hemos clasificado aquellos diagnósticos que no eran totalmente concordantes con alguno de los otros grupos, a pesar de lo heterogéneo que representan. Así, se incluyen casos de drenaje venoso anómalo parcial (sin comunicación interauricular), anomalías coronarias (dos casos), miectomía septal, resección de masa cardiaca (un caso) y pseudoaneurisma (un caso).
Indicaciones de la cirugía.
TSVD: tracto de salida del ventrículo derecho; Defectos septales: Comunicación interauricular y otros defectos septales con/sin drenaje venosos pulmonar anómalo asociado. TSVI: tracto de salida de ventrículo izquierdo; Válvulas AV: patología de las válvulas auriculoventriculares.
Igualmente, la tabla 1 muestra datos relativos a la situación cardiaca y comorbilidades del paciente. Cabe destacar la presencia de insuficiencia cardiaca con la Clasificación New York Heart Association (NYHA) II 21%, siendo hasta en 6% en grado III y IV. La fracción de eyección preoperatoria media fue de 62%. También se encontraban presentes la fibrilación auricular (10%) e hipertensión pulmonar de distinta gravedad (14,6%) siendo en 3,6% de ellos, de rango severo. Aquí se considera la presencia de hipertensión pulmonar la elevación de la presión arterial media en arteria pulmonar por encima de 25 mmHg, estableciéndose como severa los valores por encima de 45 mmHg.
En cuanto al tratamiento previo (tabla 2), 58% de los pacientes no tomaba tratamiento cardiológico alguno, siendo el más frecuente el tratamiento anticoagulante (16%), diurético (16,8%) y betabloqueadores (8%). El tratamiento con nitritos preoperatorio está limitado a aquellos pacientes con anomalías coronarias.
Tratamiento preoperatorio de los pacientes
| % del N total de tabla | |
|---|---|
| Ninguno | |
| No | 58,4% |
| Sí | 41,6% |
| Antiagregantes | 9,5% |
| Anticoagulantes | 16,1% |
| Betabloqueadores | 8,0% |
| Diuréticos | 16,8% |
| Calcioantagonistas | 5,8% |
| Estatinas | 7,3% |
| Antiarrítmicos | 3,6% |
| Antiarrítmicos. Amiodarona | 2,2% |
| Antiarrítmicos. Digoxina | 2,9% |
| IECAS/ARAII | 19,0% |
| Nitritos | 0,7% |
Las pruebas o procedimientos previos se muestran en la tabla 3.
Pruebas diagnósticas y procedimientos cardiacos previos
| % del N total de tabla | |
|---|---|
| Ecocardiografía (ECO) | 99,3% |
| Coronariografía | 37,2% |
| Intervencionismo coronario percutáneo | 3,6% |
| Resonancia magnética nuclear (RMN) | 30,7% |
| AngioTAC | 24,8% |
| Marcapasos definitivo previo | 3,6% |
| Desfibrilador automático implantable_DAI | 0% |
En cuanto a los resultados de la cirugía, hasta en 46% de los casos, eran pacientes con cirugías previas (26,3% una cirugía, 10,2% dos cirugías y 9,5% más de dos intervenciones anteriores de CC). Las medias de los tiempos de circulación extracorpórea y clampaje fueron respectivamente de 119 y 72 minutos, pero con unos rangos amplios de los mismos.
Cabe destacar, en lo que se refiere a la puntuación RASCH, que 52,6% de los pacientes tenían RASCH 3 y 4. La mortalidad global de la serie fue de 5,8% (ocho pacientes, supervivencia 94,2%) con una tasa de reingreso hospitalario de 9.95% (tabla 4). Se ha considerado de forma conjunta tanto la mortalidad operatoria (durante el ingreso y hasta los 30 días tras él) como la detectada durante el seguimiento. Así, dos casos se deben a mortalidad tardía, siendo la causa la endocarditis infecciosa. Se han reintervenido dos pacientes durante el seguimiento (1,4%), uno por dehiscencia de parche de cierre de comunicación interventricular y otro por endocarditis aguda sobre conducto valvulado.
Características operatorias, tasa de mortalidad y de reingreso
| % del N total de tabla | Media | Mínimo | Máximo | Mediana | |
|---|---|---|---|---|---|
| Intervenciones previas CCV | 46,0% | ||||
| CCV 1 intervención | 26,3% | ||||
| CCV 2 intervenciones | 10,2% | ||||
| CCV más de 2 intervenciones | 9,5% | ||||
| Tiempo de circulación extracorpórea | 119 | 47 | 349 | ||
| Tiempo de clampaje | 78 | 23 | 214 | ||
| Euroescore2. Logístico | 3,93 | 0,50 | 43,05 | ||
| RACHS1 | 52,6% | ||||
| RACHS 3 y 4 | |||||
| Mortalidad global | 5,8% | ||||
| Reingreso | 10,9% |
La mediana de tiempo de estancia en la Unidad de Cuidados Intensivos (UCI) fue de seis días (mínimo dos días, máximo 78 días). La estancia hospitalaria postoperatoria mediana fue de 12 días (mínimo cinco días, máximo 89 días). Ningún paciente fue reintervenido por sangrado y/o taponamiento en periodo postoperatorio. No detectamos ningún caso de ictus perioperatorio. La tasa de marcapasos definitivo postoperatorio fue de 0,7% (un caso). Ningún paciente recibió terapia de soporte mecánico.
La tabla 5 muestra la distribución de la mortalidad por grupos de riesgo. Vemos que la mayor mortalidad se encuentra en los pacientes con más intervenciones previas y puntuación RACHS1 y Aristóteles elevada. En los pacientes de menor complejidad (Aristóteles inferior a 6 puntos) encontramos una mortalidad del 0,72% (n = 1 paciente).
En cuanto a las indicaciones, vemos en nuestra serie que mayoritariamente pertenecen a tres grupos: cierre de defectos septales (mayoritariamente auriculares con o sin drenaje venoso anómalo asociado y/o cleft mitral), patología aórtica y del tracto de salida izquierdo y patología del tracto de salida de ventrículo derecho. Es este el grupo claramente mayor.
En el grupo de patología aórtica/tracto de salida izquierdo se han realizado procedimientos de Rastan-Konno, Ross, David, técnica de Brom en estenosis supraaórtica y resección de estenosis subaórticas. Como complicación en este grupo únicamente destacable está la necesidad de marcapasos en un paciente.
En el grupo de «defectos septales» encontramos prácticamente en su totalidad comunicaciones interauriculares (CIAs) (sólo dos casos de comunicación interventricular) de tipo ostium secundum (además de dos ostium primun con cleft mitral asociado y tres de seno venoso con drenaje venoso anómalo).
Las causas de reingreso hospitalario fueron eminentemente las arritmias (taquiarritmias por flutter/fibrilación auricular) en cinco casos, el síndrome postpericardiotomía con/sin derrame asociado (tres casos), dos casos de episodios embólicos en pacientes con fibrilación auricular previa (accidente isquémico transitorio y embolia en miembro inferior), y las complicaciones infecciosas y de herida quirúrgica (tres casos) junto con otros casos miscelánea.
El análisis multivariante por modelo de regresión logística binaria para la mortalidad perioperatoria (5,8%) demostró como significativas la hipertensión pulmonar severa (p = 0,035), más de dos intervenciones de CC previa (p = 0,032), la presencia de endocarditis activa (p < 0,001), insuficiencia renal (p < 0,001) y puntuación RASCH-1 de 4 (p = 0,026) (tabla 6).
Modelo de regresión logística
| Resultados regresión logística mortalidad (5,8%) | ||
|---|---|---|
| Hipertensión pulmonar severa | p = 0,035 | X2 4,3 |
| Más de dos intervenciones de cirugía cardiovascular previa | p = 0,032 | X2 4,3 |
| Endocarditis activa | p < 0,001 | X2 21,1 |
| Insuficiencia renal | p < 0,001 | X2 10,41 |
| RACHS-1 de 4 | p = 0,026 | X2 4,96 |
| Resultados regresión logística reingreso (9,95%) | ||
| Fibrilación auricular | p = 0,047 | X2 3,9 |
| Fumador | p = 0,023 | X2 5,13 |
| Diabetes | p < 0,001 | X2 12,32 |
En lo que respecta al modelo de regresión para reingreso hospitalario (9,95%), se demostró una asociación con la presencia previa de fibrilación auricular (p = 0,047), el hábito tabáquico (p = 0,023) y la diabetes (p < 0,001).
DiscusiónLa organización y consolidación de la cardiología y la cirugía cardiovascular pediátrica han supuesto una mejoría de los resultados en la etapa infantil, permitiendo a estos pacientes alcanzar la vida adulta. En nuestro país, si bien esta formación no está reglada, se lleva a cabo al nivel del resto de los países europeos. Diversas son las publicaciones que coinciden en la necesidad de dar continuidad a estos pacientes al máximo nivel. Pocas son las CC cuya intervención pueda considerarse totalmente curativa. Desde el punto de vista quirúrgico, vamos a encontrar desafíos tales como válvulas degeneradas, más fibróticas y/o calcificadas, ventrículos disfuncionantes, múltiples adherencias (debidas generalmente a más de dos esternotomías previos), conductos adheridos y dificultad en los accesos periféricos.7
Las UCCA nacieron para dar continuidad al seguimiento de estos pacientes y con el objetivo de detectar de forma precoz las complicaciones a largo plazo por un equipo especializado. Así, se han demostrado una reducción significativa de la mortalidad.8,9
Si bien los congénitos adultos suponen un porcentaje creciente de actividad en los servicios de Cirugía Cardiovascular en España, los datos sobre la cuantía, complejidad y resultados de estas operaciones eran escasos hasta hace relativamente poco.10 Los registros publicados por la Sociedad Española de Cirugía Cardiovascular y Endovascular recogen un total de 302.175 cirugías de las CC, siendo 21,58% de CC del adulto. Según informa dicho registro, las intervenciones se realizan mayoritariamente en centros específicos de CC, o en centros mixtos adultos más pediátricos. No obstante, algunas intervenciones de baja o menor complejidad son realizadas en centros exclusivamente de cirugía de adultos.11
Siguiendo esta estela, en nuestro centro se organiza la UCCA a partir del año 2012. Analizamos un total de 137 pacientes en ocho años, con las limitaciones que tiene el estudio retrospectivo y la falta de informatización de los datos de los primeros años. La actividad en congénitos adultos supone aún una parte pequeña con relación a la misma en la edad pediátrica y en la patología de los pacientes adultos en general. En concreto, es de 8,5% de las cirugías cardiovasculares mayores adquiridas y 14,2% de la cirugía mayor infantil. Además, se mantiene relativamente estable durante los años, con la excepción del año 2020 debido a la pandemia de coronavirus. Pensamos que factores que pueden influir en ello son la pérdida de seguimiento de pacientes previos a 2012 y, como sugieren otros autores, por el aumento de procedimientos intervencionistas, especialmente en pacientes con cirugías previas.12,13 De hecho, las nuevas guías sobre patología de CC en la edad adulta ya recogen dichas indicaciones de intervencionismo tanto en defectos septales auriculares, coartación de aorta e incluso el valve-in-valve como procedimiento de elección sobre tracto de salida derecho no nativo.6
La mortalidad global operatoria hospitalaria de los adultos con cardiopatía congénita que requieren tratamiento quirúrgico varía según las publicaciones entre 1,3 a 6,8%.14,15 El registro ECHSA congenital database recoge una mortalidad hospitalaria global de 3%.16 En nuestro estudio, la mortalidad global fue de 5,8%. Si miramos al análisis por grupos de riesgo, vemos que es claramente mayor en los grupos con RACHS1 score 3 y 4 (que suponen la mayoría de nuestros pacientes 52.6% del global). Hay correlación con la escala Aristóteles y en aquellos que presentan más de dos intervenciones previas de cirugía cardiovascular mayores, encontrando una correlación estadísticamente significativa para dicha mortalidad. Igualmente, y aunque el número de paciente y periodo estudiado no permite aún hacer una división temporal, tenemos la impresión de que la mayor mortalidad y los pacientes de más riesgo se agruparon al principio de la serie.
En consonancia con toda la bibliografía, los autores coincidimos en plantear el tema en pacientes mayores de 18 años.17 No obstante, hemos incluido aquí pacientes entre 14 y 18 años por haber sido operados, una vez su transferencia a la UCCA se había realizado. Esto se ha debido a la política de la Institución previa a la creación de la Unidad, en que los pacientes eran derivados a la consulta de Cardiología de adultos. Así, en los primeros años hemos encontrado pacientes que «volvían» a cirugía antes de los 18 años. Además, algún paciente se ha intervenido dentro de la UCCA por sus especiales características antropométricas, que dificultaban su asistencia en un centro pediátrico.
Son múltiples las formas de clasificar este heterogéneo grupo de pacientes. Dado nuestro número, y para evitar subdivisiones que disminuyen el tamaño de cara al análisis, los hemos clasificado en cinco grupos, siendo mayoritarios los formados por defectos septales, patología del tracto de salida derecho y patología del tracto de salida izquierdo, eminentemente valvular aórtica. Los resultados de la aplicación de la escala de riesgo RACHS-1 y de complejidad Aristóteles debe interpretarse con prudencia.18,19
Las cirugías más frecuentes dentro del grupo: corrección simple de defectos septales aislados o con drenaje pulmonar anómalo asociado, y el implante de bioprótesis pulmonar aislada se realizan sin o con muy baja mortalidad. Las indicaciones son casi todas la valvulación pulmonar en pacientes con tetralogía de Fallot operada mediante parche transanular. En nuestra población no hemos encontrado aún ningún paciente con dicha patología en que se haya realizado cirugía de preservación valvular y se necesitara reintervención en la edad adulta. Podría ser interesante estudiar en estos pacientes la viabilidad de una nueva reparación, evitándose así la implantación de una bioprótesis.20 Es un grupo en el que no encontramos mortalidad, a pesar de tiempos de circulación extracorpórea largos. Posiblemente esté motivado por la tendencia inicial a la canulación femoral de inicio para evitar complicaciones derivadas de la reapertura. Actualmente reservamos esta técnica solo para casos seleccionados, de varias cirugías previas, conductos íntimamente adheridos al esternón (RACHS 3, Aristóteles básico 6), etc., y es, además aquí donde empiezan a aparecer las complicaciones, en casos con disfunción de ventrículo derecho o los más graves, de endocarditis sobre homoinjertos o conductos en la salida de ventrículo derecho.21,22
En la patología relativa a los defectos septales, cabe resaltar que el acceso de elección, cuando es posible, es evitar la esternotomía media, especialmente en mujeres jóvenes. Así, la toracotomía lateral derecha (asociada o no a canulación periférica) nos ha permitido aumentar la satisfacción de nuestras pacientes sin comprometer la seguridad en este grupo de mortalidad nula.23
En la patología del tracto de salida izquierdo hemos incluido aquellos pacientes intervenidos por los cirujanos de la UCCA y vistos en la consulta específica de cardiología. A pesar de ser técnicas complejas (ampliación de anillo aórtico, cirugía de David) no hemos encontrado mortalidad en este grupo). Un caso requirió implante de marcapasos definitivo.
Ningún paciente ha recibido terapia de asistencia externa, posiblemente debido a que en nuestro centro de adultos no ha estado disponible hasta 2018. En un caso con alta probabilidad de necesidad de esta por un ventrículo derecho sistémico y disfuncionante (L-TGA con estenosis pulmonar que se intervino para recambio de conducto valvulado), la operación se llevó a cabo en el hospital pediátrico, sin llegar a necesitar asistencia circulatoria.
En nuestra serie, encontramos relación con la mortalidad, la presencia de dos o más intervenciones previas, presencia de hipertensión pulmonar severa, puntuación RASCH-1 elevada y la presencia de endocarditis activa, todos ellos conocidos factores de mortalidad. No encontramos asociación con otras variables posiblemente debido a nuestro tamaño poblacional con relación a otros publicados, o en el caso del tiempo de circulación extracorpórea, por la tendencia inicial a la canulación femoral en muchos casos de cirugías previas.24
En nuestro caso no se ha realizado ningún análisis sobre resultados previos a la constitución de la UCCA por la falta de registro adecuado. Son múltiples las publicaciones tratando de demostrar cuál es la combinación ideal para estos pacientes (cirujanos de adquiridas o de congénitas, bien en un ámbito infantil o de adultos). Desde el principio, somos los cirujanos de congénitas los que intervenimos a estos pacientes. Hemos detectado una mejoría en la «calidad» de la serie de forma progresiva desde el inicio, con mejor integración del equipo, coordinación y conocimiento generalizado en el Hospital y aumento de la experiencia de todas las partes implicadas.
ConclusionesLa mortalidad de pacientes intervenidos con CC en la edad adulta es relativamente baja, atendiendo a la complejidad elevada de muchos casos. Aun así, se trata de un grupo muy heterogéneo y de difícil valoración en conjunto. Cualquiera que sea la escala de riesgo utilizada no ha sido diseñada para la edad adulta, siendo también necesaria su validación. En nuestra serie, encontramos relación de factores de gravedad con la mortalidad, a pesar de las limitaciones de los datos. Incluso sin disponer de suficiente información de la actividad anteriormente realizada, suponemos que la organización de la misma ha supuesto un avance en resultados, calidad y satisfacción de nuestros pacientes.
Consideraciones éticasEste trabajo se ha realizado siguiendo las directrices de la Declaración de Helsinki (Fortaleza 2013) y de las Normas de Buenas Prácticas Clínicas. Los datos de carácter personal se tratan según el Reglamento (EE. UU.) 2016/679 del Parlamento Europeo y del Consejo de 27 de abril de 2016 relativo a la protección de las personas físicas en lo que respecta al tratamiento de datos personales y a la libre circulación de estos datos y a la Ley Orgánica 3/2018 de 5 de diciembre de Protección de Datos Personales y Garantía de los Derechos Digitales y han sido obtenidos de una base de datos informatizada, de manera completamente anónima y confidencial, sin revelar en ningún momento del estudio la identidad de los pacientes. Ha sido aprobado por el comité ético y los pacientes (o los padres/tutores en el caso de menores) han dado su consentimiento informado.
Conflicto de interesesLos autores declaran no tener conflicto de intereses alguno.
FinanciaciónLos autores no reciben, ni han recibido financiación alguna, pública ni privada, para la realización del presente trabajo.