Desde el comienzo de la pandemia, la morbimortalidad en la atención urgente al paciente quirúrgico ha sido objeto de estudio. Sin embargo, la mayoría de los estudios compararon dicha variable con la propia de la época pre-COVID, obviando la evolución de la misma durante la propia pandemia. Con el objetivo de analizar este posible cambio, realizamos un estudio comparativo de morbimortalidad en cirugía de urgencias entre la primera y segunda ola de la pandemia en nuestro centro.
Material y métodosEstudio retrospectivo longitudinal que incluyó a todos los pacientes mayores de 18 años ingresados y/o intervenidos quirúrgicamente de forma urgente en los dos periodos de máxima incidencia (PMI) de infección por COVID-19 (1.er: 22/03/2020-31/05/2020; 2.° PMI: 26/08/2020-30/11/2020). Se analizó la incidencia de infección por SARS-CoV-2, el tratamiento recibido, la morbimortalidad precoz y los posibles factores de riesgo de complicaciones.
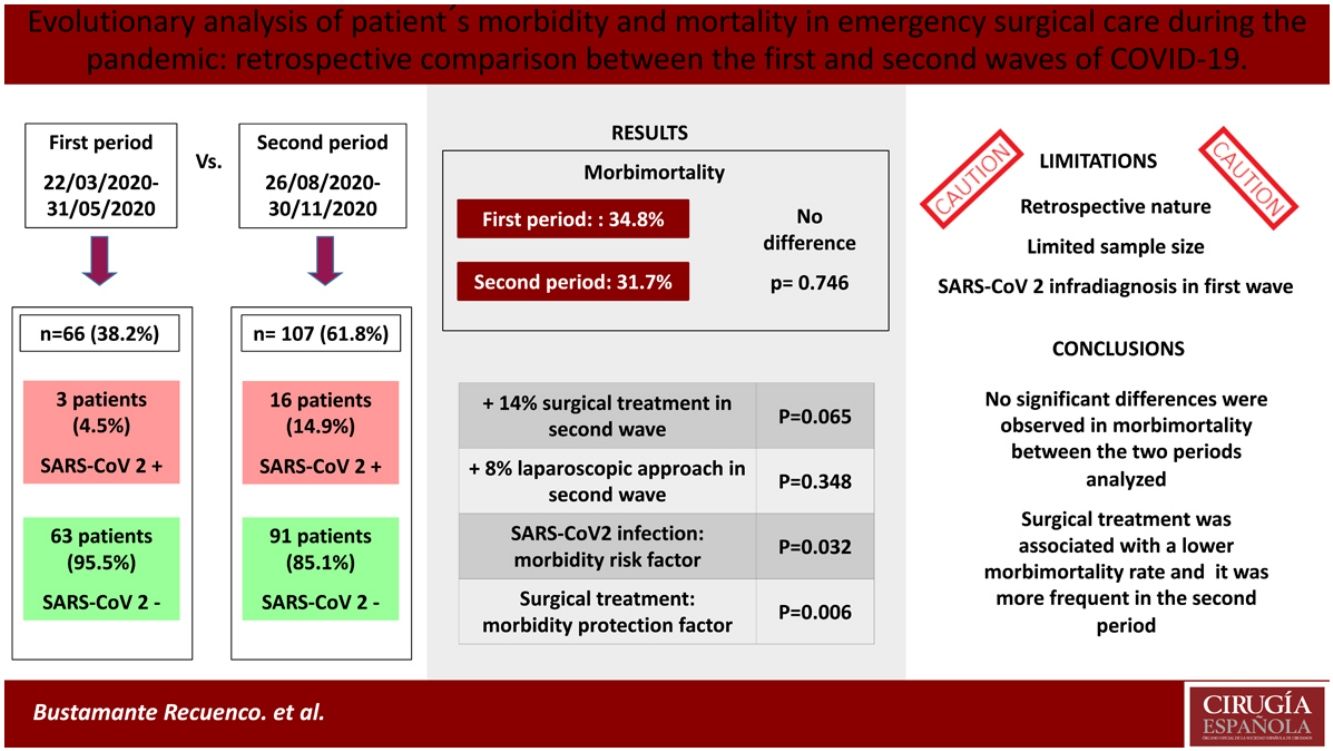
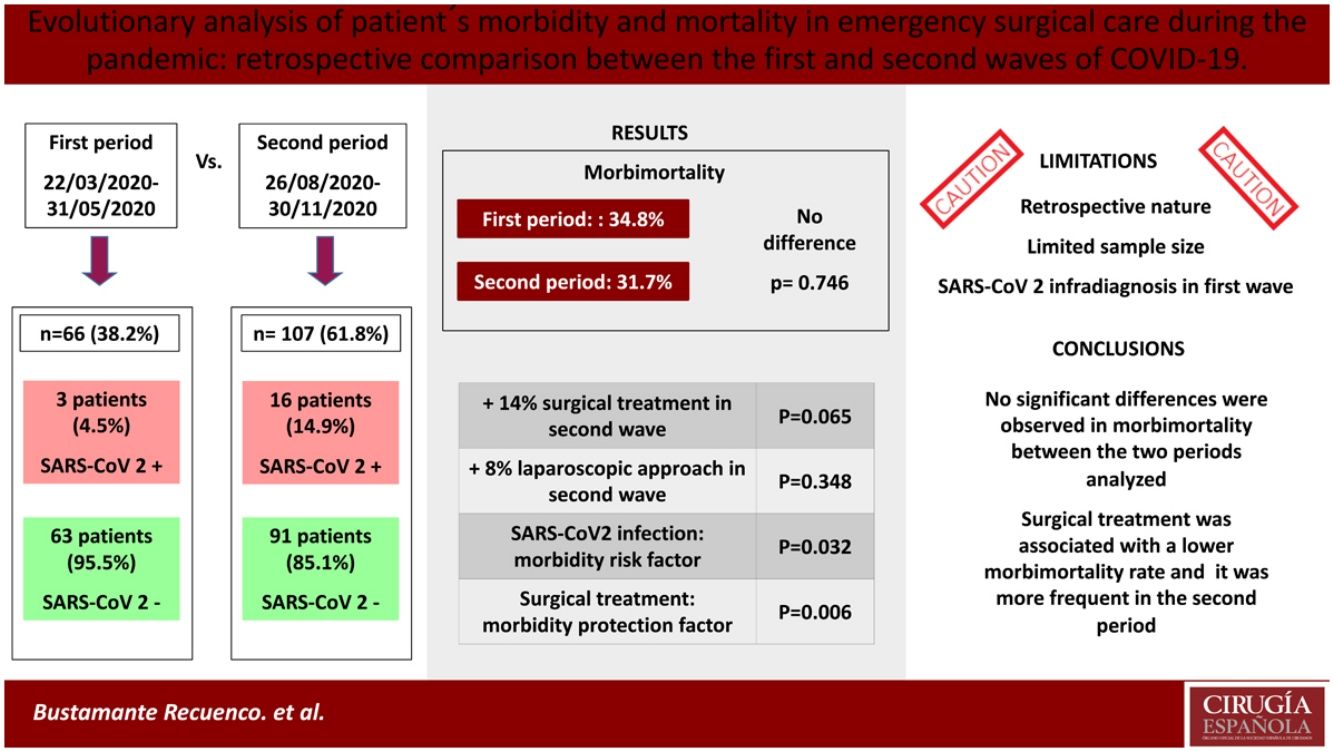
ResultadosSe analizaron 173 pacientes (1.er: 66; 2.° PMI: 107). La incidencia de COVID-19 fue mayor en el segundo periodo (14,95% vs. 4,54%). La infección por SARS-CoV-2 se asoció a una mayor tasa de complicaciones, sin embargo, no se observaron diferencias estadísticamente significativas en la morbimortalidad general (p = 0,746) ni en la de los pacientes COVID positivos (p = 0,582) entre ambos periodos. El tratamiento quirúrgico se asoció con una menor tasa de complicaciones tanto en la primera (p = 0,006) como en la segunda ola (p = 0,014). Dicho tratamiento quirúrgico fue más frecuente en el segundo PMI (70,1 vs. 57,6%) aunque no se alcanzó la significación estadística al respecto de esta afirmación (p = 0,065).
ConclusionesNo se observaron diferencias significativas en la morbimortalidad de los pacientes ingresados y/o intervenidos quirúrgicamente de urgencias en los dos PMI de SARS-CoV-2 en nuestro centro. El tratamiento quirúrgico se asoció con una menor morbimortalidad, siendo este más frecuente en el segundo PMI.
Since the beginning of the pandemic, morbidity and mortality in emergency care of surgical patients have been the subject of several studies. However, most of these have compared this variable with that of the pre-COVID period, ignoring its evolution during the pandemic itself. In order to analyze this possible change, we performed a comparative study of morbidity and mortality in emergency surgery between the first and second waves of the pandemic in our center.
Material and methodsRetrospective longitudinal study including all patients over the age of 18 admitted and/or operated in the emergency setting in the two maximum incidence periods (MIP) of COVID-19 infection (1st MIP: 22/03/2020–31/05/2020; 2nd MIP: 26/08/2020–30/11/2020). The incidence of SARS-CoV-2 infection, treatment received, early morbidity and mortality and possible risk factors for complications were analyzed.
ResultsA total of 173 patients were analyzed (1st MIP: 66; 2nd MIP: 107). The incidence of COVID-19 was higher in the second period (14.95% vs. 4.54%). SARS-CoV-2 infection was associated with a higher rate of complications, however, no statistically significant differences were observed in morbimortality rate, either in the total sample (p = 0.746) or in patients with a positive COVID-19 test (p = 0.582) between both periods. Surgical treatment was found to be associated with a lower complication rate in both the first (p = 0.006) and second wave (p = 0.014), and it was more frequent in the second PMI (70.1 vs. 57.6%) although statistical significance was not reached (p = 0.065).
ConclusionsNo significant differences were observed in morbimortality of patients admitted and/or operated in the emergency setting in the two periods of maximum incidence of SARS-CoV-2 in our center. Surgical treatment was associated with a lower morbimortality rate, and it was more frequent in the second MIP.
El SARS-CoV-2 (Severe acute respiratory syndrome coronavirus 2) es un agente infeccioso de origen animal, y constituye el séptimo coronavirus descrito en nuestra especie1. Es causante de la enfermedad conocida como COVID-19, cuya sintomatología en 80% de los casos es leve o moderada (fiebre, tos seca y astenia) si bien en sus formas iniciales podía causar insuficiencia respiratoria aguda, acidosis metabólica, coagulopatía y fallo multiorgánico en el 50-60% de los casos2. Su rápida transmisión por medio de aerosoles posibilitó una expansión global de la enfermedad que llevó a la Organización Mundial de la Salud (OMS) a declarar el estado de pandemia en marzo de 20203. Desde dicho momento son muchos los cambios que hemos tenido que realizar en la práctica clínica habitual. Sin lugar a dudas, los sistemas de salud mundiales fueron las organizaciones más damnificadas por la actual pandemia.
Ante la propagación de la COVID-19, los centros sanitarios españoles se vieron obligados a reorganizarse para poder responder a la demanda sanitaria, incrementada dramáticamente por la irrupción de esta nueva enfermedad. La cirugía de urgencias notó estos cambios desde el principio al ser la única sin opción de demora. Esta nueva situación llevó a la creación de protocolos y recomendaciones por parte de organismos como la Asociación Española de Cirujanos (AEC), o la World Society of Emergency Surgery (WSES)4,5 con el objetivo de unificar y facilitar esta transición. Si bien varios artículos han sido publicados respecto a las diferencias en morbimortalidad de la cirugía de urgencias entre la época actual y la pre-COVID6-8, el devenir de dicha variable durante la propia pandemia ha sido objeto de un estudio mucho menor.
Por lo mencionado anteriormente, se decidió comparar de forma retrospectiva la morbimortalidad entre los dos PMI de infección por COVID-19 en nuestro centro, tratándose de un hospital público de nivel II que cuenta con 330 camas de hospitalización y 12 en la Unidad de Cuidados Intensivos (UCI) y que cubre una población cercana a los 200.000 habitantes en una amplia área principalmente de carácter rural. Como objetivos secundarios fijamos el análisis del porcentaje del tratamiento quirúrgico realizado en cada periodo y la identificación de posibles factores de riesgo de morbimortalidad.
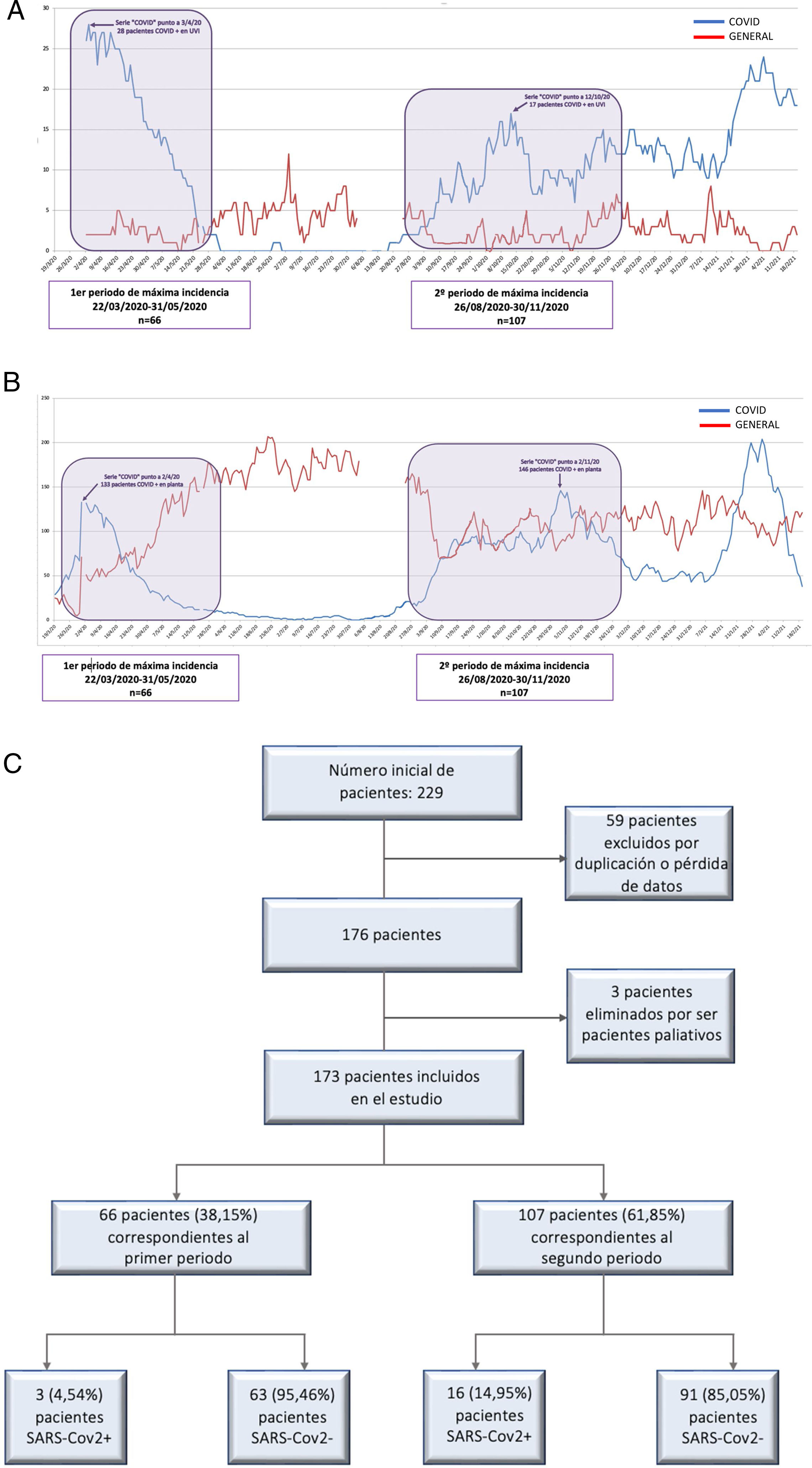
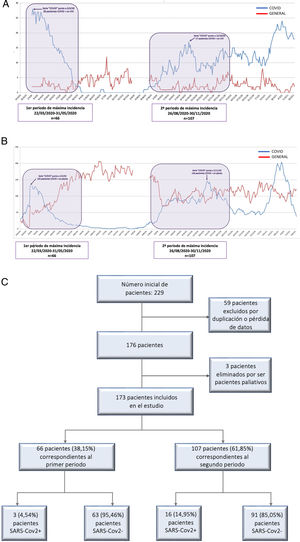
Material y MétodosSe definieron dos PMI de COVID-19: primer periodo del 22 de marzo de 2020 al 31 de mayo de 2020 (70 días), y segundo periodo del 26 de agosto de 2020 al 30 de noviembre de 2020 (96 días) (fig. 1A y 1 B). Estos periodos se establecieron con base en los criterios definidos en los documentos publicados por la AEC9. En dichos documentos se establecen cinco fases de la pandemia atendiendo al porcentaje de camas ocupadas por pacientes COVID positivos y la repercusión asistencial. Establecimos el punto de corte en la fase II para definir los intervalos de tiempo, puesto que es a partir de esta cuando se limita la actividad quirúrgica. Esta fase también se define por una ocupación COVID de entre 0-25% de las camas de hospitalización y de UCI.
Durante estos dos PMI, se analizaron y compararon de manera retrospectiva todos los pacientes mayores de 18 años que fueron ingresados por parte del servicio de cirugía general, independientemente del tratamiento realizado. Asimismo, los ingresos a cargo de otros servicios que requirieron posteriormente de un manejo específico urgente (quirúrgico o conservador) también fueron incluidos. Se excluyeron aquellos casos con pérdida de datos, ingresados para protocolo de muerte digna o con seguimiento incompleto. Se analizaron y compararon las siguientes variables: edad, género, riesgo anestésico (ASA), hipertensión arterial (HTA), diabetes mellitus (DM), dislipemia (DL), enfermedad pulmonar, enfermedad cardiaca, enfermedad renal, estado de inmunosupresión, pruebas de cribado para SARS-CoV-2 preingreso, contagio por SARS-CoV-2 definido como positividad en el test de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) o aparición de sintomatología durante el ingreso o en los primeros 20 días tras el alta hospitalaria, tratamiento quirúrgico, estancia hospitalaria y morbimortalidad precoz. Se aplicó la clasificación Clavien-Dindo (C-D) para determinar la gravedad de las complicaciones postoperatorias10. Los datos relativos a los pacientes incluidos se extrajeron de una base de datos interna al servicio de Cirugía.
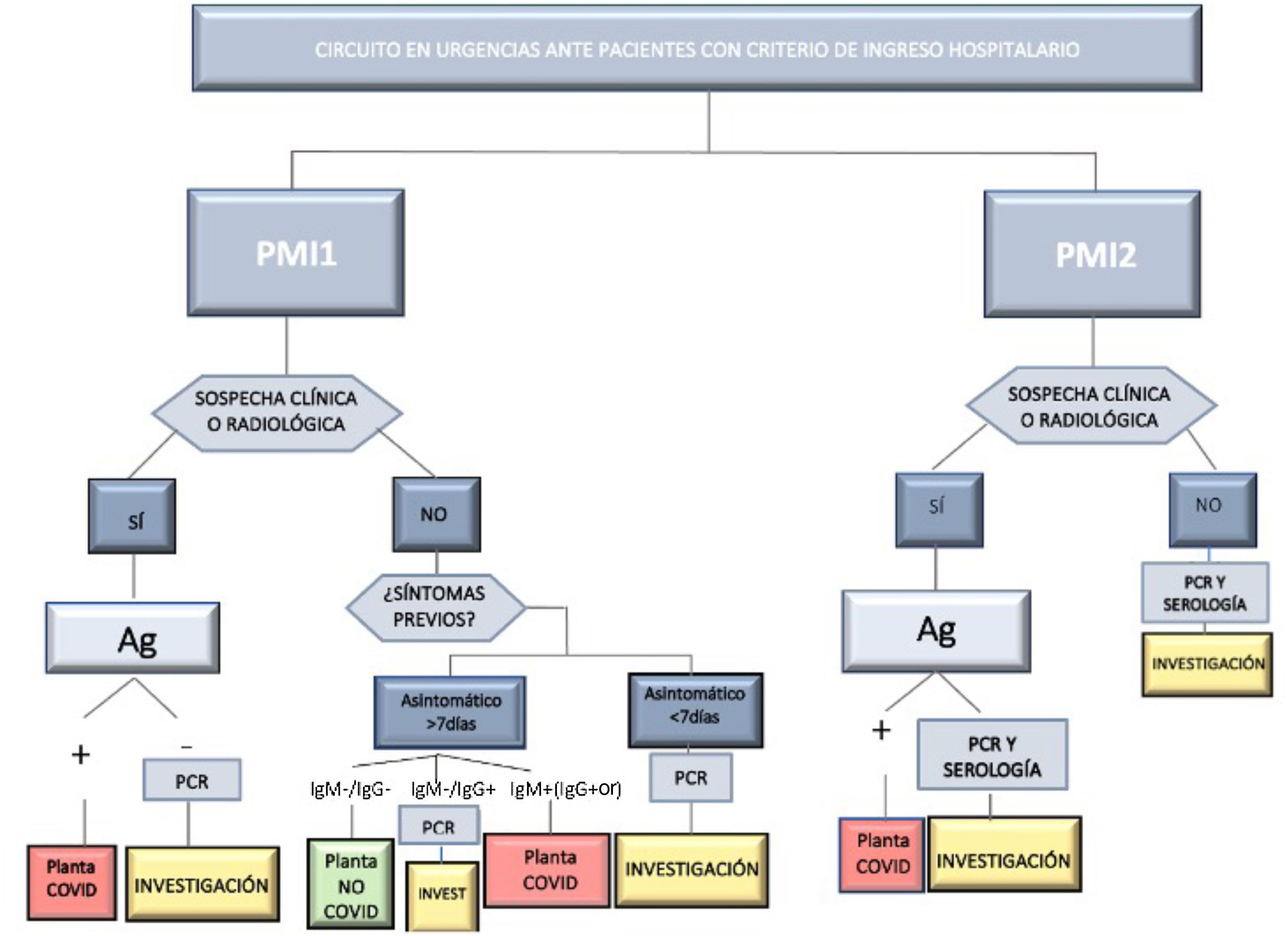
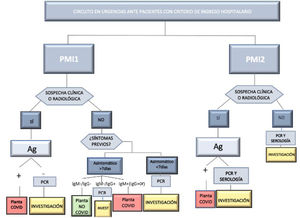
La infección por SARS-CoV-2 se determinó mediante RT-PCR positiva. En ausencia de dicha prueba el diagnóstico se determinó por presencia de síntomas o signos radiológicos en la tomografía axial computarizada altamente sugestivos de infección y/o de un resultado IgM positivo en los test serológicos para COVID-19. En caso de discordancia se dio prioridad al resultado de la RT-PCR. Las pruebas diagnósticas y de cribado se solicitaron con base en el protocolo del centro durante ambos periodos, que se muestra en la figura 2.
La investigación fue realizada siguiendo las recomendaciones STROBE11 y los principios de la Declaración de Helsinki12. Fue obtenida aprobación por parte del Comité Ético de Investigación Clínica.
Análisis estadísticoLas variables cuantitativas se expresaron según la media y desviación típica si seguían una distribución normal (Test de Shapiro-Wilk o de Kolmogorov-Smirnov), o la mediana y del rango intercuartílico en caso contrario. Como test de contraste de hipótesis se utilizó el test X2 para variables cualitativas y la prueba t de Student o U de Mann-Whitney para variables cuantitativas según el cumplimiento de la asunción de normalidad. El análisis de factores de riesgo de morbimortalidad se realizó mediante regresión logística binaria múltiple, incluyéndose aquellas variables con p < 0,020 en el análisis univariante o consideradas como posibles predictoras a nivel teórico. El análisis de datos se realizó con el programa estadístico SPSS versión 25.0® (IBM, SPSS Statistics for Windows, Version 25.0. Amonk, NY: IBM Corp.).
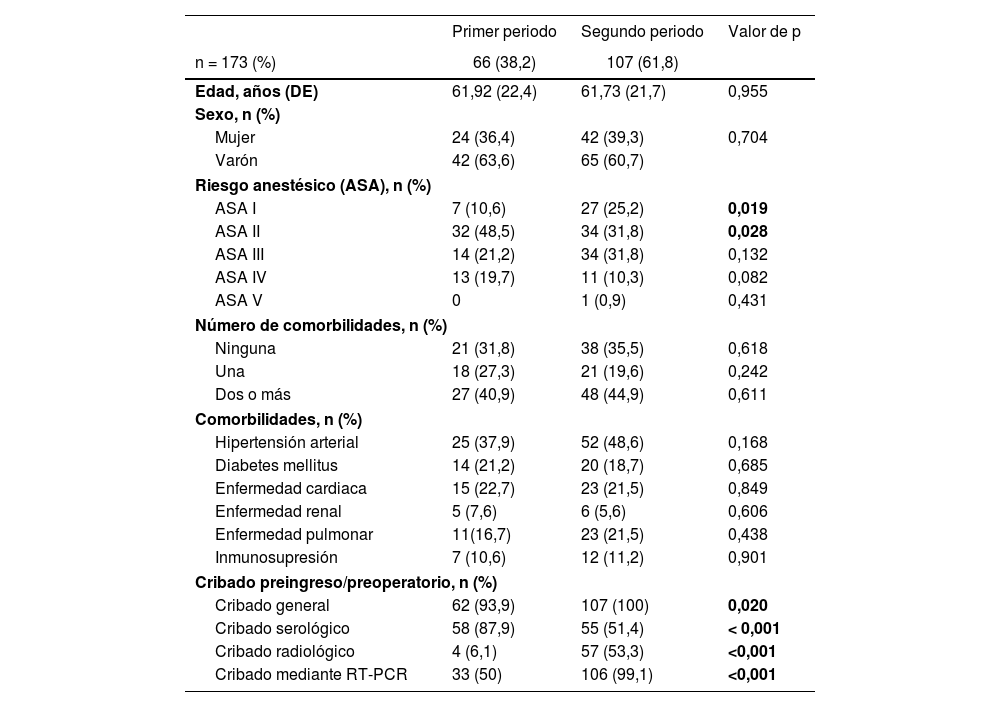
ResultadosTal como se recoge en la figura 1C, se incluyeron 66 pacientes en el primer periodo y 107 en el segundo (n total = 173). No se detectaron diferencias significativas en la edad, sexo o comorbilidades específicas (tabla 1). Un mayor porcentaje de pacientes ASA I (p = 0,019) y un menor porcentaje de ASA II (p = 0,028) se detectaron el segundo PMI, mientras que la proporción de casos ASA III-IV fue similar en ambos grupos (p = 0,875). En la segunda ola se realizó un mayor cribado de infección por SARS-CoV-2 (p = 0,020) respecto a la primera, a expensas de un mayor cribado radiológico y por RT-PCR (p < 0,001).
Características demográficas de la muestra a estudio
| Primer periodo | Segundo periodo | Valor de p | |
|---|---|---|---|
| n = 173 (%) | 66 (38,2) | 107 (61,8) | |
| Edad, años (DE) | 61,92 (22,4) | 61,73 (21,7) | 0,955 |
| Sexo, n (%) | |||
| Mujer | 24 (36,4) | 42 (39,3) | 0,704 |
| Varón | 42 (63,6) | 65 (60,7) | |
| Riesgo anestésico (ASA), n (%) | |||
| ASA I | 7 (10,6) | 27 (25,2) | 0,019 |
| ASA II | 32 (48,5) | 34 (31,8) | 0,028 |
| ASA III | 14 (21,2) | 34 (31,8) | 0,132 |
| ASA IV | 13 (19,7) | 11 (10,3) | 0,082 |
| ASA V | 0 | 1 (0,9) | 0,431 |
| Número de comorbilidades, n (%) | |||
| Ninguna | 21 (31,8) | 38 (35,5) | 0,618 |
| Una | 18 (27,3) | 21 (19,6) | 0,242 |
| Dos o más | 27 (40,9) | 48 (44,9) | 0,611 |
| Comorbilidades, n (%) | |||
| Hipertensión arterial | 25 (37,9) | 52 (48,6) | 0,168 |
| Diabetes mellitus | 14 (21,2) | 20 (18,7) | 0,685 |
| Enfermedad cardiaca | 15 (22,7) | 23 (21,5) | 0,849 |
| Enfermedad renal | 5 (7,6) | 6 (5,6) | 0,606 |
| Enfermedad pulmonar | 11(16,7) | 23 (21,5) | 0,438 |
| Inmunosupresión | 7 (10,6) | 12 (11,2) | 0,901 |
| Cribado preingreso/preoperatorio, n (%) | |||
| Cribado general | 62 (93,9) | 107 (100) | 0,020 |
| Cribado serológico | 58 (87,9) | 55 (51,4) | < 0,001 |
| Cribado radiológico | 4 (6,1) | 57 (53,3) | <0,001 |
| Cribado mediante RT-PCR | 33 (50) | 106 (99,1) | <0,001 |
DE: desviación estándar; ASA: lasificación de estratificación de riesgo anestésico según la Sociedad Americana de Anestesiología; DM: diabetes mellitus. RT-PCR: test de reacción en cadena de la polimerasa con transcriptasa inversa.
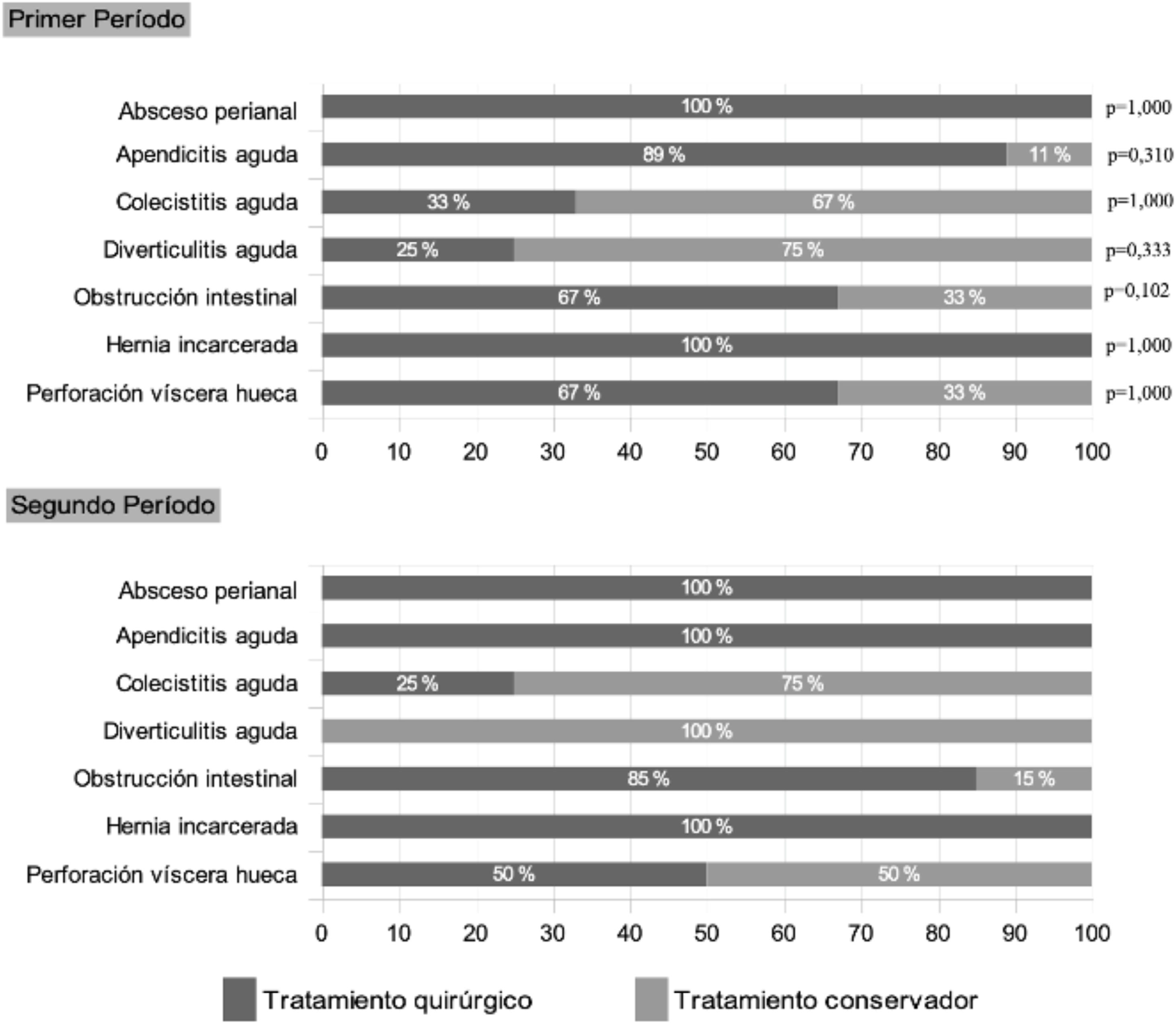
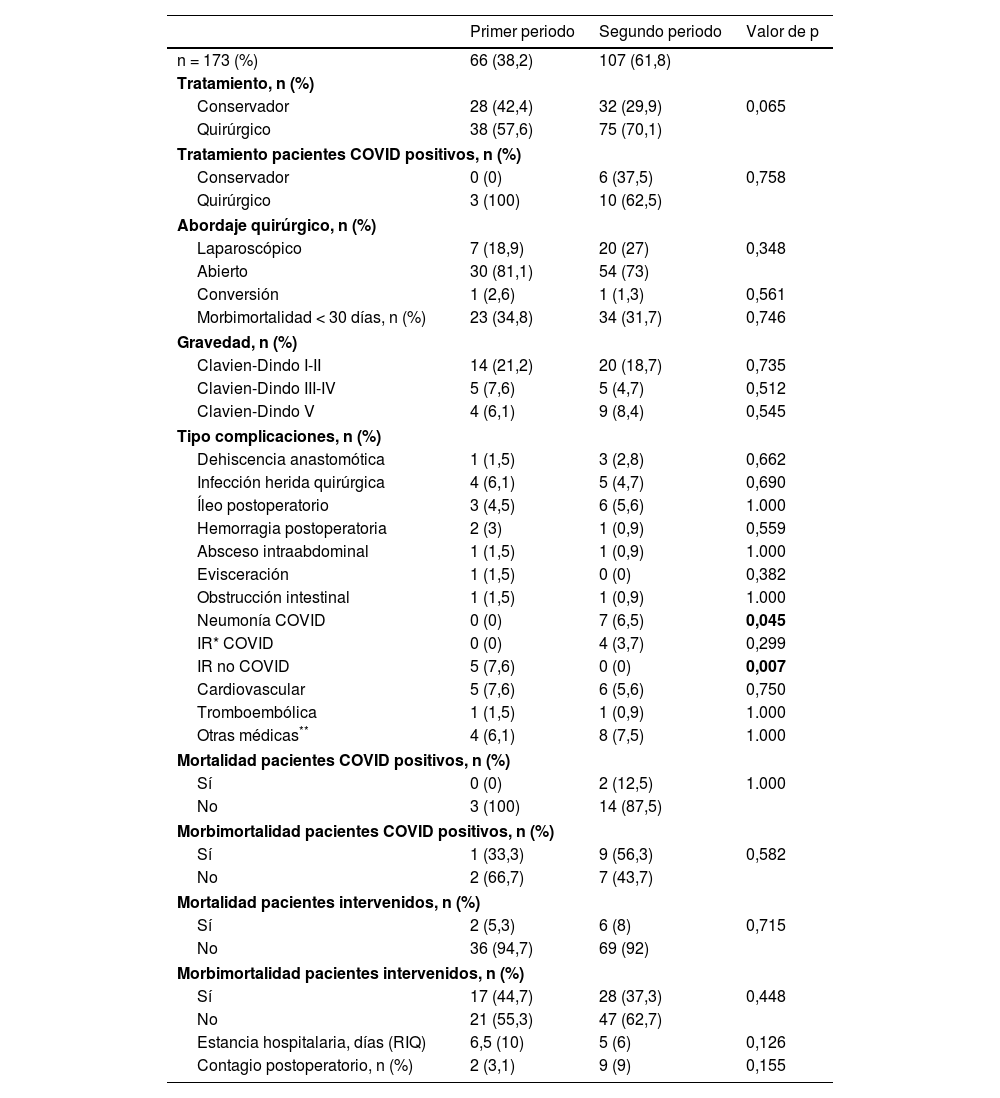
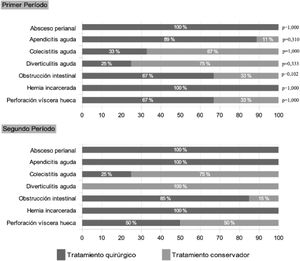
El tratamiento quirúrgico fue un 14% menor en la primera ola (tabla 2), aunque dicha diferencia no alcanzó la significación estadística (p = 0,065) y ocurrió debido a una mayor ratio de intervenciones en los casos de obstrucción intestinal en la segunda ola (85 vs. 67%; p = 0,102). Como se muestra en la figura 3, esta diferencia no se objetivó en otras patologías. El abordaje laparoscópico fue un 8% mayor en el segundo periodo (p = 0,348).
Manejo terapéutico general y morbimortalidad en la muestra a estudio
| Primer periodo | Segundo periodo | Valor de p | |
|---|---|---|---|
| n = 173 (%) | 66 (38,2) | 107 (61,8) | |
| Tratamiento, n (%) | |||
| Conservador | 28 (42,4) | 32 (29,9) | 0,065 |
| Quirúrgico | 38 (57,6) | 75 (70,1) | |
| Tratamiento pacientes COVID positivos, n (%) | |||
| Conservador | 0 (0) | 6 (37,5) | 0,758 |
| Quirúrgico | 3 (100) | 10 (62,5) | |
| Abordaje quirúrgico, n (%) | |||
| Laparoscópico | 7 (18,9) | 20 (27) | 0,348 |
| Abierto | 30 (81,1) | 54 (73) | |
| Conversión | 1 (2,6) | 1 (1,3) | 0,561 |
| Morbimortalidad < 30 días, n (%) | 23 (34,8) | 34 (31,7) | 0,746 |
| Gravedad, n (%) | |||
| Clavien-Dindo I-II | 14 (21,2) | 20 (18,7) | 0,735 |
| Clavien-Dindo III-IV | 5 (7,6) | 5 (4,7) | 0,512 |
| Clavien-Dindo V | 4 (6,1) | 9 (8,4) | 0,545 |
| Tipo complicaciones, n (%) | |||
| Dehiscencia anastomótica | 1 (1,5) | 3 (2,8) | 0,662 |
| Infección herida quirúrgica | 4 (6,1) | 5 (4,7) | 0,690 |
| Íleo postoperatorio | 3 (4,5) | 6 (5,6) | 1.000 |
| Hemorragia postoperatoria | 2 (3) | 1 (0,9) | 0,559 |
| Absceso intraabdominal | 1 (1,5) | 1 (0,9) | 1.000 |
| Evisceración | 1 (1,5) | 0 (0) | 0,382 |
| Obstrucción intestinal | 1 (1,5) | 1 (0,9) | 1.000 |
| Neumonía COVID | 0 (0) | 7 (6,5) | 0,045 |
| IR* COVID | 0 (0) | 4 (3,7) | 0,299 |
| IR no COVID | 5 (7,6) | 0 (0) | 0,007 |
| Cardiovascular | 5 (7,6) | 6 (5,6) | 0,750 |
| Tromboembólica | 1 (1,5) | 1 (0,9) | 1.000 |
| Otras médicas** | 4 (6,1) | 8 (7,5) | 1.000 |
| Mortalidad pacientes COVID positivos, n (%) | |||
| Sí | 0 (0) | 2 (12,5) | 1.000 |
| No | 3 (100) | 14 (87,5) | |
| Morbimortalidad pacientes COVID positivos, n (%) | |||
| Sí | 1 (33,3) | 9 (56,3) | 0,582 |
| No | 2 (66,7) | 7 (43,7) | |
| Mortalidad pacientes intervenidos, n (%) | |||
| Sí | 2 (5,3) | 6 (8) | 0,715 |
| No | 36 (94,7) | 69 (92) | |
| Morbimortalidad pacientes intervenidos, n (%) | |||
| Sí | 17 (44,7) | 28 (37,3) | 0,448 |
| No | 21 (55,3) | 47 (62,7) | |
| Estancia hospitalaria, días (RIQ) | 6,5 (10) | 5 (6) | 0,126 |
| Contagio postoperatorio, n (%) | 2 (3,1) | 9 (9) | 0,155 |
No se detectó relación entre el PMI y la morbimortalidad general (1° PMI: 34,8%, 2° PMI: 31,7%; p = 0,746), manteniéndose dicho resultado tras clasificar los eventos adversos según la escala Clavien-Dindo. Los pacientes COVID positivos tuvieron una morbimortalidad elevada (52,6%), dato similar en ambos periodos. A nivel específico, en la segunda ola se registró un mayor número de neumonías e insuficiencia respiratoria (IR) de etiología COVID, complicaciones que no se detectaron en ningún caso en la primera ola. Por el contrario, la IR de causa no COVID fue mayor en el primer periodo de forma estadísticamente significativa (7,6 vs. 0%; p = 0,007). Las complicaciones de causa quirúrgica fueron similares, al igual que la estancia hospitalaria.
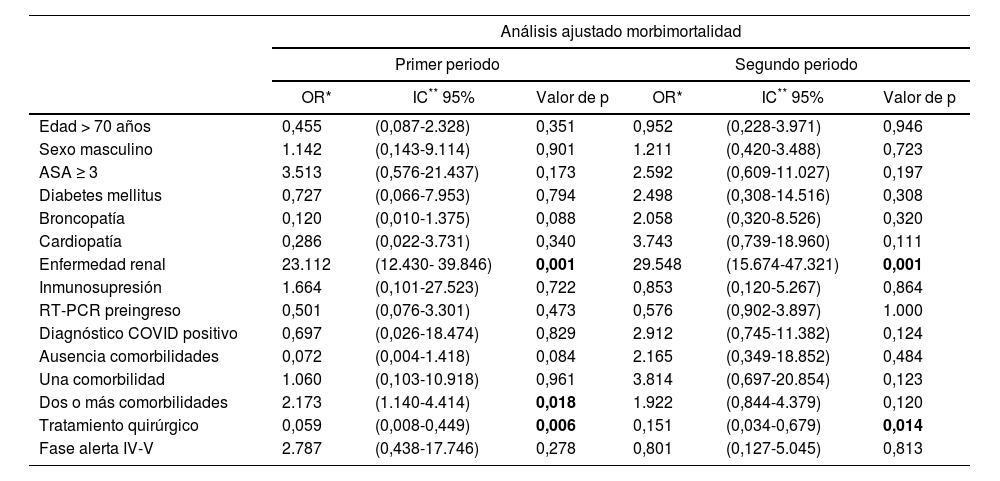
Al aplicar los criterios de selección referidos previamente se obtuvo un modelo de regresión logística binaria múltiple con 15 variables (tabla 3). En primer lugar se aplicó sobre la totalidad de la muestra y se incluyó el PMI como variable predictora extra, sin detectarse influencia de la misma sobre la morbimortalidad (OR: 0,857; IC 95%: 0,306-2.397; p = 0,768) ni sobre las complicaciones C-D III-IV (OR: 0,578; IC 95%: 0,086-3.886 p = 0,573). El diagnóstico de COVID se relacionó con una mayor tasa de complicaciones C-D III-IV (OR: 7.559; IC 95%: 1.193-47.913; p = 0,032), si bien dicha relación se perdió al dividir la muestra según el PMI. El tratamiento quirúrgico se asoció a una menor morbimortalidad (1° PMI: p = 0,006; 2° PMI: p = 0,014). Sin embargo, la enfermedad renal y la existencia de ≥2 comorbilidades se asociaron a una mayor tasa de complicaciones, aunque en el caso de esta última variable la relación sólo se detectó en la primera ola (OR: 2.173; IC 95%: 1.140-4.414; p = 0,018).
Análisis general y comparativo de factores de riesgo de morbimortalidad
| Análisis ajustado morbimortalidad | ||||||
|---|---|---|---|---|---|---|
| Primer periodo | Segundo periodo | |||||
| OR* | IC** 95% | Valor de p | OR* | IC** 95% | Valor de p | |
| Edad > 70 años | 0,455 | (0,087-2.328) | 0,351 | 0,952 | (0,228-3.971) | 0,946 |
| Sexo masculino | 1.142 | (0,143-9.114) | 0,901 | 1.211 | (0,420-3.488) | 0,723 |
| ASA ≥ 3 | 3.513 | (0,576-21.437) | 0,173 | 2.592 | (0,609-11.027) | 0,197 |
| Diabetes mellitus | 0,727 | (0,066-7.953) | 0,794 | 2.498 | (0,308-14.516) | 0,308 |
| Broncopatía | 0,120 | (0,010-1.375) | 0,088 | 2.058 | (0,320-8.526) | 0,320 |
| Cardiopatía | 0,286 | (0,022-3.731) | 0,340 | 3.743 | (0,739-18.960) | 0,111 |
| Enfermedad renal | 23.112 | (12.430- 39.846) | 0,001 | 29.548 | (15.674-47.321) | 0,001 |
| Inmunosupresión | 1.664 | (0,101-27.523) | 0,722 | 0,853 | (0,120-5.267) | 0,864 |
| RT-PCR preingreso | 0,501 | (0,076-3.301) | 0,473 | 0,576 | (0,902-3.897) | 1.000 |
| Diagnóstico COVID positivo | 0,697 | (0,026-18.474) | 0,829 | 2.912 | (0,745-11.382) | 0,124 |
| Ausencia comorbilidades | 0,072 | (0,004-1.418) | 0,084 | 2.165 | (0,349-18.852) | 0,484 |
| Una comorbilidad | 1.060 | (0,103-10.918) | 0,961 | 3.814 | (0,697-20.854) | 0,123 |
| Dos o más comorbilidades | 2.173 | (1.140-4.414) | 0,018 | 1.922 | (0,844-4.379) | 0,120 |
| Tratamiento quirúrgico | 0,059 | (0,008-0,449) | 0,006 | 0,151 | (0,034-0,679) | 0,014 |
| Fase alerta IV-V | 2.787 | (0,438-17.746) | 0,278 | 0,801 | (0,127-5.045) | 0,813 |
Diversas investigaciones han comparado la morbimortalidad en cirugía electiva y de urgencias obtenida durante la pandemia con la de la era «pre-COVID». Las conclusiones han sido prácticamente unánimes al respecto de una mayor morbimortalidad en el momento actual13–15. Sin embargo, el posible cambio de esta variable durante las sucesivas olas ha sido objeto de un menor estudio. En este sentido, creemos que su análisis permitirá extraer conclusiones que, sin intención de sustituir a las recomendaciones actuales de las sociedades científicas, podrían contribuir a la mejora de la atención urgente.
En nuestro estudio, se definieron los periodos a estudiar según los criterios de la AEC9, dando prioridad dentro de los mismos a la repercusión asistencial sobre la actividad quirúrgica urgente, con intención de conseguir dos grupos de pacientes tratados en condiciones similares y de disminuir el sesgo de periodicidad de la variable objetivo.
En series como la de Rosenthal et al.16 se refiere una menor incidencia de urgencias quirúrgicas durante la primera ola, fácilmente atribuible al miedo al contagio al acudir a centros sanitarios. Tal y como se refiere en el estudio de Cano-Valderrama et al.17 fueron principalmente los pacientes con comorbilidades los que disminuyeron sus visitas a urgencias. En nuestra serie se aprecia la menor incidencia de patología quirúrgica en el 1° PMI respecto al 2° PMI (0,97 ingresos/día vs. 1,11 ingresos/día; p = 0,179); la menor comorbilidad de la primera ola sólo se reflejó en un mayor porcentaje de pacientes ASA-II, pues los porcentajes de ASA I-II fueron similares (59,1% 1° PMI vs. 57% 2° PMI). El no tratarse de una comparación con la era «pre-COVID», sino entre la primera y la segunda ola, justifica las menores diferencias en estas variables frente a las obtenidas en los estudios referidos.
Tal como se aprecia en la figura 2, el protocolo de cribado sufrió ciertos cambios del primer al segundo PMI. Se definió la infección COVID de forma que dicha definición fuera aplicable en ambos periodos, con el objetivo de disminuir el sesgo de detección. La principal diferencia en el protocolo de cribado la constituyó la falta de realización de RT-PCR a los pacientes asintomáticos con serología negativa en la primera ola. La mayor disponibilidad de dicha prueba en este periodo puede explicar que se tomara esa decisión, a pesar de su menor fiabilidad respecto a la RT-PCR18. Este hecho explica el mayor cribado serológico del 1° PMI respecto al segundo, momento en el que sí se dispuso de los test RT-PCR necesarios. Contar con un cribado preciso de infección por SARS-CoV-2 facilitó el manejo epidemiológico y terapéutico, y puede explicar el mayor porcentaje de tratamiento quirúrgico del 2° PMI (70,1 vs. 57%), que a su vez refleja una situación más cercana a la normalidad. No obstante, la mayor ocupación COVID de la UCI en el 1° PMI (fig. 1B) pudo influir en el menor tratamiento quirúrgico de dicho periodo, la ocupación en planta fue similar en ambos periodos. El abordaje laparoscópico también aumentó en el 2° PMI. El desarrollo de métodos de derivación del neumoperitoneo y la disminución de la inicial controversia19 respecto a la posible aerosolización de partículas víricas pueden explicar esta diferencia20.
Al analizar los procedimientos quirúrgicos se detectó un 18% más de intervenciones en caso de suboclusión/obstrucción intestinal en el 2° PMI (p = 0,102). El tratarse de una patología subsidiaria de manejo conservador y el mayor uso de dicho manejo por presión asistencial durante el 1° PMI puede explicar este hecho. En el resto de los procedimientos no se objetivaron diferencias significativas.
En nuestro trabajo, la tasa de complicaciones C-D III-IV (7,6%) y de mortalidad (6,1%) obtenidas en el 1° PMI fueron menores a los referidos en las series nacionales de Pérez Rubio et al.6 (12 y 11%, respectivamente) y de Maldonado-Marcos et al.21 (21,7 y 6,5%). El tratarse de un hospital de nivel II, con una población menor, así como el disponer de un periodo de preparación de 10-15 días entre la afectación de dichos centros y el nuestro, puede explicar esta diferencia. Respecto a los pacientes COVID positivos, se detectó una mortalidad y morbilidad de 10,5 y 52,6% respectivamente, resultados equiparables a las series internacionales22,23. A nivel específico, se detectó una ausencia de complicaciones respiratorias de etiología COVID unido a 7,6% de IR no COVID en la primera ola, resultados contrapuestos a los del segundo periodo y que, en nuestra opinión, reflejan un infradiagnóstico de la infección por SARS-CoV-2 en el 1° PMI. En el análisis comparativo no se detectaron diferencias en la morbimortalidad general entre ambos periodos, a pesar de la menor presión asistencial y el mejor manejo epidemiológico de la segunda ola. En este sentido, el menor volumen de urgencias quirúrgicas del 1° PMI puede explicar este resultado.
Las recomendaciones de atención de la urgencia de la AEC establecen la necesidad de mantener las indicaciones de cirugía urgente en la pandemia, introduciendo en los protocolos la infección por SARS-CoV-2, relacionada con una mayor morbimortalidad postoperatoria24–26, y el escenario epidemiológico5. Basan dicho estamento en el inherente beneficio de la cirugía y la existencia de series de pacientes COVID positivos con resultados postoperatorios aceptables27. En nuestra serie, si bien la morbimortalidad pudo verse influenciada por varios factores, en el análisis ajustado el tratamiento quirúrgico se asoció con una menor tasa de complicaciones en ambos periodos, dato que refuerza las recomendaciones vigentes5. También en consonancia con la literatura26, el diagnóstico de infección por COVID condicionó un mayor número de eventos C-D III-IV en nuestra serie, mientras que la existencia de dos o más comorbilidades previas también se asoció a una mayor morbimortalidad, pero únicamente en el 1° PMI.
Basándonos en nuestros resultados, la creación de un algoritmo terapéutico específico, que tenga en cuenta el escenario asistencial, así como el diagnóstico de COVID-19 y el número de comorbilidades del paciente se define como el primer objetivo para mejorar la atención quirúrgica urgente en el futuro.
Nuestra investigación cuenta con las limitaciones propias de los estudios retrospectivos unicéntricos, como son el sesgo de selección y la menor validez externa de nuestros resultados. Además, el limitado tamaño muestral puede haber condicionado los resultados de ciertos subanálisis. Asimismo, se puede haber producido un sesgo de información debido al infradiagnóstico tanto de la infección por SARS-CoV-2 como de la patología quirúrgica por la disminución del número de consultas urgentes16,17 en la primera ola. Como fortalezas del estudio se identifican la concreción de los periodos utilizando los criterios de las fases de alerta de la AEC, la definición estricta de las variables, el análisis de los métodos de cribado y la utilización de un análisis ajustado de morbimortalidad para disminuir el efecto de posibles variables de confusión.
Podemos concluir, según nuestros resultados, que no existieron diferencias a nivel de morbimortalidad en cirugía de urgencias entre la primera y segunda ola de la pandemia en nuestro centro. El tratamiento quirúrgico fue más frecuente en la segunda ola y se asoció estadísticamente a una menor morbimortalidad, mientras que la infección por COVID-19, la enfermedad renal crónica y la existencia de dos o más comorbilidades se asociaron a una mayor tasa de complicaciones. Consideramos necesario el planteamiento y ejecución de estudios prospectivos de mayor tamaño muestral para obtener mayor evidencia y mejorar la atención quirúrgica urgente.
FinanciaciónLa presente investigación no ha recibido financiación alguna.
Conflicto de interesesLos autores confirman la ausencia de conflicto de intereses con organizaciones financieras o académicas con respecto al contenido del presente manuscrito.