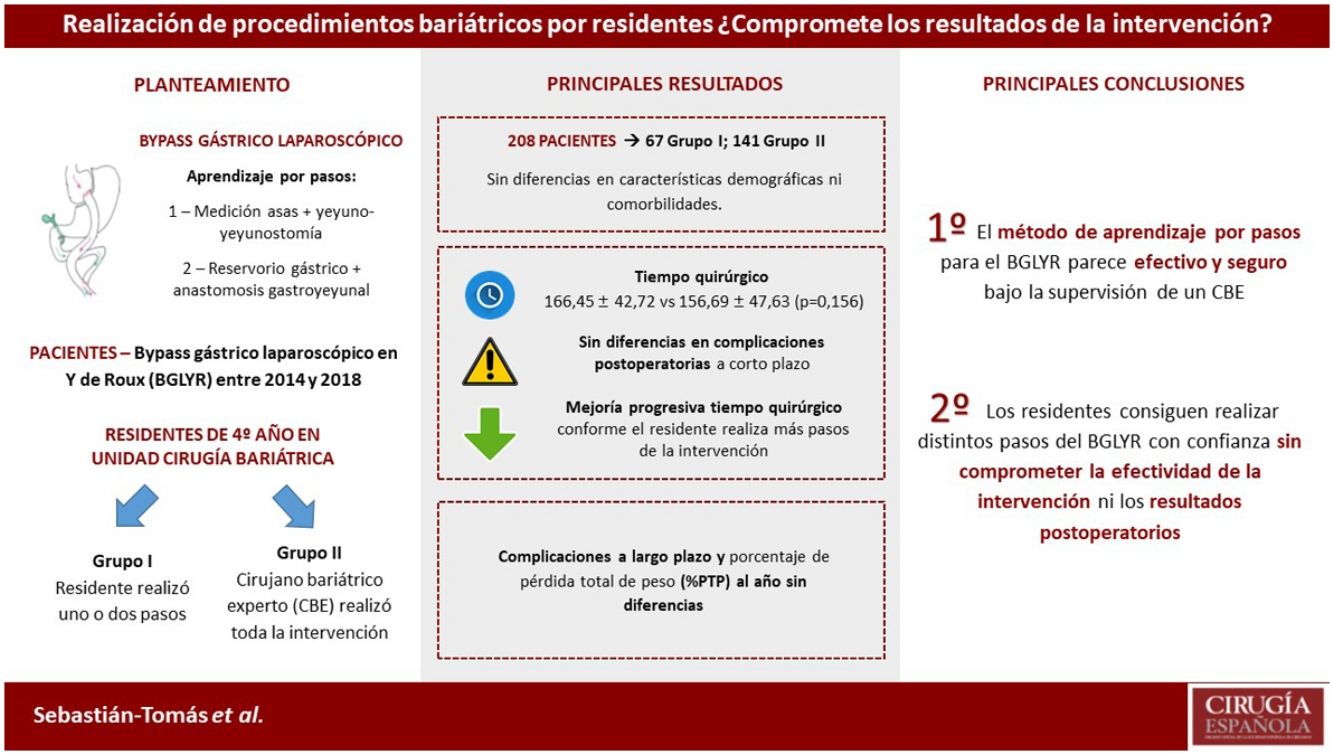
El objetivo de este estudio es evaluar los resultados de nuestro programa de formación de residentes para la realización de bypass gástrico laparoscópico en Y de Roux (BGLYR).
Material y métodosEstudio retrospectivo en el que se incluyeron pacientes a los que se les realizó un BGLYR en nuestro centro durante el período comprendido entre enero de 2014 y diciembre de 2018. Los residentes de cuarto año de nuestro centro realizaron progresivamente distintos pasos de la intervención siempre tutorizados por cirujanos bariátricos expertos (CBE). Se compararon los resultados obtenidos en las intervenciones en las que el residente ha realizado algún paso o la totalidad del BGLYR (grupo I), con aquellas realizadas en su totalidad por CBE (grupo II). Se analizaron datos demográficos de los pacientes, comorbilidades, resultados intraoperatorios, morbimortalidad postoperatoria y resultados al año de la intervención.
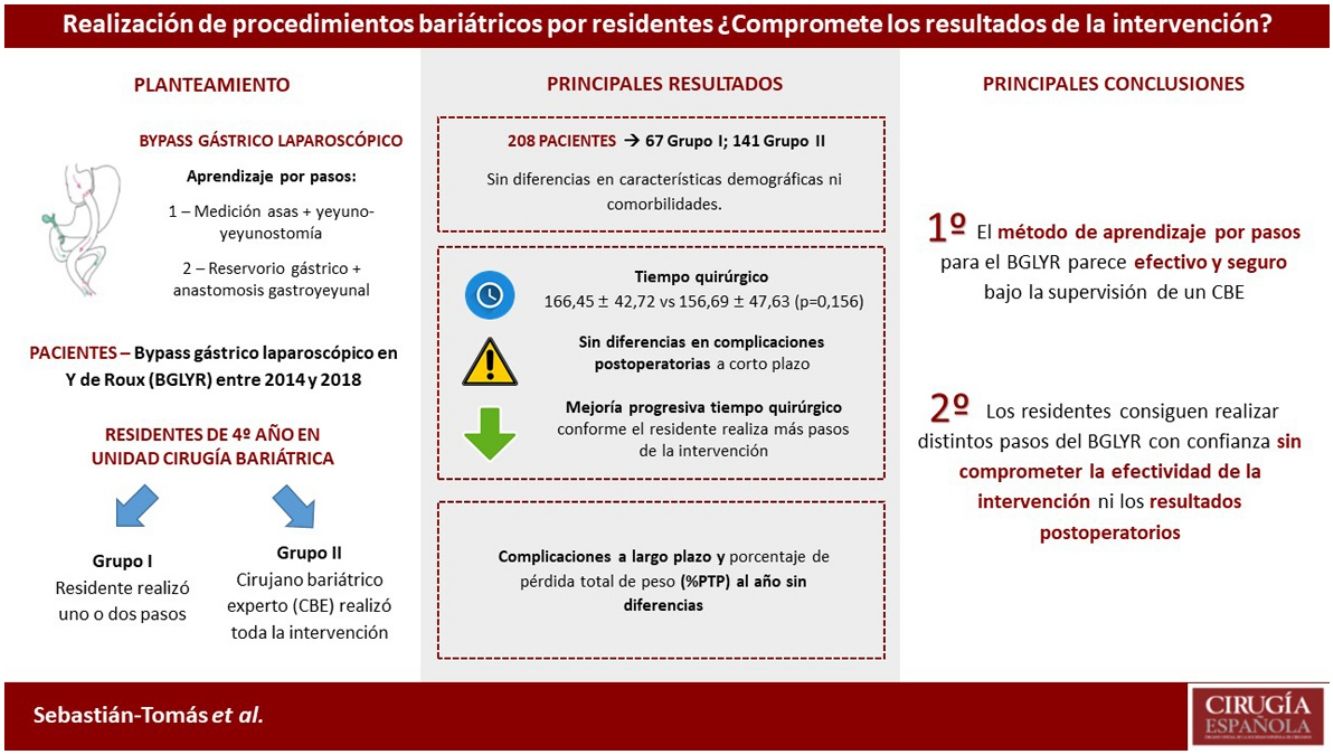
ResultadosSe incluyeron 208 pacientes en el estudio, 67 en el grupo I y 141 en el grupo II. Ambos grupos fueron comparables. No se objetivaron diferencias significativas en el tiempo operatorio (166,45min en el grupo I vs. 156,69min en el grupo II; p=0,156). La conversión a cirugía abierta, la estancia hospitalaria y la morbilidad postoperatoria tampoco presentaron diferencias estadísticamente significativas. No hubo mortalidad durante este período. Los resultados tras el primer año fueron similares en ambos grupos.
ConclusionesLa realización de distintos procedimientos del BGLYR por residentes es segura y no compromete la efectividad ni los resultados postoperatorios, siempre que se realice bajo la supervisión de un CBE.
Laparoscopic bariatric procedures such as laparoscopic Roux-en-Y gastric bypass (LRYGB) are technically demanding and require a long learning curve. Little is known about whether surgical resident (SR) training programs to perform these procedures are safe and feasible. This study aims to evaluate the results of our SR training program to perform LRYGB.
MethodsWe designed a retrospective study including patients with LRYGB between January 2014 and December 2018, comparing SR results to experienced bariatric surgeons (EBS). In our country, SR have a five-year surgical formative period, and in the fourth year they are trained for 6 months in our bariatric surgery unit, from January to June. In the beginning, they perform different steps of this procedure, to finally complete an LRYGB. We collected demographic data, comorbidities, intraoperative outcomes, and postoperative complications and outcomes after a one-year follow-up.
ResultsTwo hundred and eight patients were eligible for inclusion: 67 in group I (SR), and 141 in group II (EBS). Both groups were comparable. There was no statistically significant difference in operating time (166.45min in group I vs. 156.69min in group II; P=0.156). Conversion to open surgery, hospital stay, postoperative complications, and short-term outcomes had no significant differences between the two groups. There was no mortality registered during this period.
ConclusionImplementation of LRYGB stepwise learning as part of an SR training program is safe, and results are comparable to EBS, without loss of efficiency. Therefore, it is feasible to train SR in bariatric surgery under EBS supervision.
La prevalencia de la obesidad continua aumentando en todo el mundo, considerándose la cirugía bariátrica como el tratamiento más efectivo para conseguir una pérdida de peso mantenida en el tiempo en pacientes con obesidad mórbida1. Entre las técnicas quirúrgicas disponibles, el bypass gástrico laparoscópico en Y de Roux (BGLYR) sigue siendo uno de los procedimientos más empleados2. El BGLYR se considera una intervención demandante por varios motivos, entre los que destacan la constitución de los sujetos sometidos a la intervención, la complejidad de los procedimientos laparoscópicos o el riesgo de complicaciones es este grupo de pacientes3.
Dentro de nuestro sistema sanitario, el reto de los hospitales que incluyen docencia de médicos internos residentes es proporcionarles la mejor y más completa formación sin que exista un detrimento en los resultados asistenciales. Este objetivo es más difícil de lograr cuando implica el aprendizaje de procedimientos técnicos y/o quirúrgicos, como es el caso de las especialidades quirúrgicas.
En el proceso de aprendizaje de una técnica quirúrgica, a medida que se adquiere experiencia el rendimiento tiende a mejorar. La representación gráfica de este fenómeno constituye la curva de aprendizaje4,5. Dentro de la cirugía bariátrica, el procedimiento más estudiado en este sentido es el BGLYR. Varios autores han establecido que el número de casos necesarios para completar la curva de aprendizaje del BGLYR está entre 75-100 procedimientos6,7. Lublin et al.8 establecen que el número de casos a partir del cual el cirujano se siente confiado para realizar un BGLYR se sitúa en torno los 20-25.
Se han descrito múltiples sistemas de aprendizaje: práctica preoperatoria ex-vivo, calentamiento antes de la intervención o revisión detallada de la técnica antes y durante la operación, entre otros9; pero parece que el que cuenta con mayor aceptación es el sistema de aprendizaje por pasos10–12. En este sistema, el profesional en formación efectúa progresivamente pasos más complejos dentro de un mismo procedimiento hasta realizarlo en su totalidad. Nuestro sistema de enseñanza y aprendizaje sigue este modelo, siempre bajo la supervisión de cirujanos bariátricos expertos (CBE). El objetivo de este estudio es analizar los resultados de nuestro programa de formación de residentes para la realización de BGLYR.
Material y métodosPacientesSe realizó un estudio retrospectivo incluyendo pacientes a los que se les realizó un BGLYR en nuestro servicio, durante el período comprendido entre enero de 2014 y diciembre de 2018. A todos los pacientes se les entregó el consentimiento informado por escrito para la intervención quirúrgica. El estudio se ha desarrollado en base a la última versión de la declaración de Helsinki y se han seguido todas las normas que establece el comité ético de nuestro centro. Dado que se trata de un estudio retrospectivo, no se obtuvo el consentimiento informado para la participación en el estudio.
Todos los pacientes cumplían las indicaciones de la International Federation for the Surgery of Obesity and Metabolic Disorders para ser candidatos a cirugía bariátrica (IMC>40kg/m2 o IMC>35kg/m2 con comorbilidades y fallo del tratamiento médico). Los pacientes siguieron la preparación habitual preoperatoria establecida en nuestro protocolo, que incluye la exclusión de cualquier contraindicación médica o quirúrgica, una pérdida preoperatoria del 10% del peso y ejercicio físico, una dieta muy baja en calorías (VLCD) y la evaluación de los candidatos en el comité multidisciplinar.
Los pacientes se dividieron en 2 grupos: El grupo I incluyó pacientes en los que algún paso de la intervención había sido realizado por residentes bajo supervisión de un CBE, mientras que el grupo II estuvo compuesto por pacientes en los que toda la intervención se realizó por uno o 2 CBE. La decisión de permitir la realización de los uno o varios procedimientos dependió del CBE responsable y fue tomada en el momento de la intervención, en base a la evaluación de la progresión de los residentes llevada a cabo gracias a la supervisión continuada que realizan los miembros de la unidad de cirugía bariátrica durante el rotatorio. Todos los pacientes tuvieron un mínimo de seguimiento de 12 meses.
Técnica quirúrgicaNuestros residentes de cirugía general de cuarto año tienen incluido en su formación un rotatorio por la sección de cirugía bariátrica entre enero y junio. Durante dicho período, realizan progresivamente distintas partes de procedimientos bariátricos, entre los que se incluye el BGLYR, llegando a realizar la técnica completa en algunos casos al final del rotatorio. Esto se realiza siempre tutorizados por CBE, que han realizado individualmente entre 150 y 300 procedimientos bariátricos a lo largo de los más de 20 años de experiencia de la unidad.
Nuestra técnica quirúrgica de BGLYR consta fundamentalmente de 2 partes13:
- 1.
Creación del pie de asa (anastomosis yeyuno-yeyunal): tras identificar el ángulo de Treitz, se realiza la sección del asa a 80cm de este con una grapadora lineal de 45 y 2,5mm de altura de grapa. A continuación se mide el asa alimentaria (220cm, aproximadamente) para la realización del pie de asa mediante una enteroanastomosis latero-lateral mecánica, cerrando la enterostomía con una sutura manual continua barbada. Se realiza el cierre de la brecha mesentérica con una sutura manual continua de seda 3/0. Se confirma la presencia de un asa común mayor de 150cm y se asciende desde el compartimento inframesocólico por vía antecólica.
- 2.
Creación del reservorio gástrico y anastomosis gastro-yeyunal: se crea un reservorio gástrico de unos 15 a 30cc (pouch o neo-estómago) con sección y grapado del estómago restante apoyados sobre una sonda de Faucher de 36F, para evitar la recanalización al estómago desfuncionalizado. El reservorio gástrico se realiza a expensas de la curvatura menor gástrica, iniciando la disección a 4-5cm de la unión gastroesofágica, entre el 2.° y 3.° vasos gástricos transversales y manteniéndose caudal a la arteria gástrica izquierda. La continuidad con el tracto digestivo de realiza sobre un asa de intestino delgado en Y de Roux (asa alimentaria) mediante una anastomosis gastroyeyunal latero-lateral mecánica, calibrada con grapadora lineal de 30mm de longitud y 3,5mm de altura de grapa. Posteriormente se cierra la enterostomía de manera análoga al pie de asa. Esta técnica permite la visualización de la luz y detectar posibles sangrados. Una vez realizada la anastomosis se realiza una prueba de estanqueidad.
Se incluyeron variables demográficas como edad, sexo, índice de masa corporal (IMC), American Society of Anesthesiologists (ASA) score14, historial de comorbilidades y cirugías previas. Los datos intraoperatorios registrados fueron que cirujano realizó los procedimientos, conversión a cirugía abierta y tiempo quirúrgico. Respecto al período postoperatorio se recogieron las complicaciones postoperatorias a 90 días mediante la clasificación de Dindo-Clavien15, estancia hospitalaria y mortalidad a 90 días. Como resultados a corto plazo se analizaron las complicaciones tardías y la pérdida de peso durante el primer año tras la cirugía mediante el porcentaje de peso total perdido (%PTP).
Análisis estadísticoEl análisis estadístico se llevó a cabo con el programa SPSS® v. 25.0 (SPSS, Chicago, Illinios, EE. UU.). Los datos se analizaron utilizando la media (desviación estándar) y la mediana (P25-P75) en el caso de las variables cuantitativas y mediante la frecuencia absoluta (%) para las variables categóricas. Se utilizó para el análisis de las diferencias entre grupos el test de la t de Student o el test U de Mann-Whitney para de variables cuantitativas. en función de si se trata de variables normales o no normales y el test de Chi-cuadrado o test exacto de Fisher para las variables cualitativas. Se consideró la significación estadística como un p-valor <0,05.
ResultadosDurante el período del estudio se efectuaron en nuestro centro 243 intervenciones de cirugía bariátrica, siendo 208 (85,60%) BGLYR, 8 (3,29%) bypass gástricos abiertos, 19 (7,82%) gastrectomías verticales (GV) laparoscópicas, 6 (2,47%) GV abiertas y 2 (0,82%) cirugías de revisión.
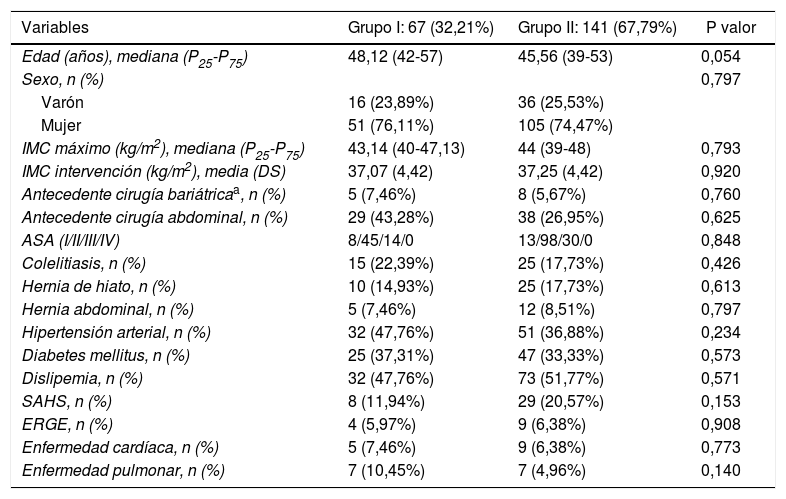
Se incluyeron 208 pacientes en el estudio, 67 (32,31%) en el grupo I y 141 (67,79%) en el grupo II. Las características demográficas de los pacientes se muestran en la tabla 1. La mediana de edad fue de 48,12 años (P25-P75=42-57) en el grupo I y 45,56 años (P25-P75=39-53) en el grupo II. El IMC medio en el momento de la intervención fue de 37,93±4,50kg/m2 en el grupo I y de 38,03±5,29kg/m2 en el grupo II. El porcentaje de mujeres fue del 76,11% en el grupo I y del 74,47% en el grupo II. No se encontraron diferencias estadísticamente significativas respecto a las características demográficas ni en las comorbilidades entre los pacientes de ambos grupos.
Características demográficas y comorbilidades de los pacientes
| Variables | Grupo I: 67 (32,21%) | Grupo II: 141 (67,79%) | P valor |
|---|---|---|---|
| Edad (años), mediana (P25-P75) | 48,12 (42-57) | 45,56 (39-53) | 0,054 |
| Sexo, n (%) | 0,797 | ||
| Varón | 16 (23,89%) | 36 (25,53%) | |
| Mujer | 51 (76,11%) | 105 (74,47%) | |
| IMC máximo (kg/m2), mediana (P25-P75) | 43,14 (40-47,13) | 44 (39-48) | 0,793 |
| IMC intervención (kg/m2), media (DS) | 37,07 (4,42) | 37,25 (4,42) | 0,920 |
| Antecedente cirugía bariátricaa, n (%) | 5 (7,46%) | 8 (5,67%) | 0,760 |
| Antecedente cirugía abdominal, n (%) | 29 (43,28%) | 38 (26,95%) | 0,625 |
| ASA (I/II/III/IV) | 8/45/14/0 | 13/98/30/0 | 0,848 |
| Colelitiasis, n (%) | 15 (22,39%) | 25 (17,73%) | 0,426 |
| Hernia de hiato, n (%) | 10 (14,93%) | 25 (17,73%) | 0,613 |
| Hernia abdominal, n (%) | 5 (7,46%) | 12 (8,51%) | 0,797 |
| Hipertensión arterial, n (%) | 32 (47,76%) | 51 (36,88%) | 0,234 |
| Diabetes mellitus, n (%) | 25 (37,31%) | 47 (33,33%) | 0,573 |
| Dislipemia, n (%) | 32 (47,76%) | 73 (51,77%) | 0,571 |
| SAHS, n (%) | 8 (11,94%) | 29 (20,57%) | 0,153 |
| ERGE, n (%) | 4 (5,97%) | 9 (6,38%) | 0,908 |
| Enfermedad cardíaca, n (%) | 5 (7,46%) | 9 (6,38%) | 0,773 |
| Enfermedad pulmonar, n (%) | 7 (10,45%) | 7 (4,96%) | 0,140 |
ASA: American Society of Anesthesiologist; DS: desviación estándar; ERGE: enfermedad por reflujo gastroesofágico; IMC: índice de masa corporal; SAHS: síndrome de apnea-hipopnea del sueño.
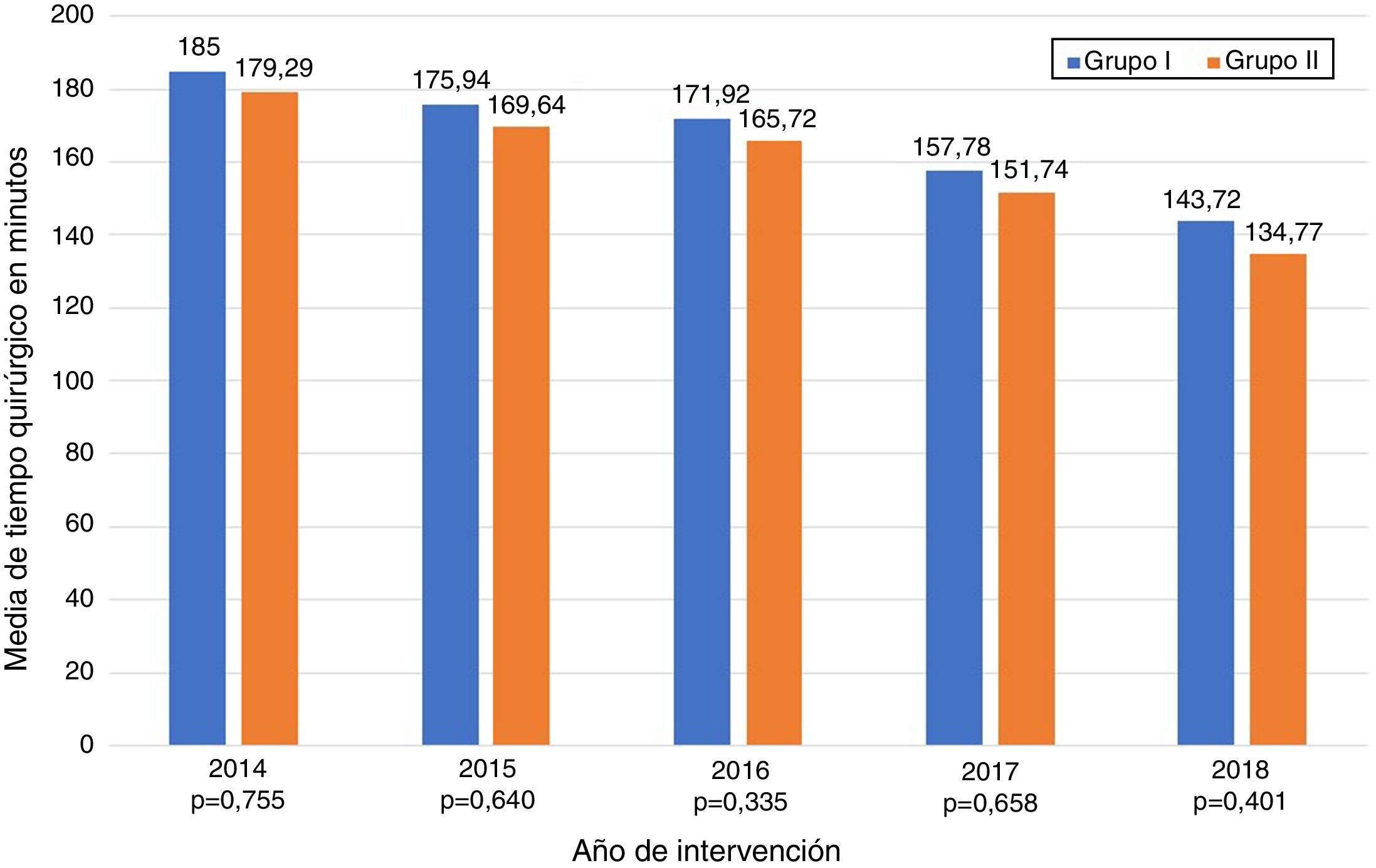
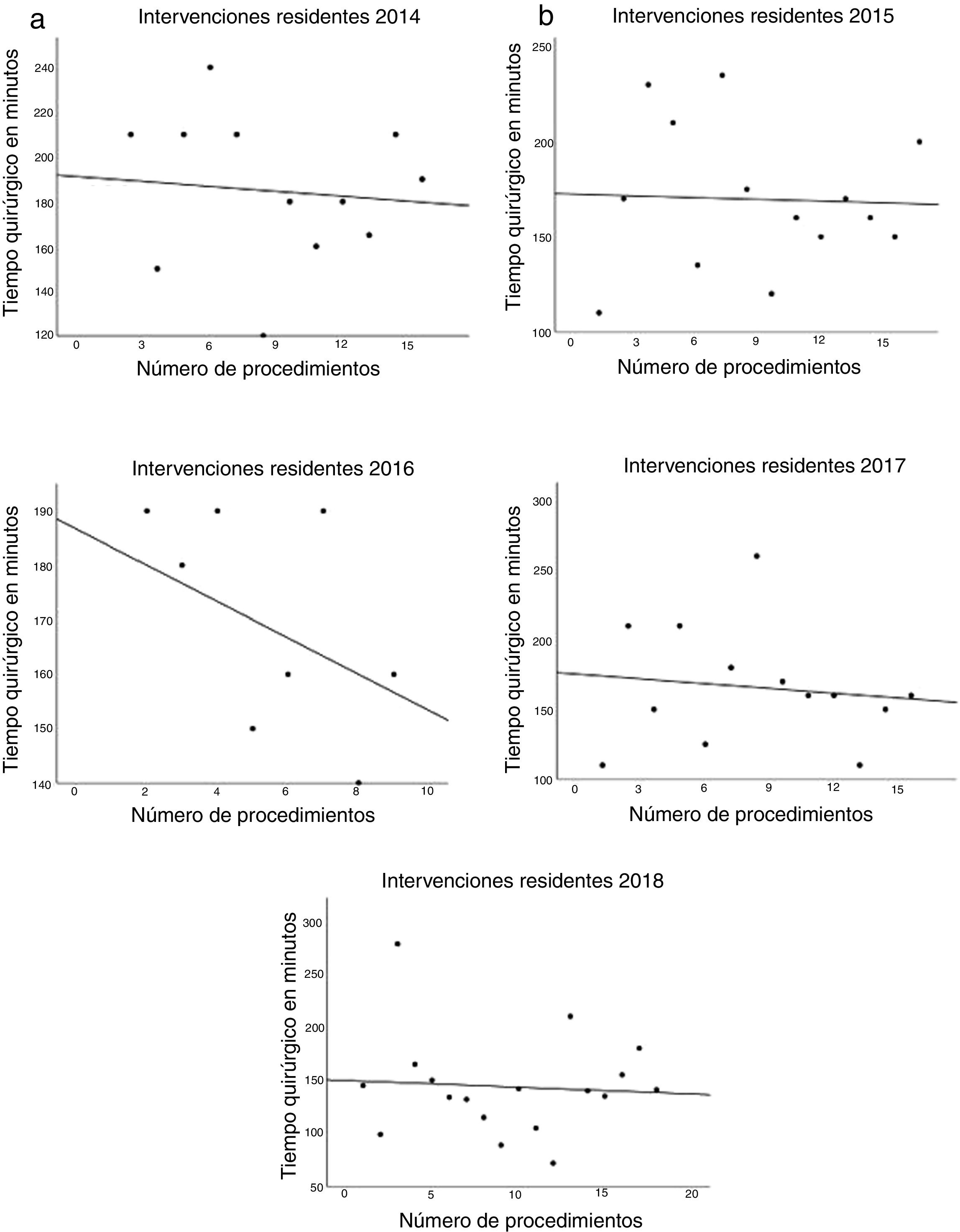
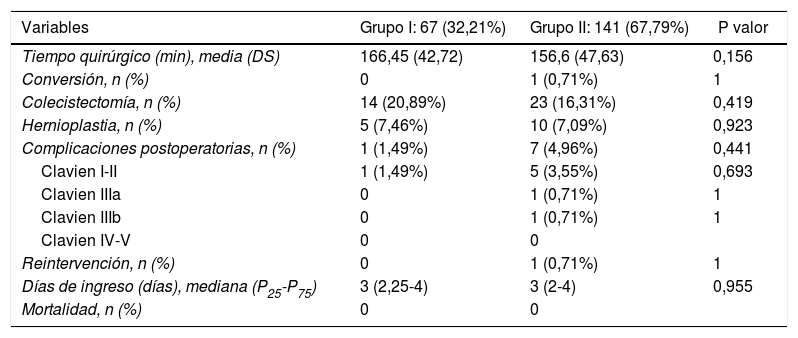
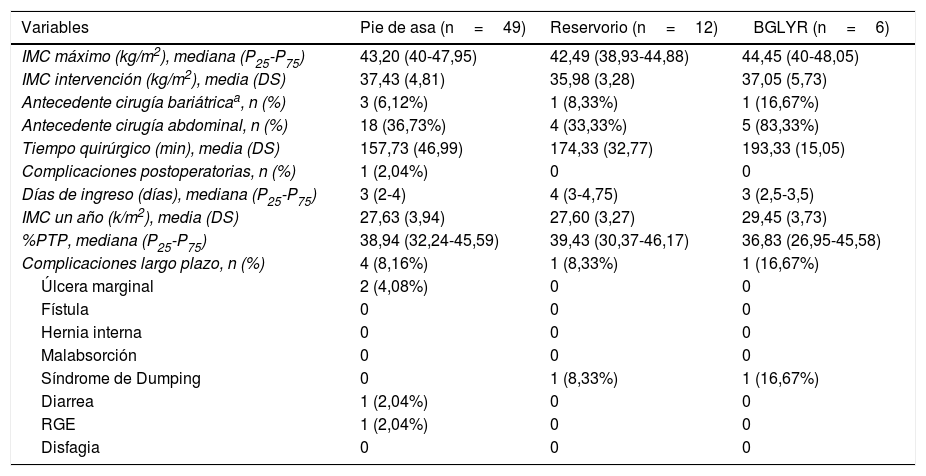
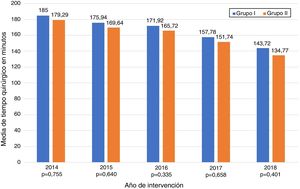
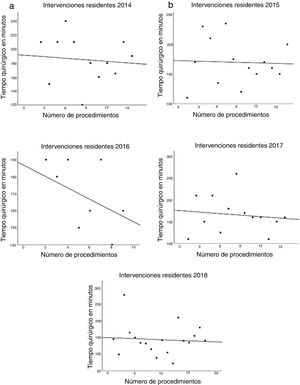
Los datos referentes a la intervención quirúrgica se recogen en la tabla 2. Los residentes completaron con éxito 47/49 (95,92%) pies de asa, 11/12 (91,66%) reservorios gástricos y la totalidad de los 6 BGLYR completos, mientras que en los 3 casos restantes el CBE tuvo que finalizar el procedimiento por dificultades técnicas (una nueva confección del pie de asa por defecto técnico, otro por un sangrado a la hora del cierre de la brecha mesentérica tras la confección de la anastomosis yeyuno-yeyunal y el tercero ante la imposibilidad de terminar el cierre del defecto de la anastomosis gastroyeyunal). Estos pacientes se incluyeron dentro del grupo I dado que en los 3 casos la finalización de dicho paso por el CBE no se llevó a cabo desde el principio, sino que el residente realizó gran parte del procedimiento. Únicamente se produjo una conversión a cirugía abierta por sangrado en el grupo II. La media de tiempo quirúrgico fue de 166,45±42,72min en el grupo I y 156,69±47,63min en el grupo II (p=0,156). Analizados de forma individualizada según el año de intervención, tampoco hubo diferencias en tiempo quirúrgico entre el grupo I y el grupo II (fig. 1). Se objetivó una disminución progresiva en el tiempo quirúrgico conforme aumentaba el número de procedimientos realizados por los residentes (fig. 2).
Datos referentes a la intervención quirúrgica y el curso postoperatorio
| Variables | Grupo I: 67 (32,21%) | Grupo II: 141 (67,79%) | P valor |
|---|---|---|---|
| Tiempo quirúrgico (min), media (DS) | 166,45 (42,72) | 156,6 (47,63) | 0,156 |
| Conversión, n (%) | 0 | 1 (0,71%) | 1 |
| Colecistectomía, n (%) | 14 (20,89%) | 23 (16,31%) | 0,419 |
| Hernioplastia, n (%) | 5 (7,46%) | 10 (7,09%) | 0,923 |
| Complicaciones postoperatorias, n (%) | 1 (1,49%) | 7 (4,96%) | 0,441 |
| Clavien I-II | 1 (1,49%) | 5 (3,55%) | 0,693 |
| Clavien IIIa | 0 | 1 (0,71%) | 1 |
| Clavien IIIb | 0 | 1 (0,71%) | 1 |
| Clavien IV-V | 0 | 0 | |
| Reintervención, n (%) | 0 | 1 (0,71%) | 1 |
| Días de ingreso (días), mediana (P25-P75) | 3 (2,25-4) | 3 (2-4) | 0,955 |
| Mortalidad, n (%) | 0 | 0 |
DS: desviación estándar; Min: minutos.
La mediana de estancia hospitalaria fue de 3 días (P25-P75=2,25-4) en el grupo I y de 3 días (P25-P75=2-4) en el grupo II (p=0,955). No se encontraron diferencias significativas respecto a las complicaciones postoperatorias en ambos grupos. Se registró una (1,49%) complicación postoperatoria en el grupo I y 7 (4,96%) en el grupo II (p=0,441). La complicación más frecuente fue la hemorragia postoperatoria, de las cuales solo una requirió reintervención mediante abordaje laparoscópico en el grupo II. El resto fueron una fuga anastomótica manejada con drenaje percutáneo, una infección de herida y una neumonía. No hubo ningún caso de mortalidad postoperatoria durante el período del estudio. Los resultados postoperatorios detallados se muestran en la tabla 2
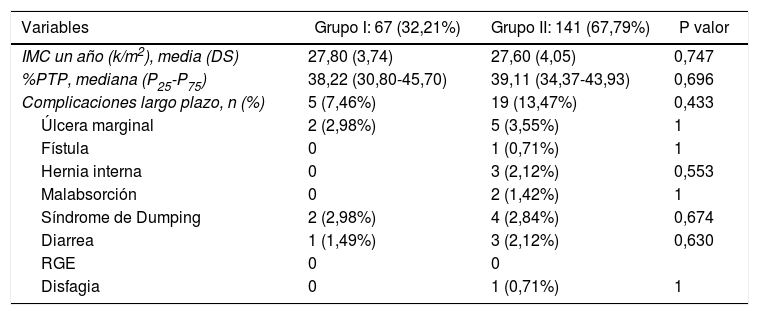
Los resultados a largo plazo se recogen en la tabla 3. El IMC medio al año de la intervención fue de 27,80±3,74kg/m2 en el grupo I y de 27,60±4,05kg/m2 en el grupo II (p<0,747). La mediana del %PTP al año de la intervención fue de 38,22 (P25-P75=30,80-45,70) en el grupo I y de 39,11 (P25-P75=34,37-43,93) en el grupo II (p<0,696). No se identificaron diferencias respecto a la presencia de síntomas relacionados con malabsorción, reflujo gastroesofágico, disfagia o síndrome de Dumping (tabla 4).
Resultados al año de la intervención
| Variables | Grupo I: 67 (32,21%) | Grupo II: 141 (67,79%) | P valor |
|---|---|---|---|
| IMC un año (k/m2), media (DS) | 27,80 (3,74) | 27,60 (4,05) | 0,747 |
| %PTP, mediana (P25-P75) | 38,22 (30,80-45,70) | 39,11 (34,37-43,93) | 0,696 |
| Complicaciones largo plazo, n (%) | 5 (7,46%) | 19 (13,47%) | 0,433 |
| Úlcera marginal | 2 (2,98%) | 5 (3,55%) | 1 |
| Fístula | 0 | 1 (0,71%) | 1 |
| Hernia interna | 0 | 3 (2,12%) | 0,553 |
| Malabsorción | 0 | 2 (1,42%) | 1 |
| Síndrome de Dumping | 2 (2,98%) | 4 (2,84%) | 0,674 |
| Diarrea | 1 (1,49%) | 3 (2,12%) | 0,630 |
| RGE | 0 | 0 | |
| Disfagia | 0 | 1 (0,71%) | 1 |
DS: desviación estándar; IMC: índice de masa corporal; RGE: reflujo gastroesofágico; %PTP: porcentaje de peso total perdido.
Características de los pacientes y resultados según el procedimiento realizado por el residente
| Variables | Pie de asa (n=49) | Reservorio (n=12) | BGLYR (n=6) |
|---|---|---|---|
| IMC máximo (kg/m2), mediana (P25-P75) | 43,20 (40-47,95) | 42,49 (38,93-44,88) | 44,45 (40-48,05) |
| IMC intervención (kg/m2), media (DS) | 37,43 (4,81) | 35,98 (3,28) | 37,05 (5,73) |
| Antecedente cirugía bariátricaa, n (%) | 3 (6,12%) | 1 (8,33%) | 1 (16,67%) |
| Antecedente cirugía abdominal, n (%) | 18 (36,73%) | 4 (33,33%) | 5 (83,33%) |
| Tiempo quirúrgico (min), media (DS) | 157,73 (46,99) | 174,33 (32,77) | 193,33 (15,05) |
| Complicaciones postoperatorias, n (%) | 1 (2,04%) | 0 | 0 |
| Días de ingreso (días), mediana (P25-P75) | 3 (2-4) | 4 (3-4,75) | 3 (2,5-3,5) |
| IMC un año (k/m2), media (DS) | 27,63 (3,94) | 27,60 (3,27) | 29,45 (3,73) |
| %PTP, mediana (P25-P75) | 38,94 (32,24-45,59) | 39,43 (30,37-46,17) | 36,83 (26,95-45,58) |
| Complicaciones largo plazo, n (%) | 4 (8,16%) | 1 (8,33%) | 1 (16,67%) |
| Úlcera marginal | 2 (4,08%) | 0 | 0 |
| Fístula | 0 | 0 | 0 |
| Hernia interna | 0 | 0 | 0 |
| Malabsorción | 0 | 0 | 0 |
| Síndrome de Dumping | 0 | 1 (8,33%) | 1 (16,67%) |
| Diarrea | 1 (2,04%) | 0 | 0 |
| RGE | 1 (2,04%) | 0 | 0 |
| Disfagia | 0 | 0 | 0 |
D: desviación estándar; IMC: índice de masa corporal; Min: minutos; RGE: reflujo gastroesofágico; %PTP: porcentaje de peso total perdido.
Los resultados de nuestro estudio apoyan que la realización de distintos procedimientos del BGLYR por residentes es segura y factible, sin comprometer los resultados peroperatorios ni a largo plazo. Nuestro método de aprendizaje, realizando progresivamente distintos pasos de la intervención, permite que los residentes adquieran las habilidades técnicas necesarias sin condicionar la actividad asistencial.
Como dato más relevante, no hemos objetivado diferencias significativas en el tiempo quirúrgico independientemente de si el residente realiza alguno de los pasos de la intervención (166,45±42,72 grupo I vs.156,69±47,63 grupo II; p=0,156). Un mayor tiempo quirúrgico está asociado a una mayor tasa de complicaciones postoperatorias16,17 y ha sido propuesto como un marcador de calidad en cirugía bariátrica17. La mayoría de los estudios publicados en la literatura muestran diferencias significativas en el tiempo operatorio en los procedimientos en los que se encuentran implicados residentes o profesionales en formación10,18–25. La serie más amplia es la de Barbat et al.20 con 477.670 pacientes y establece una diferencia media de 22,3min. Si analizamos los subgrupos de pacientes en los que el residente conforma el reservorio gástrico y la anastomosis gastroyeyunal o el BGLYR completo, sí que apreciamos un aumento del tiempo quirúrgico de 17,73 y 36,73min, respectivamente. Dado el escaso número de pacientes incluidos en estos subgrupos supone una importante limitación, no hemos determinado si existen diferencias estadísticamente significativas respecto al grupo de pacientes intervenidos por CBE. Podemos apreciar también como el tiempo quirúrgico disminuye a medida que aumenta el número de procedimientos realizados durante la estancia en la unidad y esto ocurre en todos los casos en mayor o menor medida (fig. 2), lo cual coincide con los resultados de otros estudios sobre el tema12,25,26.
En cuanto a las complicaciones postoperatorias existe mayor variabilidad en los resultados. Algunos autores defienden que la tasa de complicaciones postoperatorias, especialmente las complicaciones menores, es mayor cuando personal en formación participa activamente en la cirugía10,19,20,22–24. Otros, en cambio, no encuentran diferencias, o estas no son clínicamente relevantes21,27,28. En nuestra serie la tasa de complicaciones no es mayor en grupo donde el residente realiza parcial o totalmente el BGLYR. Esto puede ser debido a que en todas las intervenciones siempre participa activamente un residente, independientemente de que realice o no algún procedimiento de la intervención, y no conlleva un aumento de las complicaciones postoperatorias de acuerdo con lo establecido en la literatura para el BGLYR29–31.
El estudio, que también refleja tanto las complicaciones como el %PTP al año de la cirugía, tampoco muestra diferencias estadísticamente significativas entre grupos y se encuentra en concordancia con los resultados de la bibliografía disponible1,32–36. Existen datos similares que también han sido publicados en otros artículos, como un porcentaje de exceso de peso perdido similar al año de la intervención entre el grupo de pacientes donde el residente ha realizado algún procedimiento y el grupo de pacientes intervenidos por CBE18,37.
Nuestro trabajo presenta varias limitaciones. En primer lugar, se trata de un estudio retrospectivo, por lo que presenta mayor riesgo de sesgo de selección y confusión. En segundo lugar, el número de pacientes incluido no es demasiado elevado. Los datos reflejan que la creación del pie de asa es el procedimiento realizado por residentes con mayor frecuencia, siendo el número de reservorios o BGLYR completos inferiores, lo que supone una limitación a la hora de analizar los resultados. Existe una inevitable variabilidad en cuanto a las habilidades entre residentes, sin embargo, estas diferencias están atenuadas por el hecho de que todos los residentes realizan su estancia en la Unidad de Cirugía bariátrica durante el mismo periodo formativo. Tampoco se ha contemplado la inevitable ayuda que recibe el residente por parte del CBE mientras realiza algún paso de la cirugía ni la participación de otros profesionales como enfermería o anestesia en el proceso asistencial.
A modo de conclusión, nuestros datos reflejan que el método de aprendizaje por pasos parece efectivo y seguro. De esta manera, los residentes consiguen realizar distintos procedimientos del BGLYR con confianza sin comprometer la efectividad de la intervención ni los resultados postoperatorios. Sin embargo, serían necesarios más estudios prospectivos para confirmar estos resultados.
AutoríasDiseño y concepto del estudio: Sebastián-Tomás JC, Navarro-Martínez S, Diez-Ares JA y Peris-Tomás N.
Recogida de datos: todos los autores.
Análisis estadístico: Sebastián-Tomás JC.
Aprobación final del manuscrito: todos los autores.
FinanciaciónNo se ha requerido financiación alguna para la realización del estudio.
Conflicto de interesesTodos los autores declaran que no existe conflicto de intereses.
Aprobación éticaTodos los procedimientos se han realizado de acuerdo con los estándares éticos de nuestro centro y a la última versión de la declaración de Helsinki.
Consentimiento informadoDado que se trata de un estudio retrospectivo, no se obtuvo consentimiento informado de los pacientes.
A todos los facultativos especialistas que han desarrollado la unidad durante estos años y a los residentes que han rotado por la sección.
Los resultados de este estudio fueron seleccionados para su presentación en el 24th IFSO World Congress 2019 celebrado en Madrid y en la XXII Reunión Nacional de Cirugía 2019 celebrada en Santander.