Determinar si existe asociación entre la enfermedad periodontal en las gestantes y el desarrollo de diabetes mellitus gestacional durante su embarazo.
Materiales y métodosLa presente revisión se realizó en base a las directrices de la declaración Preferred Reporting Items for Systematic Reviews and Meta-Analysis Protocols (PRISMA). Se realizó una búsqueda sistemática en cuatro bases de datos: MEDLINE (vía PubMed), Cochrane Library, Scopus y Web of Science. Se incluyeron todos los trabajos encontrados hasta marzo del 2021. Los estudios que resultaron elegibles fueron evaluados a través de la escala de Newcastle-Ottawa en cuanto a su calidad metodológica.
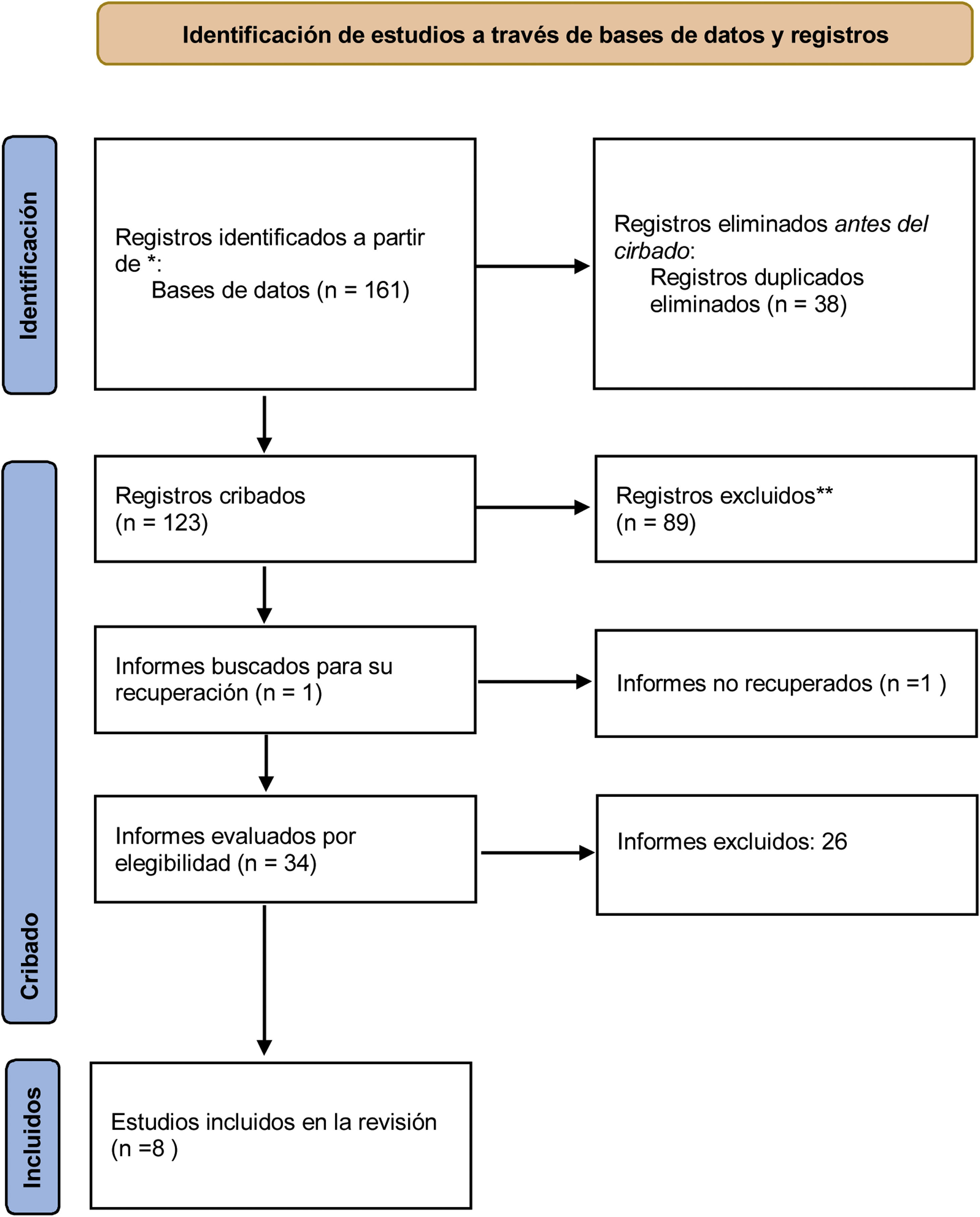
ResultadosDe 161 estudios resultaron elegibles un total de 8 estudios, 3 de tipo caso-control, 2 de tipo transversal y 3 de tipo cohorte. En la mayoría de los estudios se verificó una asociación entre EP y DMG.
ConclusiónLa enfermedad periodontal aumenta el riesgo de desarrollar diabetes mellitus gestacional. Es necesario realizar más estudios con diferentes diseños, enfoque multicéntrico y distintas poblaciones para profundizar esta asociación.
To determine whether there is an association between periodontal disease in pregnant women and the development of gestational diabetes mellitus during their pregnancy.
ObjetiveTo determine if there is an association between periodontal disease in pregnant women and the development of gestational diabetes mellitus during her pregnancy
MethodsThe present systematic review was performed according to the Preferred Reporting Items for Systematic Reviews and Meta-Analysis Protocols (PRISMA) guidelines. Four electronic data bases were searched: MEDLINE (via PubMed), Cochrane Library, Scopus and Web of Science, through February 2021. Eligible studies were assessed for methodological quality using the Newcastle-Ottawa scale.
ResultsFrom 161 studies, 8 were eligible: 3 case-control, 2 cross-sectional and 3 cohort studies. Most of the studies supported an association between periodontitis and GDM.
ConclusionPeriodontitis is associated with increased risk for GDM compared to woman without periodontitis. Future robust studies with different designs in distinct populations are needed to enlarge on these findings.
El embarazo constituye un estado fisiológico que forma parte de la vida reproductiva de la mujer. Sin embargo, conlleva una serie de modificaciones en el metabolismo materno que en algunos casos pueden actuar como factores de riesgo para el desarrollo de patologías durante el transcurso de este1. Las alteraciones fisiológicas afectan principalmente al metabolismo de glucosa y lípidos, especialmente en el tercer trimestre de gestación, influenciadas por las hormonas placentarias cuyo objetivo es favorecer la disposición de nutrientes al feto2.
Algunas de las patologías que se pueden presentar en el embarazo son la diabetes mellitus gestacional (DMG), la hipertensión y la preeclampsia. Estas alteraciones se han relacionado con un aumento del riesgo de padecer enfermedades cardiovasculares en otros periodos de la vida de las gestantes3,4. Las embarazadas con riesgo de DMG presentan además un mayor riesgo de complicaciones relacionadas con el feto como son la macrosomía fetal, distocia de hombros, hipoglucemia neonatal, parto prematuro y necesidad de cesárea4.
La DMG se define como toda alteración de la glucosa (hiperglucemia) diagnosticada por primera vez durante el embarazo5. Ocurre aproximadamente entre el 7-14% de todos los embarazos en España, dependiendo principalmente del criterio diagnóstico utilizado para detectarla6,7. La DMG es una enfermedad multifactorial que se ha relacionado con la inflamación sistémica e infección. Generalmente se resuelve dentro de las 6 semanas después del parto, sin embargo, aproximadamente el 50% de las mujeres diagnosticadas con este trastorno metabólico pueden desarrollar diabetes mellitus tipo 2 (DMT2) dentro de los 10-30 años después del embarazo5,6.
El diagnóstico de la DMG se puede lograr mediante dos estrategias: la prueba de tolerancia oral a la glucosa de 75g de «un solo paso» derivada de los criterios de la Asociación Internacional de Diabetes y Grupos de Estudio del Embarazo (IADPSG, por sus siglas en inglés) el enfoque de «dos pasos» con una prueba de detección sin ayuno5,6. En este caso la prueba consiste en la determinación plasmática después de una hora de la administración de 50g de glucosa por vía oral. Cuando el test de ÓSullivan resulta positivo (≥ 140mg/dl), se procede a la confirmación diagnóstica mediante la práctica de sobrecarga oral de glucosa (SOG) de 100g. En caso de estar alterado solo un valor, se diagnostica intolerancia oral a la glucosa6,8.
La enfermedad periodontal por su parte es uno de los trastornos crónicos más frecuentes en población adulta y con una alta prevalencia en forma de gingivitis en mujeres gestantes. La prevalencia de periodontitis en las gestantes en España varía entre el 6% al 61%, según los criterios diagnósticos usados9,10.
Están surgiendo nuevas evidencias de que la periodontitis puede predisponer al desarrollo de diabetes gestacional. La placa dental induce la liberación de citoquinas proinflamatorias incluyendo las interleucinas-1 (IL-1), IL-6, IL-8, las alarminas, el TNF-α o las prostaglandinas E 2 (PGE 2)10. Estos mediadores inflamatorios circulan por el torrente sanguíneo y podrían influir en la unidad feto-placentaria, obstaculizando la señalización de la insulina que, en consecuencia, conduce al antagonismo de la insulina y el hipofuncionamiento de las células β pancreáticas10,11.
Los resultados de revisiones sistemáticas anteriores sobre la asociación entre periodontitis y la hiperglucemia en el embarazo no han sido concluyentes, debido a las diversas definiciones incluidas para el diagnóstico de la DMG, así como a la no diferenciación de la hiperglucemia en el embarazo en diabetes mellitus gestacional o diabetes tipo 1 o 2 preexistente en el embarazo12–15.
Establecer un vínculo entre la periodontitis como factor de riesgo para la diabetes gestacional puede proporcionar nuevas estrategias de intervención de salud pública para la prevención de la diabetes gestacional y sus efectos adversos sobre el resultado del embarazo.
En vista de lo anterior, el objetivo de la presente revisión sistemática fue analizar cualitativamente la evidencia científica disponible que asocia la enfermedad periodontal como factor de riesgo de la diabetes mellitus gestacional.
Materiales y métodosTipo de estudioSe realizó un estudio descriptivo transversal y análisis crítico de los trabajos recuperados mediante una revisión sistemática siguiendo las recomendaciones de la declaración Preferred Reporting Items for Systematic Reviews and Meta-Analysis Protocols (PRISMA)16.
Estrategia de búsquedaLa pregunta de investigación en el presente estudio fue si las mujeres embarazadas con enfermedad periodontal tienen una mayor posibilidad de desarrollar DMG.
Los datos se obtuvieron de la consulta directa y acceso, vía Internet, a las siguientes bases de datos bibliográficas del ámbito de las ciencias de la salud: MEDLINE (vía PubMed), Cochrane Library, Scopus y Web of Science encontradas hasta febrero de 2021.
Para definir los términos de la búsqueda se consultó el vocabulario estructurado y multilingüe Descriptores en Ciencias de la Salud [DeCS]. Se consideró adecuado el uso de los términos «Pregnant Women», «Periodontal Disease» y «Diabetes, Gestational», como descriptores y como texto en los campos de registro del título y el resumen, conformando la sintaxis de búsqueda final mediante la intersección booleana de tres ecuaciones: (población) AND (exposición) AND (resultado):
- -
Población: (Pregnant Women[MeSH] OR Pregnant Woman).
- -
Exposición: (periodontal disease [MeSH] OR periodontal disease OR chronic periodontitis [MeSH]OR aggressive periodontitis [MeSH] OR periodontitis [MeSH] OR periodontitis).
- -
Resultado: (gestational diabetes [MeSH] OR gestational diabetes OR pregnancy-induced diabetes [MeSH] OR Hyperglycemia[MeSH]).
La ecuación de búsqueda final se desarrolló para su empleo en la base de datos MEDLINE, vía PubMed, utilizando los filters: English, Spanish, Portugués, Humans.
Esta estrategia se adaptó a las características de cada una del resto de bases de datos consultadas. La búsqueda se realizó desde la primera fecha disponible, de acuerdo a las características de cada base de datos, hasta febrero de 2021 y se completó con el examen del listado bibliográfico de los artículos que fueron seleccionados.
Selección de los estudios y extracción de datosDos autoras XL y SDS seleccionaron de forma independiente los artículos científicos de las 4 bases de datos biomédicas: MEDLINE (vía PubMed), Cochrane Library, Scopus y Web of Science, en base a los criterios de inclusión y exclusión establecidos. Las discrepancias se resolvieron mediante discusión que fue resuelta por un tercer autor JAG. Los artículos potencialmente elegibles fueron buscados a texto completo, pidiendo acceso a los autores correspondientes cuando no se encontraban disponibles. Los artículos seleccionados que cumplieron los criterios de inclusión fueron registrados en una tabla de recolección de datos (Anexo 2) y sometidos a una evaluación de calidad (Anexo 3).
Criterios de inclusiónSe definieron como criterios de inclusión los artículos científicos publicados basados en estudios en humanos en los siguientes idiomas: inglés, español y portugués.
Solo se incluyeron estudios cuyo criterio de diagnóstico de la enfermedad periodontal fuera en base a la definición aceptada en 2017 en el «World Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions». Esta propone que la pérdida de soporte del tejido periodontal debido a la inflamación es la característica principal de la periodontitis. Se suele utilizar un umbral de pérdida de inserción clínica interproximal de ≥ 2mm en dos o más dientes no adyacentes o bien la pérdida de inserción clínica vestibular con bolsas de > 3mm en dos o más dientes17.
El criterio de inclusión para el diagnóstico de diabetes mellitus gestacional se hizo en base a las dos estrategias propuestas por la Asociación Americana de Diabetes en mujeres entre las 24 y 28 semanas de gestación: test de intolerancia a la glucosa oral de 75g de «un solo paso» derivada de los criterios IADPSG y el enfoque de «dos pasos» con una prueba de detección de 50g (sin ayuno) seguida de una sobrecarga oral de 100g para aquellos que dieron positivo6,18.
En cuanto a la estrategia de un solo paso, se debe de especificar la SOG de 75g con medición de glucosa plasmática en ayunas, a la 1 y 2h en mujeres sin diagnóstico previo de diabetes. El diagnóstico de DMG se realiza cuando se alcanza o supera cualquiera de los siguientes valores de glucosa plasmática: en ayunas, 92mg/dl (5,1 mmol/l); 1h, 180mg/dl (10,0 mmol/l); 2h, 153mg/dl (8,5 mmol/l)18.
Mientras que, para la estrategia de dos pasos, se debe de especificar una prueba de detección de 50g, con medición de glucosa plasmática a la hora, en mujeres sin diagnóstico previo de diabetes. Si el nivel de glucosa en plasma medido 1h después de la carga fue ≥130, 135 o 140mg/dl (7,2, 7,5 o 7,8 mmol/l, respectivamente), se debió de proceder a una sobrecarga de glucosa de 100g en ayudas. El diagnóstico de DMG se realiza cuando al menos dos de los siguientes cuatro niveles de glucosa en plasma (medidos en ayunas y a las 1, 2 y 3h durante la SOG) se cumplen o superan: en ayunas, 105mg/dl (5,3 mmol/l); 1h, 190mg/dl (10,0 mmol/l); 2h, 165mg/dl (8,6 mmol/l) y3h: 145mg/dl (7,8 mmol/l)18.
Criterios de exclusiónSe excluyeron estudios cuyo diagnóstico de las variables fuera realizado mediante un autorreporte, artículos que no cumplieron los criterios diagnósticos de inclusión o no detallaron todo lo requerido para justificar un correcto diagnóstico, artículos que no se adaptan al tipo de estudio, artículos con información incompleta, revisiones sistemáticas y metaanálisis así como artículos no disponibles en texto completo.
Evaluación de la calidad de los estudios incluidosPara casos y controles observacionales y estudios de cohortes, se utilizó la escala Newcastle-Ottawa19, mientras que para estudios transversales se utilizó una modificación de esta. Se consideró que el rating con 7 estrellas o más, representaba una alta calidad.
ResultadosResultados de la búsquedaLa búsqueda en las siguientes bases de datos: MEDLINE (vía PubMed), Cochrane Library, Scopus y Web of Science reportó 161 citas, se eliminaron 38 artículos duplicados, quedando 123. Por revisión de títulos y resúmenes se eliminaron 89 artículos, quedando 34 estudios. Se excluyeron 26 estudios porque no cumplieron con los criterios de inclusión, quedando 8 estudios para la revisión sistemática.
La revisión sistemática contiene un total de 8 artículos que fueron realizados en el periodo comprendido desde marzo de 1996 hasta diciembre de 2020, de los cuales 3 son estudios caso-control, 2 son estudios transversales y 3 son estudios cohortes. Conteniendo un total de 1897 participantes de diversas partes del mundo: un estudio fue realizado en Asia, 5 en países de Latinoamérica y 2 en Europa. (fig. 1).
Resultados de la evaluación de calidad de los estudios (tabla 1)Mediante los criterios descritos por la herramienta Newcastle-Ottawa19 se evaluó la calidad de los estudios cohorte, donde estos recibieron entre 7 a 9 puntos de un total máximo de 9 puntos, resultando los 8 artículos clasificados de alta calidad.
Evaluación de la calidad metodológica de los estudios incluidos según la escala de Newcastle Ottawa
| Estudios de cohorte | Chaparro et al., 2020 (Chile) | Kumar et al., 2018 (India) | Zambon et al., 2018 (Italia) | |
|---|---|---|---|---|
| Selección | Representatividad de la cohorte expuesta | * | * | * |
| Selección de la cohorte no expuesta | * | * | * | |
| Tipo de exposición | * | * | * | |
| Resultado de interés no presente al inicio del estudio | * | * | * | |
| Comparabilidad | Comparabilidad de la cohorte sobre la base del diseño o análisis | ** | ** | ** |
| Exposición | Evaluación del resultado | * | * | * |
| Seguimiento en tiempo suficiente para que se produjeran los resultados | * | * | * | |
| Adecuación del seguimiento de las cohortes | * | * |
| Estudios caso-control | Lima et al., 2013 (Brasil) | Chaparro et al., 2018 (Chile) | Estevez-Llorens et al., 2021(España) | |
|---|---|---|---|---|
| Selección | Definición adecuada del caso | * | * | * |
| Representatividad de los casos | * | * | * | |
| Selección de los controles | * | * | ||
| Definición de los controles | * | * | * | |
| Comparabilidad | Comparabilidad con otro factor de riesgo | ** | ** | ** |
| Exposición | Determinación de la exposición | * | * | * |
| Mismo método de verificación de casos y controles | * | * | * | |
| Tasa de no respuesta |
| Estudios transversales | Chapper et al., 2005 (Brasil) | López-Pérez et al., 1996 (México) | |
|---|---|---|---|
| Selección | Representatividad de la muestra | * | |
| Tamaño de la muestra | * | ||
| Tasa de no respuesta | * | * | |
| Determinación de la exposición (factor de riesgo) | * | ** | |
| Comparabilidad | Los sujetos en diferentes grupos de resultados son comparables, según el diseño o análisis del estudio. Se controlan los factores de confusión | ** | ** |
| Resultado | Evaluación del resultado | ** | ** |
| Test estadístico | * |
* Puntuación de cada uno de los ítems, donde todos pueden tomar como máximo un punto, excepto “Comparabilidad” que puede tomar dos. La puntuación puede fluctuar entre 0 y 9, donde 9 indica la máxima calidad metodológica del trabajo.
Todos los artículos respondieron su pregunta u objetivo de investigación, así como definieron y midieron las variables principales.
Hallazgos generales en la evaluación de los estudiosEn la tabla 2 se pueden evaluar los resultados más importantes de los artículos.
- -
Resultados respecto a los criterios diagnósticos
Hallazgos generales de los artículos incluidos
| Autor,año (país) | Poblaciónde estudio | Diagnósticode EP | Diagnósticode DMG | Diseñodel estudio | Resultado principal | Conclusión principal |
|---|---|---|---|---|---|---|
| Estevez-Llorens et al., 2021(España) | 180 gestantes, 90 con DMG y 90 controles | La periodontitis se define como la presencia de dos o más zonas interproximales con pérdida de inserción ≥ 3mm y dos o más zonas interproximales con profundidad de sondaje ≥ 4mm en diferentes dientes | Prueba de O'Sullivan en dos pasos durante las semanas 24 a 28 de gestación. La DMG fue diagnosticada con ≥2 valores anormales | Estudio caso-control | Las pacientes con DMG tuvieron mayor valor promedio de profundidad de sondaje y pérdida de inserción clínica. La periodontitis fue más prevalente en las pacientes con DMG | Los resultados sugieren que existe una asociación entre la diabetes mellitus gestacional y la enfermedad periodontal. Asimismo, el riesgo de DMG puede estimarse a partir de la presencia de periodontitis, la edad y el nivel de estudios de la embarazada |
| Chaparro et al.,2020 (Chile) | 314 mujeres embarazadas entre las semanas 11 - 14 de gestación, sin DMG=269, con DMG=45 | Periodontitis definida en base al «2017 World Workshop», como pérdida de inserción detectable en ≥2 dientes no adyacentes, o vestibular ≥ 3mm con bolsas >3mm detectables en ≥2 dientes | Diagnóstico de DMG se hizo con el test de tolerancia a la glucosa (OGTT) 75g oral glucosa y a las 2 horas 8,5 mmol/L por el test universal de tolerancia oral a la glucosa: concentración glucosa plasmática ≥93 mmol/L a la hora y ≥153 mmol/L a las 2 horas tras la administración de 75 g de glucosa oral en base a los criterios IADPSG | Estudio prospectivo de cohorte | Todos los parámetros periodontales fueron peores en las mujeres embarazadas que subsecuentemente desarrollaron DMG. Hubo una correlación positiva entre la prueba rápida de glucosa durante el primer trimestre con pérdida de inserción (p=0,0358) | Las concentraciones de MMP-8 y -9 - en el líquido gingival crevicular en la primera fase del embarazo están aumentadas en mujeres con enfermedad periodontal severa y asociadas al desarrollo de DMG. (p=0,0381 y p=0,0302, para MMP-8 y MMP-9, respectivamente) |
| Chaparro et al.,2018 (Chile) | 212 mujeres embarazadas entre las semanas 11 a 14 de gestación, de las cuales 14 desarrollaron DMG | Si ≥4 dientes con 1 o más superficies con una profundidad de sondaje ≥4mm, así como pérdida de inserción ≥3mm en el mismo sitio, inflamación y sangrado al sondaje | DMG diagnosticada por tolerancia a la glucosa (OGTT) de 75g oral glucosa durante las semanas 24 a 28 de gestación | Estudio caso-control | 14 mujeres (6,6%) desarrollaron DMG y presentaron significativamente mayor sangrado al sondaje (BOP) (P=0,0003); mayor profundidad de sondaje (PD) (P=0,0028), mayores niveles de pérdida de inserción (CAL) (P=0,0008) y mayor área periodontal inflamada (PISA) respecto a las gestantes sin DMG (P=0,0001). Las concentraciones tanto de glucemia inicial como de GCF-PIGF fueron significativamente mayores en las mujeres con DMG (P=0,0012 y P=0,0019, respectivamente). | La glucemia materna en el primer trimestre de gestación combinada con las concentraciones de GCF-PlGF podría ser un biomarcador para el futuro desarrollo de DMG |
| Kumar et al., 2018 (India) | 584 gestantes con edades entre 20–35 años fueron reclutadas a las semanas 12–14 de gestación. Un total de 57 mujeres tenían DMG | La enfermedad periodontal fue definida como la presencia de ≥4 dientes con ≥1 superficies con profundidad de sondaje ≥ 4mm y pérdida de inserción ≥3mm | Se administró una dosis oral de 75g. de carga de glucosa. La GDM se diagnosticó si a las 2 horasla glucosa plasmática fue≥140 mg/dl | Estudio prospectivo de cohorte | 148 (25,3%) mujeres embarazadas presentaron periodontitis | La enfermedad periodontal fue asociada significativamente con la DMG. (aHR) de 2.85 (95%CI=1,47–5,53). |
| Zambon et al.,2018 (Italia) | 27 gestantes con peso normal, 35 con obesidad (17 con DMG y 18 sin DMG) | Profundidad de sondaje de 4mm, además de cálculo y sangrado afectando 6 dientes | 17 mujeres fueron diagnosticadas con DMG, basado en el test de tolerancia a la glucosa (75 g) de acuerdo a las recomendaciones de la Federación Internacional de Ginecología y Obstetricia | Estudio observacional de una cohorte | La enfermedad periodontal fue más frecuente en el grupo de gestantes con obesidad que el grupo con peso normal (80% versus 52%; p=0,04), particularmente si diagnosticada DMG. (p=0,009). | La obesidad y la EP actúan sinérgicamente aumentando la inflamación y el estrés oxidativo, aumentando los biomarcadores locales y sistémicos particularmente cuando diagnosticada DMG |
| Lima et al.,2013 (Brasil) | 360 mujeres embarazadas: 90 con DMG y 270 controles sin DMG | Sangrado al sondaje, profundidad de sondaje y pérdida de inserción en ≥4 dientes, con>1 superficie con profundidad de sondaje ≥4mm | Prueba de O'Sullivan en dos pasos durante las semanas 24 a 28 de gestación: la DMG fue diagnosticada con ≥2 valores anormales | Estudio caso-control | Edad y el IMC fueron asociados significativamente a alteraciones en los niveles de glucosa sanguínea. La periodontitis no fue asociada a DMG. (OR=0,74; 95% CI=0,40 para 1,38) (P=0,3). | Casos y controles presentaron alta prevalencia de periodontitis. No hubo asociación entre periodontitis y DMG |
| Chapper et al.,2005 (Brasil) | 60 gestantes no fumadoras con DMG divididas en base al IMC en 3 grupos: normal (n=18), con sobrepeso (n=15) y obesas (n=27) | Pérdida de inserción ≥ 3mm asociada a profundidad de sondaje ≥ 4mm | Test de tolerancia a la glucosa 75g para establecer el diagnóstico de DMG | Estudio transversal | Las pacientes con DMG y obesidad pregestacional presentaron un aumento significativo de gingivitis y pérdida de inserción (2,61± 0,54) con las gestantes con IMC pregestacional normal (p=0,032). | Las pacientes con DMG e historia de obesidad pregestacional presentaron mayor gingivitis y pérdida de inserción que aquellas con IMC normal (p=0,032). |
| López-Pérez et al., 1996 (México) | 160 mujeres embarazadas; 80 no diabéticas (grupo control); 40 con DMT2 y 40 con DMG (grupo de estudio) | La enfermedad periodontal fue definida como ≥ 3 dientes con pérdida de inserción≥ 4mm | Prueba de O'Sullivan y Mahan. Dos parámetros iguales o mayores a los establecidos permitieron establecer el diagnóstico de DMG | Estudio transversal | Las gestantes con DMT2 presentaron una prevalencia más alta de enfermedad periodontal (12,5%) que las gestantes de los restantes grupos (3,75% y 0% para no diabéticas y gestantes con DMG, respectivamente) | La DMT2 fue asociada con una mayor prevalencia de enfermedad periodontal que en la DMG y las gestantes no diabéticas |
Los estudios incluidos difieren en los diagnósticos periodontales, pero tienen en común valores de pérdida de inserción clínica y profundidad de sondaje compatible con la definición de periodontitis en base a la definición del «World Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions», en 201717.
De los estudios incluidos todos usaron la definición de DMG estrategias propuestas por la Asociación Americana de Diabetes 6, y todos consideraron 2 resultados anormales como indicativos de DMG.
La mayoría de los estudios presentaron la obesidad y la edad materna avanzada como factores de riesgo para la DMG.
- -
Resultados respecto a la enfermedad periodontal y la DMG
De 3 estudios caso-control dos corroboraron asociación entre enfermedad periodontal y DMG y otro no.
Estevez-Llorens R et al.20 evaluaron a 180 gestantes (90 con DMG y 90 controles) encontrando que las mujeres con diabetes mellitus gestacional presentaron estadísticamente mayor promedio de profundidadde sondaje, de nivel de inserción clínica e índice de sangrado gingival ≥ 10%. Se encontró que la periodontitis, la edad y el nivel educativo son factores de riesgo de la DMG.
En el estudio del 2018 de Chaparro et al.21 14 mujeres (6,6%) desarrollaron DMG y presentaron significativamente mayor sangrado al sondaje (BOP) (P=0,0003); mayor profundidad de sondaje (PD) (P=0,0028), mayores niveles de pérdida de inserción (CAL) (P=0,0008) y mayor área periodontal inflamada (PISA) respecto a las gestantes sin DMG (P=0,0001). Las concentraciones tanto de glucemia inicial como de GCF-PIGF fueron significativamente mayores en las mujeres con DMG (P=0,0012 y P=0,0019, respectivamente).
Lima et al.22 analizaron 360 gestantes cuya edad media fue de 27,20 y la edad gestacional mayor de 28 semanas. En este caso ni los casos ni los controles difirieron en el nivel socioeconómico o demografía. Hicieron un examen periodontal completo en 90 casos de DMG y 270 controles para verificar la existencia de periodontitis. La prevalencia fue considerada alta en ambos grupos, siendo del 40% entre las pacientes con DMG y 46,3% entre los controles (P=0,3). La periodontitis no fue significativamente asociada a la DMG en modelos multivariables controlando la edad materna, hipertensión crónica e IMC.
Estudios de cohorteDe los 3 estudios de cohorte todos presentaron asociación entre las variables.
Chaparro et al.23 en el 2020 verificaron que hay un aumento de las metaloproteinasas (MMP)-8 y -9 en el fluido gingival crevicular (GCF) durante la primera fase del embarazo en pacientes con periodontitis severa asociado a un mayor riesgo de desarrollar DMG (P=0,0381; P=0,0302, respectivamente). En este estudio el 14% de las embarazadas desarrollaron DMG y de esas se verificó que en las que presentaban los estadios III y IV de enfermedad periodontal hubo una mayor concentración de MMP-8 y-9 en el líquido crevicular gingival (GCF); (99,31 ng/mL [IQR: 85,32] versus 71,95 ng/mL [IQR: 54,04], y 262,4 ng/mL [IQR: 312,55] versus 114,1 ng/mL [IQR: 184,94], respectivamente).
Kumar et al.12 investigaron 584 embarazadas entre las semanas 12-14 de gestación. Un 56,8% de las mujeres embarazadas (332) tenían enfermedad periodontal (31,5% gingivitis + 25,3% periodontitis) y esta fue asociada con la DMG (aHR) de 2,85 (95%CI=1,47–5,53). Además, también se asoció la preclampsia a la enfermedad periodontal.
En el estudio de Zambon et al.24 de una muestra de 62 mujeres, 27 presentaron peso normal basado en valores de IMC entre 18,5 y 25kg/m2 y 35 presentaron obesidad con valores de IMC ≥ 30kg/m2. Diecisiete de las pacientes obesas presentaron DMG mientras que 18 no la desarrollaron. La enfermedad fue más frecuente en el grupo con obesidad (80%) versus peso normal (52%) (P=0,04) particularmente cuando es diagnosticada DMG (P=0,009).
Estudios transversalesDe los 2 estudios transversales ambos presentaron asociación entre enfermedad periodontal y DMG.
Chapper et al.25 analizaron la DMG asociada a la obesidad como cofactor de riesgo para la periodontitis. Sesenta embarazadas fueron clasificadas según 3 grupos de IMC: normal, sobrepeso y obesa. Pacientes con DMG y obesidad pregestacional presentaron significativamente más gingivitis y pérdida de inserción clínica que aquellos con IMC pregestacional normal.
En el estudio de Lopéz-Perez et al.26 se analizaron 160 gestantes, divididas en 3 grupos: 40 pacientes con diabetes mellitus tipo 2 (DMT2), 40 con DMG y 80 pacientes no diabéticas. La prevalencia de la enfermedad periodontal fue más significativa en las pacientes con DMT2 (12,5%) respecto a los otros grupos (0% y 3,75%, respectivamente).
DiscusiónEn esta revisión sistemática se han incluido únicamente los trabajos que definían la periodontitis acorde con los criterios de diagnóstico de pérdida de inserción clínica y profundidad de sondaje de la enfermedad periodontal utlilizados en la definición consensuada de enfermedad periodontal por en el último «World Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions» de 201717, con el ánimo de homogeneizar los resultados de los estudios revisados, aspecto clave en la discrepancia observada en las últimas revisiones sistemáticas publicadas. En esta ocasión, se sugiere la existencia de una asociación entre la enfermedad periodontal y el desarrollo de DMG en mujeres embarazadas. Se identifica la enfermedad periodontal como un posible factor de riesgo frente a la diabetes gestacional.
De los 8 estudios analizados, 6 corroboraron esa asociación y 2 no mostraron diferencias significativas entre la prevalencia de periodontitis en mujeres con y sin DMG. Todos los estudios incluidos presentaron alta calidad metodológica, según la escala de Newcastle-Ottawa. Los estudios seleccionados se han desarrollado en diferentes partes del mundo y con diferentes diseños (caso-control, estudios de cohorte y estudios transversales), a diferencia de una de las últimas revisiones sistemáticas donde limitaron su revisión a estudios observacionales11. Estas últimas revisiones insisten en la necesidad de establecer una definición única y clara de enfermedad periodontal para poder estimar con claridad la prevalencia de enfermedad periodontal en embarazadas e incluir diferentes criterios diagnósticos para la DMG11,14, como así hemos tratado de hacer en este caso.
Además del hecho de utilizar diferentes definiciones de «caso» en los estudios de prevalencia de periodontitis en embarazadas y su relación con la DMG, el origen multifactorial de ambas patologías y por tanto la presencia de posibles variables confusoras, dificulta la confirmación de dicha asociación. Los factores de riesgo de la enfermedad periodontal incluyen la mala higiene oral, el tabaco, el alcohol, la genética, los antecedentes familiares, el contexto socioeconómico y educativo bajo27–29. Algunos autores señalaron que la raza puede influir tanto en la periodontitis como en la DMG. Las mujeres indias presentan un riesgo once veces mayor de desarrollar intolerancia a la glucosa durante el embarazo en comparación con las mujeres caucásicas12.
Asimismo, la DMG se caracteriza también por presentar múltiples factores de riesgo incluyendo la edad materna avanzada, la obesidad, historia familiar de diabetes, historia previa de DMG y síndrome del ovario poliquístico. Estos factores pueden combinarse sinérgicamente y aumentar por tanto la prevalencia de periodontitis en mujeres con DMG30, aunque también podrían actuar como confundentes, como ya hemos comentado anteriormente. De una forma u otra, la relación de ambas patologías parece clara. El modelo de regresión publicado en el estudio de Estévez-Llorens et al., determinaba que el riesgo de DMG podría estimarse a partir de la enfermedad periodontal, la edad y el nivel de estudios de las gestantes20. Además, en algunos trabajos publicados recientemente, se estudian nuevos métodos no invasivos y de diagnóstico precoz de la DMG. Estos estudios analizaron la aportación de potenciales biomarcadores placentarios e inflamatorios en fluidos orales que podrían ser medidos en el líquido crevicular gingival (FCG) y en la saliva, combinados con variables clínico-maternas como los niveles de glucemia, para permitir la predicción de complicaciones perinatales como la DMG, la preeclampsia y el parto prematuro24,26.
Pese a las discrepancias observadas en nuestros propios estudios seleccionados y las revisiones sistemáticas publicadas anteriormente, lo que sí parece claro es la plausibilidad biológica de esta asociación. Aunque no está claro el mecanismo por el cual la enfermedad periodontal puede causar DMG, hay suficientes evidencias de que las mujeres con DMG presentan altos niveles de mediadores inflamatorios como el factor de necrosis tumoral alfa (TNF-α), la interleuquina-6 (IL-6) y la proteína C reactiva en su circulación sistémica, lo que sugiere la posibilidad de que el estado de infección crónica en el organismo, como ocurre en el caso de la periodontitis crónica, puede tener un papel importante en la etiología de la DMG. La periodontitis siendo una infección crónica, es capaz de inducir la respuesta inmune local y sistémica del huésped que presente susceptibilidad, causando la liberación de interleuquinas y factores de necrosis tumoral. Estas enzimas proinflamatorias además de ser las responsables por la destrucción de los tejidos periodontales podrían actuar multiplicando el efecto bloqueador de la acción de la insulina, o destruyendo las células pancreáticas beta que la producen. Este proceso ocasionaría resistencia a la insulina y a la disfunción del metabolismo de la glucosa. La DMG sería la manifestación de esa resistencia a la insulina no controlada31,32.
Esta revisión sistemática no está exenta de limitaciones que pueden influir en la comparación de los resultados e incluso en su generalización, pese a haber controlado la principal fuente de distorsión como es la definición de «caso» o haber seleccionado solo estudios de alta calidad metodológica. El hecho de haber incluido poblaciones de diferentes países, niveles socioeconómicos y educativos, el no poder controlar por factores confundentes desconocidos, o haber incluido diferentes diseños de estudio, hace que los resultados sean examinados con cautela.
De cualquier forma, en nuestra opinión, la mayor consecuencia clínica de estos estudios radica en la importancia de realizar un diagnóstico temprano de la enfermedad periodontal debido a que esta puede ser un factor de riesgo para desarrollar la diabetes mellitus gestacional. Asimismo, es necesario mejorar la salud oral antes y durante el embarazo para prevenir y tratar precozmente la enfermedad periodontal para reducir las complicaciones asociadas en la madre y feto. Es por ello, que se sugiere realizar planes de prevención, intervención y seguimiento en las pacientes embarazadas en los que sería recomendable la interacción de un equipo multidisciplinar. Por otro lado, son necesarias más investigaciones en este campo para aclarar el mecanismo etiológico que puede estar por detrás de esta asociación y el efecto del tratamiento periodontal como reductor de las complicaciones asociadas a la DMG mediante el diseño de ensayos clínicos.
FinanciaciónLos autores declaran no tener financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.