La dislipidemia es uno de los principales factores de riesgo de enfermedad cardiovascular en pacientes con diabetes mellitus tipo 2 (DM2). El objetivo de este estudio es evaluar la prevalencia y factores de riesgo asociados a la dislipidemia en la población con DM2 de la Comunidad de Cantabria.
Material y métodosEs un estudio transversal realizado en centros de Atención Primaria del Servicio Cántabro de Salud (n = 680). Se seleccionó una muestra aleatorizada representativa de la población con DM2 de 18 a 85 años mediante un procedimiento polietápico. Se obtuvieron de la historia clínica y mediante entrevista los datos de los factores de riesgo a estudio. Se analizó la asociación con la dislipidemia mediante regresión logística.
ResultadosEl 52,1% eran hombres, la edad media fue de 69,8 años, la evolución de la diabetes de 9,99 años, el 84,3% tenían HTA, el 76,6% sobrepeso/obesidad y la HbA1c media era de 6,96%. La prevalencia de dislipidemia fue del 85,3% y en el análisis bivariado se asoció con antecedente de enfermedad vascular periférica, diabetes controlada, tratamiento antihipertensivo, filtrado glomerular, HbA1c > 7%, grasa corporal estimada en sobrepeso y obesidad, antecedente de enfermedad cardiovascular, edad y HbA1c.
En el análisis multivariante los factores independientes fueron el sexo femenino y el antecedente de enfermedad cardiovascular.
ConclusionesLa prevalencia de dislipidemia en nuestro estudio fue del 85,3% y es consistente con la encontrada en estudios previos publicados. Los factores de riesgo asociados de forma independiente fueron el sexo femenino y el antecedente personal de enfermedad cardiovascular.
Dyslipidemia is one of the main risk factors in cardiovascular disease in patients with diabetes mellitus type 2 (DM2). The aim of this study is to evaluate the prevalence and risk factors associated with dyslipidemia in the population with diabetes mellitus type 2 in the region of Cantabria.
Material and methodsThis is a transversal study carried out at Cantabrian primary health care centres (n=680). A representative, random sample of the population with DM2, ranging from 18-85, was selected using a multistage procedure. The medical records were obtained, and by means of interviews the data of the risk factors to be studied was secured. The correlation with dyslipidemia was analysed by means of logistic regression.
ResultsThere were 52.1% of males, the average age was 69.8, the evolution of diabetes was 9.99 years, 84.3% had arterial hypertension, 76.6% were overweight or obese and the average HbA1c was 6.96%. The prevalence of dyslipidemia was 85.3%, and in the bivariate analysis this is associated with a history of peripheral artery disease, controlled diabetes, antihypertensive treatment, glomerular filtration, HbA1c>7%, body fat estimated as being either overweight or obese, a history of cardiovascular disease, age and HbA1c.
In the multivariate analysis the independent factors were being female and a history of cardiovascular disease.
ConclusionThe prevalence of dyslipidemia in our study was 85.3%, and is consistent with figures found in previous published studies. The independent associated risk factors were being female and a past medical history of cardiovascular disease.
La diabetes mellitus tipo 2 (DM2) es una enfermedad que ha adquirido un carácter pandémico debido al aumento de la esperanza de vida, que supone un incremento del envejecimiento de la población, al aumento de la obesidad y al cambio en los estilos de vida hacia unos hábitos no cardiosaludables (sedentarismo y mala alimentación)1.
La prevalencia de DM2, según el estudio di@bet.es, se emplaza en el 13,79% de la población española mayor de edad2.
Según datos de la Organización Mundial de la Salud (2016), en España la DM se halla entre las causas de muerte más frecuentes. La mortalidad proporcional que se achaca a esta enfermedad es del 3% del total de muertes para todos los grupos etarios3.
La DM conlleva relevantes costes socioeconómicos. Crespo et al. señalaron que, en 2013, el gasto anual de la DM fue de 5. 890 millones de euros: el 8,2% del gasto sanitario total4.
En los pacientes con diabetes, las complicaciones macrovasculares son la causa principal de morbimortalidad a nivel mundial. Cerca de 3/4 partes fallecen por enfermedad cardiaca o cerebrovascular. Asimismo, la frecuencia de muertes por motivos cardiovasculares en adultos diabéticos en comparación con los no diabéticos es de 2 a 4 veces mayor.
La importancia del cLDL para la reducción del riesgo cardiovascular en la DM2ha sido demostrada en diferentes estudios y metaanálisis5. La asociación entre dislipidemia y enfermedad cardiovascular (ECV) quedó demostrada en el United Kingdom Prospective Diabetes Study (UKPDS 23), donde se observó que un incremento de 38,5mg/dl en la concentración de cLDL se asocia a un aumento del 157% de presentar enfermedad arterial coronaria y que un incremento de 4mg/dl del cHDL se asocia a un descenso del 15% de eventos cardiovasculares6; así pues, el factor de riesgo de mayor peso para desarrollar enfermedad coronaria fue el cLDL, seguido de los niveles de cHDL.
Es necesario diagnosticar y tratar tempranamente la dislipidemia de forma eficaz para así reducir el riesgo de eventos cardiovasculares futuros.
En España, diversos estudios epidemiológicos han analizado la prevalencia de las alteraciones lipídicas7-13, que oscilan entre el 56,2% en el de Domínguez13 y el 92,6% en el estudio OBEDIA8; sin embargo, es escasa la información sobre la prevalencia y los factores asociados a la dislipidemia en pacientes con DM2 en Cantabria.
El presente estudio tiene como objetivos: 1) estimar la prevalencia de la dislipidemia; 2) investigar los factores de riesgo asociados a la dislipidemia y 3) investigar los factores de riesgo asociados de forma independiente a la dislipidemia.
Material y métodosEstudio transversal de base poblacional sobre una muestra de 680 pacientes con DM2, entre enero del 2014 y diciembre del 2015. Se realizó un procedimiento polietápico mediante el empleo de una muestra aleatorizada de los conglomerados de centros de salud, con una probabilidad de selección proporcional a su tamaño. De los 42 centros de salud registrados en el Servicio Cántabro de Salud, se seleccionó al azar la tercera parte; es decir, se escogieron 13 centros de salud. Posteriormente hubo una segunda selección, también al azar, de una submuestra de los cupos de pacientes de los médicos de cada centro de salud elegido. El criterio general consistió en seleccionar los centros de salud y los cupos de pacientes de los médicos según una probabilidad proporcional a su tamaño. Si alguno de los centros de salud rehusó participar en el estudio, fue reemplazado siguiendo un mecanismo estrictamente al azar por otro dentro del mismo estrato.
Estimamos que el estudio podría ser viable con una muestra de 384 pacientes, asumiendo que el 50% de los pacientes diabéticos están bien controlados (p = 0,50%), con una precisión del 5% y un nivel de confianza del 95%. Si asumimos un 15% de pérdidas de información, se necesita una N = 452 pacientes. Se incluyó finalmente a 680 pacientes, siguiendo los criterios de selección anteriormente descritos. El protocolo fue aprobado por el Comité Ético de Investigación Clínica de Cantabria.
Una vez identificado al paciente y previa firma del consentimiento informado, se procedió a una exploración convencional de parámetros clínicos y asignación de tratamientos libre (según práctica clínica habitual).
Se realizaron 3 determinaciones analíticas en ayunas de al menos 12 h (al momento de la inclusión en el estudio, a los 6meses y a los 12meses) y se calculó la media de los 3valores. El seguimiento in situ se realizó en el 1% los centros seleccionados al azar y se garantizó la protección de los datos personales.
De cada paciente incluido en el estudio se recogió información de las siguientes variables: edad, sexo, raza, año de diagnóstico de DM2, hábitat, nivel de educación, nivel económico familiar, situación laboral, hábito tabáquico, peso, talla, perímetro cintura abdominal, grasa corporal estimada, índice de masa corporal (IMC), presión arterial sistólica, presión arterial diastólica, obesidad abdominal, antecedentes de ECV, hipertensión arterial (HTA), tratamiento antihipertensivo, dislipidemia, tratamiento hipolipidemiante, insuficiencia renal y retinopatía. Además, se recogieron los parámetros analíticos de cociente albúmina/creatinina, filtrado glomerular (FG), hemoglobina glicosilada (HbA1c), glucemia plasmática, colesterol total (CT), cLDL, cHDL, triglicéridos (TG) y creatinina.
Para el registro de la presión arterial se realizaron 3mediciones de presión arterial sistólica y diastólica en 3visitas sucesivas y con monitor de presión arterial validado. Para el análisis se utilizó la media de las 3mediciones.
Se definió como dislipidémicos: a) los que no seguían tratamiento hipolipidemiante y que presentan cifras de cLDL ≥ 160mg/dl, cHDL < 40mg/dl en hombres y <50mg/dl en mujeres o TG ≥ 150mg/dl y b) los que estuvieran en tratamiento hipolipidemiante (aunque tuvieran valores de lípidos por debajo de los descritos). Para la definición de hipertrigliceridemia, por razones difíciles de explicar, se utilizan tanto TG > 150mg/dl (límite alto según ATP III y criterio utilizado para el síndrome metabólico) como >200mg/dl (valores altos para ATP III)14. La Asociación Americana de Diabetes y las sociedades europeas han establecido que, en la población de alto riesgo cardiovascular, las concentraciones adecuadas de TG sean <150mg/dl y las concentraciones de cHDLsean >40/50mg/dl, según se trate de hombres o mujeres15. El cLDL se calculó mediante la fórmula de Friedewald (cLDL mg/dl = CT (mg/dl) − cHDL (mg/dl) − TG (mg/dl)/5), método que es inexacto cuando los TG están elevados (≥400mg/dl)1.
Se definió HTA si la presión arterial era ≥ 140/90mm/Hg o recibían medicación antihipertensiva, utilizándose como criterio de buen control <140/90mm/Hg o <150/90mm/Hg para ≥80 años16,17.
Se consideró diabetes controlada si HbA1c <7% o <8% para ≥80 años, según los criterios propuestos por la Asociación Americana de Diabetes y las recomendaciones del Grupo de Trabajo Diabetes y Enfermedad Cardiovascular de la Sociedad Española de Diabetes (SED, 2015)17.
Para la valoración de la oligoalbuminuria se utilizó el cociente albúmina/creatinina (mg/g) en una muestra aislada de la primera orina de la mañana. Se consideró oligoalbuminuria un cociente de 30 a 300mg/g y se consideró proteinuria >300mg/g.
Se consideró insuficiencia renal un FG < 60ml/min/1,73 m2, de forma persistente durante al menos 3 meses, de acuerdo con los criterios de la Kidney Disease Quality Outcome Iniciative (K/DOQI). El filtrado glomerular estimado (TFGe) se calculó mediante la ecuación derivada del estudio Modification of Diet in renal Disease (MDRD).
Se definió como fumadora a la persona que en el momento de la inclusión en el estudio consumía cigarrillos, cigarros puros o tabaco en pipa en cualquier cantidad, consumidor ocasional o que había abandonado el tabaco en los 12meses previos al momento de la inclusión. Se definió como exfumadora a la persona que llevaba sin fumar más de 12 meses.
Para definir la obesidad se utilizó el índice de masa corporal (IMC) expresado en kg/m2. Se consideró sobrepeso un IMC ≥ 25 kg/m2 y obesidad un IMC ≥ 30kg/m2, de acuerdo con el consenso de la Sociedad Española para el Estudio de la Obesidad. Asimismo, se siguieron los criterios de obesidad central según los puntos de corte propuestos por el NCEP-ATP-III14, cuando el perímetro abdominal era >88cm en mujeres y >102cm en varones. El perímetro abdominal se midió en bipedestación, en el punto medio entre la cresta ilíaca y el borde costal, en la línea axilar media.
Para definir la grasa corporal estimada se utilizó el Estimador de Adiposidad Corporal de la Universidad de Navarra (CUN-BAE). El punto de corte para el CUN-BAE se basó en los criterios indicados por los autores de esta ecuación. Se consideró sobrepeso un porcentaje de grasa corporal estimada >20% y ≤25% en hombres y >30% y ≤35 en mujeres. Se consideró obesidad un porcentaje de grasa corporal estimada ≥25% en hombres y >35% en mujeres.
Se definió antecedente de ECV a la presencia de cardiopatía isquémica, enfermedad cerebrovascular y arteriopatía periférica.
Se consideró sedentarismo hacer menos de 150min/semana de ejercicio físico, según el criterio propuesto por el Colegio Americano de Medicina del Deporte.
Para estimar la retinopatía se valoró la última retinografía disponible del último año y, en caso de no disponer de ella, se solicitó en el momento de su inclusión en el estudio.
Para el análisis de datos se utilizó el programa estadístico SPSS V23.0.0.0. Las variables cualitativas se expresaron como valor absoluto y porcentaje, con la estimación del intervalo de confianza al 95% (IC 95%). Las variables cuantitativas se expresaron como media ± desviación típica e IC 95%. Para la relación de las variables cuantitativas y cualitativas entre sí se emplearon análisis bivariados (chi cuadrado, P exacta de Fisher, máxima verosimilitud, t de Student, ANOVA, U de Mann-Whitney, Kuskal Wallis, dependiendo de la naturaleza de las variables). Se realizó el análisis multivariado de regresión logística binaria no condicional con la dislipidemia como variable dependiente, teniendo en cuenta las variables que en el análisis bivariado se asociaron con la presencia de la dislipidemia o eran clínicamente relevantes, que fueron las siguientes: edad, sexo, HTA, antecedente personal de enfermedad vascular periférica, diabetes controlada, tratamiento antidiabético, HbA1c ≥ 7%, cociente albúmina/creatinina, FG, antecedente personal de ECV, años de evolución de DM, glucemia basal, creatinina y retinopatía. Todos los análisis estadísticos fueron de 2colas y se consideró estadísticamente significativo un valor de p < 0,05.
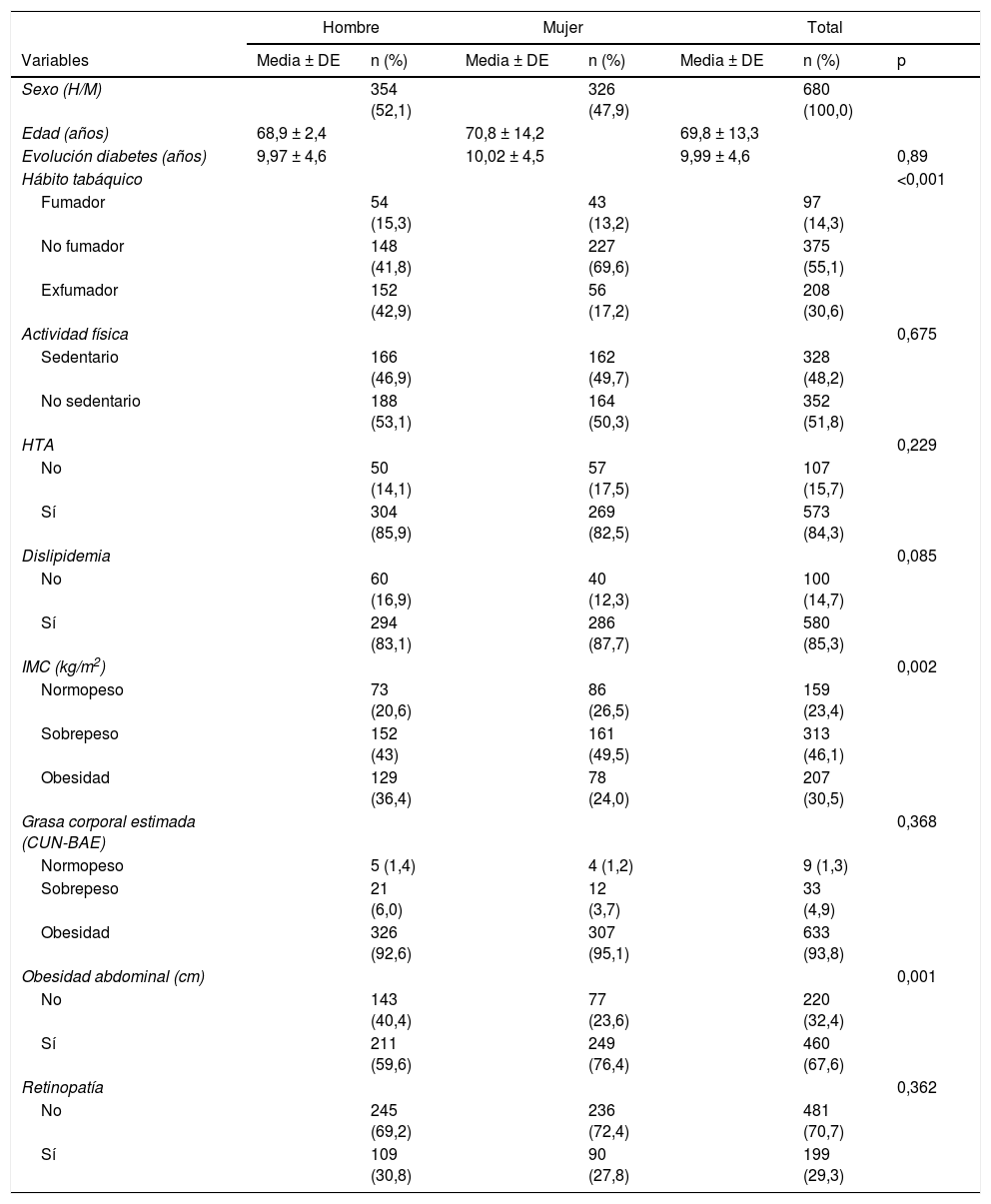
ResultadosLas características basales se resumen en la tabla 1. De los 680 pacientes, el 68,9% tenían 65 años o más, el 96,6% eran de raza caucásica, con media de edad de 69,84 años y media de años de evolución de la diabetes de 9,99 años. El 68,2% de los participantes eran de hábitat urbano, el 50% tenía estudios primarios, el 74% eran jubilados y el 75% tenía renta anual <18.000 €. Hubo un ligero predominio de hombres (52,1%) y las mujeres eran de mayor edad (70,8 años).
Características generales de la muestra según el sexo
| Hombre | Mujer | Total | |||||
|---|---|---|---|---|---|---|---|
| Variables | Media ± DE | n (%) | Media ± DE | n (%) | Media ± DE | n (%) | p |
| Sexo (H/M) | 354 (52,1) | 326 (47,9) | 680 (100,0) | ||||
| Edad (años) | 68,9 ± 2,4 | 70,8 ± 14,2 | 69,8 ± 13,3 | ||||
| Evolución diabetes (años) | 9,97 ± 4,6 | 10,02 ± 4,5 | 9,99 ± 4,6 | 0,89 | |||
| Hábito tabáquico | <0,001 | ||||||
| Fumador | 54 (15,3) | 43 (13,2) | 97 (14,3) | ||||
| No fumador | 148 (41,8) | 227 (69,6) | 375 (55,1) | ||||
| Exfumador | 152 (42,9) | 56 (17,2) | 208 (30,6) | ||||
| Actividad física | 0,675 | ||||||
| Sedentario | 166 (46,9) | 162 (49,7) | 328 (48,2) | ||||
| No sedentario | 188 (53,1) | 164 (50,3) | 352 (51,8) | ||||
| HTA | 0,229 | ||||||
| No | 50 (14,1) | 57 (17,5) | 107 (15,7) | ||||
| Sí | 304 (85,9) | 269 (82,5) | 573 (84,3) | ||||
| Dislipidemia | 0,085 | ||||||
| No | 60 (16,9) | 40 (12,3) | 100 (14,7) | ||||
| Sí | 294 (83,1) | 286 (87,7) | 580 (85,3) | ||||
| IMC (kg/m2) | 0,002 | ||||||
| Normopeso | 73 (20,6) | 86 (26,5) | 159 (23,4) | ||||
| Sobrepeso | 152 (43) | 161 (49,5) | 313 (46,1) | ||||
| Obesidad | 129 (36,4) | 78 (24,0) | 207 (30,5) | ||||
| Grasa corporal estimada (CUN-BAE) | 0,368 | ||||||
| Normopeso | 5 (1,4) | 4 (1,2) | 9 (1,3) | ||||
| Sobrepeso | 21 (6,0) | 12 (3,7) | 33 (4,9) | ||||
| Obesidad | 326 (92,6) | 307 (95,1) | 633 (93,8) | ||||
| Obesidad abdominal (cm) | 0,001 | ||||||
| No | 143 (40,4) | 77 (23,6) | 220 (32,4) | ||||
| Sí | 211 (59,6) | 249 (76,4) | 460 (67,6) | ||||
| Retinopatía | 0,362 | ||||||
| No | 245 (69,2) | 236 (72,4) | 481 (70,7) | ||||
| Sí | 109 (30,8) | 90 (27,8) | 199 (29,3) | ||||
Valores:
cHDL <40mg/dl en hombres y < 50mg/dl en mujeres o TG>150mg/dl.
CUN-BAE: normopeso: hombres < 20 y mujeres < 30; sobrepeso: hombres de 20 a 25 y mujeres de 30 a 35; obesidad: hombres > 25 y mujeres > 35.
Hipertensión arterial en tratamiento farmacológico o PA > 140/90mm/Hg. Dislipidemia: en tratamiento hipolipidemiante o los que no sigan tratamiento hipolipidemiante y presentan cifras de cLDL > 160mg/dl.
IMC: normopeso < 25; sobrepeso de 25 a 29,99; obesidad > 30.
Obesidad abdominal: perímetro abdominal >102cm en hombres y >88cm mujeres.
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; CT: colesterol total; CUN-BAE: estimador de grasa corporal Clínica Universidad de Navarra; DE: desviación estándar; H: hombre; HbA1c: hemoglobina glicosilada; IMC: índice de masa corporal; M: mujer; PA: presión arterial; TG: triglicéridos.
El tabaquismo activo y la obesidad según el IMC fue significativamente mayor en hombres; la obesidad abdominal fue significativamente mayor en mujeres.
La prevalencia de dislipidemia fue del 85,3%; la de HTA, de 84,3%; insuficiencia renal, de 22,9%; sedentarismo, de 48,2%; oligoalbuminuria y proteinuria, 31,3%; sobrepeso y obesidad según IMC, de 76,6%; obesidad según la grasa corporal estimada mediante CUN-BAE, de 93%; obesidad abdominal, de 67,6% y la retinopatía fue del 29,3% (tabla 1).
La prevalencia de dislipidemia fue similar en mujeres y hombres (87,7% en mujeres frente a 83,1% en hombres; p = 0,085) (tabla 1). De los sujetos dislipidémicos, el 79,5% eran dislipidémicos por recibir tratamiento hipolipidemiante y el 20,5%, dislipidémicos que no recibían tratamiento hipolipidemiante y que presentaban valores de cLDL > 160mg/dl, cHDL < 40mg/dl en hombres o <50mg/dl en mujeres, o TG ≥ 150mg/dl.
El 75,3% recibía tratamiento hipolipidemiante; el 71,1%, estatinas; el 5,4%, ezetimiba; el 3,3%, fibratos; el 0,8%, resinas de intercambio iónico y el 0,5%, ésteres etílicos de ácidos grasos omega 3. El 69,6% recibía tratamiento en monoterapia y el 5,7% en biterapia.
En los sujetos dislipidémicos por recibir tratamiento hipolipidemiante, el 96,5% recibía estatinas o ezetimiba; el 4,3%, fibratos y el 2%, estatinas y fibratos. En los sujetos con diagnóstico de dislipidemia y sin tratamiento hipolipidemiante, el 14,3% tenía el cLDL > 160mg/dl; el 79%, cHDL < 40mg/dl en hombres o <50mg/dl en mujeres y el 51,3% tenía TG > 150mg/dl.
La media de glucemia plasmática basal fue de 137,85 ± 46,59mg/dl, de CT 178,17 ± 38,18mg/dl, de cHDL 47,09 ± 12,10mg/dl, de cLDL 108,10 ± 36,44mg/dl, de TG 136,6 ± 66,3mg/dl y de creatinina 0,96 ± 0,55mg/dl.
El 68,7% de los pacientes tenía normoalbuminuria; el 23,8%, oligoalbuminuria y el 7,5%, proteinuria manifiesta.
El 77,1% de los pacientes tenían una tasa de filtrado glomerular (MDRD) TFGe > 60ml/min/1,73 m2 y el 22,9%, insuficiencia renal (TFGe < 60ml/min/1,73 m2). De los pacientes con insuficiencia renal, el 19,1% tenían TFGe de 30-59ml/min/1,73 m2; el 2,9%, de 15-29ml/min/1,73 m2 y el 0,9%, <15ml/min/1,73 m2.
La media de glucemia plasmática basal, TG y creatinina fue significativamente mayor en hombres y, la media de CT, cHDL y cLDL fue significativamente mayor en las mujeres. A su vez, la oligoalbuminuria y proteinuria fue significativamente más prevalente en los hombres.
Se obtuvieron los parámetros lipídicos completos de 680 pacientes que tenían registrado uno o más parámetros. De ellos, el 26,6% no alcanzaba los objetivos de CT (<200mg/dl) ni el 54,9% los de cLDL (<100mg/dl). Se documentaron TG elevados (≥150mg/dl) en el 33,7% y cHDL bajo (<40mg/dl en hombres y <50mg/dl en mujeres) en el 46%. Respecto a las alteraciones combinadas, cLDL fuera de objetivos y cHDL bajo se detectaron en el 23,7%; cLDL fuera de objetivos, cHDL bajo o TG elevados en el 14% y cLDL y CT fuera de objetivos, cHDL bajo o TG elevados en el 6,6%.
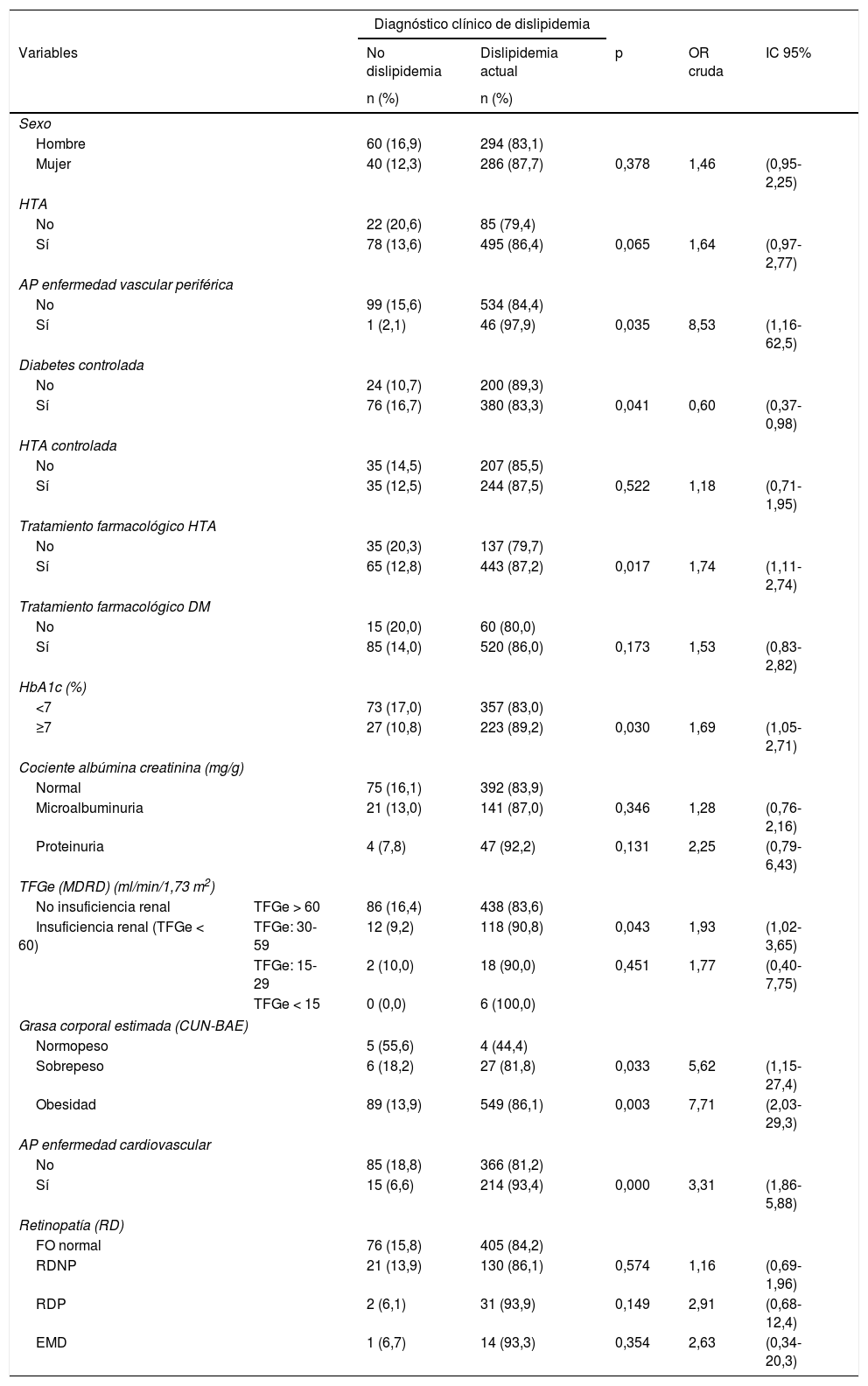
En el análisis bivariado, las variables asociadas a la presencia de dislipidemia son: antecedente de enfermedad vascular periférica, diabetes controlada, tratamiento farmacológico para HTA, HbA1c ≥ 7%, FG, grasa corporal estimada en sobrepeso y obesidad, antecedente personal de ECV, edad y HbA1c (tablas 2 y 3). El antecedente de enfermedad vascular periférica está incluido en la variable antecedente de ECV.
Variables cualitativas asociadas a la presencia de dislipidemia
| Diagnóstico clínico de dislipidemia | ||||||
|---|---|---|---|---|---|---|
| Variables | No dislipidemia | Dislipidemia actual | p | OR cruda | IC 95% | |
| n (%) | n (%) | |||||
| Sexo | ||||||
| Hombre | 60 (16,9) | 294 (83,1) | ||||
| Mujer | 40 (12,3) | 286 (87,7) | 0,378 | 1,46 | (0,95-2,25) | |
| HTA | ||||||
| No | 22 (20,6) | 85 (79,4) | ||||
| Sí | 78 (13,6) | 495 (86,4) | 0,065 | 1,64 | (0,97-2,77) | |
| AP enfermedad vascular periférica | ||||||
| No | 99 (15,6) | 534 (84,4) | ||||
| Sí | 1 (2,1) | 46 (97,9) | 0,035 | 8,53 | (1,16-62,5) | |
| Diabetes controlada | ||||||
| No | 24 (10,7) | 200 (89,3) | ||||
| Sí | 76 (16,7) | 380 (83,3) | 0,041 | 0,60 | (0,37-0,98) | |
| HTA controlada | ||||||
| No | 35 (14,5) | 207 (85,5) | ||||
| Sí | 35 (12,5) | 244 (87,5) | 0,522 | 1,18 | (0,71-1,95) | |
| Tratamiento farmacológico HTA | ||||||
| No | 35 (20,3) | 137 (79,7) | ||||
| Sí | 65 (12,8) | 443 (87,2) | 0,017 | 1,74 | (1,11-2,74) | |
| Tratamiento farmacológico DM | ||||||
| No | 15 (20,0) | 60 (80,0) | ||||
| Sí | 85 (14,0) | 520 (86,0) | 0,173 | 1,53 | (0,83-2,82) | |
| HbA1c (%) | ||||||
| <7 | 73 (17,0) | 357 (83,0) | ||||
| ≥7 | 27 (10,8) | 223 (89,2) | 0,030 | 1,69 | (1,05-2,71) | |
| Cociente albúmina creatinina (mg/g) | ||||||
| Normal | 75 (16,1) | 392 (83,9) | ||||
| Microalbuminuria | 21 (13,0) | 141 (87,0) | 0,346 | 1,28 | (0,76-2,16) | |
| Proteinuria | 4 (7,8) | 47 (92,2) | 0,131 | 2,25 | (0,79-6,43) | |
| TFGe (MDRD) (ml/min/1,73 m2) | ||||||
| No insuficiencia renal | TFGe > 60 | 86 (16,4) | 438 (83,6) | |||
| Insuficiencia renal (TFGe < 60) | TFGe: 30-59 | 12 (9,2) | 118 (90,8) | 0,043 | 1,93 | (1,02-3,65) |
| TFGe: 15-29 | 2 (10,0) | 18 (90,0) | 0,451 | 1,77 | (0,40-7,75) | |
| TFGe < 15 | 0 (0,0) | 6 (100,0) | ||||
| Grasa corporal estimada (CUN-BAE) | ||||||
| Normopeso | 5 (55,6) | 4 (44,4) | ||||
| Sobrepeso | 6 (18,2) | 27 (81,8) | 0,033 | 5,62 | (1,15-27,4) | |
| Obesidad | 89 (13,9) | 549 (86,1) | 0,003 | 7,71 | (2,03-29,3) | |
| AP enfermedad cardiovascular | ||||||
| No | 85 (18,8) | 366 (81,2) | ||||
| Sí | 15 (6,6) | 214 (93,4) | 0,000 | 3,31 | (1,86-5,88) | |
| Retinopatía (RD) | ||||||
| FO normal | 76 (15,8) | 405 (84,2) | ||||
| RDNP | 21 (13,9) | 130 (86,1) | 0,574 | 1,16 | (0,69-1,96) | |
| RDP | 2 (6,1) | 31 (93,9) | 0,149 | 2,91 | (0,68-12,4) | |
| EMD | 1 (6,7) | 14 (93,3) | 0,354 | 2,63 | (0,34-20,3) | |
CUN-BAE: normopeso: hombres < 20 y mujeres < 30; sobrepeso: hombres de 20 a 25 y mujeres de 30 a 35; obesidad: hombres > 25 y mujeres > 35.
Diabetes controlada: HbA1c < 7% o <8% en >80 años.
Dislipidemia: en tratamiento hipolipidemiante o los que no sigan tratamiento hipolipidemiante y presentan cifras de cLDL > 160 mg/dl; cHDL < 40 mg/dl en hombres y <50 mg/dl en mujeres o TG > 150 mg/dl.
Enfermedad cardiovascular: ictus, cardiopatía isquémica arteriopatía periférica.
Hipertensión arterial: en tratamiento farmacológico o PA > 140/90mm/Hg.
HTA controlada: PA < 140/90mm/Hg o <150/90mm/Hg si edad > 80 años.
IMC: normopeso < 25; sobrepeso de 25 a 29,99; obesidad > 30.
Insuficiencia renal: TFGe < 60ml/min/1,73 m2.
Normoalbuminuria < 30mg/g; microalbuminuria de 30 a 300mg/g; proteinuria > 300mg/g.
Obesidad abdominal: perímetro abdominal >102cm en hombres y >88cm mujeres.
AP: arteriopatía periférica; CI: cardiopatía isquémica; CUN-BAE: estimador de grasa corporal de la Clínica Universidad de Navarra; EMD: edema macular diabético; FO: fondo de ojo; HbA1c: hemoglobina glicosilada; HTA: hipertensión arterial; IMC: índice de masa corporal; PA: presión arterial; RD: retinopatía diabética; RDNP: retinopatía diabética no proliferativa; RDP: retinopatía diabética proliferativa; TFGe: tasa de filtrado glomerular estimada.
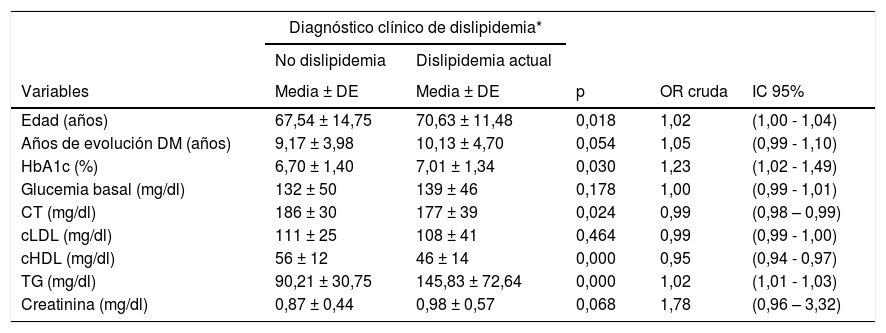
Variables cuantitativas asociadas a la presencia de dislipidemia
| Diagnóstico clínico de dislipidemia* | |||||
|---|---|---|---|---|---|
| No dislipidemia | Dislipidemia actual | ||||
| Variables | Media ± DE | Media ± DE | p | OR cruda | IC 95% |
| Edad (años) | 67,54 ± 14,75 | 70,63 ± 11,48 | 0,018 | 1,02 | (1,00 - 1,04) |
| Años de evolución DM (años) | 9,17 ± 3,98 | 10,13 ± 4,70 | 0,054 | 1,05 | (0,99 - 1,10) |
| HbA1c (%) | 6,70 ± 1,40 | 7,01 ± 1,34 | 0,030 | 1,23 | (1,02 - 1,49) |
| Glucemia basal (mg/dl) | 132 ± 50 | 139 ± 46 | 0,178 | 1,00 | (0,99 - 1,01) |
| CT (mg/dl) | 186 ± 30 | 177 ± 39 | 0,024 | 0,99 | (0,98 – 0,99) |
| cLDL (mg/dl) | 111 ± 25 | 108 ± 41 | 0,464 | 0,99 | (0,99 - 1,00) |
| cHDL (mg/dl) | 56 ± 12 | 46 ± 14 | 0,000 | 0,95 | (0,94 - 0,97) |
| TG (mg/dl) | 90,21 ± 30,75 | 145,83 ± 72,64 | 0,000 | 1,02 | (1,01 - 1,03) |
| Creatinina (mg/dl) | 0,87 ± 0,44 | 0,98 ± 0,57 | 0,068 | 1,78 | (0,96 – 3,32) |
*Dislipidemia: en tratamiento hipolipidemiante o los que no sigan tratamiento hipolipidemiante y presentan cifras de cLDL > 160 mg/dl; cHDL < 40 mg/dl en hombres y <50 mg/dl en mujeres o TG > 150 mg/dl.
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; CT: colesterol total; DM: diabetes mellitus; HbA1c: hemoglobina glicosilada; IC: intervalo de confianza; OR: odds ratio; TG: triglicéridos.
No hemos encontrado diferencias significativas en la presencia de dislipidemia con las siguientes variables: sexo, raza, nivel económico familiar, nivel de educación, situación laboral, hábitat, hábito tabáquico, HTA, HTA controlada, tratamiento farmacológico DM, cociente albúmina/creatinina, IMC, obesidad abdominal, retinopatía diabética, años de evolución, glucemia basal ni creatinina. A pesar de no haber hallado diferencias significativas, objetivamos que los sujetos con dislipidemia tenían mayor tiempo de evolución de su DM, mayores niveles de glucemia basal y de creatinina y mayores valores de IMC. A su vez, el sexo femenino, la raza negra, el nivel económico familiar «rentas anuales < 18.000 €», el bajo nivel de educación (sin estudios y estudios primarios), la situación laboral «jubilado» y el hábitat urbano fueron más prevalentes en los sujetos dislipidémicos. Así mismo, el hábito tabáquico (fumador y exfumador), la HTA, la oligoalbuminuria, la proteinuria y la retinopatía diabética fueron más prevalentes en pacientes dislipidémicos que en no dislipidémicos. También se objetivó que la prevalencia de la dislipidemia era mayor a medida que aumentaba la oligoalbuminuria y el grado de retinopatía diabética, así como, cuando la TFGe disminuía.
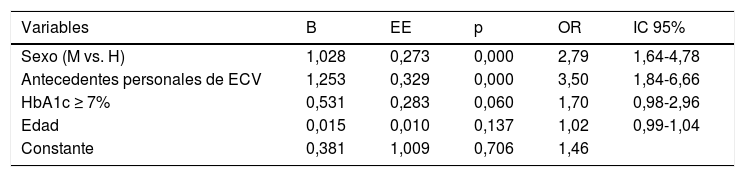
En el análisis multivariable, identificamos que las variables que se asocian de forma independiente con la dislipidemia son: el sexo femenino y el antecedente personal de ECV (tabla 4).
Modelo multivariado. Variables asociadas de forma independiente con la dislipidemia
| Variables | B | EE | p | OR | IC 95% |
|---|---|---|---|---|---|
| Sexo (M vs. H) | 1,028 | 0,273 | 0,000 | 2,79 | 1,64-4,78 |
| Antecedentes personales de ECV | 1,253 | 0,329 | 0,000 | 3,50 | 1,84-6,66 |
| HbA1c ≥ 7% | 0,531 | 0,283 | 0,060 | 1,70 | 0,98-2,96 |
| Edad | 0,015 | 0,010 | 0,137 | 1,02 | 0,99-1,04 |
| Constante | 0,381 | 1,009 | 0,706 | 1,46 |
El modelo contiene las siguientes variables: sexo (mujer vs. hombre), antecedentes personales de ECV (ictus, cardiopatía isquémica y arteriopatía periférica), HbA1c>7% y edad (continua, por cada año de más).
B: coeficiente de regresión; ECV: enfermedad cardiovascular; EE: error estándar de B; H: hombres; HbA1c: hemoglobina glicosilada; IC: intervalo de confianza; M: mujeres; OR: odds ratio.
Los resultados indican que la prevalencia de dislipidemia en pacientes con DM2 de Cantabria es elevada y que menos del 15% de los pacientes muestran los valores lipídicos normales o recomendados por las principales guías de práctica clínica1,15,16,18-21. Dichos hallazgos de prevalencia son consistentes con los encontrados en otros trabajos tanto en España como en el ámbito internacional7-13,22-25.
Cuando comparamos estos resultados con diferentes publicaciones, observamos que existe una gran variabilidad. En la mayoría de los estudios la prevalencia de dislipidemia se encuentra por encima del 50%, con un rango que oscila entre el 56,2% en el de Domínguez13 y el 92,6% en el estudio OBEDIA8. Por otra parte, la variabilidad encontrada en la prevalencia de dislipidemia puede deberse a la heterogeneidad en la forma de diagnosticarla y a que está en relación con los diferentes criterios diagnósticos. En este contexto, la mayor prevalencia observada en el estudio OBEDIA8 podría estar en relación con el punto de corte del cLDL considerado en la definición de dislipidemia, que es menor que el utilizado en el presente estudio.
Estas discrepancias son algo habitual en la bibliografía médica, ya que las metodologías utilizadas a la hora de llevar a cabo los estudios (es posible que otros estudios utilicen distintos criterios diagnósticos, métodos de laboratorio o diferentes puntos de corte para determinar los diversos factores lipidémicos y su riesgo cardiovascular), así como la diversidad poblacional, afectan a los resultados finales de los estudios. También es importante recalcar que los estudios a partir de muestras poblacionales pueden tener el inconveniente de que, a pesar de su aleatoriedad en la selección de los sujetos, la muestra no represente la población de referencia o que esta se encuentre muy delimitada en el espacio y el tiempo y, por tanto, no sea comparable con otros estudios.
Esta prevalencia tan elevada podría estar relacionada con el perfil de los pacientes estudiados (altas tasas de obesidad, enfermedad renal, mal control metabólico de la diabetes, etc.), dado que en la muestra estudiada el 69% eran mayores de 65 años. Estos valores analíticos no dependen del registro realizado por los profesionales y son un fiel reflejo de la realidad. Sin embargo, no podemos pasar por alto los sesgos derivados de la selección y que podrían estar relacionados con pacientes con valores analíticos previos alterados o hiperfrecuentadores.
Aunque en múltiples estudios epidemiológicos transversales se ha analizado la prevalencia de dislipidemia en poblaciones diabéticas con distintos niveles de riesgo cardiovascular7-13,22, este es el primer estudio en España que analiza las características, prevalencia y factores asociados a la dislipidemia de una muestra representativa de pacientes con DM2 de Cantabria. Además, los estudios previos al momento de valorar la prevalencia de dislipidemia se centran habitualmente en la alteración aislada del CT o cLDL según las recomendaciones del NCEP ATP III14, sin un análisis completo del perfil lipídico y sin tener en cuenta a pacientes en tratamiento hipolipidemiante. El presente estudio incluye una perspectiva más amplia y considera en el análisis de la prevalencia de dislipidemia: a) los que no siguen tratamiento hipolipidemiante y presentan valores alterados de cLDL, cHDL y TG y b) los que estén en tratamiento hipolipidemiante.
De los sujetos dislipidémicos, el 79,5% se clasificaron como dislipidémicos por recibir tratamiento hipolipidemiante y el 20,5%, dislipidémicos por criterios lipídicos. Esta elevada prevalencia de sujetos dislipidémicos por recibir tratamiento hipolipidemiante probablemente esté en relación con la indicación del tratamiento hipolipidemiante como protección cardiovascular en pacientes con ECV previa o alto riesgo cardiovascular sin ECV, aun sin tener dislipidemia. Ello es consistente con la relación dislipidemia-antecedente de ECV y la tendencia con el tiempo de evolución y la edad.
En los sujetos con diagnóstico de dislipidemia y sin tratamiento hipolipidemiante objetivamos que los valores bajos de cHDL es la alteración lipídica más frecuente (79%). Del mismo modo, observamos un aumento considerable de los niveles de TG (51,3%) junto a un aumento discreto de los valores de cLDL (14,3%). Estos resultados son concordantes con las alteraciones cuantitativas descritas en la dislipidemia en el paciente con DM «dislipidemia aterogénica». La dislipidemia aterogénica es un elemento característico del riesgo residual vascular de origen lipídico no asociada a cambios en los niveles de cLDL y es una dislipidemia muy prevalente en las personas con DM2, en los pacientes con alto riesgo o muy alto riesgo, con obesidad visceral o síndrome metabólico.
En la muestra estudiada se observa que una elevada proporción de pacientes no alcanzan los objetivos de cLDL. También objetivamos que una importante proporción de casos tiene TG elevados y cHDL bajo, lo cual guarda concordancia con lo descrito en la bibliografía, donde se encuentra elevación de los TG y disminución del cHDL en aproximadamente la mitad de los pacientes con DM226. Estos datos señalan un importante riesgo residual (niveles de cLDL, cHDL y TG subóptimos) que probablemente deba ser controlado con más intensidad de lo que se hace en la práctica clínica diaria y que quizá esté en relación con la inercia y cumplimiento terapéutico; en pacientes con DM2, el porcentaje de incumplimiento terapéutico es muy elevado, y es del 32, 36 y 38% para los hipolipidemiantes, antidiabéticos y antihipertensivos9.
Si examinamos el cumplimiento de objetivos según las recomendaciones de las guías de práctica clínica, objetivamos que las 2/3 partes de los sujetos tienen niveles adecuados de TG (67,2%) y menos de la mitad no alcanzan los niveles óptimos de cLDL (45,1%) y cHDL (46%). Si comparamos estos resultados con los obtenidos en un estudio transversal realizado en las 17 comunidades autónomas de España27, observamos que los sujetos estudiados logran más frecuentemente los objetivos lipídicos recomendados. En pacientes con DM2 y dislipidemia el enfoque global terapéutico debe considerar, además de cLDL, el control de los niveles de cHDL y de TG como objetivos terapéuticos secundarios, lo que puede acarrear un cambio en nuestra actitud terapéutica para conseguir tales objetivos15.
La principal aportación de este trabajo es el conocimiento de la alta prevalencia de dislipidemia (85,3%) en pacientes con DM2 de la Comunidad de Cantabria y que los factores asociados de forma independiente a la dislipidemia fueron el sexo femenino y el antecedente de ECV. Este conocimiento es el primer peldaño para implantar los medios necesarios que posibiliten mejorar el conjunto del perfil lipídico, y, por tanto, debería ser útil para establecer estrategias de mejora continua que involucren a todos los agentes implicados (personal médico, personal de enfermería y autoridades sanitarias) en la implementación de las guías clínicas y en mejorar la adherencia de los pacientes.
Nuestros resultados indican que frecuentemente existe más de una alteración de los valores plasmáticos de lípidos. Así, el 23,7% mostraba alteraciones conjuntas de cLDL y cHDL; el 14,7%, de cLDL, cHDL y TG y, el 6,6%, de los 4 parámetros. Por otro lado, el CT, cHDL y cLDL fueron significativamente mayor en mujeres y los TG fueron significativamente mayores en hombres; estos hallazgos son similares a lo descrito en un estudio realizado en Cataluña7. En el U.K. Prospective Diabetes Study 27, se observó que el CT, cHDL y el cLDL fueron significativamente mayores en mujeres, lo que guarda relación con lo encontrado en nuestro estudio28.
Mediante el análisis multivariable, identificamos que el sexo femenino y el antecedente personal de ECV se asocian de manera independiente con la dislipidemia, por encima de la edad y de la HbA1c.
La prevalencia de dislipidemia se asoció con el sexo femenino, lo que fue consistente con otros estudios28,29. Con respecto a la asociación entre sexo y dislipidemia, en la actual investigación el sexo femenino fue el más afectado por dislipidemia, a pesar de que el 52,1% de los participantes eran de sexo masculino. La asociación de ambas variables categóricas mediante el análisis multivariante permitió estimar que pertenecer al sexo femenino en este grupo de pacientes aumentó en casi 3 veces el riesgo de presentar dislipidemia. El perfil lipídico alterado es una característica de la DM y confiere mayor riesgo de presentar ECV, especialmente EAC. El riesgo relativo de enfermedad cardíaca coronaria fatal asociada con la DM es un 50% más alto en las mujeres que en los hombres30. La causa del mayor riesgo de cardiopatía coronaria en mujeres con DM aún no se conoce por completo. Sin embargo, los cambios inducidos por la DM2 en algunos factores de riesgo cardiovascular, como el cLDL, cHDL, TG y la PA, se han encontrado más pronunciados en las mujeres que en los hombres, y esto puede explicar el mayor aumento en el riesgo de arterioesclerosis en mujeres diabéticas28,30. Además, las diferencias entre los sexos en el perfil lipídico podrían desempeñar un papel en el impacto más negativo que tiene la diabetes sobre el riesgo cardiovascular en las mujeres en comparación con los hombres30. Así mismo, se ha postulado que el aumento de la prevalencia de la dislipidemia en las mujeres de edad avanzada puede estar relacionado con los cambios hormonales en la pre- y posmenopausia.
La prevalencia de dislipidemia se asoció con el antecedente personal de ECV. En la actual investigación, el antecedente de ECV fue significativamente más prevalente en el sexo masculino (39,5%) y casi 4 de cada 10 de pacientes con dislipidemia tenían el antecedente de ECV (35,8%). La asociación de ambas variables categóricas mediante el análisis multivariante permitió estimar que tener el antecedente personal de ECV en este grupo de pacientes aumentó en 3,5 veces el riesgo de presentar dislipidemia. En ese sentido, es importante enfatizar que la hipercolesterolemia es un factor de riesgo muy prevalente en pacientes con ECV y confiere especial riesgo de sufrirla, especialmente cardiopatía isquémica. Así mismo, los niveles elevados de CT y cLDL están entre los más importantes factores de riesgo de ECV, el cHDL bajo y los TG elevados son factores independientes de riesgo de ECV y el tratamiento con estatinas tiene un efecto beneficioso en la incidencia de la ECV aterosclerótica21.
Nuestro estudio presenta diversas limitaciones y fortalezas. Entre las principales limitaciones se encuentran la inherentes al tipo de estudio (transversal) y de análisis de la información; en este sentido se debe reconocer la presencia del sesgo temporal, la imposibilidad de generalizar los resultados a poblaciones con características diferentes a las descritas, y que las deducciones del análisis bivariado y multivariado no presentan carácter de asociación causal ni carácter predictivo; a su vez, es necesario realizar estudios prospectivos que puedan confirmar estos resultados y analizar con mayor precisión las variables asociadas a la prevalencia de dislipidemia.
Del presente estudio cabe destacar el muestreo aleatorizado en el que está basado, que es una muestra representativa de Cantabria, así como el hecho de que haya sido objetivado por un único observador, evitando así la confusión en la recolección de datos debido a la interacción de diferentes investigadores. No obstante, no puede excluirse que los datos de los pacientes que rechazaron participar pudieran afectar nuestros resultados y que los pacientes diabéticos de los centros de salud de Atención Primaria de Cantabria pueden no ser representativos del conjunto del Estado. En todo caso, la comparación de nuestros resultados con los estudios publicados a nivel nacional e internacional nos permite ver la consistencia de los datos. Además, otras variables podrían ser predictores válidos de dislipidemia. Nuestro estudio no tuvo en cuenta las posibles modificaciones de la terapia hipolipidemiante y el cumplimiento terapéutico de los pacientes. Por último, el diseño transversal es muy utilizado, ya que su costo es relativamente inferior al de otros diseños epidemiológicos, como los estudios de cohorte, y proporcionan información relevante y de forma rápida para la gestión de los servicios de salud.
Debido a la relevancia del objeto de análisis que nos ocupa, creemos necesario recalcar la importancia de seguir investigando en esta línea.
ConclusionesEsta investigación muestra que en los pacientes con DM2 de Cantabria hay una alta prevalencia de dislipidemia. Los factores de riesgo asociados de forma independiente fueron el sexo femenino y el antecedente personal de ECV. A la vista de estos resultados, existe la necesidad de un manejo integral e intensivo de la dislipidemia, para lo cual debe intentarse mejorar el control metabólico de la diabetes, disminuir la obesidad y promover cambios en los estilos de vida (cese del hábito tabáquico, ejercicio físico y disminución del consumo de grasas saturadas y de alcohol), con el fin de disminuir la ECV y de mejorar la calidad de vida individual y colectiva de esta población.
FinanciaciónEste estudio no ha recibido financiación.
Conflicto de interesesNinguno.