La fibrosis quística (FQ) es la enfermedad hereditaria autosómica recesiva más frecuente en la raza caucásica, con una incidencia de 1/3000 recién nacidos vivos, y está producida por mutaciones en el gen CTFR (cystic fibrosis transmembrane conductance regulator).
La alteración de la función pulmonar es el principal factor responsable de la alta mortalidad de los pacientes con FQ. Sin embargo, los avances en las terapias respiratorias y el tratamiento especializado de la FQ a lo largo de las últimas décadas han aumentado significativamente su esperanza de vida1, logrando la supervivencia media actual superar los 30 años. Este aumento de la supervivencia conlleva un incremento de complicaciones extrapulmonares, siendo la diabetes relacionada con la FQ (DRFQ) la comorbilidad más frecuente. La DRFQ es una comorbilidad por afectación del páncreas endocrino y constituye a su vez un factor determinante de la función pulmonar, y un marcador de peor pronóstico y mayor mortalidad2,3. Su prevalencia aumenta con la edad y su aparición suele ir precedida incluso años antes de alteraciones del metabolismo hidrocarbonado, empeoramiento respiratorio y pérdida ponderal4. La DRFQ puede ser crónica o intermitente, y tiene una etiología multifactorial. El tratamiento de la DRFQ con insulina parece mejorar el estado respiratorio y nutritivo de estos pacientes5.
El trasplante pulmonar es el único tratamiento disponible en los estadios finales de la enfermedad pulmonar, y la incidencia de DRFQ en los pacientes que precisan trasplante pulmonar es del 28,6%6.
Los objetivos del estudio son valorar las posibilidades diagnósticas que podría ofrecer la monitorización continua de glucosa (MCG) adicionalmente a la prueba de tolerancia oral de glucosa (PTOG) aislada y analizar la mejoría respiratoria y metabólica que produce el tratamiento insulínico precoz en estos pacientes.
Presentamos una serie de casos formada por 6 pacientes con edades comprendidas entre 8 y 16 años, controlados en la Unidad de FQ y la Unidad de Diabetes de nuestro hospital, que han recibido tratamiento insulínico tras objetivarse alteración del metabolismo de los hidratos de carbono mediante los métodos habituales (PTOG y hemoglobina glucosilada [HbA1c]) y MCG, acompañado de deterioro nutricional y empeoramiento respiratorio, en los que se ha observado mejoría tras la insulinoterapia.
Todos los pacientes presentaron cifras de HbA1c elevadas (≥5,7%), asociando un 83,3% de ellos PTOG alterada (glucemia>200mg/dl a las 2h). Se colocó sistema de MCG, objetivándose hiperglucemias en ayunas y/o posprandiales en todos los casos, observando únicamente hiperglucemias posprandiales en la paciente que había tenido PTOG normal.
Habiendo confirmado la existencia de alteración en el metabolismo hidrocarbonado en todos los pacientes, se inició tratamiento insulínico con múltiples dosis de insulina rápida subcutánea en todos, añadiendo insulina glargina en 2 de ellos. Se realizó educación diabetológica individualizada sobre insulinoterapia, autocontrol, dieta por raciones y descompensaciones. En uno de los casos se retiró la insulinoterapia a los 3 meses por mejoría respiratoria clínica y espirométrica, y adecuada ganancia ponderal. Los otros 5 casos continúan actualmente con tratamiento insulínico.
Se programó un seguimiento con control al mes del inicio de la insulinoterpia, y posteriormente a los 3 meses, a los 6 meses y al año, con el fin de monitorizar la evolución nutricional y ponderal (percentil de peso), metabólica (HbA1c) y de la función respiratoria (espirometría). Todos los pacientes presentaron mejoría respiratoria y nutricional en los controles, con ganancia ponderal y aumento del percentil de peso (tabla 1). Se observó un descenso medio de la HbA1c a los 6 meses del inicio de la insulinoterapia del 7,3% respecto a su valor inicial. En el control espirométrico a los 6 meses se observó asimismo mejoría en los 3 parámetros registrados (capacidad vital forzada [FVC], volumen espiratorio forzado [FEV1] y su relación [FEV1/FVC]) en todos los pacientes, con aumentos medios de la FVC, FEV1 y FEV1/FVC del 33,38%, del 42,19% y del 19,76% respectivamente.
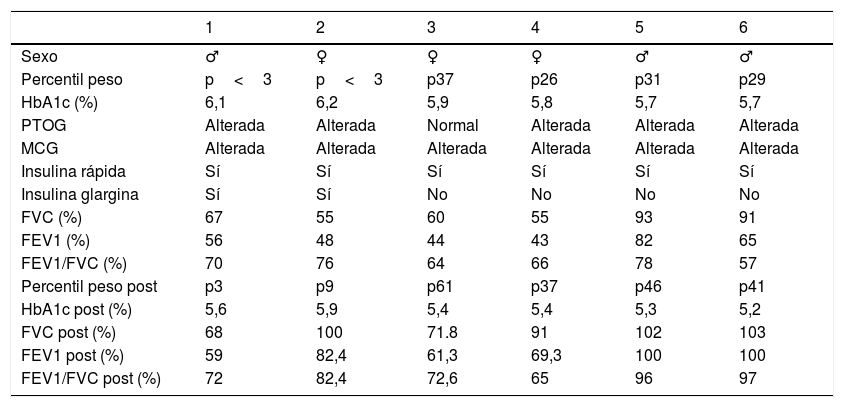
Resumen de los parámetros de los pacientes en el momento del inicio del tratamiento insulínico y su evolución en el control de los 6 meses (valores indicados como «post» en la tabla)
| 1 | 2 | 3 | 4 | 5 | 6 | |
|---|---|---|---|---|---|---|
| Sexo | ♂ | ♀ | ♀ | ♀ | ♂ | ♂ |
| Percentil peso | p<3 | p<3 | p37 | p26 | p31 | p29 |
| HbA1c (%) | 6,1 | 6,2 | 5,9 | 5,8 | 5,7 | 5,7 |
| PTOG | Alterada | Alterada | Normal | Alterada | Alterada | Alterada |
| MCG | Alterada | Alterada | Alterada | Alterada | Alterada | Alterada |
| Insulina rápida | Sí | Sí | Sí | Sí | Sí | Sí |
| Insulina glargina | Sí | Sí | No | No | No | No |
| FVC (%) | 67 | 55 | 60 | 55 | 93 | 91 |
| FEV1 (%) | 56 | 48 | 44 | 43 | 82 | 65 |
| FEV1/FVC (%) | 70 | 76 | 64 | 66 | 78 | 57 |
| Percentil peso post | p3 | p9 | p61 | p37 | p46 | p41 |
| HbA1c post (%) | 5,6 | 5,9 | 5,4 | 5,4 | 5,3 | 5,2 |
| FVC post (%) | 68 | 100 | 71.8 | 91 | 102 | 103 |
| FEV1 post (%) | 59 | 82,4 | 61,3 | 69,3 | 100 | 100 |
| FEV1/FVC post (%) | 72 | 82,4 | 72,6 | 65 | 96 | 97 |
Otras publicaciones describen resultados similares a los observados en nuestros pacientes, viendo que el seguimiento documenta un efecto beneficioso rápido y prolongado del buen control metabólico de la DRFQ sobre el deterioro respiratorio en FQ7.
Se han descrito casos de pacientes en situación de indicación de trasplante pulmonar en los que el tratamiento insulínico logró mejoría suficiente para revertir los criterios y mantenerse sin indicación de trasplante durante, al menos, 8 años más7.
Las últimas guías recomiendan la realización sistemática de PTOG anual a partir de los 10 años o antes en caso de existir síntomas clínicos como empeoramiento de la función pulmonar o del estado nutricional sin otra causa que lo justifique8, con el fin de detectar de la forma más precoz posible cualquier alteración del metabolismo hidrocarbonado. Adicionalmente, se comienza a mencionar la utilidad de la MCG para la detección de pacientes con hiperglucemias posprandiales, que, de otro modo, pasarían desapercibidos con la realización de la PTOG8.
Por todo ello, consideramos que la MCG podría suponer una herramienta útil en la detección precoz de alteraciones del metabolismo hidrocarbonado en pacientes con FQ, como en aquellos casos con PTOG normal, pero con empeoramiento respiratorio y nutricional sin otra causa aparente, o pacientes que precisan tratamiento con corticoterapia sistémica por su efecto hiperglucemiante. Por ello, la MCG permitiría una detección más temprana de las alteraciones hidrocarbonadas en pacientes con FQ, facilitando una instauración más precoz del tratamiento insulínico y evitando con ello un mayor deterioro respiratorio y metabólico.
Conflicto de interesesNinguno.