Evaluar el afrontamiento ante la muerte de un paciente pediátrico que realizan las enfermeras, relacionarlo con las diferentes variables sociodemográficas y describir las estrategias de afrontamiento personal que utilizan estos profesionales para manejar el proceso y aceptar la muerte del paciente.
MétodoEstudio observacional, descriptivo, correlacional y transversal, realizado de enero a junio de 2018 con enfermeras de las áreas de cuidados paliativos pediátricos, Unidad de Cuidados Intensivos Pediátricos, Neonatología y Oncohematología de un hospital pediátrico de tercer nivel asistencial de la ciudad de Barcelona. Se administró un cuestionario ad hoc dividido en tres partes: datos sociodemográficos, escala de Bugen de afrontamiento a la muerte y dos preguntas abiertas.
ResultadosEl 31,37% de los encuestados afronta el proceso de muerte del paciente pediátrico de forma adecuada, mientras que el 33,33% tiene un mal afrontamiento. El mejor afrontamiento se obtuvo en cuidados paliativos pediátricos, seguido de oncología pediátrica, neonatología y, por último, cuidados intensivos. Además, las variables relacionadas con este afrontamiento son el turno de trabajo, la muerte de un ser querido en menos de tres años y la formación previa. Por el contrario, la edad, la experiencia y los hijos no se relacionan con el afrontamiento. Los profesionales encuestados demandan una mayor formación sobre esta temática para mejorar su afrontamiento y la necesidad de contar en el ámbito de trabajo con un apoyo psicológico profesional.
To evaluate how nurses cope with the death of a paediatric patient, relate it to the different sociodemographic variables, and to describe personal coping strategies used by nurses in managing the process and accepting the death of the patient.
Methodologyan observational, descriptive and cross-sectional study, carried out from January to June 2018 with nurses from the palliative care area, intensive care unit, neonatology and oncohaematology area of a tertiary paediatric hospital in Barcelona city. An ad hoc questionnaire was applied, divided into three parts: socio-demographic data, the Bugen scale of coping with death and two open questions.
Results31.37% of the respondents faced the process of death of the paediatric patient adequately, while 33.33% did not cope well. The best coping was in paediatric palliative care, followed by paediatric oncohaematology, neonatology and, finally, the intensive care unit. In addition, the variables related to this coping are the work shift, the death of a loved one in less than 3 years and previous training. On the other hand, the age of the respondents, experience in the unit and having children are not related to coping. Moreover, the professionals surveyed demand more training to improve their coping in this area, as well as interdisciplinary sessions to discuss cases of deceased patients.
En la literatura consultada, se describe cómo las enfermeras se encuentran en contacto estrecho con la muerte y el proceso de muerte del paciente. En ella se analizan los sentimientos y las actitudes de las enfermeras/os en dichas situaciones.
¿Qué aporta?En el presente artículo, se aporta una descripción de cómo las enfermeras/os afrontan la muerte de un paciente pediátrico, diferenciando según la unidad hospitalaria en la que trabajan. Además, detalla los mecanismos de afrontamiento utilizados por estos profesionales y la necesidad percibida por las enfermeras/os de recibir una mayor formación específica sobre esta temática.
Al analizar diferentes unidades, se puede observar las diferencias de afrontamiento que realizan y permite poder instaurar mejoras para las enfermeras/os respecto al afrontamiento de la muerte del paciente pediátrico, como puede ser la formación y las sesiones de cierre de casos.
IntroducciónEl contexto social y cultural de la persona tiene un impacto en el afrontamiento de la muerte de un paciente, ya que la sociedad crea una realidad compartida a partir de sus valores, creencias y normas1,2. A este hecho se le añade que la sociedad considera la muerte un proceso amenazador y extraño que se rodea de grandes temores, de ahí que el individuo reaccione con miedo y ansiedad3.
Esta idea conceptual del proceso de muerte presente en la sociedad se ve reflejado en el mundo sanitario, entre el que encontramos el contexto pediátrico. El aumento de la supervivencia de dichos pacientes ha conllevado un cambio en el concepto de mortalidad infantil, asociándola actualmente a las sociedades subdesarrolladas y a las personas de edad avanzada3.
Por otra parte, el desarrollo del saber de la enfermería se ha desenvuelto dentro del conocimiento de las ciencias de la salud, pero el contacto estrecho con el paciente y la familia hace que su práctica diaria tenga una impregnación del contexto histórico, las creencias sociales y vivencias personales, teniendo una parte subjetiva en su día a día debida a los significados socialmente construidos. Por tanto, las impregnaciones de la sociedad y las vivencias personales de cada enfermera se ven reflejadas en las acciones y el actuar frente al paciente en proceso de muerte4,5.
Asimismo, durante la historia de las ciencias de la salud, el objetivo se ha centrado en resolver las amenazas que ponen en riesgo la vida del individuo, considerando como un éxito que el paciente sobreviva y como un fracaso la muerte del mismo6,7. En consecuencia, se educa a los profesionales a cuidar de los pacientes con el objetivo de mantener la salud y la vida7. Por consiguiente, no se acepta la muerte como un hecho natural y es escasa la formación que recibe el profesional sanitario sobre el afrontamiento de la muerte de un paciente y las habilidades comunico-relacionales necesarias para el trato con estos pacientes. Esta falta de preparación y formación en estas habilidades puede aumentar los niveles de estrés en el profesional8-10.
El contacto y la atención del profesional a la muerte de un paciente supone una experiencia emocional muy intensa e impactante, y es una de las más estresantes por el contacto con el dolor ajeno, el sentimiento de pérdida, el sufrimiento de los pacientes y su muerte1,2,11,12. El otro factor importante para crear mayores niveles de ansiedad a las enfermeras es, por los factores comentados anteriormente, que el paciente sea pediátrico3,13.
Los sentimientos y las emociones que se manifiestan con más frecuencia en las enfermeras están relacionadas con el cansancio emocional y se expresan con: angustia, frustración, culpa, desesperanza, resignación, tristeza y decepción9,13-18. En algunos casos, puede vivirse el fallecimiento del paciente como un fracaso en sus acciones y los esfuerzos terapéuticos para salvarle la vida, lo que puede conllevar a sentimientos de fallo profesional y, por tanto, de impotencia5,16. Asimismo, estos acontecimientos generan temor e impotencia debido al miedo a lo desconocido y a la imposibilidad de control de la situación16,19.
Según la teoría de Lazarus y Folkman, cuando una persona se encuentra en un contexto en el que la situación supera los recursos con los que cuenta y se pone en peligro su bienestar personal, se realizan esfuerzos cognitivos y conductuales para reducir y manejar las demandas internas y/o externas. Es decir, ante la situación de estrés, el individuo valora la situación y las propias capacidades para afrontarla, que serán las que suscitarán reacciones de estrés. A partir de esta últimas es cuando surgen los mecanismos de afrontamiento20. Por tanto, se entiende como afrontamiento aquellas acciones conductuales y/o cognitivas que ayudan a afrontar las situaciones de estrés. Todo ello conlleva que, ante una situación de muerte de un paciente pediátrico, el profesional busque mecanismos de afrontamiento para disminuir la intensidad de los sentimientos que le genera este proceso de muerte y hacerlos más tolerables15,21. Para ello, se pueden utilizar mecanismos de dos tipos: desadaptativos, utilizando recursos que no sirven para disminuir el estrés, y los adaptativos, que son aquellos en los que se consiguen estrategias protectoras21. Así, una investigación llevada a cabo en Colombia estima que las enfermeras emplean principalmente estrategias desadaptativas encaminadas a inhibir los sentimientos frente al paciente y familia, aunque favoreciendo el acompañamiento para aliviar el sufrimiento22.
Por todo lo planteado anteriormente surge la presente investigación, cuyo objetivo general fue describir cómo afrontan las enfermeras el proceso de muerte de un paciente pediátrico. Los objetivos específicos que se derivaron fueron: (1) evaluar el nivel de afrontamiento que realizan las enfermeras ante la muerte de un paciente pediátrico; (2) analizar el afrontamiento de las enfermeras ante la muerte de un paciente pediátrico y las diferentes variables sociodemográficas; y (3) describir las principales estrategias de afrontamiento personal que utilizan estos profesionales para manejar el proceso y aceptar la muerte del paciente.
El presente artículo se ha estructurado siguiendo las recomendaciones planteadas por la Declaración de la iniciativa STROBE23.
Material y métodoSe llevó a cabo un estudio observacional, descriptivo, y transversal de enero a junio de 2018, en el que se incluyó a las enfermeras que formaban parte de las áreas de Cuidados Paliativos Pediátricos (CPP), Unidad de Cuidados Intensivos Pediátricos (UCIP), Unidad de Cuidados Intensivos Neonatales (UCIN) y servicio de oncohematología de un hospital pediátrico de tercer nivel asistencial de la ciudad de Barcelona.
La población del estudio la configuraron las 149 enfermeras que trabajaban en dichas unidades y se distribuyó de la siguiente forma: cuatro de CPP, 45 de UCIP, 80 de UCIN y 20 de oncohematología. Los participantes del estudio se seleccionan mediante un muestreo no probabilístico e intencional, ya que a cada profesional se le ofreció la posibilidad de participar en el estudio y voluntariamente decidieron si querían realizarlo. Se incluyeron profesionales con una edad igual o superior a 25 años que firmaron el consentimiento informado y se excluyeron todos aquellos con una antigüedad como enfermeras/os inferior a dos años.
Las variables sociodemográficas que se registraron fueron: edad, sexo, años trabajados, turno laboral, total de hijos, muerte o no de un ser querido en los últimos tres años y estudios previos sobre afrontamiento de la muerte. La variable de resultado correspondió al grado de afrontamiento obtenido de los profesionales analizados.
Para estudiar dicho grado de afrontamiento, se utilizó una encuesta ad hoc creada mediante el programa Adobe Acrobat Pro DC® que constaba de tres bloques: variables sociodemográficas, la escala de Bugen de afrontamiento de la muerte y, finalmente, se plantearon dos cuestiones abiertas: ¿Qué estrategias utiliza para afrontar la muerte de un paciente?, y ¿qué recursos cree que serían los adecuados para ayudarle en el afrontamiento de la muerte del paciente?
En este sentido, es importante remarcar que el principal instrumento de medida del estudio, la escala de Bugen de afrontamiento a la muerte, ha sido adaptada al español por Schmidt Río-Valle24, y ha demostrado adecuadas propiedades métricas de validez y fiabilidad (consistencia interna determinada mediante el coeficiente de Cronbach de 0,824). Además, es una escala adaptada y validada en 2017 para profesionales de cuidados paliativos25. La escala la configuran ítems que examinan las destrezas y capacidades para afrontar la muerte, así como creencias y actitudes sobre la misma. El instrumento está compuesto por 30 ítems valorados en una escala de tipo Likert del 1 al 7, en la que 1 supone estar totalmente en desacuerdo y 7 totalmente de acuerdo. La puntuación final se consigue invirtiendo el valor de los ítems 13 y 24 y sumando todas las puntuaciones. Cuando la puntuación se sitúa por debajo del percentil 33 (P33) indica un mal afrontamiento, mientras que por encima del percentil 66 (P66) corresponde a un buen afrontamiento.
El procedimiento de recogida de datos tuvo una duración de un mes y constó de tres fases. En la primera se informó del estudio, se solicitó el consentimiento informado y se les indicó a los participantes que recibirían la encuesta mediante correo electrónico. La segunda fase consistió en el envío online de los tres bloques de la encuesta creada ad hoc y recopilación de respuestas. La tercera fase se llevó a cabo dos semanas tras inicio del estudio y consistió en un recordatorio presencial y vía correo electrónico del estudio a todos los profesionales, en especial a aquellos que olvidaron y habían manifestado su deseo de contestar la encuesta.
Análisis estadísticoEl análisis de los datos se llevó a cabo con el programa estadístico RStudio®. Las variables cuantitativas se describieron con la media, la desviación estándar, la mediana o la amplitud intercuartil, según correspondía. Por lo que a las variables categóricas se refiere, se describieron mediante frecuencias (n) y porcentajes (%). La comparación de las puntuaciones obtenidas en la escala de Bugen entre las variables independientes se llevó a cabo mediante el test t de Student, o el no-paramétrico U de Mann-Whitney, según su distribución. Además, se empleó el test de Kruskal-Wallis, dependiendo del tipo de variable, con la prueba de Bonferroni como test post hoc.
Respecto a las dos preguntas abiertas, se realizó un análisis temático de las mismas, codificando las respuestas en ideas o categorías similares y buscando interrelaciones entre ellas.
Los datos se consideraron estadísticamente significativos si obtenían una p valor < 0,05.
Consideraciones éticasDurante todo este proceso se respetaron los principios éticos reflejados en la Declaración de Helsinki y los principios del Informe Belmont. Además, se solicitó el certificado del Comité de Ética e Investigación Clínica del centro donde se llevó a cabo el estudio. Una vez obtenido, se informó a los posibles participantes sobre los objetivos de la investigación, solicitando el consentimiento informado verbal y escrito de participación libre y voluntaria.
ResultadosLa tasa de respuesta total del estudio fue de 34,23%, ya que del total de 149 enfermeras/os a los que se administró la encuesta, contestaron a la misma 51. Teniendo en cuenta el servicio hospitalario de los encuestados, cuatro profesionales trabajaban en CPP (7,85%), 20 en la UCIP (39,22%), 18 en UCIN (35,29%) y nueve en oncohematología (17,65%). Del total de enfermeras que podían contestar de cada servicio, respondieron el 100% de CPP, el 45% de oncología pediátrica, el 44,44% de la UCIP y, finalmente, el 22,5% en el caso de la UCIN (tabla 1).
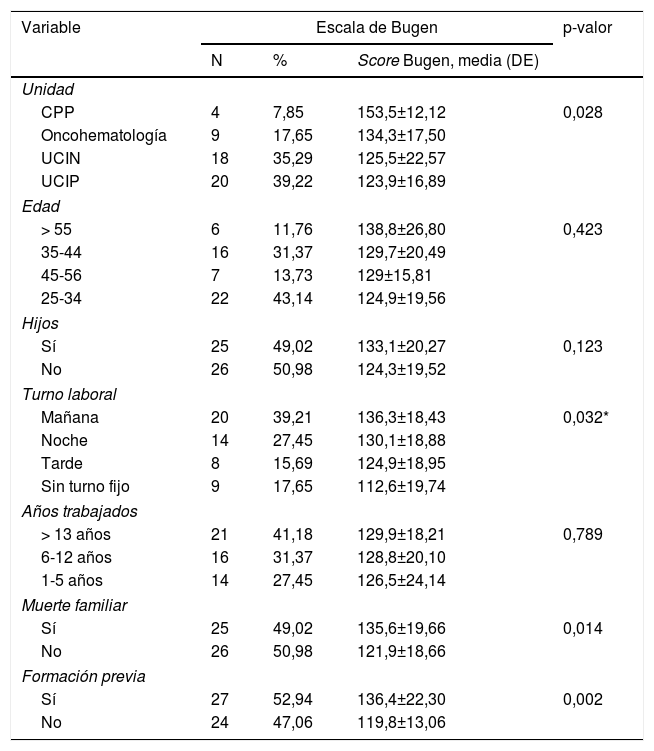
Análisis estadístico de la escala de Bugen y las variables sociodemográficas
| Variable | Escala de Bugen | p-valor | ||
|---|---|---|---|---|
| N | % | Score Bugen, media (DE) | ||
| Unidad | ||||
| CPP | 4 | 7,85 | 153,5±12,12 | 0,028 |
| Oncohematología | 9 | 17,65 | 134,3±17,50 | |
| UCIN | 18 | 35,29 | 125,5±22,57 | |
| UCIP | 20 | 39,22 | 123,9±16,89 | |
| Edad | ||||
| > 55 | 6 | 11,76 | 138,8±26,80 | 0,423 |
| 35-44 | 16 | 31,37 | 129,7±20,49 | |
| 45-56 | 7 | 13,73 | 129±15,81 | |
| 25-34 | 22 | 43,14 | 124,9±19,56 | |
| Hijos | ||||
| Sí | 25 | 49,02 | 133,1±20,27 | 0,123 |
| No | 26 | 50,98 | 124,3±19,52 | |
| Turno laboral | ||||
| Mañana | 20 | 39,21 | 136,3±18,43 | 0,032* |
| Noche | 14 | 27,45 | 130,1±18,88 | |
| Tarde | 8 | 15,69 | 124,9±18,95 | |
| Sin turno fijo | 9 | 17,65 | 112,6±19,74 | |
| Años trabajados | ||||
| > 13 años | 21 | 41,18 | 129,9±18,21 | 0,789 |
| 6-12 años | 16 | 31,37 | 128,8±20,10 | |
| 1-5 años | 14 | 27,45 | 126,5±24,14 | |
| Muerte familiar | ||||
| Sí | 25 | 49,02 | 135,6±19,66 | 0,014 |
| No | 26 | 50,98 | 121,9±18,66 | |
| Formación previa | ||||
| Sí | 27 | 52,94 | 136,4±22,30 | 0,002 |
| No | 24 | 47,06 | 119,8±13,06 | |
De los profesionales encuestados, cuatro fueron varones (7,84%) y 47 mujeres (92,16%). La edad media de los encuestados fue de 38,19±10,21 años y el 50,98% (n = 26) no tenían hijos/as. El 43,14% (n = 22) de la muestra se situaba entre los 25-34 años, seguido del 29,41% (n = 16) que estaba entre los 35-44 años, el 15,69% (n = 7) entre los 45-54 años y el 11,76% (n = 6) correspondió a los mayores de 55 años. El 39,21% (n = 20) de los colaboradores trabajaban en el turno de mañana, teniendo el 41,18% (n = 21) más de 13 años de experiencia laboral (tabla 1).
La puntuación media obtenida en la escala de Bugen fue de 128,63±20,18 puntos, siendo 210 los puntos máximos de la escala. Al analizar la media de los diferentes servicios, se obtuvieron diferencias significativas entre ellas (p = 0,028, tabla 1). Posteriormente, se comparó CPP con el resto de servicios, ya que fue la que presentó una media superior, observándose también diferencias significativas respecto al afrontamiento de la muerte de un paciente pediátrico (p = 0,081).
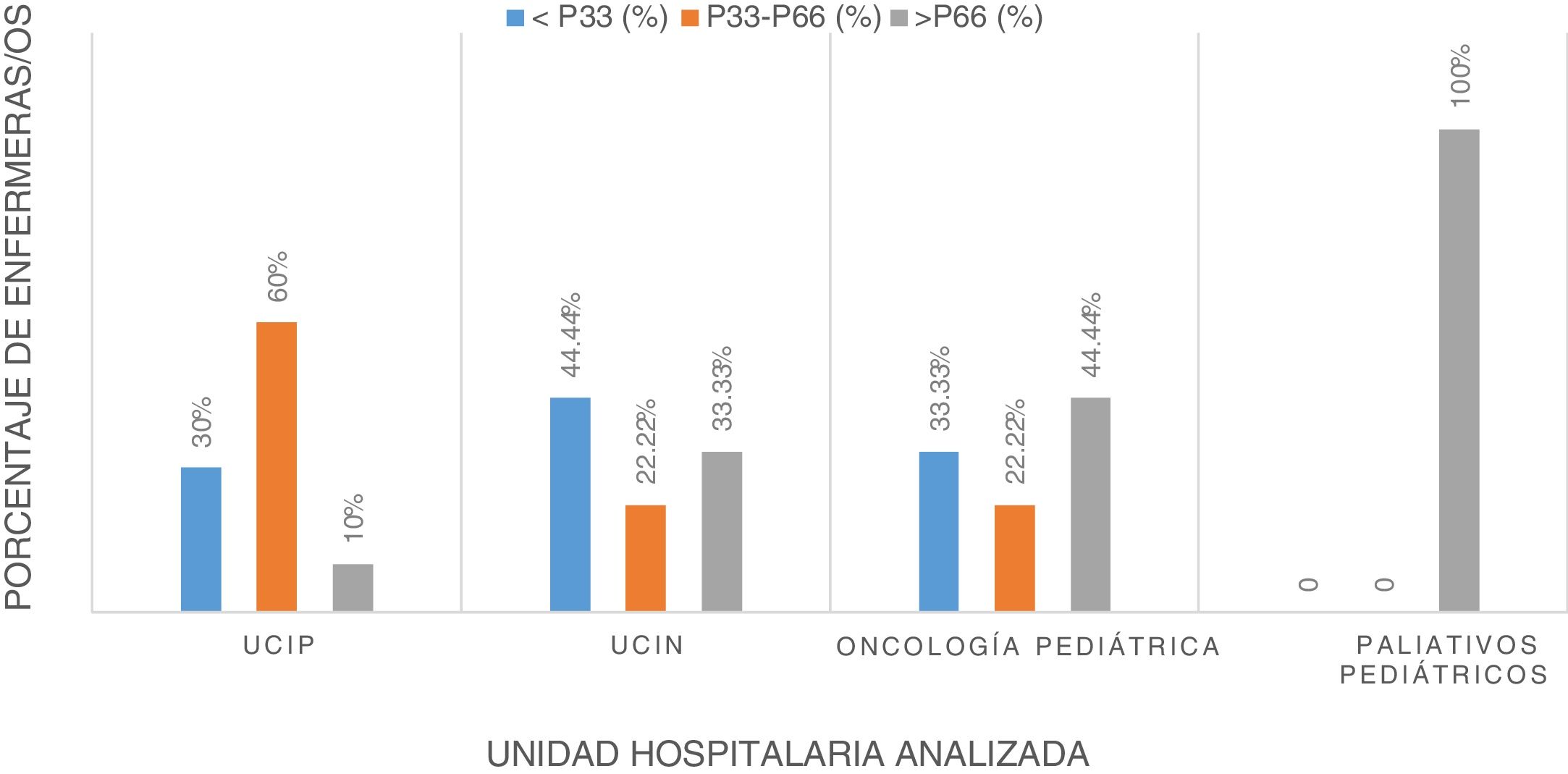
Se llevó a cabo un análisis por percentiles: el P33 obtenido en la muestra se situó en 121,48 puntos, mientras que el P66 correspondió a 135 puntos. Teniendo en cuenta estos datos, un total de 17 profesionales estaban por debajo del P33, por lo que tenía un mal afrontamiento de la muerte (33,33%), mientras que 16 se encontraban por encima del P66, por lo que afrontaron el proceso de muerte de forma adecuada (31,37%). Al analizar estos percentiles diferenciando entre los diferentes servicios, se encontró que el 100% (n = 4) de los profesionales de CPP tenía un buen afrontamiento ante la muerte de un paciente frente al 10% (n = 2) de UCIP, el 33,33% (n = 6) de UCIN y el 44,44% (n = 4) de oncohematología (gráfico 1).
Se llevó a cabo un análisis de las puntuaciones obtenidas según las siguientes franjas etarias: 25-34, 35-44, 45-54,>55 años (tabla 1). Al comparar los diversos grupos, no se obtuvo significación estadística (p = 0,423), por lo que la edad no es una variable relacionada con el afrontamiento a la muerte. Además, se comparó estos grupos etarios con los percentiles 33 y 66, no observándose tampoco significación estadística. Tampoco se observó significación estadística entre los profesionales que tenían hijos y los que no (p = 0,123, tabla 1).
Tras el análisis de la escala de Bugen diferenciando entre los diferentes contratos laborales (fijos y discontinuos), se encontraron diferencias significativas en la media de la puntuación total (tabla 1). Las puntuaciones medias en la escala de Bugen entre las enfermeras que tienen turno fijo, independientemente del horario laboral, son superiores a la media de las que lo tienen discontinuo, obteniéndose significación estadística al comparar ambos grupos (p = 0,032).
La media de años trabajados del total de la muestra fue de 12,31±9,82 años. Para su análisis, se utilizó la siguiente clasificación diferenciando según la experiencia laboral26: baja = 1-5 años; media = 6-12 años; alta = > 13 años. En este sentido, no se obtuvo significación estadística (p = 0,7894), según el tiempo trabajado.
Se observó una relación estadísticamente significativa entre los profesionales que sí habían sufrido la muerte de un familiar en los últimos tres años y los que no (p = 0,014). Por este motivo, se incidió en dicho análisis y se evaluó el ítem 21 de la escala «me siento capaz de manejar la muerte de otros seres cercanos a mí», y se observó que la puntuación media para esta pregunta fue de 4,52±1,39 puntos en el caso de los que habían padecido la muerte de un familiar versus 3,31±1,64 para los que no, hecho que se correlaciona con un mejor afrontamiento en el primer grupo.
Por lo que a la formación previa en cuestiones de afrontamiento a la muerte se refiere, un total de 27 encuestados (52,94%) manifestó haber recibido formación previa. La media de los que poseían formación es mayor respecto a los que no (136,4±22,3 versus 129,8±13,1 puntos), observándose significación estadística (p = 0,002, tabla 1).
En este sentido, el 39,22% de los encuestados (n = 20) expresó mediante las preguntas abiertas que, para aceptar la muerte de un niño/a, los ayuda sentir que han realizado un acompañamiento digno durante el proceso, evitando el sufrimiento del paciente y ofreciéndole los mejores cuidados. Además, el 29,41% (n = 15) refirió que hablar con los compañeros del trabajo les ayudó a poder expresar abiertamente sus sentimientos (tabla 2).
Estrategias de afrontamiento de las enfermeras (n = 51 profesionales*)
| Estrategias descritas | Profesionales (n) |
|---|---|
| Sentir que se realiza un acompañamiento digno/ayudar al paciente y familia/muerte digna | 20 |
| Expresión de sentimientos con compañeros/estrategias de equipo | 15 |
| Estrategias individuales/despedida/creencias personales | 9 |
| No vida de calidad/fin del sufrimiento para el paciente | 7 |
| Aceptación/ser consciente que la muerte no tiene edad y está presente en la profesión | 7 |
| Evitación/distancia/mantenerse en segundo «plano» | 4 |
| Paso del tiempo/recomponerse para poder cuidar a otros pacientes/distracción | 3 |
| Expresión de sentimientos con familia y amigos | 3 |
| Hablar sobre los propios miedos | 2 |
| Ayudar a que el paciente no sufra | 2 |
| No pensar en el trabajo al llegar a casa | 1 |
| Intentar no sentirse culpable | 1 |
| Etapa de duelo | 1 |
| Crecimiento personal y profesional | 1 |
Finalmente, se indagó sobre las propuestas de los encuestados para mejorar los procesos de acompañamiento al duelo y afrontamiento de la muerte y se observó que un 25,49% (n = 13) de las enfermeras/os manifestó la necesidad de realizar terapias con el equipo interdisciplinar para tener un espacio donde hablar sobre sus sentimientos y emociones secundarias a la muerte del paciente. Además, el 17,65% (n = 9) de las enfermeras/os opinó que poder contactar con un psicólogo del centro para manejar sus sentimientos también sería de utilidad. Por último, el 27,45% (n = 14) expresó su deseo de recibir mayor formación en este campo, con la finalidad de disponer de más herramientas y estrategias de afrontamiento.
DiscusiónLos resultados del presente estudio permiten objetivar que de los profesionales encuestados, un 33,33% tiene un mal afrontamiento a la muerte del paciente, mientras que el 31,37% afronta el proceso de muerte de forma adecuada. Más específicamente, el mejor afrontamiento se produce en la unidad de CPP, ya que el 100% de los encuestados obtuvo un buen afrontamiento. En este sentido, le sigue oncohematología pediátrica que consigue este afrontamiento un 44,44% de los profesionales, UCIN con un 33,33% y, finalmente, UCIP con un 10%. El mejor afrontamiento por parte de CPP del hospital analizado podría guardar relación con la formación continua que realizan sobre la muerte y el proceso de muerte, así como la realización de sesiones interdisciplinares para comentar los casos de pacientes fallecidos.
En el estudio que se presenta, el promedio de puntos totales de los encuestados en la escala de Bugen es similar a otro estudio que utilizaba el mismo instrumento26 (128,66 en la presente investigación versus 129,33 puntos en el estudio comentado). No obstante, en este estudio el porcentaje de profesionales con un mal afrontamiento fue más bajo (33,33 versus 37%).
La edad de los encuestados no es una variable que condicione el afrontamiento a la muerte del paciente en la presente investigación, coincidiendo con otros dos trabajos2,4. Por otra parte, encontramos artículos que afirman la relación entre la experiencia laboral y el afrontamiento a la muerte del paciente4,12,13, así como mayor probabilidad de síndrome burnout27. Aun así, en la presente investigación no se encuentra la relación entre la experiencia laboral y el afrontamiento, hecho que coincide con otro artículo8. La discrepancia respecto al afrontamiento, según la experiencia laboral, puede deberse al tipo de afrontamiento que realizan sobre la muerte, es decir, si es adaptativo o desadaptativo.
Respecto a estas dos variables, la edad y la experiencia laboral, existe discrepancia sobre su relación con el afrontamiento a la muerte del paciente, por ello, se requiere una investigación más profunda sobre el tema que agrupe tanto la metodología cuantitativa (para evaluar el afrontamiento a la muerte) como cualitativa (para analizar las estrategias de afrontamiento que utilizan).
A pesar de los resultados de la presente investigación, cuatro artículos afirman que las enfermeras ven reflejados a sus hijos y/o nietos en los pacientes, hecho que les conllevaba más ansiedad y sufrimiento3,18,28.
Según la literatura, el turno laboral afecta al afrontamiento: el trabajo por turnos deriva en un mayor cansancio emocional o síndrome de burnout27 y el de mañanas refleja una mejor expresión emocional29. Estas conclusiones concuerdan con los resultados obtenidos, en los que los profesionales sin turno fijo afrontan negativamente la muerte del paciente. Esto puede ser debido a que los cambios en el turno laboral pueden interferir en los ritmos neurofisiológicos y circadianos y/o suponer un aislamiento social, ya que dificulta el mantenimiento de la vida social y familiar29. Por tanto, se precisa un estudio más profundo que evalúe el afrontamiento por turnos para determinar si los trabajos con turnos discontinuos aumentan el cansancio emocional como sugiere la literatura actual.
La experiencia de una muerte cercana en los últimos tres años provoca en la enfermera un mejor afrontamiento4. A pesar de ello, se encuentran dos artículos en los que se afirma que provoca más dificultad en el control de las emociones11,30.
El déficit de formación es recogido ampliamente en la literatura como factor desencadenante de mala gestión del proceso de muerte1-4,11,12,21,26,31. Por ello, los programas de educación deberían formar parte tanto de los estudios pregrado como de formación continuada, para mejorar la asistencia a los pacientes y garantizar la propia integridad física y psicosocial21,32. Por tanto, se debería investigar la mejor intervención educativa que pueden recibir los profesionales para mejorar sus habilidades personales.
La estrategia más empleada por los profesionales encuestados para afrontar la muerte del paciente, que coincide con las estrategias adaptativas descritas en la literatura21,33, es la autoconfianza, es decir, sentir que han llevado a cabo un buen acompañamiento al paciente en el proceso de muerte. Otro recurso adaptativo más utilizado es la expresión de los sentimientos con el equipo multidisciplinar6,13,14,21,34,35. Por ello, podría ser interesante el realizar sesiones donde comentar los casos de los pacientes fallecidos30,34, como las que se llevan a cabo periódicamente en CPP del hospital contexto de estudio de la presente investigación.
Un porcentaje de las enfermeras/os, afirma que aceptar la muerte como parte natural de la vida, que no depende de la edad del paciente, y como elemento natural en el ámbito laboral les ayuda a afrontarlo13,21,33. Asimismo, buscan el significado de la muerte pensando que no habría tenido una vida de calidad y que le evita más sufrimiento por su enfermedad1,14. Por otra parte, la muerte del paciente es más difícil de asimilar si ésta es repentina33. Como confirmaron los resultados, solo el 10% de los profesionales de la UCIP tiene un buen afrontamiento, lo cual podría relacionarse con la muerte repentina del paciente ya que es la unidad dónde más casos se producen.
En contraste, en la presente investigación, se encuentra una estrategia considerada como una de las más desadaptativas para afrontar la muerte de un paciente, como es el distanciamiento emocional de la situación1,4,13,18,21,34. Debido a los sentimientos de ansiedad e inseguridad que puede vivir el profesional, se realiza este distanciamiento como un intento de apartarse del dolor y sufrimiento. Esta conducta evitativa genera un duelo no afrontado que puede comprometer las capacidades laborables del profesional14.
Por último, los encuestados manifiestan la necesidad de contar en el ámbito de trabajo de un apoyo psicológico profesional1,19,28,33,36, para minimizar el impacto que la muerte del paciente puede causar28. Solo en un artículo los profesionales encuestados disponían de un psiquiatra de apoyo y, coincidentemente, son los únicos que manifestaban que disfrutan de la relación con estos pacientes y su familia35. Por ello, en el ámbito hospitalario sería interesante analizar el papel de un psicólogo formado específicamente en el afrontamiento a la muerte y el duelo, al que puedan acudir los profesionales en caso de necesitarlo. Además, sería necesario realizar un estudio para empezar a instaurar las sesiones de casos con el equipo interdisciplinar, analizar si tienen un efecto positivo en los profesionales y en el afrontamiento que realizan frente a la muerte del paciente pediátrico.
La escasa muestra de la presente investigación es la principal limitación del estudio. Además, existe desigualdad cuantitativa entre las unidades analizadas, lo cual dificulta la comparación entre ellas. Asimismo, los resultados de este estudio no son extrapolables a otros hospitales. Para paliar ambas cuestiones, se podrían plantear futuras investigaciones multicéntricas con diversos hospitales pediátricos que dispongan de las unidades clínicas analizadas. Por otra parte, para analizar más profundamente tanto los recursos de los que disponen los profesionales como aquellos que les ayudarían a mejorar su manejo en estas situaciones, se requiere de un estudio cualitativo en el que se empleen como método de recogida de datos entrevistas en profundidad con enfermeras.
Los resultados de la presente investigación permiten concluir que la unidad de paliativos pediátricos posee un mejor afrontamiento a la muerte del paciente, lo cual podría guardar relación con la formación continua que realizan sobre la muerte y el proceso de muerte, así como la realización de sesiones interdisciplinares para comentar los casos de pacientes fallecidos. Por consiguiente, se debería aumentar la oferta en formación específica sobre este tema, así como instaurar las sesiones de casos con el equipo interdisciplinar que atiende al paciente.
En el ámbito hospitalario se ha de mejorar el afrontamiento a la muerte de un paciente pediátrico. Por ello, sería interesante analizar en profundidad el papel de un psicólogo al que puedan acudir los profesionales en caso de necesitarlo, formado específicamente en este campo y en el proceso de duelo.
Respecto a las variables analizadas, la edad y la experiencia en la unidad no se relacionan con el afrontamiento a la muerte del paciente. Por el contrario, en la literatura encontrada y comentada previamente sí se relacionan, por lo que se requiere una investigación para analizarlo, que agrupe tanto la metodología cuantitativa como cualitativa. Por otra parte, los turnos de trabajo sí afectan al afrontamiento de la muerte de paciente, observándose niveles peores en los discontinuos, lo cual debería estudiarse con más profundidad para objetivar si puede deberse a un mayor cansancio emocional, tal como sugiere la literatura actual.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A las enfermeras del Hospital Sant Joan de Déu por su participación, sin ánimo de lucro en el estudio, ya que sin su colaboración el mismo no se hubiese podido realizar.