En nuestra opinión existe un desequilibrio entre la relevancia del síndrome del intestino irritable (SII) y los medios que se le proporcionan.
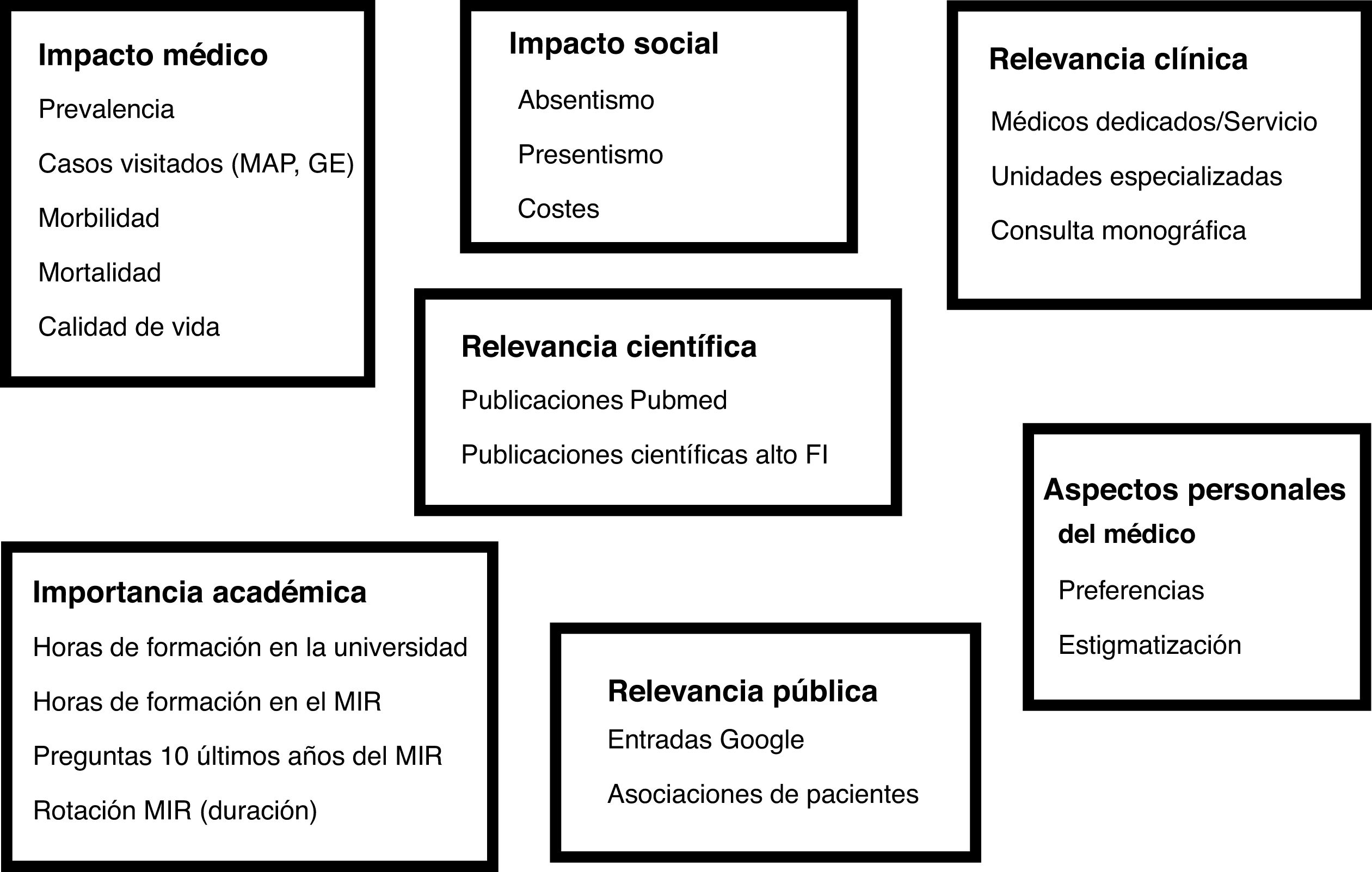
ObjetivoRevisar los diferentes factores que determinan (o deberían determinar) el interés de los gastroenterólogos por el SII, comparándolo con la enfermedad inflamatoria intestinal (EII). Para ello se han analizado 7 áreas diferentes: 1.Impacto médico; 2.Impacto social; 3.Importancia académica; 4.Relevancia clínica; 5.Relevancia científica; 6.Relevancia pública, y 7.Aspectos personales del médico.
ResultadosLa prevalencia es 10 veces superior en el SII, suponiendo hasta el 25% de las visitas del gastroenterólogo. Ambas patologías alteran la calidad de vida, en muchos casos de forma semejante. El coste social es muy importante en ambos casos (p.ej., absentismo del 21 y del 18%), así como el económico, aunque muy superior en medicación para la EII. La dedicación académica es más del doble para la EII, tanto en la universidad como en la formación MIR. La relevancia científica es mayor en la EII, con un número de publicaciones cuatro veces superior. La relevancia pública no es muy diferente entre las dos entidades, aunque los pacientes con EII son más asociativos. Los médicos prefieren la EII y tienden a estigmatizar el SII.
ConclusiónEn nuestra opinión, para disminuir este desequilibrio entre necesidades y recursos, humanos y materiales, en el SII es imprescindible realizar cambios drásticos tanto en los aspectos educativos, de habilidades de comunicación, de priorización de acuerdo con las demandas de los pacientes, y de recompensa (personal y social) de los médicos.
In our opinion there is an imbalance between the relevance of irritable bowel syndrome (IBS), and the resources that are provided.
ObjectiveTo review the different factors that determine (or should determine) the interest of gastroenterologists in IBS, comparing it with inflammatory bowel disease (IBD). For this, 7 different areas have been analyzed: (1)Medical impact; (2)Social impact; (3)Academic importance; (4)Clinical relevance; (5)Scientific relevance; (6)Public relevance, and (7)Personal aspects of the doctor.
ResultsThe prevalence is 10 times higher in IBS, which represents up to 25% of gastroenterologist visits. Both pathologies alter the quality of life, in many cases in a similar way. The social cost is very important in both cases (e.g.: absenteeism of 21% and 18%) as well as the economic cost, although much higher in medication for IBD. Academic dedication is more than double for IBD, both in university and in MIR training. Scientific relevance is greater in IBD, with a number of publications four times higher. Public relevance is not very different between the two entities, although IBD patients are more associative. Doctors prefer IBD and tend to stigmatize IBS.
ConclusionIn our opinion, to reduce this imbalance between needs and resources, human and material, in IBS it is essential to make drastic changes both in educational aspects, communication skills, prioritization according to the demands of patients, and reward (personal and social) of physicians.
Decir que la labor de los médicos es ayudar a los pacientes es una obviedad. Pero no todos los médicos son capaces de atender adecuadamente a todos los pacientes. Las enfermedades humanas son tantas, y tan complejas, que es imposible que una sola persona, por inteligente y esforzada que sea, abarque todo el conocimiento necesario. Por este motivo se desarrollaron las especialidades médicas. Entre ellas está la de aparato digestivo, que, por otra parte, abarca tanto la gastroenterología como la hepatología. De esta forma, la mayoría de los especialistas en esta materia se inclinan más por una o por otra de las categorías: «el tubo» o «el hígado». Y aún más, los que se dedican solo, o primordialmente, a la gastroenterología tienen sus preferencias, a veces con consultas monográficas, sobre algunas patologías determinadas: enfermedad inflamatoria intestinal (EII), páncreas, cáncer digestivo, enfermedad celiaca, trastornos funcionales digestivos (TFD), etc.
Lo que no está muy claro, al menos en nuestro entender, es quién, cómo y por qué se decide el interés por una u otra área de la gastroenterología1. ¿Por el número de enfermos? ¿Por sus necesidades? ¿Por las posibilidades de investigar? ¿Por la «afición» personal de los médicos o el entorno en que se forman? Lo cierto es que hay áreas de la gastroenterología «muy atractivas» para los gastroenterólogos jóvenes, y otras que no lo son tanto (o que incluso les «disgustan»). La endoscopia es la preferida de la enorme mayoría de estos especialistas jóvenes. Es lógico, si se tiene en cuenta que reúne todas las características de nuestra sociedad moderna: tecnología, imagen e inmediatez. Por el contrario, en la última fila de parrilla se encuentran los TFD, y en especial el síndrome del intestino irritable (SII). Son pocos los digestólogos que se deciden por esta área de superespecialización, quizá porque precisa empatía, tiempo y paciencia (bienes escasos actualmente).
A su vez, el interés y la inversión de la industria farmacéutica en unas u otras enfermedades también pueden influenciar el área de conocimiento de los médicos. Sin duda, a este respecto, hay «patologías ricas» y «patologías pobres». Entre las primeras está la EII, y entre las segundas, el SII2.
El propósito de este trabajo ha sido revisar los diferentes factores que determinan (o deberían determinar) el interés de los médicos gastroenterólogos por el SII, comparándolo con la EII.
MétodosSe ha realizado una valoración lo más objetiva posible, de acuerdo con los datos disponibles, de diversos aspectos del SII, comparándolos con los de la EII: colitis ulcerosa (CU) y enfermedad de Crohn (EC). Para ello se ha analizado de una manera sistemática cuál es su relevancia y cuáles sus necesidades. Se han evaluado siete áreas diferentes (fig. 1): 1.Impacto médico (prevalencia, casos visitados, morbilidad, mortalidad, calidad de vida); 2.Impacto social (absentismo, presentismo, costes); 3.Importancia académica (horas de formación universitaria, horas de formación para el examen de acceso para médicos internos residentes [MIR], número de preguntas en el examen MIR, tiempo de rotación durante la residencia); 4.Relevancia clínica (médicos dedicados/servicio, unidades especializadas, consultas monográficas); 5.Relevancia científica (publicaciones en Pubmed; publicaciones en revistas específicas de gastroenterología); 6.Relevancia pública (entradas en Google; asociaciones de pacientes), y 7.Aspectos personales del médico (preferencias, estigmatización).
Mediante revisión de la literatura científica médica (PubMed, MEDLINE) se analizaron, siempre que hubo datos disponibles, los siguientes aspectos del SII, la EII (en su conjunto: CU+EC), la CU y la EC: prevalencia, casos visitados por atención primaria y por gastroenterología, morbilidad, mortalidad, e impacto en la calidad de vida relacionada con la salud (CVrS). Se obtuvo información general, indicando el lugar de procedencia de los datos y, siempre que fue posible, los correspondientes para España.
Impacto socialSe analizaron, siempre que hubo datos disponibles, los siguientes aspectos: absentismo laboral/escolar por la enfermedad, presentismo (acudir y estar presente en el puesto de trabajo/estudio, pero incumpliendo parte de la jornada laboral por la enfermedad) y costes directos e indirectos en cada caso.
Importancia académicaSe contabilizaron las horas de enseñanza teórica durante la formación del grado de Medicina tanto para SII como para EII (en su conjunto: CU+EC), en CU y en EC en 10 de las universidades españolas (Universidad del país Vasco-EHU, Universidad de la Laguna [Canarias], Universidad de Zaragoza, Universidad de Barcelona, Universidad Autónoma de Madrid, Universidad Complutense de Madrid, Universidad de Navarra, Universidad de Santiago de Compostela, Universidad de Valencia, Universidad de Córdoba); los datos se obtuvieron a partir de los programas docentes a través de profesores titulares de Aparato Digestivo de las correspondientes facultades de Medicina. También se recopilaron las horas dedicadas a estos temas en la preparación para el MIR en 4 de los Centros con mayor prestigio (Asturias, CTO, AMIR y PROMIR). Además, se revisaron los exámenes MIR de los últimos 10años seleccionando el número de preguntas relacionadas con cada tema. Por último, se contactó con la/el tutor de residentes de 10 Hospitales con MIR de Aparato Digestivo (Hospital de Donostia, Hospital de la Laguna [Canarias], Hospital Clínico Lozano Blesa de Zaragoza, Hospital Clínic de Barcelona, Hospital de la Princesa de Madrid, Hospital Clínico San Carlos de Madrid, Complejo Hospitalario de Navarra, Complejo Hospitalario de Santiago de Compostela [CHUS], Hospital La Fe de Valencia, Hospital Reina Sofía de Córdoba), todos ellos universitarios, para conocer el tiempo dedicado durante su formación a los TFD (era imposible separar aquí al SII de la formación general en TFD) y a la EII.
Relevancia clínicaEn 10 hospitales con más de 15 médicos seniors de Aparato Digestivo se determinó cuántos tenían una mayor dedicación a SII (junto con otros TFD) o a EII, y cuántos disponían de una unidad específica para TFD y/o para EII. Además, a través del Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) y de la Asociación Española de Neurogastroenterología y Motilidad (ASENEM) se indagó sobre el número de centros en España con consultas monográficas y unidades especializadas para estas patologías.
Relevancia científicaSe revisó el número de publicaciones citadas en PubMed durante los últimos 10años, de cualquier origen o de origen español, bajo los epígrafes de SII, EII, CU o EC. También se cuantificaron las publicadas en revistas relevantes de la especialidad.
Relevancia públicaCuantificamos el número de entradas en Google bajo los epígrafes de SII (colon irritable), EII, CU o EC. Por otra parte, se buscaron en internet el número y la localización de asociaciones de pacientes para SII y para EII.
Aspectos personales del médicoA través de la revisión de la literatura científica médica (PubMed, MEDLINE) se analizaron los estudios relacionados con las preferencias de los médicos y las posibles estigmatizaciones sobre SII y EII.
Se entiende como estigmatización el hecho de que alguien se sienta diferente o inferior por el trato que se le da debido a una condición personal. Ocurre fundamentalmente en enfermedades mentales, pero también en otras tales como las infecciosas (ejemplos clásicos: lepra, sida), el cáncer, la obesidad, la epilepsia, etc.
El estigma se conceptualiza en tres dominios: percibido, internalizado y público3. El estigma percibido se refiere a cómo se siente el individuo frente a las actitudes negativas de los demás con relación a su condición; cuando la persona acepta los comportamientos negativos frente a su enfermedad y los incorpora en su identidad se habla de estigma internalizado; el estigma público indica los actos negativos o discriminatorios experimentados o patentes3.
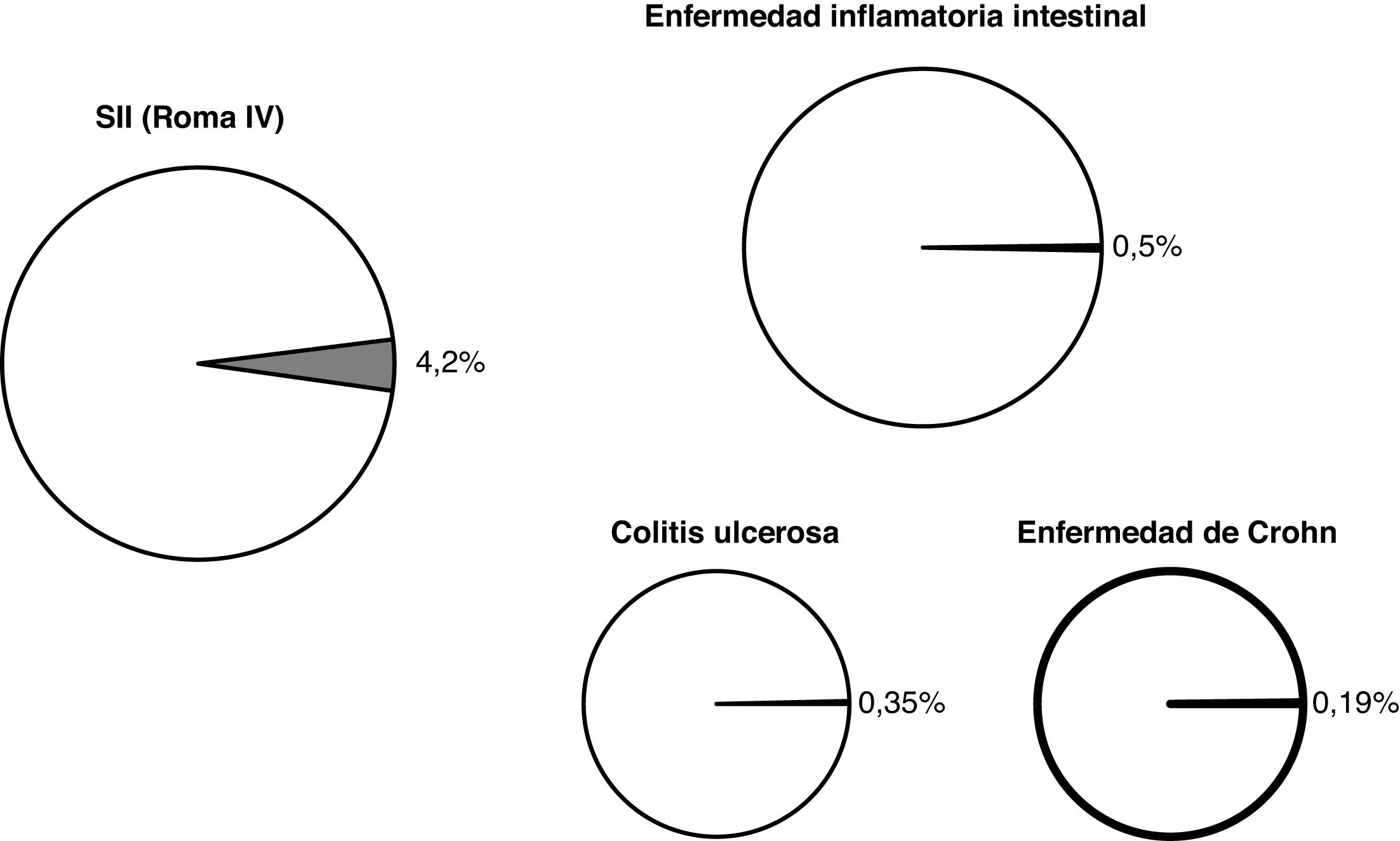
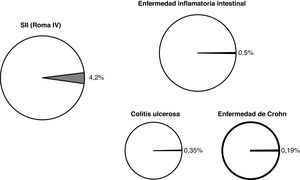
ResultadosImpacto médicoLa prevalencia del SII varía de acuerdo con cuáles sean los criterios diagnósticos utilizados, oscilando entre el 12,1% si se aplican los criterios de RomaI y el 3,3% si se aplican los de RomaII4. En un reciente estudio epidemiológico que recoge este dato en 26 países aplicando los criterios de RomaIV, la prevalencia global y la española del SII fue del 4,1 y del 4,2%, respectivamente5 (fig. 2).
Por su parte, la prevalencia de la EII es mucho menor, si bien se sigue confirmando su progresiva tendencia a aumentar. En una revisión sistemática de los estudios de base poblacional se confirmó que las cifras más elevadas de prevalencia se encuentran en Europa y en Estados Unidos, con valores para CU del 0,50% en Noruega y del 0,29% en Estados Unidos, y con valores para EC del 0,26% en Noruega y del 0,32% en Canadá6. En lo que se refiere a nuestro medio, en algunos estudios se ha superado ya la cifra de prevalencia global de EII del 0,5% (siendo de 0,35% en el caso de la CU y de 0,19% en la EC)7.
El SII supone un importante volumen en el número de consultas del gastroenterólogo, de forma que en un estudio realizado en España supuso el 50% de las visitas llevadas a cabo por más de la mitad de los gastroenterólogos8. Aunque no disponemos de datos en nuestro país en las consultas de atención primaria, en Estados Unidos el porcentaje es del 3%9.
No hemos encontrados datos respecto al número de visitas referente a EII, pero, dada su menor prevalencia, es de suponer que debe representar un volumen mucho menor en la consulta del gastroenterólogo, y prácticamente testimonial en las consultas de atención primaria.
Los pacientes con SII padecen una mayor morbilidad que la población general y, por ejemplo, tienen una mayor prevalencia de enfermedades como reflujo gastroesofágico, úlcera péptica, dispepsia, depresión o asma; o de intervenciones quirúrgicas como apendectomía, colecistectomía o histerectomía10,11.
En el caso de los pacientes con EII, además de poder presentar un gran número de manifestaciones extraintestinales, también se ha demostrado una mayor prevalencia de enfermedades de base inmune, como psoriasis o espondilitis anquilosante, y de enfermedades no mediadas inmunológicamente, como ansiedad, depresión, colelitiasis o litiasis renal12.
También se ha comprobado que los pacientes con SII tienen una peor CVrS, comparada con la población general, tal como se ha constatado en España usando cuestionarios como el SF-3613, o como el PROMIS-10 Quality of Life Scores (Physical And Mental)5. De forma similar, se ha descrito una peor calidad de vida en los pacientes con EII. Lógicamente, la CVrS es peor en las fases de actividad de la enfermedad que en las de quiescencia, y se constata su mejoría después de realizar tratamiento médico o quirúrgico14. Quizá el dato más importante es que cuando se comparan pacientes atendidos en un mismo centro de referencia, y bajo las mismas circunstancias, la CVrS está disminuida de igual modo en casos de EII y de SII15.
A diferencia del SII, la EII se ha asociado de forma consistente con un cierto incremento de la mortalidad global. Así, en un reciente estudio realizado en nuestro país, la tasa de mortalidad ajustada fue de 1,28 (IC95%: 1,6-1,4) para la CU y de 1,85 (IC95%: 1,62-2,12) para la EC7.
En pacientes con SII, si bien el trastorno no condiciona una disminución de la longevidad, esta puede verse afectada por indicaciones quirúrgicas mal indicadas11 o por un aumento en la cifra de suicidios16.
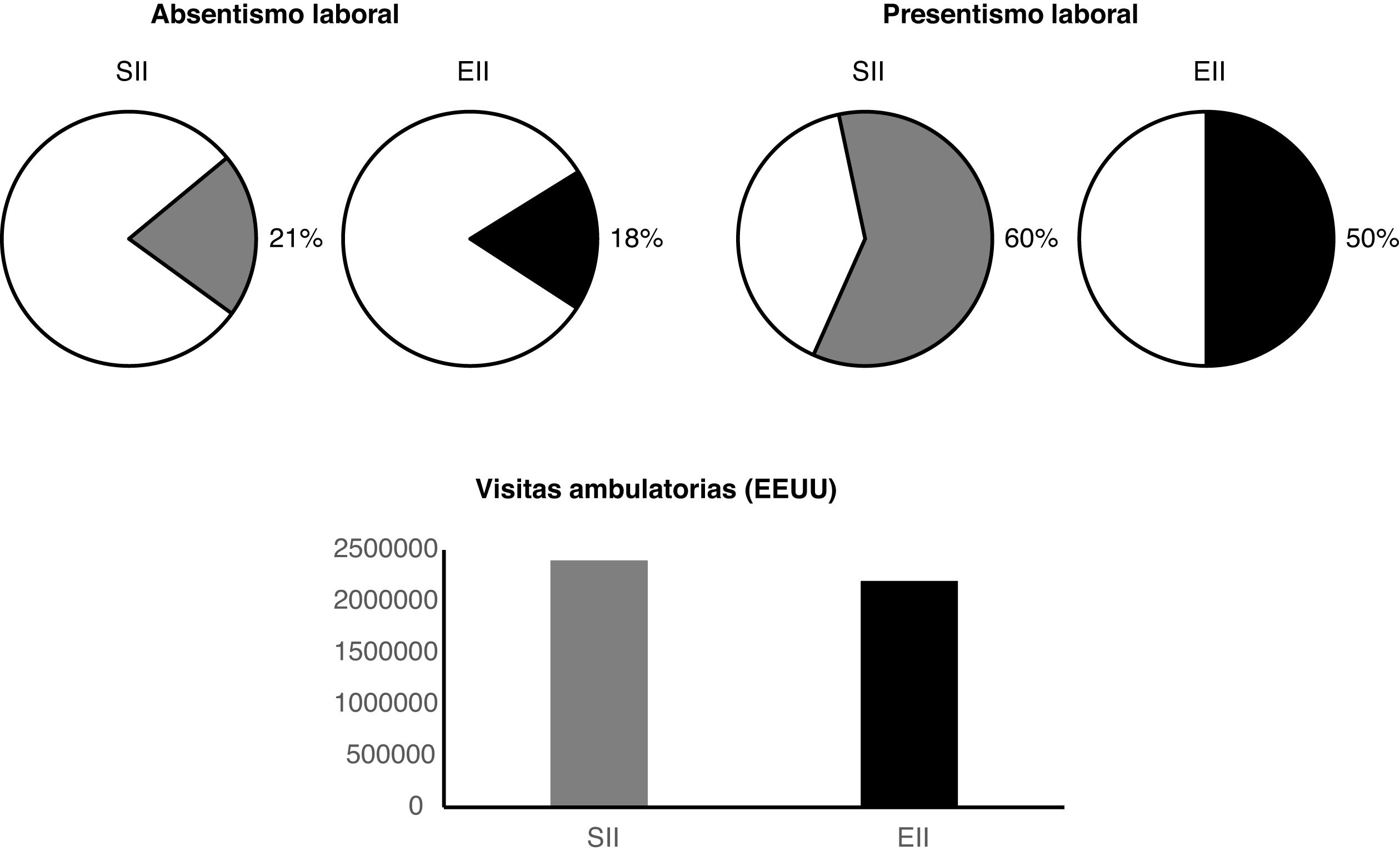
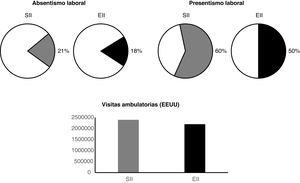
Impacto socialEl impacto social del SII y de la EII es muy importante (fig. 3). El coste del SII es alto, de forma que en España el 60% de los pacientes han consultado al médico alguna vez por sus problemas intestinales, y el 16% han consultado más de una vez al mes en el último año13. Las cifras de absentismo laboral son también significativas, de forma que el 21% de los pacientes con SII han estado de baja por su enfermedad y hasta el 8% lo han estado durante más de un mes en el último año13. También se ha podido demostrar que los pacientes con SII no pueden realizar sus actividades laborales normalmente, de forma que hasta el 60% refieren algún tipo de disminución de su capacidad; este presentismo laboral es severo en el 7,7% de los casos13.
Igualmente se ha descrito un impacto negativo de la EII en la capacidad laboral, con un absentismo del 18% y un presentismo del 50%17.
Además de los costes laborales, el SII comporta importantes costes sanitarios, de forma que en Estados Unidos el SII supone más de 2.400.000 visitas ambulatorias anuales y más de 440.000 días de estancia hospitalaria18. A pesar de ser enfermedades menos prevalentes, los pacientes con EC y CU también suponen unos costes sanitarios muy elevados. En un estudio realizado en Estados Unidos se comprobó que el número de visitas ambulatorias por año era de 2,2 millones, con 115.934 visitas a urgencias y 89.111 ingresos hospitalarios19.
En España tenemos datos parciales, referentes a SII con predominio de estreñimiento moderado-grave, en los que los costes sanitarios alcanzan los 1.635euros anuales por paciente20.
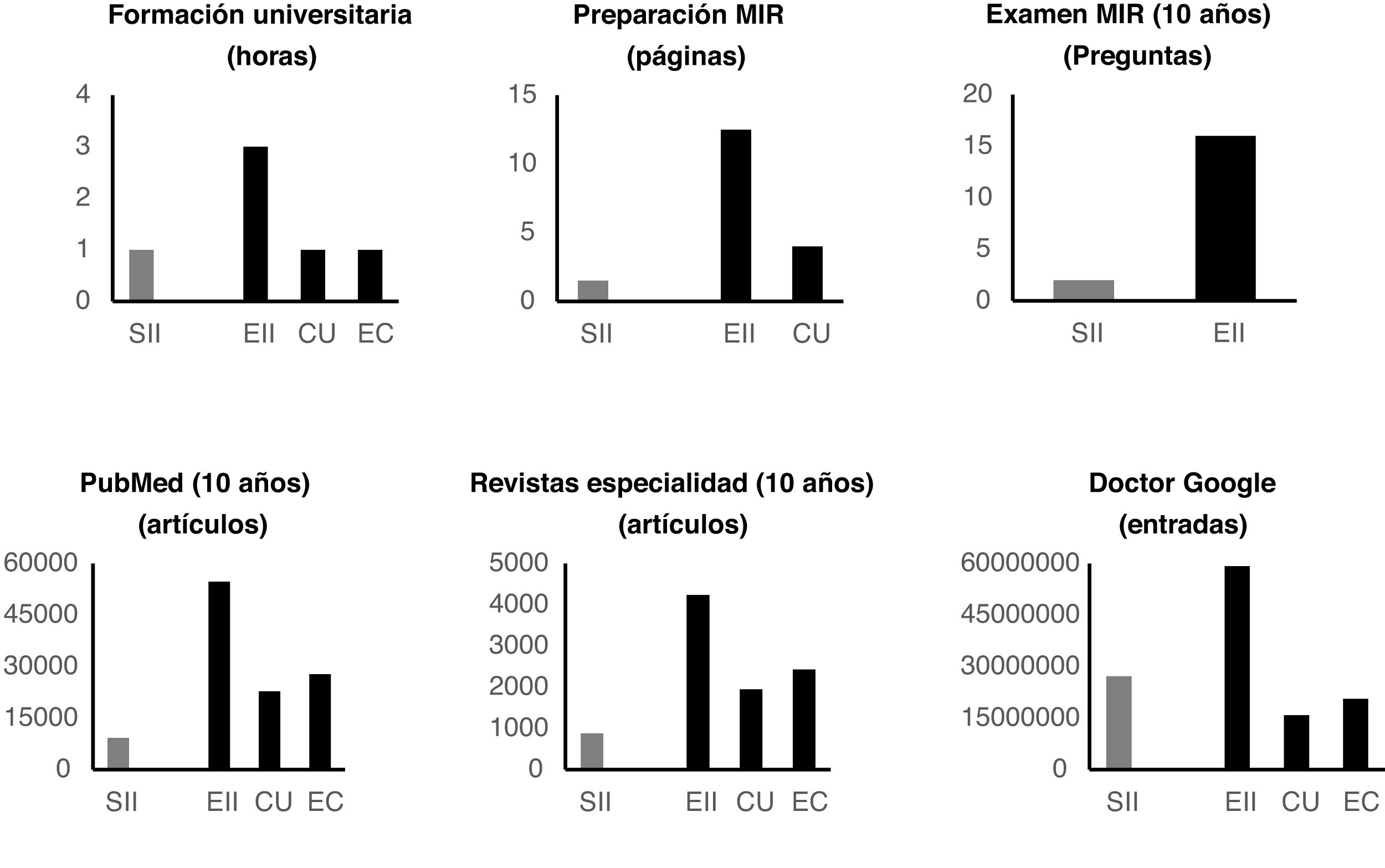
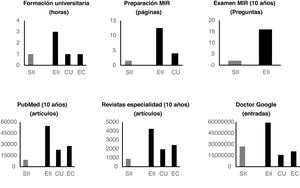
Importancia académicaLas horas (mediana y [rango]) de formación teórica universitaria en las 10 universidades españolas evaluadas fueron las siguientes: para SII 1h [0-1], para EII en su conjunto 3h [2-4], para CU 1h [0,5-2] y para EC 1h [0,5-2].
Con respecto a la importancia de ambos temas en el examen MIR, en los últimos 10años ha habido 16 preguntas sobre EII y tan solo 2 preguntas sobre SII. Asimismo, las páginas dedicadas a estos temas en la preparación para el examen de MIR en cuatro de las academias de mayor prestigio (Asturias, CTO, AMIR y PROMIR) oscilan entre las 3 y 11 páginas para los TFD en su totalidad, con una mediana de 6,5 páginas; y entre las 6 y 26 páginas para la EII, con una mediana de 12,5 páginas. Más específicamente, se dedica una media de 1,5 páginas para el SII y una mediana de 4 páginas para la colitis ulcerosa (fig. 4).
Relevancia clínicaNuevamente, al evaluar los 10 hospitales seleccionados para el estudio, comprobamos que la media de médicos seniors con una mayor dedicación a TFD (no hay especialistas solo de SII) es de 2 [0-2], y con mayor dedicación a EII, de 4 [2-4].
El número de centros con unidades especializadas en TFD (no existen unidades exclusivas de SII) fue de 5, y en EII, de 10 (la totalidad).
Relevancia científicaMediante el buscador PubMed se encontró que en los últimos 10años se han publicado 9.200 artículos bajo el término «irritable bowel syndrome» (IBS), 54.700 artículos con el término «inflammatory bowel disease» (IBD), 27.800 artículos con el término «Crohn's disease» (CD) y 22.800 con «ulcerative colitis» (UC).
Si repetimos la misma búsqueda en los últimos 10años según las diferentes revistas dedicadas específicamente a gastroenterología obtenemos los siguientes datos. Gastroenterology, IBS: 200; IBD: 931; CD: 462; UC: 364. Gut, IBS: 119; IBD: 634; CD: 353; UC: 263. Am J Gastroenterol, IBS: 267; IBD: 710; CD: 369; UC: 290. Dis Dis Sci, IBS: 147; IBD: 923; CD: 559; UC: 491. Scand J Gastroenterol, IBS: 92; IBD: 579; CD: 374; UC: 337. Gastroenterol Hepatol, IBS: 22; IBD: 232; CD: 164; UC: 123. Rev Esp Enferm Dig, IBS: 32; IBD: 229; CD: 146; UC: 85 (tabla 1).
Número de artículos publicados durante los últimos 10 años en revistas de la especialidad
| Revista | SII | EII | CU | EC |
|---|---|---|---|---|
| Gastroenterology | 200 | 931 | 364 | 462 |
| Gut | 119 | 634 | 263 | 353 |
| Am J Gastroenterol | 267 | 710 | 290 | 369 |
| Dig Dis Sci | 147 | 923 | 491 | 559 |
| Scand J Gastroenterol | 92 | 579 | 337 | 374 |
| Gastroenterol Hepatol | 22 | 232 | 123 | 164 |
| Rev Esp Enferm Dig | 32 | 229 | 85 | 146 |
CU: colitis ulcerosa; EC: enfermedad de Crohn; EII: enfermedad inflamatoria intestinal; SII: síndrome del intestino irritable.
El total asciende a 879 para IBS, 4.238 para IBD, 2.427 para CD y 1.953 para UC.
Relevancia públicaA continuación se refiere el número de entradas en Google bajo los diferentes epígrafes correspondientes a SII, EII, CU o EC (tabla 1): IBS 27.200.000, irritable colon 14.700.000, SII 722.000, colon irritable 18.500.000, IBD 59.200.000, EII 1.480.000, UC 15.900.000, CU 3.640.000, CD 20.600.000 y EC 1.910.000.
Valorar el número y la localización de las asociaciones de pacientes con SII y con EII ha sido más que difícil. En muchas de las ocasiones son locales, y en otras no están claramente publicitadas. Lo que queda claro, de cualquier modo, es que los pacientes con EII se asocian de manera más frecuente y numerosa que aquellos con SII. De hecho, en Europa existe la European Federation of Crohn's and Ulcerative Colitis Associations (EFCCA), en la que se engloban 34 asociaciones nacionales de pacientes21. Nada similar existe en nuestro continente para el SII. Es cierto que hay diversas asociamos nacionales, como la Association de Patients Souffrant du Syndrome de l’Intestin Irritable (APSSII) en Francia, la IBS Network en el Reino Unido o la Irritable Bowel Syndrome Association (como parte del Irritable Bowel Syndrome Self Help and Support Group).
En lo que se refiere a nuestro país, la Asociación Española de Afectados de Síndrome de Intestino Irritable (AESII), y previamente la Associació d’Afectats de Colon Irritable de Catalunya (AACICAT), fundada en 2004 por Esther Martí22, ha ido teniendo periodos de mayor y menor actividad, pero sin conseguir una verdadera relevancia debido a su escaso número de afiliados.
Por el contrario, con respecto a la EII, la Asociación de Crohn y Colitis Ulcerosa (ACCU) española es una confederación que nació como asociación en 1987 y cuenta con más de 8.000 personas asociadas en 36 grupos, provinciales y/o autonomías. La ACCU mantiene una estrecha colaboración con el GETECCU.
Aspectos personales del médicoHay estudios que demuestran que los residentes de gastroenterología prefieren dedicarse a pacientes con enfermedades orgánicas más que a las funcionales, y que consideran que la atención de estas últimas durante las guardias es menos importante23,24. De hecho, los médicos tienden a infravalorar el número, la gravedad y el impacto de los síntomas del SII cuando se comparan con enfermedades con síntomas semejantes tales como la EII o la enfermedad celiaca23,25,26. Muchos admiten sentirse frustrados al ser un «diagnóstico incierto» y porque «no se cura»; también aceptan su intolerancia ante lo que denominan «paciente típico con SII»27. Aún peor, los síntomas son trivializados con mayor frecuencia en casos de mujeres que de hombres28. Este trato distinto a los pacientes con SII se ve incrementado aún más en algunas minorías étnicas. De tal modo, en Estados Unidos existen claras diferencias en el manejo del síndrome al comparar pacientes negros, asiáticos o hispanos con blancos29.
La opinión de los pacientes sobre este tipo de atención médica es la lógica: consideran que no se les atiende «seriamente», no se les cree, se les rebaja, se les trata como «neuróticos» y se les estigmatiza30,31. Su sensación es que el médico no ha sido de mucha ayuda, y no les ha dado ni la información suficiente ni el tratamiento adecuado32,33. El resultado es que aproximadamente la mitad (54%) opinan que el resultado de la visita fue «negativo», el 11% «positivo» y el 35% «neutro»34.
Diversos estudios han valorado la estigmatización en pacientes con SII y con EII35-37. Se ha publicado que los jóvenes con EII prefieren no comunicar su enfermedad debido al estigma percibido y sentido38.
Tanto los pacientes con SII como los de EII con estigma percibido tienen más síntomas, mayor ansiedad y depresión, y peor calidad de vida37. Sin embargo, aquellos con SII tuvieron más estigmatización percibida, proveniente de sus médicos, que los que sufrían EII37. Aún más, al comparar la estigmatización pública (referida por otras personas) en pacientes con SII, EII y asma crónica, fue significativamente superior para el primer grupo. Algo similar ocurre cuando se compara la estigmatización en síndromes somáticos funcionales (incluido el SII) con enfermedades orgánicas (incluida la EII)39. De hecho, los niveles de estigma en el SII son comparables con los del sida y la obesidad40,41. Curioso también lo de la obesidad.
DiscusiónUna vez analizados los diversos aspectos que condicionan la relevancia del SII y de la EII, no debe quedar ninguna duda de que ambas patologías son clínica y socialmente importantes. Su prevalencia es alta, el número de casos visitados es elevado y su impacto sobre la CVrS es considerable. Pero si realizamos el ejercicio de compararlas comprobamos que aunque la prevalencia y la visitación son claramente superiores para el SII, y la alteración en la CVrS semejante, la relevancia otorgada y los medios para su atención en gastroenterología son muy superiores en la EII. Así, las horas de formación universitaria para una y otra materia, la dedicación preparatoria para el MIR, el número de preguntas en el examen, o el tiempo de rotación durante la residencia es claramente inferior para el SII que para la EII. Esto se traduce en que los recursos dedicados a una y otra son también muy diferentes: menos médicos especializados en TFD, con un menor número de consultas monográficas y de unidades específicas.
Las discrepancias entre lo que pasa en el SII y lo que los médicos perciben crea una brecha preocupante en la relación médico-paciente. Diversos estudios han demostrado que una buena relación médico-paciente es uno de los mejores predictores de buen pronóstico42-46. En concreto, se ha confirmado que en pacientes con SII una relación médico-paciente empática favorece la mejoría sintomática y de la calidad de vida44. El hecho de que los médicos tiendan a infravalorar el SII23,25,26, o que los médicos jóvenes prefieran tratar a pacientes con enfermedades orgánicas que a los que presentan enfermedades funcionales22,24, no ayuda a mejorar esta situación. Esto puede deberse tanto a que piensen que atender pacientes con SII no es parte de su responsabilidad (algo curioso), o a que no estén «cómodos» por falta de formación para el manejo de estos casos (algo penoso)44,45. Aún en el sigloxxi hay médicos con una actitud tomasiana, que no creen en lo que no ven, o aún peor, que no aceptan lo que no entienden: neurotransmisores, microinflamación, hiperalgesia, microbiota, etc.
Estas diferencias en la relevancia otorgada al SII versus la EII están amplificadas por factores adicionales: varios estudios indican que más del 50% de los médicos de atención primaria ven el SII como un diagnóstico de exclusión, y muchos limitan el tratamiento a fibra y espasmolíticos47,48. Tan solo el 50% de los pacientes con SII reciben un diagnóstico definitivo después de haber sido vistos por un médico49.
Los que sí están interesados y preocupados por lo que les ocurre son los pacientes con SII, y esto se comprueba —aunque solo sea de una manera indirecta— por la enorme cantidad de entradas en el buscador de mayor uso, Google.
En relación con las asociaciones de pacientes, claramente son más exitosas para la EII, especialmente en España. Si el éxito se debe al tipo de enfermedad (orgánicas vs. funcional), al tipo de paciente (más o menos gregarios), a los médicos que las apoyan, o a las compañías farmacéuticas que les ayudan, es algo que debe ser motivo de reflexión.
En este artículo se han revisado algunos de los aspectos personales del médico, preferencias y estigmatización, para el SII y la EII. Los resultados indican que, si bien existe una estigmatización percibida para ambas patologías, la estigmatización pública (en este caso médica) es muy superior para el SII.
El caso es que muchos pacientes con TFD se sienten frustrados debido a una pobre interrelación con sus médicos, a los que consideran poco empáticos y amables27,33,34. El desconocimiento de su fisiopatología, la ausencia de un marcador biológico diagnóstico específico, la falta de tratamiento curativo o la asociación a trastornos psicológicos «deslegitiman» y contribuyen al círculo vicioso del SII: múltiples e innecesarias pruebas, diagnostico vago, visitas repetitivas y malos resultados50. Además, el hecho de que se hayan involucrado determinados aspectos emocionales en la fisiopatología del SII ha hecho que muchos médicos, cierta parte de población, e incluso algunos pacientes, lo consideren como un trastorno puramente psicológico, con las consiguientes connotaciones negativas51: «Es de los nervios; se quejan en exceso». Por otra parte, el uso de antidepresivos para tratar el SII aumenta la «mala reputación» del síndrome52. Y aquí hay que recordar que aproximadamente el 30% de los pacientes con CU o EC sufren depresión o ansiedad53, y que si la utilización de antidepresivos se confunde con padecer un trastorno mental, deberíamos mencionar que el 28% de los pacientes con EII están en algún momento de su enfermedad bajo esta terapia54,55. Aún más, los pacientes con depresión tienen un mayor riesgo de padecer una EII56, y hay varios estudios que comprueban que el curso evolutivo de los pacientes con EII mejora al tomar antidepresivos57. En conclusión, la influencia de nuestro cerebro sobre el intestino no es exclusiva del SII. El sistema nervioso central puede condicionar factores tales como la permeabilidad intestinal, la respuesta inmune, la microbiota o la inflamación, y ser primordial en la génesis y la evolución de la EII58.
Por último, algunos profesionales, especialmente los propios especialistas en aparato digestivo, pueden pensar que el SII es un trastorno más propio de atención primaria que de gastroenterología, pero esta es, nuevamente, una señal de estigmatización. La complejidad de su fisiopatología y la enorme diversidad de su tratamiento hacen necesario que la atención de estos pacientes, o al menos de un considerable número de ellos, esté en manos de especialistas con conocimientos profundos de esta patología.
Sin duda, hay diversos aspectos que justifican la relevancia clínica y la necesidad de disponer de consultas específicas (unidades) de EII. Entre otros están la existencia de una vertiente quirúrgica de esta patología, precisando consultas mixtas (médico-quirúrgicas), comités interdisciplinares e ingresos hospitalarios (estándar y de «hospital de día»)59. Además, las resecciones intestinales, la ileostomía y colectomía con reservorio condicionan alteraciones específicas en la calidad de vida que son derivadas del tipo de enfermedad60. Por otra parte, en la EII el tratamiento médico específico conlleva un control muy especializado, no solo porque requieran de personal y medios específicos (tratamiento intravenoso con monitorización de niveles) sino que, como consecuencia de la inmunosupresión farmacológica, los pacientes tienen un riesgo mayor a enfermedades infecciosas, aumentando los recursos clínicos. En lo referente a los tratamientos endoscópicos, estos no se realizan en SII, mientras que en la EC está indicada para la dilatación de segmentos estenóticos61. Por último, en la EII está establecido un protocolo de cribado de cáncer colorrectal (CCR) porque el riesgo, fundamentalmente en pacientes con pancolitis, es mayor que en la población general, dato que no se ha observado en el SII; lo mismo ocurre en los pacientes con EII y colangitis esclerosante62.
Sin embargo, también pueden aducirse argumentos a favor de la necesidad de un control especializado, multidisciplinar y complejo en casos de SII. Entre otros podemos destacar su asociación a otras patologías difíciles, como la fibromialgia, el síndrome de fatiga crónica, la hipersensibilidad química múltiple o la cistitis intersticial63. Además, la compleja interacción intestino-cerebral origen del SII precisa conocimientos profundos sobre anomalías de la motilidad, hipersensibilidad visceral, función mucosa/inmune intestinal, microbiota y alteraciones en el procesamiento del sistema nervioso central64. Por último, la necesidad de saber utilizar de manera experta los fármacos con acción sobre el sistema nervioso central65, sin olvidar la complejidad del manejo dietético de estos enfermos66, hace imprescindible la necesidad de unidades especializadas con la colaboración de gastroenterólogos, psicólogos y nutricionistas.
En cualquier caso, no se trata de «desvestir a un santo para vestir a otro». Claramente la EII merece la atención y los recursos que se le prestan. La comparación establecida entre SII y EII es tan solo para poner en evidencia los muchos déficits que padece la primera. Las acciones de progreso y desarrollo en el conocimiento y el manejo de la EII deberían servir de ejemplo y de estímulo para el SII67.
En resumen, tras comparar diversos factores que condicionan la relevancia y necesidades del SII y la EII, se pude concluir que:
- 1.
La prevalencia del SII es unas 10 veces superior a la de la EII, siento también mucho mayor el número de visitas médicas.
- 2.
La morbilidad acompañante es muy importante en ambas entidades, siendo la mortalidad (aunque escasa) superior en la EII.
- 3.
La calidad de vida se altera mucho tanto en el SII como en la EII, y su impacto está determinado por la severidad de los síntomas y no por el tipo de enfermedad.
- 4.
El impacto sociosanitario es parecido en una y otra.
- 5.
El número de horas lectivas y de recursos personales dedicados a la EII es de aproximadamente el doble que para el SII (o TFD en su totalidad).
- 6.
La relevancia pública es altísima para ambas, incluso mayor para el SII, pero la capacidad asociativa es superior en la EII.
- 7.
La estigmatización médica es muy clara para el SII, sin que sea aparente para la EII.
En nuestra opinión, para disminuir este desequilibrio entre necesidades y recursos, humanos y materiales, en los TFD, es imprescindible realizar cambios drásticos tanto en los aspectos educativos, de habilidades de comunicación, de priorización de acuerdo a las demandas de los pacientes, y de recompensa (personal y social) de los médicos.
Consideraciones éticasNo se ha utilizado ningún fármaco ni actuación médica para redactar el texto, por lo que no se ha requerido valoración por ningún comité de ética.
FinanciaciónNo se ha recibido ninguna financiación para realizar el trabajo presentado.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.