Las úlceras cutáneas son un serio problema de salud, el cual tiene repercusiones socioeconómicas y laborales muy importantes con una elevada tendencia a la cronicidad y recidiva, estimándose que hasta el 50% de ellas permanecerán activas entre 6 meses y un año.
ObjetivoEstudio del papel de los medicamentos en la etiología de las úlceras cutáneas.
Material y métodoEstudio de todas las notificaciones espontáneas relativas a úlceras cutáneas que constan en la base de datos del Sistema Español de Farmacovigilancia de medicamentos de uso humano.
ResultadosSe identificaron 292 notificaciones en las que constaban sospechas de reacción adversa a medicamentos (RAM) del tipo lesión ulcerosa relacionadas con el consumo de medicamentos. Estaban implicados 369 medicamentos que suponen 427 principios activos. Las úlceras fundamentalmente aparecían en mujeres con una media de edad de 56,6 años. Los medicamentos sospechosos más frecuentemente notificados fueron los iSGLT-2, vacunas frente al COVID-19, metotrexato, hidroxicarbamida, trimetropim-sulfametoxazol, foscarnet trisódico hexahidrato, ribavirina, docetaxel, acenocumarol e imiquimod y asociación de lidocaína Hcl-pentosano polisulfato sodio-triamcinolona acetónido.
DiscusiónNumerosos medicamentos tienen como reacción adversa la aparición de úlceras. No debería descartarse esta posibilidad ante la aparición de una lesión cutánea nueva tras la administración de un nuevo medicamento dado que el 25% de las RAM eran desconocidas en el momento de su notificación, como eran los casos de úlceras asociadas a los i-SGLT2 y a las vacunas contra el COVID al inicio de su comercialización; sin embargo, gracias al hecho de seguir notificando las sospechas de RAM, se crearon alertas sanitarias advirtiendo de este hecho y es por ello que aconsejamos seguir notificando cualquier sospecha de RAM a los sistemas regionales de farmacovigilancia.
Skin ulcers are a serious health problem with significant socioeconomic and labour repercussions and a high tendency to chronicity and recurrence; approximately, up to 50% remain active between six months to one year.
AimTo study the role of drugs in the aetiology of skin ulcers.
Material and methodA comprehensive study of all spontaneous reports related to skin ulcers that appear in the Spanish Pharmacovigilance System of Medicines for Human Use database.
ResultsA total of 292 reports were identified containing suspected adverse drug reactions (ADRs) of ulcer lesion type. Three hundred sixty-nine medications with 427 active ingredients were identified. The ulcers appeared mainly in women with a mean age of 56.6 years. The most frequently reported suspected drugs were SGLT-2, vaccines against COVID-19, methotrexate, hydroxycarbamide, trimethoprim-sulfamethoxazole, foscarnet trisodium hexahydrate, ribavirin, docetaxel, acenocumarol and imiquimod, and the combination of lidocaine Hcl-pentosan polysulfate sodium-triamcinolone acetonide.
DiscussionNumerous medications may cause ulcers as an adverse reaction. This possibility should not be ruled out when a new skin lesion appears after the administration of new drugs since 25% of the ADRs were unknown at the time of their notification, as were the cases of ulcers associated with i-SGLT2 and vaccines against COVID at the beginning of their commercialization. However, informative health alerts can be generated by continuously notifying suspected ADRs, so we strongly advise reporting any suspected ADRs to the regional pharmacovigilance system.
Se denomina úlcera cutánea a una pérdida de sustancia que afecta a la epidermis, dermis e incluso a planos más profundos en algunos casos, con una extensión, forma y profundidad muy variable y que curará dejando cicatriz1–3.
Cuando una úlcera tiene una evolución mayor de 6 semanas hablamos de úlcera cutánea crónica. Por lo que son consideradas crónicas las úlceras por presión (UPP), el pie diabético, las vasculares, las tumorales y las iatrogénicas1–3.
Las úlceras cutáneas crónicas son un serio problema de salud, el cual tiene repercusiones socioeconómicas y laborales muy importantes debido a que son procesos de larga duración. En cuanto a su etiología se clasifican en1–4:
- •
Lesiones por presión y/o cizalla (LPP).
- •
Lesiones cutáneas asociadas a la humedad.
- •
Lesiones por fricción.
- •
Úlcera vascular arterial.
- •
Úlceras vasculares venosas.
- •
Úlceras neuropáticas.
- •
Úlceras mixtas: su origen es multifactorial.
- •
Úlceras iatrogénicas: normalmente son producidas por mecanismos de roce y de presión debidos al uso de materiales utilizados para el tratamiento de otro proceso.
Las úlceras suelen tener una tendencia a la cronicidad y recidiva y se estima que hasta el 50% de ellas permanecerán activas entre 6 meses y un año, y un 10% alcanzarán hasta los 5 años de evolución lo que conlleva una importante carga personal, familiar y social y elevados costes económicos del sistema de salud. Así pues, es necesario abordar la atención del paciente desde un punto de vista holístico contemplando la prevención de los factores de riesgo y un tratamiento que tenga en cuenta un plan de cuidados integral para los pacientes y sus cuidadores1–3.
Dado que existen pocos datos sobre la relación de la toma de medicamentos como causa de la aparición de úlceras cutáneas, salvo en algunos artículos y advertencias en las fichas técnicas de warfarina, heparina o hidroxiurea, y dado que una reacción adversa a medicamentos (RAM) es potencialmente prevenible, hemos creído necesario realizar un estudio de revisión de las notificaciones realizadas en la base de datos FEDRA (Farmacovigilancia Española, Datos de Reacciones Adversas), en un periodo muy extenso de 34 años, sobre la aparición de úlceras cutáneas como RAM.
MétodoEstudio de todas las notificaciones espontáneas que constan en la base de datos del Sistema Español de Farmacovigilancia de medicamentos de uso humano (SEFV-H), denominada FEDRA-3, desde enero de 1984 hasta marzo de 2022 en las que se ha notificado la aparición de úlceras cutáneas asociadas al consumo de algún medicamento, excluyéndose del análisis aquellas notificaciones correspondientes a estudios (observacionales, programas de seguimiento o registros de morbimortalidad).
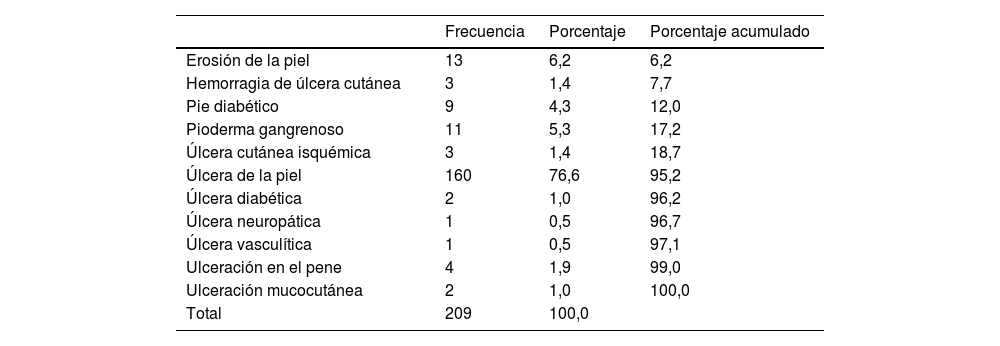
Esta base de datos se codifica según MedDRA (Diccionario Médico para Actividades Reguladoras), es una terminología médica normalizada publicada por el Consejo Internacional de Armonización, empleada particularmente para la codificación de efectos adversos en informes de estudios clínicos y en bases de datos de farmacovigilancia, y para facilitar las búsquedas en estas bases de datos, por lo que las lesiones ulcerosas seleccionadas para el estudio según los términos preferentes (PT) aparecen en la tabla 1, excluyéndose las lesiones que exclusivamente afectaban a las mucosas y las que se produjeron en el punto de inoculación del principio activo.
Términos preferentes, según MedDRA, seleccionados para el estudio
| Frecuencia | Porcentaje | Porcentaje acumulado | |
|---|---|---|---|
| Erosión de la piel | 13 | 6,2 | 6,2 |
| Hemorragia de úlcera cutánea | 3 | 1,4 | 7,7 |
| Pie diabético | 9 | 4,3 | 12,0 |
| Pioderma gangrenoso | 11 | 5,3 | 17,2 |
| Úlcera cutánea isquémica | 3 | 1,4 | 18,7 |
| Úlcera de la piel | 160 | 76,6 | 95,2 |
| Úlcera diabética | 2 | 1,0 | 96,2 |
| Úlcera neuropática | 1 | 0,5 | 96,7 |
| Úlcera vasculítica | 1 | 0,5 | 97,1 |
| Ulceración en el pene | 4 | 1,9 | 99,0 |
| Ulceración mucocutánea | 2 | 1,0 | 100,0 |
| Total | 209 | 100,0 |
Se registraron las siguientes variables: sexo, edad, origen de la notificación, signos y síntomas asociados a las RAM, principios activos sospechosos, vía de administración, indicación terapéutica del medicamento sospechoso, criterios de gravedad, desenlace, tratamiento de la RAM, análisis de la secuencia temporal, valoración de la existencia de conocimiento previo de la RAM, efecto de la retirada del medicamento sospechoso, si existió reexposición al medicamento sospechoso y valoración de la existencia de causas alternativas.
Se utilizó para el análisis estadístico el programa informático SPSS Statistics 25.
ResultadosEn la base de datos FEDRA constaban 344.982 notificaciones, de las cuales se identificaron 292 notificaciones de sospechas de RAM del tipo lesión ulcerosa relacionadas con el consumo de medicamentos (fig. 1). Estaban implicados 369 medicamentos que suponen 427 principios activos, en 10 de ellos la RAM fue debida a una interacción medicamentosa.
Los 4 casos en los que hubo interacción sospechosa de haber causado la úlcera fueron:
- •
Administración concomitante de diclofenaco sódico e imiquimod.
- •
Consumo simultáneo de ibuprofeno y metotrexato.
- •
Consumo simultáneo de levodopa, carbidopa y rivastigmina.
- •
Consumo simultáneo de tramadol-paracetamol y acenocumarol.
En 3 pacientes hubo errores de medicación:
- •
Varón de 53 años que sufrió lesión ulcerosa bucofaríngea por dosis incorrecta de metotrexato.
- •
Mujer de 71 años que sufrió lesión ulcerosa al aplicarse imiquimod y diclofenaco sódico tópicos por queratosis actínica.
- •
Mujer de 73 años que sufrió lesión ulcerosa por imiquimod tópico por epitelioma basocelular.
En cuanto al sexo, 150 eran mujeres (51,4%), 139 hombres (47,6%) y en 3 casos no había información (1%).
El rango de edad de los 276 pacientes en los que constaba la edad oscila entre 0,1 y los 95 años, con una edad media de 56,61±19,516 años y una mediana de 60 años.
Las notificaciones fueron realizadas por un médico en 163 casos (52,8%), por un farmacéutico en 95 (30,7%), por enfermería 26 (8,4%) y por usuarios en 25 casos (8,1%). El total son 309, dado que en algún caso la misma RAM fue notificada al SEFV-H por dos vías distintas. En 142 casos fueron remitidas desde el ámbito intrahospitalario (46%), 122 extrahospitalario (39,5%) y desconocido 45 (14,5%).
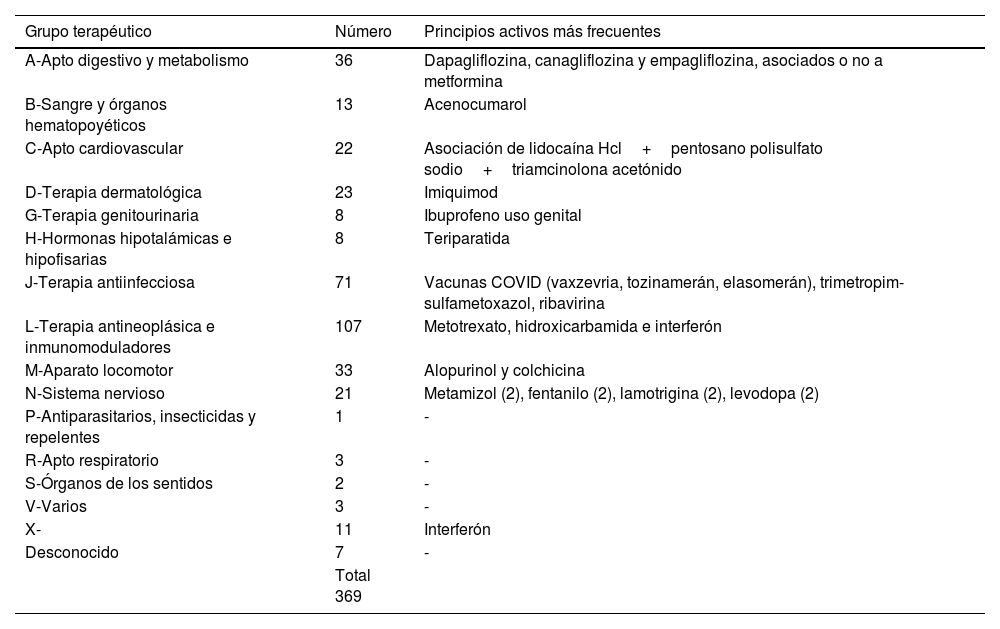
Los tipos de lesión ulcerosa seleccionados para el estudio aparecen en la tabla 1 y los grupos terapéuticos y principios activos sospechosos más frecuentes se exponen en la tabla 2.
Medicamentos clasificados según el grupo terapéutico al que pertenecen y principios activos más frecuentes
| Grupo terapéutico | Número | Principios activos más frecuentes |
|---|---|---|
| A-Apto digestivo y metabolismo | 36 | Dapagliflozina, canagliflozina y empagliflozina, asociados o no a metformina |
| B-Sangre y órganos hematopoyéticos | 13 | Acenocumarol |
| C-Apto cardiovascular | 22 | Asociación de lidocaína Hcl+pentosano polisulfato sodio+triamcinolona acetónido |
| D-Terapia dermatológica | 23 | Imiquimod |
| G-Terapia genitourinaria | 8 | Ibuprofeno uso genital |
| H-Hormonas hipotalámicas e hipofisarias | 8 | Teriparatida |
| J-Terapia antiinfecciosa | 71 | Vacunas COVID (vaxzevria, tozinamerán, elasomerán), trimetropim-sulfametoxazol, ribavirina |
| L-Terapia antineoplásica e inmunomoduladores | 107 | Metotrexato, hidroxicarbamida e interferón |
| M-Aparato locomotor | 33 | Alopurinol y colchicina |
| N-Sistema nervioso | 21 | Metamizol (2), fentanilo (2), lamotrigina (2), levodopa (2) |
| P-Antiparasitarios, insecticidas y repelentes | 1 | - |
| R-Apto respiratorio | 3 | - |
| S-Órganos de los sentidos | 2 | - |
| V-Varios | 3 | - |
| X- | 11 | Interferón |
| Desconocido | 7 | - |
| Total 369 |
Por principios activos, por orden de frecuencia son: empagliflozina (22), metotrexato (17), vaxzevria (11), tozinamerán (11), hidroxicarbamida (10), trimetropim-sulfametoxazol (8), foscarnet trisódico hexahidrato (6), ribavirina (6), docetaxel (5), elasomerán (5), dapagliflozina (5), acenocumarol (5) e imiquimod (5) y asociación de lidocaína Hcl-pentosano polisulfato sodio-triamcinolona acetónido (5).
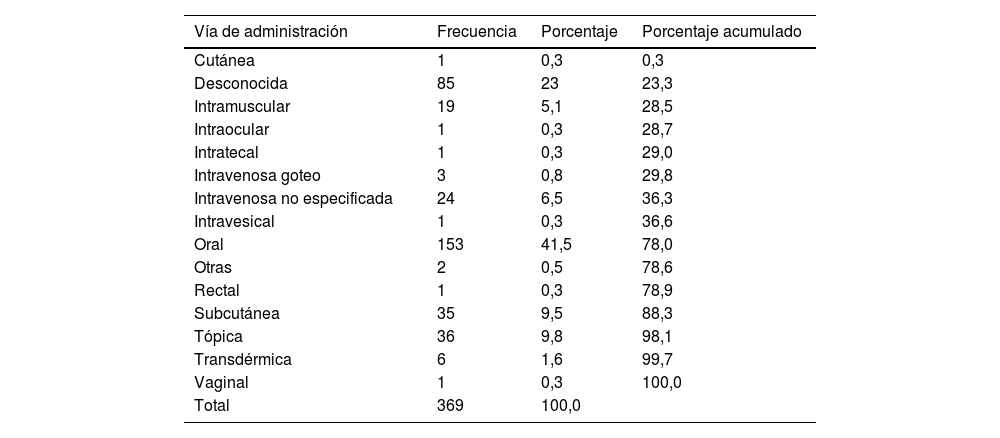
La vía de administración de los medicamentos sospechosos se expone en la tabla 3.
Vía de administración de los medicamentos sospechosos
| Vía de administración | Frecuencia | Porcentaje | Porcentaje acumulado |
|---|---|---|---|
| Cutánea | 1 | 0,3 | 0,3 |
| Desconocida | 85 | 23 | 23,3 |
| Intramuscular | 19 | 5,1 | 28,5 |
| Intraocular | 1 | 0,3 | 28,7 |
| Intratecal | 1 | 0,3 | 29,0 |
| Intravenosa goteo | 3 | 0,8 | 29,8 |
| Intravenosa no especificada | 24 | 6,5 | 36,3 |
| Intravesical | 1 | 0,3 | 36,6 |
| Oral | 153 | 41,5 | 78,0 |
| Otras | 2 | 0,5 | 78,6 |
| Rectal | 1 | 0,3 | 78,9 |
| Subcutánea | 35 | 9,5 | 88,3 |
| Tópica | 36 | 9,8 | 98,1 |
| Transdérmica | 6 | 1,6 | 99,7 |
| Vaginal | 1 | 0,3 | 100,0 |
| Total | 369 | 100,0 |
Las indicaciones terapéuticas más frecuentes de los medicamentos sospechosos son: 64 por neoplasias, 28 por diabetes mellitus, 22 por vacuna contra COVID-19 y 14 por artropatías.
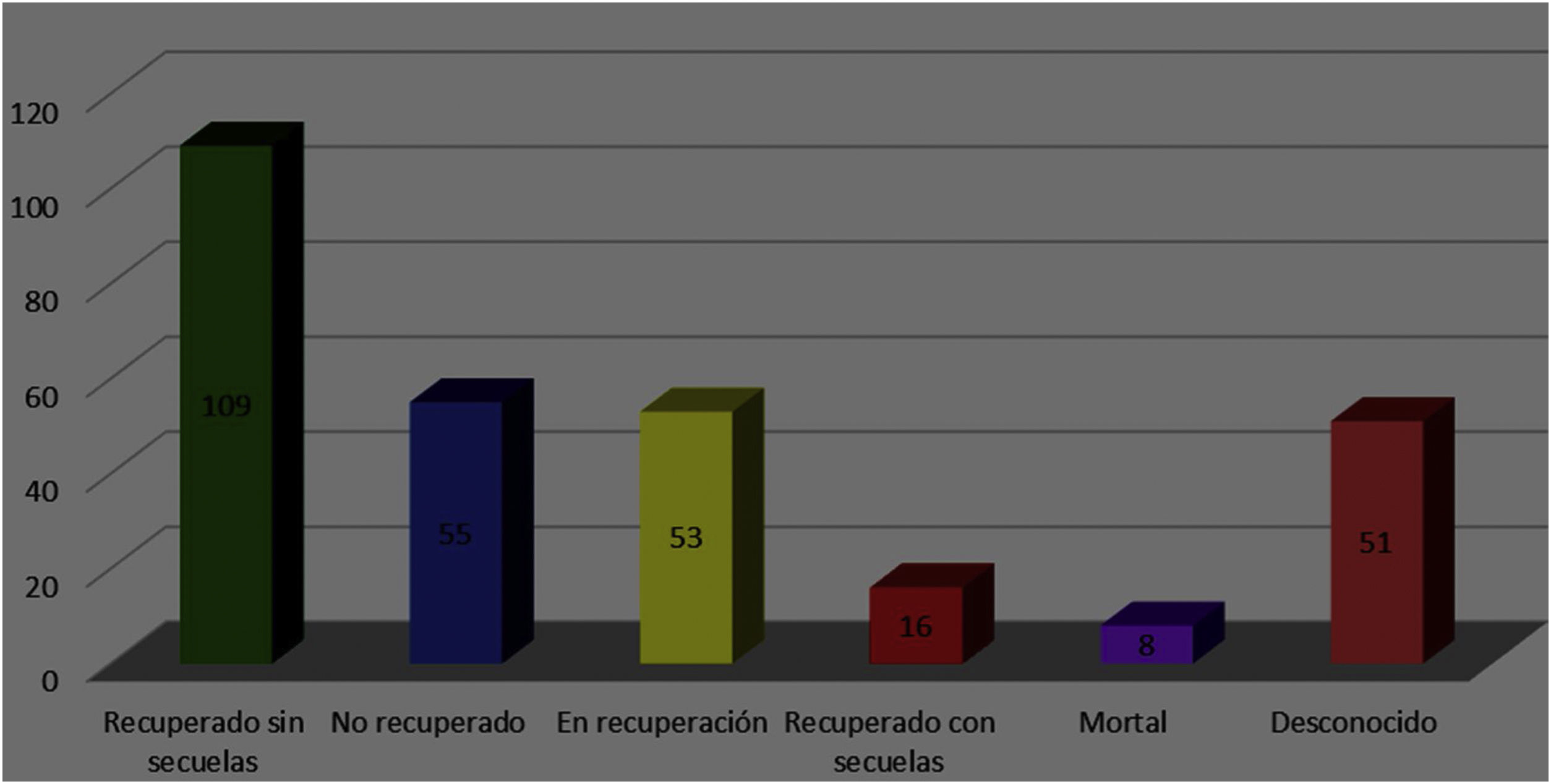
De las 292 reacciones notificadas, 195 (66,8%) fueron graves. El desenlace de dichas reacciones fue: recuperado sin secuelas 109 (37,3%), no recuperado 55 (18,8%), en recuperación 53 (18,2%), recuperado con secuelas 16 (5,5%) mortal 8 (2,7%) y desconocido 51 (17,5%) (fig. 2).
De las 292 RAM notificadas, 279 (95,55%) presentaron una secuencia temporal compatible, 6 (2,05%) fueron compatibles pero no coherentes y en 7 (2,40%) no había información suficiente.
En cuanto al conocimiento previo de las RAM notificadas, 176 (60,27%) eran bien conocidas, 43 (14,73%) eran conocidas en base a referencias ocasionales y 73 (25%) eran desconocidas hasta ese momento.
De los 427 principios activos sospechosos se tomó la siguiente medida ante la RAM: en un caso se aumentó la dosis (0,2%), en 74 casos fue desconocida (17,3%), no se modificó la dosis en 40 casos (9,4%), se redujo la dosis en 8 (1,9%) y se retiró en 304 casos (71,2%).
El efecto de la retirada del medicamento sospechoso fue: fármaco retirado y la RAM mejora en 135 casos, fármaco retirado y la RAM no mejora en 11 casos, el fármaco no fue retirado y la RAM no mejora en 17 casos, fármaco no retirado y la RAM mejora en 5 casos, no hay información al respecto en 104 casos, RAM mortal o irreversible en 18 casos, y la RAM mejora pese a no quitar el fármaco sospechoso debido al tratamiento prescrito en 2 casos.
En cuanto al efecto de la reexposición al medicamento sospechoso, fue positiva en 7 casos (2,4%) —es decir, se repitió la RAM que había sufrido anteriormente—, negativa en 4 casos (1,37%), no hubo reexposición o no hay información en 267 (91,43%) RAM, en 14 ocasiones la RAM fue mortal o irreversible (4,8%). En los 7 casos que hubo reexposición positiva ocurrió con la administración de azatioprina, dexketoprofeno trometamol, empagliflozina, febuxostat, furosemida, hidroxicarbamida e ibrutinib.
En cuanto a la valoración de causas alternativas, en 12 RAM (4,11%) existía una explicación alternativa más verosímil, en 57 RAM (19,52%) la explicación alternativa era igual o menos verosímil, en 93 casos (31,85%) no había información disponible y en 130 casos (44,52%) había información suficiente para descartar las causas alternativas.
DiscusiónUno de los ejes de la calidad de la asistencia sanitaria debería ser asegurar que los tratamientos y los cuidados recibidos por los pacientes no les supongan daños, lesiones o complicaciones adicionales a la enfermedad que padezcan, más allá de los necesarios y justificados para el adecuado manejo diagnóstico, terapéutico o paliativo del proceso de enfermedad. Publicaciones en los últimos años establecen que las reacciones adversas a medicamentos de uso humano (RAM) se han convertido en un nuevo problema de salud pública, en cifras que podrían denominarse de pandemia, obligándonos a continuar la investigación de las consecuencias del uso de los medicamentos tras su comercialización a través de la farmacovigilancia5,6.
Las úlceras son lesiones que pueden aparecer a cualquier edad pero su incidencia se duplica en los segmentos de población mayores de 65 años debido a la fragilidad cutánea, encamamiento/sedentarismo y patologías de base como la isquemia arterial, diabetes, insuficiencia venosa, y en quienes además de la pluripatología suele coexistir polimedicación1–3. Tras revisar la bibliografía, hemos constatado que apenas existen referencias a la posibilidad de que los medicamentos sean causa de aparición de úlceras fuera de casos clínicos o de análisis centrados en estudios sobre algún medicamento concreto.
Presentamos datos de más de 290 notificaciones implicando a más de 400 principios activos relacionados con la aparición de úlceras como RAM, por lo tanto, podemos afirmar que los medicamentos son también una causa potencial de aparición de úlceras cutáneas.
En este estudio, como ya ocurre en la gran mayoría de los trabajos publicados sobre la aparición de RAM, también es más probable que aparezcan notificaciones de una úlcera como RAM en el sexo femenino6,7. La edad media de los pacientes que han sufrido una úlcera por RAM es 7 años menor que la edad a la que suelen aparecer úlceras por otras causas, por lo que habría que realizar más estudios para valorar si es probable que las úlceras de origen medicamentoso aparezcan en gente de menor edad o bien si precisamente por aparecer antes se sospecha alguna causa alternativa y se notifica. Otro dato a valorar es que, dado que a partir de los 65 años la incidencia de las úlceras se duplica en la población general1–4, los medicamentos puedan facilitar que los pacientes que ya tienen un riesgo de aparición de úlceras per se vean aumentado su riesgo.
A continuación, por orden de frecuencia de aparición en nuestro estudio, procedemos a analizar los fármacos que se han notificado asociados a úlceras cutáneas.
Los inhibidores del cotransportador de sodio-glucosa 2 (i-SGLT2) son, en su conjunto, los principios activos más notificados en este trabajo. En base a los datos procedentes de los estudios CANVAS y CANVAS-R, se sospechó que el tratamiento con canagliflozina podría incrementar el riesgo de amputación no traumática en miembros inferiores (fundamentalmente los dedos de los pies) en pacientes diabéticos. Y dado que comparte el mismo mecanismo de acción con dapagliglozina y empagliflozina, en mayo de 2016 la Agencia Española de Medicamentos y Productos Sanitarios informó sobre el inicio de una revisión, con el objetivo de evaluar dicho incremento de riesgo de aparición de úlceras. Dicha revisión concluyó que el riesgo existía y por ello se emitió una recomendación del Comité para la Evaluación de Riesgos en Farmacovigilancia Europeo-PRAC en febrero de 2017 en el que se instaba a8:
- •
Con respecto a canagliflozina: considerar la posibilidad de interrumpir el tratamiento en aquellos pacientes que desarrollen complicaciones importantes en los pies (p.ej., ulceraciones o infecciones).
- •
Con respecto al grupo terapéutico (canagliflozina, dapagliflozina, empagliflozina):
- •
Vigilar a los pacientes al objeto de detectar signos y síntomas provocados por la depleción de agua y sales corporales.
- •
Asimismo, deberán ser cuidadosamente monitorizados aquellos pacientes que presenten factores de riesgo para amputación, como amputaciones previas, enfermedad vascular periférica o neuropatía preexistente.
- •
Se deberá iniciar tratamiento precoz de los problemas clínicos que surjan en los pies: ulceración, infección, dolor de nueva aparición o sensibilidad, entre otros.
- •
Se deberá recordar a los pacientes la importancia de seguir las pautas estándar para el cuidado rutinario preventivo del pie diabético, mantener una buena hidratación e informar al médico si se desarrollan úlceras, decoloración de la piel, dolor de nueva aparición o sensibilidad en extremidades inferiores.
Se desconocen los mecanismos por los cuales los inhibidores de SGLT-2 pueden aumentar el riesgo de amputación. Algunos autores han especulado que al promover la glucosuria y la depleción de volumen y consecuentemente, la posterior hemoconcentración en pacientes con diabetes que ya de por sí están en riesgo, estos cambios pueden aumentar el riesgo de enfermedad arterial periférica y amputación. De acuerdo con esta hipótesis postulada son los hallazgos de un estudio realizado por la Agencia Europea de Medicamentos en el que los pacientes con enfermedad renal crónica pueden tener el mayor riesgo, aunque, nuevamente, se carece de evidencia definitiva9.
El segundo mayor grupo de principios activos notificados como sospechosos de haber generado úlceras son las vacunas frente al Coronavirus. Está descrito en la literatura que estas vacunas pueden generar úlcera genital aguda no infecciosa o úlcera de Lipschütz. Este tipo de úlceras afectan principalmente a mujeres menores de 20 años y se caracterizan por la aparición repentina de una o varias úlceras genitales necróticas muy dolorosas de más de 1cm, localizadas de forma simétrica característicamente en espejo o «en beso». Generalmente, aparecen en el contexto de un cuadro pseudogripal o tipo mononucleosis infecciosa y se resuelve espontáneamente en 3 semanas, por lo que el tratamiento es sintomático. Se desconoce su etiopatogenia, aunque parece que podría tratarse de una reacción de hipersensibilidad desencadenada por un agente infeccioso vírico o bacteriano. De hecho, el 88% ocurre en el contexto de una infección. Es por ello que parece factible que la hipótesis de que la respuesta inmunológica desencadenada por un agente infeccioso o sus partículas (las vacunas) sea la responsable del desarrollo de estas lesiones10.
La aparición de erosiones y/o úlceras cutáneas como manifestación de citotoxicidad aguda por metotrexato no es frecuente, sin embargo, en ellos se describe que el dolor es desproporcionado y su distribución acral, por lo que ante cualquier erosión o úlcera se recomienda descartar citotoxicidad grave subyacente, realizar una minuciosa valoración de la medicación concomitante y asegurarse de que el paciente entiende la posología de cara a prevenir el desarrollo de dichas lesiones11.
La hidroxicarbamida o hidroxiurea es un compuesto perteneciente a un grupo de medicamentos llamados antimetabolitos, indicado en el tratamiento de ciertas enfermedades proliferativas de la médula ósea (p.ej., policitemia vera, trombocitemia esencial), y como tratamiento de soporte en determinadas enfermedades de cuello uterino, cabeza y cuello. Sus reacciones adversas más frecuentes son a nivel hematológico, fundamentalmente anemia, pero también a nivel cutáneo. Se han descrito dentro de estas últimas algunas como la xerodermia generalizada, distrofia ungueal, queratodermia palmoplantar, alopecia, cuadros similares a la dermatomiositis, hiperpigmentación en zonas de presión, así como úlceras. Afortunadamente, al suspender el tratamiento, en unos meses las lesiones cutáneas evolucionan hacia la resolución, salvo los carcinomas espinocelulares, basocelulares y queratosis actínicas en áreas fotoexpuestas que también están relacionados con este medicamento y que requieren un tratamiento más específico12.
Trimetropim-sulfametoxazol13 es un antibiótico que bloquea la síntesis de ácidos nucleicos esenciales para las bacterias. En su ficha técnica advierte del riesgo de reacciones cutáneas que pueden amenazar la vida del paciente, como el síndrome de Steven-Johnson (SSJ) y la necrólisis epidérmica tóxica (NET), lesiones ulcerosas extensas, y que principalmente aparecen en las primeras semanas de tratamiento. Además, aumenta los niveles de metotrexato por interferir en su eliminación tubular si se utilizan conjuntamente, favoreciendo la aparición de reacciones adversas de este último.
Foscarnet trisódico hexahidrato14 es un antiviral usado principalmente en el tratamiento de las complicaciones del virus herpes simple y del citomegalovirus. Desde los años 90 se describen úlceras genitales como una reacción adversa en al menos el 10% de los pacientes tratados, bien en su forma tópica como en la intravenosa. Se sospecha que las lesiones ulcerosas aparecen como consecuencia de la dermatitis de contacto irritativa que produce, por lo que se recomienda extremar la higiene personal durante su uso15.
La ribavirina16 es un análogo sintético de nucleósidos que ha demostrado actividad in vitro frente a ciertos virus ARN y ADN. Su uso principal es en el tratamiento de la hepatitis C crónica. Como en algunos de los fármacos previamente comentados, comparte la posibilidad de provocar SSJ y NET, así como púrpura trombocitopénica idiopática, púrpura trombocitopénica trombótica, alteraciones cutáneas varias, etc., por lo que al usarse debería tenerse en cuenta que también es un medicamento con potencial formación de úlceras y lesiones cutáneas.
Docetaxel17 es un agente antineoplásico indicado fundamentalmente en el cáncer de mama; aunque en ficha técnica no conste que pueda producir úlceras, al ser un citotóxico, tiene el potencial para poder afectar al tejido cutáneo y llegar a generar úlceras como así lo demuestran las notificaciones recibidas al respecto. Además, suele ser un tratamiento que se usa concomitantemente con otros agentes quimioterápicos por lo que la toxicidad per se o combinada creemos que debe ser tenida en cuenta a la hora de valorar la etiología de cualquier úlcera en los pacientes que reciban estos tratamientos.
Los anticoagulantes como la heparina y el acenocumarol son otros fármacos que clásicamente aparecen en los listados18 de agentes causales de úlceras, sin embargo, en nuestro estudio no tienen un lugar predominante.
El acenocumarol produce necrosis cutánea debido a un síndrome oclusivo de la circulación microvascular que suele comenzar entre el segundo y quinto día de tratamiento, resultado de un transitorio estado de hipercoagulabilidad. El dolor es el síntoma inicial, seguidamente aparece un eritema que posteriormente se convierte en piel hemorrágica y necrótica, rodeada de lesiones purpúricas. Es más frecuente en mujeres que en hombres y suele aparecer en zonas de acúmulo graso como pecho, caderas, nalgas y muslos18.
Las heparinas producen trombocitopenia19 debido a la formación de anticuerpos contra un complejo formado por el factor 4 plaquetario con la heparina (H/PF4), localizado sobre la superficie de las plaquetas. La incidencia de esta complicación es del 7,8% cuando se emplea heparina no fraccionada y del 2,2% en el caso de la heparina de bajo peso molecular. Se ha descrito una frecuencia de trombosis arteriales y venosas asociadas a la TIH tipo II de un 40% hasta un 61%18,19. Se pueden desarrollar cuadros oclusivos microvasculares que dan lugar primero a eritema, y posteriormente púrpura, hemorragia, úlceras y necrosis.
Imiquimod20 es un modificador de la respuesta inmune indicado en verrugas genitales y perianales externas (condiloma acuminado), pequeños carcinomas basocelulares superficiales y en queratosis actínicas clínicamente típicas en unas condiciones determinadas en adultos. Es frecuente la aparición de reacciones cutáneas y así se describe en ficha técnica, si bien si estas son no tolerables se recomienda el cese del tratamiento. Su mecanismo de acción es el de estimular las sustancias proinflamatorias, disminuir la adenilatociclasa celular y la apoptosis de células tumorales a nivel cutáneo, por lo que la aparición de úlceras como RAM debe tenerse en cuenta.
Los casos notificados relacionados con el uso de triamcinolona, lidocaína y pentosano polisulfato sódico pertenecen a la publicación de Marín Piñero et al.21, en la que alertan sobre la precaución del uso de este tipo de pomadas. En dicho artículo se explica que la vasoconstricción corticoidea, la disminución de la sensibilidad atribuida a la lidocaína y el posible papel de necrosis cutánea asociada a las heparinas aplicada en la zona perianal, zona que reúne condiciones de oclusión, humedad y riesgo de sobreinfección, van a facilitar la posibilidad de aparición de erosiones y úlceras. Gracias a la notificación espontánea de casos se propuso el cambio de algunos apartados de la ficha técnica para advertir de la posibilidad de aparición de úlceras con este tratamiento.
Pese a que el estudio de Duron et al.22 no comparte el mismo objetivo que el presente trabajo, es el único con el que podemos realizar una comparativa en cuanto a los grupos terapéuticos y principios activos. Coincidimos en que la terapia antineoplásica e inmunomoduladora y la terapia antiinfecciosa son los grupos terapéuticos más frecuentemente implicados en la sospecha de aparición de úlceras cutáneas. Igualmente coincidimos en reflejar la presencia de principios activos ya clásicos como hidroxicarbamida o metotrexato, si bien en nuestro estudio los principios activos más frecuentes son los correspondientes a los i-SGLT2 y las vacunas frente al COVID, siendo en su estudio testimoniales o bien ni aparecen, respectivamente.
Casi la totalidad de las RAM notificadas presentaban una secuencia temporal compatible y el 75% de ellas eran conocidas en base a ficha técnica o bibliografía disponible. El 25% de las RAM eran desconocidas en el momento de su notificación, como eran los casos de úlceras asociadas a los i-SGLT2 y a las vacunas contra el COVID al inicio de su comercialización, sin embargo, gracias al hecho de seguir notificando las sospechas de RAM, se crearon alertas sanitarias advirtiendo de este hecho y actualmente en las fichas técnicas de ambos ya constan y han dejado de ser desconocidas. Ante la aparición de la lesión ulcerosa la medida más habitual fue la retirada del fármaco sospechoso y la no reexposición al mismo, por lo que la lesión mejoró en la mayoría de los casos de los que se obtuvo información.
Al igual que otros estudios basados en la notificación espontánea de reacciones adversas, el presente trabajo tiene como debilidades la frecuente infranotificación, ya que se tiende a notificar las RAM generalmente más graves y de aquellos medicamentos más recientes. Su fortaleza es la integración de datos a nivel nacional y que incluye a todos los medicamentos y grupos de pacientes, lo que le dota de una mayor sensibilidad para identificar nuevos problemas de seguridad.
Tras los datos expuestos y su posterior discusión, nuestra pretensión es que el lector obtenga la evidencia suficiente de que numerosos medicamentos tienen como reacción adversa la aparición de úlceras y que no descarten esta posibilidad ante la aparición de una lesión cutánea nueva tras la administración de un nuevo medicamento, y que si así lo sospechan que no dejen de notificar al Servicio de Farmacovigilancia de su comunidad para lograr que las fichas técnicas de los medicamentos comercializados contengan la información más completa y actual posible.
Las úlceras son lesiones dolorosas, con tendencia a la cronicidad, que generan visitas frecuentes y repetidas para asistencia sanitaria, un elevado gasto en recursos humanos y materiales, sin olvidar que una úlcera en un paciente diabético puede conllevar una amputación potencial, por lo que un mejor conocimiento de los principios activos que se manejen así como de sus potenciales efectos secundarios redundaría en una prevención de la aparición de estas serias lesiones.
Consideraciones éticasNo se han realizado experimentos ni ensayos con pacientes. Son datos procedentes de base de datos nacionales anonimizadas.
FinanciaciónNo ha existido financiación para la realización de este trabajo.
Contribución de los autoresPor igual entre todos los firmantes.
Conflicto de interesesNo existe conflicto de intereses en ninguno de los autores.