La lucha contra la infección por VIH sigue siendo un objetivo primordial del Sistema Nacional de Salud español. Los servicios de urgencias son un punto crítico a la hora disminuir las oportunidades de diagnóstico perdidas, donde se estima que se producen una de cada 3 oportunidades perdidas. El objetivo es examinar la distribución geográfica de los nuevos diagnósticos de VIH en el área de un hospital del centro de Madrid.
MétodosEstudio descriptivo, observacional y retrospectivo que evalúa la distribución geográfica de los nuevos diagnósticos de VIH en el área asistencial de un hospital universitario de tercer nivel en la Comunidad de Madrid.
ResultadosSe analizaron 387 personas con un nuevo diagnóstico de infección por VIH entre los años 2018-2020, siendo en su mayoría personas jóvenes con una media de edad de 36±9 años. El 86% fueron hombres gais, bisexuales y otros hombres que tiene sexo con hombres y el 48,6% población inmigrante. El 15,3% se presentó con CD4+<200céls/mm3 y el 9,5% con una enfermedad definitoria de sida. El 32,7% y el 5,1% tenían un ARN-VIH-1>100.000 copias/mL y >500.000 copias/mL respectivamente, presentando, hasta un 13,7% de los sujetos mutaciones de resistencia al diagnóstico. En la distribución geográfica por las Áreas de Salud, el 51,4% de las personas procedían de 4 centros de salud y en 9 centros de salud se incluían más del 70% de los nuevos diagnosticados.
ConclusiónConocer mejor la distribución geográfica de los nuevos diagnósticos de VIH por Áreas Sanitarias nos permite identificar las zonas de mayor riesgo de transmisión, para así poder dirigir y efectuar medidas de prevención, diagnóstico y tratamiento precoz.
Countering HIV infection remains a primary objective of the Spanish National Health System. Emergency services play a crucial role in reducing missed diagnostic opportunities, with estimates suggesting that one in 3 such opportunities occur here. The aim of the study is to examine the geographical dispersion of newly diagnosed HIV cases, within a downtown Madrid hospital.
MethodsThis is an observational, descriptive, retrospective study evaluating the geographical distribution of new HIV diagnoses in the care area of a tertiary University Hospital in the Community of Madrid.
ResultsThree hundred and eighty-seven individuals with a new diagnosis of HIV infection between 2018 and 2020 were analysed, the majority being young people with an average age of 36±9 years. 86% were gay, bisexual and other men who have sex with men and 48.6% were immigrants. 15.3% presented with CD4+<200cells/mm3 and 9.5% with an AIDS-defining illness. 32.7% and 5.1% had an RNA-HIV-1>100,000copies/mL and >500,000copies/mL, respectively, with up to 13.7% of subjects presenting resistance mutations at diagnosis. Geographically, 51.4% of individuals came from 4 Health Centres and more than 70% of the new diagnoses were included in nine Health Centres.
ConclusionBetter understanding the geographical distribution of new HIV diagnoses by health areas allows us to identify areas of higher transmission risk, thereby directing and implementing prevention, early diagnosis, and treatment measures.
Durante muchos años la infección por VIH y el sida fueron una de las principales causas de morbimortalidad en pacientes jóvenes1. Desde el pico alcanzado en 2004, los casos de muertes relacionadas con el sida se han reducido en más de un 61%2. La mortalidad ha disminuido un 42% desde el año 2010. La mejora de los programas de tratamiento antirretroviral (TAR) eficaz no solo ha contribuido a este descenso en la mortalidad asociada al VIH3, sino que además ha ayudado a reducir la transmisión de la infección en aquellos pacientes que consiguen una adecuada supresión virológica4–6. Sin embargo, y a pesar de que desde el año 2010 las nuevas infecciones por VIH disminuyeron alrededor de un 30%, a finales del año 2020 se diagnosticaron aproximadamente 1,5 millones de nuevos casos de VIH en el mundo2.
En España se diagnostican anualmente más de 3000 nuevos casos de infección por VIH7, cifra que ha venido manteniéndose estable en los últimos años. En la Comunidad de Madrid (CM), los últimos datos que tenemos disponibles indican que, al menos, 21.400 personas viven con VIH, y el 27,5% (5877) había desarrollado sida. La incidencia en la CM reportada hasta 2019 estaba en torno a 1000 nuevos diagnósticos anuales desde el año 2007, siendo los registros publicados posteriormente aún incompletos8.
La mayor parte de los nuevos diagnósticos de infección por VIH proceden de personas que desconocen su estado serológico3, por lo que poner el foco en esta fracción no diagnosticada de la población y ofrecerles TAR precoz es fundamental para evitar la transmisión de la infección9. En nuestro país aún se estima un 13% de casos no diagnosticados y un diagnóstico tardío cercano al 50%7, lo cual conlleva un impacto negativo tanto para los pacientes como a nivel de salud pública ante la falta de control epidemiológico. Los servicios de urgencias son un punto crítico a la hora disminuir las oportunidades de diagnóstico perdidas, donde se estima que se producen una de cada 3 oportunidades perdidas10.
En nuestro centro, un hospital de tercer nivel, se atienden alrededor de 200 nuevas infecciones al año, cerca del 20% del total de los nuevos diagnósticos de la CM, cuya situación epidemiológica es similar a la del territorio nacional8.
El objetivo de este trabajo es identificar, dentro del área de cobertura asistencial del centro, dónde se diagnostican el mayor número de nuevos casos, con el fin de desarrollar acciones conjuntas entre urgencias, atención primaria y atención hospitalaria que permitan establecer un diagnóstico precoz, un circuito de derivación rápida y fortalecer programas de información y prevención con los agentes comunitarios.
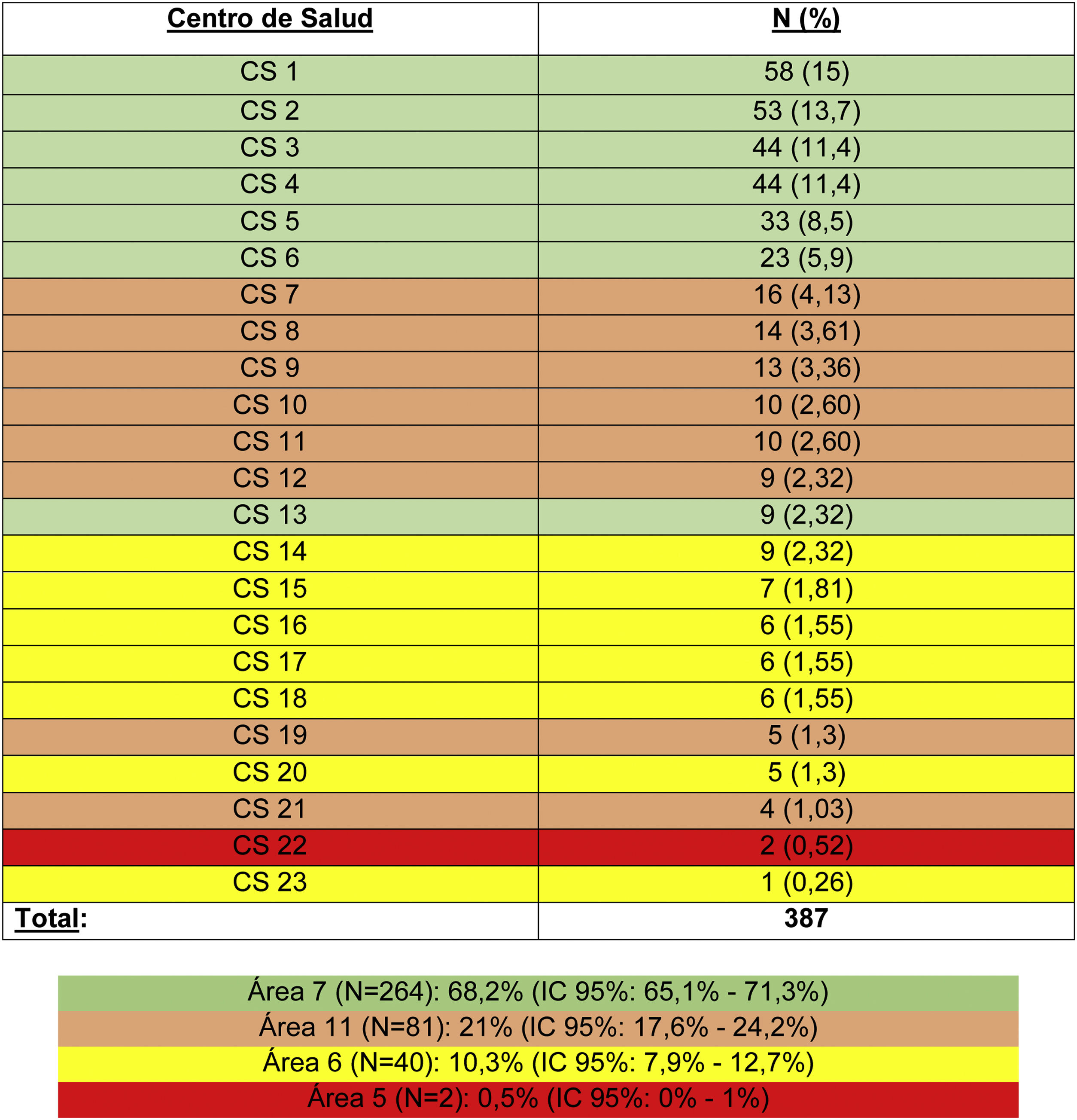
MétodosDiseño del estudio y participantesSe trata un estudio descriptivo, observacional, retrospectivo, para evaluar la distribución geográfica de los nuevos diagnósticos de VIH en el área asistencial del Hospital Universitario Fundación Jiménez Díaz (HUFJD) y sus 23 centros de salud (CS) adscritos, distribuidos en 4 Áreas Sanitarias de la CM (tabla 1)11. Se incluyeron todos los pacientes, mayores de 18 años, con nuevo diagnóstico de infección por VIH en el periodo comprendido entre el 1 de enero de 2018 y el 31 de diciembre de 2019. Se excluyeron aquellos pacientes diagnosticados fuera de dichos periodos de tiempo. Se recogieron datos epidemiológicos, clínicos, analíticos, así como los relacionados con el TAR, la situación inmunovirológica y la coinfección con otros virus, entre otras variables.
Distribución de los nuevos diagnósticos VIH por centro de salud
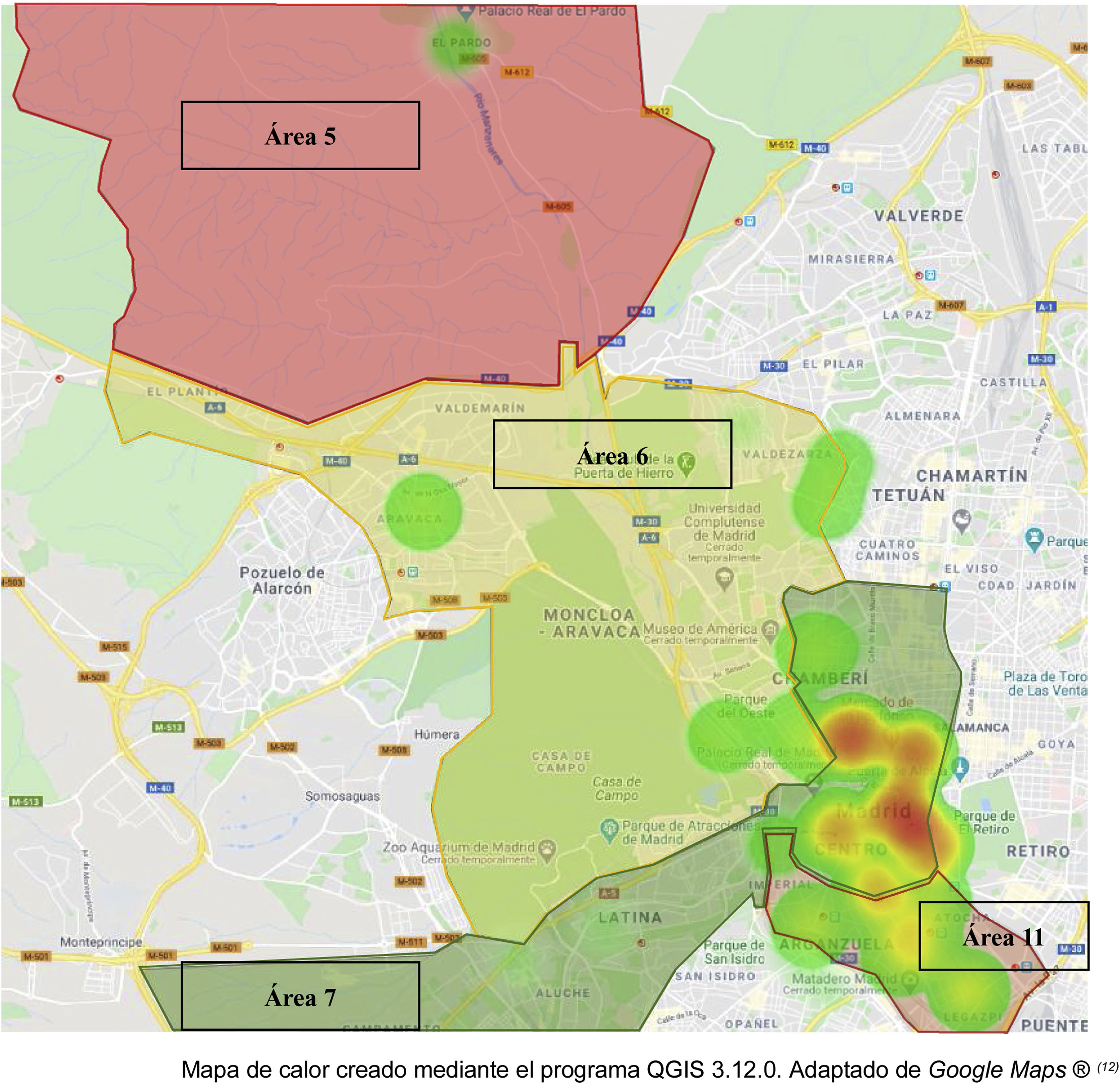
Se muestran ordenados por frecuencia decreciente el número y el porcentaje de nuevos diagnósticos de VIH por centros de salud (CS) asociado al Hospital Universitario Fundación Jiménez Díaz en el periodo de estudio. Se han codificado los CS en números. En color se agrupan los centros de salud por Áreas Sanitarias. En verde los CS pertenecientes al Área 7, en marrón los pertenecientes al Área 11, los amarillos al Área 6 y el rojo al Área 5. En 4 CS se concentra el 51,4% de los nuevos casos, en 6 el 65,9% y en 9 el 77%.
Las variables categóricas se presentaron con frecuencias y se compararon mediante la prueba exacta de Fisher o la prueba de Chi-Cuadrado de Pearson; las variables continuas se presentaron como media y desviación estándar o mediana y rango intercuartílico, y se compararon mediante la prueba de la t de Student o la prueba de la U de Mann-Whitney. El análisis descriptivo de las variables se realizó mediante el programa estadístico IBM SPSS Statistics Base versión 25.0 con un nivel de significación de 0,05. Se realizó, mediante el programa QGIS 3.12.0, un mapa12 de calor o Heatmap donde quedan representadas las distintas localizaciones de los CS adscritos al HUFJD.
Aprobación ética y consentimiento de los participantesToda la investigación se llevó a cabo de acuerdo a las recomendaciones que figuran en la Declaración de Helsinki, las Normas de Buena Práctica Clínica (BPC) y acorde al Reglamento (UE) 2016/679 del Parlamento europeo y del Consejo de 27 de abril de 2016 de Protección de Datos (RGPD), de Protección de Datos de Carácter Personal, así como a la Ley 41/2002, de la Autonomía del paciente. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Instituto de Investigación Sanitaria Fundación Jiménez Díaz (CEIm-FJD) (TFG034-19). Todos los participantes dieron su consentimiento para la recogida de los datos de la historia clínica electrónica.
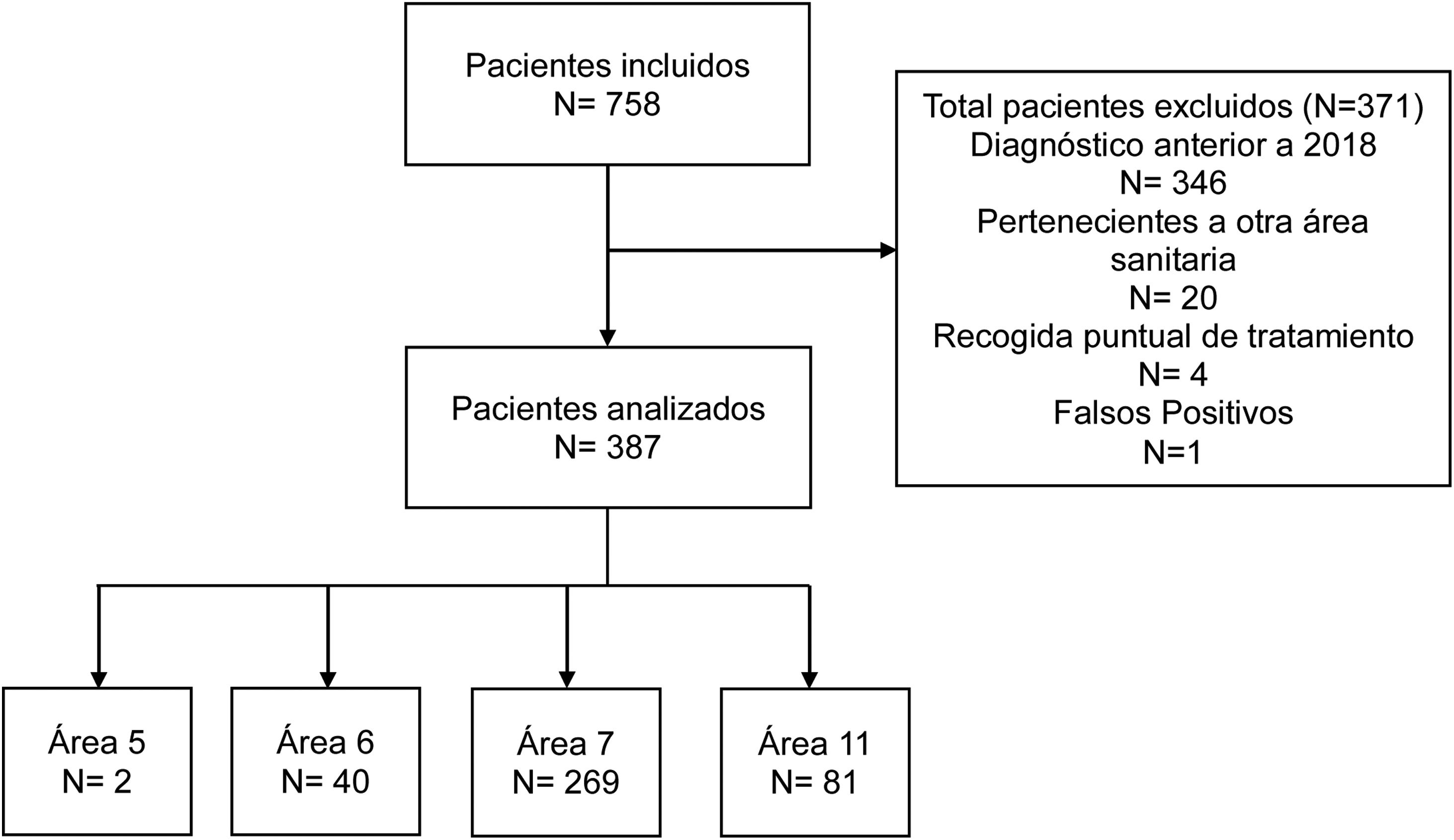
ResultadosSe registraron inicialmente 758 pacientes con diagnóstico de VIH con nuevo seguimiento en nuestro Hospital, entre el 1 de enero del 2018 y el 31 de diciembre de 2019; de ellos fueron analizadas finalmente un total de 387 personas que viven con VIH que iniciaron por primera vez TAR. Los pacientes que pertenecían a otra área sanitaria fueron excluidos (fig. 1).
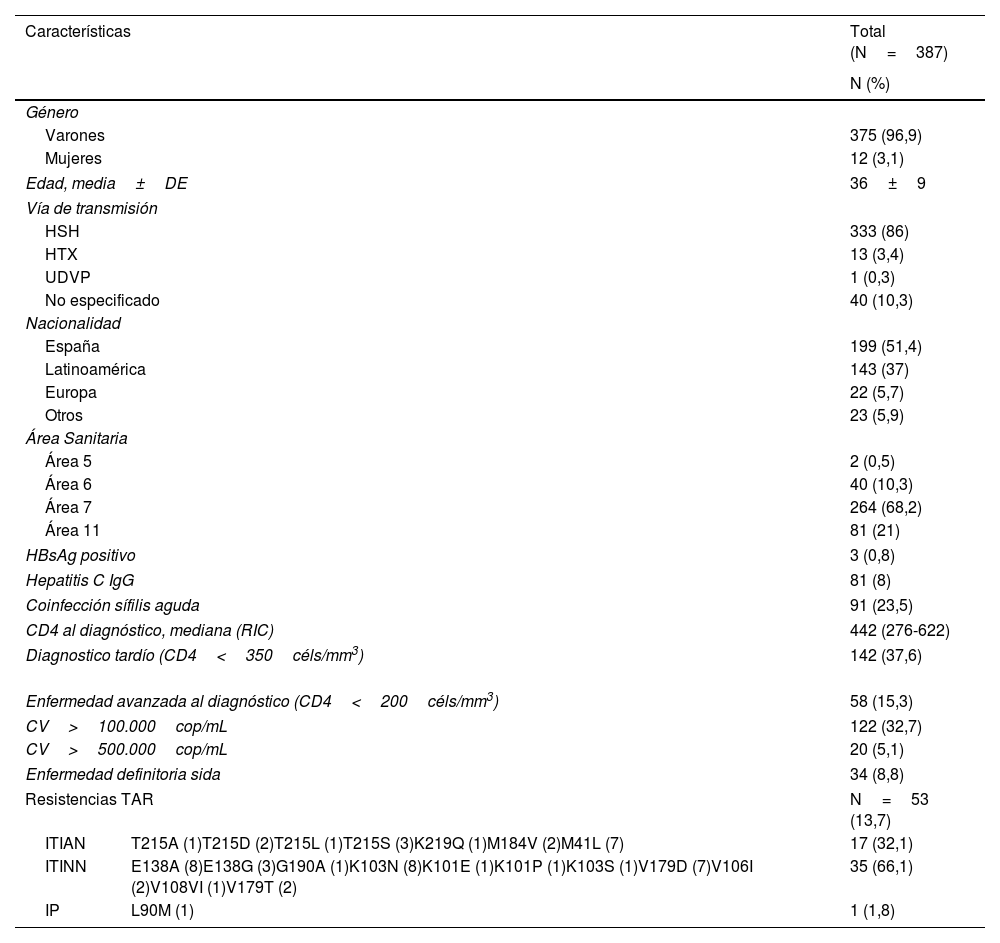
Las características principales de los pacientes incluidos en el estudio se muestran en la tabla 2. La media de edad fue de 36±9 años y los participantes, en su mayoría, fueron hombres (96,9%) de nacionalidad española (41,4%). La vía sexual fue el modo predominante de transmisión (89,4%) y el 86% de los participantes eran hombres gais, bisexuales, y otros hombres que tenían sexo con otros hombres. El 15,3% de los participantes se manifestaron con un diagnóstico avanzado de la enfermedad (CD4+<200cels/mm3) y el 9,5% se diagnosticaron con una enfermedad definitoria de sida. El 32,7% de los participantes tenían una carga viral del ARN-VIH-1 (CV)>100.000 copias/mL y el 5,1% CV>500.000 copias/mL. El 13,7% se presentaron con mutaciones de resistencia al diagnóstico, siendo las mutaciones K103N (15,1%), E138A (15,1%) y la V179D (13,2%) las más frecuentes.
Características principales de la población
| Características | Total (N=387) | |
|---|---|---|
| N (%) | ||
| Género | ||
| Varones | 375 (96,9) | |
| Mujeres | 12 (3,1) | |
| Edad, media±DE | 36±9 | |
| Vía de transmisión | ||
| HSH | 333 (86) | |
| HTX | 13 (3,4) | |
| UDVP | 1 (0,3) | |
| No especificado | 40 (10,3) | |
| Nacionalidad | ||
| España | 199 (51,4) | |
| Latinoamérica | 143 (37) | |
| Europa | 22 (5,7) | |
| Otros | 23 (5,9) | |
| Área Sanitaria | ||
| Área 5 | 2 (0,5) | |
| Área 6 | 40 (10,3) | |
| Área 7 | 264 (68,2) | |
| Área 11 | 81 (21) | |
| HBsAg positivo | 3 (0,8) | |
| Hepatitis C IgG | 81 (8) | |
| Coinfección sífilis aguda | 91 (23,5) | |
| CD4 al diagnóstico, mediana (RIC) | 442 (276-622) | |
| Diagnostico tardío (CD4<350céls/mm3) | 142 (37,6) | |
| Enfermedad avanzada al diagnóstico (CD4<200céls/mm3) | 58 (15,3) | |
| CV>100.000cop/mL | 122 (32,7) | |
| CV>500.000cop/mL | 20 (5,1) | |
| Enfermedad definitoria sida | 34 (8,8) | |
| Resistencias TAR | N=53 (13,7) | |
| ITIAN | T215A (1)T215D (2)T215L (1)T215S (3)K219Q (1)M184V (2)M41L (7) | 17 (32,1) |
| ITINN | E138A (8)E138G (3)G190A (1)K103N (8)K101E (1)K101P (1)K103S (1)V179D (7)V106I (2)V108VI (1)V179T (2) | 35 (66,1) |
| IP | L90M (1) | 1 (1,8) |
CV: carga viral de VIH; DE: desviación estándar; HBsAg: antígeno de superficie del virus de la hepatitis B, HSH: hombres que tienen sexo con hombres; HTX: heterosexuales; IP: inhibidores de proteasa; ITIAN: inhibidores de transcriptasa inversa análogos de nucleósidos; ITINN: inhibidores de transcriptasa inversa no análogos de nucleósidos; RIC: rango intercuartílico; TAR: terapia antirretroviral; UDVP: usuarios de drogas por vía parenteral.
En cuanto a la distribución geográfica por Áreas de Salud, observamos que el 68,2% (IC 95%: 65,1-71,3) de los participantes pertenecían al Área Sanitaria 7 (fig. 2). El 51,4% (IC 95%: 48,9-53,9) de las personas pertenecían a 4 CS y 9 CS incluían al 77% (IC 95%: 74,3-79,7) de los sujetos, siendo el CS-1 el que concentraba un mayor número de casos, el 15% (IC 95%: 12,6-17,4) (tabla 1). En el mapa de calor o Heatmap se reflejan las distintas localizaciones de los CS adscritos a nuestro Hospital. Se muestra mediante colores aquellos CS donde se concentra un mayor número de personas diagnosticadas en el periodo de estudio (fig. 2).
DiscusiónLos resultados que observamos en nuestro estudio muestran que aproximadamente dos tercios de los nuevos diagnósticos de infección por VIH que se realizan en el área asistencial del HUFJD pertenecen, la mayoría, a una sola Área Sanitaria. Con este estudio pretendemos identificar las zonas donde se detectan un mayor número de nuevas infecciones en el área asistencial del HUFJD para establecer acciones de mejora futuras.
Uno de los grandes retos en el control de la epidemia del VIH es poner el foco en diagnosticar a aquellas personas que desconocen su estado serológico, ya que la mayor parte de las transmisiones se producen a través de personas no identificadas, por lo que detectar a estos pacientes y ofrecerles TAR precoz es fundamental para evitar la transmisión del VIH13,14. En el año 2021 más de 38 millones de personas vivían con el VIH en todo el mundo y aproximadamente 10 millones desconocían su estado serológico o no tenían acceso al TAR2, habiéndose estimado cómo estas pueden suponer la fuente de transmisión de casi el 75% de las nuevas infecciones13.
Asimismo, el diagnóstico tardío sigue siendo uno de los principales retos a los que se enfrentan los países de todo el mundo. En Europa más del 40% de los adultos diagnosticados en el año 2020 se presentaron con cifras de CD4+<350céls/mm315. En España, el escenario es bastante parecido, y según los últimos datos disponibles, el 49,8% de los diagnósticos para el año 2021 fueron tardíos, siendo el 30,1% pacientes que presentaron cifras de CD4+<200céls/mm37, datos ligeramente superiores a los que observamos en nuestra cohorte. En la CM, se notificaron cerca de 9500 nuevos casos de infección VIH en el periodo 2012-2022, de los cuales alrededor del 11% habían sido diagnosticadas en fase sida16, similar a los datos que encontramos en nuestra área. En este sentido, la OMS propone los objetivos 95-95-95 para el año 2030, esto es, que el 95% de las personas que viven con VIH estén diagnosticadas, que el 95% reciba TAR y el 95% mantenga adecuados niveles de supresión virológica17.
Identificar las zonas de mayor transmisión, así como a las personas cuyas prácticas conlleven un mayor riesgo de adquirir la infección por VIH es fundamental, ya que mejorando estrategias de prevención, diagnóstico temprano y tratamiento precoz a los nuevos diagnósticos podremos acercarnos a los objetivos que marca la OMS. La dificultad de hacer llegar las medidas preventivas e informativas a toda la población se puede paliar, en parte, con una optimización de los recursos disponibles y su implementación en las áreas donde la infección por VIH sea más incidente. Esta estrategia, ya iniciada en los Estados Unidos, supone un pilar fundamental para intentar acabar con la pandemia en los próximos años18. Desde el año 2006 los Centros para el Control y la Prevención de Enfermedades (CDC) de los Estados Unidos recomiendan la realización universal de test VIH a todas las personas que acuden a los servicios de urgencias independientemente del riesgo de adquisición de VIH19. En determinados contextos, esta medida ha demostrado ser una herramienta coste-eficiente para la detección de nuevos casos, aunque su extensión a toda la población es una medida aún por implementar20. En España, en un estudio llevado a cabo en Aragón, se observó que la mitad de los nuevos diagnósticos se habían realizado en atención primaria y aproximadamente un tercio de las oportunidades de diagnóstico perdidas se dieron en los servicios de urgencias10.
Es por ello que disponer de un análisis detallado de las áreas geográficas con mayor incidencia de VIH, así como identificar a las poblaciones y prácticas de riesgo más relevantes, nos permitiría focalizar nuestra intervención en las zonas y grupos de población seleccionados mediante la prevención, el diagnóstico temprano y el tratamiento precoz para lograr el mayor impacto posible en la reducción de la transmisión del VIH.
Recomendaciones actualizadas y nuevos programas de cribado han mostrado cómo el aumento del cribado serológico en el servicio de urgencias21 permite aumentar el número de diagnósticos de la infección por VIH e iniciar el tratamiento de una forma precoz22. Es importante destacar en este sentido cómo el 32% de nuestra cohorte presentaba cargas virales de VIH-1 al diagnóstico superiores a 100.000copias/mL, y un 5% mayores de 500.000, cuyo componente potencial de transmisión es más elevado. Diagnosticar y tratar lo antes posible es la única herramienta para conseguir la indetectabilidad y con ello la intransmisibilidad, persiguiendo así un impacto epidemiológico eficaz.
En nuestro estudio, identificamos aquellas zonas donde el número de nuevos casos diagnosticados es más prevalente, analizando los grupos de riesgo y las vías de transmisión asociadas en el momento del diagnóstico. Conocer esta información nos sirve de punto de partida para poder diseñar, ofrecer e implementar estrategias de diagnóstico, tratamiento precoz, así como ciertas medidas preventivas con el objetivo de intentar reducir la transmisión y la incidencia de nuevos casos en aquellas zonas diana, programas que deben ser abordados de manera conjunta con atención primaria, servicios de urgencias y, preferiblemente, con grupos comunitarios. Los estudios disponibles apoyan la eficacia de la profilaxis preexposición como tratamiento preventivo frente al VIH entre las personas de alto riesgo, especialmente cuando se utiliza en combinación con otros métodos preventivos23. Fomentar el uso de diferentes medidas preventivas, facilitar y promover el cribado sistemático, así como el acceso a la profilaxis preexposición y la profilaxis postexposición deben ser algunas de las prioridades que habría que contemplar potenciar en estas áreas24.
En el presente trabajo, vemos que en 4 CS se concentran el 51,4% de los nuevos diagnósticos en el periodo comprendido entre el 1 de enero del 2018 y el 31 de diciembre de 2019. Además, observamos que el 68,2% de los participantes pertenecían a una misma área (fig. 2). En cuanto a la epidemiología de nuestra población, observamos que el mayor número de nuevos diagnósticos lo comprenden hombres gais, bisexuales y otros hombres que tiene sexo con hombres con una media de edad de 36±9 años. Así pues, las eventuales estrategias de diagnóstico y tratamiento precoz, y prevención, deberán ir dirigidas a personas con prácticas que conllevan un mayor riesgo, fundamentalmente en aquellos escenarios en los cuales los recursos son más limitados. Cabe señalar también la fuerte prevalencia de población proveniente de otros países, fundamentalmente de Latinoamérica, lo cual debe hacernos reflexionar sobre la necesidad de adecuar estrategias dirigidas a dicha población y evitar la presencia de barreras en el acceso al cribado, diagnóstico y tratamiento de esta entidad, ya sea por falta de información, ya sea por dificultad en el acceso.
Nuestro estudio presenta varias limitaciones. En primer lugar, el diseño del mismo, pues se trata de un estudio observacional y retrospectivo. En segundo lugar, podemos haber infraestimado el número de nuevos diagnósticos ya que no se han incluido en el estudio aquellos pacientes que, pese a haber sido diagnosticados durante el periodo del estudio, iniciaron el TAR en otro centro, fuera del periodo analizado o bien se hubiera perdido su seguimiento entre el diagnóstico y el inicio del TAR. En tercer lugar, el estudio analiza una secuencia temporal de 2 años, desconociendo la tendencia de años anteriores, por lo que sería interesante realizar estudios semejantes incluyendo una mayor franja temporal para poder así caracterizar mejor las poblaciones con prácticas en contextos de mayor riesgo analizando las posibles variaciones con el paso del tiempo. En cuarto lugar, no es posible extrapolar directamente nuestros resultados para el resto de las Áreas Sanitarias de la CM, sin embargo, sí consideramos que el modelo de optimización de recursos en áreas de mayor incidencia de casos con VIH podría ser un modelo eficaz y extrapolable.
ConclusionesEn conclusión, la mayoría de los nuevos diagnósticos por VIH en nuestra Área Sanitaria se da en personas jóvenes, principalmente hombres gais, bisexuales y otros hombres que tiene sexo con hombres, concentrándose casi dos tercios de los casos en una sola Área Sanitaria.
Por tanto, implementar medidas de prevención, información y diagnóstico precoz, más enfocadas sobre aquellas zonas donde se concentren más casos incidentes de VIH, debería ser una prioridad. Poner el foco y los recursos sobre estas áreas puede ser útil para disminuir el diagnóstico tardío, y consecuentemente, la morbimortalidad, así como la transmisión de la infección, con el objetivo común de intentar acabar con la epidemia del VIH en los próximos años. Todo ello basado en estrategias que incluyan derechos fundamentales como la igualdad y la no discriminación, pues se necesita un acceso universal y mantenido al tratamiento de todas las personas que viven con VIH.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
AutoríaAws Waleed Al-Hayani y Alfonso Cabello-Ubeda han contribuido por igual en la elaboración de este trabajo.
Conflicto de interesesLos autores declaran el siguiente conflicto de interés, financiero o de otro tipo:
AWA declara subvenciones/ honorarios personales/ ayudas para asistencia a congresos de ViiV Healthcare, Gilead, Janssen Cilag y Merck Sharp & Dohme, no relacionados con el trabajo presentado.
ACU declara subvenciones/ honorarios personales/ ayudas para asistencia a congresos de ViiV Healthcare, Gilead, Janssen Cilag y Merck Sharp & Dohme, no relacionados con el trabajo presentado.
MG declara subvenciones/ honorarios personales/ ayudas para asistencia a congresos de ViiV Healthcare, Gilead, Janssen Cilag y Merck Sharp & Dohme, no relacionados con el trabajo presentado.
El resto de los autores del trabajo no declararon ningún conflicto de intereses.
Los autores del presente estudio desean expresar su agradecimiento a todos los participantes del estudio. Nos gustaría mostrar nuestro agradecimiento a nuestros compañeros, profesionales de medicina, enfermería y otras áreas de atención primaria y servicios de urgencias de la Comunidad de Madrid por su enorme labor y dedicación en la atención y el cuidado continuado de todas las personas que viven con VIH.