El status epiléptico (SE) es una emergencia neurológica. Ciertas características clínicas y antecedentes personales del paciente presentan utilidad pronoóstica y podrían contribuir a la toma de decisión terapéutica.
ObjetivosDescribir las características demográficas y clínicas en pacientes ≥65años divididos en subgrupos. Definir variables predictivas y pronósticas.
Material y métodosSe realizó un estudio observacional retrospectivo de todos los casos de SE convulsivos (SEC) y no convulsivos (SENC) ingresados al Hospital Privado de Comunidad entre 2006 y 2013. Los grupos etarios fueron subcategorizados según la Organización Mundial de la Salud (OMS) en: 65-74años (G1), 75-84años (G2) y ≥85años (G3).
ResultadosSe registraron 289 pacientes con SE ≥65años. 84 pacientes (29,1%) pertenecían al G1, 141 (48,8%) al G2 y 64 (22,1%) al G3. El sexo femenino fue el más prevalente. El G3 presentó el menor porcentaje de antecedente de epilepsia (9,4%). No hubo diferencia en la proporción SEC-vs-SENC entre los grupos. La enfermedad cerebrovascular (ECV) fue la presentación más prevalente en los grupos, siendo el dosaje bajo de drogas antiepilépticas mayor en G1 (p=0,08). La letalidad al día30 fue 46,8% (G3), 30,9% (G1) y 36,2% (G2) (p=0,13). Los pacientes del G1 presentaron mayor recurrencia (p=0,001). El costo total de internación fue mayor para G1 (p=0,005).
ConclusiónExiste una tendencia a presentar SE como primera crisis en G3. El SE en edad avanzada tiene una tendencia a ocurrir sin antecedente de epilepsia. La causa sintomática aguda más frecuente es la ECV. La edad es un factor de mal pronóstico. De aquí la importancia del presente estudio, en aportar datos relacionados a esta patología en adultos mayores.
Status epilepticus (SE) is a neurological emergency. Certain clinical features and personal patient history have prognostic utility and could contribute to therapeutic decision-making.
ObjectivesTo describe the demographic and clinical characteristics in patients ≥65years divided into subgroups. To define predictive and prognostic variables.
Material and methodsA retrospective observational study was conducted on all cases of convulsive (CSE) and non-convulsive (NCSE) SE admitted to the Hospital Privado de Comunidad between 2006 and 2013. Age groups were subcategorized according to the World Health Organization (WHO): 65-74years (G1), 75-84years (G2), and ≥85years (G3).
ResultsA total of 289 patients with SE aged ≥65years were recorded. 84 patients (29.1%) belonged to G1, 141 (48.8%) to G2, and 64 (22.1%) to G3. Females were the most prevalent gender. G3 had the lowest percentage of epilepsy history (9.4%). There was no difference in the CSE-vs-NCSE ratio between the groups. Cerebrovascular disease (CVD) was the most prevalent presentation in the groups, with a higher low-dose of antiepileptic drugs in G1 (P=.08). 30-day lethality was 46.8% (G3), 30.9% (G1), and 36.2% (G2) (P=.13). G1 patients had a higher recurrence rate (P=.001). The total hospitalization cost was higher for G1 (P=.005).
ConclusionThere is a trend to present SE as the first crisis in G3. SE in the elderly tends to occur without a history of epilepsy. The most frequent acute symptomatic cause is CVD. Age is a poor prognostic factor. Hence, the importance of this study in providing data related to this pathology in older adults.
El periodo ictal en las crisis epilépticas suele presentar corta duración: 1 a 3minutos en las crisis tónico-clónicas bilaterales y una duración menor, de escasos segundos, en las crisis focales1, mientras que el status epiléptico (SE) es una emergencia neurológica frecuente que causa alta mortalidad y daño neuronal irreversible si no se trata rápidamente2,3. La incidencia de SE en pacientes de todas las edades en Estados Unidos oscila entre 18,3 y 41 por 100.000 personas/año4. Y en nuestra población la tasa bruta anual de incidencia fue de 56,6 SE/100.000 adultos/año (61,2 SE/100.000 hombres/año y 54,1 SE/100.000 mujeres/año)5. La incidencia de SE incrementa en adultos mayores4-8.
Comúnmente la presentación es no convulsiva, siendo la enfermedad cerebrovascular la causa más frecuente. En los casos de status epiléptico convulsivo, el mismo suele ser de inicio focal con generalización secundaria. La mortalidad a corto y a largo plazo también incrementa con la edad. La misma constituye el factor de riesgo independiente más importante5-10. El SE puede ocurrir con o sin historia previa de crisis epiléptica o epilepsia. En adultos mayores, en más del 70% se presenta con SE como de novo11. La etiología de SE del adulto mayor suele ser sintomática aguda o remota. Luego del primer episodio de SE la tasa de mortalidad es de alrededor del 38% en adultos mayores de 60 a 79años, y en algunos reportes la mortalidad asciende hasta en un 50% después de los 80años12. Los adultos mayores presentan mayor vulnerabilidad a las complicaciones del SE: neumonía aspirativa y daño físico durante la crisis. Presentan mayor frecuencia de efectos adversos de los tratamientos (drogas antiepilépticas, ventilación mecánica y anestésicos utilizados en los casos refractarios)2.
En la actualidad no se cuenta con información comparativa necesaria en relación al SE en adultos mayores tanto en Latinoamérica como en Argentina. El conocimiento de las características específicas de esta patología en los pacientes adultos mayores es de relevancia para el planeamiento de los cuidados y la distribución de los recursos. Por tal motivo se llevó a cabo la realización del presente trabajo.
Objetivos- •
Describir las características demográficas y clínicas del SE en adultos ≥65años.
- •
Realizar análisis comparativo de sexo, antecedente de epilepsia, proporción de status epiléptico convulsivo/no convulsivo, etiología, etiología potencialmente fatal, refractariedad, letalidad al día30, letalidad en internación, días de internación, recurrencia y costos entre los subgrupos etarios: 65-74años, 75-84años y ≥85años.
En nuestra institución se atiende una población cautiva de individuos que pertenecen al Instituto Nacional de Servicios Sociales para jubilados y pensionados (INSSJyP) y a planes prepagos del hospital. Esta población se compone predominantemente de personas de tercera edad (>65años), y todos los integrantes de esta población se atienden de forma exclusiva en nuestra institución mediante un sistema de cápita (población «cautiva»), tanto para las prácticas ambulatorias como para las de alta complejidad.
Cabe aclarar que el hecho de que en la población cautiva predominen los pacientes del INSSJyP hace que este grupo tenga mayoritariamente ingresos muy bajos en concepto de jubilación o pensión, otorgando a esta institución privada un perfil socioeconómico comparable al de la población general argentina. Nuestro hospital presenta atención neurológica por guardia durante 24 horas los 365días del año. Los equipos de electroencefalograma (EEG) se encuentran disponibles las 24horas del día, los 7días de la semana, para ser utilizados por el neurólogo de guardia.
Los casos con diagnóstico definitivo de SE fueron sospechados en guardia, en internación (sala general, unidad de cuidados intensivos o unidad de cuidados neurológicos), o registrados por EEG en consultorio y derivados a la urgencia para su hospitalización. Toda la información requerida para el siguiente trabajo fue analizada y obtenida de una base de datos electrónica que presenta el servicio de neurología de los status epilépticos convulsivos (SEC) y no convulsivos (SENC). La misma cuenta con información acerca del tipo, la duración, la semiología, el tratamiento y la etiología del SE, así como de las enfermedades asociadas, las complicaciones, el desenlace al día30, los resultados de estudios (laboratorio, EEG, TC o RM), los datos demográficos y la historia médica del paciente.
Se utilizó la clasificación de la Organización Mundial de la Salud (OMS) para definir los grupos etarios: 65-74: adulto mayor joven; 75-84: adulto medio; ≥85: adulto mayor.
Investigación de los casosLos pacientes con SE fueron identificados mediante observación prospectiva y evaluación retrospectiva de los registros al alta hospitalaria.
De la población atendida en nuestro centro, se registraron prospectivamente todos los casos de status epiléptico (SE), convulsivos (SEC) y no convulsivos (SENC), consecutivos entre los años 2006 y 2013.
Se incluyó en este estudio a todos los pacientes con edad ≥65años. Se definieron tres grupos etarios (según clasificación OMS): 65-74años, 75-84años y ≥85años.
Definición del status epilépticoSe definió al SE como una crisis epiléptica que dura más de 30minutos o crisis intermitentes sin recuperación de conciencia entre las mismas13.
Status epiléptico convulsivo (SEC): se definió como cualquier tipo de crisis epiléptica clínica con una duración mayor o igual a 30minutos o crisis epilépticas intermitentes, entre las cuales el paciente no recupera el estado total de conciencia y con una duración de 30minutos o más. Esta definición es la utilizada en los estudios epidemiológicos14,15.
Status epiléptico no convulsivo (SENC): es una condición heterogénea que resulta en síntomas y signos clínicos que pueden manifestarse mediante la relación de tres ejes fundamentales: alteración del estado mental y/o consciencia, alteración del comportamiento y ausencia de movimientos tónicos, clónicos o tónico-clónicos, como consecuencia de la existencia de actividad epiléptica continua o recurrente en el cerebro. Se define como actividad epiléptica continua en el EEG de 30minutos o más de duración, generalizada o focal, en pacientes sin presencia de síntomas ictales evidentes (p.ej., clonus epiléptico)16,17. Para definir actividad epiléptica continua en el EEG se usaron los criterios de Young modificados18.
EtiologíaLas etiologías del SE se clasificaron en sintomática aguda, sintomática remota e idiopática-desconocida, usando la definición propuesta por Hauser14 y utilizadas en estudios previos.
Las condiciones médicas previas de causa no aguda del SE no fueron incluidas dentro de las etiologías sintomáticas agudas, y sí fueron incluidas como sintomáticas remotas. Las etiologías sintomáticas remotas incluyeron a pacientes con SE sin una causa aguda precipitante, pero con historia de lesión del SNC temporalmente remoto al primer episodio no provocado de SE. Las etiologías sintomáticas agudas del SE fueron definidas en asociación temporal (7días) con una causa subyacente. Los SE sin etiología aguda o causa remota sintomática se clasificaron como de etiología desconocida.
Otras definiciones- •
Letalidad al día 30. Fue definida como muerte asociada con el SE, ocurrida desde el inicio del SE hasta el día 30.
- •
Etiología potencialmente fatal. Todos los pacientes con etiología sintomática aguda, excepto aquellos por suspensión o niveles bajos de fármacos antiepilépticos y de causa tóxica.
- •
Historia previa de epilepsia. Fue definida como la presencia de dos o más episodios de crisis, en su vida.
- •
Status epiléptico refractario. Aquel que carece de respuesta completa al uso apropiado de dos fármacos antiepilépticos (benzodiacepina +fármaco de segunda línea)19,20.
- •
Recurrencia. Reaparición de un nuevo SE posterior a la remisión completa del mismo.
Los costos de cada admisión hospitalaria se consiguieron respecto la fecha índice y se calcularon a valor dólar según cotización de Banco de la Nación de Argentina para los meses de diciembre de 2017, enero y febrero de 2018, tomando como referente el último día hábil de cada mes5.
Análisis estadísticoSe realizó un análisis descriptivo de pacientes con SE mediante frecuencias absolutas, porcentajes, medias y desvíos estándar y/o medianas y cuartiles para variables categoriales, interválicas con distribución normal y distribución no normal, respectivamente. Se aplicó la prueba t de Student de muestras independientes para comparar medias en ambos grupos basales y deltas de puntajeZ. Se utilizó la prueba de Mann-Whitney en casos de asimetría. Se utilizó la prueba de chi-cuadrado de Pearson o la prueba exacta de Fisher para comparar proporciones según cumplimiento de los supuestos de estas pruebas. Cuando se compararon medias entre los tres grupos se realizó un test ANOVA si la distribución de la muestra era normal y un test de Kruskal Wallis si la distribución de la muestra era no normal. Se realizó chi cuadrado con tendencia para evaluar si había diferencia en alguno de los grupos y se utilizaron intervalos de confianza del 95% con nivel de significancia del 5% (p<0,05). Cuando la p fue significativa entre dos grupos, se realizó análisis post hoc, y cuando la p reflejaba tendencia (0,2<p<0,05), también se decidió realizar un análisis post hoc, dado que, para los investigadores, los grupos más 1 y el 3 eran muy diferentes entre sí (los adultos mayores jóvenes y los adultos mayores más ancianos).
Consideraciones éticasEl presente estudio se realizó conforme la Declaración de Helsinki, las Buenas Prácticas de Investigación Clínica, el Código Civil y Comercial de la Nación, la Ley 25326, la Resolución N.° 1480/11 del Ministerio de Salud de la Nación, la Ley 11044 y su decreto reglamentario N.° 3385 de la provincia de Buenos Aires, los POES del CIREI y la normativa que resultare vigente.
Este protocolo fue evaluado por el Consejo Institucional de Revisión de Estudios de Investigación (CIREI) de nuestra institución; luego de su aprobación se registró —si aún aplica— conforme la normativa vigente y posteriormente se dio inicio al estudio.
Se solicitó al CIREI la eximición del requisito de consentimiento informado dadas las características del estudio, retrospectivo, observacional, de riesgo mínimo, con fundamento en la RM 1480/11 Sección A.3-P8 «Excepciones a la obtención del consentimiento» inc. b) y B.1.1.5 inc. b
Los datos utilizados en esta investigación fueron anonimizados en una base de datos protegida con contraseña que pertenece a una computadora del servicio de neurología a la que solo tienen acceso los investigadores principales, los cuales declararon no tener conflicto de intereses.
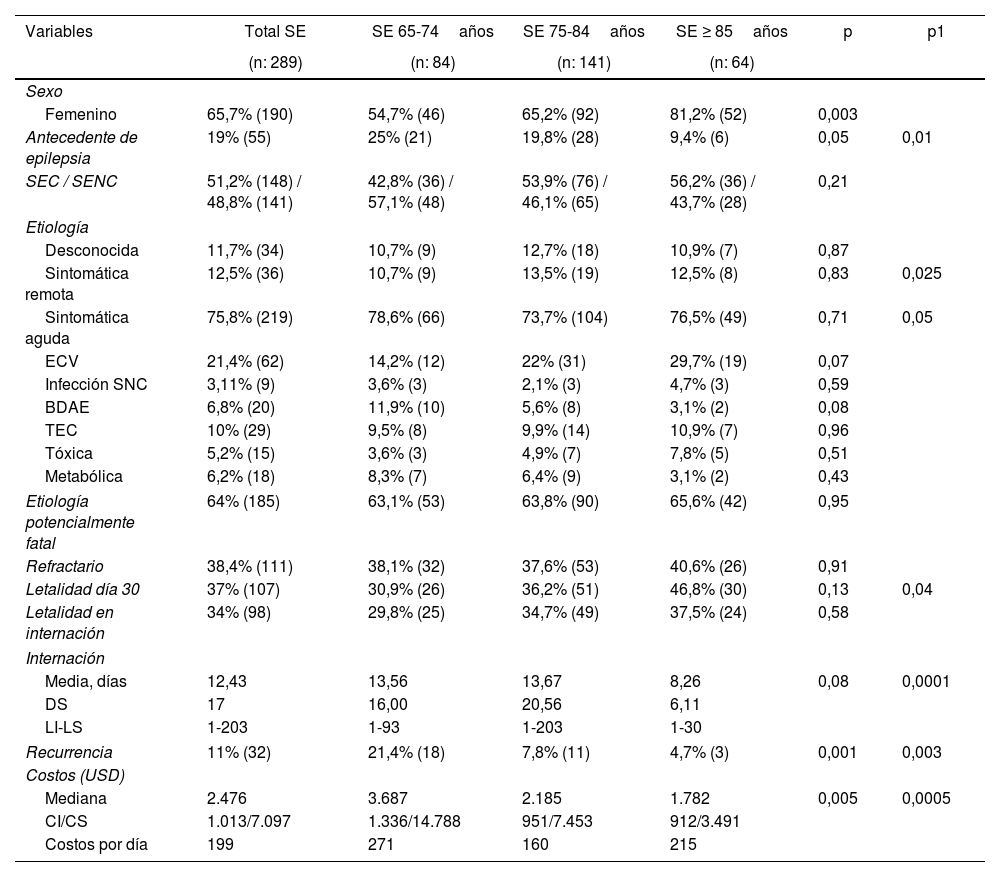
ResultadosPoblación globalSe registraron un total de 289 pacientes con SE ≥65años. El 65,7% pertenecían al sexo femenino, el 19% tuvieron antecedentes de epilepsia. La proporción SEC/SENC fue de 1,05. Dentro de las etiologías, la sintomática aguda presentó la mayor frecuencia (75,8%), siendo la enfermedad cerebrovascular la causa principal (21,4%). La etiología potencialmente fatal se observó en el 64% de los pacientes. La refractariedad fue del 38,4% y la letalidad al día30 del 37%. La media de los días de internación fue de 12,4. La recurrencia fue del 11%. La mediana de los costos totales USD fue 2.476 (tabla 1).
Características demográficas y clínicas de las cohortes en estudio
| Variables | Total SE | SE 65-74años | SE 75-84años | SE ≥ 85años | p | p1 |
|---|---|---|---|---|---|---|
| (n: 289) | (n: 84) | (n: 141) | (n: 64) | |||
| Sexo | ||||||
| Femenino | 65,7% (190) | 54,7% (46) | 65,2% (92) | 81,2% (52) | 0,003 | |
| Antecedente de epilepsia | 19% (55) | 25% (21) | 19,8% (28) | 9,4% (6) | 0,05 | 0,01 |
| SEC / SENC | 51,2% (148) / 48,8% (141) | 42,8% (36) / 57,1% (48) | 53,9% (76) / 46,1% (65) | 56,2% (36) / 43,7% (28) | 0,21 | |
| Etiología | ||||||
| Desconocida | 11,7% (34) | 10,7% (9) | 12,7% (18) | 10,9% (7) | 0,87 | |
| Sintomática remota | 12,5% (36) | 10,7% (9) | 13,5% (19) | 12,5% (8) | 0,83 | 0,025 |
| Sintomática aguda | 75,8% (219) | 78,6% (66) | 73,7% (104) | 76,5% (49) | 0,71 | 0,05 |
| ECV | 21,4% (62) | 14,2% (12) | 22% (31) | 29,7% (19) | 0,07 | |
| Infección SNC | 3,11% (9) | 3,6% (3) | 2,1% (3) | 4,7% (3) | 0,59 | |
| BDAE | 6,8% (20) | 11,9% (10) | 5,6% (8) | 3,1% (2) | 0,08 | |
| TEC | 10% (29) | 9,5% (8) | 9,9% (14) | 10,9% (7) | 0,96 | |
| Tóxica | 5,2% (15) | 3,6% (3) | 4,9% (7) | 7,8% (5) | 0,51 | |
| Metabólica | 6,2% (18) | 8,3% (7) | 6,4% (9) | 3,1% (2) | 0,43 | |
| Etiología potencialmente fatal | 64% (185) | 63,1% (53) | 63,8% (90) | 65,6% (42) | 0,95 | |
| Refractario | 38,4% (111) | 38,1% (32) | 37,6% (53) | 40,6% (26) | 0,91 | |
| Letalidad día 30 | 37% (107) | 30,9% (26) | 36,2% (51) | 46,8% (30) | 0,13 | 0,04 |
| Letalidad en internación | 34% (98) | 29,8% (25) | 34,7% (49) | 37,5% (24) | 0,58 | |
| Internación | ||||||
| Media, días | 12,43 | 13,56 | 13,67 | 8,26 | 0,08 | 0,0001 |
| DS | 17 | 16,00 | 20,56 | 6,11 | ||
| LI-LS | 1-203 | 1-93 | 1-203 | 1-30 | ||
| Recurrencia | 11% (32) | 21,4% (18) | 7,8% (11) | 4,7% (3) | 0,001 | 0,003 |
| Costos (USD) | ||||||
| Mediana | 2.476 | 3.687 | 2.185 | 1.782 | 0,005 | 0,0005 |
| CI/CS | 1.013/7.097 | 1.336/14.788 | 951/7.453 | 912/3.491 | ||
| Costos por día | 199 | 271 | 160 | 215 | ||
SE: status epiléptico, primer episodio. SEC: status epiléptico convulsivo. SENC: status epiléptico no convulsivo. ECV: enfermedad cerebrovascular. BDAE: suspensión o niveles bajos de fármacos antiepilépticos. TEC: traumatismo encéfalocraneal. DS: desvío estándar. LI: límite inferior. LS: límite superior.
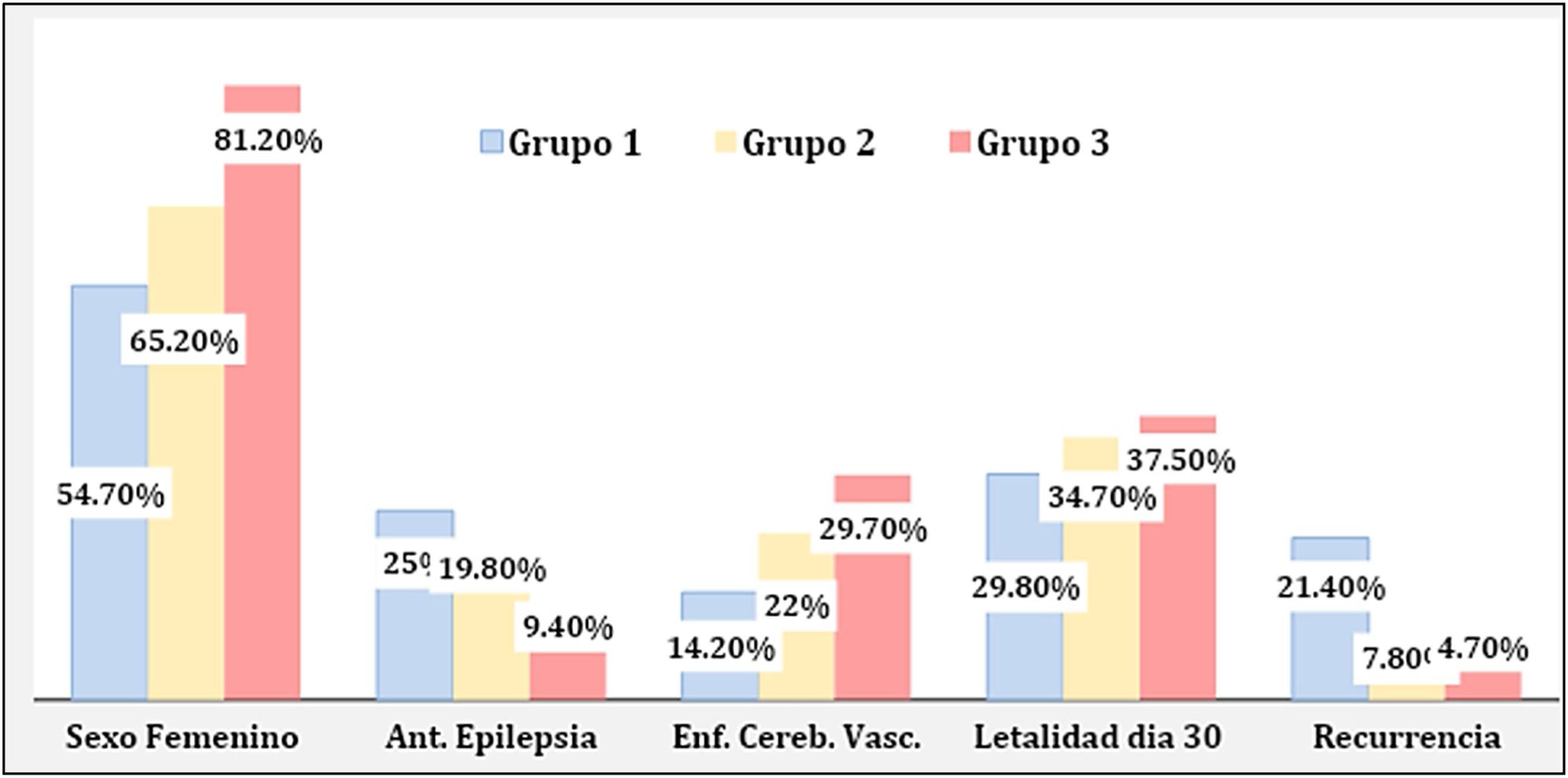
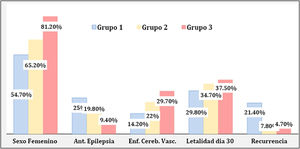
Se dividió en tres grupos etarios a los pacientes con SE para el análisis: 84 pacientes entre 65 y 74años (grupo1), 141 pacientes entre 75 y 84años (grupo2) y 64 pacientes ≥85años (grupo3). El sexo femenino representó el mayor porcentaje en los tres grupos etarios, siendo estadísticamente más frecuente en el grupo3 (p=0,003).
Los pacientes del grupo3 presentaron (p=0,05) menor porcentaje de antecedentes de epilepsia (9,4%) en relación con los de los grupos1 y2 (25% y 19,8%), la cual fue estadísticamente significativa al comparar entre los grupos1 y3 (p=0,01).
No hubo diferencia en la proporción del tipo de SE (SEC vs SENC) entre los tres grupos etarios.
La etiología sintomática aguda fue la causa más frecuente en los tres grupos etarios, siendo del 78,6%, del 73,7% y del 76,5%, respectivamente. Dentro de las causas sintomáticas agudas, la enfermedad cerebrovascular representó el mayor porcentaje en los tres grupos. Se evidenció mayor proporción de ECV dentro del grupo3 (p=0,075). Con respecto a la etiología relacionada a suspensión o niveles bajos de fármaco antiepiléptico (BDAE), la misma fue más prevalente en el grupo1 (p=0,08). Al realizar análisis comparativo post hoc entre los grupos1 y3, se obtuvo una p estadísticamente significativa para ambas variables (p=0,025 y p=0,05). El porcentaje de refractariedad fue similar en los tres grupos etarios. La letalidad al día30 fue del 46,8% para el grupo3, del 30,9% para el grupo1 y del 36,2% para el grupo2 (p=0,13). Pudo observarse diferencia estadísticamente significativa al comparar los grupos1 y3 (p=0,04).
Con respecto a la media de días de internación, en el análisis post hoc se observó una diferencia significativa entre los grupos1 y3 (13 vs 8 días, respectivamente) (p=0,0000001).
Los pacientes del grupo1 presentaron mayor recurrencia (p=0,001), con diferencia significativa entre los grupos1 y3 (p=0,003) (fig. 1).
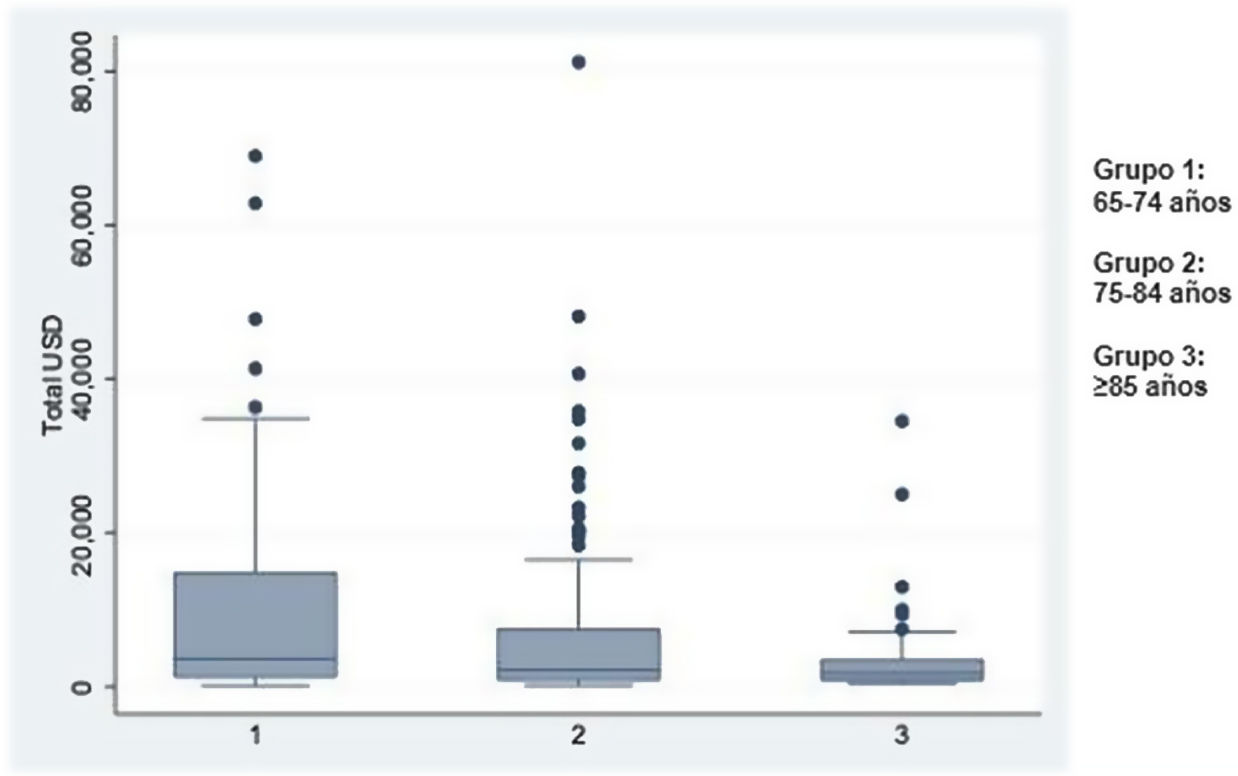
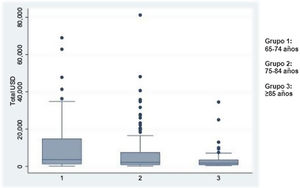
El costo total en dólares durante la internación fue mayor para el grupo1: 3.687 (grupo2: 2.185 y grupo3: 1.782) (p=0,005). Se observó también mayor diferencia entre los grupos1 y3 (p=0,0005) (fig. 2).
DiscusiónEl mundo actual presenta un envejecimiento poblacional, es decir, hay un incremento sostenido de la proporción de adultos mayores dentro del total poblacional. Por tal motivo, la incidencia de SE en adultos mayores está aumentando5,21 y se asocia con una mayor mortalidad, en comparación con otros grupos de edad a nivel mundial.
La edad es un factor de mal pronóstico7,22, probablemente porque los pacientes de edad avanzada experimentan con mayor frecuencia etiologías fatales de SE, aunque no determina la etiología de las crisis en cuanto a sintomáticas agudas vs sintomáticas remotas23. Un estudio de la revista Geriatrics con 130.109 pacientes ≥65años con SE indica una mortalidad del 24,1% para el grupo de edad ≥85años frente al 19% en el grupo de edad de 65-75años24. Una revisión sistemática de 85 estudios de pacientes con SE mostró que los pacientes ancianos tienen mayores tasas de mortalidad y peores resultados a corto y a largo plazo que los pacientes adultos con SE25.
Existe mayor letalidad al día30 en los pacientes más ancianos; en un estudio de 96 pacientes con SE se evidenció que la mortalidad es tres veces mayor en adultos mayores26. Asimismo, pacientes del G3 presentan menor cantidad de días de internación comparado con los adultos mayores más jóvenes (G1). Probablemente esto se deba a la mayor comorbilidad y a la presencia de complicaciones que muestran los ancianos.
Se observa también menor costo total de internación en el grupo de mayor edad. Esto podría relacionarse a la cantidad de días de internación en este grupo etario, como se evidencia en un trabajo de 359 pacientes internados por SE que analiza costos totales27.
Los pacientes de mayor edad con status epiléptico suelen no presentar antecedentes de epilepsia. En adultos ≥65años la ECV es la etiología más frecuente de SE, siendo esta aún mayor en aquellos pacientes ≥85años. Por el contrario, el SE secundario a BDAE se presentó con mayor frecuencia en los pacientes entre 65 y 74años.
El menor riesgo de recurrencia de SE que hallamos en los pacientes adultos mayores (grupo3) creemos que está relacionado con presentar un menor porcentaje de etiología sintomática aguda secundaria a BDAE, y mayor frecuencia de etiologías potencialmente fatales. Estos mismos hallazgos han sido descritos en un estudio de 40 pacientes adultos mayores con SE en el que se evidenció que el 45% se deben a etiología sintomática aguda28.
Los datos del presente trabajo muestran diferencias significativas en la distribución de sexo femenino y una tendencia a presentar SE como primera crisis en el grupo de mayor edad. La edad no se relaciona con la etiología de la crisis, siendo similar para todos los ≥65años. Dentro de las causas sintomáticas agudas, la más frecuente es la ECV. El SE en personas de edad avanzada tiene una tendencia a ocurrir sin antecedente de epilepsia. La edad es un factor de mal pronóstico, ya que se evidenció una mayor tasa de letalidad al día30.
A nuestro entender, existe escasa bibliografía en América Latina relacionada con SE y adultos mayores. De aquí la importancia del presente estudio en aportar datos relacionados con esta patología en adultos mayores.
FinanciaciónLos autores no han recibido financiación.
Conflicto de interesesLos autores no presentan conflicto de intereses.