La variante faringocervicobraquial se caracteriza por disfagia, debilidad de la musculatura orofaríngea, cuello y brazos, con sensibilidad conservada.
Caso clínicoPaciente que acude por cuadro clínico de 6 h de evolución con cefalea hemicraneal derecha, entumecimiento ipsilateral y limitación para la deglución, la cual se exacerba, además de diplopía y disminución de la fuerza en miembros torácicos. Con los resultados paraclínicos y estudios de gabinete se descartó el daño estructural. El tratamiento requirió inmunoglobulina, con lo que se logró la mejoría clínica.
ConclusionesSe busca presentar en este caso una entidad poco frecuente en la que deben considerarse los síntomas atípicos, que requieren de manejo oportuno para mejorar el pronóstico.
The pharyngo-cervico-brachial variant is characterized by dysphagia, weakness of the oropharyngeal, neck and arm muscles, with preserved sensitivity.
Clinical casePatient presented with a 6-hour history of right he μnial headache, ipsilateral numbness and limitation in swallowing, which was exacerbated, in addition to diplopia and decreased strength in the thoracic limbs. Paraclinical and office studies rule out structural damage. The treatment required immunoglobulin, achieving clinical improvement.
ConclusionsIn this case, we seek to present a rare entity where atypical symptoms must be considered, which require timely management to improve the prognosis.
El síndrome de Guillain-Barré (SGB) es la causa más común de parálisis neuromuscular aguda, que afecta aproximadamente a 0,4-2,4/100.000 personas al año. Es una polirradiculoneuropatía sensitivo-motora desmielinizante ascendente de inicio agudo, pero la enfermedad puede presentarse de forma atípica o como una variante clínica1.
La faringocervicobraquial (FCB) es una variante clínica del SGB descrita por Ropper en 1986: es una presentación rara que afecta a entre 0,07 y 0,25 por cada 100.000 personas2. Se caracteriza por presentar de forma aguda o subaguda disfagia, debilidad de la musculatura orofaríngea, cuello y brazos, con sensibilidad conservada3. Mientras que el 5% de los casos en América del Norte y Europa se deben a SGB axonal, esta variante es mucho más común en el norte de China, Japón y en el resto de América4.
El diagnóstico de FCB se establece con base en los criterios propuestos por Nagashima et al., basados en debilidad progresiva orofaríngea, del cuello y brazo simétrica; con arreflexia o hiporreflexia de los brazos y ausencia de debilidad en las piernas. Sin embargo, en algunos casos, la debilidad en las piernas puede estar presente, pero la debilidad faringocérvicobraquial debe ser prominente5,6.
Datos altamente sugestivos de esta entidad son la presencia de un cuadro infeccioso gastrointestinal o respiratorio dentro de las 4semanas anteriores al inicio de la clínica (31%), así como la detección de hiperproteinorraquia sin pleocitosis en el líquido cefalorraquídeo en el 42% de los pacientes6.
Además, otras de las características que apoyan el diagnóstico son la evidencia electrofisiológica de neuropatía y la existencia de anticuerpos antigangliósidos5,6. La asociación más fuerte para FCB es la presencia de anticuerpos IgG anti-GT1a7, que aparece primero con la identificación de asnticuerpos anti-GT1a y anti-GD1a en un paciente con debilidad por FCB asociada, con o sin debilidad leve en las piernas8.
La FCB es una urgencia médica con una historia natural de evolución aceptable, con pronóstico «bueno» en la funcionalidad del paciente; sin embargo, en los que padecen parálisis flácida o trastorno en la deglución, la detección oportuna permite establecer un diagnóstico que influye considerablemente en la toma de decisiones, como asistencia ventilatoria, gammaglobulina, plasmaféresis y medidas de soporte tempranas. Por ello, la prevención de la lesión axonal grave en las primeras etapas de la enfermedad sigue siendo un objetivo importante, porque es un factor limitante clave para lograr un buen resultado a largo plazo9.
Nuestro objetivo es presentar el caso clínico de una paciente con manifestaciones atípicas de la variante faringocervicobraquial del SGB, su abordaje diagnóstico y el manejo terapéutico.
Descripción del casoSe trata de una paciente femenina de 64 años, con antecedente de hipertensión arterial sistémica de diagnóstico reciente, quien ingresó al servicio de urgencias a las 04:00 h con cuadro clínico de 6 h de evolución caracterizado por cefalea hemicraneal derecha, entumecimiento ipsilateral y limitación para la deglución, acompañánda de diplopía y disminución de la fuerza en ambos miembros torácicos. En la anamnesis no manifestó ningún antecedente patológico, ni aplicación de vacunas recientes ni síntomas de infección reciente ni en las últimas 4 semanas.
Durante la exploración física se reportó presión arterial de 160/90 mmHg; el resto de los signos vitales, sin alteraciones. A la exploración de las funciones corticales, la paciente se encontraba alerta, agitada, orientada en sus 3 esferas con alteraciones en el lenguaje (bradilalia) y una escala de coma de Glasgow de 15 puntos. A la exploración ocular se encontró nistagmo horizontal, lagoftalmos, oftalmoplejía bilateral causada por parálisis bilateral de los pares craneales iii, iv y vi, y reflejo fotomotor, consensual y corneal hiporrefléxicos. En la cara se apreció desviación de la comisura labial hacia la izquierda, así como alteraciones de la sensibilidad; refería entumecimiento ipsilateral. Se detectó limitación para la deglución y disminución del reflejo tusígeno con afección del ix y x pares craneales. En las extremidades superiores no había afección a la sensibilidad; sin embargo, sí se apreció disminución de la fuerza muscular bilateral 4/5 en la escala de Daniels. Las extremidades inferiores estaban sin alteraciones, con reflejos osteotendinosos normorrefléxicos. No presentaba alteraciones en la marcha ni datos de irritación meníngea. La auscultación cardiopulmonar resultó sin compromiso.
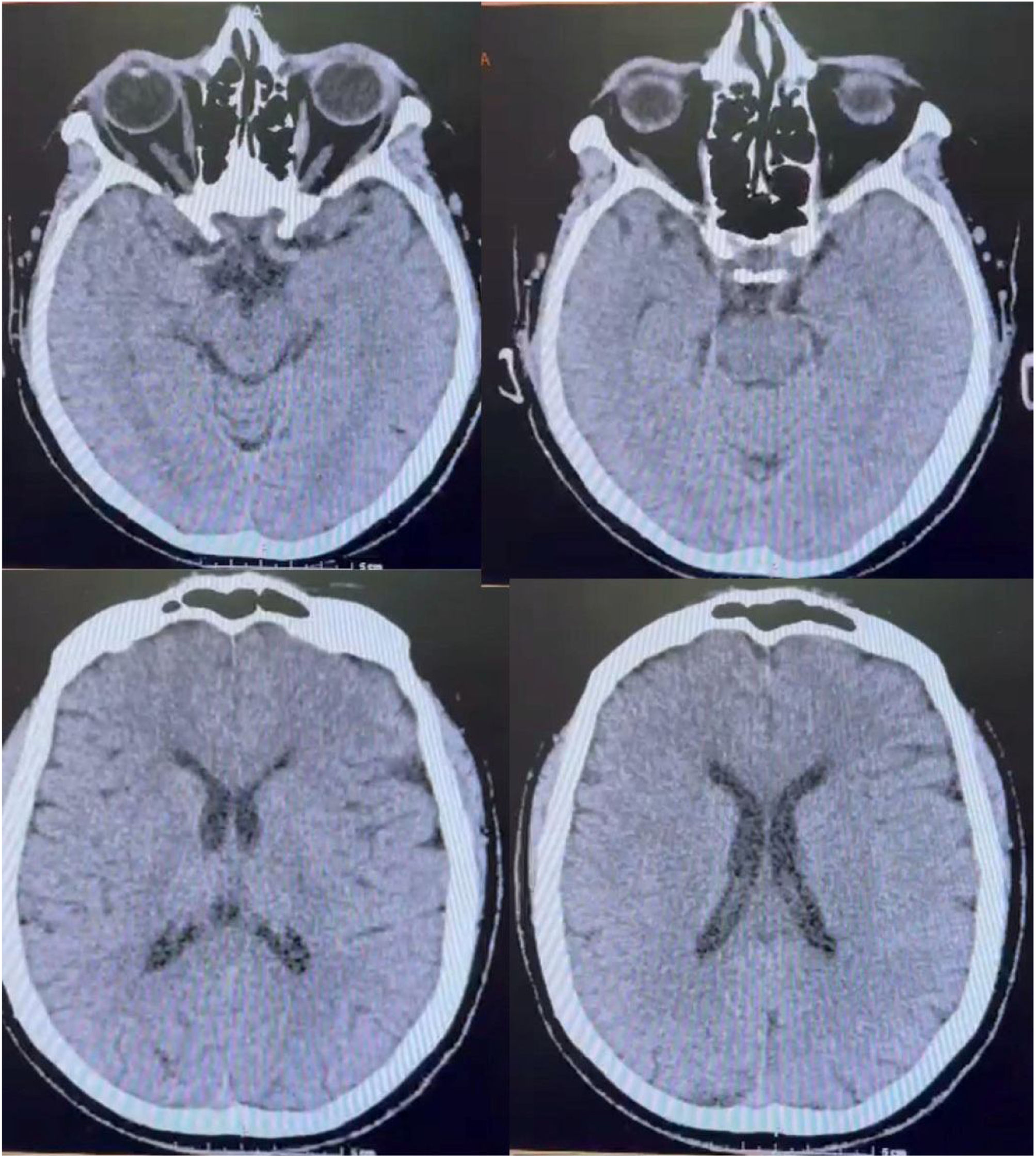
Los análisis paraclínicos que se realizaron fueron citometría hemática, glucosa sérica, proteína C reactiva, hormona estimulante de la tiroides (TSH), química sanguínea, además de electrólitos séricos y tiempos de coagulación, los cuales se reportaron dentro de la normalidad. También se realizó una tomografía de cráneo simple, con la que se descartó la presencia de lesiones isquémicas, hemorrágicas o desmielinizantes, de instauración aguda o previa (fig. 1).
Por lo anterior, se indicó hospitalización en el área de urgencias, ante la sospecha clínica de probable SGB de presentación atípica, con variante faringocervicobraquial. Se decidió inicio de inmunoglobulina G de forma intravenosa continua a razón de 0,4 g/kg al día durante 5 días, que se empezó a las 4h de su llegada al área de urgencias (10 h desde el inicio de la sintomatología). Al mismo tiempo se pautó antihipertensivo intravenoso por no tolerar la vía oral. Subsecuente a ello, se solicitó interconsulta a terapia intensiva y neurología para la realización de estudios etiológicos adicionales, así como monitoreo neurológico, ya que a la paciente se le calculó una escala EGRIS de 4 puntos, con riesgo alto de insuficiencia respiratoria en la primera semana (tabla 1).
Escala predictora de insuficiencia respiratoria (Erasmus síndrome de Guillain Barré, EGRIS)
| Manifestaciones | Categorías | Puntaje |
|---|---|---|
| Días entre el inicio de la debilidad y el ingreso hospitalario | >7 días4-7 días≤3 días | 012 |
| Debilidad facial o bulbar al ingreso hospitalario | AusentePresente | 01 |
| Puntaje de MRC a la admisión hospitalaria | 60-5150-4140-3130-21≤ 20 | 01234 |
| EGRIS | NA | 0-7 |
Escala que predice la probabilidad de insuficiencia respiratoria dentro de la primera semana de ingreso en pacientes con síndrome de Guillain-Barré.
Resultados; 1punto: 2%; 2 puntos: 5%; 3 puntos: 15%; 4 puntos: 32%; 5 puntos: 55%; 6 puntos: 76%; 7 puntos: 89%.
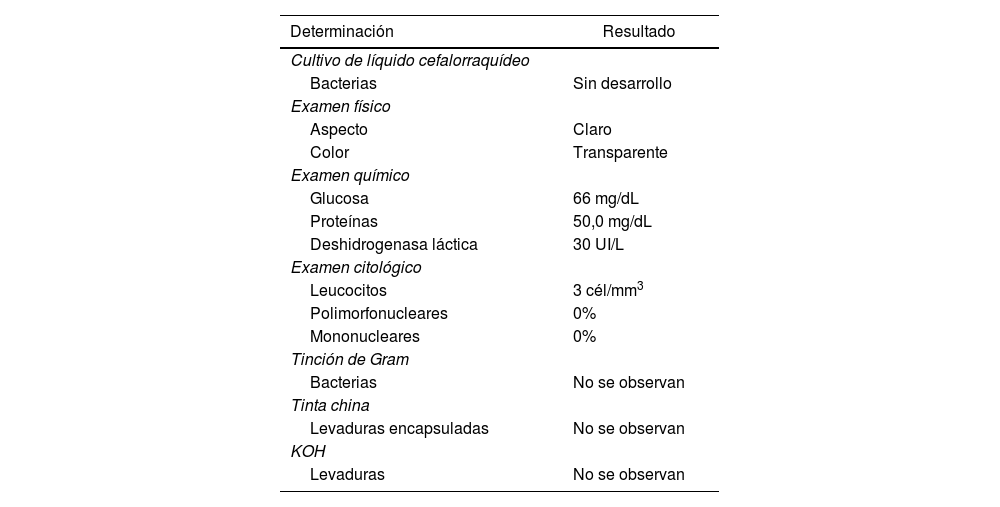
Ingresó en el servicio de terapia intensiva a las 2 h del inició del manejo y evolucionó de forma tórpida en las horas siguientes, con ausencia de la deglución y abolición del reflejo tusígeno, por lo que requirió manejo avanzado de la vía aérea. Se realizó punción lumbar, en la que se observaron citoquímico y citológico sin alteraciones (tabla 2). La serología para panel viral y TORCH también se reportaron negativos.
Resultados de muestras de líquido cefalorraquídeo obtenida en punción lumbar
| Determinación | Resultado |
|---|---|
| Cultivo de líquido cefalorraquídeo | |
| Bacterias | Sin desarrollo |
| Examen físico | |
| Aspecto | Claro |
| Color | Transparente |
| Examen químico | |
| Glucosa | 66 mg/dL |
| Proteínas | 50,0 mg/dL |
| Deshidrogenasa láctica | 30 UI/L |
| Examen citológico | |
| Leucocitos | 3 cél/mm3 |
| Polimorfonucleares | 0% |
| Mononucleares | 0% |
| Tinción de Gram | |
| Bacterias | No se observan |
| Tinta china | |
| Levaduras encapsuladas | No se observan |
| KOH | |
| Levaduras | No se observan |
dL: decilitros; KOH: hidróxido de potasio;L: litros; Mg: miligramos; UI: unidades internacionales.
En la revisión del caso en conjunto con neurología se evidenció una progresión del cuadro clínico: se detectaron, adicionalmente, disautonomías y efectos adversos de la inmunoterapia (trastornos del sodio). A las 72h de la inmunoterapia, se autolimitó la debilidad, lo que corroboró el diagnóstico. Se solicitó toma de anticuerpos específicos para Guillain-Barré y estudio de neuroconducción sensitiva y motora de las 4 extremidades a partir de la tercera semana de haber iniciado el cuadro clínico para (tipificar la variante neurofisiológica de la enfermedad), así como para dar seguimiento a la rehabilitación temprana.
Después de cumplir los 5 días de tratamiento con inmunoterapia, la paciente persistió con ausencia de la deglución, requirió traqueotomía temprana al día 6 y gastrostomía por endoscopia al día 7. Se continuó con rehabilitación, así como electroestimulación diaria, y se logró desvincular de la ventilación mecánica al día 11. Se egresó a piso de medicina interna el día 13. Cabe destacar que durante su estancia se integró diagnóstico de neumonía asociada a ventilación mecánica tardía y se aisló Klebsiella pneumoniae y Staphylococcus aureus no resistente a meticilina y BLEA positivo, por lo que se continuó el esquema antibiótico a base de vancomicina más meropenem.
Después de continuar el monitoreo en medicina interna, con la remisión de los síntomas neurológicos iniciales y sin presencia de nuevos síntomas, se indicó egreso médico al día 17, con manejo ambulatorio para terapia física y terapia con vitalstim para la deglución, así como seguimiento por los servicios de cirugía general, otorrinolaringología y neurología.
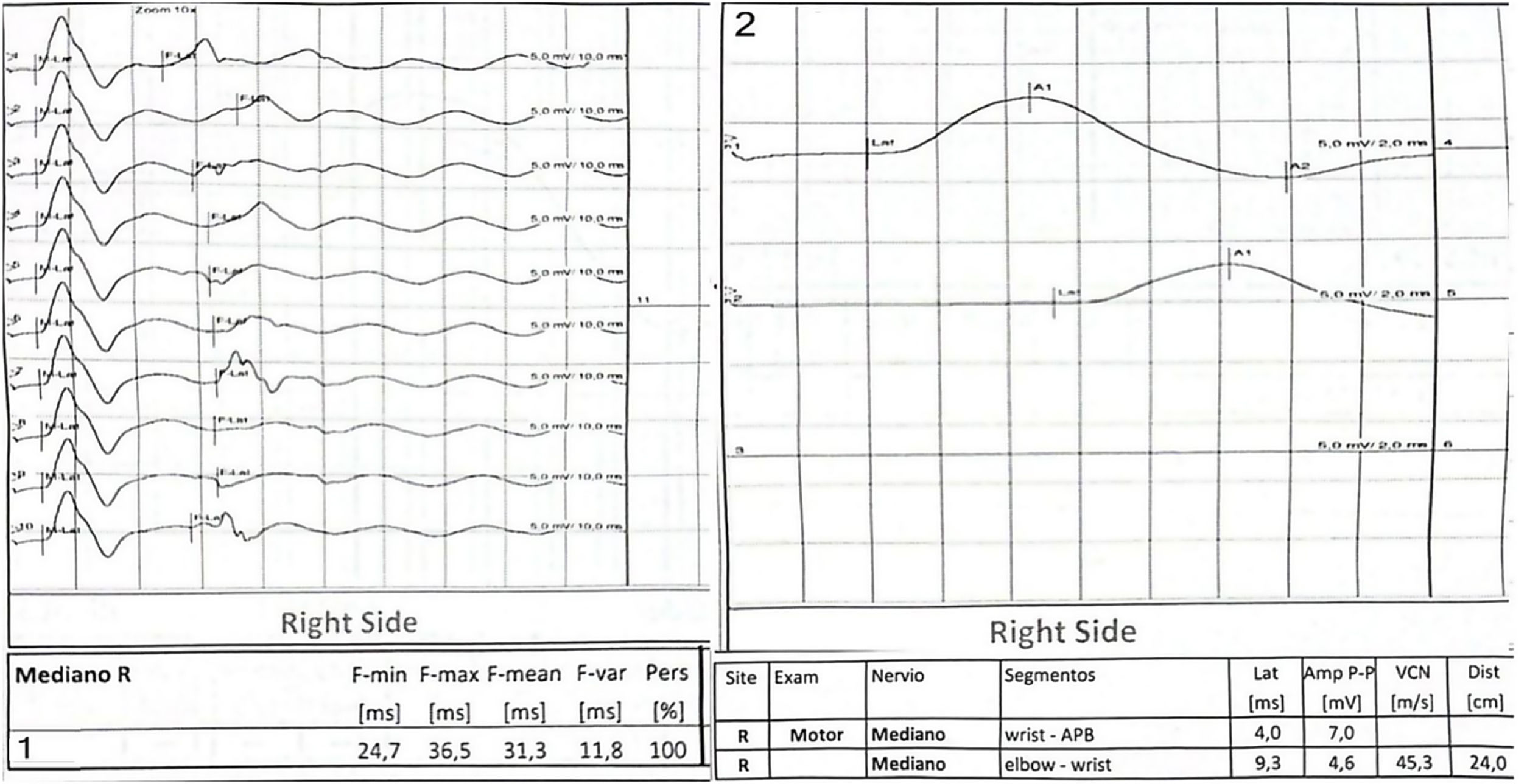
A las 3 semanas del inicio de los síntomas, se realizó una electromiografía en la que se reportó: estudio de electroneuromiografía anormal indicativo de polirradiculoneuropatía mixta aguda, con datos de recuperación electromiográfica (fig. 2).
A) Neuroconducción motora: pruebas especiales de ondas F con diferencia interlado significativa de nervio mediano y con latencias aumentadas. B) Neuroconducción sensorial: latencia aumentada para mediano derecho, resto con latencias y amplitudes normales. Neuro conducción motora: velocidad de neuroconducción motora disminuida para nervio mediano bilateral.
A los 60 días del inicio de los síntomas, la paciente fue decanulada sin complicaciones y se le retiró la sonda de gastrostomía. Logró reincorporarse a sus actividades normales de vida diaria.
DiscusiónEn 1986 la variante faringocervicobraquial del SGB fue descrita por Ropper. Se caracteriza por presentar, de forma aguda o subaguda, disfagia, debilidad de la musculatura orofaríngea, cuello y brazos, con sensibilidad conservada. Tiene una prevalencia inferior al 5% a nivel mundial, y se detecta, principalmente, en Asia y Norteamérica.
En un estudio transversal descriptivo publicado en el 2023 y realizado por Barón Castaño et al. del 2015 al 2020 en 3 hospitales en Medellín (Colombia), los autores observaron que dentro de los factores de riesgo más importante, los antecedentes quirúrgicos, la infección de vía aérea en el último mes y la hipertensión arterial sistémica predominaron en los pacientes diagnosticados con SGB y FCB9, al igual que en nuestro reporte de caso, en el que los factores de riesgo de la paciente eran la hipertensión arterial sistémica y la edad avanzada (>60 años). No obstante, la población más afectada por este síndrome son las personas mayores de 60 años, ya que existe un mal pronóstico de la enfermedad debido a las alteraciones del sistema inmune que se desarrollan con el proceso de envejecimiento, además de las potenciales comorbilidades subyacentes en dicha población. Por otro lado, este pronóstico se puede ver afectado por la progresión rápida de la enfermedad9.
Otro estudio retrospectivo es el de Wakerley et al., publicado en 2016, y realizado entre 1999 y 2014 en un hospital en Japón, donde se determinaron anticuerpos antigangliósidos IgG a todos los pacientes con SGB y sus variantes, encontrándose presentes 63% en pacientes con SGB clásico, anticuerpos antigangliósidos GQ1b 100% presentes en variante Miller Fisher y anticuerpos antigangliósidos GT1a 100% presentes en FCB10. Por lo que la detección de anticuerpos antigangliósidos en el SGB y en FCB es un pilar importante en el abordaje diagnóstico; sin embargo, esto constituye una limitante en nuestro reporte de caso, debido a la falta de disponibilidad del estudio de laboratorio en nuestro hospital.
Dentro del seguimiento de la paciente fue posible hacerle una electromiografía, la cual contribuyó a la confirmación del diagnóstico, evidenció el proceso de desmielinización aguda (fig. 2) y, además, reportó datos de recuperación electromiográfica a las 3 semanas.
ConclusiónCon este reporte de caso se busca mostrar una presentación atípica del SGB, que suele ser subdiagnosticada, lo que representa un reto para el clínico. Se concluye que una anamnesis y exploración neurológica adecuadas nos ofrecen un mejor panorama de la enfermedad y nos orientan más fácilmente a un diagnóstico precoz y, por ende, facilitan ofrecer un tratamiento oportuno que logre un impacto favorable en el paciente, como lo fue en este caso.
FinanciaciónNo se recibió ningún tipo de financiamiento para este estudio.
Conflicto de interesesLos autores declaran no tener conflictos de interés.
Agradecemos al personal de salud que labora en la Unidad de Cuidados Intensivos Metabólicos del Instituto Mexicano del Seguro Social de Ciudad Obregón Sonora (México).