La pandemia causada por la enfermedad de la COVID-19 ha supuesto un gran reto para los profesionales del sistema sociosanitario, intensificándose con el manejo y atención de las manifestaciones clínicas que potencialmente pueden presentarse de manera persistente en las personas que han superado la enfermedad. Para ello, la fisioterapia respiratoria se presenta como piedra angular dentro del modelo de abordaje interdisciplinar que requiere esta población. Dado que la implementación de esta opción terapéutica continúa siendo limitada en España, es imprescindible realizar una evaluación integral y exhaustiva de la persona que nos permita establecer criterios de selección a fin de optimizar el uso de los recursos humanos y materiales existentes. Para ello, se propone un algoritmo de decisión terapéutica basado en pruebas de evaluación validadas y objetivas de las posibles manifestaciones clínicas del paciente. La aplicación de este algoritmo, en cualquier nivel asistencial (atención especializada y atención primaria/comunitaria) junto con la atención centrada en la persona, el impulso del uso de los espacios comunitarios verdes y azules de las ciudades y un adecuado uso de las tecnologías de la comunicación y la información, nos permitirá optimizar el modelo de atención de fisioterapia respiratoria en el contexto actual, marcado por la COVID-19.
The outbreak of COVID-19 has posed a great challenge for the healthcare system which has been later aggravated by the need of managing clinical manifestations and potential sequelae in COVID-19 survivors. In this context, respiratory Physiotherapy emerges as a cornerstone in the interdisciplinary management warranted in this population. Given that the implementation and resources available for the interdisciplinary therapeutic interventions in Spain is scarce, it is essential to perform a comprehensive, exhaustive and personalised assessment. This will allow us to establish more accurate selection criteria in order to optimise the use of existing human and material resources. To this end, we propose here a decision-making algorithm for clinical practice to assess the clinical manifestations in people recovered from COVID-19 based on well-established, validated tests and assessment tools. This algorithm can be used at any clinical practice environment (primary care/community or hospital-based), combined with a patient-centered model and the use of community and e-Health resources and its application to improve the Physiotherapy care of these patients in the COVID-19 era.
Tras más de un año de evolución, la pandemia por la COVID-19 causada por el virus del síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2), se ha convertido en un problema sociosanitario de primer orden a nivel mundial. Esta ha supuesto un reto tanto para los profesionales de la salud como para los gestores sociosanitarios, siendo fundamental el abordaje interdisciplinar de las manifestaciones clínicas que pueden presentar las personas que la han sufrido. Para ello, la fisioterapia respiratoria se erige como piedra angular dentro del modelo de abordaje interdisciplinar idóneo para dar respuesta a las crecientes necesidades de salud de esta población, donde ha demostrado ser eficaz desde la fase más aguda de la enfermedad, en las unidades de cuidados intensivos (UCI) y/o semicríticos, hasta la intervención domiciliaria post-alta hospitalaria1,2. Sin embargo, el acceso a los programas de intervención de fisioterapia respiratoria es limitado. Así, en el año 2019, 118 millones de personas con patologías respiratorias crónicas a nivel mundial cumplían criterios de salud por los que se hubiesen beneficiado de dichos programas3, sin embargo, su implementación tanto en Europa como en España continúa siendo subóptima4–6.
Teniendo en cuenta este contexto, se requiere que las personas candidatas a los programas de fisioterapia respiratoria tras sufrir la COVID-19 cumplan criterios de derivación específicos y objetivos para cada fase de recuperación. Dichos criterios deberían basarse en pruebas de evaluación validadas, a fin de optimizar los recursos humanos e infraestructuras disponibles y evitar la saturación de estos servicios.
Ante este escenario, el presente trabajo propone un modelo de abordaje multidimensional de fisioterapia respiratoria centrado en la fase post-aguda, viable en cualquier nivel y contexto asistencial, basado en un algoritmo de decisión terapéutica en función de las manifestaciones clínicas del paciente que ha superado la COVID-19.
Secuelas de la COVID-19En determinados pacientes la sintomatología asociada a la infección por SARS-CoV-2 persiste más allá de las cuatro semanas del inicio de la enfermedad7,8. Ante ello, aunque la evidencia es aún escasa y existe falta de consenso al respecto, es necesario diferenciar entre el síndrome post-COVID y el denominado COVID persistente (o long COVID). El Centro para el Control y Prevención de Enfermedades (CDC) de Estados Unidos, define como «condiciones post-COVID» aquellas en las se presentan síntomas y hallazgos clínicos nuevos, recurrentes o que persisten durante cuatro semanas o más después de la infección, incluso después de una recuperación inicial de los síntomas9. Algunos autores10–13 proponen diferenciar principalmente dos grupos de síndromes o síntomas14. Por un lado, el síndrome post-COVID se define como aquel donde los síntomas persistentes están relacionados con una afectación grave o moderada de la enfermedad y con un ingreso hospitalario en UCI14 y, por otro lado, la COVID persistente o long-COVID se define como «un complejo sintomático multiorgánico que afecta a aquellos pacientes que han padecido la COVID-19 (con diagnóstico confirmado por pruebas de laboratorio o sin él) y que permanecen con sintomatología tras la considerada fase aguda de la enfermedad, pasadas cuatro e incluso doce semanas, persistiendo los síntomas en el tiempo»15. En cualquier caso, ambos síndromes se pueden considerar como la incapacidad de volver al estado de salud habitual previo a la COVID-199.
Según el Instituto Nacional de Investigación Sanitaria del Reino Unido, alrededor de un 10% de los infectados con COVID-19 experimentan al menos un síntoma durante doce semanas o más14. Se estima, además, que el 20-30% de los pacientes que no requieren ingreso hospitalario refieren sufrir un síntoma después de un mes tras la infección y, al menos el 10%, tres meses después. Tras un ingreso hospitalario, entre el 50 y el 89% experimentan al menos un síntoma pasados dos meses. Por lo tanto, es determinante conocer el tipo y la prevalencia de las secuelas para el abordaje interdisciplinar de estos pacientes.
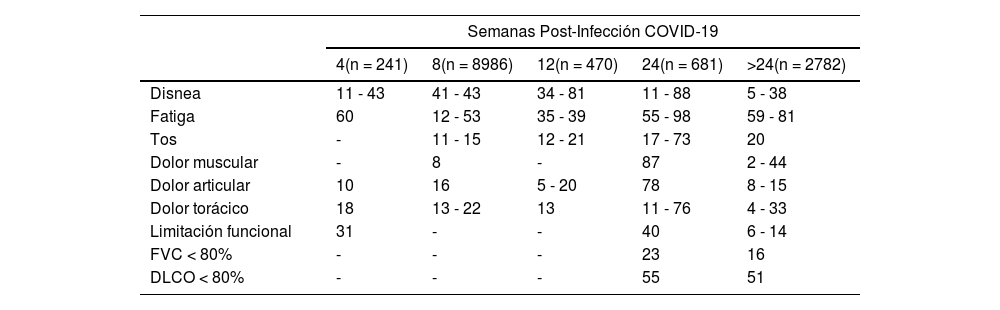
La fatiga y la disnea se sitúan entre los síntomas más prevalentes a medio y largo plazo, ambos susceptibles de ser abordados desde la fisioterapia respiratoria (tabla 1)8,16,17–32. A pesar de que en la mayoría de los estudios no se detalla, es importante diferenciar entre la fatiga muscular provocada por un sobreesfuerzo en un músculo desacondicionado y lo que podría considerarse como síndrome de fatiga crónica. Esta última, también conocida como encefalomielitis miálgica, es una enfermedad de origen desconocido que previamente ya se ha asociado a otras infecciones víricas16. Se caracteriza por fatiga profunda, disfunción cognitiva, anomalías del sueño, manifestaciones del sistema nervioso autónomo, dolor y el conocido malestar post-esfuerzo17. Este último se define como el empeoramiento de los síntomas tras un mínimo esfuerzo físico o mental18 y es una circunstancia muy prevalente ya que aparece hasta en un 89% de las personas que experimentan sintomatología tras padecer la COVID-1919.
Secuelas más frecuentes clasificadas por semana de aparición y prevalencia
| Semanas Post-Infección COVID-19 | |||||
|---|---|---|---|---|---|
| 4(n = 241) | 8(n = 8986) | 12(n = 470) | 24(n = 681) | >24(n = 2782) | |
| Disnea | 11 - 43 | 41 - 43 | 34 - 81 | 11 - 88 | 5 - 38 |
| Fatiga | 60 | 12 - 53 | 35 - 39 | 55 - 98 | 59 - 81 |
| Tos | - | 11 - 15 | 12 - 21 | 17 - 73 | 20 |
| Dolor muscular | - | 8 | - | 87 | 2 - 44 |
| Dolor articular | 10 | 16 | 5 - 20 | 78 | 8 - 15 |
| Dolor torácico | 18 | 13 - 22 | 13 | 11 - 76 | 4 - 33 |
| Limitación funcional | 31 | - | - | 40 | 6 - 14 |
| FVC < 80% | - | - | - | 23 | 16 |
| DLCO < 80% | - | - | - | 55 | 51 |
Los datos se presentan en porcentaje (%) mínimo y máximo según datos reportados en la literatura (8, 16, 18 -34).
DLCO: capacidad de difusión pulmonar de monóxido de carbono; FVC: capacidad vital forzada.
Según los datos reportados en la literatura, un 45% presentó debilidad muscular en algún momento post-infección por COVID-1919 y se describieron problemas de deglución en un 6% a las cuatro semanas y en un 13% a las ocho28. Además, alrededor del 30%29 de los pacientes que requirieron hospitalización presentaron alteraciones del sueño. Con respecto a la auscultación, un 49% presentó sibilancias a las cuatro semanas27. El valor de la capacidad de difusión pulmonar de monóxido de carbono (DLCO) y el de la capacidad pulmonar total (TLC) se han visto frecuentemente disminuidos hasta transcurridos seis meses tras el alta hospitalaria, tanto de forma aislada (en un 38%) como asociada a una alteración restrictiva (53%)28,29, mientras que un 13% de la población presentó una alteración restrictiva y un 2% obstructiva32-34. Por último, se ha descrito que los pacientes más severos presentaron una disfunción más pronunciada del sistema nervioso autónomo35, aunque todavía es limitado el conocimiento sobre la repercusión a largo plazo que puede tener la infección por SARS-CoV-2 a este nivel.
Evaluación integral de la persona candidata a fisioterapia respiratoria post-COVID-19La evaluación sistemática de los pacientes que presentan manifestaciones clínicas tras la COVID-19 es fundamental para establecer criterios de selección de las personas candidatas a recibir fisioterapia respiratoria, permitiendo así la optimización de los recursos disponibles y resultados esperados. El momento óptimo de evaluación se estima entre la sexta y octava semana tras el alta hospitalaria1 o tras superar la infección por SARS-CoV-2, ya que una gran parte de los pacientes podría recuperarse espontáneamente en este intervalo de tiempo36. A continuación, se propone un modelo de evaluación viable tanto en el ámbito hospitalario, como en los servicios de atención primaria y comunitaria.
Anamnesis y revisión de la historia clínica. Será relevante conocer los datos clínicos relativos a la COVID-19 señalados en la literatura como banderas amarillas y precursoras de un síndrome post-cuidados intensivos26,37. Estos son la presencia de neumonía bilateral y su severidad, el síndrome de dificultad respiratoria aguda, el proceso tromboembólico, el ingreso hospitalario y/o en UCI y su duración, el soporte ventilatorio, duración y tipo. Asimismo, será importante conocer el historial médico del paciente, las comorbilidades y factores de riesgo cardiovascular que pueda presentar, así como los fármacos (especialmente aquellos que afecten la frecuencia cardíaca (FC) y la tensión arterial (TA), como condicionantes de la posterior dosificación del programa de ejercicio terapéutico prescrito38 y sus hábitos tóxicos. En el caso de pacientes con enfermedad moderada-severa es importante conocer su función pulmonar, especialmente los valores de capacidad vital forzada, TLC y la capacidad de difusión pulmonar de monóxido de carbono (DLCO)29.
Semiología clínica. Destacan la fatiga, la disnea, el dolor y, de manera menos frecuente, la tos. La fatiga es el principal síntoma auto-referido en pacientes con COVID-19 persistente39. Su evaluación se puede realizar a través de escalas como la Fatigue Assessment Scale40, y es importante valorar su evolución tras el esfuerzo, puesto que condiciona el tratamiento seleccionado39,41. Para ello la guía de la World Physiotherapy para pacientes con COVID-19 persistente39 propone emplear una subescala del cuestionario de síntomas DePaul42 para valorar tanto la frecuencia como la intensidad de la fatiga post-esfuerzo.
El impacto de la disnea a nivel funcional se puede evaluar a través de la escala Medical Research Council modificada43,44.
El dolor suele asociarse con peor evolución clínica y puede impactar negativamente en la calidad de vida, actuando como factor limitante de la actividad física y/o ejercicio. Para su evaluación pueden utilizarse cuestionarios específicos de dolor como el Pain Sensitive Questionnaire o el Pain Catastrophing Scale45, además de su exploración específica: localización, patrón, factores desencadenantes e intensidad, utilizando la escala visual analógica.
En el caso de presencia de tos, se explorará el patrón tusígeno y el tipo: húmeda/seca, productiva/no productiva. La auscultación pulmonar será especialmente útil en pacientes con antecedentes de patología respiratoria y ante sospecha o confirmación de secuelas de tipo intersticial46.
Deglución. En aquellos pacientes severos, especialmente cuando ha sido necesario soporte ventilatorio invasivo, puede ser necesaria la evaluación de la función deglutoria, para lo cual se recomienda la adaptación del algoritmo diagnóstico propuesto por Macht et al. para el paciente crítico47.
Signos vitales. Antes, durante y después del ejercicio se monitorizará: FC, TA, frecuencia respiratoria y saturación de oxígeno (SpO2).
Debilidad muscular. La debilidad es prevalente entre los pacientes moderados-severos que han estado ingresados en UCI y/o planta hospitalaria, con el posterior desacondicionamiento físico26. Esta puede presentarse en la musculatura periférica y, de manera menos frecuente, en la musculatura respiratoria48. Si bien el gold standard para la evaluación de la fuerza de la musculatura periférica es un equipo isocinético49, debido a su elevado coste y escasa disponibilidad, se propone la medición de la fuerza de agarre mediante dinamómetro de mano o handgrip como una alternativa factible y estandarizada49 y, tomando como referencia los puntos de corte recientemente descritos para identificar la sarcopenia50. Otra posibilidad es la de calcular una repetición máxima (1RM) de manera directa o estimada mediante ecuación, o el cálculo de repeticiones múltiples51. A su vez, la valoración de los músculos respiratorios mediante transductor de presiones será especialmente importante en pacientes moderados-severos que hayan precisado soporte ventilatorio43,52.
Estado funcional y actividades de la vida diaria. El estado funcional tras la COVID-19 se puede evaluar mediante la Post-COVID-19 Functional Status Scale53 que cuenta con una versión en español realizada en población chilena54. Además, será relevante explorar la limitación que las manifestaciones clínicas suponen en el desempeño de las actividades de la vida diaria (AVD), pudiendo elegir alguna de las escalas validadas como el Índice de Barthel o el Índice de Katz para las AVD básicas, y la escala de Lawton y Brody para las AVD instrumentales55.
Capacidad funcional. El Gold Standard para la evaluación de la tolerancia al esfuerzo es la prueba de esfuerzo cardiopulmonar incremental, que permite la evaluación integrada de los sistemas musculoesquelético, cardiovascular, respiratorio y metabólico38,56,57. Será necesario solicitar esta prueba cuando haya sospecha de enfermedad vascular pulmonar crónica, cuando haya disminución de la tolerancia al esfuerzo por lesiones cardiovasculares y/o pulmonares secundarias a la COVID-19 y cuando sea preciso determinar el origen de la disnea58–60. Sin embargo, debido a su limitada disponibilidad, especialmente en los centros de atención primaria y comunitaria, se recomiendan las pruebas de campo como, por ejemplo, la prueba de marcha de seis minutos (PM6 M) o el Shuttle test58. Además, la prueba de sit-to-stand test (STS) de un minuto ha demostrado ser útil para evaluar la capacidad funcional de estos pacientes y detectar desaturación por esfuerzo, igual que la PM6 M61,62. La escala de Borg modificada se empleará durante estas pruebas para la evaluación de la disnea de esfuerzo. Finalmente, para valorar la persistencia de un trastorno del sistema nervioso autónomo, es conveniente evaluar la recuperación de la FC durante el primer minuto tras la realización de cualquier prueba de esfuerzo.
Fragilidad y equilibrio. Una opción ampliamente utilizada en la población con COVID-19 que integra la evaluación de la velocidad de marcha, equilibrio y la fuerza de miembros inferiores es el short physical performance battery, siendo esta además, una prueba de fragilidad63. Otras alternativas viables en cualquier contexto clínico serían el timed up and go test43, o la velocidad de marcha o gait speed64 y el STS de 30 segundos y/o el de cinco repeticiones.
Calidad de vida relacionada con la salud, salud mental y calidad del sueño. Se recomiendan las escalas genéricas como el Short-Form-36 y European Quality of Life-5 Dimensions55 para la evaluación de la calidad de vida. También será importante mantenerse alerta sobre las posibles repercusiones de la COVID-19 en la salud mental de las personas. Para ello, se recomienda el estudio de síntomas como la depresión, la ansiedad, o el síndrome de estrés post-traumático, pudiendo ser empleadas escalas como la Hospital Anxiety and Depression Scale, Montreal cognitive assessment y la Primary Care Post-Traumatic Stress Syndrome questionnaire5,44. Además, la inclusión de herramientas de evaluación como el Pittsburgh Sleep Quality Index podría ser apropiada para evaluar la calidad del sueño de estas personas31.
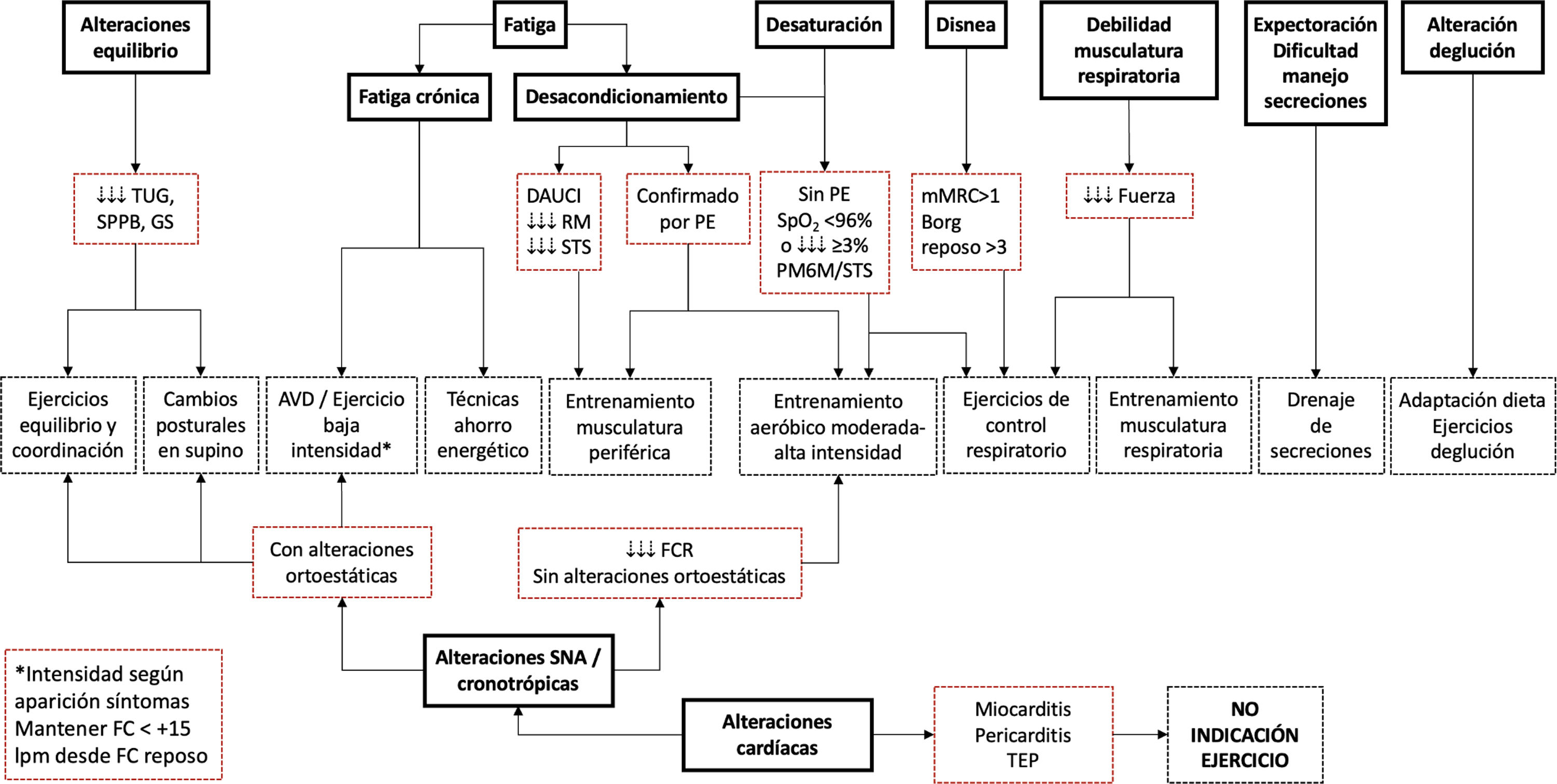
Algoritmo de decisión terapéuticaLa gran variabilidad de manifestaciones clínicas y el escaso conocimiento de los mecanismos involucrados en la aparición de estas hacen que la situación clínica del paciente tras la fase aguda de la enfermedad sea muy heterogénea y de difícil abordaje. La evidencia actual no permite definir de manera específica un tratamiento idóneo para personas que han sufrido la COVID-19. Tal y como recomiendan las guías de práctica clínica, su abordaje terapéutico debe ser cauteloso y ha de basarse en una evaluación exhaustiva y holística15,39,44.
Cabe recordar que las personas que han pasado la COVID-19 pueden presentar una reducción de su capacidad de ejercicio tras evaluación con prueba de esfuerzo incremental, siendo el desacondicionamiento muscular la principal causa de esta limitación59. Sin embargo, no hay que olvidar las posibles alteraciones del cronotropismo y del sistema nervioso autónomo que pueden afectar la función y respuesta cardíaca, así como la desaturación asociada al esfuerzo15,39,44. En consecuencia, es muy importante que el fisioterapeuta esté siempre pendiente de las respuestas clínicas y de la sintomatología durante y después de su intervención.
Los objetivos terapéuticos se establecerán según las necesidades individuales de cada sujeto y en función de los resultados de la evaluación. Estos se centrarán en: recuperar o mejorar la función cardiorrespiratoria, la capacidad física y funcional, reducir la debilidad muscular (tanto periférica como respiratoria), disminuir el dolor y la fatiga, controlar la disnea (tanto en reposo como durante las actividades) y recuperar o mejorar la autonomía del paciente15,39.
La duración de la intervención de fisioterapia respiratoria podrá variar según los objetivos planteados, la heterogeneidad de las manifestaciones clínicas y las posibles patologías de base que puedan coexistir. Sin embargo, la recomendación general será planificar un programa de, como mínimo, seis a ocho semanas de duración1. Asimismo, la administración de estas intervenciones podrá realizarse tanto a nivel hospitalario, ambulatorio como a nivel domiciliario y/o mediante fisioterapia digital en el entorno comunitario39,65.
A continuación, se propone un algoritmo de decisión terapéutica basado en la evaluación previa y centrado en las intervenciones específicas de fisioterapia respiratoria (fig. 1). La fatiga crónica o fatiga post-esfuerzo no debería contraindicar la participación en las AVD o el ejercicio de baja intensidad, pero sí que requiere controlar la posible aparición de los síntomas relacionados con el ejercicio mediante su reevaluación y seguimiento exhaustivos. Por ello, la prescripción de ejercicio terapéutico se hará totalmente individualizada, supervisada por los equipos de fisioterapia y con estrecha monitorización de la intensidad de la fatiga y FC durante el ejercicio. Ante la ausencia de prueba de esfuerzo cardiopulmonar incremental, en estos casos, la realización de ejercicio no debería superar los 15 latidos por encima de la FC de reposo, y se recomienda controlar la intensidad o detener el ejercicio en función de la aparición de síntomas asociados a la fatiga post-esfuerzo.
Algoritmo de decisión terapéutica de fisioterapia respiratoria
AVD: actividades de la vida diaria; DAUCI: debilidad adquirida en unidad de cuidados intensivos; FC: frecuencia cardíaca; FCR: frecuencia cardíaca de recuperación; GS: gait speed o velocidad de marcha; lpm: latidos por minuto; Mmrc: Medical Research Council modificada; PE: prueba de esfuerzo; PM6 M: prueba de marcha de 6 minutos; RM: repeticiones máximas; SNA: sistema nervioso autónomo; SPPB: short physical performance battery; SpO2: saturación de oxígeno; STS: sit-to-stand test; TEP: tromboembolismo pulmonar; TUG: timed-up and go test.
Aquellos pacientes con claros síntomas de desacondicionamiento serán candidatos a recibir programas de ejercicio terapéutico. En caso de presentar debilidad adquirida en la UCI, con fuerza muscular periférica disminuida y/o disminución en la valoración mediante STS se recomienda comenzar con entrenamiento de la musculatura periférica. Si el desacondicionamiento se puede confirmar con prueba de esfuerzo cardiopulmonar se considerará también el entrenamiento aeróbico de moderada-alta intensidad. Asimismo, ante la ausencia de prueba de esfuerzo se valorará la disnea y desaturación, tanto en reposo como en esfuerzo. Pacientes con una SpO2 < 96% en reposo o una caída de más del 3% durante ejercicio o pruebas de evaluación como STS o PM6 M se beneficiarán de los ejercicios de control respiratorio añadidos al entrenamiento aeróbico. En caso de desaturación persistente (SpO2 ≤ 92%) o requerimiento de oxígeno suplementario, la supervisión de estos pacientes deberá ser más estricta, especialmente si se prescribe ejercicio terapéutico. Ante síntomas relacionados con la alteración del sistema nervioso autónomo y/o taquicardia postural ortostática, se recomienda realizar un tratamiento enfocado al trabajo motor en decúbito supino, así como ejercicios de equilibrio y coordinación.
La prescripción de ejercicio terapéutico en pacientes severamente afectados y con diversas manifestaciones clínicas (alteraciones cardíacas importantes), así como en los que persista una infección activa, se limitará o pospondrá hasta mejoría clínica y/o según evaluación individualizada de cada caso.
Fisioterapia respiratoria en la era COVID-19La pandemia ha provocado un cambio de paradigma en el planteamiento de los servicios de salud en la comunidad. El confinamiento estimuló el cambio en el modelo gracias al uso masivo de la tecnología, lo cual permitió mantener las intervenciones asistenciales a distancia. En este sentido, la e-Health66,67 puede ser una oportunidad para la fisioterapia respiratoria, la cual debe mostrar el dominio tecnológico y la capacidad para el cambio tanto para el paciente agudo, como post-agudo y crónico68.
La actual fisioterapia respiratoria debe basarse en la atención centrada en la persona para garantizar cuatro elementos clave: 1) el acceso (reducción de las restricciones geográficas); 2) el aprovechamiento de espacios comunitarios (entorno urbano, zonas verdes y azules, etc.); 3) aceptación y adherencia a largo plazo (considerar las características, intereses, preferencias, motivaciones, barreras y facilitadores del individuo); y 4) uso de las tecnologías de la información y comunicación69. En este sentido, la Person-Centered Therapeutic Relationship in Physiotherapy Scale es un instrumento útil y válido para evaluar la calidad de este enfoque asistencial70.
ConclusionesLa fisioterapia respiratoria se presenta como un elemento clave dentro de la atención interdisciplinar de las personas que presentan manifestaciones clínicas tras superar la COVID-19. Para optimizar los recursos disponibles, se propone un algoritmo de decisión terapéutica basado en una evaluación exhaustiva y en la elección, adaptación y aplicación de la intervención centrada en la persona. Asimismo, la fisioterapia digital y el uso de espacios comunitarios ofrecen una oportunidad para responder a las crecientes demandas de salud en esta población.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.