El objetivo del presente trabajo es mostrar la experiencia en una unidad de radiología intervencionista de un hospital de nuestro país muy afectado por la pandemia COVID-19. Para ello se ha realizado un estudio observacional prospectivo de una serie de casos consecutivos (n=20) de pacientes COVID-19, sometidos a 21 procedimientos intervencionistas, durante el periodo de 2 meses de estudio (13 marzo -11 mayo de 2020). Se exponen las medidas de reorganización del trabajo, medidas de protección; así como la repercusión de la situación en la actividad de la unidad total y por fases. La pandemia COVID-19ha supuesto un reto para el trabajo diario en nuestra unidad, pero siguiendo nuestra propia experiencia y las recomendaciones de SERVEI y SERAM, nos hemos adaptado a la situación de forma exitosa. Se ha observado una disminución de la actividad de tan sólo un 22% sobre el mismo periodo del año 2019.
This paper aims to describe our experience in an interventional radiology unit in a hospital in Spain that was severely affected by the COVID-19 pandemic. To this end, we did a prospective observational study of 20 consecutive patients with COVID-19 who underwent 21 interventional radiology procedures between March 13, 2020 and May 11, 2020. We describe the measures taken to reorganize the work and protective measures, as well as the repercussions of the situation on our unit's overall activity and activity in different phases. The COVID-19 pandemic has represented a challenge in our daily work, but learning from our own experience and the recommendations of the Spanish radiological societies (SERVEI and SERAM) has enabled us to adapt successfully. Our activity dropped only 22% compared to the same period in 2019.
La COVID-19, también conocida como síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2), surgió en Wuhan, China, a finales de 2019, y desde entonces se ha extendido con extrema rapidez a nivel mundial. Alcanzó el continente europeo en el mes de febrero, y algunos de los países más afectados fueron Italia y España, con diferente repercusión dependiendo de la comunidad autónoma, provincia y municipio1.
Así, la comunidad autónoma de Castilla-La Mancha se convirtió en la tercera más afectada de nuestro país, solo por detrás de Madrid y Cataluña, con 144 fallecidos por cada 100.000 habitantes en el mes de mayo, registrándose los primeros casos positivos en esta región la primera semana de marzo1.
Ante este contexto, los servicios de radiología, al igual que el resto de los servicios del hospital, tuvieron que adaptarse a una situación nueva y cambiante, y recibieron instrucciones de las gerencias para cumplir un plan de contingencia, que se resumió en suspender la actividad programada, agilizar los estudios pendientes de pacientes ingresados para facilitar el alta, y atender exclusivamente la patología urgente, preferente y oncológica que no pudiera demorarse, hasta nueva orden.
Básicamente, se incrementaron los estudios de radiología torácica, en equipos portátiles y en las salas de radiología simple de urgencias, y las tomografías computarizadas de tórax.
En cuanto a otras áreas, como la de radiología intervencionista (RI), se acondicionaron las salas angiográficas para recibir pacientes con infección por SARS-CoV-2, mediante circuitos de entrada-salida diferenciados y salas de limpio-sucio2–8. Los primeros procedimientos intervencionistas se realizaron en la semana del 16 de marzo y de ahí, en adelante, hasta la fecha de envío del presente trabajo (11 de mayo).
Se produjo un cambio en la forma de trabajar, la reorganización de la agenda y la toma de medidas de protección de los profesionales, así como el establecimiento de medidas de extrema limpieza de las instalaciones y equipos.
Varios son los artículos que se han publicado a nivel mundial acerca de la organización de las salas de RI y del manejo de estos pacientes. Ierardi2, Da Zhuang3 y Too4 describen en sus artículos las medidas preventivas llevadas a cabo en su hospital, mientras que otros autores como Zhu5 aportan datos numéricos de los pacientes atendidos durante el punto de máxima incidencia de la enfermedad en su región y los comparan con los datos registrados del año anterior.
El objetivo del presente trabajo es mostrar el impacto que la pandemia ha tenido en nuestra sala de RI, por un lado, describiendo la forma de organización de la sala, y por otro, comparando la actividad realizada con la del mismo periodo del año anterior.
Reorganización de las salas angiográficasEl manejo de los pacientes durante el periodo de pandemia se llevó a cabo de acuerdo con las pautas y protocolos establecidos por la Organización Mundial de la Salud (OMS)6, el Ministerio de Sanidad y las diferentes consejerías de salud, y siguiendo las recomendaciones de actuación descritas por la Sociedad Española de Radiología Vascular Intervencionista (SERVEI)7, la Sociedad Española de Radiología Médica (SERAM)8 y la Sociedad Europea de Radiología Cardiovascular e Intervencionista (CIRSE)9, entre otras.
En primer lugar y dado lo novedoso de la situación, la realización de reuniones orientativas en línea sobre la gestión de las salas de radiología intervencionista, el manejo de los pacientes infectados y las medidas de prevención establecidas, así como un entrenamiento riguroso de dichas medidas y la disponibilidad de protocolos escritos fue fundamental, especialmente en las etapas iniciales de la pandemia.
El tipo de procedimientos realizados durante el periodo del estado de alarma, y de acuerdo con el asesoramiento de la directiva del hospital, fueron procedimientos urgentes y oncológicos no diferibles, posponiendo aquellos casos electivos. De modo que, desde el día 13 de marzo hasta el 11 de mayo de 2020, se llevaron a cabo 398 procedimientos en 397 pacientes en la unidad de RI del hospital.
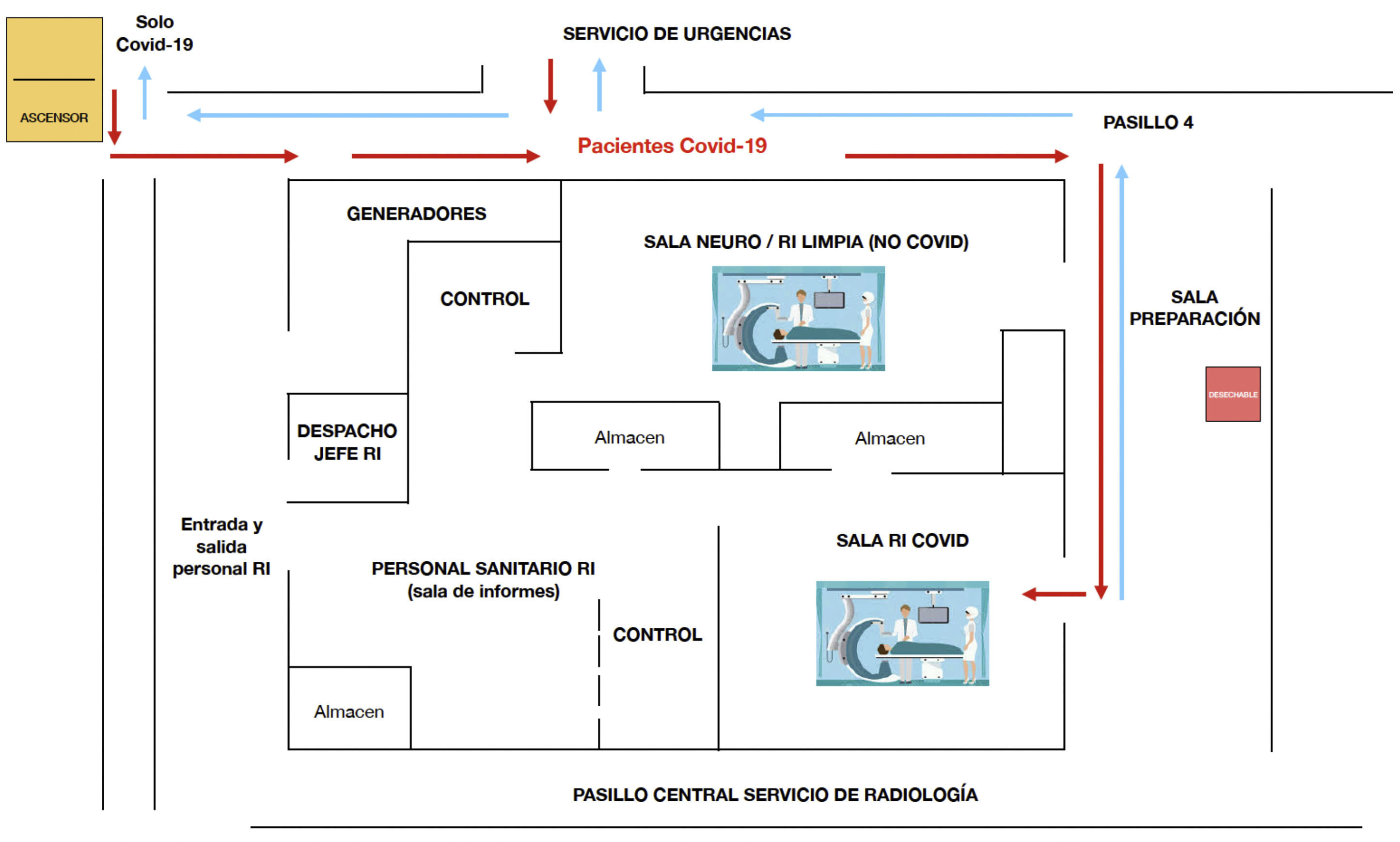
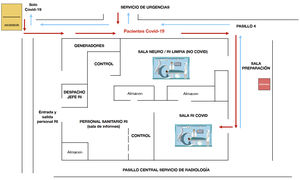
Para la realización de estos procedimientos y debido a la alta tasa de infecciones transmitidas por aerosoles y por el contacto con superficies contaminadas10, la división de los pacientes en grupos fue fundamental de cara a prevenir nuevas infecciones. Nuestro servicio está equipado con dos salas angiográficas que fueron empleadas a medio/pleno rendimiento durante el pico de la pandemia. Para el correcto empleo de estas y siguiendo las recomendaciones, se llevó a cabo una reestructuración del área de intervencionismo con el fin de generar dos circuitos independientes: uno de ellos para pacientes con sospecha o confirmación de COVID-19 y otro para pacientes no infectados (fig. 1). En todos los casos, a excepción de una urgencia de neurointervencionismo, todos los pacientes con COVID-19 fueron atendidos en último lugar, para evitar contagios y permitir una extensa limpieza de la sala tras la intervención.
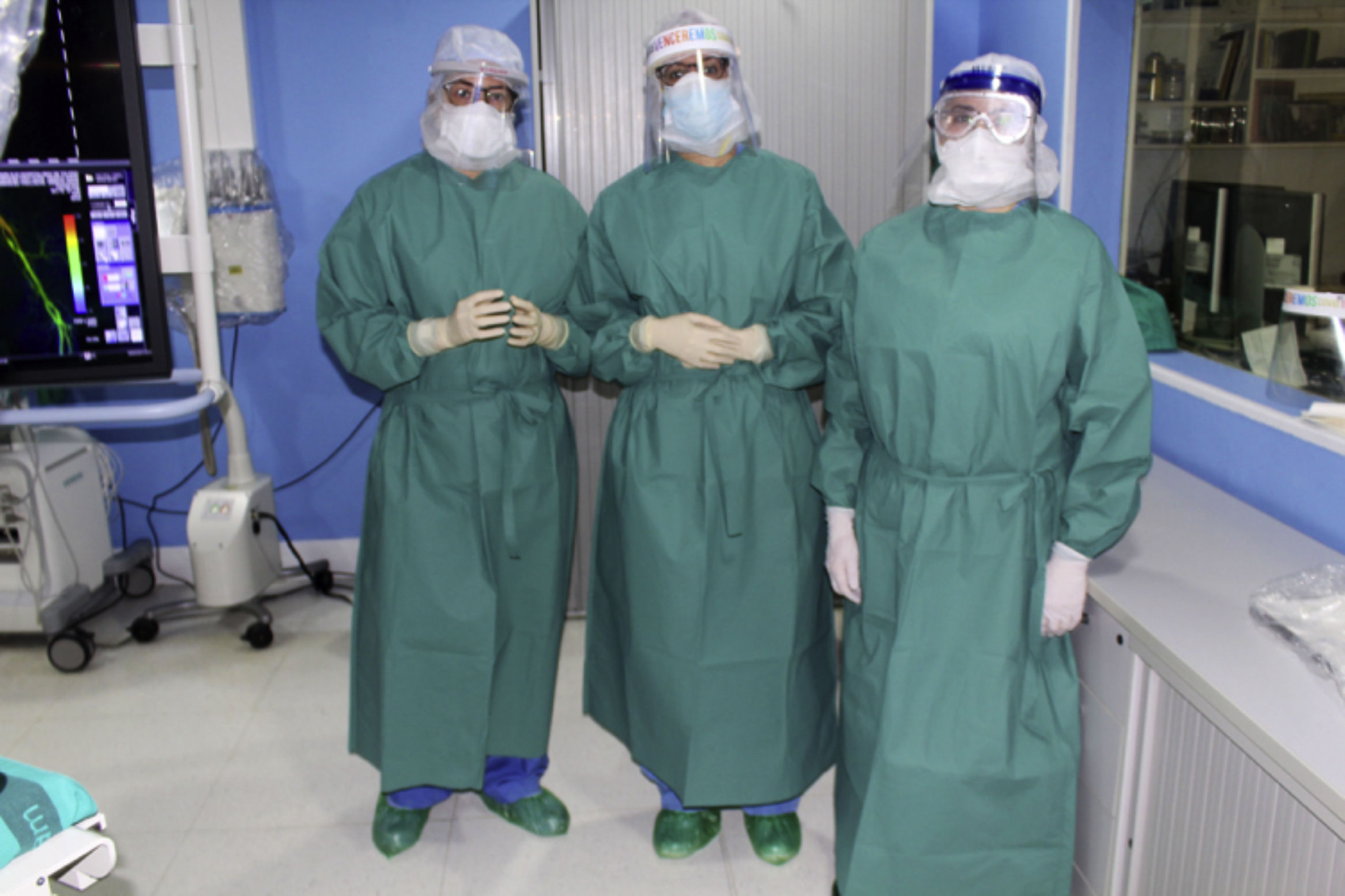
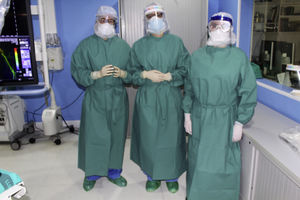
Las medidas de protección individual empleadas en el tratamiento de los pacientes con sospecha o confirmación de COVID-19 fueron el lavado de manos, el empleo de bata impermeable, doble par de guantes, gafas o pantalla protectora, gorro, mascarilla FFP2 (mascarilla quirúrgica por encima de la mascarilla FFP2) y calzas (fig. 2). Todos los pacientes atendidos portaban mascarilla quirúrgica.
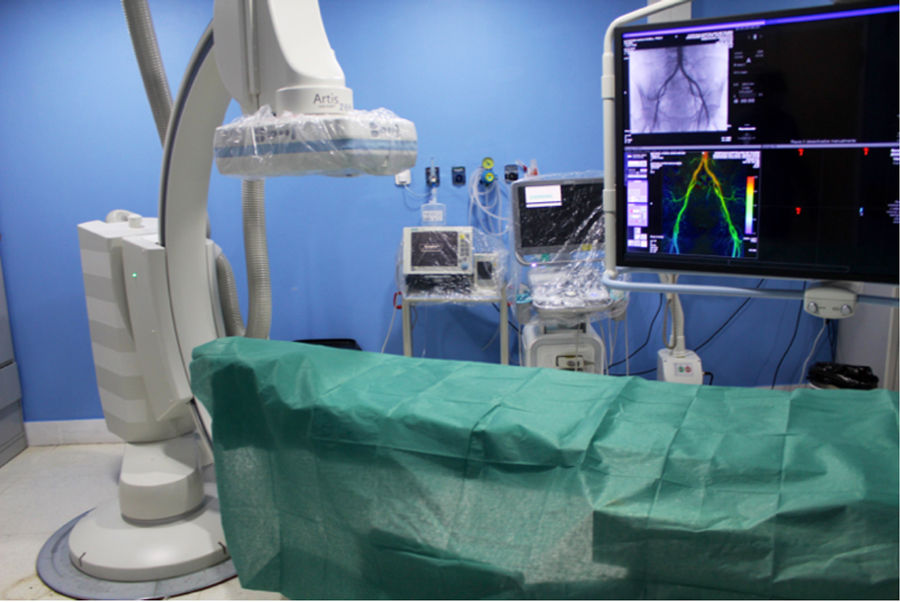
Respecto al manejo del paciente con sospecha o confirmación de infección por COVID-19 en las salas de intervencionismo, en todos los procedimientos se llevó a cabo la preparación de la sala antes de la llegada del paciente, tanto del material necesario como la cobertura con plásticos del equipamiento (fig. 3A y B). Además, cada miembro del equipo conocía de antemano cuál iba a ser su papel durante el procedimiento, de manera que solo el personal imprescindible (un radiólogo intervencionista, un enfermero y un técnico), y debidamente protegido, entraba en la sala y las puertas permanecían cerradas mientras se realizaba el procedimiento.
Una vez terminado el procedimiento y para evitar contaminarse, el personal abandonaba la sala de intervención y se dirigía a una habitación adyacente donde se procedía a la retirada del equipo de protección, el cual se desechaba en cubos específicos de eliminación de residuos de riesgo biológico, y se realizaba el lavado de manos correspondiente. El paciente era trasladado de nuevo a su lugar de origen, sin periodo de vigilancia en la sala de recuperación, con el fin de minimizar el tiempo de exposición.
Finalmente, se llevaba a cabo la limpieza del angiógrafo y la eliminación del material empleado, colocando los instrumentos no desechables en solución antiséptica-esporicida Adaspor® antes de su esterilización. Además, y siempre que el volumen de pacientes lo permitiera, se estableció un periodo de tiempo prudencial (2 horas) que asegurase el intercambio de aire, hasta que el personal de limpieza, adecuadamente protegido, procediera a la desinfección de la sala.
Contexto del estudio/Datos epidemiológicosDe acuerdo con la evolución de la infección por coronavirus en nuestro país y bajo la orientación de la OMS y del Ministerio de Sanidad, las estrategias de reorganización de los procedimientos intervencionistas en nuestro hospital se dividieron en dos fases bien diferenciadas.
Una primera fase o de contingencia (Fase 1), que se extendió desde el 13 de marzo, día previo a la constitución del estado de alarma por el Gobierno central, hasta el 27 de abril incluido, y en la que se llevó a cabo una serie de modificaciones estructurales y se redujo la actividad asistencial a la mínima imprescindible (actividad urgente, preferente y oncológica), para conseguir el máximo nivel de control y prevención de transmisión de la enfermedad. Y una segunda fase o de desescalada (Fase 2), que comenzó el día 28 de abril y en la cual nos encontrábamos en el momento del envío del trabajo, en la que se observaba una dinámica descendente en el número de nuevos infectados tanto a nivel nacional como local, con relajación de las medidas de confinamiento por parte del Gobierno. Esto permitió ir incorporando de nuevo la rutina habitual y la realización de un mayor número de procedimientos electivos.
Situación epidemiológica de Toledo en los diferentes escenariosEl primer paciente diagnosticado en Castilla-La Mancha se comunicó en Guadalajara el día 1 de marzo, y los dos primeros casos en Toledo se registraron el 3 de marzo. En los siguientes días y hasta el 15 de marzo se acumularon 401 casos en la comunidad autónoma, de los cuales 162 estaban hospitalizados, 19 de ellos en camas de la unidad de cuidados intensivos (UCI), había 10 fallecidos y tan solo 12 altas. Respecto a Toledo, de los 98 casos diagnosticados, 5 estaban de alta o curados y había 2 fallecidos1. No se tienen más datos desglosados por provincias.
Fase 1Desde la primera semana de esta fase, se fueron acumulando casos de forma masiva, los pacientes afectados llenaron las urgencias, donde se produjo una tasa de ingresos del 36% (lo normal es no llegar al 12%), se agilizaron las altas de pacientes no-COVID y el hospital se fue transformado en un monográfico de pacientes con COVID-19; se duplicaron y hasta triplicaron las camas de UCI-críticos, y se decidió trabajar en red entre los 17 hospitales del servicio de salud de la región. El día 19 de marzo había en Toledo 195 pacientes ingresados, 14 en UCI, 20 habían fallecido y solo 14 altas, pero el verdadero termómetro de la situación se produjo al llegar al pico de la pandemia, el día 1 de abril, donde el hospital tenía 600 camas ocupadas con pacientes con COVID-19 (el 80% de su capacidad), los puestos de UCI se habían triplicado hasta 76 camas, y se tuvieron que abrir más camas en UCI de otros hospitales de la ciudad (Hospital Provincial y Hospital Nacional de Parapléjicos) y transformar las unidades de reanimación postoperatoria y poscirugía cardíaca en unidades de críticos. Se ampliaron hasta 120 camas de hospitalización en esos dos centros antes mencionados y los profesionales trabajaron conjuntamente; por un lado, intensivistas y anestesistas en las unidades de críticos, y por otro, internistas, geriatras, neumólogos, cardiólogos y médicos de otras especialidades clínicas en la planta de hospitalización. También se reorganizó la urgencia, con una gran presión sobre los urgenciólogos, sobre todo para el triaje de enfermos.
Fase 2A fecha de 28 de abril, permanecían 228 pacientes hospitalizados en nuestro centro y concentrados en tres plantas. Existían camas UCI libres con módulos de pacientes no-COVID, y se habían recuperado las unidades de reanimación posquirúrgicas. Respecto a los datos provinciales: se habían dado de alta 1522 casos, pero seguía habiendo 4492 infectados, con 291 casos nuevos diarios, y habiendo fallecido 580 pacientes.
Así, la magnitud de la pandemia en estas dos fases puede quedar representada, a modo de fotografía, y con datos oficiales y públicos de nuestro servicio de salud1, en dos instantes. Por un lado, el 1 de abril del 2020, que representa el día con mayor número de pacientes con COVID-19 hospitalizados en un contexto de sobrecarga asistencial máxima, y por otro, el día 28 de abril del 2020, que constituye un punto de inflexión a partir del cual el número de pacientes infectados e ingresados por COVID-19 descendió de forma continuada gracias a las medidas de contención establecidas las semanas previas.
Impacto de la pandemia en la actividad en la sala de radiología intervencionistaSe ha realizado un estudio observacional prospectivo de los casos consecutivos de pacientes con infección por COVID-19 confirmada, que han sido atendidos en nuestro servicio de RI durante el estado de pandemia, desde el 13 de marzo al 11 de mayo. Para ello se ha recopilado una serie de datos que se han considerado relevantes, como los datos demográficos (sexo, edad), fecha de intervención, motivo de petición y urgencia de esta, y como variables, las de éxito técnico y clínico del procedimiento. Se ha efectuado un seguimiento de los pacientes hasta la fecha de envío del trabajo. Se ha considerado éxito técnico un buen control final del procedimiento intervencionista realizado, y éxito clínico la mejoría sintomática del paciente. Todos los pacientes han firmado el correspondiente consentimiento informado y se ha obtenido la aprobación del comité ético del centro (CEIC).
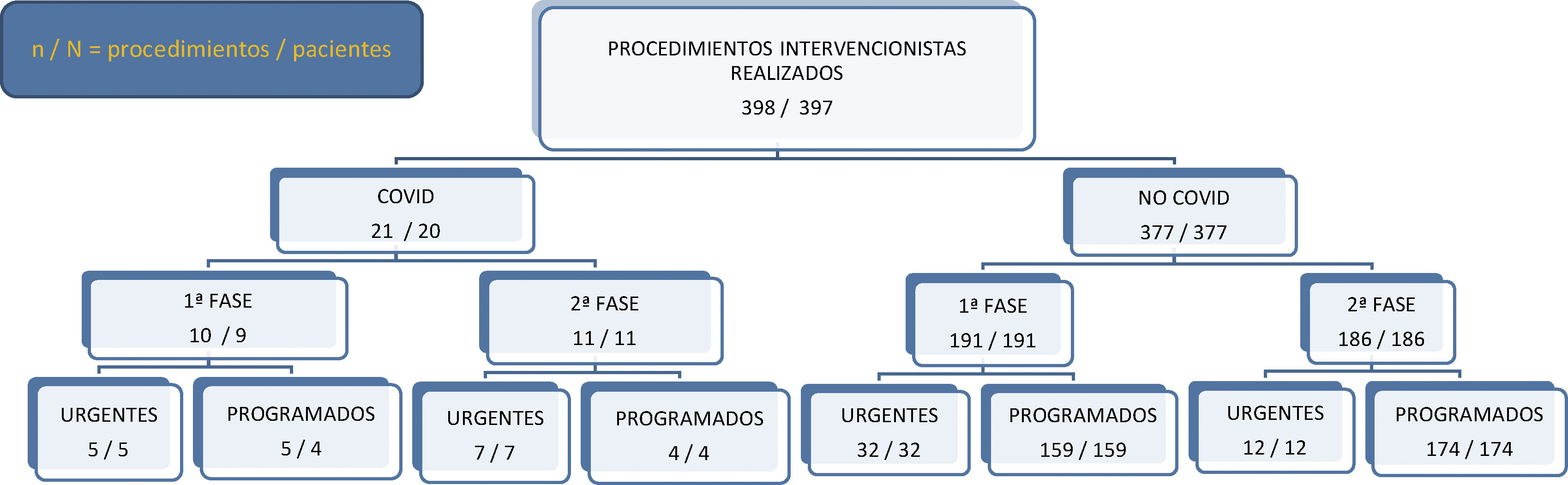
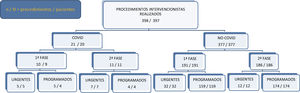
Los procedimientos realizados se presentan en la figura 4.
Durante el estado de alarma y hasta el momento de la publicación de este artículo se han llevado a cabo un total de 398 procedimientos intervencionistas en 397 pacientes, de los cuales 21 se han realizado en pacientes con COVID-19, 10 durante la primera fase y 11 más durante la segunda fase, habiéndose realizado finalmente 9 procedimientos de forma programada y 12 procedimientos urgentes.
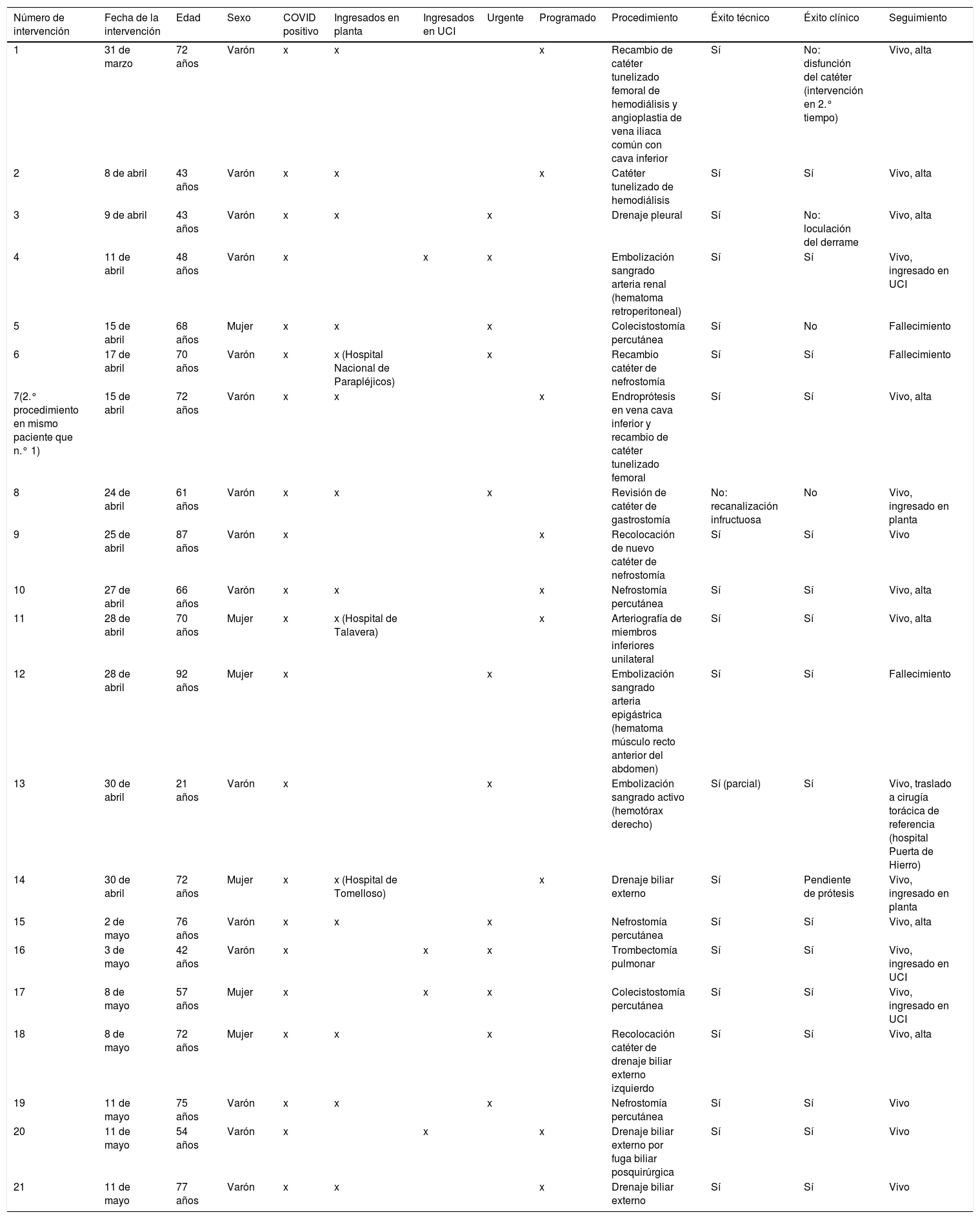
El tipo de procedimiento realizado en cada uno de los pacientes queda recogido en la tabla 1.
Procedimientos realizados a pacientes COVID-19 en la unidad de radiología intervencionista
| Número de intervención | Fecha de la intervención | Edad | Sexo | COVID positivo | Ingresados en planta | Ingresados en UCI | Urgente | Programado | Procedimiento | Éxito técnico | Éxito clínico | Seguimiento |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 31 de marzo | 72 años | Varón | x | x | x | Recambio de catéter tunelizado femoral de hemodiálisis y angioplastia de vena iliaca común con cava inferior | Sí | No: disfunción del catéter (intervención en 2.° tiempo) | Vivo, alta | ||
| 2 | 8 de abril | 43 años | Varón | x | x | x | Catéter tunelizado de hemodiálisis | Sí | Sí | Vivo, alta | ||
| 3 | 9 de abril | 43 años | Varón | x | x | x | Drenaje pleural | Sí | No: loculación del derrame | Vivo, alta | ||
| 4 | 11 de abril | 48 años | Varón | x | x | x | Embolización sangrado arteria renal (hematoma retroperitoneal) | Sí | Sí | Vivo, ingresado en UCI | ||
| 5 | 15 de abril | 68 años | Mujer | x | x | x | Colecistostomía percutánea | Sí | No | Fallecimiento | ||
| 6 | 17 de abril | 70 años | Varón | x | x (Hospital Nacional de Parapléjicos) | x | Recambio catéter de nefrostomía | Sí | Sí | Fallecimiento | ||
| 7(2.° procedimiento en mismo paciente que n.° 1) | 15 de abril | 72 años | Varón | x | x | x | Endroprótesis en vena cava inferior y recambio de catéter tunelizado femoral | Sí | Sí | Vivo, alta | ||
| 8 | 24 de abril | 61 años | Varón | x | x | x | Revisión de catéter de gastrostomía | No: recanalización infructuosa | No | Vivo, ingresado en planta | ||
| 9 | 25 de abril | 87 años | Varón | x | x | Recolocación de nuevo catéter de nefrostomía | Sí | Sí | Vivo | |||
| 10 | 27 de abril | 66 años | Varón | x | x | x | Nefrostomía percutánea | Sí | Sí | Vivo, alta | ||
| 11 | 28 de abril | 70 años | Mujer | x | x (Hospital de Talavera) | x | Arteriografía de miembros inferiores unilateral | Sí | Sí | Vivo, alta | ||
| 12 | 28 de abril | 92 años | Mujer | x | x | Embolización sangrado arteria epigástrica (hematoma músculo recto anterior del abdomen) | Sí | Sí | Fallecimiento | |||
| 13 | 30 de abril | 21 años | Varón | x | x | Embolización sangrado activo (hemotórax derecho) | Sí (parcial) | Sí | Vivo, traslado a cirugía torácica de referencia (hospital Puerta de Hierro) | |||
| 14 | 30 de abril | 72 años | Mujer | x | x (Hospital de Tomelloso) | x | Drenaje biliar externo | Sí | Pendiente de prótesis | Vivo, ingresado en planta | ||
| 15 | 2 de mayo | 76 años | Varón | x | x | x | Nefrostomía percutánea | Sí | Sí | Vivo, alta | ||
| 16 | 3 de mayo | 42 años | Varón | x | x | x | Trombectomía pulmonar | Sí | Sí | Vivo, ingresado en UCI | ||
| 17 | 8 de mayo | 57 años | Mujer | x | x | x | Colecistostomía percutánea | Sí | Sí | Vivo, ingresado en UCI | ||
| 18 | 8 de mayo | 72 años | Mujer | x | x | x | Recolocación catéter de drenaje biliar externo izquierdo | Sí | Sí | Vivo, alta | ||
| 19 | 11 de mayo | 75 años | Varón | x | x | x | Nefrostomía percutánea | Sí | Sí | Vivo | ||
| 20 | 11 de mayo | 54 años | Varón | x | x | x | Drenaje biliar externo por fuga biliar posquirúrgica | Sí | Sí | Vivo | ||
| 21 | 11 de mayo | 77 años | Varón | x | x | x | Drenaje biliar externo | Sí | Sí | Vivo |
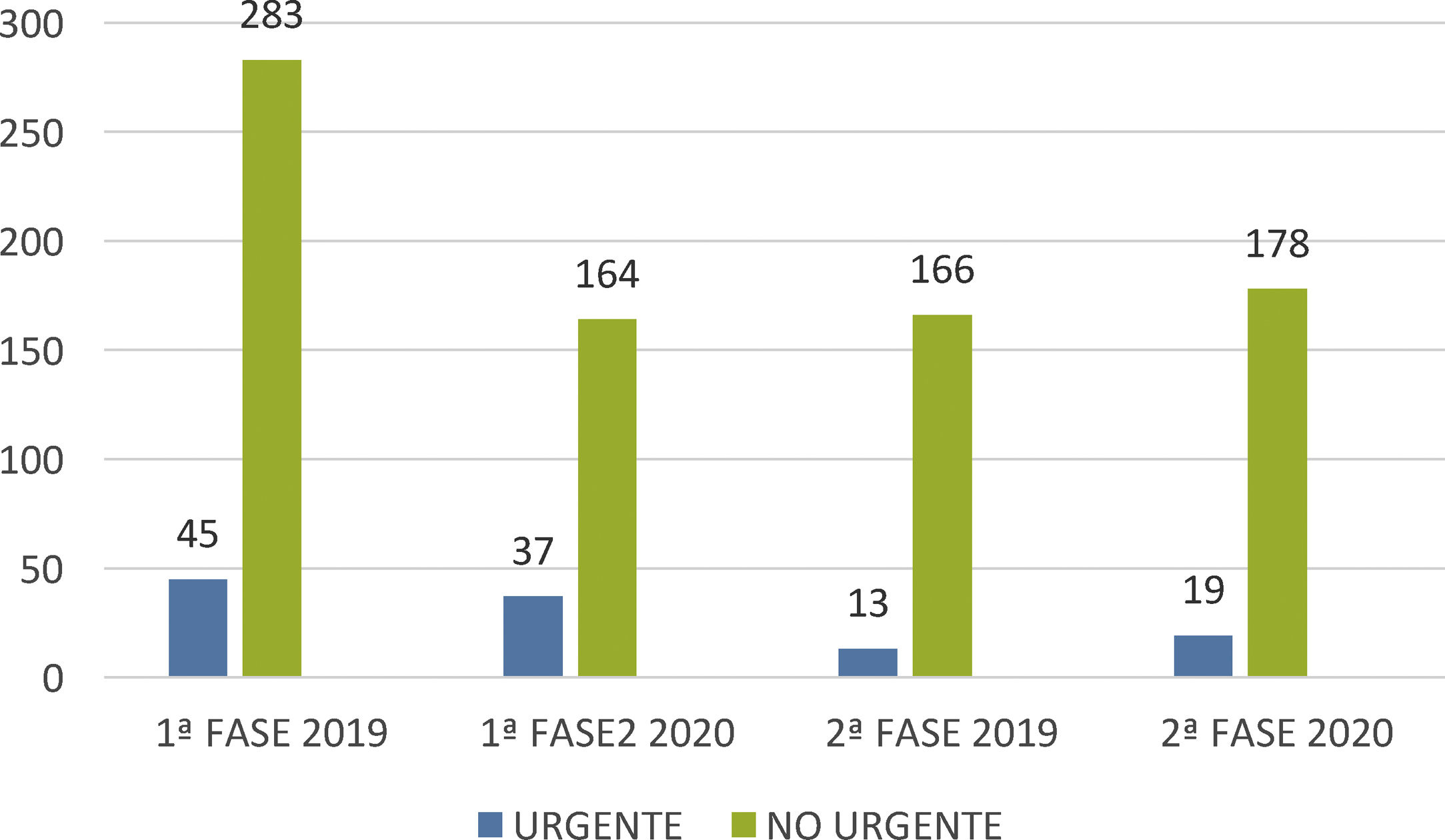
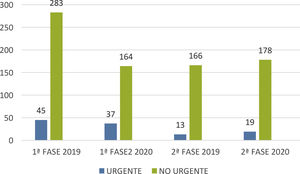
También se presentan, a modo de gráfico, los resultados comparativos globales de actividad con respecto al mismo periodo del año 2019, en estas dos fases, diferenciando procedimientos urgentes de programados (fig. 5).
Discusión y conclusiónLa pandemia ocasionada por el coronavirus ha afectado de manera significativa a la Comunidad Autónoma de Castilla La Mancha, que ha sido una de las áreas con mayor incidencia y prevalencia de la enfermedad tras Madrid y Cataluña. Dentro de dicha comunidad, una de las provincias más afectadas ha sido la de Toledo, y en ello probablemente ha influido, en primer lugar, la cercanía a Madrid y la movilización incesante de personas entre ambas localizaciones durante las semanas previas a la activación del estado de alarma, y en segundo lugar y no menos importante, el alto porcentaje de población de personas mayores en residencias (de las más altas a nivel nacional)1. Esto ha hecho que una gran cantidad de pacientes con COVID-19 positivos hayan sido atendidos en los centros sanitarios del complejo hospitalario de la ciudad.
En el resto de la región ha existido un gran foco importado desde Haro (La Rioja), en la zona de Tomelloso (Ciudad Real), por el contagio masivo desde una familia que asistió a un entierro en esa localidad en los días de máximo apogeo y transmisión de la enfermedad1.
Dada la notoriedad de las circunstancias y su repercusión en el sistema sanitario a nivel mundial, muchos han sido los artículos publicados acerca del abordaje de los pacientes con infección por COVID-19 en las áreas de RI. Así, por ejemplo, un equipo italiano describe en su artículo las medidas preventivas y de coordinación establecidas en el servicio de intervencionismo de un hospital de Milán2. Algo parecido se menciona en un artículo chino, donde además se expone la experiencia en un hospital con una elevada carga asistencial como es el de Zhongda, en la región de Nanjing (China)5. En él se enumeran brevemente los procedimientos urgentes y preferentes realizados durante el pico de la pandemia, diferenciando claramente 3 fases, y se realiza un análisis comparativo de los resultados obtenidos con respecto las cifras de procedimientos realizados durante el año anterior. En otro artículo de Singapur se incluyen brevemente los datos de los 8 procedimientos realizados en pacientes con COVID-19 en el hospital principal de dicho país hasta el momento de su publicación11.
No cabe duda de que la infección por COVID-19 pasó factura a nuestro hospital, cuyo pico de máxima prevalencia estuvo a punto de desbordar sus recursos sanitarios, y eso se tradujo en mucho trabajo para muchos especialistas que estuvieron en primera línea, como intensivistas, anestesistas y urgenciólogos, pero también en plantas de hospitalización para los equipos conjuntos de internistas, geriatras, neumólogos, y en menor medida de otras especialidades clínicas.
En el área de RI, la repercusión llegó unos pocos días más tarde, cuando ya existía un incremento importante de pacientes con COVID-19 positivos ingresados en planta y en UCI, lo que nos permitió prepararnos a conciencia con un cierto margen, diseñando los circuitos con ayuda del Servicio de Medicina Preventiva y con charlas online de recuerdo de uso de equipos de protección individual (EPI) y medidas de protección adaptadas a nuestro entorno por parte de Riesgos Laborales.
De ahí al cierre del presente estudio han trascurrido 2 meses de intensa actividad con pacientes con COVID-19 confirmados, donde todo el personal de la unidad se ha visto involucrado (los radiólogos intervencionistas, todo el personal de enfermería tanto de diario como de guardia, los técnicos de rayos, la auxiliar de clínica y los celadores).
Junto con esa actividad, se ha seguido atendiendo a otros pacientes oncohematológicos, urgentes y preferentes en horario de mañana, y ya en la última semana de la fase 2, también a pacientes ingresados por otras causas o patologías no demorables.
La actividad total registrada se ha visto disminuida en un 21,49% con respecto al mismo periodo de 2019 (398 pacientes actuales frente a 507 pacientes atendidos en 2019), pero con diferente comportamiento por fases, ya que mientras que en la fase 1 la actividad disminuyó un 38,71%, en la fase 2, sin embargo, hubo incluso un repunte del 9,61% de actividad a favor del año 2020, lo cual refleja la escasa demora que permiten los procedimientos intervencionistas, habiendo sido necesario realizar durante la Fase 2 parte de los procedimientos no realizados previamente, con el consiguiente aumento de la actividad.
Si se analizan los datos de pacientes y actividad registrada en los artículos mencionados previamente, sorprende el porcentaje de reducción de actividad mencionado en el artículo de China5, de un 60% si tenemos en cuenta todas las fases, frente a nuestro 22%, lo cual podría estar en relación, bien con el grado de medidas exigidas por el propio Gobierno para asegurar un control de la transmisión de la infección o bien con la alta carga asistencial en condiciones normales del hospital de Zhongda, considerablemente mayor que el nuestro respecto a número de procedimientos preferentes, siendo estos los que se han visto más afectados en su reducción.
También llaman la atención las elevadas cifras de pacientes con COVID-19 tratados por nosotros en comparación con Singapur, diferencias que pueden deberse al tiempo de duración del estudio y la prevalencia e incidencia de la enfermedad en el momento de su realización, que en nuestro caso se hizo en el momento álgido de la pandemia. Además, en la actualidad no hay disponibles publicaciones centradas en un registro de pacientes con COVID-19 atendidos en las salas de RI de países europeos como Italia, con los que se puedan comparar nuestros resultados.
Lo que sí coincide con ellos es la reorganización de las salas angiográficas (los circuitos), las medidas extremas de limpieza y desinfección de los espacios y la metódica preparación del personal sanitario con equipo de protección individual.
Como conclusión y aprendizaje de toda esta situación por nuestra parte, queremos comentar que esta situación de pandemia ha supuesto un llamativo impacto en los cimientos de nuestro sistema sanitario, y más específicamente en nuestra sala de RI, tanto por la necesidad de adopción de estrictas medidas de prevención de transmisión de la infección –con el consiguiente aumento del tiempo de procedimiento– como por la repercusión que ha tenido en la reducción del resto de la actividad programada, de hasta el 22%, en el momento álgido de la pandemia. En este punto consideramos relevante mencionar la necesidad de disponer para un futuro de una tercera sala de angiografía que asegure un circuito limpio en todo momento; la importancia de establecer y protocolizar unas medidas de limpieza y de protección individual exhaustivas, y lo esencial del trabajo en equipo, tanto dentro de la unidad como con el resto de especialistas, en circunstancias tan límite como la que hemos experimentado.
Si bien es cierto que, teniendo en cuenta las limitaciones del presente estudio, el escaso número de pacientes atendidos hasta este momento y las pocas variables estudiadas, no podemos llegar a conclusiones potentes, por lo que sería beneficioso y deseable de cara a un futuro la realización de estudios multicéntricos con mayor número de casos y con la participación de mayor número de salas de angiografía a nivel nacional.
Finalmente, y de acuerdo con lo mencionado por el editor jefe de la revista Radiología, Luis H. Ros Mendoza, en el artículo “Coronavirus y radiología. Consideraciones sobre la crisis”12, esta crisis mundial está suponiendo un reto para la superación y la mejora de nuestro sistema sanitario. Con este trabajo pretendemos colaborar en esa ampliación de conocimiento con base en nuestra experiencia y en las recomendaciones de la SERAM8 y la SERVEI7, a las que agradecemos abiertamente su esfuerzo y dedicación.
Autoría- 1.
Responsable de la integridad del estudio: ICG, CLP.
- 2.
Concepción del estudio: ICG, CLP.
- 3.
Diseño del estudio: ICG, CLP.
- 4.
Obtención de los datos: ICG, CAM, IDP, IGR, CLP.
- 5.
Análisis e interpretación de los datos: ICG, CLP.
- 6.
Tratamiento estadístico: N/A.
- 7.
Búsqueda bibliográfica: ICG.
- 8.
Redacción del trabajo: ICG, CLP.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: ICG, CAM, IDP, IGR, CLP.
- 10.
Aprobación de la versión final: ICG, CAM, IDP, IGR, CLP.
Los autores declaran no tener ningún conflicto de intereses.