La infección por SARS-CoV2 es una pandemia. Se creía que el primer caso de esta enfermedad ocurrió el 8 de diciembre de 2019 en la provincia de Hubei en China, aunque posteriormente se indicó que el primer caso confirmado por laboratorio ocurrió el 1.° de diciembre de 2019 ante la presencia de un brote de neumonía en 59 pacientes sospechosos en un mercado local de mariscos en Wuhan. No solo produce patología respiratoria, con frecuencia compremete el sistema cardiovascular ya que produce lesión miocárdica, miocarditis, y, con cierta frecuencia, aumenta la descompensación de enfermedades cardiovasculares preestablecidas. En este artículo se trata de dilucidar el componente cardiovascular hasta ahora existente en la literatura y se sugieren algunos pasos a seguir en pacientes con estas enfermedades, acorde con la evidencia actual.
Infection due to SARS-CoV2 is a pandemic. It is believed that the first case occurred on 8 December 2019 in Hubei province in China, although it was later indicated that the first laboratory-confirmed case occurred on 1 December 2019 due to the presence of an outbreak of suspected pneumonia in 59 patients in a shellfish market in Wuhan. It not only caused a respiratory disease, it often compromised the cardiovascular system since it produces a myocardial lesion, myocarditis, and, less often, increased the decompensation of pre-established cardiovascular diseases. An attempt is made in this article to elucidate the cardiovascular component presented in the current literature, and to suggest some steps to follow in patients with these diseases in accordance with the current evidence.
La infección por SARS-CoV2 es una pandemia. Se creía que el primer caso de esta enfermedad ocurrió el 8 de diciembre de 2019 en la provincia de Hubei en China1, pero, posteriormente, se indicó que el primer caso confirmado por laboratorio ocurrió el 1.° de diciembre de 2019, ante la presencia de un brote de neumonía en 59 pacientes sospechosos en un mercado local de mariscos en Wuhan, por lo cual se lanzó una alerta epidemiológica con el aislamiento de un nuevo coronavirus en el tracto respiratorio inferior, denominado inicialmente 2019-nCoV2. El 7 de enero de 2020 fue identificado como agente causal del brote un nuevo tipo de virus de la familia Coronaviridae denominado SARS-CoV2 y el 11 de marzo la Organización Mundial de la Salud declaró la pandemia3. Al día 4 de abril del año en curso, se reportaban 1’159.515 casos en más de 200 países, y 62.376 muertes en todo el mundo4, especialmente de adultos mayores con comorbilidades, como hipertensión, diabetes y enfermedad cardiovascular, ocasionando así un gran impacto social y económico5,6.
La principal manifestación de esta enfermedad es el compromiso respiratorio, el cual puede ocasionar desde síntomas respiratorios leves, hasta síndrome de dificultad respiratoria del adulto con desenlaces potencialmente fatales7. Se ha descrito que la enfermedad cardiovascular preexistente y otros factores de riesgo cardiovascular pueden generar mayor susceptibilidad a infección por COVID-19 y un escenario con mayores complicaciones clínicas. Además, se ha encontrado que esta infección puede asociarse con complicaciones cardiacas de novo, como lesión miocárdica aguda en cerca del 8 al 12% de los pacientes, miocarditis y arritmias en el 16,7%6,7; por tanto, es importante conocer los mecanismos fisiopatológicos que están relacionados con el compromiso cardiovascular en la infección por SARS-CoV2-COVID-19, cómo sospecharla, cómo evaluarla y qué intervenciones terapéuticas tener en cuenta en el tratamiento de este grupo de pacientes.
Virus SARS-CoV2 e infección por COVID 19El SARS-CoV2 es un virus ARN monocatenario del género beta-coronavirus, familia Coronaviridae. Se conocen siete especies de esta familia que pueden causar infecciones en humanos, de las cuales cuatro causan principalmente síntomas respiratorios leves y tres pueden desencadenar una enfermedad potencialmente fatal, como el síndrome respiratorio agudo grave (SARS), el síndrome respiratorio del Oriente medio (MERS) y la actual COVID-19 (tabla 1)7.
Características biológicas del SARS-CoV2
| - Estructura del virus y características de la infección |
| - Alta tasa de transmisión |
| - Período de incubación prolongado |
| - Portadores asintomáticos o con síntomas leves |
| - Progresión a SDRA* y muerte |
| - Diseminación viral después del alivio de los síntomas |
| - Transmisión ambiental y fómites |
La enfermedad por coronavirus presenta características inherentes que le otorgan su alto potencial de infección, transmisibilidad y desenlaces desfavorables8 ocasionando una pandemia de alto impacto mundial, como son:
- •
Estructura del virus y características de la infección: se deriva probablemente de un coronavirus de murciélago, cuyo reservorio principal podrían ser las serpientes de la zona de Wuhan. Se ha estudiado también la posibilidad de que su transmisión sea a través de una sopa de murciélago que se consume en la zona; además, se ha encontrado coronavirus en pangolines salvajes cuya secuencia genética coincide en un 91% con el virus causante del COVID-199.El SARS-CoV2 penetra en la célula huésped a través de la interacción entre su glucoproteína espiga (S) y una proteína de membrana plasmática, el receptor de la enzima convertidora de angiotensina 2 (ECA2), una aminopeptidasa unida a la membrana con un papel vital en los sistemas cardiovascular e inmune10. El virus invade las células epiteliales alveolares comprometiendo el sistema respiratorio y causando un cuadro clínico de mayor severidad en pacientes con enfermedad cardiovascular, lo que podría estar asociado con mayor secreción de ECA2 en estos pacientes. Adicionalmente, puede desarrollar linfopenia11, sobre todo en pacientes con enfermedad grave, que puede estar acompañada de inmunosupresión, lo cual los predispone a coinfecciones graves, especialmente bacterianas12.Otro aspecto importante es la posibilidad de recombinación activa de SARS-CoV2 lo que puede generar variantes del virus dentro del huésped. La presencia de estos haplotipos heterogéneos del virus, así como su interacción con las características genéticas y epigenéticas del huésped pueden hacer difícil predecir el curso de la enfermedad; esto podría explicar las diferencias en el compromiso clínico y la tasa de letalidad —entre otros factores— en países como China e Italia, secundario a una selección natural de grupos virales más virulentos en ciertas zonas o un comportamiento más agresivo del virus debido a factores genéticos, clínicos o medioambientales, como la edad avanzada, la prevalencia de comorbilidades o las condiciones climáticas13.
- •
Alta tasa de transmisión: para el SARS-CoV2 el R0, o número de reproducción básica, es decir, la velocidad con la que una enfermedad puede propagarse en una población, se ha estimado en 2,4. Se han encontrado valores de 2,2 en China y 2,8 en Italia, similares a los hallados en la infección por SARS (2,0 a 5,0) y MERS (2,7 a 3,9), lo que sugiere una propagación rápida y sostenida14–16.
- •
Período de incubación prolongado: aunque el R0 del SARS-CoV2 es similar al del SARS y al del MERS, existen características específicas que pueden explicar una propagación viral mucho mayor, como lo son el período de incubación de 6,4 días (2,1-11,1 días), comparable con el del MERS (4-7 días) y un poco más largo que el del SARS (3-5 días)17.
- •
Pacientes asintomáticos o con síntomas leves: se ha encontrado aislamiento de SARS-CoV2 en garganta y nariz días antes de los síntomas y se han documentado cargas virales positivas similares a las de pacientes enfermos, en pacientes asintomáticos o con síntomas leves. En un estudio realizado en población japonesa en Wuhan se describe una razón de asintomáticos de 30,8% (IC 95% 7,7-53,8%)18. Por su parte, en otro estudio realizado en los pasajeros del crucero Diamond Princess se encontró que la población asintomática de casos de COVID-19 podía ser hasta del 17,9% (IC 95% 15,5-20,2%)19. Un mecanismo atribuible es la baja prevalencia de síntomas del tracto respiratorio superior, menos del 20%, en cuyo caso los receptores ECA2 son mínimos. Esto ilustra cómo los pacientes pueden ser portadores o manifestar síntomas leves que pueden contribuir a la transmisión del virus.
- •
Progresión desfavorable hacia un síndrome de dificultad respiratoria del adulto y muerte: en reportes de literatura en China, se ha encontrado que en un espectro clínico de la enfermedad predominantemente leve en la mayoría de los casos (80%), hasta el 15% de los pacientes puede progresar a enfermedad grave y un 5% requerir unidad de cuidados intensivos20. Sin embargo, estos datos pueden variar según las características de la población, como se ha visto en Italia o España21.
- •
Diseminación viral después del alivio de los síntomas: existe la posibilidad de transmisión del virus después de la desaparición de los síntomas. Se ha detectado ARN del SARS-CoV2 en heces varios días después de la enfermedad del paciente o durante la convalecencia; además, se ha encontrado eliminación viral prolongada en el esputo después del cese sintomático21.
- •
Transmisión ambiental y fómites: se ha encontrado que la vida media del SARS-CoV2 puede ser de 1.2 horas en gotas (IC 95%, 0.64 – 2.64 horas)29, 3 horas en aerosol, hasta 24 horas en cartón y hasta 72 horas en plástico y acero inoxidable; esto debe llevar a adoptar medidas estrictas de higiene de manos y manejo de fómites22.
La infección por SARS-CoV2 - COVID-19 actualmente afecta a cerca de 200 países, con más de 10 millones de casos, cerca de 5.664.335 pacientes recuperados y más de 508.077 muertes. En el momento, el país más afectado en cuanto a número de casos es Estados Unidos, con cerca de 2.681.811 casos y mortalidad con cerca de 128.783 muertes. El primer país de Latinoamérica afectado fue Brasil, donde el primer caso se reportó el 26 de febrero, mientras que la primera muerte se registró en Argentina el 7 de marzo. En el momento, Brasil es el país latinoamericano con el mayor número de casos, con cerca de 1.370.488 y 58.385 muertes. En Colombia el Ministerio de Salud y Protección Social reportó el primer caso de COVID-19 el 6 de marzo de 2020 en una ciudadana proveniente de Milán, Italia, y el primer fallecido se reportó el 13 de marzo y se trató de un taxista que transportó a turistas italianos el 4 de marzo. A día de hoy hay cerca de 95.043 casos reportados y 3.223 muertes.
Consideraciones fisiopatológicasAdemás de la interacción del virus con el receptor de ECA2, cuyo principal rol en el pulmón hace que sea el sistema más frecuentemente afectado, existe una alta incidencia de compromiso cardiovascular en estos pacientes, por lo cual se han inferido varios mecanismos fisiopatológicos (tabla 2):
- 1.
Lesión miocárdica directa: el SARS-CoV2 ingresa a las células del huésped por la unión de la proteína espiga a la ECA2 la cual es expresada en el corazón y desempeña un papel preponderante en la homeostasis cardiovascular por medio del sistema renina-angiotensina-aldosterona (SRAA) generando directamente lesión miocárdica10.
- 2.
Inflamación sistémica: el COVID-19, en su forma más severa, ocasiona una respuesta inflamatoria sistémica aguda, subsecuente a la liberación de citoquinas proinflamatorias las cuales pueden causar daño y falla multiorgánica, comprometiendo el sistema cardiovascular2,23.
- 3.
Infarto agudo de miocardio tipo 1: la respuesta inflamatoria sistémica puede ocasionar un incremento del estrés en la circulación coronaria lo que puede llevar a una ruptura de placa e infarto agudo de miocardio.
- 4.
Infarto agudo de miocardio tipo 2: el síndrome de respuesta inflamatoria sistémica, con el consecuente incremento de la demanda de oxígeno asociado a la hipoxia por el compromiso pulmonar, genera un incremento en la demanda miocárdica de oxígeno que no se suple, y causa lesión miocárdica.
- 5.
Efectos adversos de terapias farmacológicas: los medicamentos antivirales, antimaláricos y esteroides usados para el tratamiento del COVID-19 pueden generar lesión miocárdica o trastornos de la conducción, como prolongación del intervalo QT y arritmias tipo torsade de pointes24.
- 6.
Alteraciones en los electrolitos: el compromiso multisistémico puede generar disbalance, siendo más común la hipocalemia por la interacción del virus con el SRAA, lo cual favorece principalmente arritmias25.
El SARS-CoV2 afecta predominantemente el sistema respiratorio y el 97,5% de los pacientes experimentan síntomas a los 11,5 días después de la exposición26. Varios autores reportan que el síntoma más frecuente es la fiebre en un 98,6% de los pacientes, seguido por fatiga (astenia, adinamia) en un 69,6% y tos seca (59,4%). La disnea se presentó en un 32,2% de los pacientes, con mayor frecuencia en los pacientes que ingresaron a unidad de cuidados intensivos (UCI) (63,9 vs. 19,6%). Las comorbilidades más encontradas fueron hipertensión arterial (31,2%), enfermedad cardiovascular (14,5%) y diabetes (10,1%). De los pacientes que ingresaron a UCI el 72,2% tenían alguna comorbilidad; el 58,3% eran hipertensos, el 25% tenían enfermedad cardiovascular y el 22,2% eran diabéticos. En esta cohorte el 26% de los pacientes requirió hospitalización en UCI, siendo el síndrome de dificultad respiratoria (19,6%) la complicación más frecuente, seguida por arritmias (16,7%), choque (8,7%) y lesión cardiaca aguda (7,2%)6.
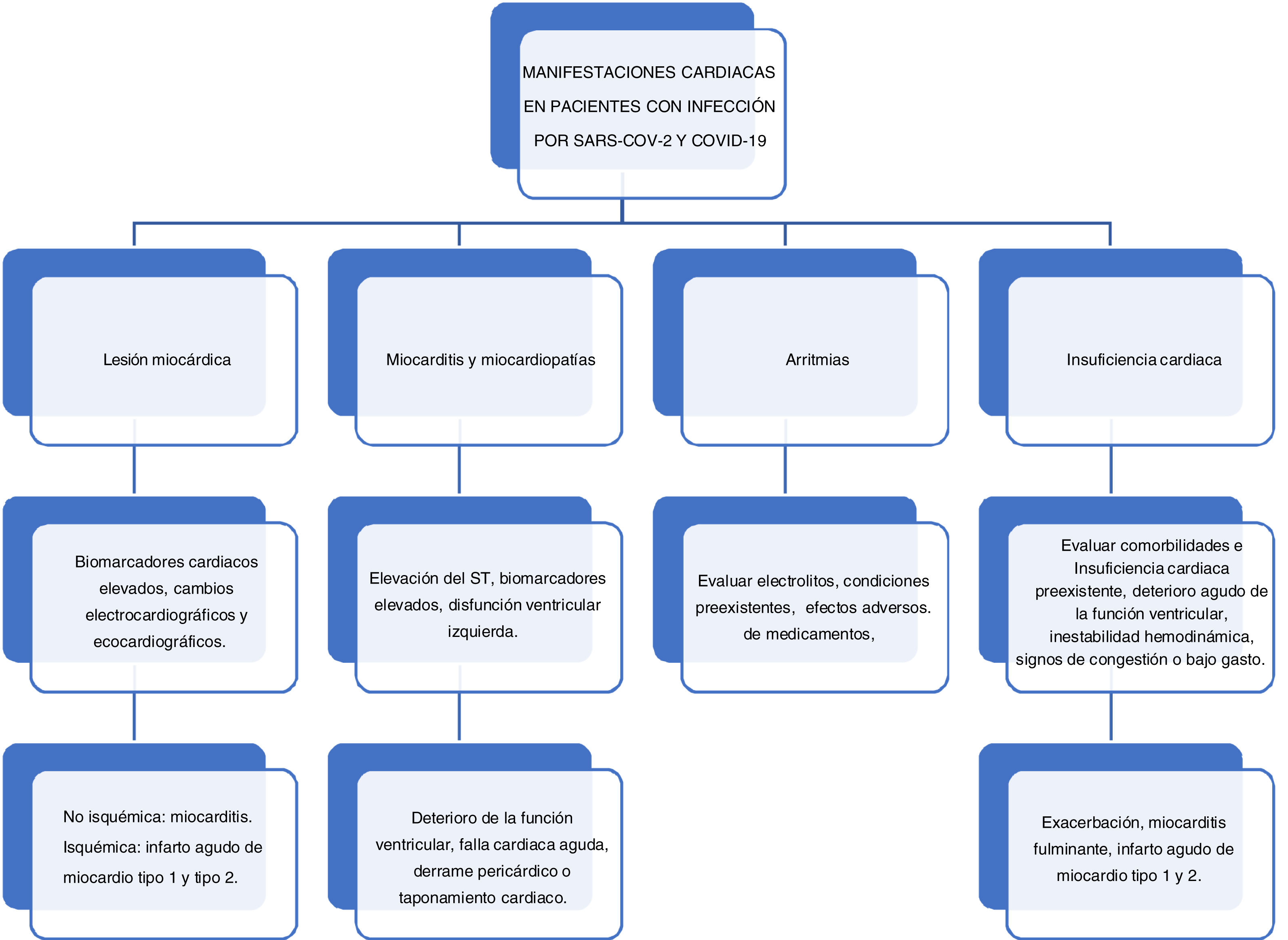
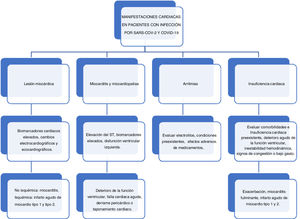
Lesión miocárdicaEstá dada por la elevación de enzimas cardiacas, especialmente troponina de alta sensibilidad, o por alteraciones nuevas en el electrocardiograma o el ecocardiograma.
La lesión miocárdica aguda es la complicación cardiovascular más descrita, 7.2-28%. Puede estar asociada a etiología no isquémica, como miocardiopatía inflamatoria aguda o síndrome de takotsubo, e isquémica con infarto tipos 1 y 2.
Se ha reportado una asociación entre la lesión cardiaca y la mortalidad en pacientes hospitalizados en una cohorte de 416 pacientes en Wuhan. La lesión miocárdica fue definida como niveles de biomarcadores cardiacos por encima del percentil 99 para su valor de referencia y nuevas anormalidades en el ecocardiograma o el electrocardiograma. Los pacientes que la desarrollaron eran mayores (74 vs. 60 años) y tenían más comorbilidades, como hipertensión arterial (59,8%), diabetes (24,4%) y enfermedad coronaria (29,3%). En los estudios adicionales, llama la atención que tenían mayores niveles de leucocitos, plaquetas, PCR y procalcitonina. Estos pacientes requirieron mayor ventilación mecánica no invasiva (46,3% vs. 3,9%) y ventilación mecánica invasiva (22% vs. 4,2%) y recibieron con más frecuencia tratamiento con corticoides, inmunoglobulina y antibióticos; la complicación más común fue la falla renal aguda. El riesgo de morir para pacientes con lesión miocárdica era 4,26 veces el encontrado en pacientes sin lesión miocárdica al inicio de los síntomas (HR 4,26 IC 95%, 1,92-9,49) y entre la admisión y el desenlace (HR 3,41 IC 95%, 1,62-7,16). Se registró mayor mortalidad en los pacientes con lesión miocárdica (51,2% vs. 4,5%)27.
Miocarditis y miocardiopatíaHasta el momento no hay diagnóstico histológico con biopsias endomiocárdicas. Se han descrito dos reportes de casos. El primero correspondió a un paciente de 37 años, residente en China, admitido por disnea, dolor torácico, hipotensión y cardiomegalia, cuyo electrocardiograma presentaba elevación del ST inferior. Fue llevado a laboratorio de hemodinamia sin lesiones obstructivas epicárdicas, troponina marcadamente elevada> 10.000 ng/L, CKMB 112,9 ng/L y BNP 21.025 ng/L. El ecocardiograma reportó corazón aumentado de tamaño, función ventricular severamente disminuida, 27%, y derrame pericárdico de 2mm. El panel viral respiratorio para coronavirus fue positivo. Fue tratado con metilprednisolona 200mg/día por 4 días, inmunoglobulina 20g/día por 4 días, norepinefrina e inotropia con milrinone y diurético para el choque; además, se usó piperacilina/tazobactam para manejo infeccioso pulmonar. Posteriormente, se realizó ecocardiograma en el que se evidenció función ventricular en 66%, con tamaño y función normal28.
El otro caso se trató de una mujer de 47 años, residente en Londres, quien consultó por disnea y dolor torácico, tos y fiebre; presentaba, además, taquicardia sinusal e hipotensión. El electrocardiograma mostró elevación del ST inferolateral, con arterias coronarias sanas. Se realizó ecocardiograma en el que se documentó derrame pericárdico de 2cm, con signos de taponamiento cardiaco, por lo cual se procedió a realizar pericardiocentesis guiada por ultrasonido, en la que se drenaron 540ml de líquido sanguinolento, el cual dio negativo para COVID-19. El hisopado nasofaríngeo fue negativo para patógenos respiratorios, excepto para COVID-19, lo que hace importante considerar un taponamiento cardiaco como causa de deterioro en un paciente con infección por SARS-CoV229.
Tian et al. realizaron biopsia de corazón a dos pacientes fallecidos por COVID-19 y encontraron edema, fibrosis intersticial e hipertrofia sin infiltración celular inflamatoria30.
ArritmiasLas arritmias (7-17%) han sido descritas como una manifestación cardiovascular frecuente en pacientes con infección por COVID-19. Se ha descrito fibrilación auricular, taquicardia supraventricular paroxística, taquicardia ventricular, fibrilación ventricular y arresto cardiaco. En una cohorte de 137 pacientes se encontró que las palpitaciones estuvieron presentes en el 7,3% de los pacientes durante la admisión30. En una cohorte china de 138 pacientes hospitalizados se encontró que el 16,7% presentó alguna arritmia cardiaca; además, fue más frecuente en pacientes hospitalizados en UCI (44,4 vs. 6,9%)6, posiblemente con vías multifactoriales, como trastornos hidroelectrolíticos, hipoxia y estrés inflamatorio, y como efectos adversos de los medicamentos utilizados.
Insuficiencia cardíacaLa insuficiencia cardiaca puede estar asociada con antecedente de insuficiencia cardiaca crónica. En una cohorte de 416 pacientes en China, se identificó que el 4,1% de los pacientes presentaba antecedente de insuficiencia cardíaca crónica. Así mismo, en quienes se documentó lesión miocárdica, con frecuencia se hallaba antecedente de insuficiencia cardiaca (14,6 vs. 1,5%) y niveles más elevados de NT-proBNP (689 vs. 139)27.
Por otro lado, en una cohorte multicéntrica en China en la que se incluyeron 191 pacientes, el 23% tuvo insuficiencia cardiaca y de éstos el 63% no sobrevivió23. La insuficiencia cardiaca puede presentarse como una exacerbación de una insuficiencia cardiaca preexistente o secundaria a insuficiencia cardiaca aguda de reciente inicio, como un evento de miocarditis fulminante o un evento coronario agudo isquémico o hemodinámico (fig. 1).
Consecuencias cardiovasculares a largo plazoEstudios de seguimiento a pacientes recuperados de infección por SARS-CoV han encontrado que estos pacientes presentan una alteración en el metabolismo de carbohidratos y lípidos; en un seguimiento de 25 años el 68% tenía hiperlipidemia, el 60% tenía trastornos del metabolismo de la glucosa y el 44% tenía anormalidades cardiovasculares. Se desconoce el mecanismo exacto, pero se encontró que en estos pacientes las concentraciones séricas de ácidos grasos libres, lisofosfatidilcolina, lisofosfatidiletanolamina y fosfatidilglicerol fueron mayores en los pacientes con antecedente de infección por SARS-CoV31, por lo cual, dada la similitud del SARS-CoV2 en su estructura con el SARS-CoV, se infiere que el nuevo virus también podría causar un daño cardiovascular a largo plazo, así que debe evaluarse esta posibilidad en este grupo de pacientes (fig. 2).
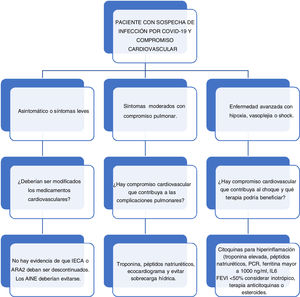
Recomendaciones para el paciente con insuficiencia cardiaca, miocarditis aguda fulminante y trasplante cardiaco con sospecha o confirmación de infección por coronavirus SARS-CoV2Es necesario resaltar que es fundamental interrogar y aclarar si el paciente que ingresa a la institución pertenece a alguno de los grupos o casos posibles para COVID-19 y enfocar su patología de acuerdo con los lineamientos de la guía institucional.
En vista de que los síntomas respiratorios son solo parte del espectro clínico y el riesgo de exposición del personal de salud es alto, se sugiere considerar también como sospechosos a aquellos que debuten con las siguientes manifestaciones sin una etiología en riesgo identificado.
- -
Shock cardiogénico.
- -
Síndrome coronario agudo.
- -
Miocardiopatía por estrés.
- -
Descompensación o debut de insuficiencia cardiaca.
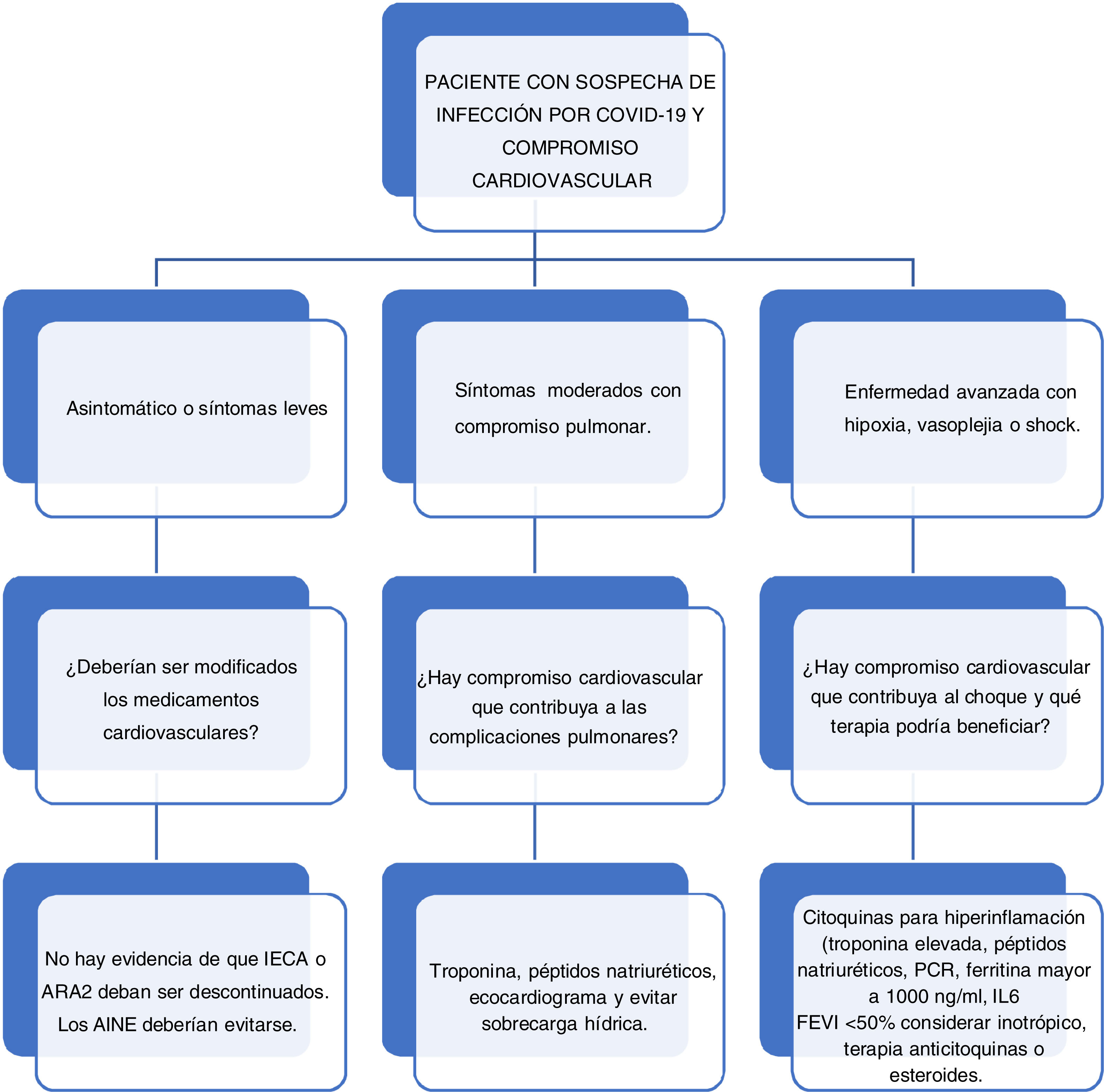
La enfermedad cardiovascular, como se ha descrito previamente, constituye un factor de riesgo importante para la infección por SARS-CoV2 y sus potenciales complicaciones y mortalidad; por lo tanto, este grupo de pacientes se considera un grupo de riesgo y se deben tener adoptar estrictas de prevención, como limitar las visitas médicas, hacer consultas de seguimiento por telemedicina o vía telefónica y dar las indicaciones claras de signos de descompensación, para lo cual deben consultar al servicio de urgencias.
No se recomienda la suspensión de medicamentos como IECA o antagonistas del receptor de angiotensina 2 (ARA2) dado que, si bien se ha sugerido que debido a su mecanismo de acción sobre la ECA 2 podrían aumentar el riesgo, no hay evidencia suficiente para desaconsejarlos, y, por el contrario, suspenderlos podría causar descompensación de su insuficiencia cardiaca e ir en detrimento de su supervivencia (tabla 3).
Recomendaciones para pacientes con antecedente de insuficiencia cardiaca
| - Someter a aislamiento preventivo |
| - Evitar consultas médicas |
| - Hacer telemedicina y consultas telefónicas de seguimiento |
| - Educar sobre signos de alarma para consultar por urgencias |
| - Empeoramiento de los síntomas y signos de falla cardiaca |
| - Dolor torácico típico |
| - FC <40 lpm o>100 lpm |
| - Descargas repetidas de dispositivos |
En los pacientes que consultan por insuficiencia cardiaca como causa de una descompensación de su patología de base, debe evaluarse la condición clínica y definir el área donde se debe hospitalizar para prevenir la exposición a infección por SARS-CoV2. Se deben identificar de forma precoz los factores de riesgo cardiovascular en todos los pacientes dado que tienen mayor riesgo de infección y deterioro.
El manejo de estos pacientes debe realizarse según las guías de insuficiencia cardiaca aguda, basado en el perfil hemodinámico para definir el requerimiento de manejo con diurético, vasodilatador o inotrópico según sea el caso. Además, se debe evaluar la causa de su descompensación para definir si el paciente requiere una intervención adicional, como un cateterismo cardiaco.
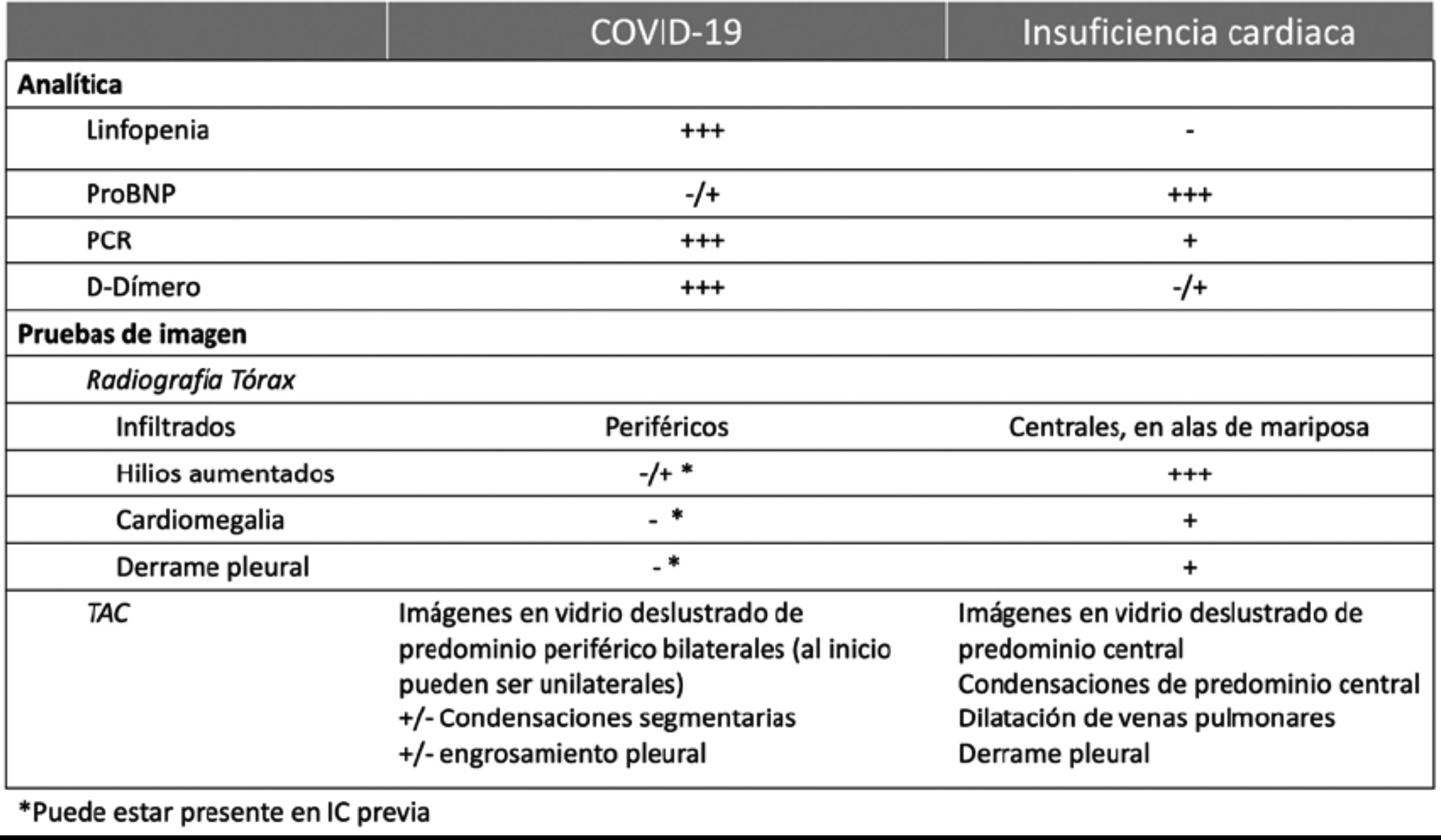
Paciente en el contexto de insuficiencia cardiaca descompensada y sospecha/infección por COVID-19En los pacientes que consultan por insuficiencia cardiaca es preciso evaluar si se debe a una exacerbación de su patología o si corresponde a un evento agudo, el cual podría estar en relación con un evento coronario o una miocarditis viral. Deben evaluarse los síntomas, hacer un examen clínico detallado y realizar un diagnóstico diferencial con infección por SARS-CoV2 (tabla 4). Además, en cuanto al manejo farmacológico, se deben tener en cuenta las posibles repercusiones cardiovasculares (tabla 5).
Diagnóstico diferencial entre insuficiencia cardiaca e infección por COVID-19
Tomada de: Implicaciones de la pandemia por COVID-19 para el paciente con insuficiencia cardiaca, trasplante cardiaco y asistencia ventricular. Recomendaciones de la Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología.
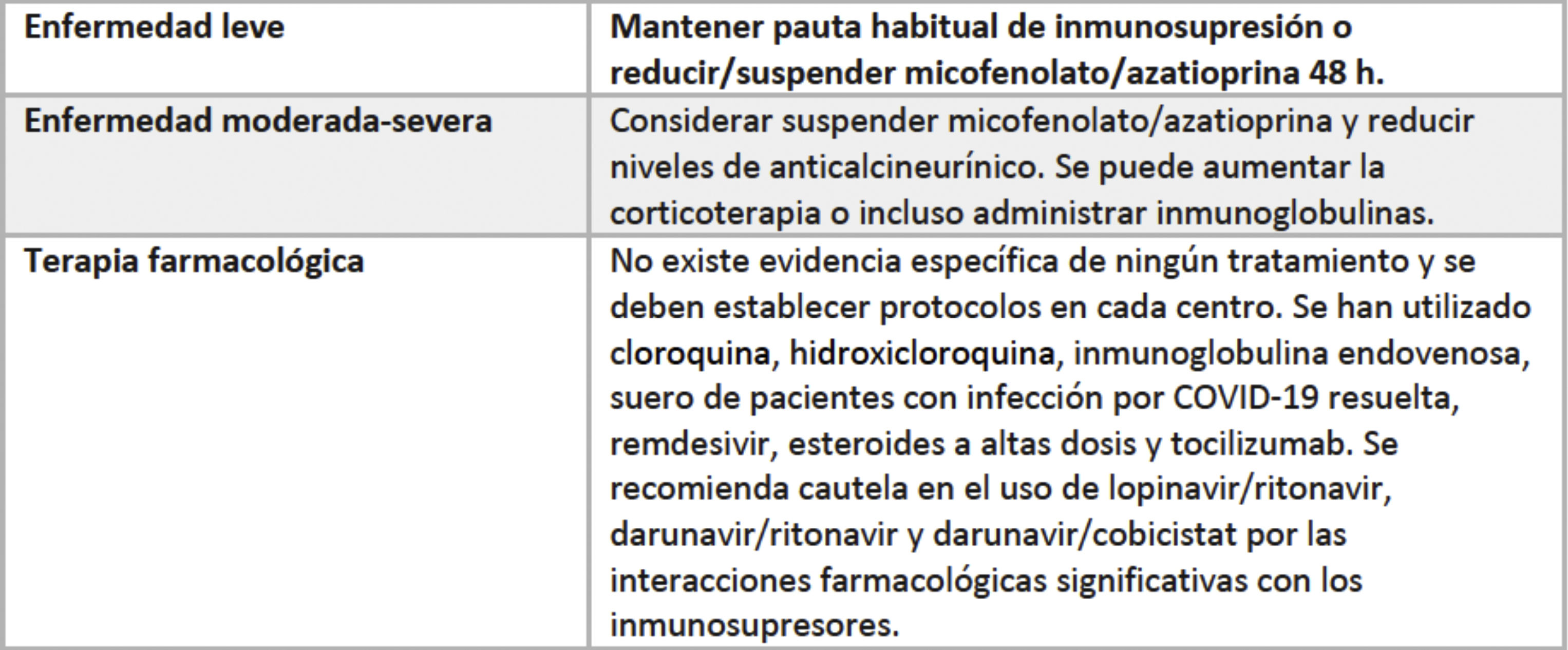
Trasplante de corazón, inmunosupresión e infección por Covid4
Tomada de: Implicaciones de la pandemia por COVID-19 para el paciente con insuficiencia cardiaca, trasplante cardiaco y asistencia ventricular. Recomendaciones de la Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología.
Las recomendaciones en los pacientes con miocarditis aguda fulminante, con base en una recopilación de datos (que son pocos) en la literatura, serían las siguientes:
- 1.
Realizar ecocardiograma y descartar enfermedad coronaria subyacente (patrón ACS like).
- 2.
Iniciar soporte inotrópico (milrinona, levosimendán, los pacientes presentan con frecuencia taquicardia sinusal), o asistencia ventricular necesaria para mantener la perfusión de otros órganos.
- 3.
Descartar infección por otros virus; considerar realizar panel viral. Sin embargo, puede existir coinfección con SARS-CoV2 y otros virus respiratorios, o dar serologías y/o antigenemia positiva para virus como el dengue (casos descritos). Se debe esperar la PCR tomada de la mejor calidad para definir la probabilidad del caso.
- 4.
Dar tratamiento viral específico avalado para el momento.
La presencia de transmisión local hace que se sospeche la posibilidad de infección por SARS-CoV2 en algunos pacientes sintomáticos cardiovasculares y, en menor frecuencia, asintomáticos respiratorios o afebriles. Siempre se debe pensar en que los patrones de enfermedad son muy parecidos a los de infarto de miocardio, miopericarditis, etc. No tiene hoy criterios clínicos que obliguen a la toma de prueba diagnóstica, por lo que la búsqueda exhaustiva permitirá su diagnóstico precoz.
TratamientoEl tratamiento actual para pacientes con miocarditis aguda fulminante es el siguiente (recomendación extrapolada de hallazgos en neumonía y reporte de casos):
- 1.
Manejo de soporte habitual de UCI (soporte ventilatorio, vasoactivo, etc.).
- 2.
Tratamiento inotrópico (levosimendan, milrinona).
- 3.
Toma de electrocardiograma inicial; registrar PR y QT c inicial.
- 4.
Administración de hidrocloroquina 400mg cada 12 horas día 1, 200mg cada 12 horas hasta completar 7 días.
- 5.
Administración de azitromicina 500mg diarios, hasta completar 6-7 días (estricta vigilancia del intervalo QT en el electrocardiograma diario).
- 6.
Si QTc mayor a 500, considerar drogas como betabloqueadores y magnesio para reducirlo evitando al máximo la retirada de la medicación antiviral.
- 7.
Administración de lopinavir/ritonavir 400/100 vía oral cada 12 horas por 10 días.
- 8.
Si requiere profilaxis gástrica, evitar antihistamínicos como ranitidina.
- 9.
Inicio de anticoagulación parenteral en caso de aumento del dímero D.
- 10.
Inicio de esteroides IV metilprednisolona 200mg IV diarios x 4 días y/o en conjunto con inmunoglobulina humana 20g día x 4 días (datos extrapolados de casos de reporte con recuperación exitosa); no tiene indicación INVIMA para este fin y es preciso considerar los recursos del hospital.
Se recomiendan medidas estrictas de aislamiento y visitas rutinarias vía telefónica. Se desaconseja la realización de biopsias endomiocárdicas y ecocardiogramas de control para evitar el contacto con el hospital (solo durante los tres primeros meses o tras un episodio de rechazo).
Paciente con trasplante cardiaco y sospecha/confirmación de infección por COVID-19Se recomienda hacer TAC de tórax a los pacientes con trasplante cardiaco y síntomas respiratorios. En cuanto al manejo terapéutico se recomienda:
- 1.
Administración de hidrocloroquina 400mg cada 12 horas día 1, 200mg cada 12 horas hasta completar 7 días.
- 2.
Administración de azitromicina 500mg diarios hasta completar 6-7 días (estricta vigilancia del intervalo QT en el electrocardiograma diario).
- 3.
Si QTc mayor a 500, considerar drogas como betabloqueadores y magnesio para reducirlo evitando al máximo la retirada de la medicación antiviral.
- 4.
Administración de lopinavir/ritonavir 400/100 vía oral cada 12 horas por 10 días.
- 5.
Si requiere profilaxis gástrica, evitar antihistamínicos como ranitidina.
- 6.
Inicio de anticoagulación parenteral en caso de aumento del dímero D elevado.
- 1.
En caso de tener tratamiento con tacrólimus y ritonavir se plantea lo siguiente:
- a.
Reducir dosis a 0,03-0,08mg/kg/día con toma de niveles cada 48-72 horas con el fin de mantener la dosis de inmunosupresión en caso de órgano sólido vital.
- a.
- 2.
En caso de tener tratamiento con everolimus y ritonavir, diferir tratamiento dado que la interacción es potente y puede generar la aparición de úlceras severas o potenciar los efectos secundarios, al menos durante el tratamiento con el antiviral.
- 3.
Incrementar la dosis de esteroide a 0,3 a 0,5mg/kg/día con el fin de mantener la prevención de rechazo y vitalidad del órgano.
- 4.
El uso de inmunoglobulina en trasplante cardiaco y situaciones similares no tiene indicación INVIMA; por tanto, su uso por fuera de este contexto requiere una evaluación crítica del grupo tratante (riesgo / beneficio).
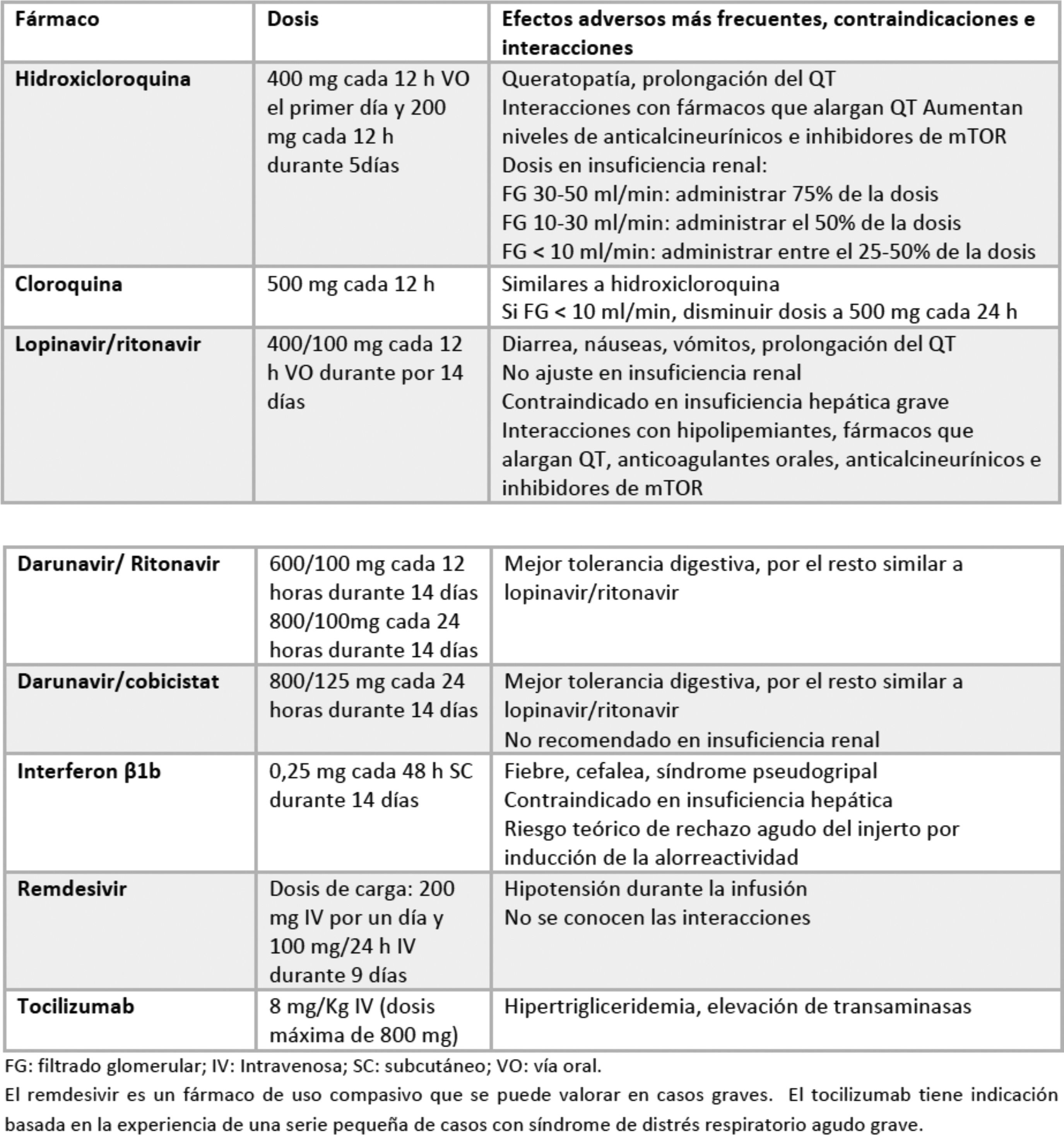
Tabla 6.Propuesta de tratamiento farmacológico en Covid (estudios en curso)
Tomada de: Implicaciones de la pandemia por COVID-19 para el paciente con insuficiencia cardiaca, trasplante cardiaco y asistencia ventricular. Recomendaciones de la Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología.
Ante el contexto de pandemia se recomienda realizar una evaluación detallada del paciente para definir riesgo/beneficio de un trasplante cardiaco. En caso de que se decida realizarlo, se deben hacer estudios del donante y del receptor que muestren resultados negativos para SARS-CoV2.
No se recomienda trasplante cardiaco urgente dado el mal pronóstico a corto plazo y el alto riesgo de infección por COVID-19.
En pacientes que han presentado infección por coronavirus se recomienda esperar 14 días para realizar un trasplante cardiaco32.
Pacientes ambulatorios con asistencia ventricular de larga duraciónEste grupo es de alto riesgo debido a insuficiencia cardiaca crónica; por consiguiente, tienen mayor riesgo de infección y complicaciones.
- 1.
Realizar aislamiento estricto y evitar visitas médicas durante la pandemia.
- 2.
Si se dispone de dispositivo CoaguCheck® se recomienda para el seguimiento del INR.
- 3.
Educar a todos los pacientes para que realicen la monitorización de los parámetros del dispositivo.
- 4.
Se recomienda evaluación por vía telefónica a cargo de personal de enfermería para detectar alguna alteración que requiera valoración médica32.
En la tabla 7 se describen los medicamentos potenciales para el tratamiento por infección por SARS-CoV2 y sus posibles efectos sobre el sistema cardiovascular.
ConclusiónLa situación actual de pandemia a causa del SARS-CoV2 - COVID-19 es una infección de rápida diseminación en todo el mundo, que ha cobrado miles de vidas, incluyendo las del personal de salud. Se hace imperativo conocer el compromiso cardiovascular que puede presentar el paciente con esta enfermedad, desde evaluar la población a riesgo para adoptar medidas tempranas de prevención, como identificar estos pacientes al ingreso hospitalario y durante su hospitalización, pues presentan un mayor riesgo de deterioro y mortalidad. El escenario clínico puede presentarse por lesión miocárdica, insuficiencia cardiaca y arritmias. Puede ocurrir como consecuencia de un evento coronario agudo isquémico por trombosis coronaria o por alteración en la demanda y suplencia de oxígeno. Se han descrito casos de miocarditis viral fulminando con derrame pericárdico y taponamiento cardiaco, por lo cual se debe sospechar infección por COVID-19 en estos pacientes. Además, durante el tratamiento se deben tener en cuenta las comorbilidades y los posibles efectos adversos de los medicamentos para realizar vigilancia estricta e intervención adecuada. El mejor tratamiento es la prevención. Educar a los pacientes sobre la importancia del aislamiento en casa, el lavado de manos y las medidas preventivas siempre será mejor que tratar las complicaciones.
Conflicto de interesesNinguno.