El trastorno psicótico compartido se caracteriza por la aparición de síntomas psicóticos en personas que tienen un vínculo afectivo estrecho con un sujeto que padece un trastorno mental; este caso es el primer reporte de lesiones por quemaduras en el contexto de este trastorno.
CasoSe trata de una pareja joven, con un patrón similar de quemaduras causadas por el contacto con una plancha. Las lesiones son el resultado de la agresión causada por un familiar de uno de ellos, que presentaba síntomas psicóticos relacionados con el espectro de esquizofrenia no diagnosticado previamente.
ConclusionesEl impacto de esta afección abarca los componentes social, físico y psicológico y requiere un tratamiento multidisciplinario y un alto índice de sospecha diagnóstica.
Shared paranoid disorder is characterised by the development of psychotic symptoms in people who have a close affective bond with a subject suffering from a mental disorder. This case is the first case of burn injuries reported in the context of this disorder.
CaseWe describe a young couple, with a similar pattern of burns caused by contact with a griddle. The injuries are the result of the aggression caused by a relative of one of them, who presented psychotic symptoms, related to the previously undiagnosed spectrum of schizophrenia.
ConclusionsThe impact of this condition encompasses social, physical and psychological components, requiring multidisciplinary management and a high index of diagnostic suspicion.
El trastorno psicótico compartido (TPC) es una enfermedad infrecuente, con poco reconocimiento en la clínica, por lo que se requiere un alto índice de sospecha clínica. Se describió como «contagio» mental en 16511, y en 1877 se introdujo el término folie à deux o locura comunicada y se establecieron las características del trastorno1–3. En 1880 se determinaron los 3 criterios fundamentales para el diagnóstico: a) una relación estrecha entre los sujetos; b) contenido idéntico o muy similar de los delirios en los individuos, y c) los sujetos comparten y aceptan los delirios del otro4,5.
El trastorno de ideas delirantes inducidas (CIE-10) o TPC (DSM-4), puede involucrar a 2 (folie à deux) o, muy raramente, a más individuos, pero que se reporta como folie à trois, folie à quatre, folie à cinq o folie famille4,6.
En DSM recientes se lo denominaba TPC porque se refería a personas que desarrollaban ideas delirantes similares a las de algún pariente o compañero cercano. Con frecuencia, las ideas delirantes del segundo individuo se resolvían una vez que se cortaba la relación con el primero. Son varios los motivos de que esta condición se excluyera del DSM-5. Durante décadas se ha realizado muy poca investigación que pudiera ayudar a comprender el TPC, y solo se cuenta con reportes de casos; si bien la mayor parte de estos pacientes vive con alguien que padece esquizofrenia o trastorno delirante, el fenómeno también se ha vinculado a trastornos disociativos y al trastorno obsesivo compulsivo; la mayoría de los pacientes que habrían recibido antes el diagnóstico de folie à deux (TPC) cumplen los criterios del trastorno delirante, que es la categoría en la cual deben catalogarse ahora en el DSM-5. De lo contrario, se tendría que diagnosticar otro trastorno psicótico especificado y explicar por qué.
Su incidencia va del 1,7 al 2,6% de la población2. Un 73-81% de los casos involucrados incluyen a 2 individuos. El grupo más grande reportado ha sido de 12 personas5,7.
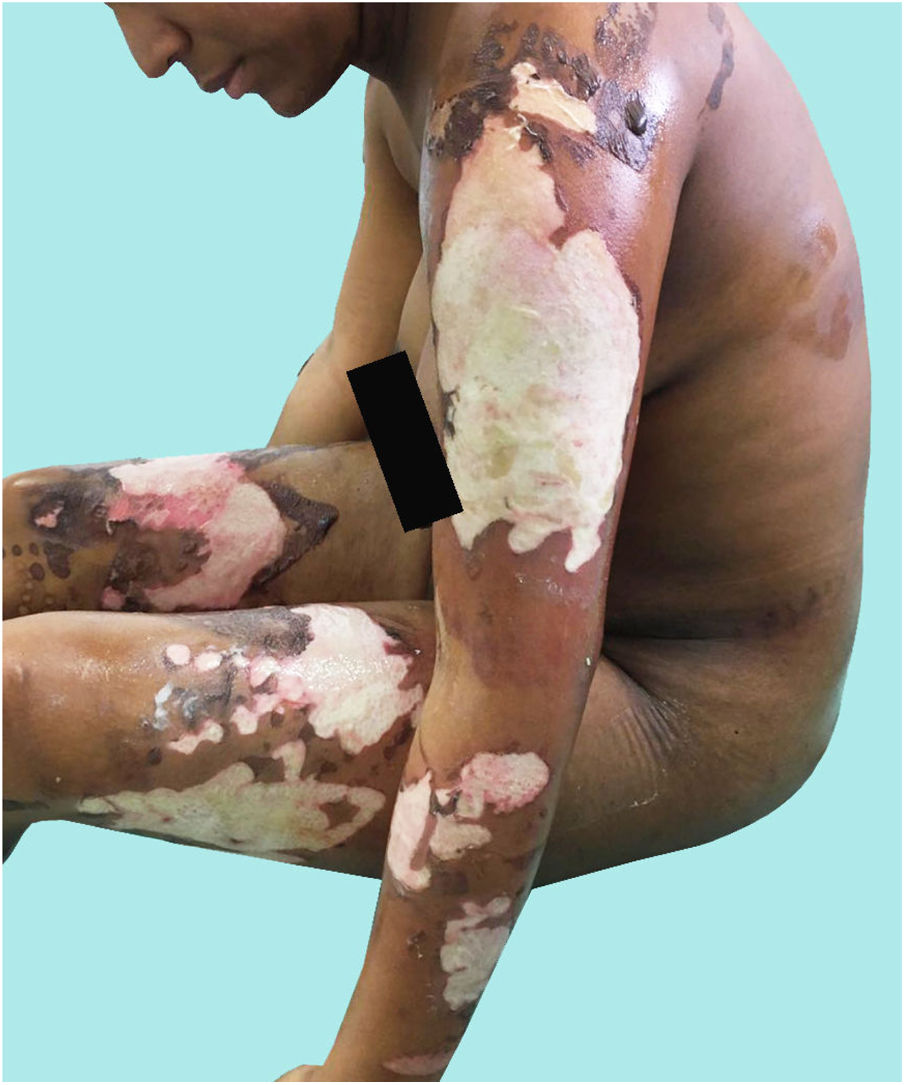
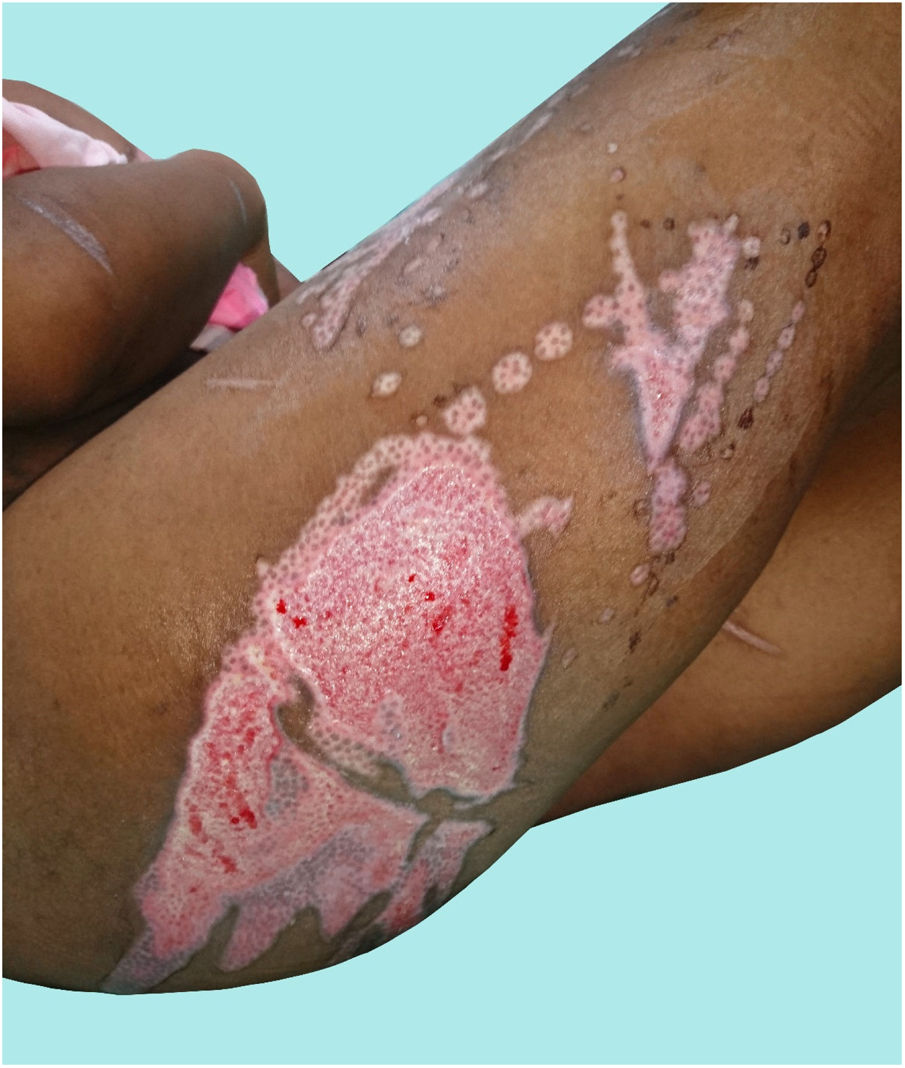
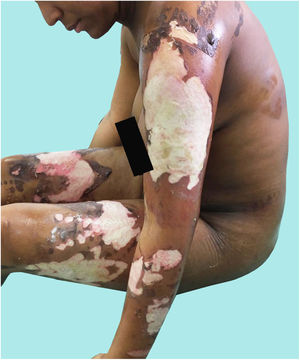
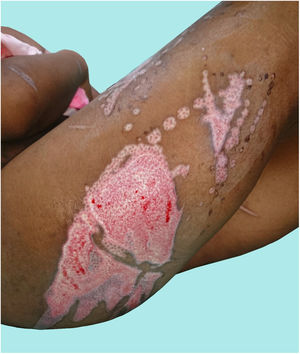
Presentación del casoLa paciente A ingresó a la institución en trabajo de parto, y tuvo un recién nacido a término sin complicaciones. Presentaba quemaduras de segundo grado intermedias y profundas del 18% de superficie corporal total (SCT), localizadas en el tronco y las extremidades (fig. 1); inicialmente refirió aceite hirviendo como agente causal, pero las lesiones presentaban un patrón que indicaba quemaduras por contacto (fig. 2), por lo cual se la confrontó, y ella manifestó que la hermana la había quemado con una plancha. La paciente A relata que la paciente C llevaba 3 meses conviviendo junto a ella y el paciente B. Durante ese periodo la observaba inquieta, con dificultad para dormir y cambios en el comportamiento; afirmaba que el color de los ojos y el tono de la voz eran distintos, «parecía otra persona, hablaba diferente, tenía fuerza sobrenatural, los ojos eran vidriosos y opacos», lo que atribuía a una «posesión demoniaca». Expresó que, cuando estaba cerca de la paciente C, sentía temor a perder su embarazo, motivo por el cual aceptó que la paciente C la quemara con la plancha, con el argumento de que era la única forma de expulsar a «satanás» de su cuerpo.
Estuvo hospitalizada 26 días, con certeza subjetiva y convicción de lo relatado, pero durante la última semana se cuestionaba lo ocurrido; consideraba que su hermana podía estar «enferma de la cabeza».
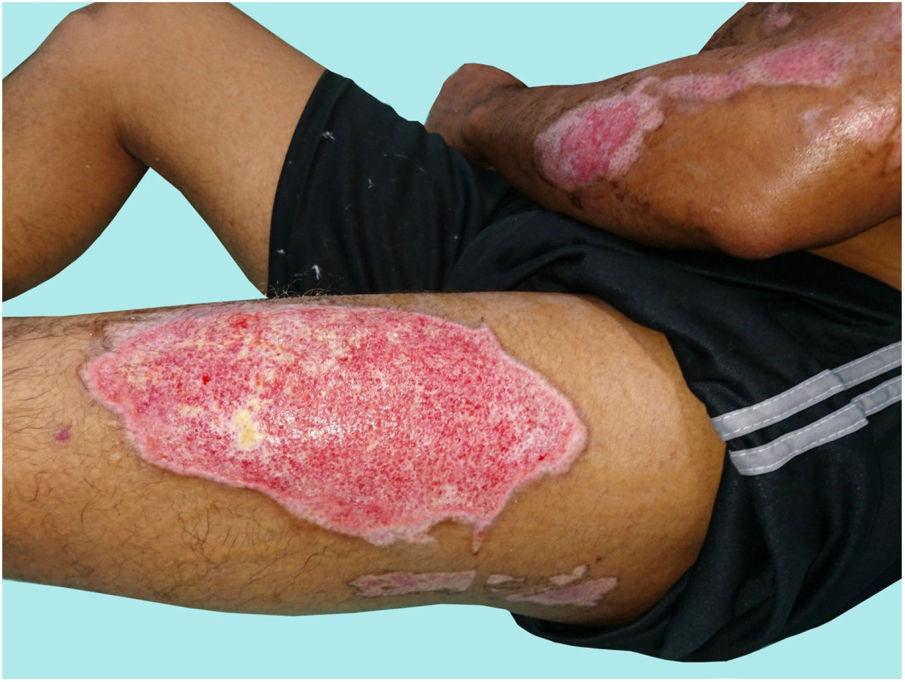
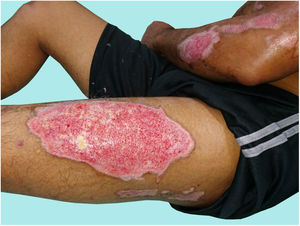
El paciente B ingresó 6 días después de haberse quemado con una plancha, con quemaduras de segundo grado intermedias y profundas que afectaban al 11% de la SCT en el tronco y las extremidades (fig. 3). El paciente B relata que las quemaduras fueron causadas por la paciente C, a quien describió como triste y retraída («se la pasaba llorando encerrada en la habitación»), también describió cambios en su comportamiento, y afirmó que por momentos la paciente C le parecía «como si fuera un ángel compasivo y amoroso», pero en otros la percibía como un demonio («hablaba raro, tenía mucha fuerza, como si otra persona estuviera en su cuerpo, decía que se iba a llevar a mi esposa y a mi hijo»), situación que atribuyó a que «estaba poseída»; comentó que le generaba temor, porque la paciente C verbalizaba con lenguaje vociferante «que era un portal entre Dios y el infierno», y temía que cumpliera la profecía de llevarse a su familia, por lo cual no oponía resistencia cuando lo estaba quemando con la plancha.
Al egreso de la institución, tenía un recuerdo delirante de lo ocurrido, manifestaba duda acerca de la posibilidad que la paciente C hubiera estado realmente poseída.
Para el tratamiento de las quemaduras, los pacientes A y B recibieron curaciones interdiarias y cobertura de las áreas quemadas más profundas con injertos de espesor parcial en el día 21 desde la quemadura, con muy buenos resultados.
La paciente C es una mujer de 20 años, desde los 8 años tenía alucinaciones auditivas de comando complejas. En la adolescencia temprana, el padrastro abusó de ella, y aunque puso esta situación en conocimiento de la madre, no le dio crédito, y a partir de ese momento se tornó retraída y padecía insomnio y fatiga muscular y tenía mal rendimiento académico. Describió periodos de tristeza e ideas de muerte, que se acompañaron de intentos suicidas de características impulsivas. A los 16 años inició el consumo de cannabis, con un patrón que no precisó. Después de una ruptura con su pareja, cambio de residencia a casa de los pacientes A y B. Nuevamente mostró ánimo triste, labilidad emocional, insomnio de mantenimiento, hiporexia, alucinaciones visuales y táctiles e ideas delirantes de tipo místico y autorreferenciales; además, refirió ideas de muerte recurrentes e ideación suicida estructurada. Manifestó que el día en que agredió a los pacientes A y B calentó la plancha y los quemó, pero no recordaba con precisión lo que ocurrió, y describía un estrechamiento de consciencia. Durante la hospitalización, al indagar por otros comportamientos similares, describió agresiones previas a otros miembros de la familia e incluso manifestó su intención de quemar la casa de sus padres para alejar al demonio. Se concluyó que la paciente C presentaba un trastorno esquizoafectivo subtipo depresivo, recibió tratamiento en el hospital psiquiátrico y se le dio el alta con antipsicóticos; asistió a los controles y se logró la remisión de los síntomas positivos; los pacientes A y B viven separados de la paciente C y la paciente A la llama por teléfono ocasionalmente.
DiscusiónEste caso es el primer reporte de quemaduras relacionado con TPC. En el TPC el caso primario es el individuo que presenta el delirio original, que influye en otro individuo que es el caso secundario, en su mayoría mujeres. El 64% de los casos secundarios ocurren en miembros de la familia con primer grado de consanguinidad2, tal como sucede entre las pacientes A y C. Los pacientes secundarios pueden desarrollar posteriormente un trastorno psicótico, principalmente esquizofrenia8.
Debido a la tendencia del comportamiento colectivo a imitar actitudes, movimientos y expresiones, se sostiene la idea de un «contagio» emocional9, los cambios de comportamiento de la paciente C se convierten en el eje principal de convivencia y marcan un cambio en la dinámica familiar que genera delirios y aceptación de las conductas de la paciente C por A y B.
El desarrollo de los síntomas psicóticos de la paciente C son resultado de múltiples factores: exposición a abuso sexual durante la infancia o adolescencia10, los estresores socioeconómicos y los cambios en su relación interpersonal11,12, rasgos esquizoides de personalidad y consumo de cannabis13. La paciente C, al no recibir tratamiento temprano, empeoró el pronóstico, debido a los síntomas afectivos, positivos, negativos y deterioro social14. Entre las divergencias encontradas, la paciente C no se ajusta al biotipo de un paciente primario, no tiene un carácter imponente ni un mayor nivel académico o inteligencia; además, los pacientes no se encontraban en aislamiento.
La aparición de TPC puede atribuirse a dificultades en los procesos de separación-individuación15, el desarrollo de mecanismos de defensa arcaicos, como la proyección y la identificación, e igualmente los delirios podrían ser un intento del individuo de explicar las experiencias incomprensibles16,17.
La clasificación de los subtipos de TPC se presenta en la tabla 1 y las principales características, en la tabla 2.
Clasificación de los subtipos de trastorno psicótico compartido3,4,17
| Folie imposée | Delirios de un individuo psicótico son transferidos a un individuo no psicótico |
| Folie simultanée | Aparición simultánea de la misma psicosis en personas predispuestas |
| Folie communiquée | Transferencia de delirios de una persona a otra, después de un periodo largo de resistencia |
| Folie induite | Aparición de nuevos delirios en un sujeto influido por otro paciente delirante |
Características clínicas comunes del trastorno psicótico compartido3,8
| Edad (años), media | Paciente primario, 38 |
| Paciente secundario, 36 | |
| Tipo de relación | Familiares, 90-95%Esposos, madre, hijo o hermanas, 70% |
| No familiares, 5-10% | |
| Diagnóstico psiquiátrico | Caso primarioEsquizofrenia, 60%Reacción paranoide, 18% |
| Caso secundarioEsquizofrenia, 54%Reacción paranoide, 22% | |
| Síntomas compartidos | Delirios, 78-88%Delirio de persecución, 51%Delirios religiosos, 27%Delirios grandiosidad, 2-13%Delirios de infestación, 5-10% |
| Personalidad y particularidades | Paciente primario: biotipo esténico, imponente, autoritario, inteligente |
| Paciente secundario: biotipo asténico, inmaduro, manipulable, con alguna desventaja física o mental | |
| Formas de interacción | DependenciaComportamientos violentos |
| Características de la interacción entre los individuos | Ambivalencia, culpa, ansiedad de separación, desilusión, frustración y codependenciaafectan al |
| Sociocultural | Bajo nivel intelectual, pobres recursos económicos, aislamiento social, sentimientos de alienación |
En el caso presentado, la separación de los individuos permitió la resolución de las ideas delirantes. Se recomienda un periodo de separación de al menos 6 meses18. Se puede prescribir antipsicóticos a los pacientes primario y secundario3,19–21.
La importancia de este tipo de casos también radica en sus implicaciones legales, éticas y sociales, dadas las consecuencias fatales reportadas, como homicidios22; Kraya et al. reportan 5 casos, entre los que hay 2 homicidios de infantes cometidos por sus padres; un tercer caso incluye el homicidio de los 2 hijos, el suicido del padre y el intento de suicidio de la madre; en el cuarto caso describen las lesiones personales graves causadas por una madre a su hija y el último caso es el de unos gemelos que idearon el homicidio de su padre (no lo consumaron, pero quemaron una granja de su propiedad)22.
Scott presenta el homicidio de un policía llevado a cabo por una madre y su hijo adolescente23. Bourgeois et al. reportan el intento de asesinato y las lesiones personales causadas por una mujer con delirio de parasitosis a su médico general24 y el homicidio de una mujer a manos de sus 2 hijas adolescentes25–27.
Las quemaduras profundas pueden exacerbar problemas psicológicos de base y/o generar trastornos mentales secundarios, como disociación peritraumática, delirio, trastorno de estrés postraumático y trastorno depresivo mayor28. Las quemaduras por contacto son frecuentes29, afectan principalmente a las extremidades y pueden requerir cobertura cutánea y hospitalizaciones prolongadas30.
ConclusionesEl TPC es un trastorno raro, pero genera un gran impacto social por asociarse a agresividad hacía sí o hacia otros.
Se debe tener alta sospecha clínica en el servicio de urgencias al encontrar un patrón similar de lesión, con narraciones incoherentes acerca de los hechos, en individuos con un vínculo afectivo estrecho.
Dada la complejidad del enfoque diagnóstico y terapéutico, se requiere un equipo multidisciplinario; identificar al paciente inductor, distanciarlo de los casos inducidos e iniciar tratamiento farmacológico específico diferenciado para cada uno de los miembros involucrados con el abordaje psicoterapéutico y la comunicación asertiva y la comunicación asertiva con el entorno familiar o social afectado por la dinámica disfuncional que se generó.
Consideraciones éticasLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.