La prótesis total de cadera (PTC) en pacientes con secuelas de poliomielitis (SP) supone un reto quirúrgico. La morfología displásica, la osteoporosis y la debilidad glútea dificultan la orientación, incrementan el riesgo de fractura y reducen la estabilidad del implante. El objetivo de este estudio es describir una serie de pacientes con SP tratados mediante PTC.
Material y métodosEstudio descriptivo retrospectivo de pacientes con SP intervenidos mediante PTC entre 1999 y 2021 en un hospital de tercer nivel, con seguimiento clínico y radiológico y evaluación funcional y de las complicaciones hasta el presente o hasta el fallecimiento, con un mínimo de 12meses.
ResultadosSe intervinieron 16 pacientes, implantándose 13PTC en el miembro parético, 6 por fractura y 7 por coxartrosis, mientras que las otras 3PTC se implantaron en el miembro contralateral. Se implantaron 4 cotilos de doble movilidad como medida antiluxante. Al año postoperatorio, 11 presentaban un balance articular completo sin aumentar los casos de Trendelenburg. El Harris Hip Score (HHS) mejoró 32,1puntos, la escala visual analógica (EVA), 5,25puntos, y la escala de Merlé-d’Augbiné-Poste, 6puntos. La corrección de la discrepancia de longitud fue de 13,77mm. La mediana del seguimiento fue de 3,5años (1-24). Dos casos se revisaron por usura del polietileno y 2 por inestabilidad, sin registrarse infecciones, fracturas periprotésicas o aflojamiento del cotilo o vástago.
ConclusionesLa PTC en pacientes con SP permite mejorar la situación clínico-funcional con una tasa de complicaciones aceptable. El riesgo de luxación podría minimizarse con cotilos de doble movilidad.
Total hip arthroplasty (THA) in patients with residual poliomyelitis (RP) is a surgical challenge. Dysplastic morphology, osteoporosis and gluteal weakness hinder orientation, increase fracture risk and reduce implant stability. The aim of this study is to describe a series of patients with RP treated by THA.
Material and methodsRetrospective descriptive study of patients with RP treated with THA between 1999 and 2021 in a tertiary hospital, with clinical and radiological follow-up and functional and complication evaluation until present or death, with a minimum of 12months.
ResultsSixteen patients underwent surgery, with 13THA implanted in the paretic limb, 6 for fracture and 7 for osteoarthritis, while the remaining 3 were implanted in the contralateral limb. Four dual mobility cups were implanted as an antiluxation measure. At 1year postoperatively, 11 had complete range of motion with no increase in Trendelenburg cases. The Harris hip score (HHS) improved 32.1points, the visual analog scale (VAS) 5.25 points, and the Merlé-d’Augbiné-Poste scale 6 points. The length discrepancy correction was 13.77mm. Median follow-up was 3.5years (1-24). Two cases were revised for polyethylene wear and two for instability, with no infections, periprosthetic fractures, or cup or stem loosening.
ConclusionsTHA in patients with RP allows improvement of the clinico-functional situation with an acceptable complication rate. The risk of dislocation could be minimized with dual mobility cups.
La poliomielitis es una infección humana causada por el poliovirus, un enterovirus de ARN de cadena sencilla transmitido por la vía orofecal1. Se puede adquirir a cualquier edad, pero sus efectos principales se producen en los niños menores de 3años (en más del 50% de los casos)2. Mientras que lo más frecuente es que los infectados se encuentren asintomáticos, en el 1% de los casos el virus es capaz de invadir el sistema nervioso central y destruir selectivamente motoneuronas de la médula espinal, lo que se traduce clínicamente en una parálisis flácida musculoesquelética. La parálisis neuromuscular, con el paso del tiempo, produce contracturas musculares, deformidades óseas y rigideces articulares, así como disminución del crecimiento del miembro parético y osteoporosis3,4.
En España, al igual que en el resto del mundo, la poliomielitis afectó a la población infantil sobre todo en la década de los cincuenta. La introducción de la campaña de vacunación en 1964 produjo un descenso acusado de la morbilidad (0,19 por 100.000 habitantes) y de la mortalidad (0,13 por 100.000 habitantes). A partir de 1988 no se han reportado más casos en nuestro país5. A pesar de estar actualmente erradicada en nuestro entorno, se sigue tratando a pacientes con secuelas de poliomielitis (SP), que padecieron poliomielitis hace décadas.
La patología artrósica de cadera en pacientes con SP es compleja y supone un reto quirúrgico para los cirujanos ortopédicos, ya que a la edad avanzada, hay que sumar otros factores como la fragilidad ósea en el miembro parético, la morfología displásica de estas caderas, el sobreuso del miembro contralateral, la debilidad glútea y el aumento de caídas por las alteraciones musculoesqueléticas y del equilibrio en estos pacientes6. Por ello, y por la baja prevalencia actual de esta patología, son pocos los cirujanos ortopédicos con experiencia en este tipo de pacientes7.
Es posible que debido a su escasa prevalencia actualmente no existan muchas publicaciones científicas en la literatura sobre el tratamiento de la coxartrosis en estos pacientes mediante prótesis total de cadera (PTC)8-13. Sin embargo, sus características particulares y las posibles complicaciones asociadas hacen que su análisis sea relevante. El objetivo del presente estudio es describir una serie de pacientes con SP tratados mediante PTC, describir los aspectos clave del tratamiento quirúrgico para minimizar posibles complicaciones, así como mostrar los resultados y las complicaciones referentes al número total de pacientes con PTC y SP publicados hasta el momento, facilitando así el manejo de nuevos casos.
Material y métodosSe realizó un estudio descriptivo retrospectivo de pacientes con SP, tras infección en la infancia, intervenidos mediante implantación de una PTC, en el miembro parético o contralateral, en un hospital de tercer nivel entre 1999 y 2021. Se incluyó a los pacientes con un seguimiento clínico y radiológico hasta el presente o hasta su fallecimiento. Se excluyeron los pacientes que realizaron un seguimiento incompleto clínico o radiológico, así como los casos con seguimiento menor a 12meses.
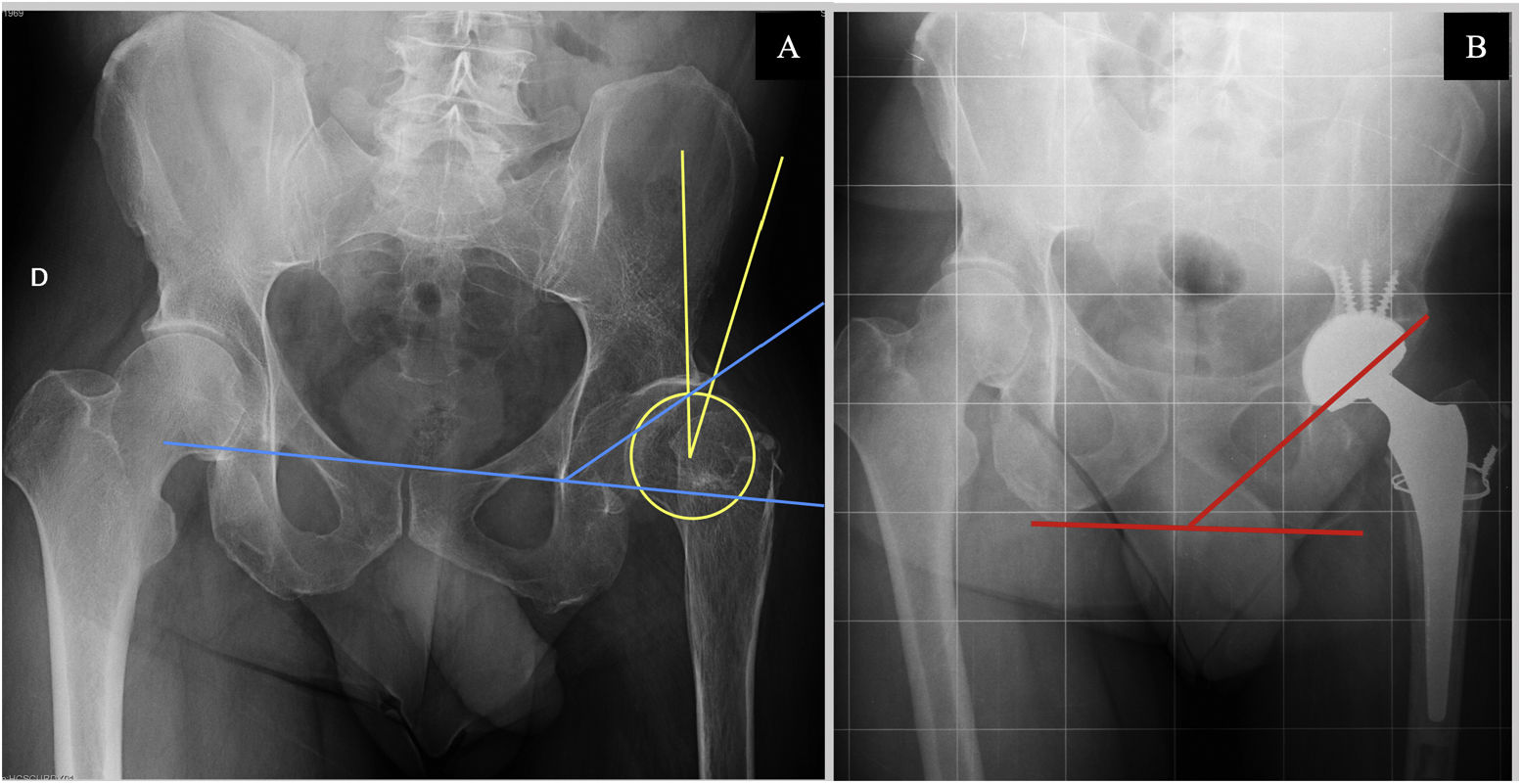
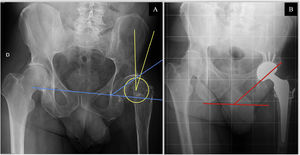
Se recogieron a partir de las historias clínicas diversas variables demográficas, tales como edad, sexo, peso, índice de masa corporal (IMC), y datos clínicos, como el lado parético, el tipo de afectación de poliomielitis (musculoesqueléticas y viscerales), el balance articular de cadera, las cirugías previas por poliomielitis, las cirugías de cadera previas. Así mismo se recogieron datos sobre la funcionalidad preoperatoria del paciente: el tipo de marcha, la necesidad de ayudas técnicas previa a la cirugía y la escala Harris Hip Score (HHS), la escala Merlé-d’Augbiné-Poste y la escala visual analógica del dolor (EVA). Se midieron los siguientes parámetros radiológicos preoperatorios en radiografías anteroposteriores de pelvis: ángulo de Sharp o inclinación acetabular y ángulo centro-borde de Wiberg (fig. 1), grado de coxartrosis radiológica según la clasificación Tönnis, caracterización radiológica del grado de displasia de cadera mediante la clasificación de Crowe y la de Hartofilakidis. La discrepancia en longitud de los miembros inferiores (DDL) se midió en una telemetría preoperatoria en los pacientes que no fueron intervenidos debido a una fractura de fémur proximal.
Mediciones radiológicas. A)Radiografía anteroposterior de pelvis preoperatoria del paciente9. Medición de ángulo de Wiberg (amarillo): ángulo comprendido entre la vertical con el centro de rotación de la cabeza femoral y el borde superolateral del acetábulo. Medición del ángulo acetabular de Sharp (azul): intersección de una línea horizontal a través del borde inferior del acetábulo («lágrima radiológica» o tear-drop) y una línea oblicua que desde este borde inferior se extiende al borde superolateral de la cavidad acetabular. B)Radiografía anteroposterior de pelvis postoperatoria del paciente9. Medición del ángulo de inclinación acetabular (rojo): ángulo comprendido entre una línea que une las espinas isquiáticas y la línea oblicua tangente al borde superior e inferior del componente acetabular.
Entre las variables intraoperatorias estudiadas están la puntuación de la American Society of Anesthesiology (ASA), el tipo de anestesia, el tiempo medio intraoperatorio, la posición del paciente, el tipo de abordaje quirúrgico, los gestos quirúrgicos asociados y el tipo de implantes utilizados. En el postoperatorio inmediato se registraron el tiempo medio de hospitalización, la necesidad de transfusión en las primeras 24horas, las complicaciones inmediatas y los días hasta el inicio de la carga.
Se realizó el seguimiento postoperatorio clínico y radiológico durante al menos 12meses, registrándose al año las características de la funcionalidad y el grado de satisfacción y recuperación de los pacientes. Se recogieron a partir de las historias clínicas los datos clínicos (dolor), funcionales (necesidad de ayudas técnicas, balance articular de cadera, tipo de marcha, escalas EVA, HHS, escala de Merlé-d’Augbiné-Poste) y grado de satisfacción de los pacientes a los 12meses. Esta última variable se midió en base a una escala de 4puntos: 1indica un grado de satisfacción excelente (sin dolor, completa movilidad y actividad), 2indica un grado bueno (dolor ocasional, completa movilidad y actividad), 3indica un grado regular (molestias tras actividades prolongadas) y 4es un grado pobre (dolor y limitación en las actividades).
Por último, se realizó una reevaluación radiológica postoperatoria en radiografías anteroposterior de pelvis y telemetría, por dos observadores independientes que no participaron en dichas intervenciones, al mes, a los 6 y a los 12meses posquirúrgicos, midiendo: la discrepancia de longitud de los miembros (DDL), el grado de inclinación del cotilo (considerándose satisfactorio una abducción del cotilo de 40°±10°) según la zona de seguridad de Lewinnek. También se estudió durante todo el seguimiento de los pacientes la aparición de complicaciones clínicas, y a nivel radiológico, la presencia de signos de aflojamiento del cotilo y del vástago según la clasificación de De Lee y la de Gruen.
ResultadosSe intervinieron 16 pacientes (9 varones y 7 mujeres), con una edad media de 61,81años. Doce de ellos presentaban parálisis de miembros inferiores unilateral y 4, bilateral. Solo 3 pacientes presentaban lesiones viscerales por SP asociadas a las musculoesqueléticas. Tres de los pacientes habían tenido intervenciones de los miembros inferiores en la infancia a consecuencia de la poliomielitis, realizándose principalmente osteotomías, artrodesis y transposiciones tendinosas. En 2 de ellos las intervenciones involucraron la cadera candidata a PTC, uno tratado mediante una osteotomía de Chiari y otro caso no especificado. El resto de resultados demográficos se encuentran recogidos en la tabla 1.
Datos demográficos y de comorbilidades del paciente debidas a la poliomielitis
| Paciente | Sexo | Edad de intervención | IMC | Miembro parético | Lesiones viscerales asociadas | Cirugías previas por polio | Cirugías previas de cadera |
|---|---|---|---|---|---|---|---|
| 1 | Mujer | 65 | 27 | Derecho | — | — | — |
| 2 | Mujer | 64 | 28 | Derecho | — | — | — |
| 3 | Varón | 64 | 25 | Derecho | — | Cirugía en infancia de ambos pies y rodilla derecha | — |
| 4 | Mujer | 53 | 24 | Izquierdo | — | — | — |
| 5 | Mujer | 62 | 26 | Ambos | — | — | |
| 6 | Varón | 73 | 33 | Derecho | — | Osteotomía tibial derecha | — |
| 7 | Varón | 71 | 25 | Derecho | — | — | — |
| 8 | Varón | 58 | 22 | Ambos | EPOC | — | — |
| 9 | Varón | 72 | 23 | Izquierdo | Hiperactividad del músculo detrusor vesical | — | — |
| 10 | Mujer | 57 | 23 | Derecho | — | — | — |
| 11 | Varón | 56 | 27 | Izquierdo | — | Osteotomía tibial derecha | — |
| 12 | Mujer | 63 | 23 | Ambos | Asma | — | Osteotomía de Chiari en la infancia |
| 13 | Mujer | 68 | 28 | Izquierdo | — | — | — |
| 14 | Varón | 49 | 29 | Izquierdo | — | — | Luxación nativa de cadera izquierda. Cirugía no especificada en la infancia |
| 15 | Varón | 55 | 33 | Izquierdo | — | — | — |
| 16 | Varón | 59 | 32 | Ambos | — | — | — |
EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
Radiológicamente, 12 de los casos presentaban signos moderados o avanzados de coxartrosis (Tönnis2-3) en la cadera que se iba a intervenir. Hubo 4 casos de displasia de cadera según la clasificación de Crowe (2 casos Crowe tipo2 y 2 casos Crowe tipo3) y Hartofilakidis (4 casos de displasia tipoB). La media del ángulo centro borde de Wiberg fue de 34,91°. Por último, se pudo valorar la discrepancia de longitud de miembros en 9 de los casos, mediante una telemetría preoperatoria, con una media de −23,4mm de discrepancia.
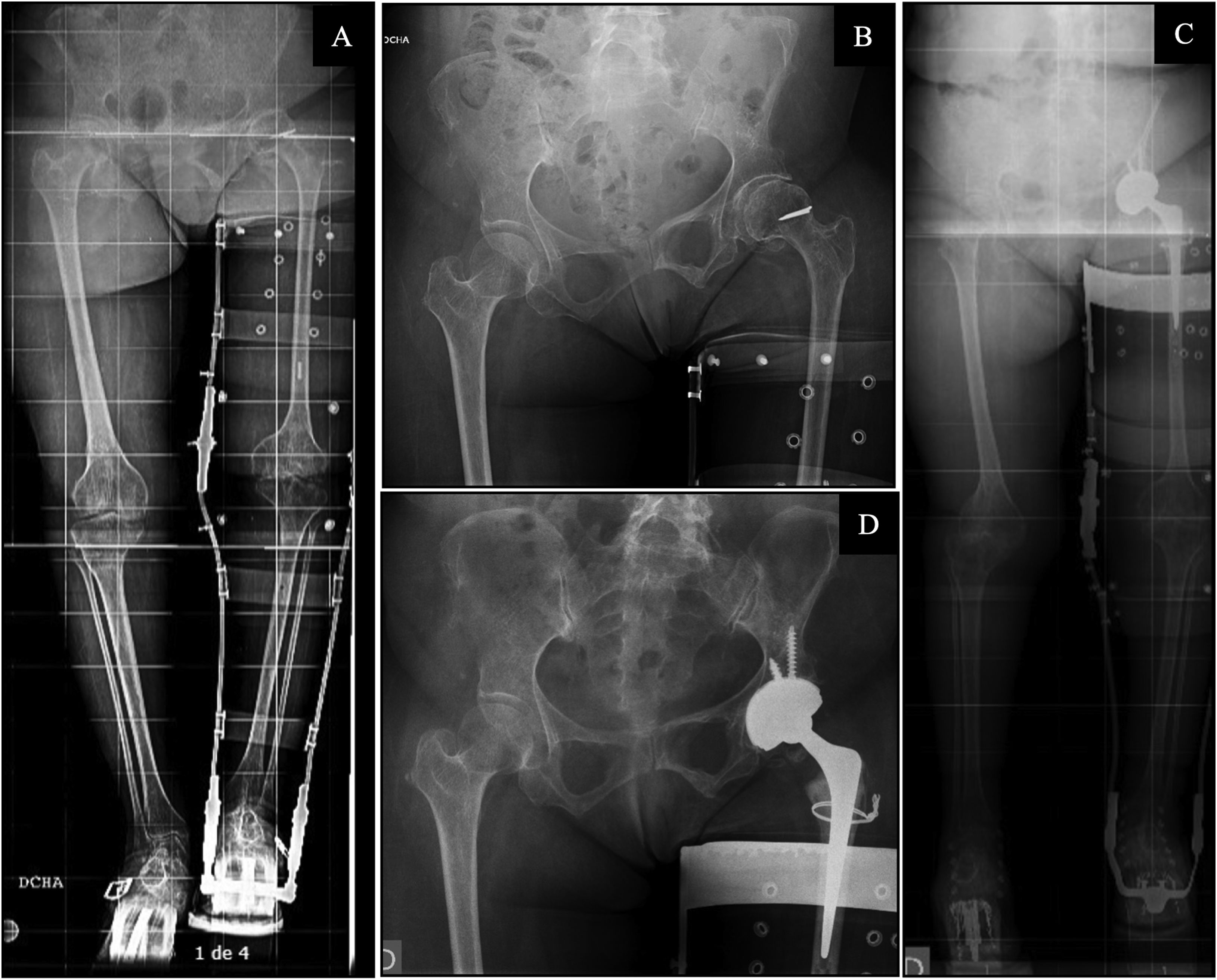
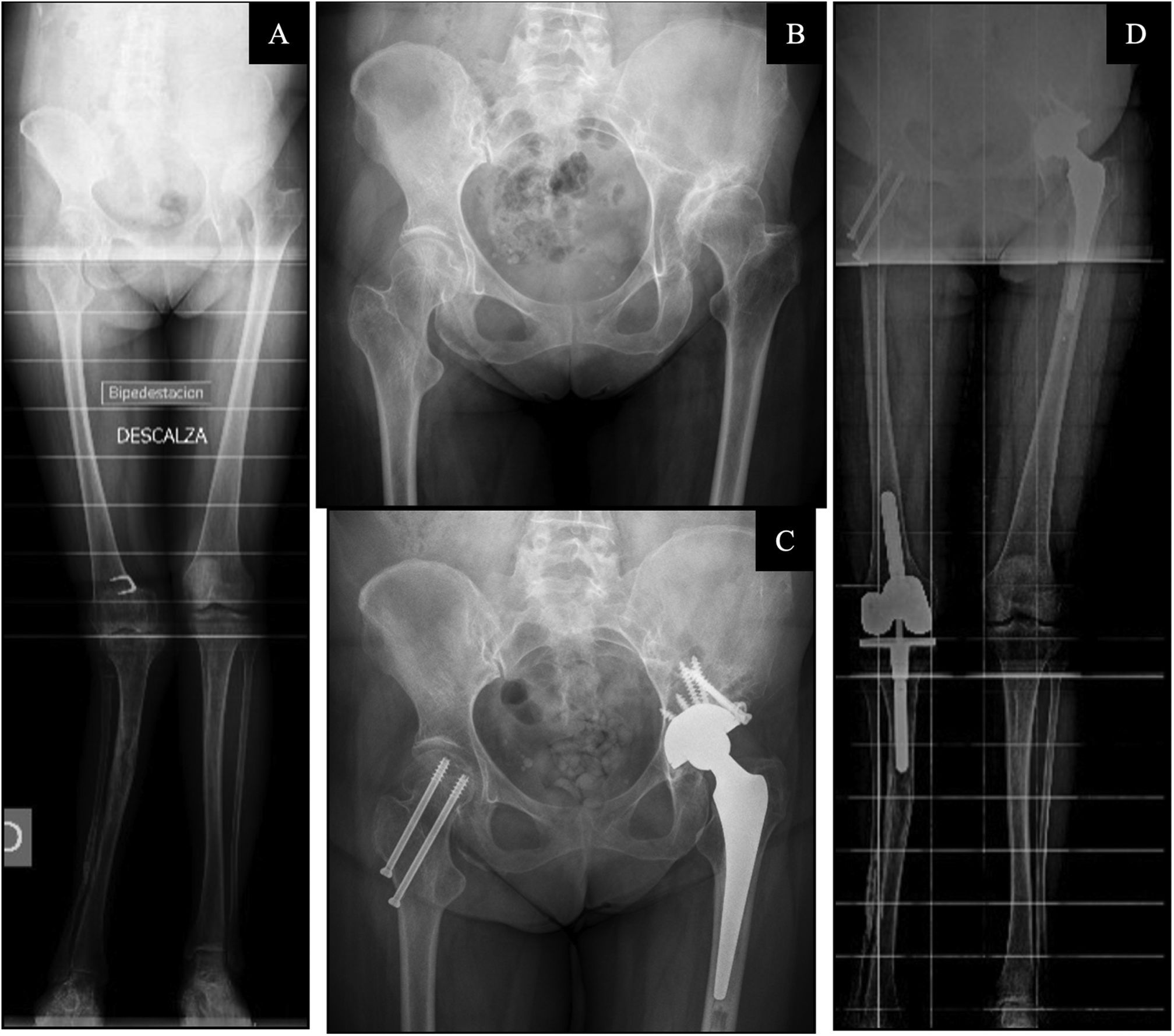
De los 16 casos intervenidos, se implantaron 13 prótesis en el miembro parético, 6 de los casos por fractura subcapital y los otros 7 casos por coxartrosis precoz, mientras que las otras 3PTC se implantaron en el miembro contralateral, un caso por fractura subcapital y 2 por coxartrosis precoz. Todos los pacientes intervenidos tenían una puntuación de ASAII, se utilizó anestesia locorregional en 14 de los 16 casos, requiriendo 2 de ellos anestesia general. La posición del paciente fue en decúbito lateral en 13 casos y en supino en 3, empleándose en todos ellos un abordaje lateral directo de Hardinge. El tiempo medio intraoperatorio fue de 114minutos. Como gestos quirúrgicos asociados, se realizó un cerclaje profiláctico femoral en 4 pacientes por una percepción intraoperatoria de mala calidad ósea (fig. 2) y un aporte de aloinjerto de esponjosa acetabular en 2 casos (fig. 3). En 4 casos, los más recientemente intervenidos, se implantó un cotilo de doble movilidad. Otras características en relación con la intervención se recogen en la tabla 2.
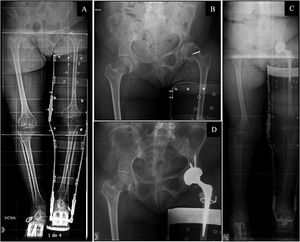
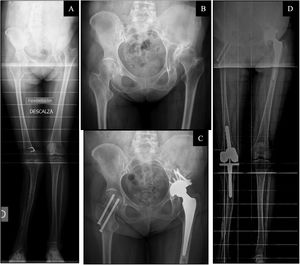
A)Telemetría preoperatoria de miembros inferiores en paciente con ortesis bitutor inguinal y alza. B)Radiografía anteroposterior de pelvis preoperatoria. C)Telemetría postoperatoria de miembros inferiores en paciente con ortesis bitutor inguinal y alza. D)Radiografía anteroposterior de pelvis postoperatoria. Mujer de 68años con secuelas de poliomielitis en miembro inferior izquierdo. Presenta una coxartrosis de cadera izquierda Tonnis tipoII en una displasia de cadera Crowe tipoI y Hartofilakidis tipoA. Se ha medido un ángulo preoperatorio de Wiberg de 29,5° y una DDL de −3,1cm en la telemetría preoperatoria. Se le implanta artroplastia total de cadera izquierda con cotilo de doble movilidad Tritanium Stryker®, vástago Exeter y cabeza metálica Stryker® con cerclaje sobre trocánter mayor con alambre. Postoperatoriamente presenta una DDL de 0,73cm y una inclinación del cotilo del 38,6°.
A)Telemetría preoperatoria de miembros inferiores. B)Radiografía anteroposterior de pelvis preoperatoria. C)Telemetría postoperatoria de miembros inferiores. D)Radiografía anteroposterior de pelvis postoperatoria. Mujer de 63años con secuelas de poliomielitis en ambos miembros inferiores, intervenida en la infancia de osteotomía tipo Chiari en la cadera izquierda. Presenta una coxartrosis de cadera izquierda Tonnis tipoIII en una displasia de cadera Crowe tipoII y Hartofilakidis tipoA. Se ha medido un ángulo preoperatorio de Wiberg de 30,7° y una DDL de −4,7cm en la telemetría preoperatoria. Se le implanta artroplastia total de cadera izquierda Continuum® Zimmer, vástago cementado Furlong® JRI y cabeza Cerámica-alúmina y reconstrucción del cotilo con autoinjerto de cabeza femoral atornillado. Postoperatoriamente presenta una DDL de 2,2 y una inclinación del cotilo del 35,2°. En el lado contralateral presentaba un genu valgum artrósico tratado con una prótesis de rodilla semiconstreñida y una fractura de cadera tratada mediante tornillos canulados.
Lado intervenido, diagnóstico y tipo de artroplastia
| Paciente | Lado intervenido | Diagnóstico | Cotilo | Doble movilidad | Material cabeza | Vástago cementado/no cementado | Tipo vástago | Longitud del cuello | Gestos quirúrgicos asociados |
|---|---|---|---|---|---|---|---|---|---|
| 1 | Derecho P | Fractura subcapital | LORD | No | Cromo-cobalto | Sí | LORD | Corto | — |
| 2 | Derecho P | Fractura subcapital | LD | No | Cromo-cobalto | No | LD | Largo | — |
| 3 | Izquierdo C | Fractura subcapital | LORD | No | Cromo-cobalto | No | LORD | Largo | — |
| 4 | Derecho C | Coxartrosis | LORD | No | Cromo-cobalto | No | LORD | Medio | Cerclaje y autoinjerto óseo acetábulo |
| 5 | Izquierdo P | Coxartrosis | LD | No | Cerámica-alúmina | No | LD de revision | Medio | — |
| 6 | Derecho P | Fractura subcapital | Furlong (CSF) JRI® | No | Cromo-cobalto | Sí | F40® Biomet | Medio | — |
| 7 | Izquierdo C | Coxartrosis | Trident Stryker® | No | Cromo-cobalto | Sí | F40 Biomet® | Corto | Autoinjerto óseo acetábulo |
| 8 | Izquierdo P | Fractura subcapital | Furlong (CSF) JRI® | No | Cromo-cobalto | No | Exeter Stryker® | Medio | — |
| 9 | Izquierdo P | Fractura subcapital | Furlong (CSF) JRI® | No | Cromo-cobalto | Sí | Exeter Stryker® | Largo | — |
| 10 | Derecho P | Fractura subcapital | Tritanium Stryker® | Sí | Cerámica-alúmina | Sí | F40 Biomet® | Medio | Cerclaje |
| 11 | Izquierdo P | Coxartrosis | Tritanium ®Stryker® | Sí | Cerámica-Biolox® Delta | Sí | Accolade Stryker® | Corto | — |
| 12 | Izquierdo P | Coxartrosis | ContinuumZimmer® | Sí | Cerámica-alúmina | Sí | Furlong JRI® | Corto | Autoinjerto óseo acetábulo |
| 13 | Izquierdo P | Coxartrosis | Tritanium Stryker® | No | Cromo-cobalto | No | Exeter Stryker® | Medio | Cerclaje |
| 14 | Izquierdo P | Coxartrosis | Tritanium Stryker® | No | Cerámica-Biolox® Delta | Sí | Furlong JRI® | Corto | — |
| 15 | Izquierdo P | Coxartrosis | Tritanium Stryker® | No | Cerámica-Biolox® Delta | No | Accolade Stryker® | Corto | — |
| 16 | Derecho P | Coxartrosis | Tritanium Stryker® | SÍ | Cromo-cobalto | Sí | Exeter Stryker® | Medio | Cerclaje profiláctico |
C: contralateral; P: parético.
El tiempo medio de ingreso hospitalario fue de 10,27días, todos los pacientes presentaron buen control de dolor postoperatorio, y como complicaciones durante el ingreso solo se registró un caso de infección superficial de la herida quirúrgica que se resolvió con antibioterapia intravenosa. Nueve de los pacientes requirieron transfusión de dos concentrados e hematíes en el postoperatorio inmediato (en las primeras 24horas) con buena rentabilización. La mayoría de los pacientes (13 de 16) iniciaron la deambulación con dos ayudas técnicas en las primeras 48horas del postoperatorio con la colaboración del equipo de fisioterapeutas disponible. Todos los pacientes deambulaban con muletas o andador antes del alta hospitalaria.
Los datos sobre el seguimiento a los 12meses se recogen en las tablas 3 y 4. Se objetivó que 11 pacientes habían precisado rehabilitación ambulatoria y todos presentaban la misma necesidad de ayudas técnicas que en el preoperatorio. Los casos de marcha de Trendelenburg fueron los mismos que en el preoperatorio (2casos), y tanto preoperatoria como postoperatoriamente, 2 pacientes utilizaban un tutor para la marcha. El HHS mejoró una media de 32,1puntos, la puntuación EVA mejoró una media de 5,25puntos y la escala Merlé-d’Augbiné-Poste mejoró una media de 6puntos.
Aspectos clínicos y funcionales pre y postoperatorios
| Preoperatorio | Postoperatorio (a los 12 meses) | |
|---|---|---|
| Cojera | 6 | 9 |
| Marcha Trendelenburg | 2 | 2 |
| Ayudas técnicas | 8 sin ayuda4 con 1 ayuda4 con 2 ayudas | 8 sin ayuda4 con 1 ayuda4 con 2 ayudas |
| Nivel de dependencia funcional | 11 IABVD y 5 PDABVD | 11 IABVD y 5 PDABVD |
| HHS (media de puntos sobre 100) | 53,1 puntos | 85,2 puntos |
| EVA (media de puntos sobre 10) | 6,91 puntos | 1,66 puntos |
| Escala Merlé-d’Augbiné-Poste (media de puntos sobre 18) | 9 puntos | 15 puntos |
EVA: escala visual analógica; HHS: Harris Hip Score; IABVD: independiente para las actividades básicas de la vida diaria; PDABVD: parcialmente dependiente de las actividades básicas de la vida diaria.
Discusión de las series más recientes de la literatura8-13
| Serie y año | Yoon et al., 2014 | Yoon Cho et al., 2016 | Buttaro et al., 2017 | Sobrón et al., 2017 | Faldini et al., 2017 | DeDeugd et al., 2018 | Artículo actual, 2023 |
|---|---|---|---|---|---|---|---|
| N,° PTC | 10 | 11 | 6 | 5 | 14 | 59 | 16 |
| M. parético / m. contralateral | 4 MP/ 6 MC | 4 MP/ 7 MC | 6 MP | 5 MP | 14 MP | 32 MP /27 MC | 13 MP / 3 MC |
| Años de seguimiento | 2000-2009 (3 años de media) | 2004-2012 (6,6 años de media) | 1985-2016(10 años de media) | 2008-2012 (4,5 años de media) | 1999-2011 (4,3 años de media) | 1970-2012 (6 años de media) | 1999-2021 (3,5 años de media) |
| Abordajes | Posterolateral | Posterolateral | 5 posterolaterales/ 1 transtrocantérico | Posterolateral | Lateral directo | 36 anterolateral/23 posterolateral | Lateral directo |
| Tipo de implantes | VNC + CNC 10 | — | VC + CC 4VNC + CNC 1VC + CNC 1 | VNC + CNC 5 | VNC + CNC 13VC + CC 1 | VC 38/ VNC 21CC 1 / CNC 58 | VC 9/ VNC 7 |
| Implantes especiales | — | — | — | — | — | 3 suplementos acetabulares | 4 cotilos de doble movilidad |
| DDL media | 21-17 (14 media corrección) | 36,8-14,7 (22 media corrección) | — | 30-17 (13 media corrección) | 50-30 (20 media corrección) | — | 23,4-9,63 (13,77 media corrección) |
| HHS medio pre y post | 70-92 | 52,5-85,8 | 67,6-87,33 | 81 a los 12 m | 83,3 postoperatorio | 44-80,5 | 53,1-82,5 (a los 12 m) |
| Osteólisis | No | No | No | No | 14% osteólisis | 3 casos | No |
| Complicaciones | 2 luxaciones | 1 caso de 2 episodios de luxación; 1 caso de seudoartrosis por osteotomía trocánter mayor | 1 fractura periprotésica acetábulo; 1 lesión del nervio ciático | MP: 2 fracturas periprotésicas y 3 casos de luxacionesMC: dehiscencia herida, celulitis, CPE3 osificaciones heterotópicas | 2 luxaciones: 1 aguda y 1 crónica | ||
| Reintervenciones | 1 osteotomía de fémur distal por valgo | 1 revisión de cotilo por luxación | 1 revisión por 2 episodios luxación | 1 fract. periprotésica1 aflojamiento aséptico acetabulo | 3 revisiones por osteólisis y 2 fracturas periprotésicas | 2 por usura polietileno2 por inestabilidad | |
| Luxaciones | 1 (conservadora) | 1 (conservadoras) | 2 (una intervenida y otra conservadora) | 1 (2 episodios, revisada) | No | 3 (conservadoras) | 2 (quirúrgicas) |
CC: cotilo cementado; CNC: cotilo no cementado; DDL: discrepancia de longitud de los miembros; HHS: Harris Hip Score; MC: miembro contralateral; MP: miembro parético; PTC: prótesis total de cadera; VC: vástago cementado, VNC: vástago no cementado.
Por último, en cuanto a la valoración radiológica postoperatoria, se objetivó una DDL de −9,63mm, frente a los −23,4mm de media preoperatorios. La abducción radiográfica media fue de 40,5° (30°-59,4°), encontrándose 15 de los 16 casos dentro del rango de orientación seguro según Lewinnek.
La mediana del tiempo de seguimiento fue de 3,5años (1-24años). Hubo 4 cirugías de revisión de PTC en 3 pacientes de la serie: un caso de revisión del cotilo a los 9días por inestabilidad aguda de la prótesis, un caso de revisión por usura del polietileno a los 17años y un último caso, también revisado por usura del polietileno a los 14años, que precisó 10años después una nueva revisión por inestabilidad crónica. No se registraron infecciones ni fracturas periprotésicas en esta serie. No se objetivaron signos de aflojamiento u osteólisis a nivel del cotilo ni del vástago en los controles radiográficos ni otro tipo de complicaciones a lo largo de todo el seguimiento en esta serie.
DiscusiónEl presente trabajo aporta una serie de 16 pacientes con SP tratados mediante PTC con buenos resultados funcionales y una tasa de complicaciones aceptable, dado el reducido número de pacientes con SP y PTC publicados hasta la fecha.
Existen pocas series de pacientes con SP y PTC, siendo las series con mayor número de casos las publicadas en la última década8-13, mientras que el resto de publicaciones cuentan con apenas 1-2casos. También se han registrado casos que han sido incluidos en series mayores que englobaban pacientes con distintas enfermedades neurológicas intervenidos mediante PTC14-17, sin hacer especificaciones respecto a pacientes poliomielíticos. Solo hay dos series de casos con números superiores: la de DeDeugd et al.8, con 59 casos, tanto en miembro parético como en el contralateral, y la de Faldini et al.11, con 14 casos, pero todos en el miembro parético. Las características comunes de este estudio con las encontradas en otros artículos de la literatura se resumen en la tabla 4.
Seis de los pacientes de nuestra serie habían tenido intervenciones previas debidas a la poliomielitis, coincidiendo con otras series de casos descritas en la literatura9-12. El seguimiento medio de la serie estudiada ha sido de 3,5años, inferior al de las series más actuales8-13, donde el seguimiento es de 6 e incluso 10años de media; sin embargo, el rango de años de seguimiento de nuestra muestra incluye seguimientos de hasta 24años. Radiológicamente, las caderas intervenidas presentaban características similares a las de las series de casos registradas en la literatura, destacando una mayor frecuencia de caderas con un grado más avanzado de displasia (con más frecuencia de Crowe tipoIII) en Faldini et al.11 y Buttaro et al.9. La corrección media de la DDL de los miembros inferiores en nuestra serie es de 13,77mm, coincidiendo con los casos presentados en la literatura. En la mayoría de las series se intervino a los pacientes mediante el abordaje posterolateral, el cual presenta mayor tasa de luxaciones en caso de no realizar reparación capsular, frente al abordaje lateral directo de Hardinge, que, por su parte, aumenta la incidencia de marcha en Trendelenburg18, que fue el empleado en todos los casos de nuestra serie. Este abordaje fue utilizado también en la serie completa de Faldini et al.11 y en 36 de los 59 pacientes de DeDeugd et al.8, a criterio del cirujano.
En relación con la cementación o no de los componentes, no existe consenso en la literatura ni tampoco un patrón similar en las series de casos, siendo en muchos casos la elección del cirujano y el criterio del momento temporal los motivos de la cementación o no de los mismos. Cabe destacar que en nuestra serie se han implantado 4 cotilos de doble movilidad en los últimos casos intervenidos y a criterio del cirujano, en relación con el concepto actual de que las PTC con cotilos de doble movilidad presentan una menor incidencia de luxaciones tanto en el primer año19 como a los 5-6años de seguimiento20,21, con tasas de luxación de entre el 0,2 y el 5%. No hemos encontrado en la literatura ninguna serie de pacientes con poliomielitis intervenidos con cotilos de doble movilidad, aunque sí hay una serie de casos, la de Hernigou et al.17, englobados en un estudio más amplio de pacientes con distintas enfermedades neurológicas, en los que a 7 de los 12 pacientes con poliomielitis se les implantaron cotilos constreñidos, sin estudiarse las diferencias entre los grupos a los que se les implantaron y a los que no.
En cuanto a los resultados de funcionalidad, la mejoría en el HHS coincide con los datos registrados en la mayoría de las series de la literatura. En la serie más amplia, la de DeDeugd et al.8, se diferenció la mejoría media del HHS en el grupo intervenido del miembro parético respecto del grupo intervenido del miembro contralateral, sin objetivarse diferencias significativas al respecto. No hemos encontrado series que utilicen la escala de funcionalidad de Merlé-d’Augbiné-Poste, sí estudiada en esta serie. En relación con el dolor, este fue estatificado mediante la EVA (VAS en algunas series), pero con resultados variables, refiriendo la mayoría de los pacientes no tener dolor o una puntuación EVA inferior a 2, coincidiendo con los resultados de este estudio.
Por último, en relación con las complicaciones, en la mayoría de las series no se han descrito signos de osteólisis o aflojamiento de los implantes a lo largo del seguimiento, a excepción de dos series de número de casos similar a la nuestra y superior, probablemente debido al mayor número de casos y a seguimientos de mayor duración en el tiempo: la de DeDeugd et al.8 y la de Faldini et al.11, con una incidencia del 5 y del 14%, respectivamente. Probablemente si la media de seguimiento de nuestros casos fuera de más años, sí identificaríamos osteólisis periacetabular o perivástago, como ocurre en PTC de pacientes sin poliomielitis. Por otra parte, los pacientes con SP presentan menor demanda funcional que los pacientes sanos, lo que puede contribuir a menores tasas de aflojamiento. Otras de las complicaciones identificadas en la literatura, aunque no en nuestra serie, son las osificaciones herterotópicas, según lo comentado en DeDeugd et al.8, con incidencias similares a la población general y sin establecerse la poliomielitis como factor de riesgo. Se han registrado en la literatura 3 casos de fracturas periprotésicas (2 femorales y 1acetabular)8,11, todas ellas en el miembro parético, que precisaron de una cirugía de revisión y con evolución satisfactoria, sin observarse casos en nuestra serie. Sin embargo, aunque en esta serie no se hayan registrado episodios de fractura, se debe informar de estos riesgos a los pacientes. La luxación protésica se presenta con mayor frecuencia que en PTC de pacientes sanos por la morfología displásica y la debilidad glútea, entre otros aspectos. En nuestra serie se ha registrado un caso de luxación aguda y otra crónica, el primero por malorientación del cotilo, que fue revisado, y el segundo por debilidad crónica de las partes blandas, descartándose infección y siendo también revisado, implantándose un cotilo de doble movilidad. En la serie más amplia, la de DeDeugd et al.8, se describieron 3 episodios de luxación en 3 de las PTC implantadas en miembros paréticos, todas ellas tratadas conservadoramente. En la serie de Buttaro et al.9, de 6 pacientes, se registraron 2 episodios de luxación en 2 de los pacientes: uno de ellos en relación con un cotilo excesivamente verticalizado, que fue revisado, y el otro en una cadera estable y con buena orientación de los componentes, por lo que fue tratada de forma conservadora. En la serie de Sobrón et al.10 se registraron 2 episodios de luxación en un paciente, que requirió la revisión de la prótesis, objetivándose una insuficiente anteversión femoral del vástago; esta fue una de las principales causas asociadas al riesgo de luxación en los abordajes posterolaterales, junto con la pérdida de la cápsula posterior22,23. Por último, dos episodios de luxación en las series de Yoon Cho et al.12 y de Yoon et al.13 se trataron conservadoramente, utilizando una spica durante 2meses. Todos los episodios de luxación que se han encontrado en la literatura ocurrieron en las primeras semanas tras la cirugía, coincidiendo con los datos generales de incidencia registrados en la literatura24.
Las limitaciones de este estudio son en primer lugar su carácter retrospectivo y el pequeño tamaño muestral debido a la baja prevalencia de esta patología en la actualidad. La obtención de los datos a partir de historias clínicas y pruebas complementarias no digitalizadas ha contribuido a la reducción de pacientes, por tener historias clínicas incompletas o no poder localizar las pruebas complementarias.
Como conclusión, según nuestra serie, la PTC primaria en pacientes con SP permite mejorar la situación funcional y disminuir el dolor. Las alteraciones musculoesqueléticas presentes en estos pacientes hacen que sea un procedimiento complejo, pero la tasa de complicaciones parece aceptable. Creemos que el riesgo de luxación podría minimizarse con cotilos de doble movilidad, como los que se han usado en los últimos pacientes de nuestra serie, pero son necesarios más estudios con muestras más amplias que lo corroboren en este tipo de población.
Nivel de evidenciaNivel de evidencia I.
FinanciaciónLos autores o sus familiares directos, y cualquier fundación de investigación a la que estén afiliados, no recibieron ningún pago económico u otros beneficios de ninguna entidad comercial relacionada con el tema de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.