La osteoporosis y la fragilidad juegan un papel importante en el tratamiento y la planificación de los pacientes con una deformidad secundaria a la fractura vertebral osteoporótica (FVO). La deformidad resultante puede presentar desafíos significativos para su manejo, tanto desde el punto de vista médico como quirúrgico. La necesidad de una clasificación específica para estas deformidades, incluyendo para su desarrollo el potencial de la inteligencia artificial y el aprendizaje automático en el análisis predictivo, se perfilan como un punto clave en los próximos años. Se abordan aspectos relevantes en la optimización preoperatoria y en el manejo de estos pacientes. Se elabora una clasificación con orientación terapéutica para el manejo de la deformidad espinal secundaria a FVO, pero destacando la importancia del tratamiento personalizado. En ella consideramos la flexibilidad y el equilibrio sagital como aspectos clave. Por otro lado, recomendamos, en especial con estos pacientes frágiles, un manejo con técnicas mínimamente invasivas para promover una recuperación rápida y reducir el número de complicaciones.
Osteoporosis and fragility play a significant role in the treatment and planning of patients with deformity secondary to osteoporotic vertebral fracture (OVF). The resulting deformity can present significant challenges for its management, both from a medical and surgical perspective. The need for a specific classification for these deformities, including the potential for the development of artificial intelligence and machine learning in predictive analysis, is emerging as a key point in the coming years. Relevant aspects in preoperative optimization and management of these patients are addressed. A classification with therapeutic guidance for the management of spinal deformity secondary to OVF is developed, emphasizing the importance of personalized treatment. Flexibility and sagittal balance are considered key aspects. On the other hand, we recommend, especially with these fragile patients, management with minimally invasive techniques to promote rapid recovery and reduce the number of complications.
Para comprender la deformidad espinal en el paciente anciano es importante conocer bien la patología subyacente, que es la osteoporosis, y entender el concepto de fragilidad.
La osteoporosis es una enfermedad ósea metabólica sistémica y progresiva caracterizada por una disminución progresiva de la masa mineral ósea y una alteración de la microarquitectura del tejido óseo en forma de disminución del número y adelgazamiento de las trabéculas y pérdida de conectividad. Es una condición subclínica hasta la aparición de fracturas por fragilidad, que son particularmente frecuentes a nivel vertebral1.
Por otro lado, se ha popularizado el concepto de fragilidad (frailty) en la población geriátrica, que está muy relacionado con la sarcopenia y el deterioro funcional. Esta se define como un estado clínico, asociado a la edad, con una disminución de la reserva fisiológica y de la función en múltiples órganos y sistemas, lo que confiere una disminución en la capacidad para hacer frente a factores estresantes crónicos o agudos, y una mayor vulnerabilidad ante los mismos2.
Hay evidencia de que la fragilidad predice la aparición de fracturas vertebrales osteoporóticas en el paciente anciano, independientemente de su edad cronológica.
Tanto la osteoporosis como la fragilidad influyen tanto en el origen de la fractura vertebral como en la progresión y afectan al éxito del tratamiento que se va a realizar. Es de una gran importancia tener ambos en cuenta a la hora de decidir y planificar el tratamiento.
Deformidad en el paciente con fractura vertebral por fragilidadLa fractura vertebral osteoporótica (FVO) es la fractura por fragilidad más frecuente en el contexto de la osteoporosis. En su mayor parte se pueden tratar de forma conservadora con buenos resultados clínicos a medio largo plazo o, incluso ser subclínicas o asintomáticas. Ahora bien, hasta en un 30% de los casos afectan de forma importante en la calidad de vida del paciente. Entre los factores de riesgo para el fracaso del tratamiento conservador descritos en la literatura destacan la localización en charnela toracolumbar, la afectación de la columna intermedia y muro posterior y el grado de cifosis inicial3,4. Cuando estas fracturas se asocian a una deformidad espinal, aumentan la morbilidad y mortalidad, causan lumbalgia crónica e impactan negativamente en la calidad de vida relacionada con la salud (CVRS)5,6.
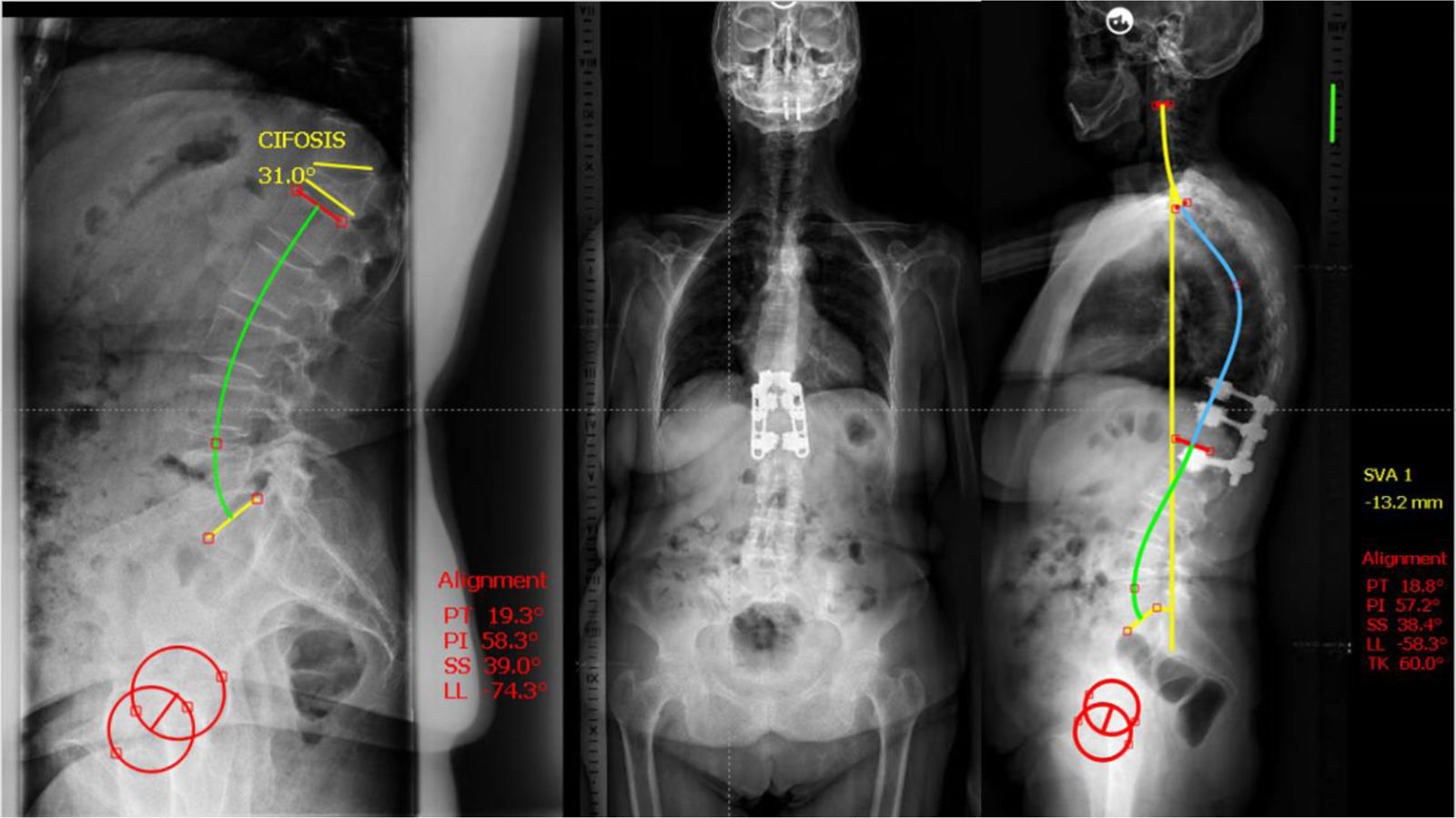
Consideramos una deformidad espinal, siguiendo la clasificación de la Scoliosis Research Society (SRS) de Schwab, un ángulo de Cobb >30° en el plano coronal o una cifosis superior a 30° o una ratio muro anterior / muro posterior menor del 75%7. Por lo tanto, una FVO puede provocar una deformidad en el plano coronal y en el plano sagital, que tenemos que tomar en consideración a la hora de evaluar a estos pacientes.
El alineamiento global se mide por la línea de plomada de C7 en la telerradiografía lateral, sagittal vertical axis (SVA). Un balance sagital equilibrado tiene tres características: tener una posición de la cabeza adecuada que permita la mirada horizontal, que la línea de plomada de C7 caiga centrada sobre el sacro y entre los tobillos con las rodillas extendidas y todo ello sin consumir reserva de retroversión pélvica (Pelvic Tilt <20°). Se ha visto que los parámetros radiológicos que definen el equilibrio sagital (SVA, incicencia pélvica [PT], inclinación sacra [SS], lordosis lumbar [LL]) no son parámetros estáticos, y estos parámetros evolucionan con el paso del tiempo. En un estudio de Lafage et al.8 sobre una cohorte multicéntrica de 775 pacientes con deformidad del adulto, analizaron los parámetros espinopélvicos y los correlacionaron con el Oswestry Disability Index (ODI) para poder establecer un alineamiento ideal para cada edad. Llegaron a la conclusión de que los pacientes mayores tenían más reclutamiento de mecanismos de compensación, una mayor pérdida degenerativa de la lordosis y estaban más desequilibrados. El SVA para 35-45 años era 5,2 y el SVA en >75 años era 65,8mm.
En un reciente estudio de una cohorte de 249 pacientes con FVO (mayores de 70 años) se ha visto que el 84% de los pacientes eran capaces de mantener un SVA en rangos normales reclutando mecanismos de compensación tales como la hiperlordosis lumbar, retroversión pélvica, extensión de caderas y flexión de rodillas. Con esto podemos decir que la FVO no siempre es causa de desequilibrio sagital. En este mismo estudio se concluye que hay dos factores de riesgo en pacientes con FVO para la aparición del desequilibrio sagital: la localización toracolumbar y lumbar y el número de fracturas a estos niveles se han asociado a un impacto mayor con el balance sagital y precisan seguimiento más estrecho y en algunos casos tratamiento quirúrgico9.
Medidas para disminuir la aparición de deformidades espinales secundarias a FVO.
Podríamos decir que el mejor tratamiento para un paciente con FVO es la prevención de la aparición de la deformidad, en primer lugar, con un tratamiento médico para una prevención secundaria de la aparición de nuevas fracturas.
Por otro lado, Una correcta identificación de los factores de riesgo para fracaso del tratamiento conservador y de progresión de la cifosis puede ayudar para identificar el grupo de riesgo. Entre otros parámetros descritos por la literatura, cabe destacar el SVA >50mm, una distancia en cm desde la plomada de C7 hasta el centro de la vértebra fracturada (DSVA) >60mm, la localización toracolumbar, quiste de Kümmell, afectación de los muros anterior y posterior, y fracturas en niveles adyacentes10.
Si identificamos estos grupos de riesgo podemos hacer un seguimiento más estrecho de estos pacientes y ofrecer un manejo más agresivo de la osteoporosis por parte de reumatología y valorar la opción de un tratamiento quirúrgico precoz para evitar un colapso del cuerpo.
Un abordaje multidisciplinar en estos grupos de riesgo permite la prevención de nuevas FVO y, en consecuencia, la disminución de la incidencia de la deformidad secundaria a FVO. Esto nos lleva a un aspecto muy importante, que el manejo individualizado de estos pacientes es clave.
Clasificación de la deformidad espinal asociada a fractura vertebral osteoporóticaActualmente no hay una clasificación de las deformidades vertebrales asociadas a la FVO como una entidad diferenciada de la deformidad del adulto. Sería fundamental tener una clasificación orientada a la agresividad de la corrección quirúrgica y la fragilidad del paciente. Como datos fundamentales para la toma de decisión están los relativos al paciente (comorbilidades, Índice de Charlson, ASA), a la deformidad (cifosis regional, mecanismos de compensación, deformidad rígida o flexible), y al estado neurológico del paciente. Otros factores a tener en cuenta para la clasificación serían la obesidad y la sarcopenia.
Para matizar esto podemos distinguir los pacientes que presentaban deformidades previas (hipercifosis previa, escoliosis, etc.) que debido a una FVO se decompensan y provocan una deformidad peor.
Habitualmente, las deformidades se clasifican en flexibles o rígidas según la reducción de la cifosis con el decúbito. En deformidades rígidas son necesarias osteotomías que permitan la flexibilización para la reducción. En cambio, en las deformidades flexibles, no son necesarias osteotomías tricolumnares, pudiendo hacer fijaciones in situ, incluso con técnicas percutáneas con una menor agresión quirúrgica.
Evaluar el plano sagital para comprobar si existe desequilibrio sagital también influye en la decisión de los niveles a instrumentar. Si existe un desequilibrio sagital positivo, suele ser necesario hacer instrumentaciones largas hasta columna torácica alta. Si el equilibrio sagital es normal, puede ser suficiente con instrumentaciones cortas, es decir, uno o dos niveles arriba y debajo de la fractura.
Son muchos los factores que influyen en la toma de decisión de tratamiento de los pacientes, y por lo tanto es fundamental una decisión individualizada con cada paciente. La aplicación de modelos de regresión lineal para detección de factores que pueden influir en el pronóstico de estos pacientes puede ser incompleta. En este aspecto en particular, la aplicación de la inteligencia artificial con el aprendizaje automático conlleva a avances en el análisis predictivo pudiendo detectar relaciones no lineales extraídos del análisis de un gran número de datos11. Esta puede ser una línea de desarrollo en los próximos años para lograr una clasificación pronostica de la deformidad asociada a la FVO.
Tratamiento de la deformidad espinal secundaria a fracturas vertebrales osteoporóticasUna vez se ha establecido la deformidad cifótica postraumática secundaria a una FVO, con una deformidad local de >30° de cifosis y ratio muro anterior y posterior <75%, estamos en un escenario complejo, tanto por el propio paciente (paciente frágil con comorbilidades asociadas) como por el tratamiento quirúrgico requerido (en ocasiones agresivo). Se indica tratamiento conservador en aquellos pacientes que no sean aptos para una cirugía por condiciones médicas para poder soportar una cirugía de estas características. Por lo tanto, una cirugía de corrección de la deformidad, aunque posible, no siempre es la mejor decisión en estos pacientes, y hay que tomar las decisiones individualizando cada caso. Las indicaciones de tratamiento quirúrgico descritas en la literatura son la afectación neurológica, progresión de una deformidad debido a una inestabilidad segmentaria con posible afectación neurológica diferida, un dolor invalidante a pesar del tratamiento analgésico de tercer escalón y una deformidad severa en cifosis que impida hacer una vida normal7,12–14.
Como medidas que podemos tomar en consideración para disminuir complicaciones en la cirugía del paciente geriátrico hay varias descritas: poner en marcha protocolos de recuperación mejorada después de la cirugía (ERAS)15, usar técnicas mínimamente invasivas, poner en marcha protocolos de manejo de rehabilitación posquirúrgica, un adecuado control del dolor posoperatorio y manejo psicológico16. También se habla de implementar medidas de tratamiento para la osteoporosis antes del tratamiento quirúrgico, pero consideramos que un paciente con una deformidad y dolor intenso no debe esperar a realizar un tratamiento osteoporótico antes de la cirugía, si no que se debería realizar la cirugía y en el seguimiento hacer el tratamiento por parte de reumatología.
Entre las características de la deformidad que influyen en el tipo de tratamiento tenemos la localización (torácica, charnela toracolumbar y lumbar), la rigidez de la deformidad (flexible, rígida) y la deformidad local/segmentaria o global. Todo esto unido a si tiene o no afectación neurológica.
Nuestros conceptos fundamentales en el tratamiento quirúrgico de este tipo de pacientes osteoporóticos son:
- -
El uso de un instrumental adecuado con tornillos cementados para mejorar el anclaje en el hueso osteoporótico usando tantos anclajes como sea necesario17.
- -
Evitar terminar la instrumentación en el ápex de la cifosis.
- -
Basar la corrección en la liberación y no en la instrumentación.
- -
Hacer todo esto con la menor agresión posible, utilizando técnicas mínimamente invasivas.
Los objetivos de una cirugía en pacientes con deformidad secundaria a FVO son:
- -
Estabilizar la columna.
- -
Reducir la cifosis.
- -
Descomprimir el canal raquídeo cuando sea necesario.
- -
Evitar las reintervenciones en pacientes frágiles.
Teniendo en cuenta lo descrito previamente, recomendamos este esquema para ayudar en la toma de decisión sobre el tratamiento de este tipo de deformidad secundaria a fracturas por insuficiencia (fig. 1).
Dentro del grupo de la deformidad local (estadio 1), esta puede ser flexible (1A), si se observa una reducción de la angulación mayor del 50% en el decúbito con respecto a la radiografía (fig. 2) en bipedestación o rígida (1B), cuando no se ve una reducción con el decúbito (fig. 3)13. Por último, esta deformidad local, puede estar compensada (C) cuando la teleradiografía en bipedestación el SVA está en parámetros normales, o no compensada (NC), cuando la teleradiografía demuestra un SVA fuera de rango. Conviene recordar que el SVA está ajustado a la edad, y no buscamos una corrección tan exigente en el paciente anciano como en el paciente joven8.
En el grupo de la deformidad global (estadio 2), observamos pacientes cuya deformidad reduce en decúbito (fig. 4). Esto ocurre en parte por la flexibilidad (2A) de los discos intervertebrales o por la presencia de quistes de Kúmmell. Por otro lado, podemos estar ante deformidades globales rígidas (2B) en pacientes con espondilitis anquilopoyética o hiperóstosis difusa. A su vez, estos pacientes pueden estar compensados (C), o descompensados (NC).
En el grupo de cifosis angular flexible compensada (1A C), si presenta un trazo estable se puede realizar una vertebroplastia (VP)/cifoplastia (KP) para hacer una corrección de la cifosis flexible y dar estabilidad anterior. En caso de una afectación del muro posterior o fractura de pedículos, que traduzcan inestabilidad, habría que añadir una instrumentación cementada corta para aportar la estabilidad7. En el caso de que la cifosis angular flexible no está compensada (1A NC) y exista un desequilibrio sagital por hipercifosis torácica proximal, pueden ser necesarias osteotomías de Ponte o de flexibilización facetaria y sería necesaria la instrumentación larga hasta la columna torácica alta (T2-5) para prevenir la patología del nivel adyacente (fig. 5).
Ilustración de un caso con estadio 1ANC, en el que sin necesidad de realizar una osteotomía tricolumnar se observa una muy buena reducción intraoperatoria y se realiza una instrumentación larga percutánea T4-L2 y vertebroplastia de L3, L4 y L5 por presentar fracturas a dicho nivel.1 ANC: deformidad secundaria a fractura vertebral osteoporótica Angular, Flexible y No Compensada.
Si consideramos aquellos pacientes que presentan una cifosis angular rígida (1B), si está compensada el tratamiento podría ser conservador. Este escenario es poco frecuente y se suele dar en la zona torácica7. En el caso de tener una localización en charnela toracolumbar o a nivel lumbar puede ser necesario una cirugía (fig. 6). Se han descrito múltiples opciones quirúrgicas: la vía posterior abierta tradicional con una osteotomía de sustracción pedicular inicialmente descrita por Heinig en el año 1985 con la técnica de «eggshell» o decancelación18, con el inherente riesgo de sangrado y complicaciones neurológicas con la técnica clásica. Por otro lado, ha sido descrito el abordaje combinado anterior y posterior para realizar una artrodesis anterior mediante corpectomía y colocación de una cesta intesomática asociada a una vía posterior12. Las ventajas de este abordaje son una descompresión directa de los fragmentos del cuerpo vertebral que comprimen en canal, y una reconstrucción sólida de la columna anterior. Se han publicado buenos resultados con esta técnica, pero debido a la naturaleza osteoporótica de la fractura, y a la fragilidad del paciente, una cirugía de doble vía puede prolongar el tiempo quirúrgico y aumentar el riesgo de sangrado y complicaciones relativas a una vía anterior (lumbar, toracolumbar o torácica). También se han descrito hundimiento del implante en el hueso osteoporótico. Se han comparado ambos abordajes en un estudio de Suk et al.19, en el que concluyen que el abordaje posterior, comparado con el combinado, ofrece ventajas, como una mejor corrección de la cifosis y un menor tiempo quirúrgico y sangrado. Por último, en recientes estudios se han publicado resultados prometedores con una técnica de osteotomía simplificada de decancelación asociado a una instrumentación mínimamente invasiva20–22. Con esta técnica se minimizan el sangrado y las complicaciones neurológicas, y mejora el control del dolor posquirúrgico y la recuperación funcional. En estos casos en los que el paciente está compensado, se puede hacer una instrumentación posterior corta (con dos niveles inferiores a la osteotomía y dos a tres niveles superiores a la misma) con buenos resultados.
Ilustración de un caso con un estadio 1BC, en el que se observa que compensa con un mecanismo de hiperlordosis lumbar (nótese una lordosis lumbar de 74° para una incidencia pélvica de 54°). Se trató con una osteotomía de decancelación y una instrumentación corta y se observa en la radiografía de control del 5° año posoperatorio una normalización de la hiperlordosis lumbar.
En el caso de una cifosis angular rígida con hipercifosis torácica y desequilibrio sagital (1B NC) se pueden comentar las mismas opciones de tratamiento que las previas, pero con la salvedad de que, para prevenir problemas del nivel adyacente proximal, es recomendable subir con la instrumentación hasta el nivel torácico alto (T2-T5).
En el escenario de una deformidad global (estadio 2), como sería un caso con múltiples FVO que condicionan una cifosis global, si es flexible (estadio 2A) puede ser razonable hacer un tratamiento conservador. En el caso de que exista un desequilibrio sagital, por fracaso de los mecanismos conservadores, podría ser necesario hacer una corrección que, dado que es reductible, se pueden hacer osteotomías facetarias o de Ponte y una artrodesis larga para mejorar el perfil sagital y prevenir la patología del nivel adyacente.
Por último, en el estado 2 B, deformidad global con cifosis rígida no reductible, será necesario hacer osteotomías tricocolumnares para corrección de la cifosis postraumática y una reducción adecuada de la deformidad para lograr una columna equilibrada, haciendo una fijación hasta la zona torácica alta y habitualmente hasta la pelvis.
ComplicacionesLa cirugía de deformidad secundaria a FVO no está exenta de complicaciones. Desde un punto de vista didáctico, podemos clasificarles en cuatro grupos: complicaciones médicas generales, complicaciones infecciosas, complicaciones quirúrgicas tempranas (derivadas directamente del acto quirúrgico), y complicaciones quirúrgicas tardías (como consecuencia de una mala evolución durante el posoperatorio). El porcentaje de pacientes con al menos una complicación tras la cirugía de deformidad del adulto es de un 39%23.
Complicaciones médicas generales (13,7%): complicaciones psiquiátricas (síndrome confusional agudo), infección urinaria o respiratoria, Efectos secundarios de medicación pautada o síndrome de abstinencia por suspensión de medicación habitual previa, infección de catéteres, atelectasia, trombosis venosa profunda, tromboembolismo pulmonar, angina de pecho o infarto agudo de miocardio, complicaciones digestivas, ceguera e incluso muerte. En general, estas complicaciones se suelen resolver con un tratamiento adecuado y con una optimización por parte de geriatría previo a la cirugía de deformidad. Esto es parte de nuestra práctica habitual en este tipo de pacientes.
Complicaciones infecciosas (5,2%): infección posquirúrgica aguda (en los primeros tres meses posquirúrgicos) o una infección posquirúrgica crónica (> 3 meses posquirúrgicos). La gravedad de la complicación va desde un manchado de la herida sin consecuencias generales, hasta una sepsis generalizada con necesidad de antibioterapia intravenosa (IV) de amplio espectro y cirugía urgente.
Complicaciones quirúrgicas tempranas (7,5%): durotomía, deterioro neurológico posquirúrgico temprano por hematoma compresivo, malposición de implantes.
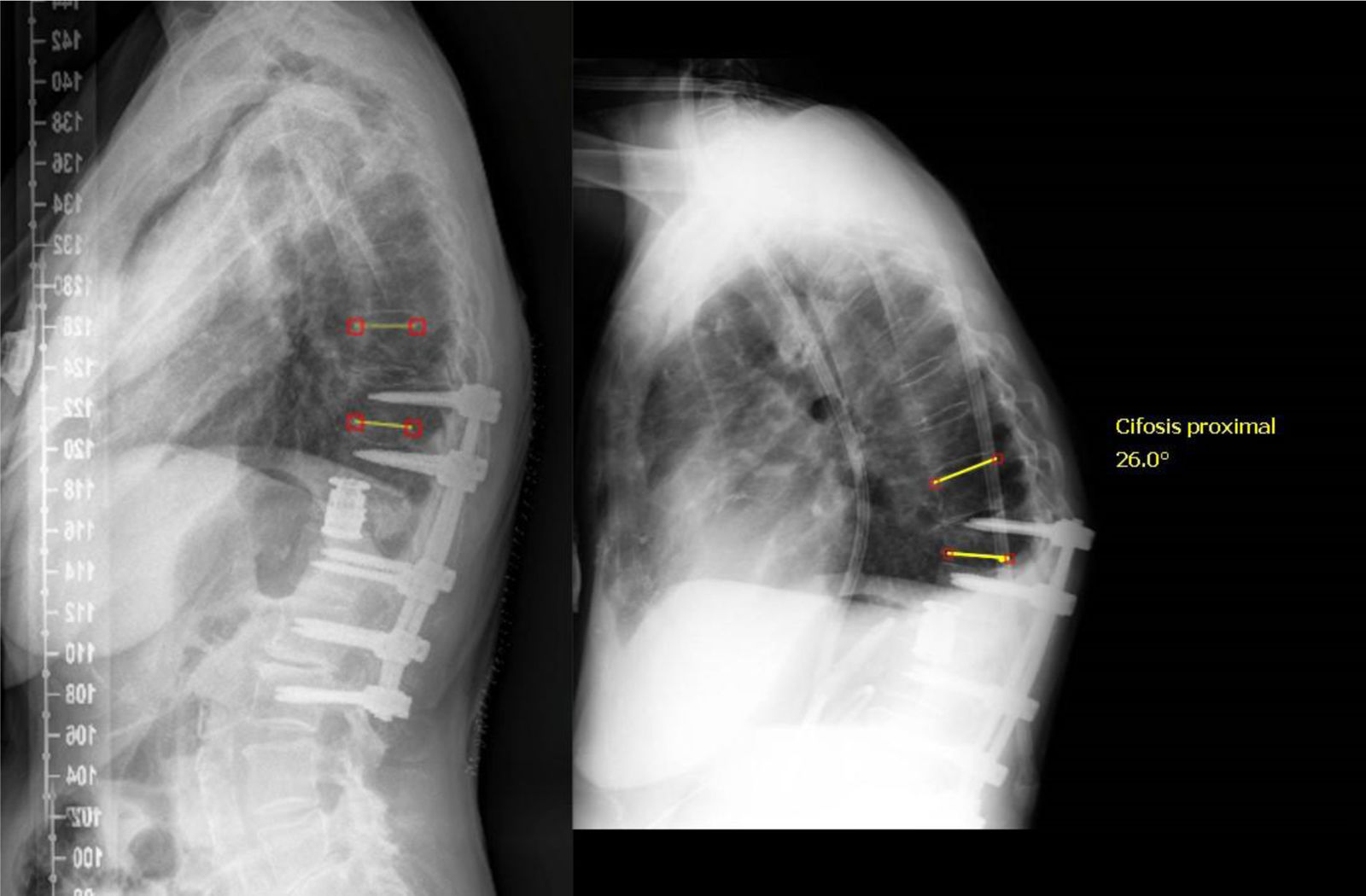
Complicaciones quirúrgicas tardías de tipo mecánico (19,3%): síndrome de nivel adyacente proximal (fig. 7) o distal, pseudoartrosis, fracaso de la instrumentación (pull-out) o rotura de implantes.
ConclusiónLa deformidad espinal secundaria a FVO es una patología compleja que puede ser manejada de forma quirúrgica con una buena corrección del perfil sagital sin estar exenta de complicaciones. Recomendamos una valoración previa por parte de geriatría para optimización de la condición general del paciente antes de la cirugía; por otro lado, un tratamiento individualizado, según el tipo de deformidad (flexible/rígida), la localización y el equilibrio sagital del paciente, procurando usar técnicas mínimamente invasivas para favorecer una recuperación rápida y disminuir las complicaciones posquirúrgicas.
Nivel de evidenciaNivel de evidencia IV.
FinanciaciónLos autores no recibieron subvenciones ni financiación externa para apoyar su investigación o preparación de este manuscrito. No recibieron pagos u otros beneficios ni un compromiso o acuerdo para proporcionar dichos beneficios de una entidad comercial. Ninguna entidad comercial pagó ni dirigió, ni acordó pagar o dirigir, ningún beneficio a ningún fondo de investigación, fundación, institución educativa u otra organización caritativa o sin fines de lucro con la que los autores estén afiliados o asociados.