Las prótesis de recubrimiento son una alternativa válida para el tratamiento de los trastornos degenerativos de cadera del adulto joven, pero han sido reportados malos resultados y efectos adversos en partes blandas con niveles altos de cromo y cobalto, limitándose sus indicaciones. Nuestro objetivo es analizar resultados clínicos, funcionales y de supervivencia del modelo Durom a los 10 años de su implantación en un hospital público. La hipótesis es que se obtienen mejores resultados y supervivencia en pacientes seleccionados según criterios de la FDA.
Material y métodosEstudio retrospectivo de cohortes con 83 pacientes, 91 caderas en 76 hombres y 7 mujeres operados entre 2005 y 2013 con prótesis tipo Durom. Estudio demográfico, diagnóstico, IMC, radiológico con posición de implantes, estrechamiento del cuello y tipo de unión ósea, niveles de cromo y cobalto en suero, valoración funcional según MPD y HSS, complicaciones y supervivencia a los 10 años de seguimiento. Se selecciona una cohorte de varones activos menores de 65 años y cabezas superiores a 48mm para la misma valoración.
ResultadosEl tiempo de seguimiento fue de 121 meses, con un rango de 84 a 176 meses. Con una edad media de 52,78 años, con 4 defunciones y pérdida de seguimiento de 3 casos. Se producen 12 complicaciones que precisan reintervención (14,45%) con 2 infecciones crónicas, 4 fracturas del cuello femoral, 4 aflojamientos acetabulares y 2 casos de pseudotumores. La supervivencia global fue del 85,4% (71-91,9), y del 87,85% (85,5-91,1) en ausencia de infección a los 10 años. No hubo relación estadística entre las complicaciones y el estrechamiento de cuello y los ángulos de inclinación de los componentes. En pacientes seleccionados, en 69 hombres y 73 caderas obtenemos una supervivencia global del 91,82% y, excluyendo la infección, del 93,18% a los 10 años.
ConclusionesLa indicación del sistema Durom en el tratamiento de procesos degenerativos de los pacientes jóvenes activos seleccionados presenta mejores resultados y supervivencia a los 10 años, aunque algo inferior a otros modelos de recubrimiento muy indicados.
Hip resurfacing arthroplastys are a valid alternative for the treatment of degenerative hip disorders in young adults. Poor results and adverse soft tissue effects have been reported with high levels of chromium and cobalt, limiting its indications. Objective is to analyze clinical and functional survival results of the Durom system 10 years after its implementation in a public hospital. The hypothesis is that better results and survival are obtained in patients selected according to FDA criteria.
Material and methodsRetrospective cohort study of 83 patients, 91 hips in 76 men and 7 women operated between 2005 and 2013 with Durom-type prostheses. Demographic study, diagnosis, BMI, radiological study, serum chromium cobalt levels, functional assessment according to MPD and HSS, complications and survival at 10 years of follow-up. A cohort of active men under 65 years of age and heads over 48mm is selected.
ResultsFollow-up time of 121 months with a range from 84 to 176 months. With a mean age of 52.78 years, with 4 deaths and loss of follow-up of 3 cases. There are 12 complications that require reoperation (14.45%) with 2 chronic infections, 4 femoral neck fractures, 4 acetabular loosening and 2 cases of pseudotumors. With an overall survival of 85.4% (71-91.9) and 87.85% (85.5-91.1) in the absence of infection. No statistical relationship between complications and neck narrowing and the angles of inclination of the components. In selected patients, 69 men and 73 hips, we obtained an overall survival of 91.82% and excluding infection of 93.18% at 10 years.
ConclusionsThe indication of the Durom system in the treatment of degenerative processes in selected active young patients presents better results and survival at 10 years, although somewhat lower than other highly indicated veneering models.
Las prótesis de recubrimiento metal-metal han sido una alternativa válida para el tratamiento artroplástico de la enfermedad degenerativa de la cadera, especialmente en pacientes varones jóvenes activos1. Destacaban el amplio rango de movimiento, la ausencia de luxaciones y sus grandes ventajas tribológicas1. Sin embargo, la alerta sanitaria suscitada por efectos adversos funcionales y alteraciones de partes blandas (pseudotumores) con niveles altos de cromo y cobalto en suero, con infiltrados linfocitarios perivasculares en los estudios anatomopatológicos (ALVAL), especialmente en mujeres1, provocaron la limitación de la indicación de este tipo de artroplastia, haciéndose muy importante la selección del paciente. En general, los resultados reportados en la literatura son dependientes del modelo de artroplastia de recubrimiento y de la demografía de la población en la que se implanta, según el Registro Australiano 20162. En el año 2005 se introdujo la prótesis de recubrimiento tipo Durom y su evolución MMC (Zimmer-Biomet, Warsaw, In, Estados Unidos) en el servicio de Cirugía Ortopédica y Traumatología del Parc de Salut Mar de la Universidad Autónoma de Barcelona (fig. 1). En los Estados Unidos, en el año 2016, la Food and Drug Administration (FDA) pautó unas indicaciones limitadas para las artroplastias de recubrimiento y seleccionó únicamente 2 modelos autorizados3: Birmingham Hip Resurfacing de Smith & Nephew y Conserve Plus Micropore).
El objetivo del presente trabajo es analizar los resultados, las complicaciones y la supervivencia a 10 años de este tipo de implante. Nuestra hipótesis es que se obtienen mejores resultados y supervivencia en pacientes seleccionados según los criterios de la FDA.
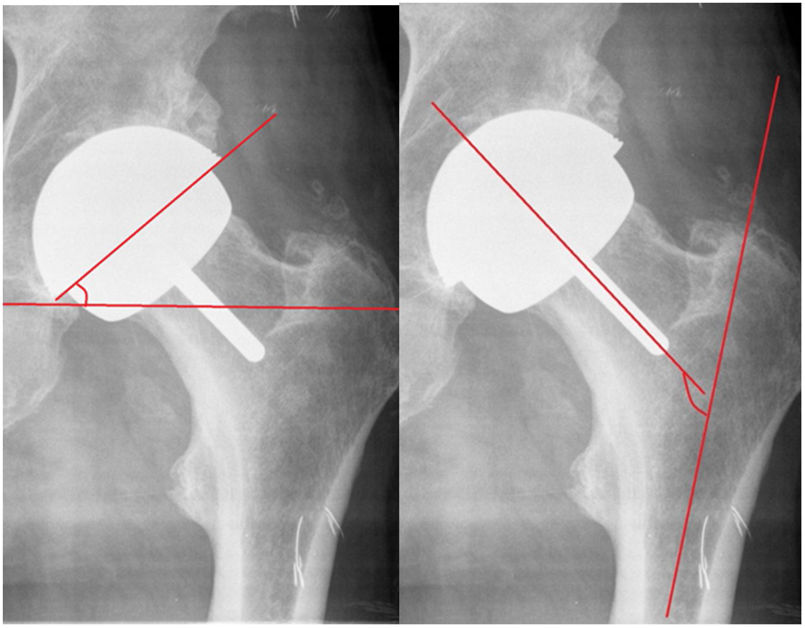
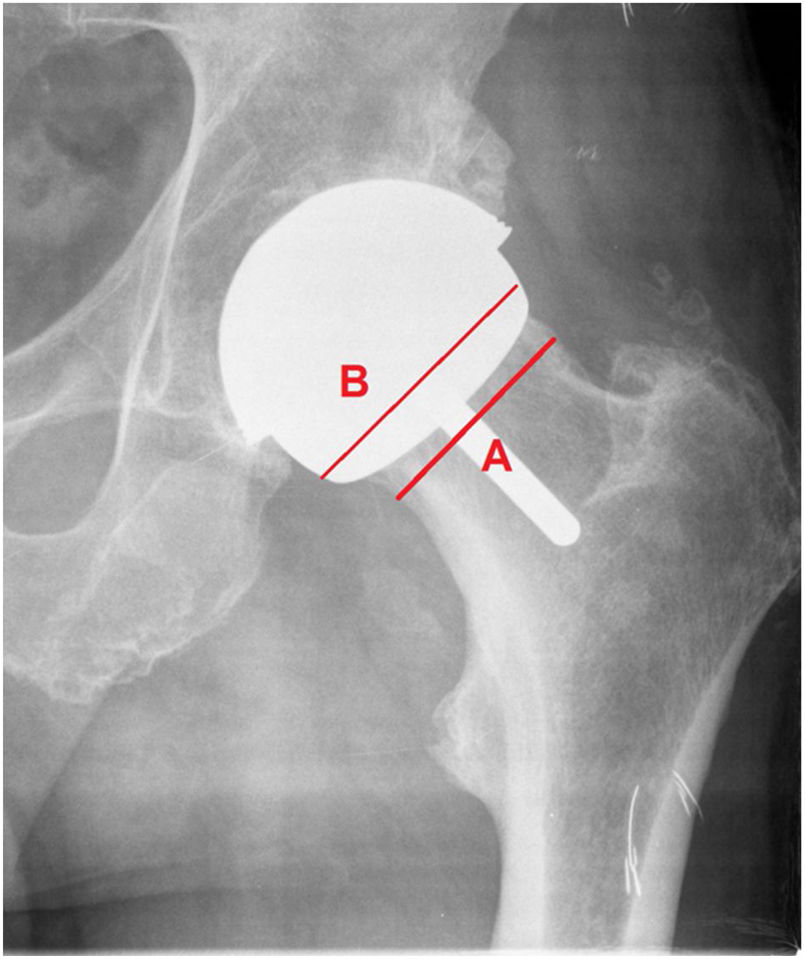
Material y métodosEstudio retrospectivo de cohortes en pacientes intervenidos en nuestro centro con prótesis total de recubrimiento con modelo Durom y su variante MMC Cup en el período de tiempo del 2005 al 2013 con un seguimiento de 84 a 176 meses, con una media de 121 meses. Se realiza estudio demográfico, diagnóstico, índice de masa corporal, complicaciones, reintervenciones y supervivencia del implante. Valoración funcional según la escala de Merle Postel D’Aubigne y Harris Hip Score, valoración radiológica con el sistema Pacs, evaluando: posición acetabular y del componente femoral en proyecciones frontal y axial (fig. 2), radiolucencias en zonas de Lee y Charnley del cotilo; radiolucencias en la zona del vástago según el método de Pollard et al.4, estrechamiento del cuello según la escala de Spencer et al.5 a los 3 meses (fig. 3) y variación offset horizontal. Se utilizó la cotación de Engh para la osteointegración del cotilo (unión, unión fibrosa estable, no unión) y las calcificaciones periarticulares según la cotación de Brooker. Se midieron los niveles de cromo y cobalto en sangre de forma anual en un laboratorio validado para la población general. Se realiza, a su vez, un estudio de supervivencia y complicaciones en la cohorte de pacientes en los que se aplican los criterios de la FDA para la indicación de este tipo de implante: varones activos con edades inferiores a 60 años y cabezas femorales superiores a 48mm6–8.
Cotilo Durom y MMCCotilo press-fit hemisférico de titanio vanadio vacuum plasma spray con un ángulo de 165° (menor a una hemiesfera de 1,5mm), aplanado en el polo con interior de metasul con estrías ecuatoriales para incrementar el press-fit primario, y cuya variante MMC añadía 3 estrías longitudinales eliminando el surco ecuatorial.
El componente femoral ha sido diseñado para cementar con vástago de alineación con recesos para la extrusión del cemento y conseguir una capa de entre 3 y 4mm, y se dispone en tallas con incrementos de 2mm y se corresponde en 6mm menos que el componente acetabular.
Dicho implante se dejó de comercializar durante el 2013, por lo que se dejó de implantar en nuestro servicio, abandonándose la indicación de las prótesis de recubrimiento, pero continuándose los controles clínicos hasta el día de hoy.
En todos los casos se utilizó el abordaje modificado de Hardinge en decúbito lateral, usándose profilaxis antibiótica con cefazolina, o vancomicina en alérgicos. Se siguieron las indicaciones de la técnica específica que previamente se había practicado en cadáveres y se realizó visita a un cirujano experto en esta técnica y además implantado por la misma vía de abordaje.
Se administró profilaxis antitrombótica con enoxaparina durante el primer mes postoperatorio, no administrándose profilaxis de calcificaciones periarticulares con indometacina. Se realizó sedestación del paciente a las 24h y reeducación de la marcha con 2 muletas con carga parcial, realizándose controles ambulatorios presenciales al mes, 3 y 6 meses, al año y, consecutivamente, de forma bianual. En los casos de pérdida de seguimiento se utilizó la historia clínica compartida de Cataluña con acceso a datos clínicos y exploraciones complementarias. A todos los pacientes se les realizaba control analítico en suero para determinar los niveles de cromo y cobalto, función renal y PCR de forma anual. En los casos de dolor inexplicable y sospecha de pseudotumor, se realizó ecografía y resonancia magnética (RM) con software de atenuación de artefacto metálico.
La supervivencia se calculó según el método de Kaplan-Meier, con revisión pendiente o revisión realizada por cualquier razón al final del seguimiento.
Estudio estadístico con SPSS (versión 14, SPSS Inc., Chicago, IL, Estados Unidos). Las diferencias entre los datos pre y postoperatorios de las escalas funcionales y parámetros radiográficos se analizaron con la t de Student testando la distribución normal, y los datos se basan en medias y DE.
ResultadosSe obtiene una cohorte de 83 pacientes, 91 caderas en 76 hombres y 7 mujeres, 43 derechas, 40 izquierdas y 8 bilaterales, con una edad media de 52,78±8 años y un índice de masa corporal de 28,42. Fueron intervenidos por 3 cirujanos expertos en cirugía de cadera.
Indicaciones: 69 caderas por artrosis, 21 por secuelas de NAV y un caso por deformidad femoral proximal, no indicándose en secuelas de displasia.
Al final del seguimiento se habían producido 4 defunciones (una por IAM y 3 por neoplasia) y la pérdida de seguimiento en 3 pacientes, obteniéndose una cohorte final de 76 pacientes con 82 caderas intervenidas en 69 hombres y 7 mujeres, con un seguimiento medio de 121 meses.
La valoración funcional media (Merle Postel D’Aubigne) preoperatoria era de 13,56, y a los 5 y 10 años de 17,5 y 17,44, respectivamente, con diferencias estadísticamente significativas. El Harris Hip Score medio preoperatorio fue de 57,9±12 y el postoperatorio al final del seguimiento fue de 96,3±5,9, igualmente significativo, que se mantenía al final del seguimiento.
El diámetro medio del acetábulo era de 56±3mm (65-52) y de cabeza de 50±3mm (56-42).
El ángulo acetabular medio obtenido era de 38,42±8,05 y el femoral de 143,54±8,2°, ratio offset previo y postoperatorio de 0,94. Se observó estrechamiento del cuello en 7 casos (8,53%) en los 3 primeros meses, manteniéndose estable en el tiempo, y calcificaciones tipo ii en 3 casos (3,65%).
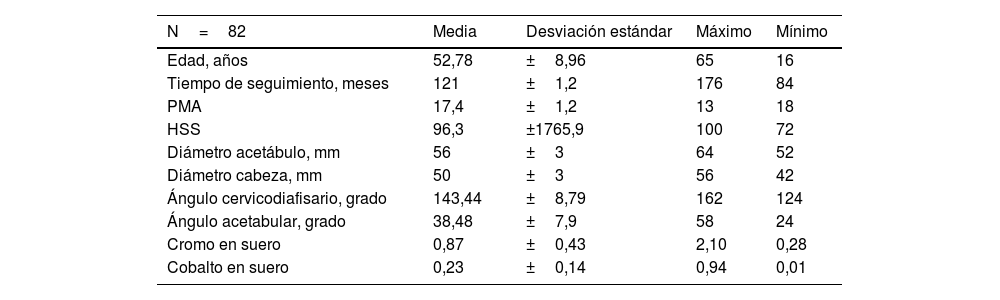
Se observaron radiolucencias en zona i de Lee y Charnley en 2 casos, en zona ii en 3 casos y en ambas zonas en 2 casos. Se detectó línea esclerótica en punta de vástago femoral (signo pedestal tipo i) en 8 pacientes, no observándose radiolucencias en toda la periferia del vástago (tipo iii). Siguiendo la cotación de Engh, se obtuvieron 78 cotilos integrados, ninguna unión fibrosa estable y 4 aflojamientos. Los niveles medios de cromo y cobalto en suero fueron de 0,87μg/l (0,55-1,1) y 0,23μg/l (0,15-0,29), respectivamente (tabla 1), siendo la referencia normal en nuestro laboratorio (referencia de Cataluña) inferior a 2 para cobalto e inferior a 4,6 para cromo.
Serie
| N=82 | Media | Desviación estándar | Máximo | Mínimo |
|---|---|---|---|---|
| Edad, años | 52,78 | ±8,96 | 65 | 16 |
| Tiempo de seguimiento, meses | 121 | ±1,2 | 176 | 84 |
| PMA | 17,4 | ±1,2 | 13 | 18 |
| HSS | 96,3 | ±1765,9 | 100 | 72 |
| Diámetro acetábulo, mm | 56 | ±3 | 64 | 52 |
| Diámetro cabeza, mm | 50 | ±3 | 56 | 42 |
| Ángulo cervicodiafisario, grado | 143,44 | ±8,79 | 162 | 124 |
| Ángulo acetabular, grado | 38,48 | ±7,9 | 58 | 24 |
| Cromo en suero | 0,87 | ±0,43 | 2,10 | 0,28 |
| Cobalto en suero | 0,23 | ±0,14 | 0,94 | 0,01 |
A los 10 años disponemos de 76 pacientes y 82 caderas con 12 complicaciones (14,45%) y reintervenciones, con 2 infecciones crónicas, 4 fracturas de cuello femoral, 4 aflojamientos acetabulares asépticos y 2 casos de prótesis dolorosa y pseudotumor con niveles de cromo y cobalto normales: 1,1/0,13 y 0, 5/0,17, respectivamente (tabla 2). La supervivencia global fue del 85,54% (IC 95% 71,1-91,9) y del 87,85% (IC 95% 85,5-91,1) en ausencia de infección. Como complicaciones menores que no requirieron intervención hubo un caso de dolor trocantérico, otro de neuroapraxia del nervio ciático poplíteo externo, que se resolvió espontáneamente, y otro de marcha en Trendelenburg persistente.
Es importante destacar que de las 4 fracturas subcapitales, 2 ocurrieron en mujeres de 65 y 53 años, respectivamente, con cabezas de 52 y 44mm, al primer y segundo mes de su implantación. De los 4 aflojamientos acetabulares, en un caso ocurrió en un varón de 55 años a los 3 meses de la implantación y de los otros 2 destaca un caso en una mujer de 60 años a las 9 semanas.
El análisis estadístico no mostró relaciones entre las complicaciones y el estrechamiento del cuello y los ángulos de inclinación de los componentes protésicos.
Una vez aplicados los criterios de la FDA (varones activos menores de 60 años con cabezas superiores a 48mm), obtenemos una cohorte de 73 caderas en 69 hombres. Se obtuvieron 6 complicaciones que requirieron rescate: una infección, una fractura, un pseudotumor y 3 casos de aflojamiento acetabular (uno de ellos ya referenciado con anterioridad, a los 3 meses), obteniendo una supervivencia global del 91,82% y una supervivencia excluyendo infección del 93,18% a los 10 años (tabla 3).
DiscusiónLos malos resultados obtenidos en pacientes jóvenes cuando se indicaban prótesis de cadera convencionales con pares de fricción metal y polietileno no reticulado fueron la causa del resurgir de las prótesis de recubrimiento9. Dichas prótesis poseían ventajas tribológicas, con el uso del par de fricción metal-metal, con mayor conservación ósea y con buenos resultados funcionales y cumplimiento de las expectativas del paciente9–11.
Las prótesis de recubrimiento requieren una gran demanda técnica, con una reconocida curva de aprendizaje, una correcta selección del paciente y la necesidad de una planificación preoperatoria10.
En la actualidad, en algunas series publicadas, la tasa de fracasos es mucho mayor de lo que se esperaba. Así, en registros nacionales de artroplastias importantes, las cifras son preocupantes2,3,7.
Las complicaciones más frecuentes descritas son fallos de fijación del componente acetabular, la fractura subcapital y las reacciones anómalas a los niveles altos de cromo y cobalto en suero que provocan una respuesta tisular tipo ALVAL y la producción de pseudotumores2,12,13.
En el año 2010, la Agencia Española de Medicamentos y Productos Sanitarios y otras agencias internacionales lanzaron una alerta sanitaria en relación con el uso del modelo ASR (DePuy Johnson & Johnson, Warsaw, In, Estados Unidos), por el alto índice de fallos mecánicos y altos niveles de iones metálicos en suero de cromo y cobalto con implicaciones tóxicas, y se alertaba del elevado número de partículas de desgaste en los tejidos periarticulares. El Registro Australiano2 reportó una tasa de revisión a los 10 años del 7% con el uso de este tipo de implantes, cifra considerada como inaceptable.
La prótesis de recubrimiento tipo Durom fue diseñada por Grigoris et al.14 en el 2000 e introducida en el mercado español en el año 2001, y fue modificada y sustituida por el modelo MMC en 2009, siendo ambos retirados del mercado en 2013.
Existen pocos trabajos sobre la implantación de las prótesis de recubrimiento con el abordaje lateral de Hardinge modificado tal como indica Delgado en 200915, y la única referencia con el uso del modelo Durom y dicha vía es de Gravius et al.16, con buen resultado funcional sin marchas con insuficiencia glútea y con una buena supervivencia, aunque con un seguimiento corto.
El estrechamiento del cuello se produjo en 7 casos (8,53%) de nuestra serie bajo si lo comparamos con otras series que reportan hasta un 25%5. No se encontró asociación estadísticamente significativa con las complicaciones mecánicas, coincidiendo con otros trabajos5,9, siendo la explicación del fenómeno poco conocida, posiblemente relacionado con cambios biomecánicos o trastornos de la circulación, al ser descritos con más frecuencia tras abordajes posteriores17,18, que explicaría la baja frecuencia con nuestro abordaje lateral.
En nuestra serie hemos reportado a los 5 años un índice de fallo mecánico del cotilo Durom del 3,3%, con una supervivencia del 96,7% en ausencia de infección y a los 10 años del 87,85%, que contrasta con los resultados de Long et al.19 de 2010 de un 11% de fallos, y de Migaud et al.20 de 2012 de un 6%, en comparación con Vendittoli et al.21 con un 0% en 2007 y Grigoris et al.14 con un 0,05% en 2006. Datos del Registro Australiano reportan que el modelo Durom tiene una incidencia acumulada a los 5 años de revisión del 6,7%22 con mal resultado.
Si analizamos las complicaciones mecánicas obtenidas a los 10 años, observamos 4 fracturas subcapitales en 3 mujeres y un varón, destacando que 2 ocurrieron dentro de los 3 primeros meses con edades de 56 y 63 años; también observamos 4 aflojamientos acetabulares en 3 varones y una mujer, y 2 de ellas ocurrieron dentro de los 3 primeros meses de la implantación, con edades de 56 y 60 años. Dichos datos nos indican, por un lado, una mala selección del paciente (mujeres mayores de 55 años), y por otro, una curva de aprendizaje del procedimiento, tal como señalan muchos trabajos utilizando el mismo implante16,21,23. Respecto al resto de las complicaciones que requirieron intervención, tuvimos 2 infecciones crónicas que requirieron recambio en 2 tiempos y que finalmente obtuvieron curación de dicha complicación según los estándares de infección protésica de cadera de nuestro servicio para pacientes de ese rango de edad.
Se detectaron 2 casos de pseudotumores y prótesis dolorosa (2,4%) a los 6 y 9 años, respectivamente, mediante ecografía y RM con atenuación de artefacto metálico, no detectándose en esos 2 casos niveles significativamente altos de cromo y cobalto. Fueron recambiados con prótesis de cadera convencionales con par polietileno cerámica, con buen resultado. Nuestra incidencia de pseudotumores es menor comparada con el 3,3% en quistes de gran tamaño y el 8,3% de los de pequeño tamaño descritos por Robinson et al.24 y la incidencia descrita del 16,5 y 10,6% en tamaños superiores a 1cm. La explicación podría ser que únicamente realizábamos eco y RM en los casos de sospecha por dolor y otros síntomas (limitación del estudio).
En un estudio anterior de nuestro mismo grupo (Cuenca et al.25) se encontró relación entre los niveles de cromo y el mayor ángulo de posición en el plano frontal del componente femoral con los resultados funcionales, observándose diferencias significativas con ángulos mayores de 143°.
La supervivencia global de nuestra serie del 85,54% a los 10 años es inferior a la esperada cuando se compara con las series de artroplastias primarias convencionales, que superan el 93% en la mayoría de los trabajos6,7,26,27.
En los años 2014 y 2017 el National Institute for Health and Care Excelence recomendaba el uso de las prótesis de recubrimiento en el tratamiento de las artrosis de cadera si se obtenía una tasa de revisión inferior al 5% a los 10 años en los modelos protésicos reportados, aconsejándose su indicación en varones jóvenes. La FDA8 aceptó únicamente 2 modelos protésicos, siendo la Birmingham Hip Resurfacing (Smith & Nephew) la más utilizada en el mercado americano en pacientes varones activos menores de 60 años con cabezas femorales de más de 48mm.
Una vez seleccionada nuestra cohorte de pacientes según dichos criterios, obtenemos una supervivencia global del 91,82% por cualquier causa y del 93,18% descartándose la infección, por debajo de lo esperado, con un buen resultado funcional según las escalas utilizadas (Merle Postel D’Aubigne y Harris Hip Score), con niveles de cromo y cobalto sin elevaciones significativas respecto a los valores de referencia, que contrasta con otros estudios con supervivencias peores, como el de Naal et al.28, con un 88,2% con el mismo implante, y Seppanen et al.29, con una supervivencia del 72%. La complicación más frecuente es el aflojamiento mecánico del componente acetabular, como insistían Long et al.19.
Si se compara la supervivencia en pacientes seleccionados según los mismos criterios, pero utilizando el implante Birmingham Hip Resurfacing, se obtienen supervivencias mejores, como la mostrada por Ford et al.3, del 98,2% a los 10 años, y la de Van der Straeten30, con el 95% a 10 años y el 90% a 22 años, excluyendo las artroplastias de los modelos ASR y CORMET.
En el mismo trabajo de Van der Straten30, la supervivencia en hombres es del 99% a los 10 años y del 92,5% a los 21 años, siendo en mujeres del 90 y 81,3%, respectivamente.
Como limitaciones del estudio, encontramos su carácter retrospectivo, la inclusión de todos los casos (curva de aprendizaje) con algunas complicaciones precoces evitables con la mayor experiencia en la implantación y la realización de RM y ecografías únicamente en los casos sospechosos de pseudotumor o complicación local de partes blandas por sintomatología, no pudiéndose descartar la detección de dichas reacciones anómalas en pacientes asintomáticos.
Como conclusión del presente trabajo, creemos que el uso del sistema Durom/MMC de recubrimiento para el tratamiento de los procesos degenerativos en pacientes seleccionados (varones activos con menos de 60 años), y una vez superada la curva de aprendizaje, presenta mejores resultados, con una buena supervivencia, aunque inferior respecto al uso de otros modelos de recubrimiento presentes en el mercado, destacándose los problemas de fijación acetabular.
Nivel de evidenciaNivel de evidencia iv.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación.