El objetivo de este estudio es analizar la relación existente entre la inervación del músculo subescapular y los pasos quirúrgicos de la técnica de Latarjet.
Material y métodoSe realizó un estudio anatómico mediante disección de 12 hombros fijados en formol, y se analizó el patrón de inervación del músculo subescapular. Se midió el tamaño del tendón en la interlínea articular, la distancia craneocaudal desde el borde superior al borde inferior del subescapular, en la entrada de los nervios, y la distancia mediolateral, desde los nervios hasta la interlínea articular. Se realizó la técnica de Latarjet y se midieron las distancias horizontales de los nervios subescapulares a la interlínea articular y de los nervios a la división del subescapular. Se describió la zona de seguridad por la que transcurre la división del subescapular sin dañar los nervios.
ResultadosEl músculo subescapular está inervado por 3 ramas del nervio subescapular: superior, medio e inferior, que siguen una distribución constante. No se encontraron diferencias estadísticamente significativas en las distancias de los nervios medidas antes y después de la técnica de Latarjet. Para evitar lesionar los nervios, es preciso realizar la división del subescapular entre los dos tercios superiores y el tercio inferior a lo largo del músculo.
ConclusiónEl músculo subescapular presenta una triple inervación constante. No hemos apreciado cambios estadísticamente significativos en la inervación tras la cirugía de Latarjet. Por tanto, la técnica de Latarjet parece respetar esta inervación al realizar la división del subescapular en su zona de seguridad.
Our aim was to describe whether Latarjet's technique affects subscapularis muscle innervation.
Materials and methodsWe studied 12 embalmed shoulders. Subscapularis muscle innervation pattern was registered. Dimensions of the subscapularis at the glenohumeral joint line and the nerves entry point were measured. Horizontal distances from the nerves to the glenohumeral joint line as well as vertical ones to the split were measured before and after Latarjet procedure. A safe zone for the split was designed to avoid damage to subscapularis innervation.
ResultsSubscapularis muscle is innervated by three principal branches: upper, middle, and inferior subscapularis nerves. No statistical differences were found between innervation distances before and after Latarjet procedure. To perform subscapularis split along the muscle safe zone, two thirds’ proportions throughout all the split must be maintained.
ConclusionsSubscapularis muscle has a triple innervation and was not altered after Latarjet procedure. Therefore, Latarjet technique seems to respect subscapularis muscle innervation if its split is placed through the subscapularis muscle safe zone.
Dentro de las técnicas quirúrgicas descritas para el tratamiento de la inestabilidad anterior de hombro, la operación de Latarjet ha obtenido resultados clínicos satisfactorios a medio y largo plazo1. La operación de Latarjet consiste en la osteotomía y transferencia de la apófisis coracoides al borde anteroinferior de la glenoides. Su efecto estabilizador se basa en el incremento de la superficie glenoidea proporcionado por el injerto óseo y en el «efecto hamaca» en posición de abducción y rotación externa ejercido por el tendón conjunto2. La transferencia de la apófisis coracoides se realiza a través de la apertura horizontal del músculo subescapular en la unión de los dos tercios superiores con el tercio inferior y en dirección paralela a sus fibras3. Este paso a través del subescapular ha demostrado claras ventajas sobre la tenotomía u osteotomía del troquín3,4, pero es considerado uno de los pasos técnicamente más exigentes. Algunos autores han identificado complicaciones postoperatorias menores asociadas a esta técnica, tales como la limitación en la rotación interna y la atrofia e infiltración grasa del músculo subescapular3–9. Nuestro grupo ha reportado excelentes resultados clínicos con la técnica de Latarjet realizada por artroscopia, si bien en el seguimiento por imagen postoperatorio del músculo subescapular se detectaron signos de degeneración grasa en la región craneal a la división de sus fibras10–13. Partimos de la hipótesis que esta degeneración grasa encontrada podría ser consecuencia de una lesión parcial de la inervación del subescapular producida durante el procedimiento quirúrgico. Las potenciales lesiones vasculonerviosas asociadas a esta técnica quirúrgica han sido establecidas en distintas publicaciones14. Pese a ello, no hay consenso acerca de cómo es la disposición anatómica de la inervación del subescapular15–19 ni se ha analizado con detalle cómo puede afectar la división horizontal de las fibras del músculo subescapular a la misma.
El objetivo de este estudio es describir con detalles la inervación del músculo subescapular y analizar los cambios anatómicos que experimenta durante la operación de Latarjet. Partimos de la hipótesis de que el nivel recomendado de la unión entre los dos tercios superiores y el tercio inferior de las fibras musculares del subescapular es seguro y no lesiona ningún nervio responsable de la inervación del músculo.
Material y métodoEn este proyecto de investigación se estudiaron los 12 hombros de 6 cadáveres fijados en formol con un embalsamamiento estandarizado, los que habían sido donados bajo los requisitos legales exigidos por el Departamento de Anatomía, Histología y Neurociencia de la Facultad de Medicina de la Universidad Autónoma de Madrid. Todos presentaban la anatomía del hombro indemne. Cualquier signo macroscópico de patología o cirugía previa que pudiera alterar la anatomía de la cintura escapular fue considerado como criterio de exclusión.
Disección superficial y profunda de la inervación del músculo subescapularLa disección se llevó a cabo siguiendo idéntico orden en todos los cadáveres. Desde un abordaje deltopectoral ampliado sobre la clavícula, se expusieron en su totalidad los músculos deltoides anterior y pectoral mayor. Se realizó una desinserción del deltoides anterior en sus orígenes clavicular y acromial, y el músculo fue retraído conservando su inserción distal. Tras identificar la corredera bicipital, se definió la inserción del músculo subescapular mediante disección roma. Tras continuar dicha disección en sentido distal, se identificó la inserción del músculo pectoral mayor y se rechazó hacia medial seccionando la inervación y vascularización en su cara profunda. Se disecó la apófisis coracoides liberando de ella las inserciones de los ligamentos coracoclaviculares, coracoacromial y coracohumeral, así como la inserción del músculo pectoral menor, que se rechazó hacia medial. A continuación, se realizó una disección roma del tendón conjunto hasta acceder al plexo braquial. Para evitar lesiones sobre el plexo, la disección se inició en el nervio musculocutáneo a nivel de su entrada en el músculo coracobraquial por ser fácilmente identificable dada su posición más superficial, y se progresó proximalmente hacia los fascículos evitando traccionar de los nervios. Esto permitió identificar todos los nervios y fascículos que componen el plexo braquial de manera sistematizada, y especialmente los implicados en la inervación del subescapular. Con la disección proximal del nervio musculocutáneo, a la altura del fascículo lateral, se expuso la arteria axilar junto con el nervio radial. Se separaron cuidadosamente ambas estructuras, y tras identificar completamente el nervio radial, se continuó de este modo la disección distal y proximal para localizar el nervio axilar y el fascículo posterior del plexo. Se aislaron y marcaron los nervios que surgen del fascículo posterior. Siguiendo las divisiones más superiores del plexo, se identificó el tronco superior del que surge el nervio supraescapular, punto considerado el final de la disección.
Une vez disecado el plexo, se procedió a la disección detallada de toda la cara anterior del músculo subescapular desde lateral a medial. Se retiró la grasa, así como el tejido conectivo para exponer todo el vientre muscular posible. Se acompañó esta disección con la identificación y disección cuidadosas de los nervios que inervan el músculo subescapular.
Operación de LatarjetLa técnica de Latarjet se llevó a cabo según la descripción de Young et al.1. Tras realizar la osteotomía de la apófisis coracoides a unos 25mm de su extremo anterior, esta se transfirió con el tendón conjunto a la cara anterior de la glenoides a través de una apertura horizontal del subescapular realizada en la unión entre los dos tercios superiores con el tercio inferior del músculo a nivel de la interlínea articular glenohumeral. Para que se mantuviera la proporción en la unión de los dos tercios superiores con la unión del tercio inferior, la división del músculo subescapular se calculó tanto a la altura de la interlínea articular como de la entrada de los nervios en el músculo. Posteriormente, se completó la división con tijera roma uniendo ambos puntos y lateralmente hasta la inserción del músculo en la tuberosidad menor. Una vez pasado, el injerto coracoideo se fijó sobre la cortical anterior del cuello glenoideo usando un taladro eléctrico (Bosch®, Stuttgart, Alemania), una broca de 3,2mm (Dexter®, China), y 2 tornillos tirafondo de rosca parcial de 4,5mm (Dexter®, China). En todos los cuerpos se confirmó que el injerto quedaba fijado en la mitad inferior del cuello y con su cara lateral al mismo nivel que la superficie articular glenoidea.
Estudio de las dimensiones y de la inervación del músculo subescapularSe registraron preoperatoriamente el número, el origen y toda la distribución anatómica hasta su entrada en el músculo de los diferentes nervios responsables de la inervación del músculo subescapular en cada hombro.
Dado que en la técnica de Latarjet el injerto coracoideo se introduce en la articulación a través de la división del músculo en la unión de los dos tercios superiores con el tercio inferior1, se tomaron la interlínea articular anterior y los bordes craneal y caudal del músculo como referencias para medir las distancias de los nervios del subescapular y así evaluar posteriormente las modificaciones de las mismas durante la cirugía. El objetivo de estas referencias anatómicas era, por un lado, conocer la distribución de los nervios y las modificaciones experimentadas durante la cirugía a nivel de la zona anatómica donde se introduce y fija el injerto coracoideo. Por otro lado, consideramos importante analizar cómo se modificaba la anatomía de los nervios en relación con el músculo que inervan. Teóricamente, los bordes superior e inferior del subescapular apenas se modifican en la operación de Latarjet.
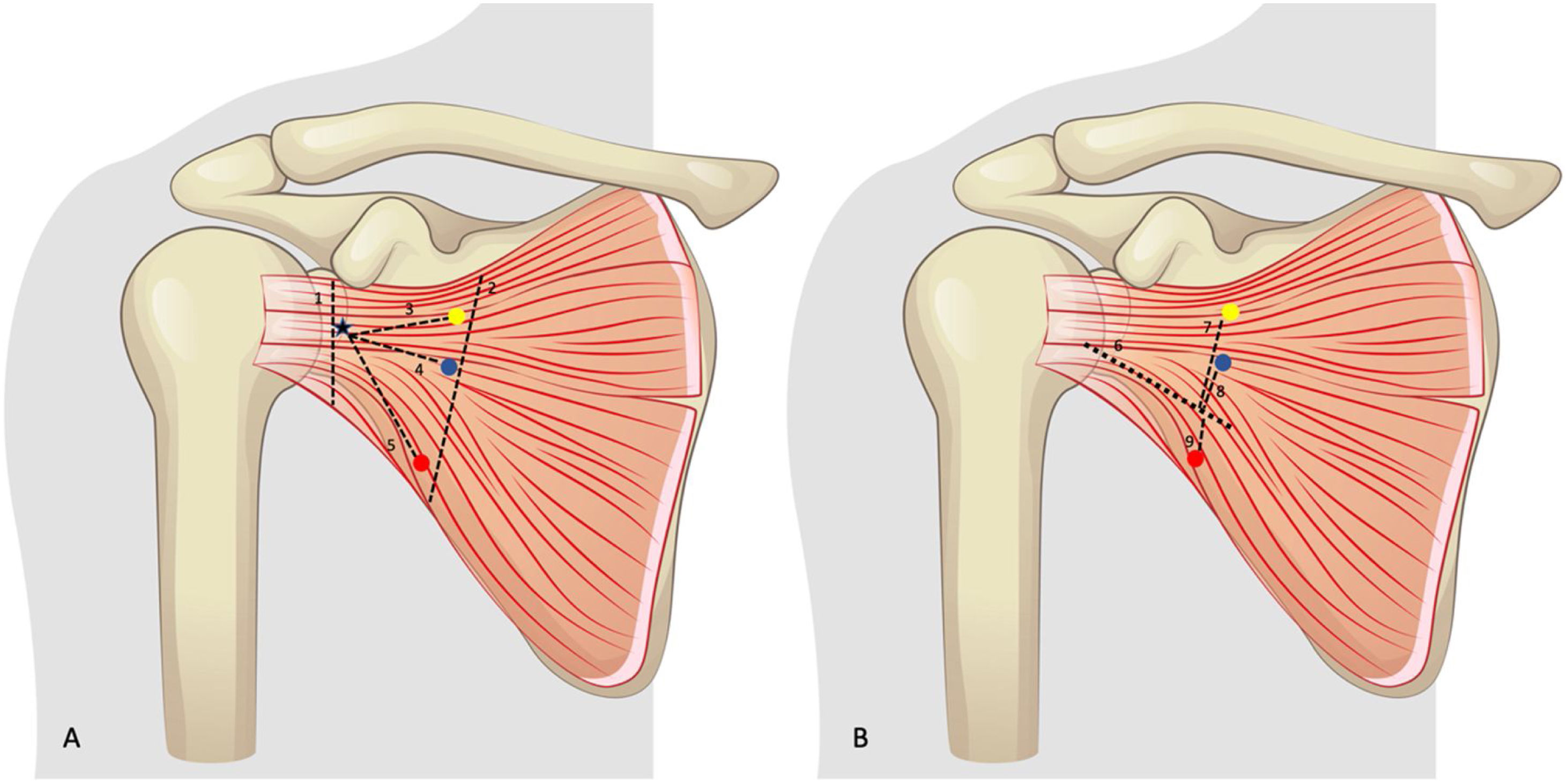
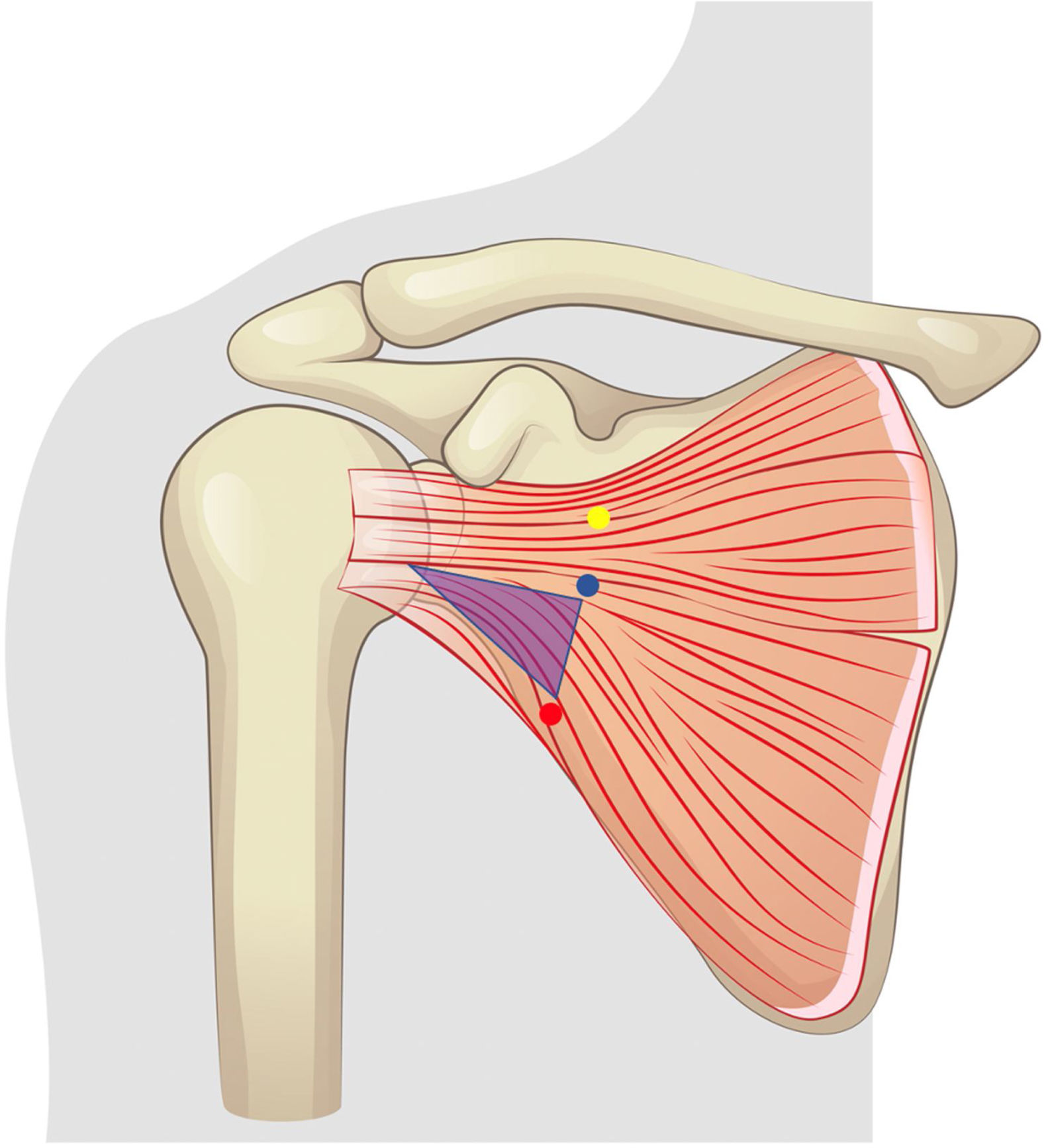
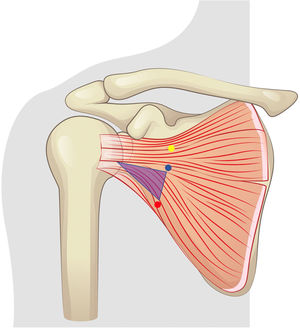
Con respecto a estas referencias anatómicas se llevaron a cabo en la cara anterior del subescapular las siguientes mediciones antes y después de la cirugía (fig. 1):
A) Esquema de mediciones. Punto amarillo: nervio subescapular superior. Punto azul: Nervio subescapular medio. Punto rojo: nervio subescapular inferior. 1: distancia craneocaudal a nivel de la interlínea (ScIn). 2: distancia craneocaudal a nivel de los nervios (ScNv). 3: distancia nervio subescapular superior a la interlínea (Sint). 4: distancia nervio subescapular medio a la interlínea (MInt). 5: distancia nervio subescapular inferior a la interlínea (IInt). B) Esquema de mediciones. Punto amarillo: nervio subescapular superior. Punto azul: nervio subescapular medio. Punto rojo: nervio subescapular inferior. 6: división músculo subescapular. 7: distancia nervio subescapular superior a división (SupSplit). 8: distancia nervio subescapular medio a división (MedSplit). 9: distancia nervio subescapular inferior a división (ISplit).
- -
Anchura craneocaudal del músculo subescapular a nivel de la interlínea articular medida desde el borde superior del músculo subescapular hasta su borde inferior (ScIn).
- -
Anchura craneocaudal del músculo subescapular a nivel de la entrada de los nervios del subescapular medida desde el borde superior del músculo subescapular hasta su borde inferior (ScNv).
- -
Distancia vertical de los nervios subescapulares a una línea correspondiente a la división de los dos tercios superiores con el tercio inferior del vientre muscular del subescapular (superior: SupSplit; medio: MedSplit; inferior: ISplit).
- -
Se midió la distancia de cada nervio subescapular hasta la interlínea articular (superior: Sint; medio: Mint; inferior: IInt).
Todas las mediciones se realizaron en milímetros (mm) con el consenso de 2 observadores (IC y AA), teniendo el hombro en rotación neutra anatómica y mediante un calibrador milimetrado analógico de tipo «pie de rey» con una precisión de 0,02mm (Dexter®, China).
El registro de la anatomía de los nervios se completó con fotografías digitales de la cara anterior del músculo subescapular en todos los cuerpos al final de la disección anatómica, antes de realizar la operación de Latarjet y una vez finalizada esta. Estas fotografías se utilizaron con fines ilustrativos y para recuperar la imagen en el caso de que la investigación así lo requiriera.
Estudio estadísticoTodos los análisis estadísticos se realizaron con el programa R versión 4.0.5 (R: A language and environment for statistical computing. R Foundation for Statistical Computing®, Vienna, Austria). Los valores prequirúrgicos y posquirúrgicos se describen con mediana y rango intercuartílico (RIC). Las diferencias entre los valores pre y post se describen con la diferencia de medianas y su intervalo de confianza al 95%, y la comparación se realiza mediante la prueba rangos con signo de Wilcoxon.
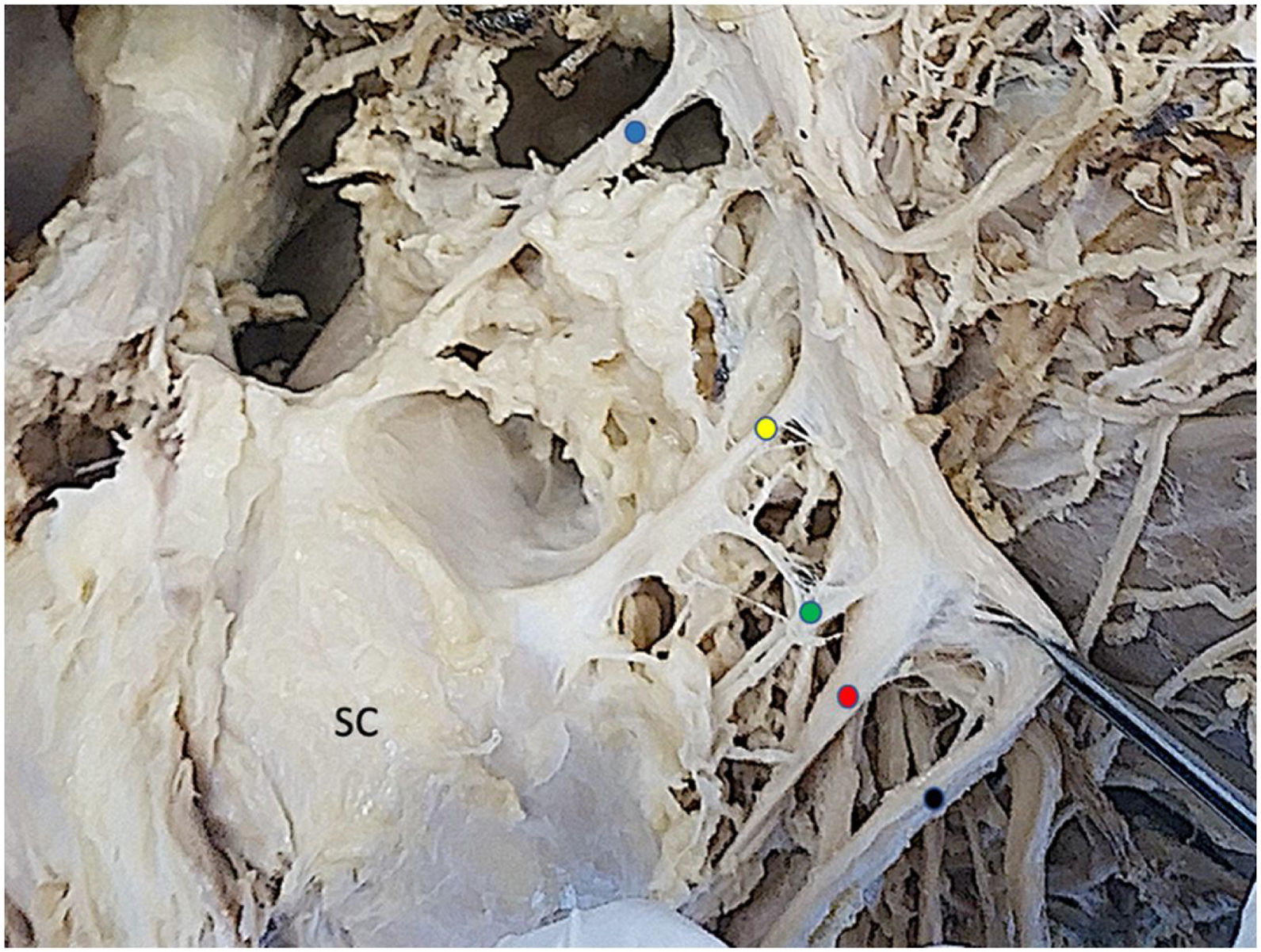
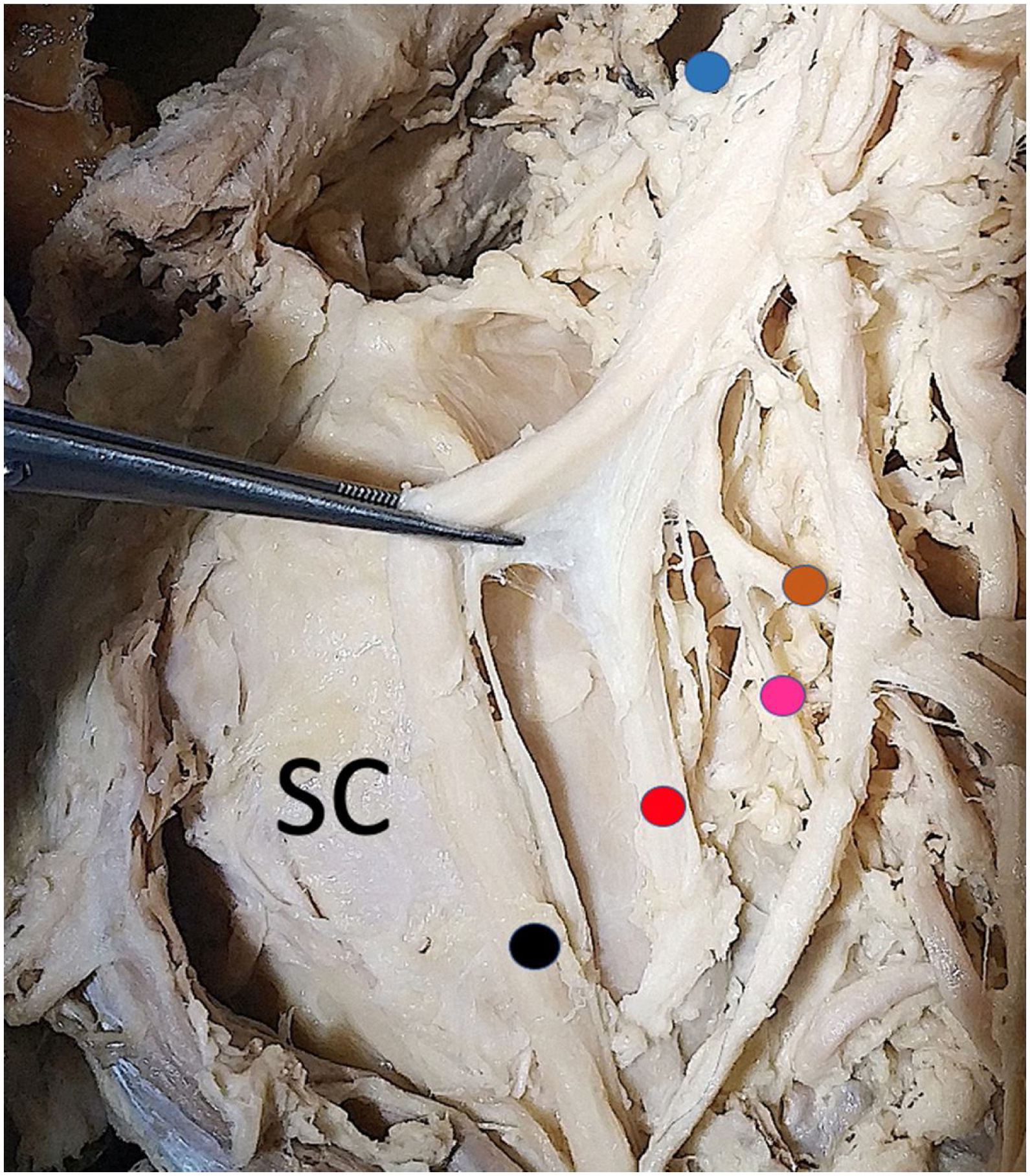
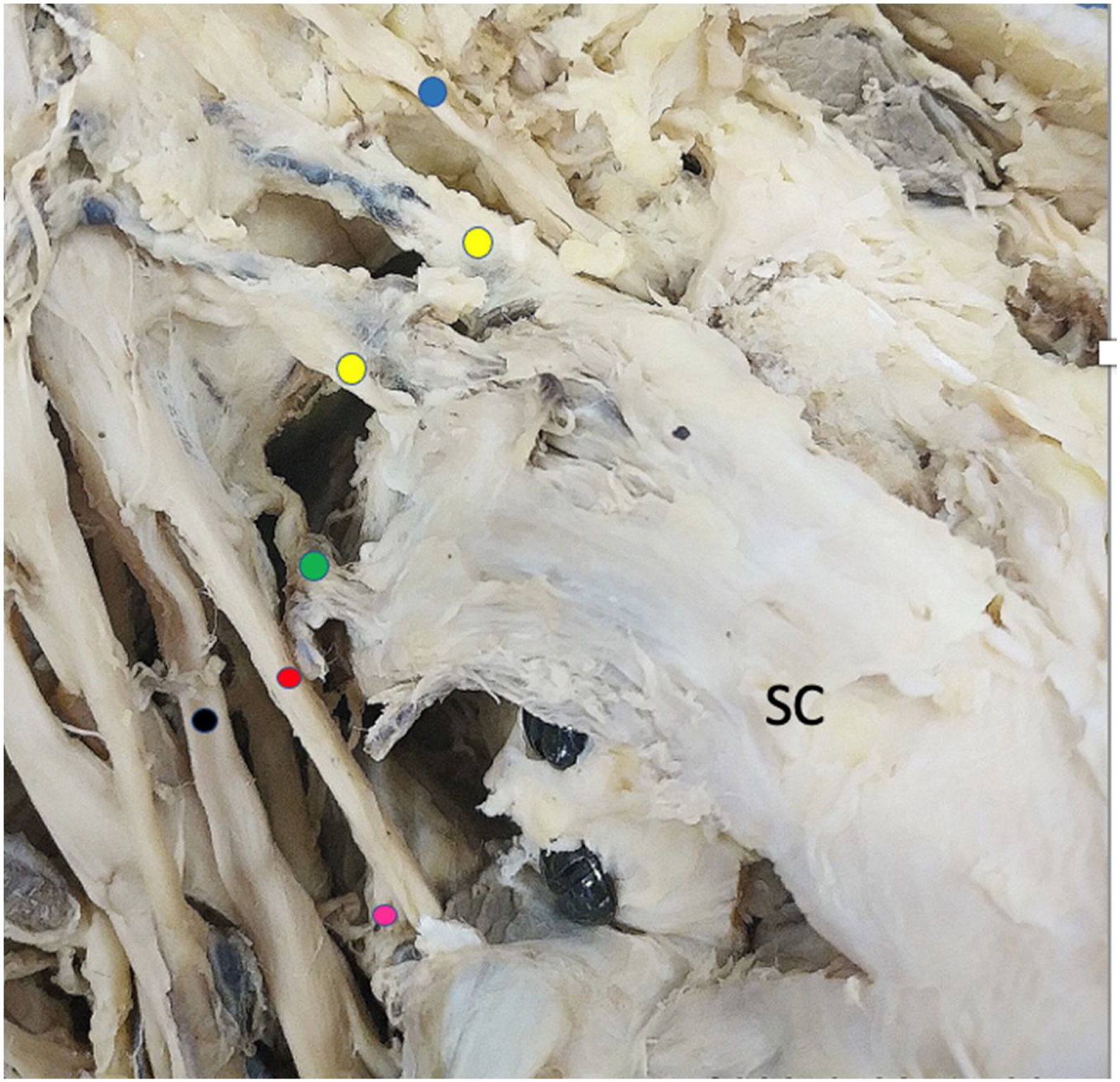
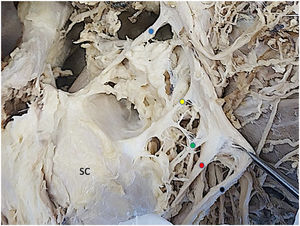
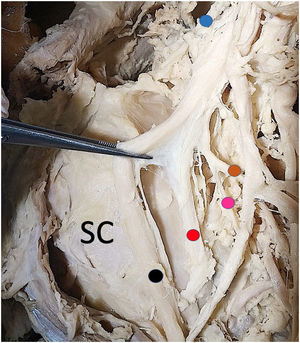
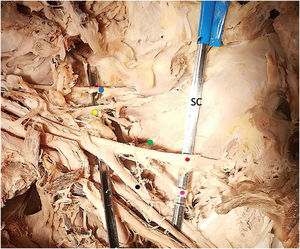
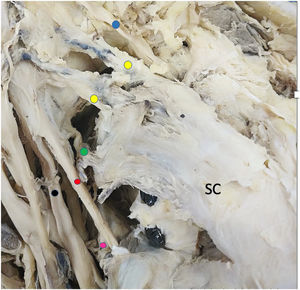
ResultadosDe los 6 cadáveres estudiados, 4 eran mujeres y 2 varones. La mediana de edad era de 74 años (RIC: 12,5), la mediana del peso 80kg (RIC: 22,5) y la mediana de la talla de 170cm (RIC: 3,8). Los 12 hombros mostraron un patrón constante de inervación del músculo subescapular formado por 3 ramas correspondientes a los nervios subescapulares superior, medio e inferior. Tanto el nervio subescapular superior como el subescapular medio eran ramas independientes que emergían del fascículo posterior en los 12 hombros (100%). El patrón de origen del nervio subescapular inferior fue inconstante. En 6 hombros (50%) partía del fascículo posterior, en 4 (34%) partía de un tronco común junto con el nervio toracodorsal, y en 2 (16%) era una rama que partía del nervio axilar (figs. 2-5). En la tabla 1 se muestran todos los resultados de las medidas descritas.
Detalle de ramas del fascículo posterior cara anterior. SC: subescapular. Punto azul: nervio supraescapular. Punto amarillo: nervio subescapular superior. Punto verde: nervio subescapular medio. Punto rojo: nervio axilar. Punto fucsia: nervio subescapular inferior. Punto negro: nervio radial.
Detalle de ramas del fascículo posterior cara anterior. SC: subescapular. Punto azul: nervio supraescapular. Punto amarillo: nervio subescapular superior. Punto verde: nervio subescapular medio. Punto rojo: nervio axilar. Punto fucsia: nervio subescapular inferior. Punto negro: nervio radial.
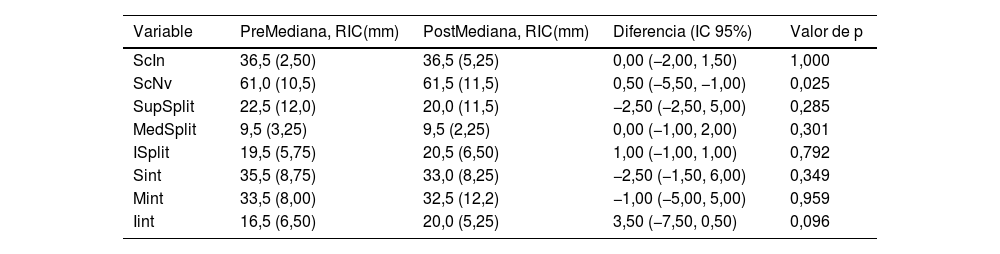
Tabla de resultados de las comparaciones pre y posquirúrgicas
| Variable | PreMediana, RIC(mm) | PostMediana, RIC(mm) | Diferencia (IC 95%) | Valor de p |
|---|---|---|---|---|
| ScIn | 36,5 (2,50) | 36,5 (5,25) | 0,00 (−2,00, 1,50) | 1,000 |
| ScNv | 61,0 (10,5) | 61,5 (11,5) | 0,50 (−5,50, −1,00) | 0,025 |
| SupSplit | 22,5 (12,0) | 20,0 (11,5) | −2,50 (−2,50, 5,00) | 0,285 |
| MedSplit | 9,5 (3,25) | 9,5 (2,25) | 0,00 (−1,00, 2,00) | 0,301 |
| ISplit | 19,5 (5,75) | 20,5 (6,50) | 1,00 (−1,00, 1,00) | 0,792 |
| Sint | 35,5 (8,75) | 33,0 (8,25) | −2,50 (−1,50, 6,00) | 0,349 |
| Mint | 33,5 (8,00) | 32,5 (12,2) | −1,00 (−5,00, 5,00) | 0,959 |
| Iint | 16,5 (6,50) | 20,0 (5,25) | 3,50 (−7,50, 0,50) | 0,096 |
IC 95%: intervalo de confianza del 95%; IInt: distancia nervio subescapular inferior a la interlínea; ISplit: distancia nervio subescapular inferior a división; MedSplit: distancia nervio subescapular medio a división; MInt: distancia nervio subescapular medio a la interlínea; RIC: rango intercuartílico; ScIn: distancia craneocaudal a nivel de la interlínea; ScNv: distancia craneocaudal a nivel de los nervios; Sint: distancia nervio subescapular superior a la interlínea; SupSplit: distancia nervio subescapular superior a división
No se encontraron diferencias estadísticamente significativas entre las mediciones horizontales de los nervios a la interlínea articular o la distancia vertical de los nervios a división del músculo subescapular pre y posquirúrgicas. Se detectó diferencia significativa entre la medición vertical del músculo subescapular (ScNv) pre y posquirúrgica.
El número de ramas y nomenclatura de los nervios subescapulares sigue sin ser claro ni consistente en los estudios publicados hasta la fecha. El principal hallazgo anatómico de este estudio consiste en que todos los cadáveres disecados presentaban una triple inervación formada por los nervios subescapular superior, medio e inferior. Nuestros hallazgos difieren de los publicados en la literatura20,15,16,19,21, que informan de patrones de inervación centrados en un nervio superior y otro inferior. Por el contrario, Leschinger et al.18 y Kato22 ya plantearon la posibilidad de una triple inervación, si bien sujeta en muchos casos a ramificaciones del nervio subescapular superior y no como rama directa del fascículo posterior como se ha descrito en nuestras disecciones. La disección detallada de todas las ramas que inervan el músculo subescapular requiere la retirada de abundante tejido graso y conectivo sobre el vientre muscular. Las ramas que inervan al músculo subescapular son milimétricas por lo que podrían ser desinsertadas con facilidad al retirar el tejido sobre el músculo, dando así la imagen de solo 2 ramas.
En cuanto a la variabilidad del nervio subescapular inferior, los hallazgos de este estudio anatómico son concordantes con la gran variabilidad reportada sobre su origen, pero difieren en los patrones más predominantes reportados16,18,20,22,23. A pesar de esta variabilidad, la inervación de la porción inferior se distribuyó de forma más homogénea entre los posibles orígenes, y procedieron del nervio axilar en el 16% de las disecciones, en contraposición al 90% comunicado por Bustamante et al.23 o el 55% reportado por Kerr et al.20.
En lo que respecta al estudio de las referencias de la operación de Latarjet y su relación con los nervios del musculo subescapular, en esta investigación se realizaron las mediciones de las distancias de los nervios a la interlínea articular y la división del músculo subescapular tanto antes como después de la operación. Se trata de 2 referencias claramente visibles durante la cirugía, abierta y artroscópica, no usadas hasta la fecha para esta cirugía y que tienen interés anatómico y quirúrgico, puesto que es la región anatómica donde se realiza la intervención y, por tanto, donde mayor riesgo hay de que pueda alterarse la anatomía de los nervios. En este estudio se pudo comprobar que las distancias horizontales de los nervios a la línea articular no variaban de forma significativa para ningún nervio. En cuanto a las distancias verticales de los nervios a la división del subescapular tanto pre como postquirúrgicas, estas permiten apreciar lo próximo que se encuentran los nervios a este paso crítico de la cirugía. La distancia mediana más próxima encontrada fue de 9,5mm para el nervio subescapular medio, siendo la observación más próxima de tan solo 4mm. Por ello, el subescapular medio podría verse afectado por pequeños cambios en la división del músculo. Ninguna distancia vertical de los nervios a la división del músculo se veía modificada significativamente tras la técnica de Latarjet. Se detectó diferencia estadísticamente significativa en la medición de la distancia craneocaudal del músculo subescapular a nivel de la entrada de los nervios del subescapular (ScNv) pre y posquirúrgica. Este pequeño aumento de la distancia entre los bordes superior e inferior del músculo subescapular podría estar relacionada con el efecto de la división del músculo sobre un tejido desvitalizado y sin tono muscular, así como por la posición en silla de playa de la disección y el efecto de la gravedad sobre el tejido. Este mínimo aumento, aunque estadísticamente significativo, no debiera ser clínicamente relevante.
La división del músculo subescapular podría estar relacionada con la disminución de la fuerza en rotación interna observada durante el primer año postoperatorio en los pacientes operados utilizando la técnica de Latarjet comunicada por nuestro grupo10. Esta pérdida de fuerza en rotación interna podría deberse a una lesión inadvertida de los nervios subescapulares durante la división del músculo si la extensión y orientación de la división no se lleva a cabo siguiendo la proporcionalidad de los dos tercios superiores con el tercio inferior en toda la superficie del músculo subescapular, tal y como se describe.
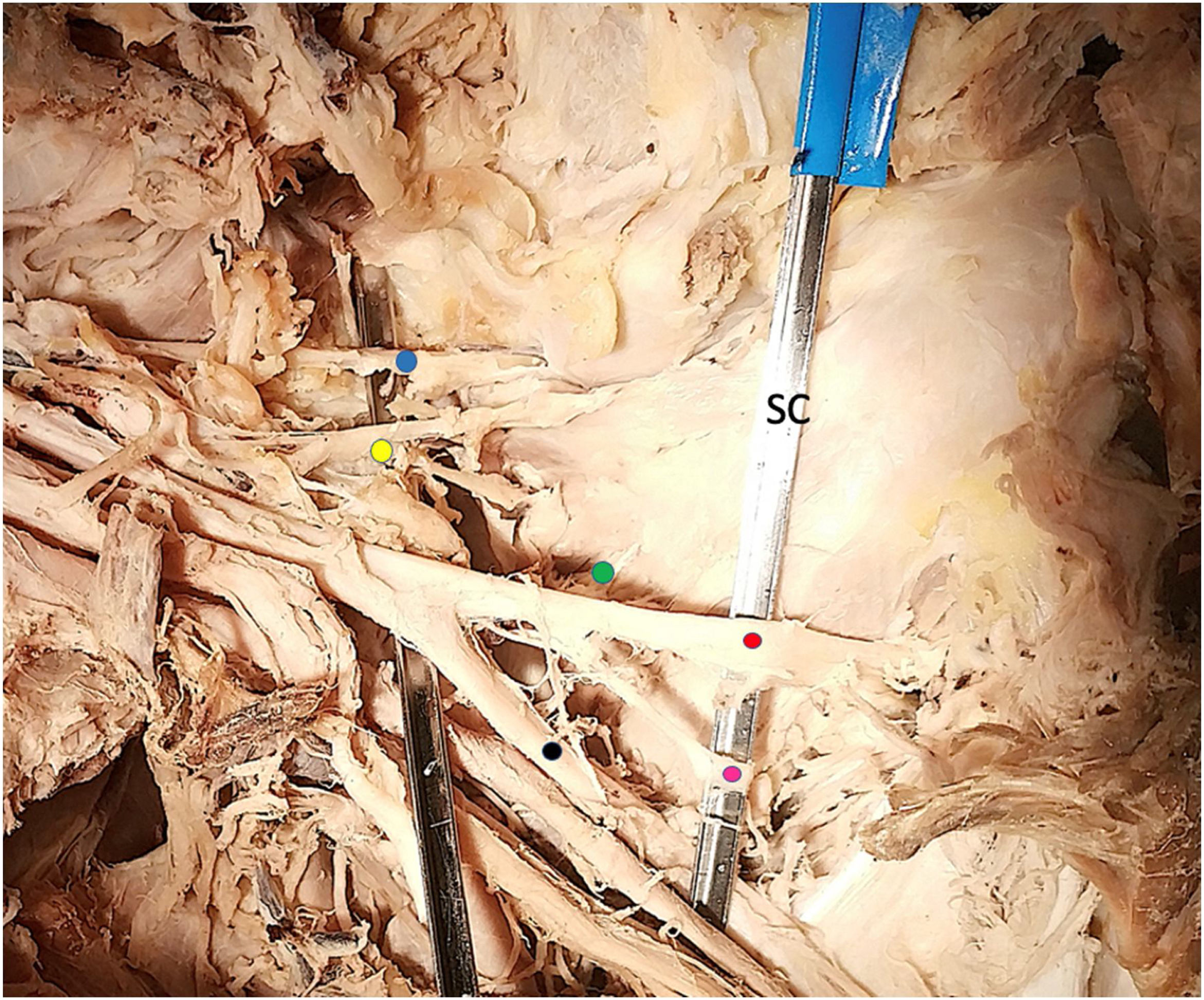
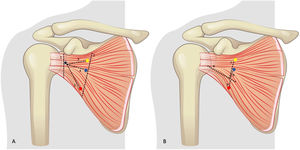
Con los hallazgos de este estudio, se puede establecer una zona de seguridad para evitar daños en la inervación del músculo subescapular. Esta zona corresponde al espacio que existe desde el nervio subescapular medio hasta el nervio subescapular inferior, aquella sobre el vientre muscular donde no se han observado estructuras neurovasculares en ninguno de los cadáveres disecados. Para que la división del subescapular entre en esta zona es fundamental preservar la proporcionalidad de los dos tercios superiores con el tercio inferior a lo largo de toda la división del músculo. De esta manera realizamos una división con inclinación descendente en sentido lateromedial y paralela al borde inferior del músculo subescapular (fig. 6). Otros estudios anatómicos han intentado también caracterizar zonas de seguridad en torno a los nervios subescapulares. Leschinger et al.18 aporta, por ejemplo, información sobre las distancias de los nervios a la unión miotendinosa y la base de la coracoides, 2 referencias difícilmente visibles durante la cirugía abierta o artroscópica. Walley et al.21, por su parte, informan de una zona segura para al nervio subescapular inferior, pero su lesión podría no ser la única causa del déficit observado ya que no evaluó el nervio subescapular medio. Por el contrario, Valencia et al.10 muestran cómo la porción más afectada corresponde a la zona superior del músculo subescapular, con una inervación predominante de los nervios subescapular superior y medio. La existencia de tanta variabilidad reportada sobre el origen del nervio subescapular inferior y ramas accesorias parecen conceder a la región inferior del músculo subescapular cierta protección tras su abordaje.
Esquema de la zona segura para la realización de la apertura horizontal del subescapular. Punto amarillo: nervio subescapular superior. Punto azul: nervio subescapular medio. Punto rojo: nervio subescapular inferior. Triángulo morado: zona segura sobre la cara anterior del músculo subescapular.
Nuestro estudio no está exento de limitaciones. El uso de una serie corta de 12 hombros se justifica por las dificultades evidentes e inherentes de realizar estudios en cadáveres. Si bien, dada la similitud de nuestros resultados con publicaciones previas no parece necesario un aumento del tamaño muestral. Es posible que debido a la fijación con formol la movilización de las estructuras sea dificultosa y no reproduzca la elasticidad exacta del músculo. Para evitar daño sobre las estructuras del hombro tras la fijación, el estudio se hizo en posición anatómica con la articulación glenohumeral en rotación neutra. Se necesitan más estudios con cadáveres con otros sistemas de fijación que permitan analizar estas medidas en abducción y rotación externa del hombro. Todas las medidas se realizaron en el plano coronal y no pueden, por tanto, descartarse variaciones, en los nervios subescapulares superior y medio en el plano axial secundarios al discreto desplazamiento de la porción superior del músculo una vez fijada. Sin embargo, es muy improbable que tal desplazamiento pueda tener consecuencias, dado que es pequeño, y se produce sobre la cara profunda del músculo y hasta la fecha no ha habido ninguna comunicación de la misma en la literatura. Por último, la mediana de edad de los cadáveres empleados dista de la población diana en la que se realiza esta técnica por lo que pudiesen verse modificados aspectos como la calidad y el volumen del músculo.
ConclusiónEl músculo subescapular presenta una triple inervación constante que corresponde a los nervios subescapular superior, medio e inferior. En este estudio no se encontraron cambios estadísticamente significativos en la inervación del músculo subescapular tras la estabilización del hombro con la técnica de Latarjet. Existe una zona segura sobre el músculo subescapular entre el nervio subescapular medio e inferior accesible si se preservan las proporciones del músculo subescapular para realizar la división de sus fibras. La proximidad de la división del subescapular, a pesar de la modificación propuesta, podría ser la causa de las deficiencias en la fuerza en la rotación interna observadas tras el abordaje del subescapular. Con todo, se requieren más estudios que contrasten, de forma dinámica, la relación de los nervios con los pasos críticos de esta cirugía.
Nivel de evidenciaNivel de evidencia IV.
FinanciaciónEl estudio se ha realizado gracias a una concesión económica otorgada por la Fundación de la Sociedad Española de Cirugía Ortopédica y Traumatología Proyectos de Iniciación a la investigación Fundación SECOT» convocada en 2019.
Conflicto de interesesNingún autor presenta conflictos de intereses en la realización del estudio.
A Ignacio Mahillo Fernández y a Camino Braojos Rodríguez.