Presentamos los resultados de una serie de casos de pie de Charcot tratados mediante cirugía en un solo tiempo con fijador circular estático.
Material y métodoRevisión retrospectiva de 10 casos tratados con fijación externa circular estática desde 2016, con los siguientes criterios de inclusión: 1) deformidad asociada a alguno de los siguientes signos: úlcera cutánea, osteomielitis o inestabilidad articular; 2) neuropatía periférica, y 3) fallo del tratamiento ortopédico previo. Criterios de exclusión: 1) obstrucción vascular periférica sin revascularizar; 2) incapacidad para cumplir el tratamiento; 3) pacientes no deambulantes, y 4) contraindicación médica para la cirugía. De los 10pacientes, 7 hombres y 3mujeres, 6tenían afectación del pie izquierdo y 4del derecho. La edad promedio de nuestros pacientes era de 58 años (rango 39-71). Valoramos además estadio de Eichenholtz, clasificación de Brodsky, presencia de úlceras cutáneas, osteomielitis e inestabilidad. Todos los pacientes fueron tratados con fijación circular con un seguimiento medio de 17 meses (rango 11-24 meses). Postoperatoriamente, valoramos la conservación de la extremidad, curación de la úlcera cutánea, estabilidad e índice de reulceraciones.
ResultadosEn todos los pacientes se consiguió un pie plantígrado funcional, curación de la úlcera cutánea sin recidiva de la misma. Cuatro casos presentaron infección cutánea en las agujas, resuelta con cuidados locales. Evidenciamos rotura de aguja en 2 casos, que no requirieron recambio. Todos los pacientes están satisfechos y optarían por la misma técnica, de ser necesario.
ConclusionesEn el pie de Charcot los objetivos son evitar la amputación y conseguir un pie plantígrado funcional, sin úlcera cutánea.
La cirugía en un solo tiempo con fijación externa circular estática es una técnica reproducible en nuestro medio, válida además para aquellos casos en que la fijación interna puede estar contraindicada.
We present a case series report of patients with Charcot foot treated by single-stage surgery with static circular fixation.
Material and methodRetrospective review of 10 cases treated with static circular external fixation since 2016, with the following inclusion criteria: 1) Deformity with any of the following: ulcers, osteoporosis, osteomyelitis or instability 2) peripheral neuropathy, 3) failed orthopaedic treatment. Exclusion criteria: 1) peripheral vascular obstruction without revascularization, 2) inability to comply with treatment, 3) non-ambulatory patients, 4) medical contraindication for surgery. Of the 10patients, 7men and 3women, 6had involvement of the left foot and 4of the right one. The average age of our patients was 58 years (range 39-71). We also evaluated Eichenholtz and Brodsky classification, presence of ulcers, osteomyelitis and instability. All were treated with circular external fixation with a medium follow up of 17 months (11-24 months). Postoperatively we evaluated limb salvation, ulcer healing, stability and re-ulcerations.
ResultsIn all patients a functional plantigrade foot was achieved, cutaneous ulcer healed without recurrence. Four cases presented superficial pin infection, solved with local wound care. We had wire ruptures in 2 cases, which did not require replacement. We had a traumatic tibial fracture after frame removal, orthopedically solved. All patients were satisfied and would opt for the same technique, if necessary.
Conclusionsof the study In Charcot foot, the objectives are to avoid amputation and achieve a functional plantigrade foot, without ulcer.
Single-stage surgery with static circular external fixation is reproducible in our country, and also a valid technique for those cases in which internal fixation may not be the best option.
La diabetes mellitus tiene una alta prevalencia a nivel mundial, que oscila entre el 4 y el 6,5%1. En España la prevalencia es del 13,8%2. La Organización Mundial de la Salud la denomina la epidemia del siglo xxi2 y sus complicaciones provocan un gran impacto sanitario3.
El pie de Charcot, consecuencia de la neuropatía diabética, es un proceso inflamatorio con diferentes grados de destrucción ósea y deformidad4. Su prevalencia ronda el 7,5% de todos los pacientes diabéticos5. Entre el 9 y el 35% de estos pacientes presentarán una lesión bilateral6.
Los pacientes con un pie de Charcot, con o sin infección ósea, suponen un alto gasto económico para los sistemas sanitarios7.
En el pie de Charcot, la pérdida de sensibilidad protectora y el alto recambio óseo local se acompañan de una carga repetida sobre las estructuras lesionadas8 durante la marcha normal. La suma de estos elementos provoca un pie frágil e insensible.
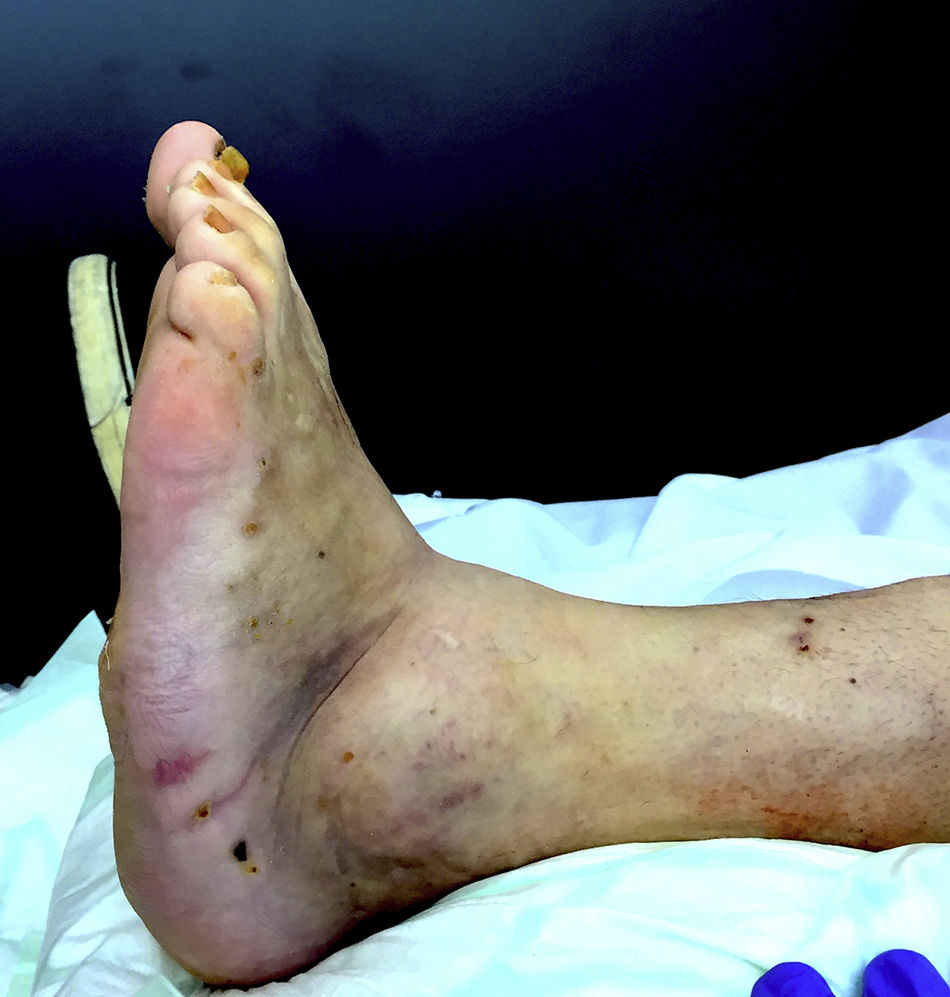
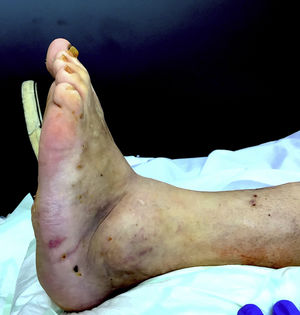
El diagnóstico del Charcot en fase activa suele ser clínico (neuropatía distal, aumento de volumen y enrojecimiento del pie), mientras que en la fase «no activa» destacan las deformidades características, como el pie en balancín (fig. 1) y las deformidades axiales del tobillo9.
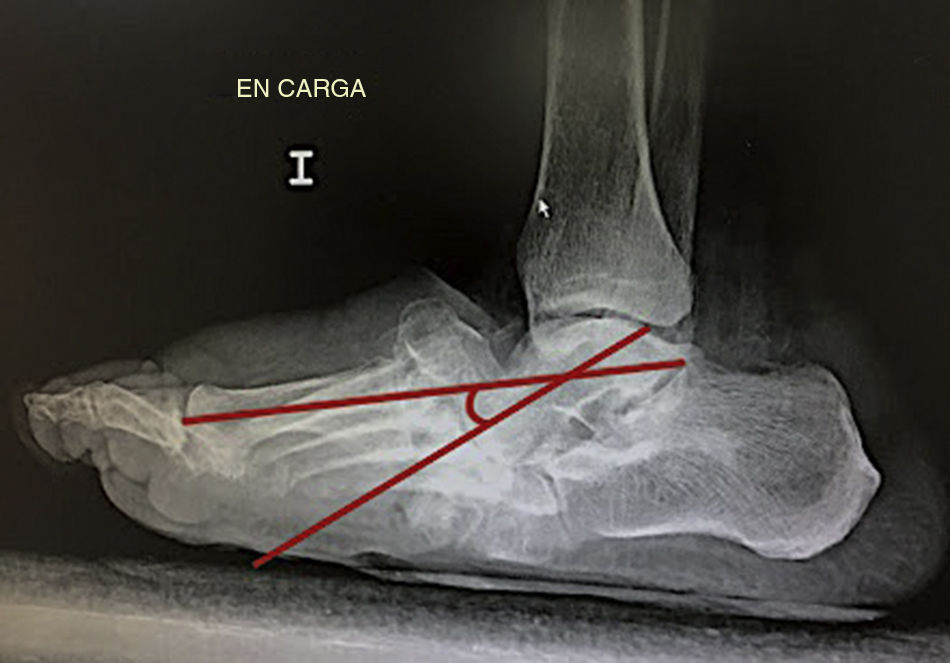
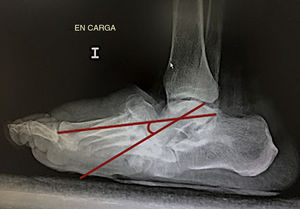
En su análisis radiográfico, Wukich et al.10 establece un límite de 27 grados de alteración en la línea de Meary como predictor de la aparición de úlceras (fig. 2).
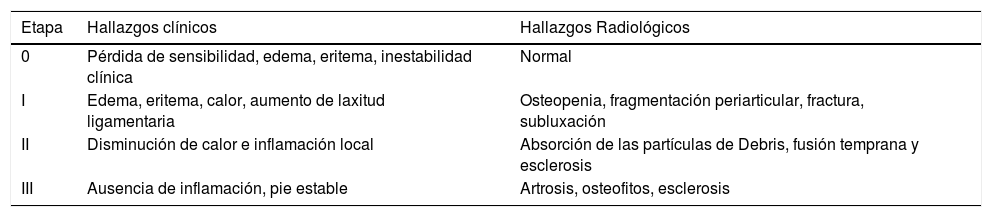
La clasificación de Eichenholtz11 (tabla 1) define el estadio clínico del pie de Charcot y la clasificación de Brodsky12 (tabla 2) sitúa anatómicamente la lesión, siendo el mediopié la zona más comúnmente afectada. Recientemente, se propone simplemente dividir al pie de Charcot en activo o inactivo13.
Clasificación modificada de Eichenholtz. Neuroartropatía de Charcot
| Etapa | Hallazgos clínicos | Hallazgos Radiológicos |
|---|---|---|
| 0 | Pérdida de sensibilidad, edema, eritema, inestabilidad clínica | Normal |
| I | Edema, eritema, calor, aumento de laxitud ligamentaria | Osteopenia, fragmentación periarticular, fractura, subluxación |
| II | Disminución de calor e inflamación local | Absorción de las partículas de Debris, fusión temprana y esclerosis |
| III | Ausencia de inflamación, pie estable | Artrosis, osteofitos, esclerosis |
La amputación es la complicación más importante a evitar en el pie de Charcot14. La mortalidad de un paciente diabético tras una amputación es superior a la de muchos tipos de cáncer15. Además, existe evidencia de que es más económico reconstruir quirúrgicamente a estos pacientes que amputarles16. Por esto, el objetivo del tratamiento es conseguir un pie plantígrado y funcional, con estabilidad estructural17.
El tratamiento no quirúrgico de los pacientes con pie de Charcot es efectivo en un 60% de los casos17. El tratamiento quirúrgico se indicaba en raras ocasiones por sus resultados poco predecibles. En la actualidad, existe evidencia de que el tratamiento quirúrgico temprano puede tener mejores resultados con una corrección y estabilización de la deformidad18.
La pobre calidad ósea en los diabéticos parece ser un factor determinante en el fracaso de la fijación interna19. Por esto Sammarco et al.20 propusieron las superconstrucciones, que recientemente se realizan con placas específicas19. La presencia de procesos infecciosos óseos y de partes blandas, y el precario estado cutáneo también pueden contraindicar la osteosíntesis interna19.
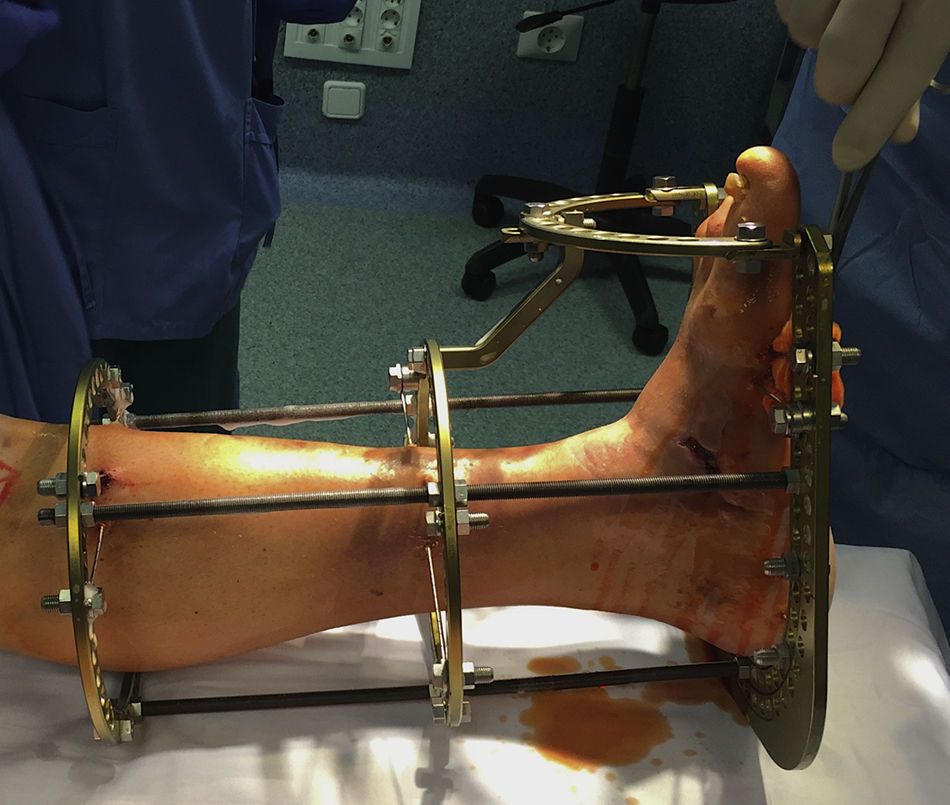
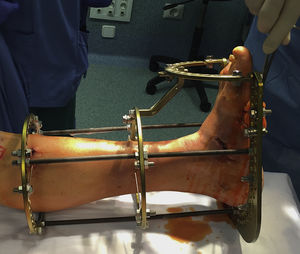
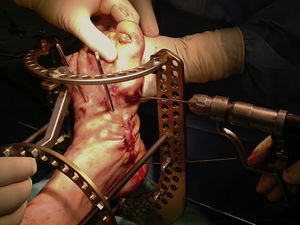
Varios autores19,21-23 describen el tratamiento mediante fijación circular estática (fig. 3), consiguiendo evitar la amputación con excelentes resultados. Por lo que en esta serie intentamos comprobar la reproducibilidad de esta técnica en nuestro medio.
Material y métodosRevisión retrospectiva de 10 pacientes con pie de Charcot tratados en un solo tiempo quirúrgico con fijador externo circular estático, por el mismo cirujano de la unidad de pie y tobillo de nuestro centro, desde el 2016.
Los criterios de inclusión tomados en cuenta fueron: 1) deformidad asociada a alguno de los siguientes signos: úlcera cutánea, osteomielitis e inestabilidad; 2) neuropatía periférica, y 3) tratamiento ortopédico previo fallido. Este último consistió en yeso de contacto total, botas de descarga y plantillas específicas.
Los criterios de exclusión incluían: 1) pacientes con obstrucción vascular periférica sin revascularizar; 2) pacientes con incapacidad para cumplir el tratamiento; 3) pacientes no deambulantes, y 4) contraindicación médica para la cirugía.
De los 10pacientes, 7 hombres y 3mujeres, 6tenían afectación del pie izquierdo y 4del derecho. La edad promedio de nuestros pacientes era de 58 años (rango 39-71).
Con respecto a la clasificación de Brodsky, 6casos presentaban afectación radiológica en el mediopié, 3en el tobillo y uno en la subastragalina. Todos los pacientes estaban en un estadio iii de Eichenholtz. Ocho casos presentaban úlcera cutánea (6 plantar lateral, 2 en maléolo lateral) con sospecha clínica de osteomielitis (exposición ósea, contacto óseo, cambios radiográficos, historial de osteomielitis) en el momento de la cirugía, y 2casos estaban afectados de una deformidad inestable con alto riesgo de ulceración.
El tratamiento quirúrgico se hizo en una sola etapa utilizando un sistema de fijación externa circular estática, con un seguimiento medio de 17 meses (rango 11-24 meses), siguiendo las indicaciones recomendadas por Pinzur24, como se describe a continuación.
Técnica quirúrgicaTras raquianestesia o bloqueo regional, se coloca un manguito neumático a nivel del muslo para realizar isquemia, solo durante la fase de osteotomías. Se coloca al paciente en decúbito supino.
Corrección del equinismo del retropiéSe realiza una tenotomía percutánea del tendón de Aquiles mediante 3incisiones paraaquíleas, con unos 3cm de distancia entre cada una.
Osteotomía modelante y exéresis del foco de osteomielitisEn el mediopié se realiza un abordaje medial y otro lateral. Si la deformidad afecta al retropié, el abordaje se adecua a la articulación afectada. Se procede a la disección hasta un plano subperióstico, creando un espacio de trabajo que respete los elementos tendinosos y neurovasculares.
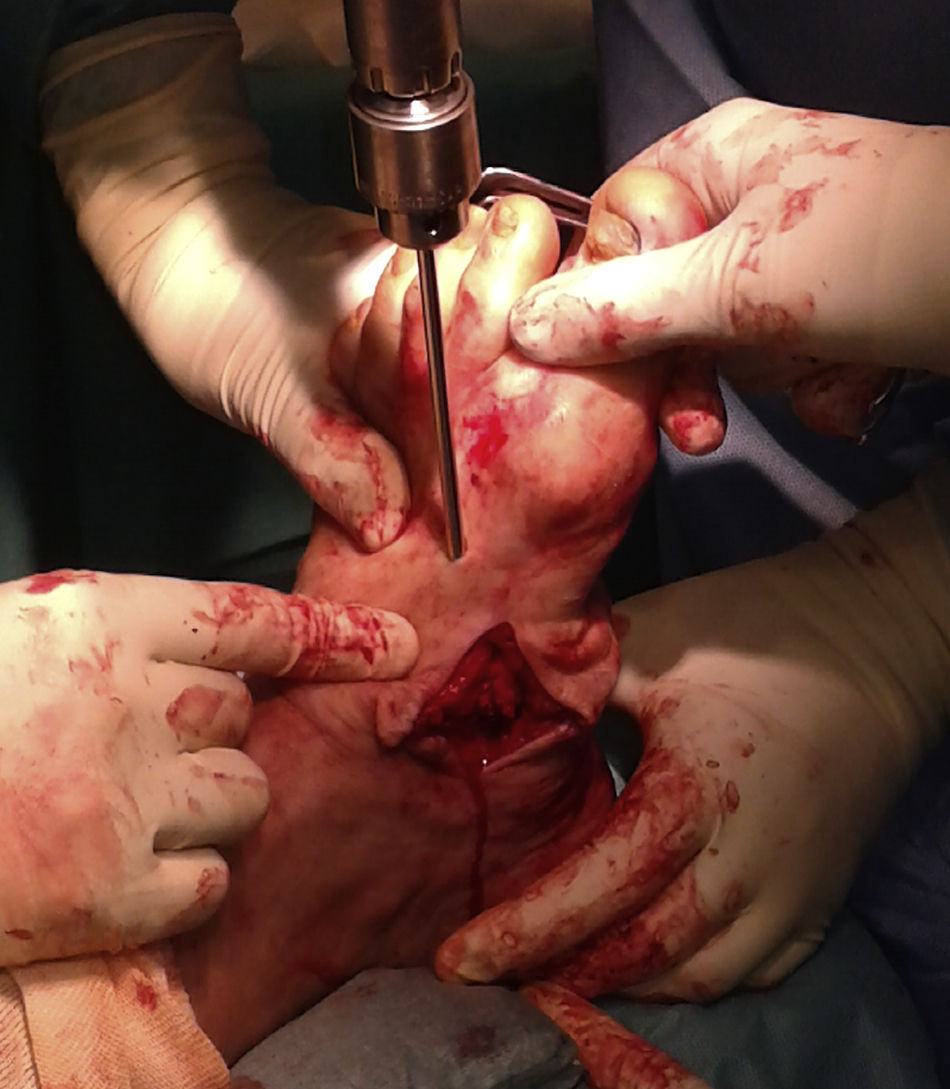
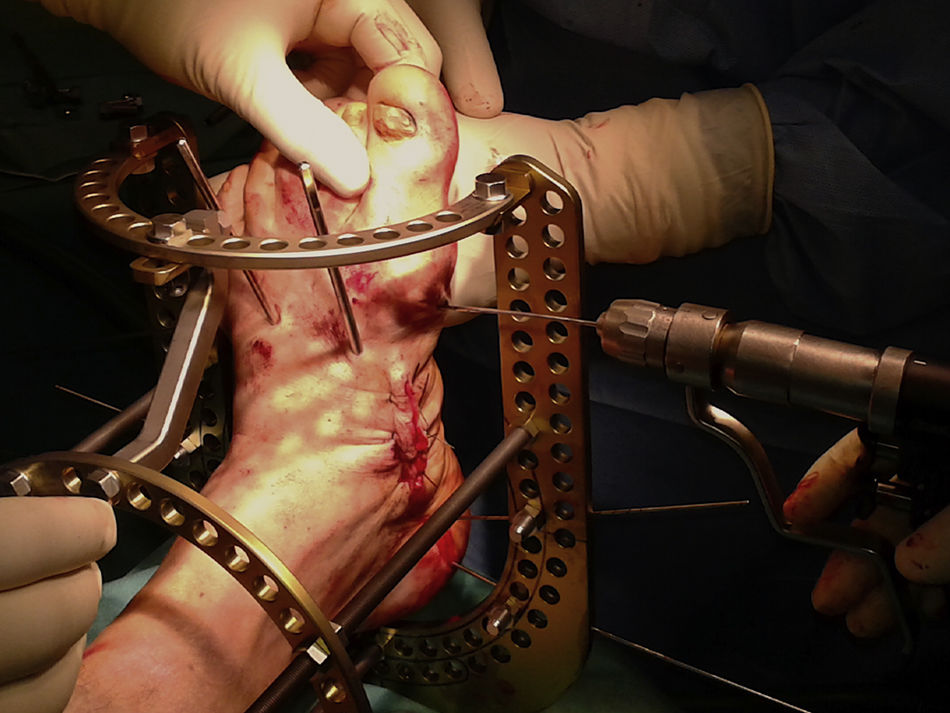
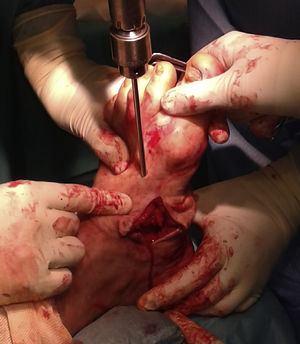
Se realiza una osteotomía en cuña para conseguir el objetivo final: un pie plantígrado y correctamente alineado. Se envían muestras óseas a microbiología y anatomía patológica. Posteriormente, se fija la reducción con 2agujas de Steinman de 3,2mm de diámetro introducidas a través del dorso del mediopié (fig. 4). El control con intensificador de imágenes verifica la obtención de un pie plantígrado.
Exéresis de la úlcera plantar y desbridamientoSi existe una úlcera cutánea, esta se reseca y se remite para estudio microbiológico. Cualquier colección en la zona es drenada. El cierre parcial de la úlcera plantar se realiza con puntos separados de material no absorbible. Si no es posible el cierre cutáneo sin tensión, se recomienda un cierre por segunda intención o asistido con sistema de presión negativa.
Colocación del fijador circularEmpleamos el fijador externo circular estático Distraction Osteogenesis Ring System® (DePuy Synthes Johnson & Johnson) con un montaje clásico de 2anillas en tibia y una base para el pie.
Se utilizan agujas transfixiantes olivadas de 1,8mm para conectar el pie con el fijador circular. Colocamos las 2primeras agujas en el retropié con 30 grados de angulación entre ambas.
En el Charcot del mediopié, la aguja distal a la zona de las osteotomías se utiliza para realizar compresión en el foco (fig. 5). Posteriormente, se posicionan 2agujas en cada una de las 2anillas tibiales con 30 grados de angulación entre ambas.
Es fundamental conocer con precisión la disposición anatómica de los elementos neurovasculares en cada nivel de colocación de las agujas transfixiantes, y evitar zonas de conflicto entre la piel y los diferentes elementos del fijador.
PostoperatorioSe enviaron muestras de hueso y úlcera a microbiología y anatomía patológica en todos los casos, con resultado positivo para osteomielitis en el 70% de ellos (7 casos). Dichos resultados (tabla 3) fueron valorados por el servicio de infecciosas, pautándose antibioterapia específica durante un mínimo de 6 semanas, mientras que en los casos negativos para osteomielitis (3 casos) se suspendió la antibioterapia 5 días después de la cirugía.
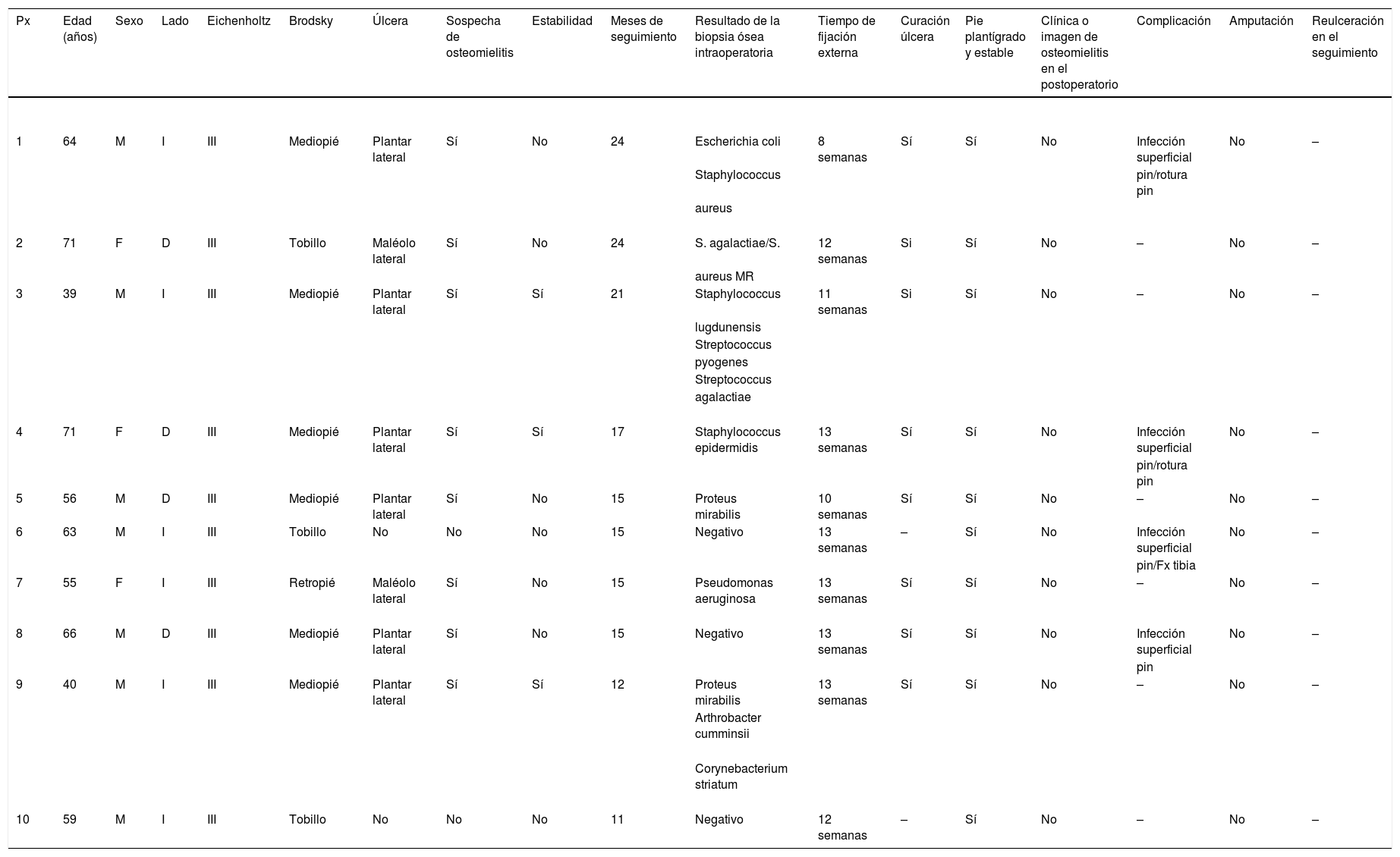
Serie de casos tratados con cirugía en un solo tiempo con fijación circular
| Px | Edad (años) | Sexo | Lado | Eichenholtz | Brodsky | Úlcera | Sospecha de osteomielitis | Estabilidad | Meses de seguimiento | Resultado de la biopsia ósea intraoperatoria | Tiempo de fijación externa | Curación úlcera | Pie plantígrado y estable | Clínica o imagen de osteomielitis en el postoperatorio | Complicación | Amputación | Reulceración en el seguimiento |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 64 | M | I | III | Mediopié | Plantar lateral | Sí | No | 24 | Escherichia coli | 8 semanas | Sí | Sí | No | Infección superficial | No | – |
| Staphylococcus | pin/rotura pin | ||||||||||||||||
| aureus | |||||||||||||||||
| 2 | 71 | F | D | III | Tobillo | Maléolo lateral | Sí | No | 24 | S. agalactiae/S. | 12 semanas | Si | Sí | No | – | No | – |
| aureus MR | |||||||||||||||||
| 3 | 39 | M | I | III | Mediopié | Plantar lateral | Sí | Sí | 21 | Staphylococcus | 11 semanas | Si | Sí | No | – | No | – |
| lugdunensis | |||||||||||||||||
| Streptococcus | |||||||||||||||||
| pyogenes | |||||||||||||||||
| Streptococcus | |||||||||||||||||
| agalactiae | |||||||||||||||||
| 4 | 71 | F | D | III | Mediopié | Plantar lateral | Sí | Sí | 17 | Staphylococcus epidermidis | 13 semanas | Sí | Sí | No | Infección superficial | No | – |
| pin/rotura pin | |||||||||||||||||
| 5 | 56 | M | D | III | Mediopié | Plantar lateral | Sí | No | 15 | Proteus mirabilis | 10 semanas | Sí | Sí | No | – | No | – |
| 6 | 63 | M | I | III | Tobillo | No | No | No | 15 | Negativo | 13 semanas | – | Sí | No | Infección superficial | No | – |
| pin/Fx tibia | |||||||||||||||||
| 7 | 55 | F | I | III | Retropié | Maléolo lateral | Sí | No | 15 | Pseudomonas aeruginosa | 13 semanas | Sí | Sí | No | – | No | – |
| 8 | 66 | M | D | III | Mediopié | Plantar lateral | Sí | No | 15 | Negativo | 13 semanas | Sí | Sí | No | Infección superficial | No | – |
| pin | |||||||||||||||||
| 9 | 40 | M | I | III | Mediopié | Plantar lateral | Sí | Sí | 12 | Proteus mirabilis | 13 semanas | Sí | Sí | No | – | No | – |
| Arthrobacter cumminsii | |||||||||||||||||
| Corynebacterium striatum | |||||||||||||||||
| 10 | 59 | M | I | III | Tobillo | No | No | No | 11 | Negativo | 12 semanas | – | Sí | No | – | No | – |
El fijador externo fue retirado en un promedio de tiempo de 12 semanas (8-13).
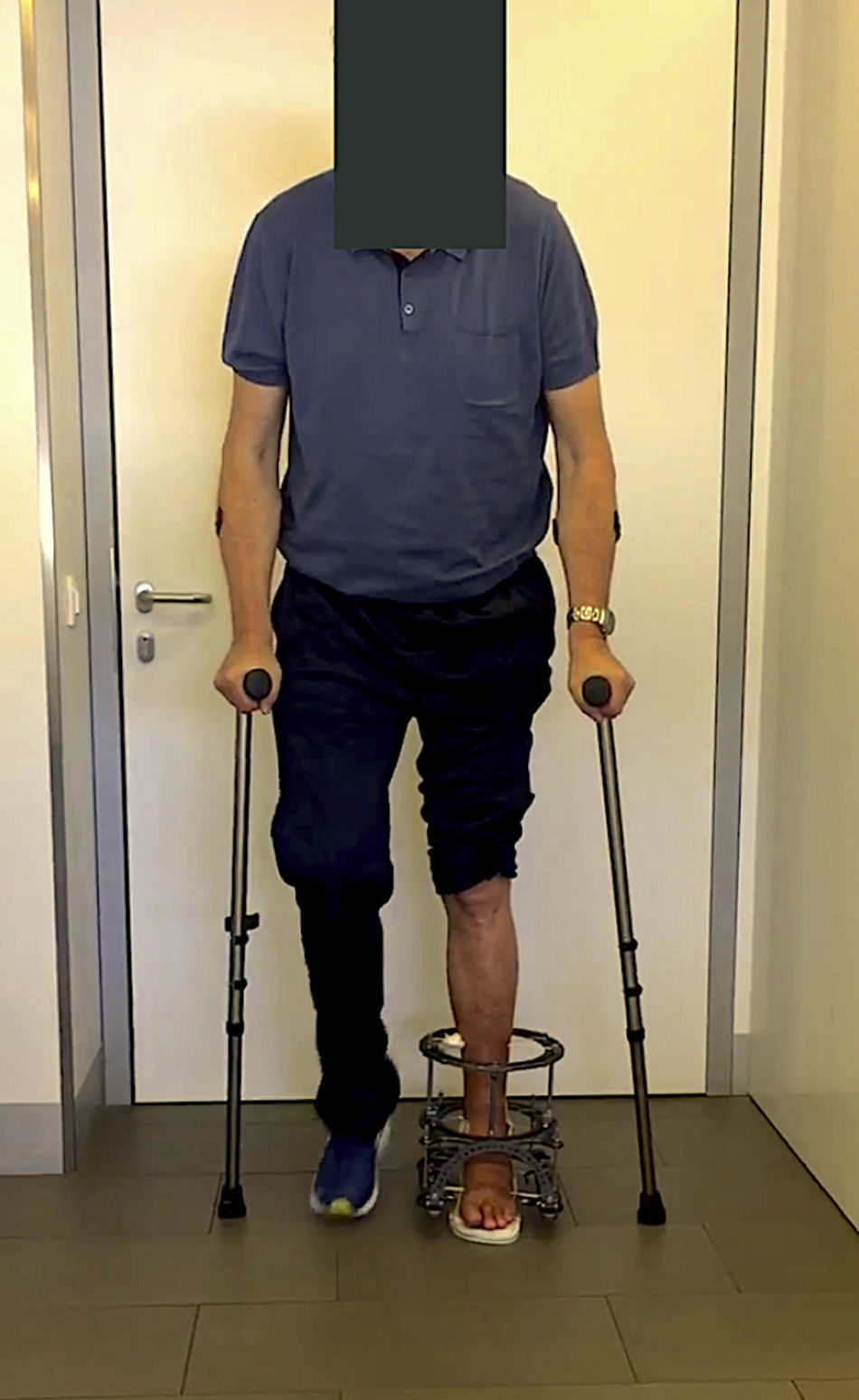
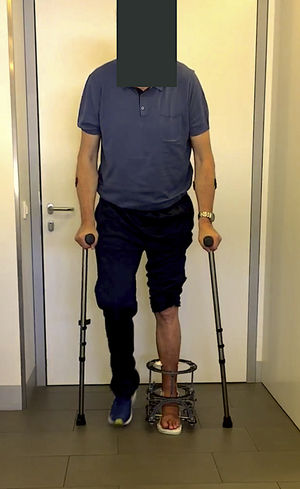
Los pacientes iniciaron carga parcial con ayuda de 2bastones ingleses, de aproximadamente el 50% de su peso, a las 48-72 h (fig. 6). La retirada del fijador se realiza entre las 8-14 semanas según valoración clínica y radiográfica. Los criterios para su retirada son clínicos (disminución del edema y curación de las úlceras) y radiográficos (signos de inicio de consolidación o imagen indicativa de unión fibrosa).
Posteriormente, utilizamos una botina de yeso de contacto total durante 4 semanas, seguido de bota tipo walker, para acabar con calzado adaptado para pacientes diabéticos cuando el edema ha remitido.
Se realizaron controles ambulatorios mensuales, durante los primeros 6 meses. Posteriormente, cada 6 semanas hasta cumplir el año de seguimiento, momento en el que pasan a ser controlados por personal sanitario entrenado en pie diabético (enfermería, podología, etc.).
Debido a las características propias de estos pacientes, las escalas funcionales clásicas no brindan una información relevante, los pacientes fueron interrogados sobre su satisfacción con el resultado y si estarían dispuestos a operarse con la misma técnica en el pie contralateral de ser necesario.
ResultadosEn el 100% de los pacientes se ha conseguido la preservación de la extremidad, un pie plantígrado funcional, con curación de la úlcera cutánea y de la osteomielitis, la corrección de la deformidad y recuperando la deambulación sin recidiva de la úlcera.
Todos los pacientes optarían por la misma opción de tratamiento y la recomendarían a un amigo.
En 4casos se presentaron complicaciones leves por infección superficial en la entrada cutánea de las agujas, solucionada con cuidados locales, y rotura de una aguja en 2pacientes que no requirió de reemplazo.
Un paciente presentó una fractura de tibia tras retirarse el mismo el yeso de contacto total en su domicilio y realizar carga completa con posterior caída casual y traumatismo en la pierna. La fractura se produjo a nivel de uno de los trayectos de las agujas del fijador. La fractura fue resuelta mediante tratamiento ortopédico.
DiscusiónEl pie de Charcot es una enfermedad compleja por la combinación de lesión ósea y de partes blandas, pero también por los cambios fisiopatológicos propios del paciente diabético. Los objetivos del tratamiento son evitar la amputación y conseguir un miembro funcional sin úlcera ni osteomielitis.
Pinzur et al.21 describieron su serie de 178 pacientes en quienes aplicaron la cirugía en un solo tiempo con fijación circular con un seguimiento de 78 meses, consiguiendo un índice de salvación de la extremidad del 95,7% y la deambulación en calzado comercial de estos pacientes, con tan solo 3 amputaciones21.
En el 2009, Dalla Paola et al.23 presentaron los resultados de su serie de 45 pacientes con pie de Charcot asociado a osteomielitis tratados con fijación externa. Consiguiendo la curación en 39 de ellos manteniendo el fijador un promedio de 26 semanas23.
Cooper25 describió una serie retrospectiva de 100 pies de Charcot tratados con fijación circular estática durante un periodo de 4 años. Un 80% de los pacientes presentaban una úlcera en el momento de la cirugía, con una edad promedio de 56 años. Consiguiendo un índice de salvación de la extremidad del 96%, con un seguimiento de 22 meses. Referían como complicaciones la infección superficial en la entrada del pin (7 pacientes), la fractura de tibia (2) y reulceraciones (4)25.
Existen publicaciones que plantean el tratamiento del pie de Charcot con sistemas de fijación externa híbridos mediante agujas transfixiantes y fijadores monolaterales clásicos26. Su inconveniente es el riesgo de fracturas en la zona de inserción de los pins gruesos de los fijadores clásicos. Jones27 describió esta complicación en su serie retrospectiva de 245 pacientes tratados con este sistema, obteniendo fracturas de este tipo en 10 pacientes, por lo que desaconsejó su uso. En nuestra serie observamos una fractura de tibia a pesar de no utilizar pins gruesos; la osteoporosis presente, un traumatismo por caída y la creación de un punto óseo débil en el trayecto de la aguja pudieron desempeñar un papel en la producción de la misma.
Rogers et al.28 refieren que las complicaciones del uso del sistema de fijación circular estático suelen ser frecuentes pero de poca relevancia clínica. La más común, con una incidencia entre el 10 y el 20%, es la infección superficial de la zona cutánea de entrada y salida de las agujas transfixiantes que se resuelven satisfactoriamente con curas locales y antibioticoterapia por vía oral. En nuestra serie, el manejo y pronóstico de la infección superficial a este nivel no varía de lo publicado21,28.
Otras complicaciones, relacionadas con el tiempo de isquemia, son la neuroapraxia compresiva, la trombosis venosa profunda, la necrosis cutánea y la infección de la herida operatoria28,29, sin presentarse ninguna de ellas en nuestra serie.
En algunos pacientes, las técnicas clásicas de fijación interna pueden fracasar por la mala calidad ósea secundaria a la osteoporosis por el bajo nivel de vitamina D que les caracteriza19. Esto último, asociado a la tendencia a la seudoartrosis de estos pacientes, provoca que el material de osteosíntesis esté sometido a un estrés mecánico continuo con alto riesgo de rotura y fallo de la cirugía19.
Los resultados de nuestra serie respecto al índice de salvación de la extremidad, la curación de las úlceras plantares, la corrección de la deformidad, la erradicación de la osteomielitis y la ausencia de recidiva de la lesión coinciden con los obtenidos por estos autores21,23,25. Esto confirma, a pesar de nuestra corta serie, que el tratamiento con fijador circular estático podría ser reproducible en nuestro medio.
Entre las debilidades de este trabajo está el ser un estudio retrospectivo, con pocos pacientes, lo que se explica por la escasa frecuencia de esta patología. Además, no cuenta con un grupo control, cosa que es éticamente difícil de conciliar en series como la nuestra. Es por esto que estimulamos a realizar estudios prospectivos, multicéntricos, que puedan reunir una mayor cantidad de pacientes y comparar las diferentes técnicas de fijación posibles en estos pacientes.
Nivel de evidenciaNivel de evidencia iv.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses.