El comportamiento de la infección por SARS-CoV-2 obligó a la Organización Mundial de la Salud a emitir una convocatoria global de activación de mecanismos de emergencia para atender la crisis de salud pública latente. Las unidades de cuidados intensivos son uno de los principales recursos de los sistemas sanitarios dada la tasa de neumonías complicadas que presentan los pacientes infectados. En respuesta a los distintos lineamientos y diferentes niveles de evidencia de la información disponible, la Asociación Colombiana de Medicina Crítica y Cuidados Intensivos (AMCI) convocó un equipo multidisciplinario de expertos en medicina crítica para establecer una declaratoria de consenso de buena práctica clínica para la atención de pacientes con COVID-19.
Su objetivo es facilitar y estandarizar la toma de decisiones en los aspectos más relevantes desde la organización administrativa de las áreas de atención hasta el abordaje clínico del paciente, teniendo en cuenta la seguridad del personal sanitario, la infraestructura y los recursos con los que cuenta el país para responder a la emergencia. Este documento está sujeto a la evolución del conocimiento y a los resultados de investigaciones en curso.
The behaviour of the SARS-CoV-2 infection has forced World Health Organisation to call for the global activation of emergency and contingency mechanisms to respond to the world-wide public health crisis. Intensive Care Units are one of the main health care resources in this situation due to the number of expected cases of severe pneumonia from infected patients. Different guidelines and different levels of evidence from the available information have motivated Asociación Colombiana de Medicina Crítica y Cuidados Intensivos (AMCI) to assemble a multidisciplinary team of experts in critical care medicine to prepare a consensus statement of good clinical practice for the care of patients with COVID-19.
Its aim is to simplify and standardise decision-making in the most relevant aspects: from the administrative organisation of the care facilities, to the clinical approach of patients, taking into account the safety of health care professionals, and the infrastructure and resources available in Colombia to respond to the emergency. This document will be adapted to any new knowledge and results of on-going research.
El 11 de marzo de 2020 la Organización Mundial de la Salud (OMS) declaró la COVID-19 como pandemia cuando la enfermedad se presentaba en 110 países. A la fecha de elaboración de este documento, 31 de marzo de 2020, ya son 180 países con casos confirmados, con un número de afectados que asciende a 859.556 casos en el mundo y 42.332 muertes. Colombia en esta misma fecha registra 906 casos confirmados y 16 muertes; en más del 10% de los casos confirmados actuales ha sido imposible establecer el nexo epidemiológico, por lo que el país ha iniciado la fase de mitigación en la que la estrategia dirigida al control y a la contención de casos identificados cambia por un enfoque dirigido a la población general ante el riesgo de transferencia comunitaria de la infección. En esta fase se deben revisar las definiciones de caso que aún están vigentes.
Esta pandemia genera una profunda preocupación a nivel mundial, pues se trata del primer registro histórico de una pandemia generada por un coronavirus. Por lo tanto, todos los países, y entre ellos Colombia, están en la obligación de activar y ampliar todos los mecanismos y medidas de emergencia que permitan atender todas las necesidades en salud, sociales, administrativas y de todo orden que el pico de esta emergencia requerirá.
Este documento representa una declaratoria de buena práctica para la atención de COVID-19. Emitido por la Asociación Colombiana de Medicina Crítica y Cuidado Intensivo de Colombia (AMCI®), ha sido realizado bajo un acuerdo de expertos temáticos, con la evidencia actual disponible, expresado en recomendaciones de buena práctica médica.
Su objetivo es entregar información práctica, útil y contextual dirigida a los equipos multidisciplinarios, integrados o no por intensivistas inmersos en la atención de forma directa o indirecta de pacientes infectados con COVID-19, para orientar la toma de decisiones efectivas y seguras en el marco científico, ético y racional.
METODOLOGÍAPara su desarrollo, el presidente de la AMCI, Dr. José Luis Accini Mendoza, ha convocado a un grupo de trabajo conformado por intensivistas, epidemiólogos, bioeticistas e infectólogos para el desarrollo de tópicos relevantes (modelos de atención, criterios de ingreso a unidad de cuidados intensivos [UCI], diagnóstico, abordaje seguro de la vía área, soporte ventilatorio, uso adecuado de medidas de protección personal). Las recomendaciones o consideraciones están basadas tanto en la búsqueda de la evidencia seleccionada, que surge de manera prolija a partir de la casuística atendida especialmente de China, Italia y España, como también en las interacciones por medios electrónicos con intensivistas con experiencia internacional en la pandemia y en los lineamientos oficiales de la OMS, de la Organización Panamericana de la Salud (OPS) y del Ministerio de Salud y Protección Social de Colombia.
Se establecieron preguntas acerca de los temas más relevantes en el ámbito de la atención en cuidados intensivos y se aplicaron las estrategias de revisión de la literatura (tabla 1). Considerando la multidimensionalidad del espectro de la enfermedad COVID-19 y la escasa información de alta calidad metodológica, se prefirió la metodología de consenso para establecer acuerdo entre expertos en medicina crítica del país y emitir un juicio responsable como recomendaciones de buena práctica clínica, para no forzar decisiones rígidas en los usuarios del consenso.
Preguntas de los temas más relevantes de cuidado intensivo
| ¿Es posible mejorar la capacidad de respuesta de áreas críticas mediante un cambio de modelo de atención y la adopción de escenarios prioritarios? |
| Frente al potencial desequilibrio oferta/demanda de las áreas críticas ¿es recomendable adoptar y priorizar la asignación por criterios científicos (escalas de severidad, demografía y fragilidad) y ético (equidad distributiva)? |
| ¿Es recomendable adoptar criterios de egreso de las áreas críticas a otros escenarios hospitalarios basados en elementos clínicos, éticos (equidad distributiva) y de seguridad? |
| ¿Cuáles son las recomendaciones en el abordaje diagnóstico, tomando en cuenta las definiciones de caso, la limitación de las pruebas moleculares y la pobre especificidad de las variables clínicas? |
| ¿Cuáles son las recomendaciones para la selección del tipo y el uso adecuado de los elementos de protección personal y las alternativas de reutilización que blinden la bioseguridad del equipo de atención? |
| ¿Cuáles son las recomendaciones para lograr un acceso efectivo de la vía área durante la intubación orotraqueal, pero sin exponer la seguridad del personal de salud? |
| ¿Cuáles son las recomendaciones para el alcance y procedimientos seguros durante la reanimación cardiopulmonar avanzada? |
| ¿Cuáles son las recomendaciones para establecer estrategias ventilatorias y de oxigenación en pacientes con síndrome de dificultad respiratoria aguda (SDRA) por COVID-19? |
| ¿Cuáles son las recomendaciones para el manejo del choque séptico y la disfunción multiorgánica mediante fluidos, vasoactivos y terapias de soporte? |
| ¿Cuál es el impacto en términos de efectividad y seguridad del uso de medicamentos antivirales e inmunomoduladores? |
| ¿Cuáles son las recomendaciones sobre el manejo efectivo y seguro de poblaciones especiales, como niños y embarazadas? |
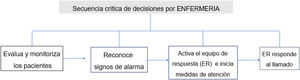
| ¿Qué recomendaciones se pueden establecer para alcanzar un cuidado de enfermería efectivo y seguro? |
| ¿Qué estrategias de atención se pueden brindar a los pacientes y cuidadores para minimizar el impacto de la limitación en la adopción del proyecto HU-UCI? |
| ¿Cuál es la recomendación en cuanto al manejo y disposición segura de los pacientes fallecidos? |
Cada tópico fue enviado por vía electrónica a los expertos, respetando la disposición de la cuarentena nacional como medida de control de la enfermedad. Los capítulos fueron calificados en una escala ordinal de aceptación. En caso de no acuerdo, se estableció un mecanismo de retroalimentación con el cual el texto se ajustó hasta su versión final. Para el manejo específico de la paciente embarazada como población especial, la AMCI avala y recomienda el documento guía de la Federación Colombiana de Obstetricia y Ginecología.
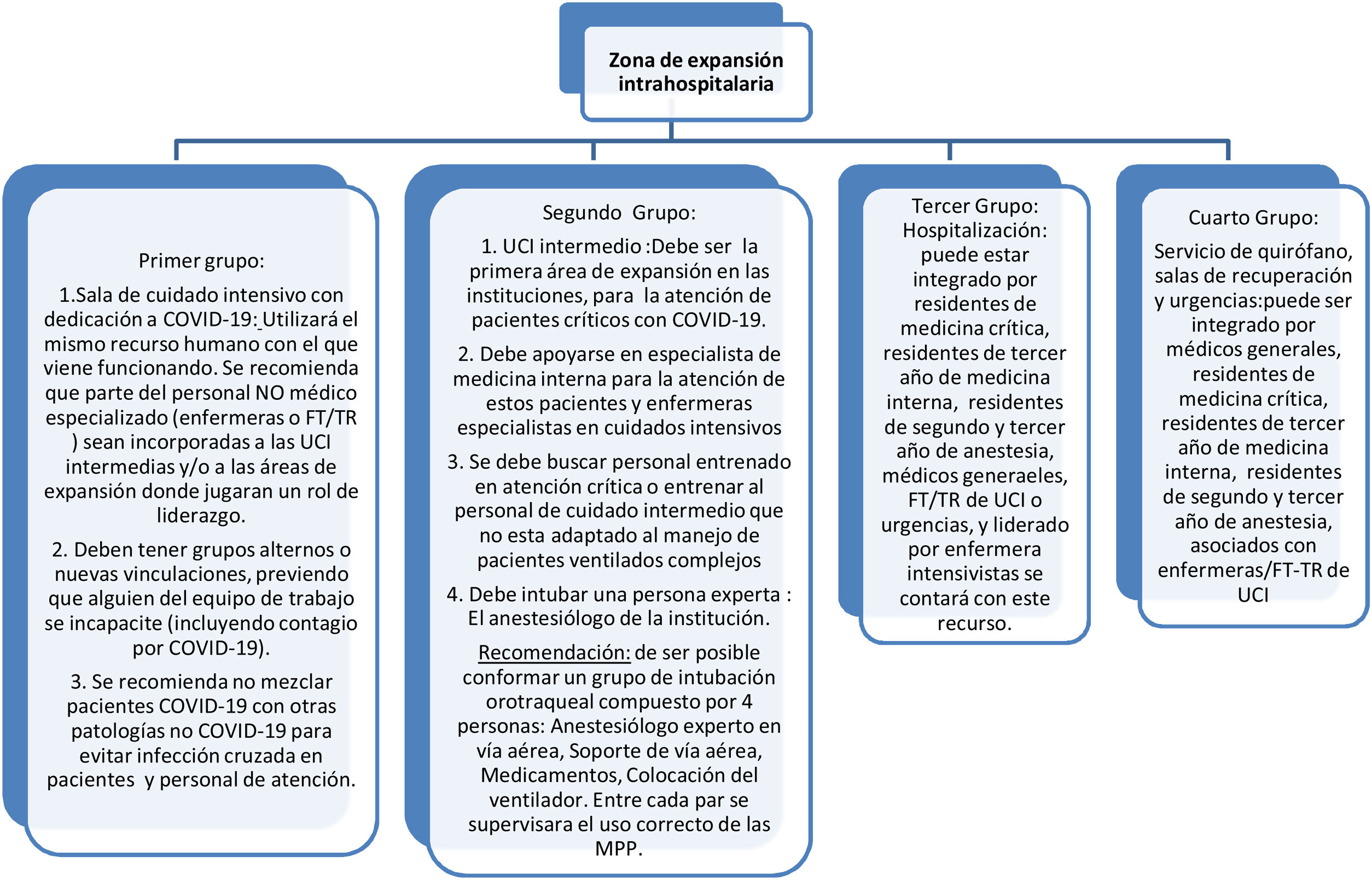
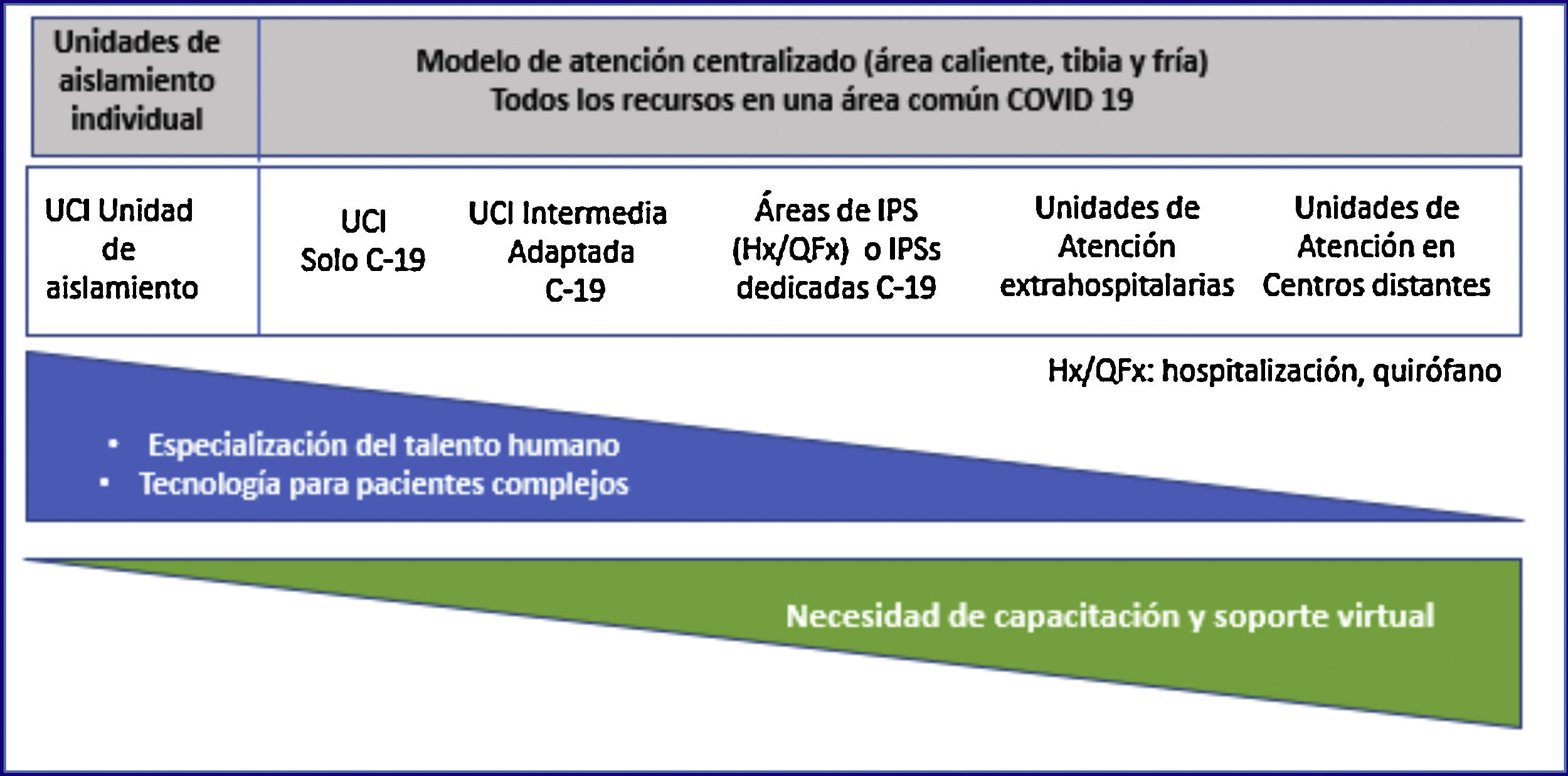
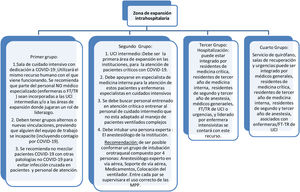
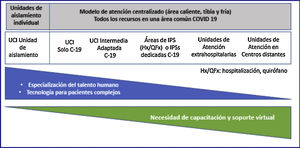
RECOMENDACIONES DE CONSENSOCapítulo 1. Modelo de atención y escenarios prioritarios y recursosEs recomendable adoptar un modelo de atención centralizado en áreas críticas destinadas a pacientes con sospecha o confirmación diagnóstica de COVID-19 (UCI y áreas de expansión definidas por las instituciones prestadoras de servicio o los entes gubernamentales). Esta medida concentra, optimiza y racionaliza recursos y podría reducir el riesgo de contagio al equipo de atención, a pacientes y a familiares.
Es recomendable gestionar la atención de pacientes COVID-19 en estado crítico en Colombia de acuerdo con los siguientes escenarios:
- •
Primer escenario. Camas de cuidados intermedios adaptadas a UCI intensiva y dotadas con la tecnología exigible a las UCI, en especial ventiladores (excluidos de la resolución 3100 2019).
- •
Segundo escenario. UCI reorganizadas como UCI COVID-19. Estas UCI deben operar de acuerdo con el modelo centralizado recomendado.
- •
Tercer escenario. Áreas de expansión (críticas y no críticas) operando mediante un modelo centralizado. Se recomiendan:
- ∘
UCI intermedias pediátricas para la atención de pacientes y que cuenten con ventilador mecánico pediátrico-adulto.
- ∘
Área hospitalarias COVID-19 delimitadas con cuartos individuales (o compartidos) con puerta, baño e idealmente ventilación natural. Las instituciones prestadoras de servicios (IPS) deben identificar el espacio físico, el número de camas, los recursos, la organización y las rutas de atención que no expongan pacientes no infectados.
- ∘
Quirófanos y áreas de recuperación posquirúrgica.
- ∘
Reapertura de instituciones asistenciales sujetas a medidas administrativas y que cuentan con UCI y áreas de hospitalización.
- ∘
Servicios críticos habilitados que aún no entran en operación y habilitación expedita de servicios que están en trámite de habilitación.
- ∘
Otros que determinen que se definan en coordinación con los entes gubernamentales.
A partir de lecciones aprendidas de países con alto volumen de atención, se considera buena práctica que los especialistas en cuidados intensivos (médicos, enfermeras, fisioterapeutas/terapeutas respiratorios) dirijan y/o apoyen externa o internamente la atención en estos servicios y otros de expansión de acuerdo con el volumen de pacientes.
- •
Se recomienda que las áreas críticas (UCI intermedia o áreas de expansión) sean atendidas por talento humano entrenado idealmente especializado. No se deben exigir los requisitos de talento humano para UCI contenido en la norma de habilitación teniendo en cuenta la medida excepcional por la pandemia.
Dicho talento humano debería estar integrado idealmente por:
- •
Intensivistas liderando presencial o virtualmente el área de expansión.
- •
Enfermeras y fisioterapeutas/terapeutas respiratorios intensivistas con asistencia presencial o virtual acompañando a los turnos de menor experiencia.
- •
Especialistas de disciplinas diferentes a cuidados intensivos (internistas, anestesiólogos, cirujanos con entrenamiento en cuidados intensivos) para turnos no mayores de 12h.
- •
Intensivistas pediatras con entrenamiento en la atención del paciente adulto crítico para turnos no mayores de 12h.
- •
Residentes de medicina crítica y cuidados intensivos, medicina interna y anestesia.
- •
Médicos generales (prioritariamente con experiencia en UCI), enfermeras y fisioterapeutas/terapeutas respiratorios.
- •
Auxiliares de enfermería.
- •
Personal de servicios generales y administrativos.
- •
Personal de apoyo: fuerzas armadas, ejército, base naval que apoye traslados y proceso de pronación (si hay crisis de atención y disminución de la disponibilidad del personal sanitario).
En la figura 1 se muestra, resumido, un esquema operativo de acuerdo con el modelo, los escenarios y los recursos, clasificando las áreas por connotación térmica de acuerdo con la concentración de pacientes COVID-19 y la necesidad de formación del talento y la tecnología requerida.
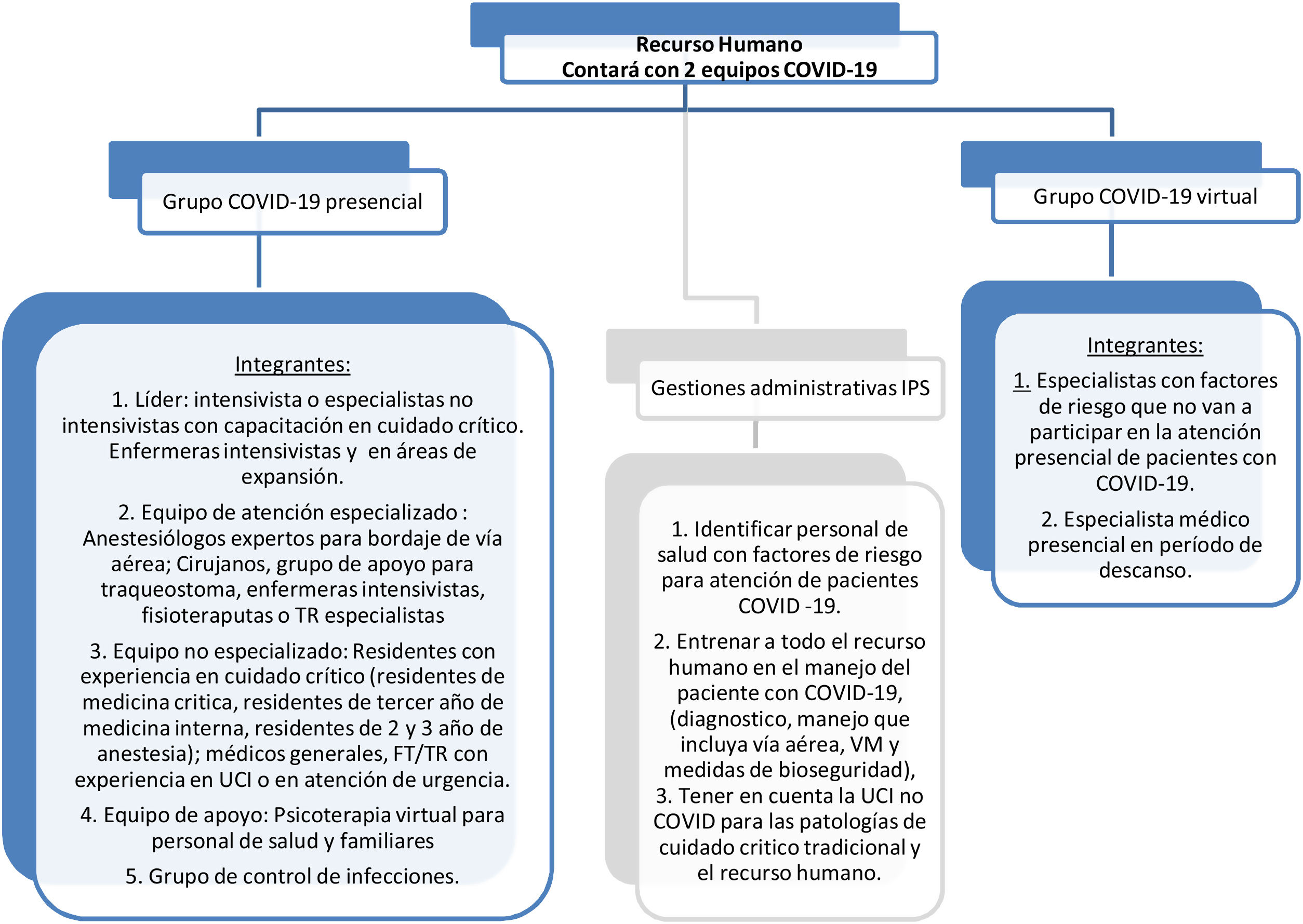
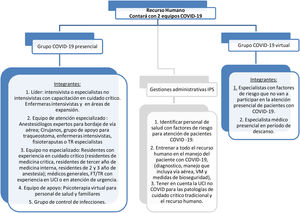
Conformación de los grupos COVID-19Para enfrentar la alta demanda que implicaría el potencial pico epidémico COVID-19 sobre la limitada capacidad de oferta de cuidados críticos se sugiere, como buena práctica, optimizar el recurso humano multidisciplinario al interior de las instituciones, adoptando una estrategia de diferenciación con un grupo COVID-19 presencial y un grupo COVID-19 virtual; se deben definir sus integrantes, el área de atención y las situaciones específicas adaptadas a las áreas críticas (figs. 2 y 3, tabla 2). Se recomienda que el equipo multidisciplinario de expertos en cuidado crítico (especialistas en medicina crítica y cuidados intensivos) esté liderando ambas modalidades: la presencial y la virtual.
Recomendaciones sobre el recurso humano en las instituciones prestadoras de servicios (IPS) en la pandemia COVID-19
| 1. Cada institución debe crear grupos de trabajo para evitar el agotamiento físico y el riesgo de infección al personal de salud expuesto a la atención de COVID-19Plan de acción:• Grupos de trabajo rotatorio para intubación• Grupo de trabajo para pronación (en horario fijo), integrado por médico especialista, enfermera, auxiliar, FT/TR y una persona de servicios generales• Grupos de trabajo rotatorio para toma de muestra (fisioterapeutas, jefes y personal de laboratorio de cada institución, según protocolo de cada IPS) en horarios fijos | 2. Garantizar salas específicas de atención COVID-19 y zonas de expansión, considerando la disponibilidad del recurso humano con que se cuenta y nueva vinculaciónDe acuerdo con el número de personal en turno, se deben garantizar elementos de protección personal completa para atención segura (ver apartado de elementos de protección)La colocación y el retiro de los EPP deben hacerse por pares o grupos mayores para garantizar un uso seguro de estos elementosConsiderar alojamiento para personal que no puede regresar a casa |
| 3. Elaborar un cuadro de turno que permita que todo el personal rote cada 15días (para evitar infección por período de incubación) y en turnos de 24h dos días libres. (Tener en cuenta incapacidades en el personal que trabaja.) | 4. Apoyo psicológico y moral por el aumento de la carga laboral que se va a presentar (considerar apoyo virtual)El personal que trabaja en otra institución deberá evitar la infección cruzada, por lo que debe atender las siguientes recomendaciones:• Bañarse e higienizar los zapatos al ingresar a la nueva institución y cambiar el uniforme de trabajo por uno limpio |
| 5. Se mantendrá la UCI cerrada (no visitas en paciente ventilado y no ventilado)Se activará un programa de información a familiares por vía telefónica 2 a 3 veces al día de acuerdo con el protocolo de cada institución | 6. Comunicar al ingreso de forma clara y compasiva a los familiares de pacientes que ellos son contactos estrechos y podrían cumplir criterios de definición caso 4, para lo cual se tendrán en cuenta los lineamientos de manejo del Ministerio |
| 7. En situaciones de crisis se recomienda tener listado de personal de salud de otros sitios que pudieran trabajar como refuerzo | 8. Este recurso adicional de trabajadores de la salud lo deberá asumir el gobierno |
Los integrantes de los equipos multidisciplinarios pueden tener asignados roles específicos de acuerdo con sus competencias (p.ej., delegación de atención de vía aérea a anestesiólogos, cirujanos para realización de toracostomías y traqueostomías, con el fin de disminuir el error y la aerolización durante los procedimientos).
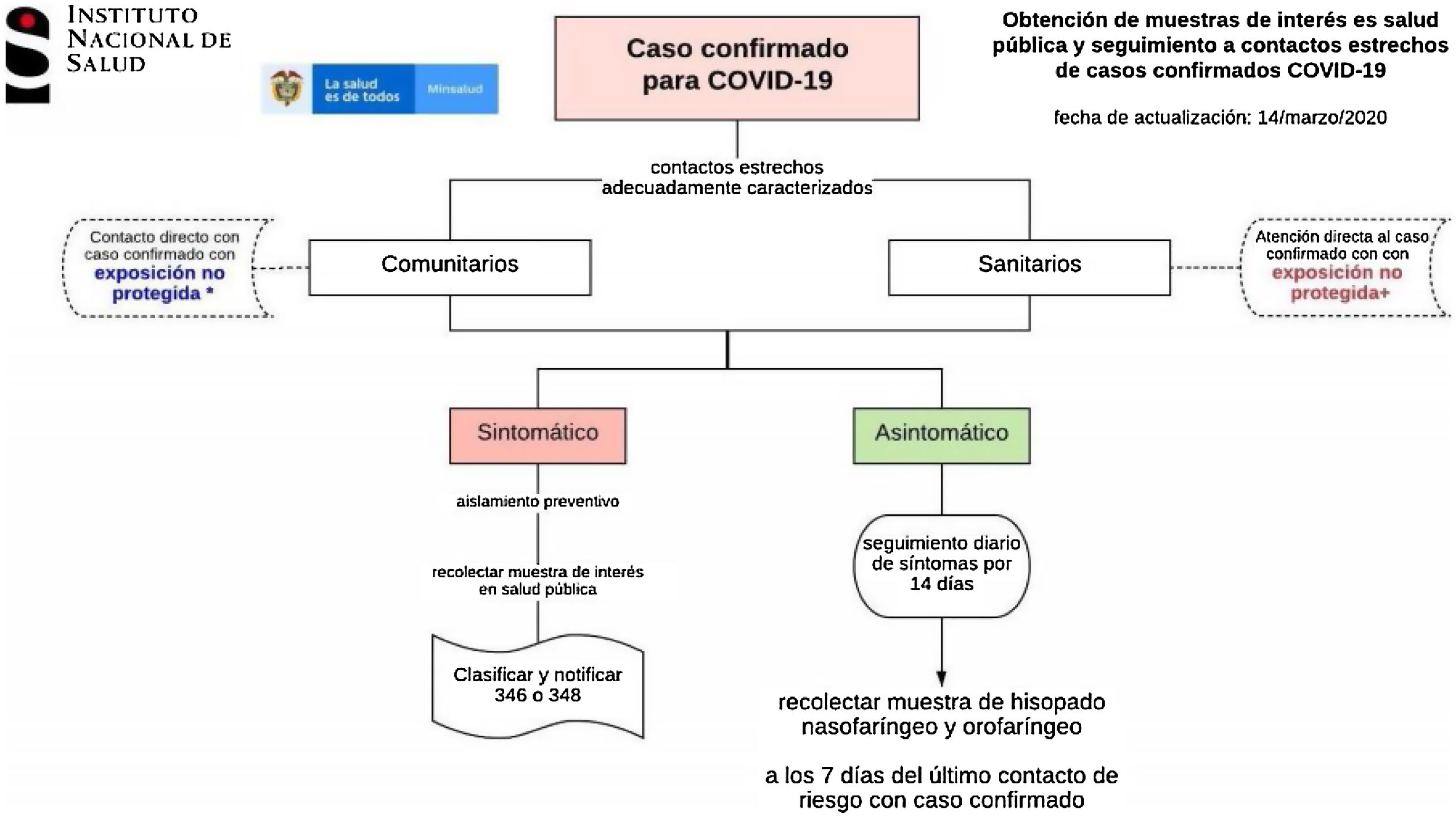
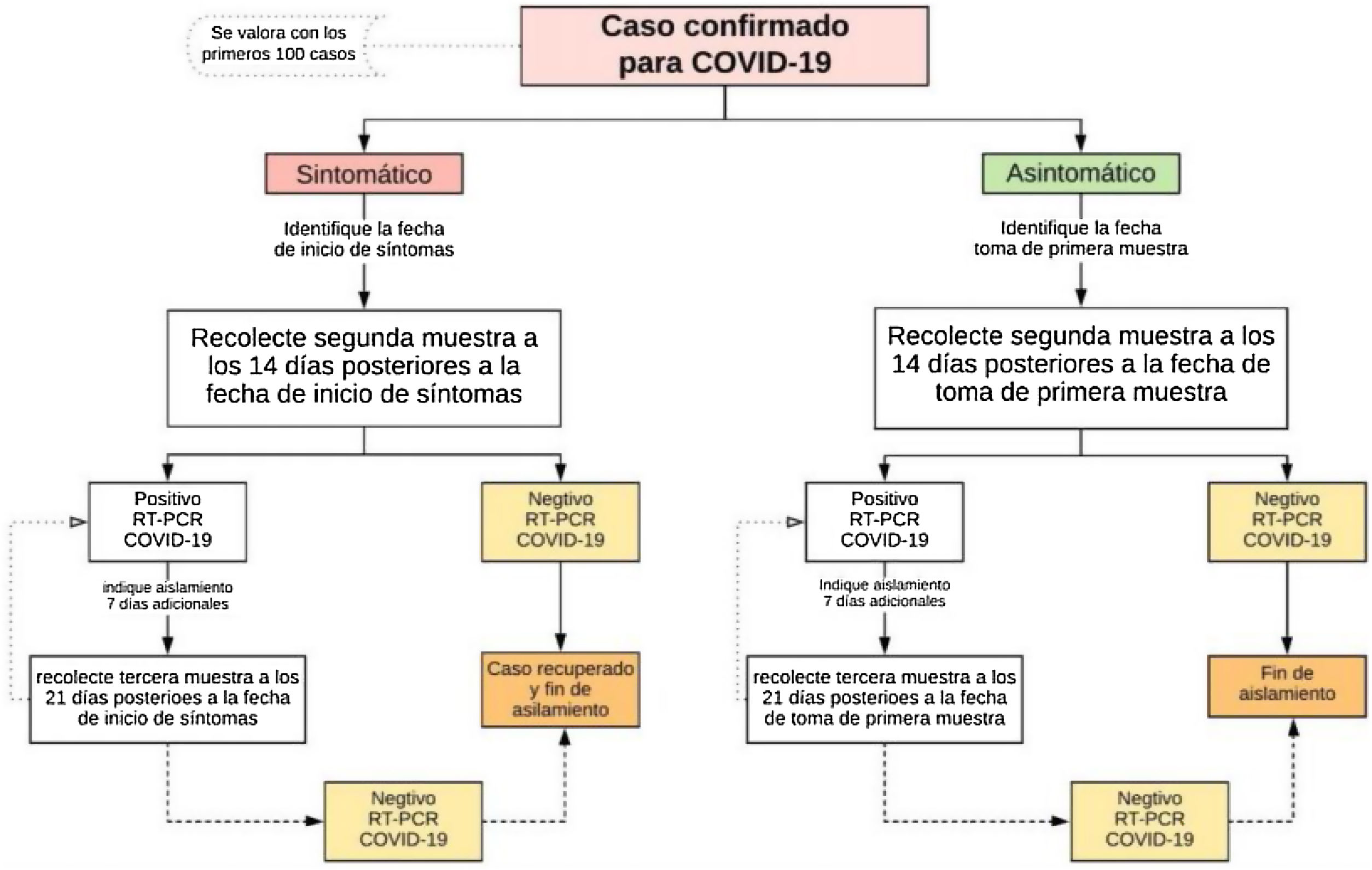
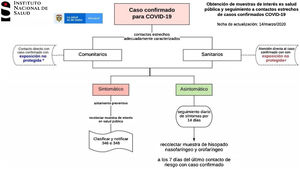
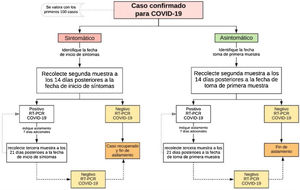
Capítulo 2. Definición de caso COVID-19Recomendamos acogerse a las directrices del Ministerio de Salud y Protección (ht tp://ww w.ins.gov.co/Noticias/Paginas/Coronavirus.aspx), la cual está sujeta a los cambios generados por el comportamiento de la enfermedad en el territorio nacional (tabla 3, figs. 4 y 5)1.
- •
Caso confirmado. Persona que cumple la definición de caso probable (del presente anexo) y tenga un resultado positivo para nuevo coronavirus 2019 (COVID-19) mediante rt-PCR en tiempo real.
- •
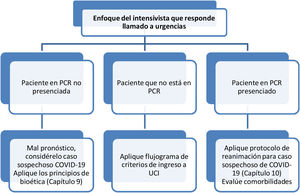
Insuficiencia respiratoria aguda grave y parada cardiorrespiratoria inusitada. Eventos críticos tales como insuficiencia respiratoria aguda o parada cardiorrespiratoria inusitada en áreas críticas extramurales a la UCI; se recomienda a los respondientes asumir como caso sospechoso COVID-19 y que la atención y/o procedimientos médicos se realicen bajo medidas de protección personal en modo e intensidad ajustados a los requerimientos (fig. 6).
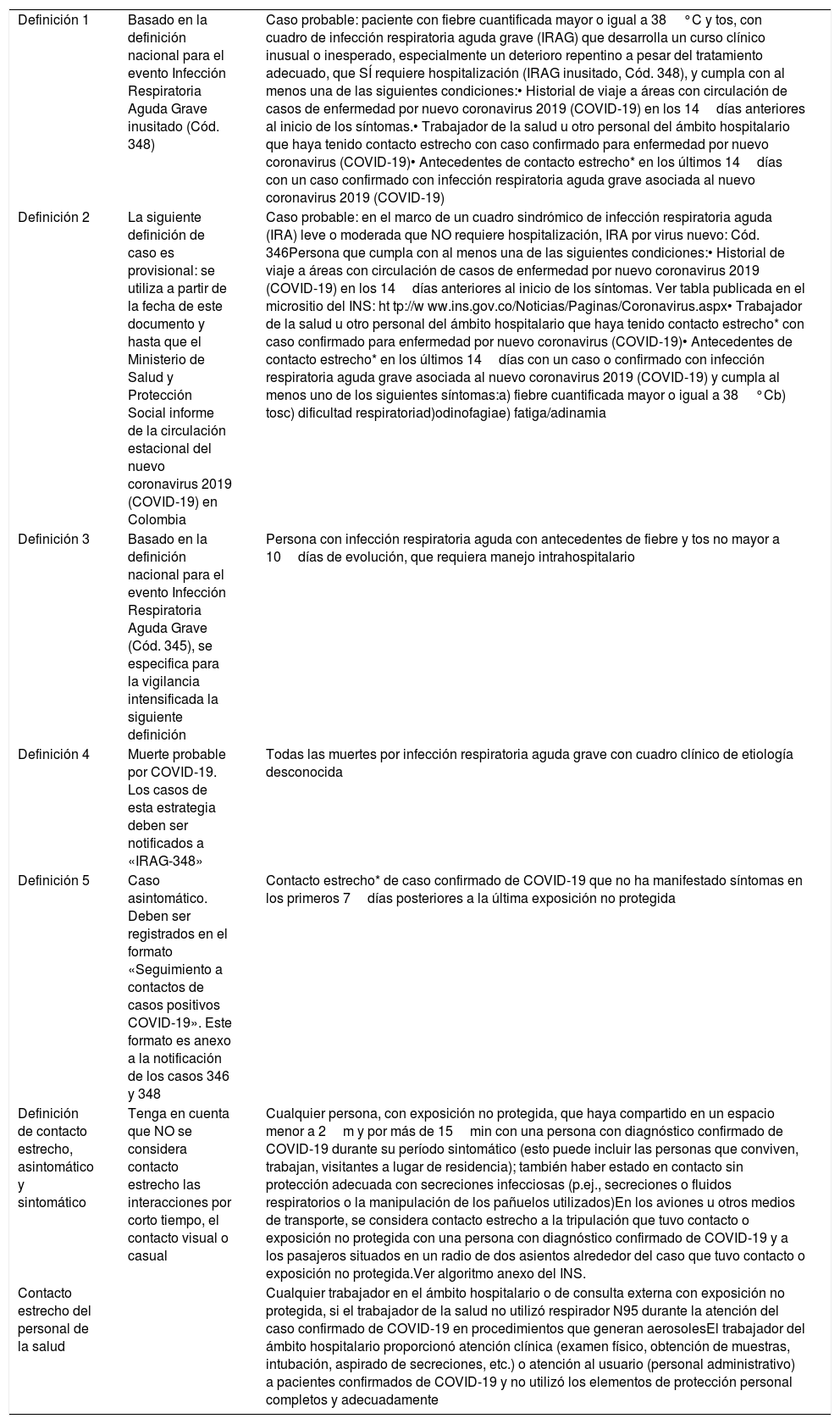
Definiciones operativas de caso a 26 de marzo de 2020
| Definición 1 | Basado en la definición nacional para el evento Infección Respiratoria Aguda Grave inusitado (Cód. 348) | Caso probable: paciente con fiebre cuantificada mayor o igual a 38°C y tos, con cuadro de infección respiratoria aguda grave (IRAG) que desarrolla un curso clínico inusual o inesperado, especialmente un deterioro repentino a pesar del tratamiento adecuado, que SÍ requiere hospitalización (IRAG inusitado, Cód. 348), y cumpla con al menos una de las siguientes condiciones:• Historial de viaje a áreas con circulación de casos de enfermedad por nuevo coronavirus 2019 (COVID-19) en los 14días anteriores al inicio de los síntomas.• Trabajador de la salud u otro personal del ámbito hospitalario que haya tenido contacto estrecho con caso confirmado para enfermedad por nuevo coronavirus (COVID-19)• Antecedentes de contacto estrecho* en los últimos 14días con un caso confirmado con infección respiratoria aguda grave asociada al nuevo coronavirus 2019 (COVID-19) |
| Definición 2 | La siguiente definición de caso es provisional: se utiliza a partir de la fecha de este documento y hasta que el Ministerio de Salud y Protección Social informe de la circulación estacional del nuevo coronavirus 2019 (COVID-19) en Colombia | Caso probable: en el marco de un cuadro sindrómico de infección respiratoria aguda (IRA) leve o moderada que NO requiere hospitalización, IRA por virus nuevo: Cód. 346Persona que cumpla con al menos una de las siguientes condiciones:• Historial de viaje a áreas con circulación de casos de enfermedad por nuevo coronavirus 2019 (COVID-19) en los 14días anteriores al inicio de los síntomas. Ver tabla publicada en el micrositio del INS: ht tp://w ww.ins.gov.co/Noticias/Paginas/Coronavirus.aspx• Trabajador de la salud u otro personal del ámbito hospitalario que haya tenido contacto estrecho* con caso confirmado para enfermedad por nuevo coronavirus (COVID-19)• Antecedentes de contacto estrecho* en los últimos 14días con un caso o confirmado con infección respiratoria aguda grave asociada al nuevo coronavirus 2019 (COVID-19) y cumpla al menos uno de los siguientes síntomas:a) fiebre cuantificada mayor o igual a 38°Cb) tosc) dificultad respiratoriad)odinofagiae) fatiga/adinamia |
| Definición 3 | Basado en la definición nacional para el evento Infección Respiratoria Aguda Grave (Cód. 345), se especifica para la vigilancia intensificada la siguiente definición | Persona con infección respiratoria aguda con antecedentes de fiebre y tos no mayor a 10días de evolución, que requiera manejo intrahospitalario |
| Definición 4 | Muerte probable por COVID-19. Los casos de esta estrategia deben ser notificados a «IRAG-348» | Todas las muertes por infección respiratoria aguda grave con cuadro clínico de etiología desconocida |
| Definición 5 | Caso asintomático. Deben ser registrados en el formato «Seguimiento a contactos de casos positivos COVID-19». Este formato es anexo a la notificación de los casos 346 y 348 | Contacto estrecho* de caso confirmado de COVID-19 que no ha manifestado síntomas en los primeros 7días posteriores a la última exposición no protegida |
| Definición de contacto estrecho, asintomático y sintomático | Tenga en cuenta que NO se considera contacto estrecho las interacciones por corto tiempo, el contacto visual o casual | Cualquier persona, con exposición no protegida, que haya compartido en un espacio menor a 2m y por más de 15min con una persona con diagnóstico confirmado de COVID-19 durante su período sintomático (esto puede incluir las personas que conviven, trabajan, visitantes a lugar de residencia); también haber estado en contacto sin protección adecuada con secreciones infecciosas (p.ej., secreciones o fluidos respiratorios o la manipulación de los pañuelos utilizados)En los aviones u otros medios de transporte, se considera contacto estrecho a la tripulación que tuvo contacto o exposición no protegida con una persona con diagnóstico confirmado de COVID-19 y a los pasajeros situados en un radio de dos asientos alrededor del caso que tuvo contacto o exposición no protegida.Ver algoritmo anexo del INS. |
| Contacto estrecho del personal de la salud | Cualquier trabajador en el ámbito hospitalario o de consulta externa con exposición no protegida, si el trabajador de la salud no utilizó respirador N95 durante la atención del caso confirmado de COVID-19 en procedimientos que generan aerosolesEl trabajador del ámbito hospitalario proporcionó atención clínica (examen físico, obtención de muestras, intubación, aspirado de secreciones, etc.) o atención al usuario (personal administrativo) a pacientes confirmados de COVID-19 y no utilizó los elementos de protección personal completos y adecuadamente |
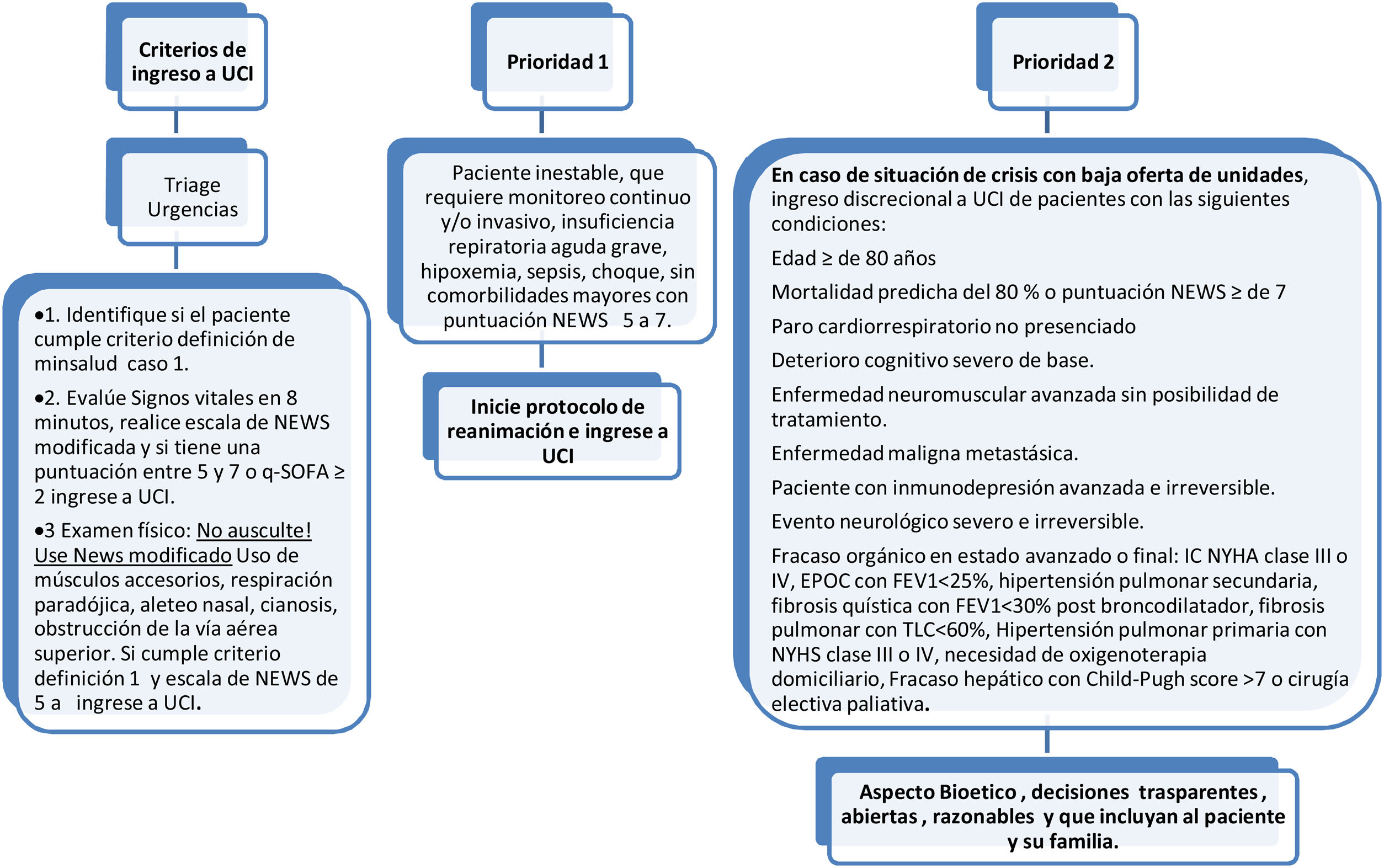
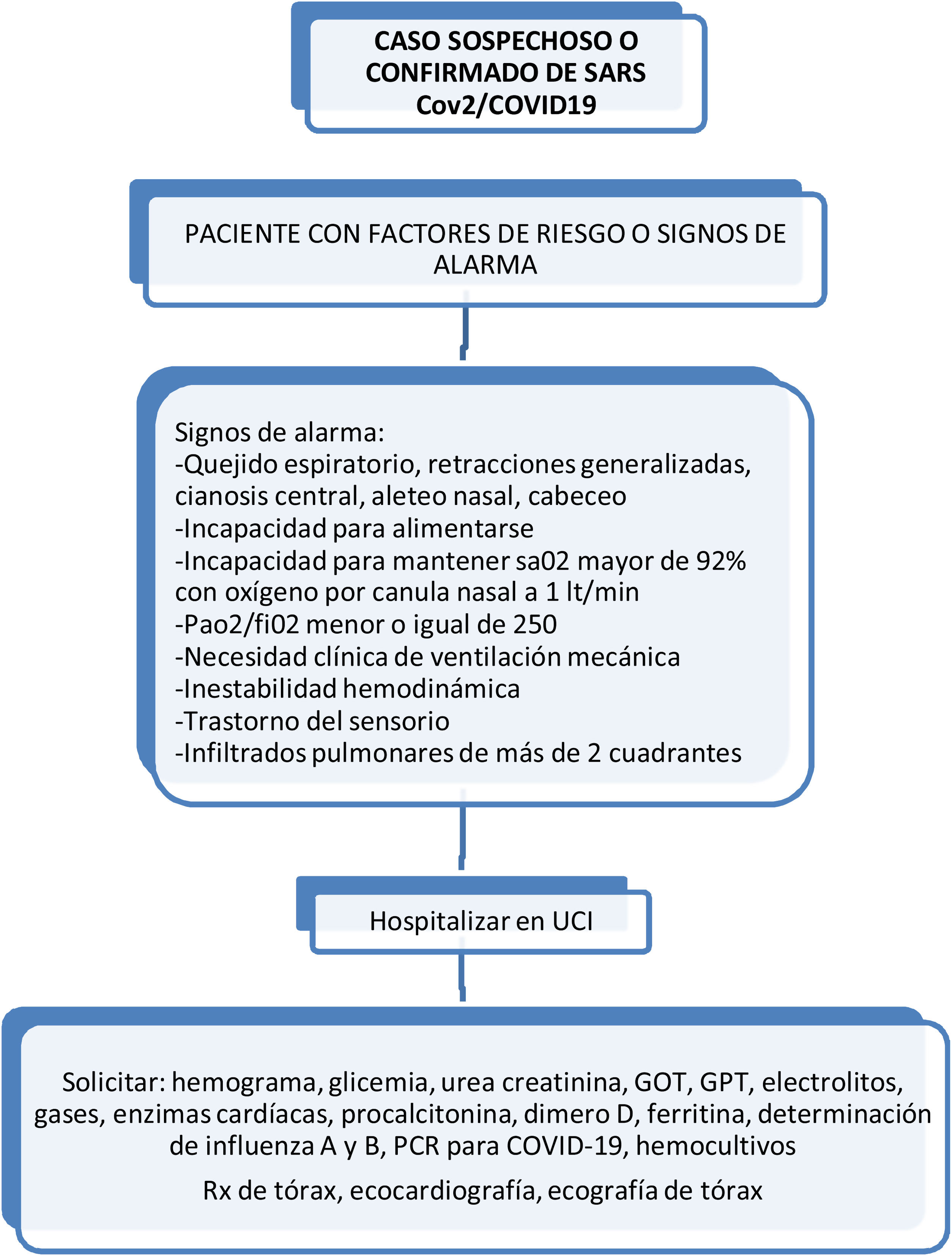
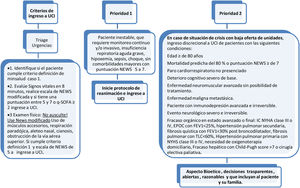
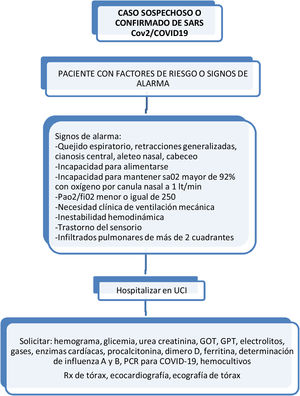
El ingreso a UCI debe acogerse a los criterios habituales, científicos y éticos, bajo el rigor de «idoneidad clínica», tomando en cuenta parámetros como2: gravedad de la enfermedad, presencia de comorbilidades (severidad, clase funcional), potencial de recuperabilidad, deseo del paciente (o la familia), equidad distributiva y uso de las escalas de severidad NEWS modificado y adaptado y qSOFA (tablas 4-6)3,4.
Escala NEWS. Reglas de predicción de peligro para pacientes COVID-19. Parámetros fisiológicos
| Parámetros | 3 | 2 | 1 | 0 | 1 | 2 | 3 |
|---|---|---|---|---|---|---|---|
| Edad | < 65 | ≥ 65 | |||||
| Frecuencia respiratoria | < 8 | 9-11 | > 25 | ||||
| Saturación de oxígeno | < 91 | 92-93 | 94-95 | > 96 | |||
| Cualquier suplencia de oxígeno | Sí | No | |||||
| Presión arterial sistólica | < 90 | 91-100 | 101-100 | 111-219 | > 220 | ||
| Frecuencia cardíaca | < 40 | 41-50 | 51-90 | 91-110 | 111-130 | > 131 | |
| Temperatura | < 35,0 | 35,1-36 | 36,1-38 | 38-39 | > 39 |
Extraída de Novel coronavirus infection during the 2019–2020 epidemic: Preparing intensive care units — the experience in Sichuan Province, China.
Nota: se debe considerar el cambio de la saturación en relación con las ciudades en alturas por encima del nivel del mar.
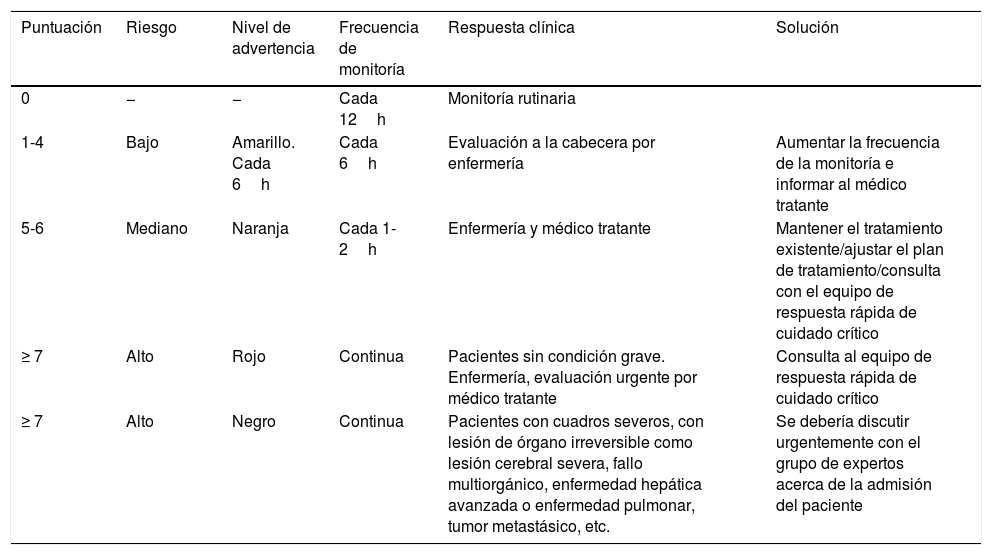
Escala NEWS. Interpretación
| Puntuación | Riesgo | Nivel de advertencia | Frecuencia de monitoría | Respuesta clínica | Solución |
|---|---|---|---|---|---|
| 0 | − | − | Cada 12h | Monitoría rutinaria | |
| 1-4 | Bajo | Amarillo. Cada 6h | Cada 6h | Evaluación a la cabecera por enfermería | Aumentar la frecuencia de la monitoría e informar al médico tratante |
| 5-6 | Mediano | Naranja | Cada 1-2h | Enfermería y médico tratante | Mantener el tratamiento existente/ajustar el plan de tratamiento/consulta con el equipo de respuesta rápida de cuidado crítico |
| ≥ 7 | Alto | Rojo | Continua | Pacientes sin condición grave. Enfermería, evaluación urgente por médico tratante | Consulta al equipo de respuesta rápida de cuidado crítico |
| ≥ 7 | Alto | Negro | Continua | Pacientes con cuadros severos, con lesión de órgano irreversible como lesión cerebral severa, fallo multiorgánico, enfermedad hepática avanzada o enfermedad pulmonar, tumor metastásico, etc. | Se debería discutir urgentemente con el grupo de expertos acerca de la admisión del paciente |
- •
Se recomienda adoptar rigurosamente los criterios de caso confirmado, probable y sospechoso vigentes. Ingresar a las áreas críticas (UCI o expansión) un paciente que no califica como sospechoso o confirmado reduce la capacidad de respuesta hospitalaria y expone al paciente al contagio (fig. 7).
- •
Con el propósito de facilitar la decisión de ingreso a UCI por nivel de prioridad recomendamos que la evaluación clínica por parte del intensivista (o especialista del área crítica) esté apoyada por la adopción de una escala objetiva de alerta temprana como el Puntaje-Score NEWS (National Early Warning Score) y/o qSOFA (tablas 4 y 5). La escala NEWS fue obtenida y validada a partir de la información demográfica, clínica y de laboratorio sobre todos los pacientes con A/H7N9 en China. El puntaje es una versión modificada de NEWS, edad ≥65años agregada como un factor de riesgo independiente basado en los informes recientes (tablas 4 y 5).
Con base en el Score NEWS5, se establecen el grado de riesgo, las categorías de alerta, la intensidad del monitoreo y la comunicación con el equipo de alerta temprana.
Decisiones modificadas del documento original adaptadas para Colombia de acuerdo con la escala de puntación:
- A.
Score 0: manejo domiciliario bajo aislamiento y advertencia de informar por la aparición de signos de alerta.
- B.
Score 1: manejo domiciliario y seguimiento (monitoreo) clínico en casa.
- C.
Score 2-4: sala de hospitalización.
- D.
Score 5-7: cuidado intermedio (para Colombia, intensivos-área de atención COVID-19).
- E.
Score ≥ 7 sin condición extremadamente grave o irreversible: alta probabilidad de recuperación, trasladar a cuidados intensivos.
- F.
Score ≥ 7 grave y datos de irreversibilidad o enfermedad terminal: sugerimos consultar a experto en bioética, informe a la familia y que no ingrese a UCI.
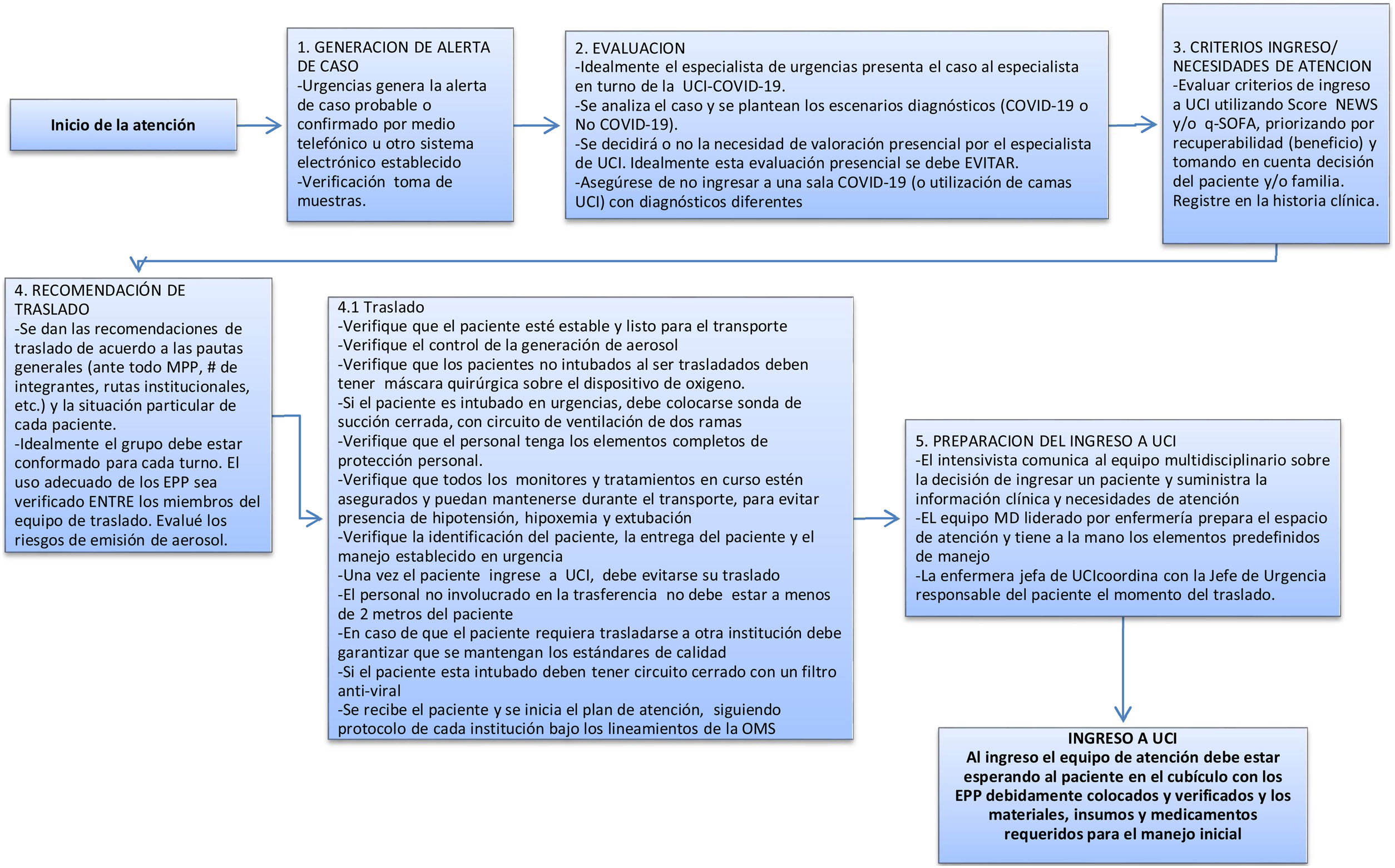
Para el ingreso del paciente a las áreas de atención críticas se recomienda implementar un procedimiento sistemático, como el establecido en la figura 8.
Nota: Si el paciente ingresa remitido de otra institución, debe ingresar por triage respiratorio y realizar los mismos pasos de la ruta de atención. Pero si su condición es crítica, se debe seguir el proceso seguro para ingreso directo a la UCI.
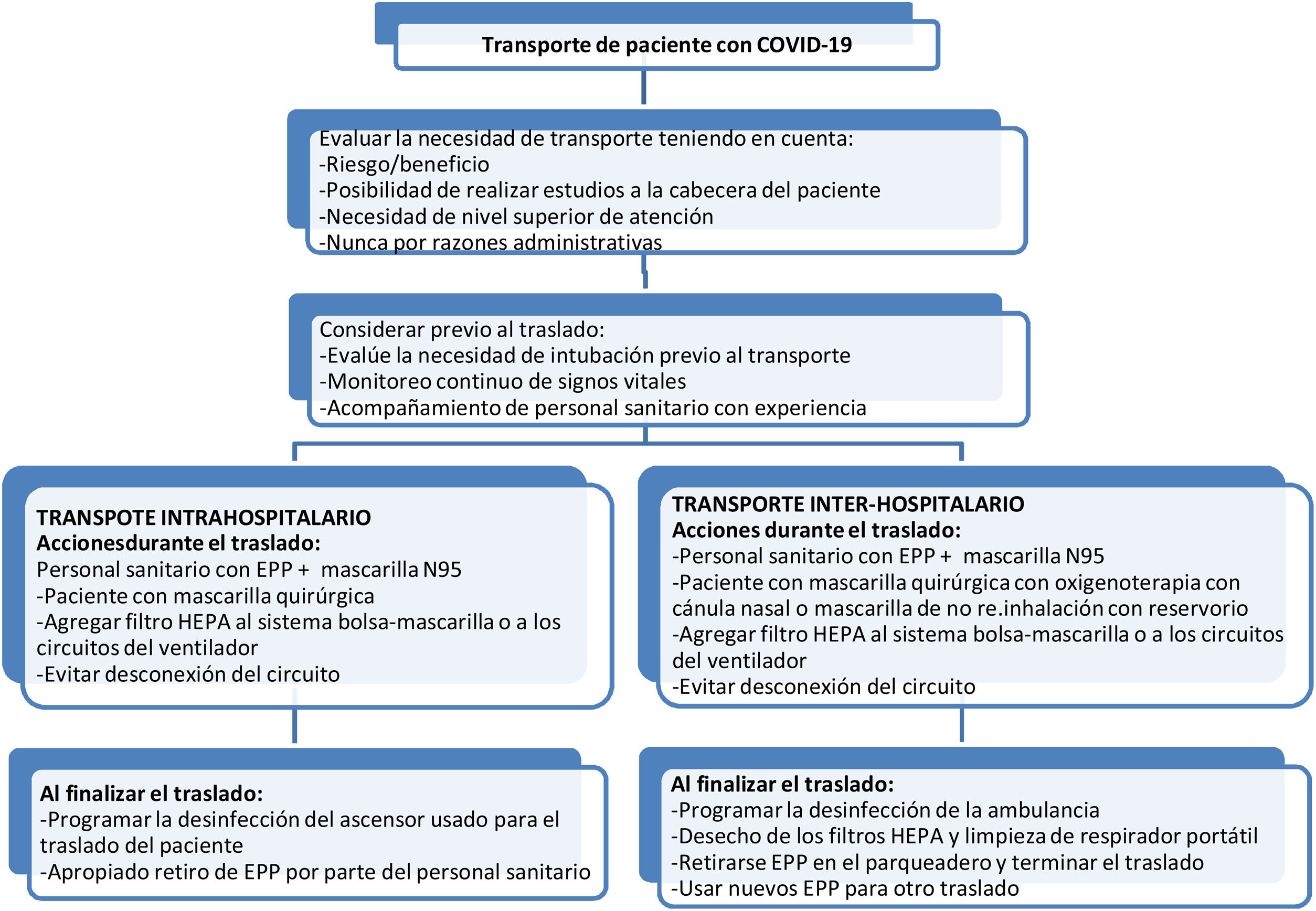
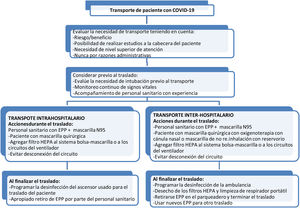
Traslado intra e inter-hospitalario de pacientes con COVID-19Se recomienda que el traslado intrahospitalario sea decidido y liderado por el intensivista o especialista del servicio, bajo un protocolo (tabla 7 y fig. 9) y verificado por lista de chequeo6. Una vez realizado el ingreso a la UCI, se recomienda no movilizar el paciente fuera de su espacio de atención, salvo por situaciones altamente justificadas y decidido por el intensivista líder del servicio7.
Recomendaciones de buena práctica para el traslado
| • El traslado de pacientes con casos sospechosos o confirmados de COVID-19 se puede presentar entre servicios a nivel hospitalario o entre instituciones con diferentes niveles de atención |
| • Evitar el traslado de estos pacientes el máximo posible, a menos que sea imprescindible, teniendo en cuenta el riesgo/beneficio. Considerar el traslado interhospitalario solo con la necesidad perentoria de mayor nivel de atención y nunca por temas administrativos |
| • El personal sanitario que realice el traslado debe contar con todos los EPP, considerando este traslado como de ALTO RIESGO de transmisión vírica. Utilice mascarilla quirúrgica o N-95, de acuerdo con el riesgo de aerolización |
Describiremos este capítulo basado en la exigencia del mayor estándar de protección en una patología potencialmente fatal y de alta transmisibilidad por contacto (directo e indirecto), gotas y aerosoles, para el personal sanitario. A marzo 30 de 2020, la directora adjunta del Centro de Coordinación de Alertas y Emergencias Sanitarias, María José Sierra, ha detallado que 12.298 profesionales sanitarios han dado positivo por coronavirus desde el inicio de la epidemia en España, lo que representa el 14,4% del total de contagiados (85.195). A diferencia de la publicación de JAMA 2020 de China con reporte de 72.134 casos8, informa que el 3,8% (1.716) del personal de salud que estuvo en contacto con los pacientes y se infectó, por esto la importancia de tener los elementos de protección completa para la atención, sin contar con el porcentaje de infectados al inicio de la pandemia en otros países, pudiendo sugerir la importancia de los EPP completos.
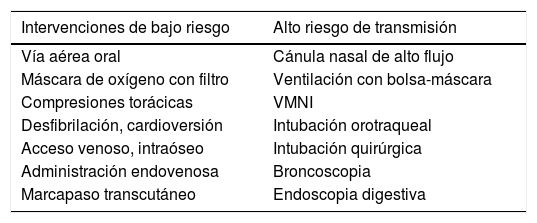
La intensidad de la protección en las áreas críticas está relacionada con las características de la infraestructura física, el modelo de atención (individual o centralizado) y el tipo de procedimientos que se le van a realizar al paciente (tablas 8-11).
Riesgo de transmisión de acuerdo a las intervenciones
| Intervenciones de bajo riesgo | Alto riesgo de transmisión |
|---|---|
| Vía aérea oral | Cánula nasal de alto flujo |
| Máscara de oxígeno con filtro | Ventilación con bolsa-máscara |
| Compresiones torácicas | VMNI |
| Desfibrilación, cardioversión | Intubación orotraqueal |
| Acceso venoso, intraóseo | Intubación quirúrgica |
| Administración endovenosa | Broncoscopia |
| Marcapaso transcutáneo | Endoscopia digestiva |
Adaptada de Tran et al. Aerosol generating procedures and risk of transmission of acute respiratory infection to healthcare workers: A systematic review. PLoS One. 2012;7(4):e35797.
Otros procedimientos que requieren minimización de riesgo de transmisión
| 1. Extubación y procedimientos relacionados como ventilación manual y succión abierta. Inducción de esputo | 2. Procedimientos de traqueostomía (inserción/succión abierta/extracción). Maniobra de pronación y reanimación cardiopulmonar |
| 3. Broncoscopia | 4. Cirugía y procedimientos post mortem |
| 5. Algunos procedimientos dentales (como la perforación de alta velocidad) | 6. BIPAP. Cánula nasal de alto flujo |
| 7. Ventilación oscilante de alta frecuencia | 8. Nebulización |
Recomendaciones para atención segura en UCI con y sin presión negativa. Estándar de alta protección
| 1. Se recomienda hacer uso del baño antes de comenzar el procedimiento |
| 2. Retire todos los accesorios, recoja el cabello (si es el caso) antes de vestirse |
| 3. Un líder entrenado en cada institución debe verificar los pasos correctos de colocación y retiro de los EPP para disminuir el riesgo de error y/o contaminación |
| 4. Lavado de manos según las técnicas de la OMS |
| 5. Colóquese un gorro protector para que cubra su cabello |
| 6. Colóquese el overol desechable completo que cubra zapatos y cabello |
| 7. Colóquese bata desechable encima del overol (si va a realizar procedimientos de intubación, toma de muestra u otros procedimientos que generen aerosol ya descritos anteriormente) |
- •
Aislamiento por contacto (directo e indirecto). Se refiere a todo lo que tocamos con nuestras manos principalmente. Se puede dar de dos formas:
- ∘
Vía directa: contacto directo con sangre, fluidos, mucosas o heridas entre un paciente y otro o con el personal de salud sin un intermediario objeto o persona.
- ∘
Via indirecta: requiere un intermediario, que podrá ser una persona o un objeto inanimado (superficies, equipos o instrumental).
- •
Aislamiento por gotas. Cuando la transmisión de microorganismos se produce mediante la expulsión de partículas (gotas) de 5 a 100μm (micrómetros) de diámetro desde la nariz o la boca, al toser o al estornudar, por parte de un paciente infectante o colonizado. Estas se proyectan a no más de un metro de distancia de quien las emite. También se pueden trasmitir de manera indirecta, por contacto.
- •
Aislamiento por aerosol (trasmisión por vía aérea). Microorganismos contenidos en partículas <5μm de diámetro que pueden mantenerse en suspensión en el aire durante periodos prolongados y son capaces de viajar impulsadas por corrientes de aire a distancias mayores que las gotas.
Recomendamos el adecuado y racional uso de los EPP a todo el personal con riesgo de infección (médico, enfermería, fisioterapeuta, trabajadores de oficios varios) dentro de las instituciones de salud con atención de pacientes con COVID-19, ajustado al riesgo de exposición9.
Colombia tiene una escasa disponibilidad de UCI con presión negativa. De tenerla, las guías sugieren que debe tener un recambio de 12 cambios de aire por hora o 160litros por paciente y estructura física (cubículos con puerta); sugerimos al intensivista documentar el recambio de aire en su unidad, si cuenta con presión negativa.
Atención segura en áreas críticasPara todas las modalidades de atención se deben fortalecer las medidas de precauciones (tabla 11). Es necesario cumplir con los estándares nacionales, establecidos en el «Manual de Medidas Básicas para Control de Infecciones en prestador de servicios de salud», Ley 9 de 1979, por la cual se dictan medidas sanitarias. Resolución 4445 de 1996, Numeral 310. «Cuartos para aislamiento de pacientes». Los cuartos destinados para aislamiento de pacientes deberán cumplir con las siguientes especificaciones:
- •
Cuartos privados que incluyan unidad sanitaria con ducha, con acceso directo.
- •
Deben contar con ventilación artificial que permita un mínimo de diez cambios de aire por hora.
- •
Deberá evitarse la circulación cruzada o la recirculación del aire entre el lugar de aislamiento y otras áreas del hospital, a menos que el aire pase a través de filtros de alta eficiencia.
- •
Se recomienda una antecámara entre el cuarto y el pasillo, especialmente en salas que alberguen usuarios en aislamiento estricto o por vía aérea, con el fin de proveer espacio para almacenamiento de elementos requeridos en estas áreas y reducir la posibilidad de propagación de agentes infecciosos cada vez que se abra la puerta del cuarto de aislamiento.
- •
La presión del aire de la antecámara en relación con el pasillo deberá ser levemente negativa, y preferiblemente tanto la antecámara como el cuarto de aislamiento deberán tener su propio sistema de entrada y salida del aire.
Proceda a colocación de guantes (algunos equipos utilizan dos pares de guantes) de acuerdo con la arquitectura de la unidad y el protocolo institucional.
El primer par de guantes deberá cubrir los puños del overol desechable y la bata.
Antes de entrar al cubículo, verifique con el líder que se cumplió a cabalidad con la lista de chequeo en cuanto a la colocación de implementos personales.
El overol y la bata desechable encima del overol se recomiendan a partir de las experiencias de países con unidades de alta concentración de COVID-19, en unidades sin presión negativa y de alto riesgo para producción de aerosoles, protegiendo el 100% de la superficie del sanitario (piel, cabello y zapatos). La bata se utiliza con el objetivo de proteger el overol, lo que disminuye el riesgo de agotar los elementos de protección personal.
Cada institución y cada operador deben verificar las características y la funcionalidad de la mascarilla protectora disponible (tabla 12).
- •
Mascarillas sin válvula de exhalación: cubra la totalidad de la mascarilla con ambas manos y exhale con fuerza. Si nota fugas de aire por sus bordes, reajuste la posición del respirador.
- •
Mascarillas con válvula de exhalación: cubra el respirador con ambas manos e inhale con energía. Deberá sentir una presión negativa dentro de la mascarilla. Si detecta alguna pérdida de presión o entrada de aire, reajuste la posición del respirador.
Colocación del respirador N95
| 1. La colocación del respirador N95 debe hacerse de forma segura, lo mismo que su retirada, evitando el riesgo de autocontaminación. Verifique el ajuste antes de entrar en el área contaminada. Para ello, realice las siguientes pruebas de ajuste: |
| 2. La mascarilla debe ser sostenida desde la parte externa y debe colocarse cubriendo desde la nariz hasta el mentón. Estire la banda superior sobre su cabeza dejándola en la parte posterior |
| 3. Estire la banda inferior sobre su cabeza y colóquela alrededor del cuello por debajo de las orejas |
| 4. Coloque las puntas de los dedos índice y medio de ambas manos en la parte superior del área metálica para la nariz y moldee esta parte a la forma de su nariz |
| 5. Cubra el frente del respirador con ambas manos, cuidando de no alterar la posición del respirador. |
| 6. Si no logra tener un buen ajuste facial, NO PROCEDA A LA ATENCIÓN DEL PACIENTE, NO ENTRE A LA HABITACIÓN |
| 7. Luego de colocar el tapaboca N95, en algunos grupos colocan una mascarilla quirúrgica sobre el N95 (sin evidencia). Luego proceda a la colocación de las gafas. Si el médico utiliza lentes formulados, debe fijarlos antes de colocarse las gafas de protección. Posteriormente, colóquese la visera o careta |
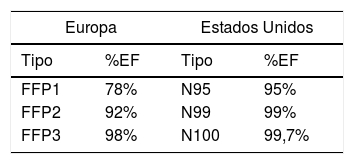
Justificación de N95. Para procedimientos de aislamiento o con posible generación de aerosoles infecciosos (Mycobacterium tuberculosis, sarampión, varicela, SARS, SARS-CoV-2) la OMS recomienda el uso de un respirador con una eficiencia de filtración de al menos el 95% para partículas de 0,5μm de diámetro, lo que equivale a una mascarilla N95 según normativa americana NIOSH. Como la normativa americana no equivale a la europea, este nivel de protección se queda entre la FFP2 y FFP3 (tablas 13 y 14). NIOSH11 recomienda el uso de filtros N95 o mejores para las exposiciones a la sílice cristalina en el aire a concentraciones menores o iguales que 0,5mg/m312. La norma europea establece tres categorías o niveles de protección de mascarillas.
Se sugiere utilizar el nivel máximo de protección para el personal que esté cuidando un paciente con enfermedad COVID-19 en UCI. Si la institución no cuenta con los elementos de máxima protección, en unidades de presión negativa se puede utilizar la estrategia de EPP sugerida en los lineamientos para prevención, control y reporte de accidente por exposición ocupacional al COVID-19 en instituciones de salud (marzo de 2020) que emite recomendaciones de EPP para personal de salud según el área de atención para COVID-19: Consenso IETS-ACIN13 publicado en la página web minisitio Nuevo Coronavirus COVID-19, Ministerio de Salud y Protección Social14, y las guías de la OMS y CDC.
Contacto directo con el paciente en procedimientos que generan aerosoles:
- •
Respirador N95.
- •
Visor, careta o gafas.
- •
Bata manga larga anti-fluido.
- •
Guantes no estériles.
- •
Vestido quirúrgico debajo de la bata que se retira al final del turno.
- •
Opcional gorro.
Ante una situación de carencia de EPP, se adelantan diferentes investigaciones sobre equivalencia de eficacia, reutilización y desinfección de los elementos de protección, especialmente respiradores N95. Aunque existen publicaciones con recomendaciones para la reutilización de EPP, no hay evidencia de la calidad de la protección más allá de la vida útil de los mismos; hay descripciones no probadas del uso prolongado de la mascarilla N95 en salas donde solo se atienden pacientes con COVID-19, mientras el respirador se mantenga seco y no haya contaminación externa del mismo15. La facultad de ingeniería de la universidad de Stanford publicó las recomendaciones de procesos de desinfección de las N95 probadas en el laboratorio16:
- •
No utilizar químicos a base de alcohol o cloro para desinfectar máscaras y respiradores, ya que reducen la carga estática en los filtros y algodones, reduciendo la eficacia de la filtración.
- •
Los procesos de desinfección que permiten la conservación de las características de los respiradores son:
- ∘
Desinfección por 30min en horno de aire caliente a 70°C (recomendado).
- ∘
Desinfección en cámara de luz ultravioleta por 30min (discrecional).
- ∘
Desinfección con vapor de agua hirviendo por 10min (discrecional).
El informe declara que los respiradores N95 pueden ser desinfectados por 5 ciclos; sin embargo, están en pruebas para determinar la eficacia después de 10-20 ciclos de uso y desinfección.
Retiro de elementos de protecciónTenga en cuenta que el momento de mayor riesgo de contaminación es el del retiro de los EPP. En las áreas de atención se recomienda contar con avisos visibles que indiquen claramente el paso a paso sobre el adecuado retiro de los elementos de protección, siendo supervisados por otro miembro del equipo (tabla 15).
Pasos para el retiro de los elementos de protección personal
| 1. Retire el primer par de guantes de la siguiente forma y deséchelo en la caneca roja |
| 2. Tome el borde del mismo guante por la cara externa y dele la vuelta completamente; para retirar el segundo guante, tómelo del puño y dele la vuelta completamente y deséchelo |
| 3. Higienice el segundo par de guantes con alcohol glicerinado al 75% o lávese las manos |
| 4. Retírese la bata desechable con anti-fluido, de la siguiente forma: |
| 5. Desate la cinta del cuello y luego la del cinturón |
| 6. Tire de las mangas para retirar la bata de forma que quede la parte externa hacia dentro |
| 7. Deséchela en la caneca roja |
| 8. Higienice nuevamente el segundo par de guantes con alcohol glicerinado al 75% o lávese las manos |
| 9. No se retire el overol. (Manténgalo puesto si usted está en UCI COVID o zona de expansión COVID.) |
| 10. Retírese la visera o careta abriendo bien los brazos e inclinándose hacia delante, tómela de la parte posterior, retírela y déjela en el sitio que corresponda de acuerdo con el protocolo de cada institución. Si esta va a hacer reutilizada, debe desinfectarse en una solución de hipoclorito de 1.000 partes por millón y dejar en la solución 30min para poder reutilizar. Recuerde no tocar la parte externa, que está contaminada |
| 11. Retírese el segundo par de guantes de la siguiente forma y deséchelo en la caneca roja: Tome el borde del mismo guante por la cara externa y dele la vuelta completamente; para retirar el segundo guante, tómelo del puño y dele la vuelta completamente y deséchelo |
| 12. Realice lavado de manos siguiendo la técnica de la OMS |
| 13. Salga de la habitación con el respirador N95, las gafas de protección ocular y el overol |
| 14. En la antecámara o en el espacio designado al salir de la habitación que depende de la infraestructura de cada UCI, retírese las gafas protectoras por las bandas y déjelas en una suspensión de alcohol al 75% o hipoclorito a una concentración de 1.000 partes por millón por 30min y luego pueden ser reutilizadas |
| 15. Realice lavado de manos siguiendo las técnicas establecidas por la OMS |
| 16. Si está en UCI solo de pacientes COVID sin presión negativa, de acuerdo con el protocolo escogido institucionalmente, puede continuar con el overol, gafas de protección y la N95, cuya vida útil es de 8 a 12h. La máscara quirúrgica se desechará en la caneca roja luego de valorar cada paciente |
| 17. Si va a revisar a otro paciente, usted tiene ya puesto el respirador FPP2 o N95, el overol y las gafas; inicie los pasos antes descritos |
| 18. Para la adherencia del paso de colocación y retiro de los EPP se deben realizar simulacros en la institución |
Si va a salir del área COVID, se indican las siguientes recomendaciones descritas en la tabla 16.
Pasos a seguir al salir del área COVID-19
| 1. Realice lavado de manos siguiendo las técnicas establecidas por la OMS |
| 2. Colóquese un par de guantes limpios |
| 3. Retírese el overol céfalo-caudal |
| 4. Realice lavado de manos siguiendo las técnicas establecidas por la OMS |
| 5. Retírese el N95 y deséchelo |
| 6. Retírese los guantes |
| 7. Realice lavado de manos siguiendo las técnicas establecidas por la OMS |
| 8. Dúchese si sale de sala COVID. (De acuerdo con el protocolo de cada institución.) |
| 9. Póngase un nuevo uniforme cuando salga de la COVID |
| 10. Durante su turno, si no va a estar en contacto nuevamente con el paciente con COVID-19, utilice mascarilla quirúrgica para protección por gotas; esta deberá desecharse si está humedecida o luego de 6h. Si se la va a retirar antes del tiempo, no la coloque en los bolsillos de las batas, o que cuelgue en su cuello: guárdela en bolsa de papel Kraft |
Se sugiere adoptar protocolos institucionales de seguridad ajustados a las condiciones de recursos e infraestructura de la institución (tabla 17), a la distinción de las áreas críticas y de expansión (COVID y No COVID), considerando como pilar de la decisión la seguridad del grupo sanitario.
- •
Se sugiere la estrategia de EPP de la OMS si no cuenta en su institución con la protección máxima en unidades con presión negativa.
- •
Se debe verificar que el EPP sea del tamaño correcto para el que lo va a utilizar y que esté disponible para garantizar atención segura.
- •
Debe mantenerse hidratado y asistir a los turnos en uniforme anti-fluido.
- •
En lo posible, dúchese y trate de cambiarse el uniforme antes de irse a su casa, de acuerdo con los protocolos de seguridad de cada institución.
- •
Higienice sus zapatos antes de ingresar a su casa con alcohol al 70% o hipoclorito 1.000 partes por millón.
- •
Limpie la superficie de su celular, computador y demás objetos personales antes de llegar a su casa con productos que contengan alcohol al 70% o más, como recomiendan las guías, o hipoclorito a una concentración de 1.000 partes por millón.
- •
Garantizar el entrenamiento a personal y su adherencia de manera permanente, el cual estará a cargo del líder asignado en cada turno.
Cuadro resumen. Equipo de protección personal para pacientes con COVID-19
| Equipo de protección | Ámbito de aplicación | |
|---|---|---|
| Nivel de protección: 3 | Gorro quirúrgico desechableMascarilla de alta eficiencia (N95), duración de la N95 de 8 a 12h. Medidas para prolongar su uso descritas: mantener libre de humedad, se podría proteger con una mascarilla quirúrgica colocada encima del N95, guardar en bolsa de papel marcadaUniforme de trabajo anti-fluidoUniforme protector desechable/anti-fluido (overol) según recurso de cada institución (si no cuenta con presión negativa)Guantes de látex desechables (3 pares)Dispositivos de protección respiratoria de cara completa (visera o careta) y gafas protectorasNota: el no protegerse el cuello genera riesgo de contaminación por contacto por vía directa con fluidos del paciente | Cuando el personal realiza procedimientos como intubación traqueal, traqueotomía, fibrobroncoscopia, endoscopia gastrointestinal, etc., ya que los pacientes pueden rociar secreciones respiratorias, fluidos corporales o sangreCuando el personal realiza procedimientos quirúrgicos en pacientes confirmados/sospechososCuando el personal realiza pruebas de ácido nucleico para COVID-19 |
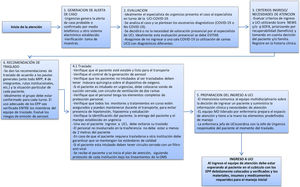
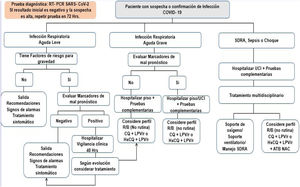
Recomendamos la adopción de un protocolo sistemático de evaluación diagnóstica y de seguimiento que incorpore aspectos clínicos, de definición operativa, de laboratorios e imágenes diagnósticas.
Presentación clínicaEn una cohorte retrospectiva de 138 pacientes ingresados en un hospital universitario de Wuhan, Wang et al.17 encontraron que las manifestaciones clínicas de COVID-19 según su frecuencia de presentación fueron: fiebre 83%, tos 82%, fatiga 31%, mialgias 11%, confusión 9%, cefalea 8%, rinorrea 4%, dolor torácico 2%, diarrea 2%, náuseas y vómitos 1%. La anosmia y la ageusia se presentan en una proporción no establecida.
Hallazgos de laboratorioEn una cohorte retrospectiva de 191 pacientes hospitalizados en 2 hospitales de Wuhan, 28% de ellos en estado crítico, Zhou et al.18 encontraron que el conteo de leucocitos fue normal en la mayoría de los pacientes (62%), observándose leucopenia <4,0×109/l más frecuente en quienes sobrevivieron, y el 76% de los que no sobrevivieron tenían linfopenia <0,8×109/l; la plaquetopenia <100.000 solo ocurrió en el 7% (20% en quienes sobrevivieron, p<0,0001). El nivel de albúmina promedio fue de 3,2g/dl (2,9 en no sobrevivientes, p<0,0001), con niveles de ALT y creatinina en rango de normalidad. Si bien la LDH fue en promedio de 300U/l en la población normal, quienes no sobrevivieron tenían niveles significativamente mayores (521, p<0,0001), e igual situación se observó con la ferritina, cuyo promedio general fue de 772μg/l, frente a 1.435μg/l en no sobrevivientes. Los niveles mayores de troponinaI y el tiempo de protrombina estuvieron más alterados en no sobrevivientes, y un nivel de dímeroD <0,5mg/dl se dio en el 43% de sobrevivientes versus el 7% de fallecidos (p<0,0001). En conclusión, la infección COVID-19 cursa con conteo de leucocitos normal, linfopenia, CK normal, cambios ligeros en ALT, con niveles altos de LDH, TnI y LDH, y el dímeroD más bajo estuvo asociado con mejor pronóstico.
Los niveles elevados de ferritina, especialmente en pacientes no sobrevivientes, así como de IL-6, sugieren la presencia de un síndrome de hiperinflamación aguda, similar a la linfohistiocitosis hemofagocítica secundaria (SHLH). Así mismo, los niveles elevados de dímeroD >1.000 se asocian a una mortalidad 18 veces superior. Estos hallazgos han determinado el uso de estos exámenes de laboratorio como screening en el ingreso a la UCI, sin que determinen hasta el momento la necesidad de intervención terapéutica como uso de esteroides sistémicos, anticoagulación o tratamientos dirigidos contra las citoquinas implicadas en este proceso19.
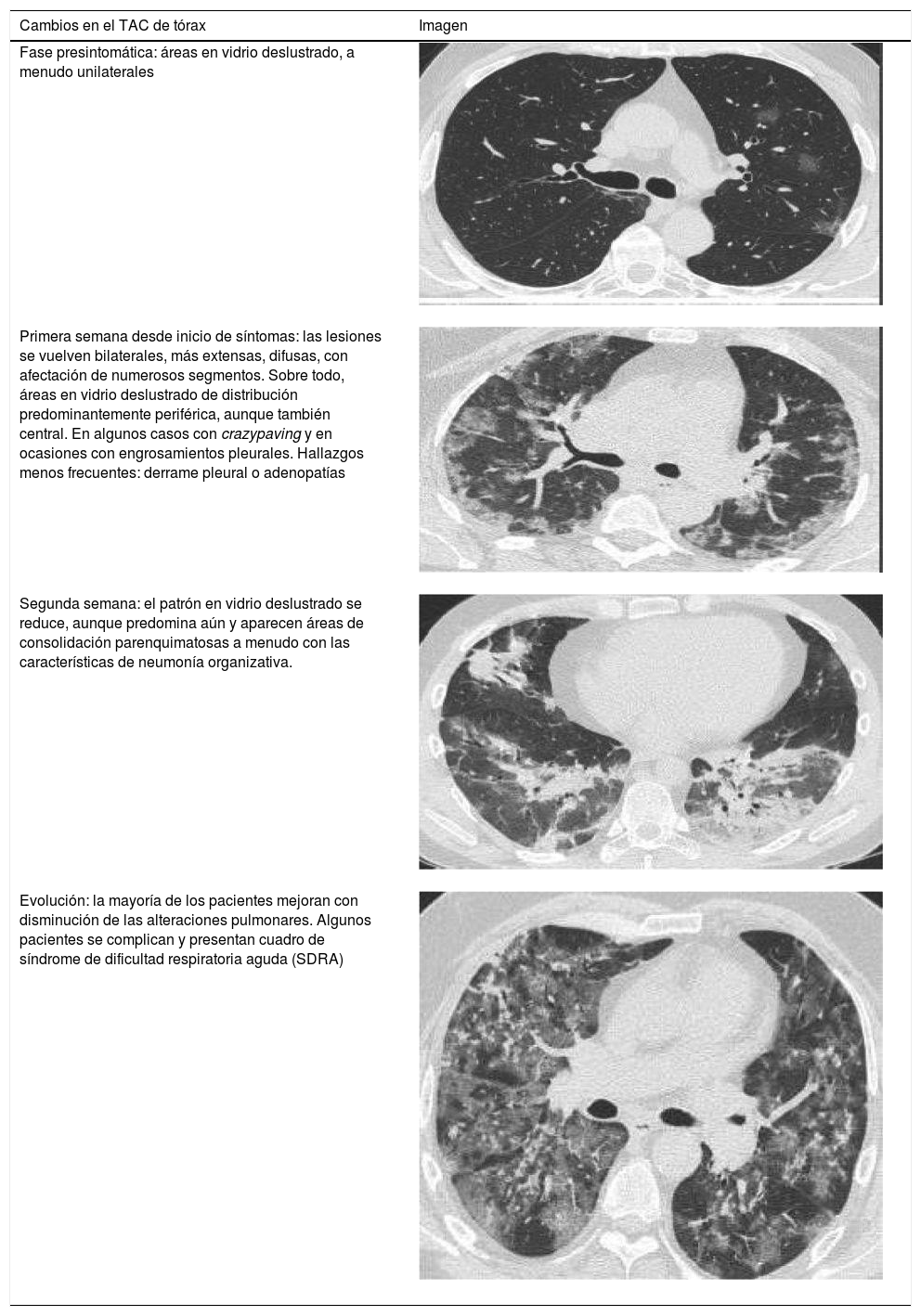
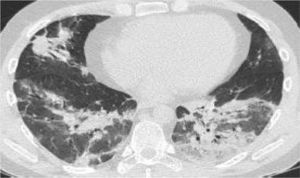
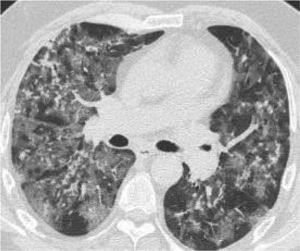
Criterios imagenológicosEl examen básico imagenológico inicial es la radiografía de tórax. Pero la tomografía de tórax permite una mejor caracterización de los hallazgos (tabla 18).
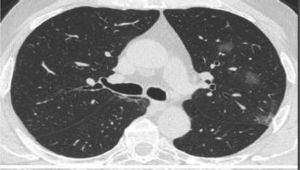
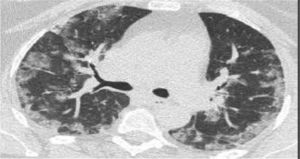
Cambios en la tomografía simple de tórax
| Cambios en el TAC de tórax | Imagen |
|---|---|
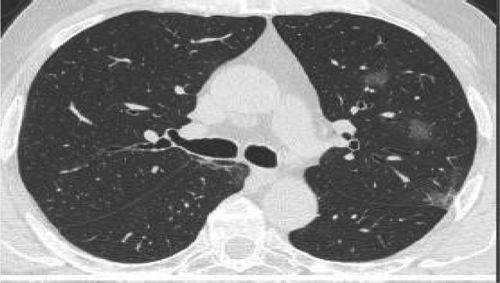
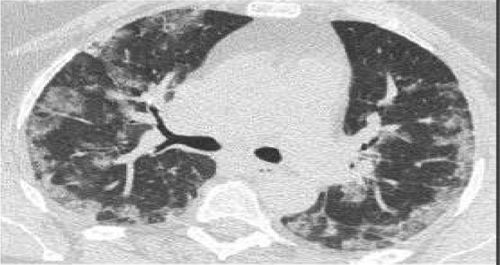
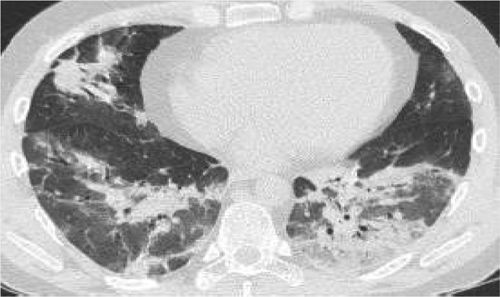
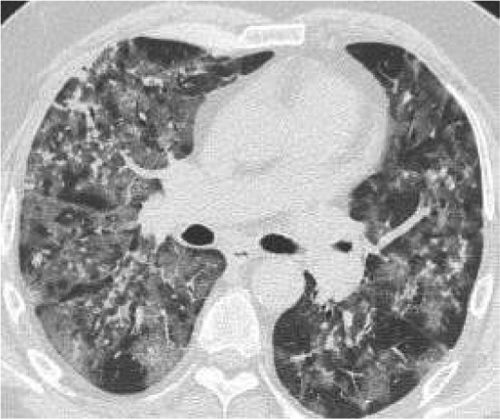
| Fase presintomática: áreas en vidrio deslustrado, a menudo unilaterales | |
| Primera semana desde inicio de síntomas: las lesiones se vuelven bilaterales, más extensas, difusas, con afectación de numerosos segmentos. Sobre todo, áreas en vidrio deslustrado de distribución predominantemente periférica, aunque también central. En algunos casos con crazypaving y en ocasiones con engrosamientos pleurales. Hallazgos menos frecuentes: derrame pleural o adenopatías | |
| Segunda semana: el patrón en vidrio deslustrado se reduce, aunque predomina aún y aparecen áreas de consolidación parenquimatosas a menudo con las características de neumonía organizativa. | |
| Evolución: la mayoría de los pacientes mejoran con disminución de las alteraciones pulmonares. Algunos pacientes se complican y presentan cuadro de síndrome de dificultad respiratoria aguda (SDRA) |
Se considera que la presencia de opacidades parenquimatosas (vidrio esmerilado/consolidación) de distribución periférica y predominio basal pueden sugerir el diagnóstico de neumonía por COVID-19 en un contexto clínico apropiado.
Criterios de realización de TAC- •
Recomendación de TAC de tórax simple. Se sugiere realizar TAC en pacientes con sospecha de neumonía COVID-19 con radiografía de tórax normal (considérelo si el paciente tiene síntomas, fiebre, dolor torácico y radiografía de tórax normal).
- •
Realizar TAC cuando las alteraciones radiológicas son inespecíficas y ameritan descartar diagnósticos alternos.
- •
No se sugiere realizar TAC para la evaluación pronóstica de la gravedad del paciente. Cuando el clínico lo solicita, se sugiere realizarlo desde la estancia inicial del paciente en el servicio de urgencias, para evitar la movilización innecesaria posterior.
A continuación se encuentran los link sugeridos para acceder a los aspectos de radiología de tórax, tomografía simple de tórax y ultrasonido pulmonar.
- •
Radiología COVID-19: ht tps://radiopaedia.org/articles/covid-19-3
- •
Hallazgos radiológicos en pacientes COVID-19: ht tps://pubs.rsna.org/doi/10.1148/radiol.2020200823
- •
Tomografía, casos clínicos de Italia: ht tps://w ww.sirm.org/category/senzacategoria
- •
Ultrasonido: los 5min sonográficos de neumonía viral: ht tps://vimeo.com/398253608
Para el proceso de la toma de muestra recomendamos consultar los lineamientos del Ministerio de Salud y Protección Social. Acceda al enlace del instructivo para la vigilancia en salud pública intensificada de infección respiratoria aguda asociada al nuevo coronavirus 2019 (COVID-19): ht tps://w ww.ins.gov.co/Noticias/Coronavirus/Lineamientos%20para%20la%20vigilancia%20por%20Laboratorio%20de%20virus%20respiratorios%2006.03.20.pdf
RecomendacionesSe sugiere estructurar un protocolo institucional para la evaluación diagnóstica y seguimiento de los pacientes con las consideraciones consignadas en la tabla 19.
Protocolo sistemático de evaluación diagnóstica y de seguimiento
| 1. | Evalúe por síntomas (fiebre y síntomas respiratorios) y los tiempos de evolución. Recuerde que >10% son afebriles. Su evolución puede ser rápida y llevar al paciente a la insuficiencia respiratoria y parada cardiorrespiratoria en corto tiempo |
| 2. | Para todo paciente que llegue en falla respiratoria aguda y/o paro cardiorrespiratorio, si no tiene un diagnóstico alternativo debe abordarlo con todas las medidas de PROTECCIÓN PERSONAL.No es lo habitual que los pacientes tengan alteraciones primarias en el estado de conciencia, ictericia, trastornos hemorrágicos o falla renal aguda. El cuadro sindromático no incluye rash cutáneo, mialgias intensas o dolor |
| 3. | Para efectos de definición de casos ingrese a la REF (definiciones operativas de caso, 20-marzo-2020): ht tp://ww w.ins.gov.co/Noticias/Paginas/Coronavirus.aspx. Le sugerimos estar atento a los cambios de acuerdo al comportamiento epidemiológico. Destacamos la definición 1 y 3 (ver tabla Definición de casos). |
| 3. | Realice panel respiratorio (FilmArray) y PCR SARS-CoV-2 para los pacientes graves en UCI. Si la prueba es negativa pero cumple con los criterios clínicos, epidemiológicos y de laboratorio, asuma el caso como COVID-19 hasta que no se demuestre lo contrario. Repita la prueba con una técnica alternativa a la inicial por personal entrenado y protegido en 72h |
| 4. | Todo paciente debe tener una evolución de SV, SpO2 (si es <92% inicie O2), gases arteriales, ECG de 12derivaciones, CH (no es usual anemia ni plaquetopenia; sí linfopenia, y habitualmente con leucocitos normales); ionograma, creatinina, LDH, albúmina, dímeroD, lactato y radiografía de tórax |
| 5. | TAC de tórax no rutinario. Se recomienda para casos de definición3 y/o si existe un moderado o alto margen de incertidumbre diagnóstica. Entre más alta la casuística poblacional, menos necesidad de TAC de tórax |
| 6. | Ante los hallazgos clínicos, imagenológicos y epidemiológicos, no se recomienda la toma de biomarcadores para diagnóstico de sepsis bacteriana (procalcitonina, PCR) en forma rutinaria |
| 7. | En el seguimiento se harán electrólitos si hay alteraciones (más K y Mg), radiografía de tórax cada 48h o por pertinencia médica; gases arteriales solo si hay alteración profunda del estado ácido-base y shock; lactato solo en casos de shock. Si no hay datos de hipoperfusión o uso de altas dosis de vasopresores, se recomienda utilizar la relación SPO2/FiO2 y el capnógrafo para guiar las tomas de decisiones |
| Recuerde utilizar los elementos de protección personal de manera adecuada en tipo y técnica de colocación y retiro | |
Para el abordaje de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 se recomienda revisar y adaptar el consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Recomendaciones basadas en consenso de expertos e informadas en la evidencia (fig. 10): ht tps://ww w.revistainfectio.org/index.php/infectio/article/download/851/896
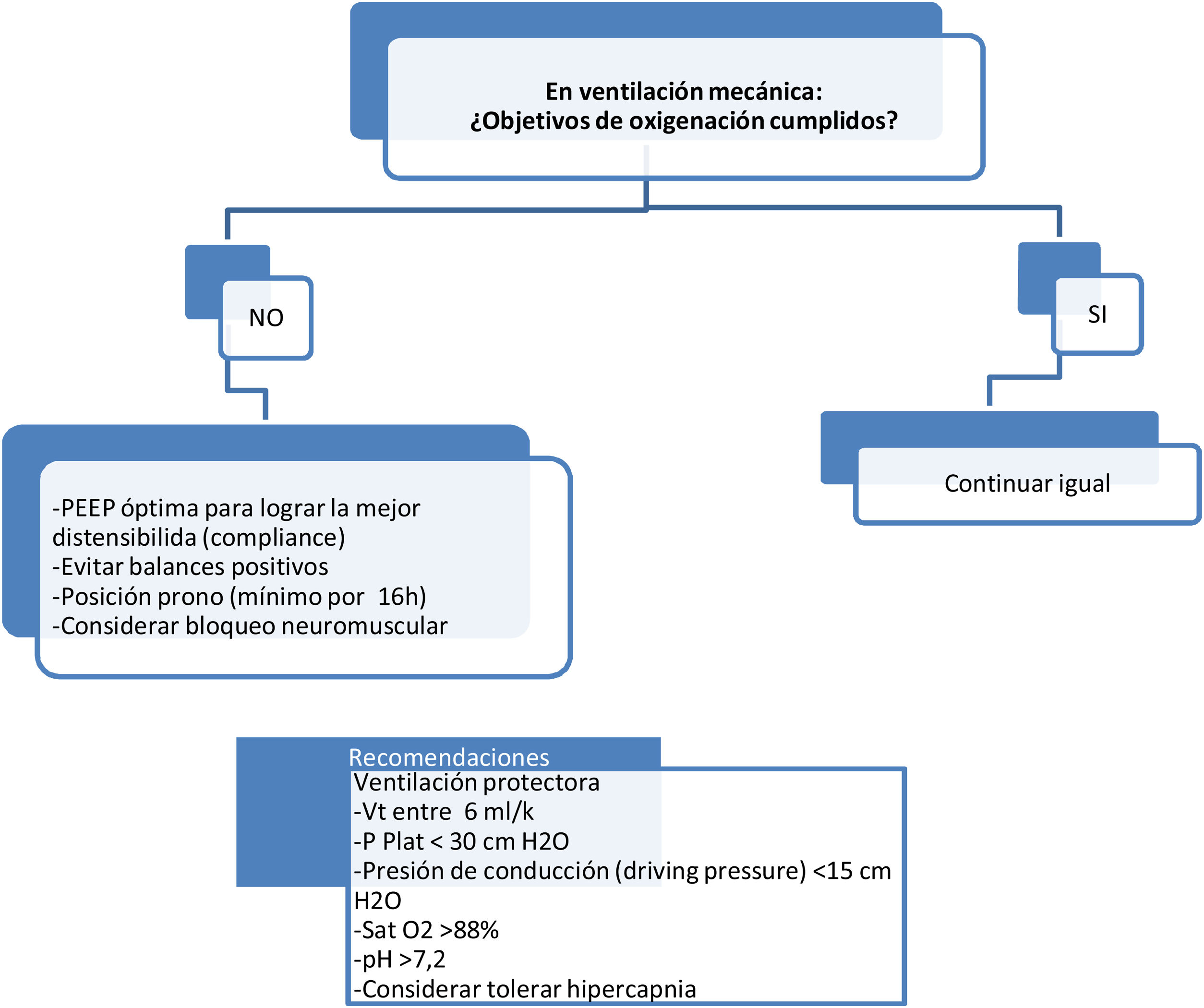
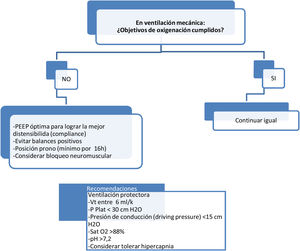
Recomendaciones para alcanzar objetivos de oxigenación en pacientes COVID 19 con Ventilación Mecánica.
Fuente: Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Recomendaciones basadas en Consenso de Expertos e informadas en la evidencia. Infectio. 24;Supl:2020.
- •
Prevenir el colapso respiratorio y hemodinámico durante la intubación orotraqueal.
- •
Asegurar la escena del procedimiento de intubación con las consideraciones técnicas y de protección personal adecuadas.
- •
Conocer los dispositivos de intubación orotraqueal en pacientes sospechosos COVID-19 o confirmados COVID-19 en instituciones hospitalarias.
- •
Conocer los pasos para la realización del procedimiento de intubación orotraqueal.
La intubación orotraqueal es un procedimiento generador de aerosoles. Por lo tanto, lo ideal sería realizarla en condiciones ideales en una habitación con presión negativa. Sin embargo, la baja disponibilidad en el país obliga a utilizar otras alternativas de seguridad.
Habitación de presión negativaEs un cuarto que tiene una presión más baja que las áreas adyacentes, lo que mantiene el flujo de aire fuera de la habitación y hacia habitaciones o áreas contiguas.
Habitación de precaución de aerosolesSon habitaciones para un solo paciente a presión negativa en relación con las áreas circundantes, y con un mínimo de 6 recambios de aire por hora (la norma recomienda 12 cambios de aire por hora para nuevas construcciones o renovaciones y atención de pacientes sospechosos COVID-19 o confirmados).
El aire de estas habitaciones debe expulsarse directamente al exterior o filtrarse a través de un filtro de aire de partículas de alta eficiencia (HEPA) directamente antes de la recirculación.
Las puertas de la sala deben mantenerse cerradas, excepto al entrar o salir de la sala, y la entrada y la salida deben minimizarse.
Las instalaciones deben monitorear y documentar la función adecuada de presión negativa de estas habitaciones.
Procedimiento generador de aerosoles con potencial transmisión de infeccionesProcedimientos de alto riesgo que pueden aumentar el potencial de generar núcleos de gotas debido a la fuerza mecánica del procedimiento (p.ej., intubación, reanimación cardiopulmonar, broncoscopia, autopsia y cirugía donde se utilizan dispositivos de alta velocidad) (OMS, 2007).
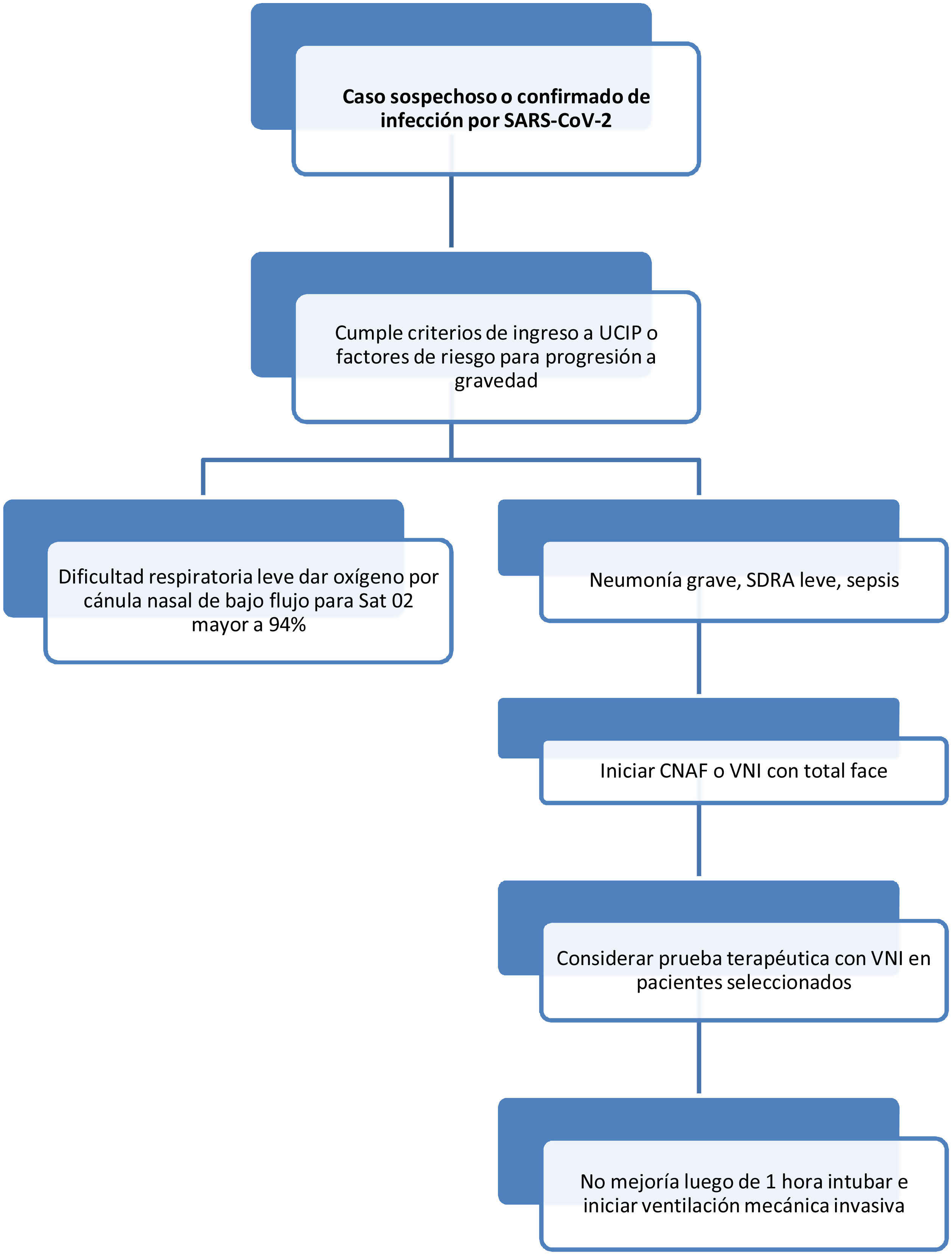
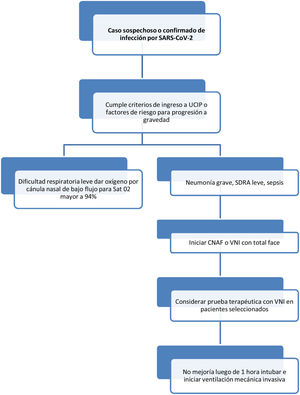
Consideraciones clínicasLos pacientes sospechosos de COVID-19 o confirmados que ingresen a las UCI por fracaso en la respiración requerirán ventilación mecánica invasiva. Los criterios deben ser anticipados y más flexibles al momento de la decisión de intubación orotraqueal para evitar la intubación en situaciones de emergencia. Se sugieren tener en cuenta los siguientes criterios para intubación:
Criterios clínicos- •
Disnea moderada-grave con signos de trabajo respiratorio y uso de musculatura accesoria o movimiento abdominal paradójico.
- •
Taquipnea mayor de 30rpm.
- •
Índice de SA/FI 300 requiere máscara de no reinhalación.
- •
Máscara de no reinhalación y saturación de oxígeno <92% o SatO2>92% con signos de falla respiratoria.
- •
PaO2/FiO2 < 200 (o la necesidad de administrar una FiO2 superior a 0,4 para conseguir una SpO2 de al menos 92%).
- •
Fallo ventilatorio agudo (pH < 7,35 con PaCO2 >45mmHg)20.
- •
Medio ambiente para el manejo de las vías respiratorias. Las salas de ventilación a presión negativa con antecámara son ideales para minimizar la exposición a aerosoles y gotas, con recambio de 12 cambios de aire por hora. Cuando esto no sea factible, se recomiendan salas de presión normales con puertas cerradas. Las salas de cirugía pueden tener un recambio de 30l/h.
- •
Medidas de protección personal, descritas en el capítulo correspondiente.
- •
Equipos. Se recomienda que los equipos de intubación orotraqueal solo sean usados para pacientes COVID-19, y cada sala COVID debe tener su propio equipo.
Mientras se preparan las condiciones para intubar, se debe administrar oxígeno a través de cánulas nasales (estándar) a mayor litraje, por máscara facial simple o máscara de no reinhalación, con el principio general de que cuanto mayor sea el flujo, mayor riesgo de aerosolización del virus. Se debe evitar la VMNI debido a su utilidad no probada en ARDS y al riesgo de aerosolización por virus. Para las cánulas de oxígeno de alto flujo, hay evidencia suficiente a favor para recomendarlas.
Condiciones seguras- •
No debe preoxigenarse con bolsa mascarilla (AMBU).
- •
Debe hacerse el montaje del ventilador colocando idealmente un doble filtro (entre paciente y circuito, y entre circuito y válvula espiratoria).
- •
Recomendamos una «bandeja de intubación COVID-19» pre-preparada. No se recomienda máscara laríngea por riesgo de aerosolización, pero debe considerarse en caso de no lograr la intubación orotraqueal (tabla 20).
Tabla 20.Contenido sugerido de la bandeja de intubación COVID-19 preparada
1. Videolaringoscopio (con hoja dimensionada para el paciente) 2. Videolaringosocopio hiperangulado (si está disponible, con una hoja dimensionada para el paciente) 3. Laringoscopio directo (con hoja dimensionada para el paciente) 4. Estilete/bujía (guía) 5. Jeringa de 10 ml 6. Protector de tubo 7. Lubricante 8. Tubo endotraqueal (apropiado de acuerdo a la talla del paciente) 9. Vías respiratorias supraglóticas de segunda generación (según talla del paciente) 10. Tubo nasogástrico de gran diámetro (tamaño adecuado para el paciente) 11. Capnógrafo 12. Filtro viral 13. Sonda de succión cerrada - •
Algunos hospitales han creado espacios específicos para el manejo planificado de las vías respiratorias del grupo de pacientes COVID-19 (p.ej., salas de aislamiento de infecciones aerotransportadas). Los recursos potenciales y las ventajas ergonómicas de este enfoque deben equilibrarse con las implicaciones de transportar pacientes potencialmente infecciosos alrededor del hospital y la limpieza de la habitación entre pacientes.
- •
Se recomienda reducir al mínimo las personas en la habitación al momento de la intubacion orotraqueal.
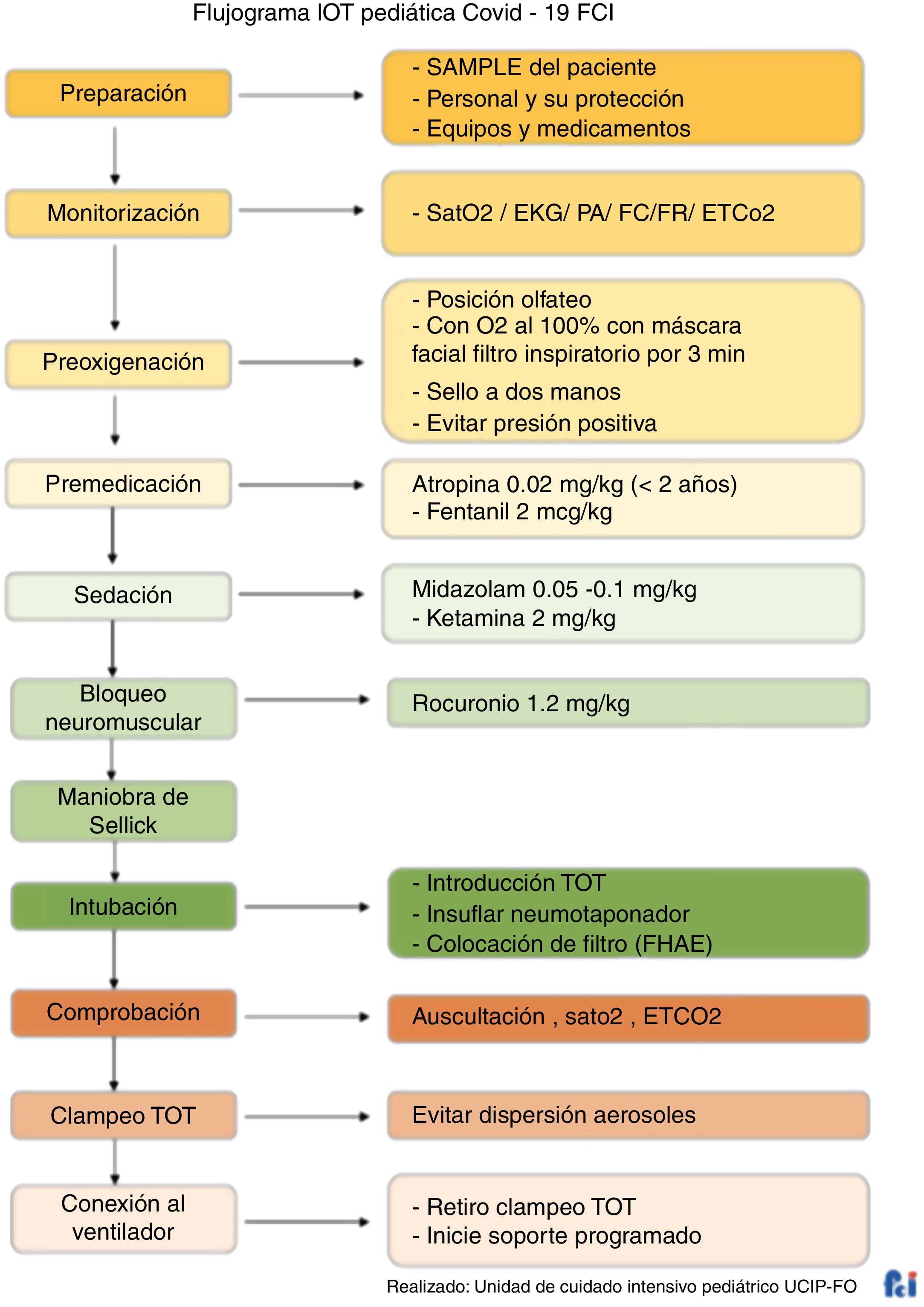
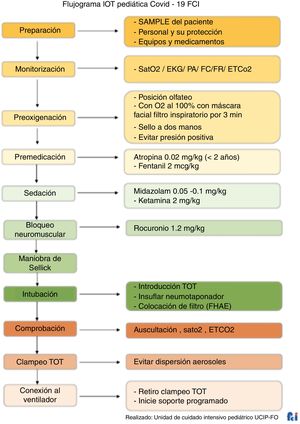
La intubación orotraqueal se debe realizar teniendo en cuenta tres momentos específicos:
1. Período preintubaciónEquipos de protección personal (EPP): bata, gafas, visera, gorro, doble guante, máscara N95, tapabocas quirúrgico sobre máscara N95.
Evalúe predictores de vía aérea difícil evaluados distal al paciente: distancia tiromentoniana <7cm, distancia tiroesternal <11cm, micrognatia, obesidad.
Dispositivos:
- •
Videolaringoscopio, de estar disponible.
- •
Laringoscopio convencional (hojas rectas en pacientes menores de 2años).
- •
Tubos orotraqueales:
- ∘
En pacientes adultos: 7.0-7.5-8.0-8.5.
- ∘
En pacientes pediátricos: calcular el tamaño del tubo (3,5+edad en años/4) y tener listo un tubo medio número mayor y medio número menor con neumotaponador.
- •
Máscara laríngea: #1: <5kg, #1,5: 5-10kg, #2: 10,20kg, #2,5: 20-30kg, #3: 30-50kg, #4: >50kg.
- •
Bougie o estilete.
- •
Cánula de succión Yankauer.
- •
Pinza Rochester para clampear el tubo orotraqueal después de realizar la intubación.
- •
Filtro antibacterial hidrofóbico electrostático (HME).
- •
Guía de intubación.
- •
Gel lubricante.
- •
Bolsa autoinflable con máscara.
- •
Monitoría: presión arterial, pulsioximetría, cardiovisoscopio.
- •
Ventilador programado con filtro bacteriano viral electrostático (Barrierbac S).
- •
Capnografía.
- •
Cinta para fijación de tubo orotraqueal o dispositivo fijador de tubo orotraqueal.
- •
Plástico para cubrir al paciente (no recomendado).
- •
Caja de Taiwán, de acrílico transparente (opcional).
Medicamentos
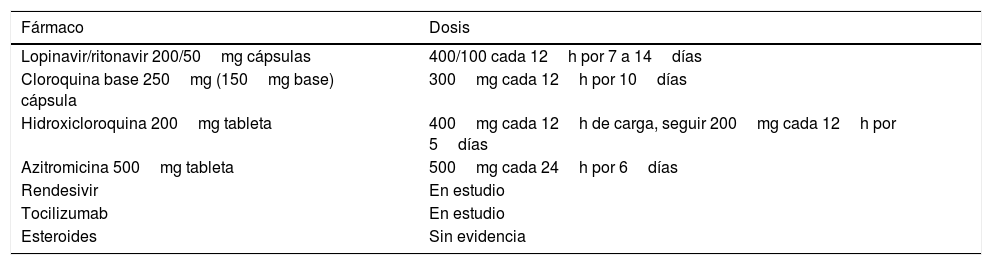
Alistar medicamentos para secuencia de inducción rápida (tabla 21) y la medicación en caso de hipotensión arterial (tabla 22)21.
Secuencia de inducción rápida
| FentaniloPresentación: ampolla 10 cc/500 μgDosis: adultos y niños: 1-4 μg/kg |
| PropofolPresentación: ampolla 20 cc/200 mgDosis: 1-2 mg/kg |
| KetaminaPresentación: ampolla 10 cc/500 mgDosis: 1-2 mg/kg |
| RocuronioPresentación: ampolla 5 cc/50 mgDosis: 1,5 mg/kgEn niños: < 20 kg: 2,5 cc; < 20 kg: 5 cc |
| SuccinilcolinaPresentación: ampolla 10 cc/1.000 mgDosis: < 100 kg: 100mg (1 cc); > 100 kg: 200mg (2 cc) |
| Otros medicamentos |
| Atropina (en niños menores de 2 años)Presentación: ampolla 1 cc/1 mgDosis: 0,02 mg/kgDiluir 1 cc en 10 cc de SSN y posteriormente diluir 1 cc en 10 cc de SSN y aplicar 1 cc/kg |
| Adrenalina (principalmente para pacientes pediátricos)Presentación: 1 mg/1 ccDosis: 0,01 mg/kgDiluir 1 cc en 10 cc de SSN y posteriormente diluir 1 cc en 10 cc de SSN y aplicar 1 cc/kg |
| Solución salina normalTener lista una jeringa de 20 cc llena de SSN para el lavado de los medicamentos |
Medicamentos durante la intubación del paciente con hipotensión arterial
| NoradrenalinaPresentación: ampolla de 4 mg/4 mlDosis 20-40 μg en bolo, continuar infusión: 0,05 a 0,6 μg/kg/min |
| AdrenalinaPresentación: ampolla de 1 mg/1 mlDosis: 20-50 μg en bolo, continuar infusión: 0,05 a 0,5 μg/kg/min |
| FenilefrinaPresentación: ampolla de 1 cc/10 mgDosis: 50-100 μg en bolo, repetir según respuesta de la presión arterial |
Personal
Se sugiere que todo el personal implemente listas de chequeo para el proceso de intubación (tablas 23 y 24). La persona que realiza la intubación debe ser la que más experiencia tenga en el manejo de la vía aérea22.
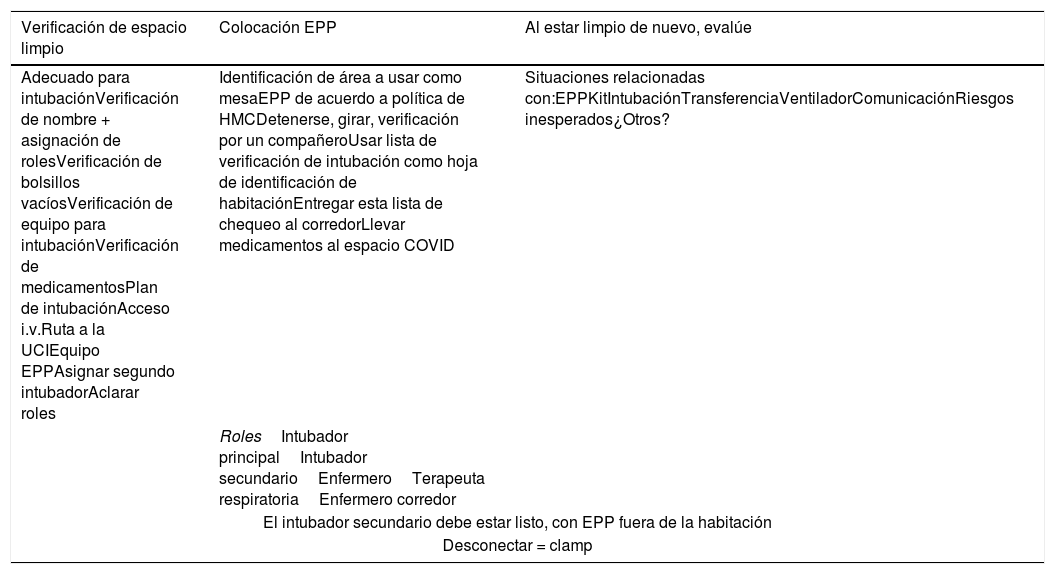
Lista de chequeo de ingreso a espacio limpio para intubación orotraqueal de paciente sospechoso de COVID-19
| Verificación de espacio limpio | Colocación EPP | Al estar limpio de nuevo, evalúe |
|---|---|---|
| Adecuado para intubaciónVerificación de nombre + asignación de rolesVerificación de bolsillos vacíosVerificación de equipo para intubaciónVerificación de medicamentosPlan de intubaciónAcceso i.v.Ruta a la UCIEquipo EPPAsignar segundo intubadorAclarar roles | Identificación de área a usar como mesaEPP de acuerdo a política de HMCDetenerse, girar, verificación por un compañeroUsar lista de verificación de intubación como hoja de identificación de habitaciónEntregar esta lista de chequeo al corredorLlevar medicamentos al espacio COVID | Situaciones relacionadas con:EPPKitIntubaciónTransferenciaVentiladorComunicaciónRiesgos inesperados¿Otros? |
| RolesIntubador principalIntubador secundarioEnfermeroTerapeuta respiratoriaEnfermero corredor | ||
| El intubador secundario debe estar listo, con EPP fuera de la habitación | ||
| Desconectar = clamp | ||
Traducido y adaptado de: Critical Care Network Qatar. Outside room checklist for suspected COVID-19 patient.
Lista de chequeo de intubación orotraqueal en paciente COVID-19
| Esta lista debe ser diligenciada dentro del espacio de intubación orotraqueal después de la preparación del equipo previa al ingreso a la sala de aislamiento | ||
|---|---|---|
| Espacio limpio [] | Equipo primario [] | 2.° intubador + para vía aérea difícil [] |
| Acceso i.v. [] | Equipo intubación orotraqueal [] | Medicamentos en el espacio [] |
| Limpieza/desinfección final [] | Debriefing final [] | |
| Preintubación | Intubación | Postintubación |
| Videolaringoscopio y monitor | Detenerse, verificación final y seguir | 1. Intubación exitosa: |
| TET, fijador de tubo, guía, jeringa | Preoxigenación por 3min con bolsa | 2. Inflar neumotaponador, conectar circuito y filtro |
| Bujía, Estilete | Administrar medicamentos | 3. Revisar capnómetro |
| Parámetros ventilador | Evitar presión positiva | 4. Revisar elevación simétrica de tórax |
| Capnografía | Plan A: intubación con videolaringoscopio | Asegurar TET |
| Succión | Plan B: ¿usar máscara laríngea, se puede ventilar? | |
| Posición del paciente | Considere fibroscopia desechable y cambio de catéter | |
| Acceso venoso | Plan D: declarar no ventilable, no intubable, vía aérea quirúrgica | |
| Medicamentos/Infusiones | ||
| EPP del equipo | ||
| Segundo intubador | ||
| Aclarar roles | ||
Traducido y adaptado de: Critical Care Network Qatar. Intubation checklist for suspected COVID-19 patient. Modificado por el grupo constructor del capítulo.
Idealmente deben ingresar la mínima cantidad de personas: se sugieren una distribución de 4 roles: intubador principal, intubador secundario, jefe de enfermería y terapeuta respiratoria, con un auxiliar corredor fuera del cubículo.
Se recomienda la creación de equipos de respuesta rápida encargados exclusivamente de la intubación orotraqueal y la reanimación cardiopulmonar del paciente COVID-19 (mínimo 3 personas que cuenten con un experto en el manejo de la vía aérea.)
2. Período de intubación- •
Preoxigenación con oxígeno al 100% por 3-5min, EVITAR ventilación con bolsa autoinflable23 (en pacientes inestables preoxigenar, si es posible; lo ideal es evitar un colapso cardiorrespiratorio y la prioridad será intubar de manera prioritaria); el paciente debe portar una mascarilla quirúrgica sobre el dispositivo de oxigenoterapia durante la preoxigenación. (En adultos utilice la posición de olfateo neutro, y en niños, olfateo neutro más rollo en los hombros.)
- •
Verificar que el acceso venoso se encuentre permeable. (Idealmente contar con una llave de 3 vías.)
- •
Aplicación de medicamentos de la inducción de secuencia rápida.
- •
En caso de hipotensión, inicie soporte vasopresor; se sugiere tener preparada la infusión de noradrenalina.
- •
Se recomienda esperar de 30 a 45segundos después de aplicados los medicamentos para realizar la intubación orotraqueal.
- •
No ventile al paciente (de ser necesario, realizar ventilación a dos manos).
- •
Intubación con videolaringoscopio, jeringa conectada al neumotaponador*.
- •
Retirar la guía de intubación hasta 1cm distal del tubo.
- •
Pinzar el tubo orotraqueal y terminar de retirar la guía.
- •
Insuflación de neumotaponador: mínimo 5cc en paciente adulto (25-30cmH2O) y 3cc en paciente pediátrico.
- •
Conectar filtro HME y circuito.
- •
Despinzar el tubo orotraqueal y confirmar circuito cerrado.
- •
Iniciar soporte ventilatorio.
- •
Confirmar la intubación. Confirmación primaria: ver que el tubo pasó por la glotis, columna de vapor de agua, expansión simétrica del tórax. Confirmación secundaria: capnografía y pulsioximetría. Contraindica la auscultación como método de verificación.
- •
Fijar tubo orotraqueal.
- •
Ajustar parámetros ventilatorios (ver capítulo 7).
- •
Considerar todo el equipo usado en el manejo de la vía aérea y el material de protección personal como altamente contaminante (residuo biosanitario especial del grupoB) para desecharlo adecuadamente al finalizar la intubación o el acto antesésico si fuera el caso.
- •
Todo el equipo de la vía aérea debe sellarse en doble bolsa de plástico roja y retirarse para su descontaminación y desinfección.
- •
El ayudante debe limpiar las superficies con el desinfectante apropiado (según las indicaciones de las guías de la OMS y el protocolo del hospital) después de salir de la habitación de presión negativa o presión positiva. Luego de 20min se debe desinfectar el área donde se haya realizado la intubación: se indicará la limpieza por el personal asignado, como lo recomiendan las guías internacionales del CDC, de la OMS y británicas, y las adoptadas en cada institución24.
Los pacientes con enfermedades graves pueden desarrollar disnea e hipoxemia dentro de la primera semana después del inicio de la enfermedad, lo que puede progresar rápidamente a síndrome de dificultad respiratoria aguda (SDRA) o falla del órgano terminal25.
En una cohorte descrita de pacientes, los factores de riesgo relacionados con el desarrollo de SDRA y la progresión de SDRA a la muerte incluyeron18:
- •
Edad avanzada.
- •
Neutrofilia.
- •
Disfunción orgánica.
- •
Disfunción de la coagulación (p.ej., mayor LDH y dímeroD).
Además, se observó que varios factores asociados con el desarrollo de SDRA no se relacionaron con la muerte (p.ej., comorbilidades, recuentos de linfocitos, recuentos de célulasT CD3 y CD4, AST, prealbúmina, creatinina, glucosa, lipoproteína de baja densidad, ferritina sérica, PT)18. Aunque se ha planteado que COVID-19 no causa un SDRA típico, en general se acepta que los problemas fundamentales son atelectasias y ocupación del alveolo por fluidos26. Recientemente se están planteando dos fenotipos en el comportamiento de la mecánica respiratoria derivada de la enfermedad: tipoL, caracterizado por baja elastancia (alta distensibilidad), baja relación ventilación-perfusión y bajo potencial de reclutamiento, y tipoH, caracterizado por elastancia elevada con bajo potencial de reclutamiento27. Ello obligaría a plantear objetivos en ventilación mecánica e individualizar las estrategias, siempre respetando la directriz de protección pulmonar (fig. 11).
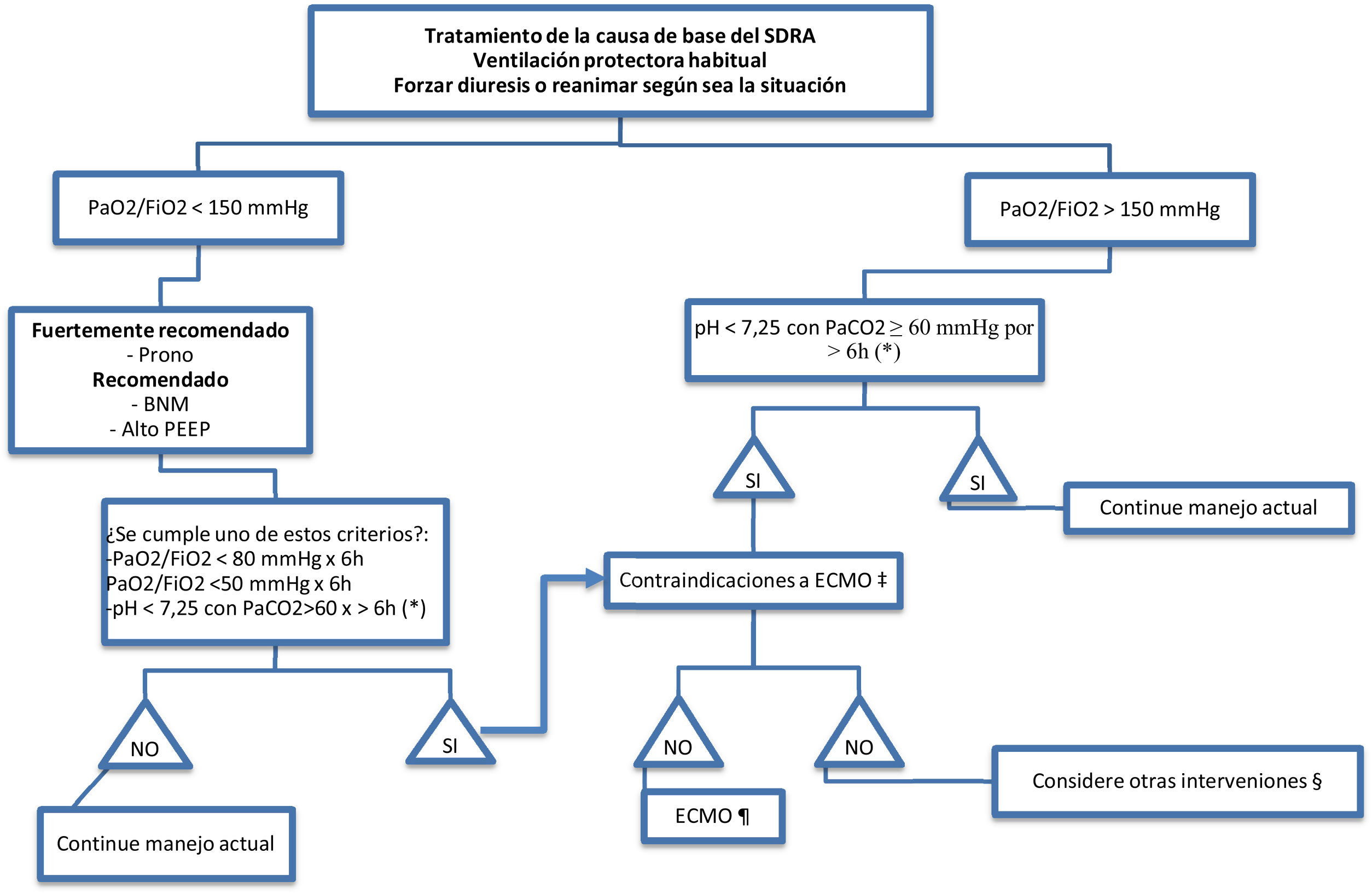
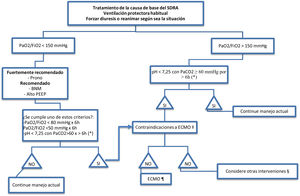
Toma de decisiones en pacientes COVID para el inicio de ECMO.
ECMO: oxigenación por membrana extracorpórea; PaCO2: presión parcial de dióxido de carbono en sangre arterial; PaO2:FiO2: relación entre la presión parcial de oxígeno en la sangre arterial y la fracción inspirada de oxígeno; PEEP: presión positiva al final de la espiración.
* Con la frecuencia respiratoria aumentada a 35 respiraciones/min y ajustes de ventilación mecánica ajustados para mantener una presión de la vía aérea de meseta de ≤32cmH2O.
† Considere el bloqueo neuromuscular.
‡ No hay contraindicaciones absolutas acordadas, excepto la insuficiencia respiratoria en etapa terminal cuando no se consideraría el trasplante de pulmón. Los criterios de exclusión utilizados en el ensayo EOLIA pueden tomarse como un enfoque conservador de las contraindicaciones para ECMO.
§ Por ejemplo, bloqueo neuromuscular, estrategia de PEEP alta, vasodilatadores pulmonares inhalados, maniobras de reclutamiento, ventilación oscilatoria de alta frecuencia.
Recomendar ECMO tempranamente según los criterios del ensayo EOLIA. La recuperación de ECMO, que implica el aplazamiento del inicio de ECMO hasta una mayor descompensación de ellos (como en los cruces a ECMO en el grupo de control EOLIA), no está respaldada por la evidencia, pero podría ser preferible a no iniciar ECMO en absoluto en tales pacientes.
Recomendaciones para la ventilación protectora:
- •
VT de 6 cc/kg del peso predicho.
- •
Cálculo del peso ideal para ventilación mecánica:
- ∘
Hombres: 50 + 0,91 (altura – 52,4).
- ∘
Mujeres: 45,5 + 0,91 (altura – 52,4).
- •
Presión meseta <30cmH2O.
- •
Presión de conducción <15cmH2O.
- •
PEEP inicial de 10-14cmH2O y titular según tabla FiO2/PEEP.
- •
FiO2: iniciar al 100%, disminuir gradualmente de acuerdo con SaO2 para lograr meta entre 88-92%.
- •
Mantenga un protocolo guiado por metas de sedación y analgesia. Se sugieren escalas objetivas: RASS para sedación y conductuales para el dolor.
- •
En caso de requerir sedación profunda por asincronías frecuentes, ventilación en prono o niveles persistentes elevados de presión meseta, se sugiere el uso de relajación neuromuscular, de preferencia en infusión y por un tiempo máximo de 48h.
- •
Ventilación mecánica invasiva en MODO asisto/controlada.
- •
Puede ser presión control o volumen controlado (tablas 25 y 26).
Tabla 25.Ventilación mecánica invasiva con volumen controlado
Volumen corriente 4-6 cc/kg de peso ideal Presión meseta < 30cmH2O Frecuencia respiratoria 14 respiraciones/min Flujo 40-50 l/min Relación I:E 1:2 con onda de flujo cuadrado y pausa inspiratoria de 0,3 segundos PaCO2 < 65mmHg pH > 7,25 hasta 35/min PEEP inicial 10-14cmH2O que se ajustará de acuerdo con oxigenación, distensibilidad, presión motriz <15 (presión meseta-PEEP) FIO2 inicial 100% inicial y ajustar buscando obtener SaO2: 88-92% Tabla 26.Ventilación mecánica invasiva con presión controlada
Presión inspiratoria Garantizar un volumen corriente no mayor a 6cc/kgSe recomienda iniciar con 10-15cmH2ONo sobrepasar la sumatoria de presión inspiratoria + PEEP, más de 30cmH2O Tiempo inspiratorio 1 segundo Relación I:E 1:2 Frecuencia respiratoria 14 respiraciones/min PaCO2 < 65mmHg Rampa 75% PEEP 10-14cmH2O FIO2 inicial 100% buscando obtener SaO2: 88-92% que se ajustará de acuerdo con SatO2 En caso de que presión meseta >30 cmH2O y la presión de conducción sea >15 Ajustar un menor volumen corriente (4cc/kg/peso predicho) Si PaO2/FiO2 <150 a pesar de alta FIO2 y PEEP Pronar no menos de 16h/día Relajación De ser necesario, con cisatracurio (estudio ACURASYS) si hay asincronía ventilatoria o impulso respiratorio alto. Dosis inicial 10mg; seguir con 10mg/h en infusión continua o ajustar la infusión al peso - •
No están recomendados los modos duales de ventilación (VCRP).
- •
En caso de requerirse la desconexión del ventilador para cambio de higrobac (filtro humidificador), sonda de succión cerrada, clampee el TOT en fase espiratoria y realice el cambio rápidamente.
- •
El uso de terapia broncodilatadora, solo si es extremamente necesario, a través de inhaloterapia.
- •
Si el higrobac y/o sonda de succión cerrada están funcionando adecuadamente, se prolongará el tiempo de uso a 6días o más, según el funcionamiento del dispositivo.
- •
Considerando que estos pacientes tienen todos los factores para evolucionar con debilidad muscular adquirida en UCI, se sugiere definir recomendaciones básicas de movilización temprana en el curso de la enfermedad cuando sea seguro realizarla.
En pacientes con SDRA, las regiones con mayor predisposición a la consolidación son las zonas dependientes del pulmón, condicionando una disminución de tejido pulmonar disponible para el intercambio gaseoso. La técnica de ventilación en prono ha demostrado mejorar la oxigenación, la mecánica pulmonar y la sobrevida en estos pacientes28.
- •
Técnica de las 5 P (Perfusión, Posición, Protección pulmonar, Prevenir complicaciones, Pobre nutrición).
- •
Indicación: PAFI <150; FiO2 ≥0,6; PEEP al menos 5cmH2O; VT 6ml/kg29.
- •
Tiempo de duración: 16h.
- •
Contraindicaciones: embarazo a partir del segundo trimestre, fractura o lesión medular inestable, hipertensión endocraneana, esternotomía reciente.
Recomendaciones:
- •
Para un cambio de posición adecuado de supino a prono es necesario contar con un equipo capacitado específicamente en la maniobra que garantice la seguridad para el paciente y evite los riesgos de exposición.
- •
El equipo debe estar constituido al menos por 3 a 5 personas e incluir personal médico, enfermería y terapia respiratoria. El número de operadores se puede establecer de acuerdo con el peso y la talla del paciente.
- •
Perfusión: se deben monitorizar y asegurar las metas de perfusión durante la terapia. Se sugiere tomar gases arteriovenosos antes de la pronación, y luego cada 8h durante la terapia. Se sugiere, sin embargo, que las muestras sanguíneas sean solo las estrictamente necesarias.
- •
Posición: cambio de posición cada 2h, cabeza y extremidades, para evitar lesiones por presión (posición del nadador). Se sugiere combinar con la posición semirrecumbente, por la disminución de la presión de los órganos intraabdominales sobre las bases pulmonares.
- •
Protección pulmonar: se debe asegurar el empleo de ventilación mecánica con parámetros de protección pulmonar durante la terapia.
- •
Prevenir complicaciones: monitorice todos los posibles riesgos —catéteres, tubos, sondas— durante el cambio de posición y durante toda la sesión de prono.
- •
Pobre nutrición: se debe evitar el aporte calórico insuficiente, se puede disminuir la intolerancia con la posición semirrecumbente y considere el uso de procinéticos30.
- •
Se consideran pacientes respondedores los que aumentan sus valores de PaO2/FiO2 en al menos 20puntos.
- •
Hasta el momento no hay evidencia que sugiera el uso de posición en prono para pacientes no ventilados, por lo cual no se hacen recomendaciones en este aspecto.
- •
Hasta el momento no hay evidencia para delimitar el número de ciclos o el número de días de pronación y la duración de esta. Se evaluará cada situación en particular.
El ECMO es un bypass cardiopulmonar que bombea la sangre a una membrana de oxigenación extracorpórea. Aunque se han descrito tasas de sobrevida variables, a este punto de la pandemia no hay claridad para brindar una recomendación clara para el manejo del SDRA por COVID-1931. La experiencia de otros países indica que el consumo es grande y genera una inversión del recurso humano que es escaso en época de pandemia. Por lo tanto, se individualizará el inicio del ECMO (fig. 12)32.
Se recomienda el ECMO en pacientes seleccionados:
- •
Jóvenes sin comorbilidades, con una posibilidad razonable de recuperación y de sobrevida.
- •
La utilización de la modalidad veno-venosa para falla respiratoria.
- •
La modalidad veno-arterial podría ser útil en pacientes con miocardiopatía fulminante y shock cardiogénico.
- •
Deben considerarse los aspectos bioéticos planteados en el capítulo de ingreso del paciente y el capítulo de bioética.
- •
Idealmente se debe realizar en centros especializados en ECMO.
- •
Garantizar la resolución del dolor, metas de sedación, sincronía en el ventilador y siempre agotar previo la ventilación en prono (tabla 27).
Tabla 27.Recomendaciones adicionales para ECMO en paciente COVID-19
Recomendaciones generales Garantizar monitoreo y control estricto del dolor (guías de sedoanalgesia FEPIMCTI y SCCM) De ser necesario, sedoanalgesia con remifentanilo o fentanilo para lograr un RASS de 0 o −1 (guías de sedoanalgesia FEPIMCTI y SCCM) De presentar asincronías, corregirlas ajustando parámetros ventilatorios Ventilación prona si PaO2/FiO2<150, garantizar antes del inicio del ECMO Evite desconectar al paciente del ventilador por alto riesgo de contaminación al personal de la salud por pérdida de PEEP y atelectasia. Use la succión cerrada Para aspectos específicos del manejo del síndrome de dificultad respiratoria aguda (SDRA) se recomienda revisar en extenso el documento de consenso (bibliografía) de manejo de SDRA realizado por la AMCI y por publicar en suplemento especial de la revista ACCI
- •
PaO2/FiO2 <150: disfunción multiorgánica (requerimiento de soporte vasoactivo, renal KDIGO-AKI 2-hepática-hematológica).
- •
Menos de 7 días en ventilación mecánica, volumen corriente 6cc/kg (peso ideal), PEEP >10cmH2O, FiO2 >80%, que mantienen:
- ∘
PaO2/FiO2 <50×3 h a pesar de relajación neuromuscular y prono.
- ∘
PaO2/FiO2 <80×6 h a pesar de relajación neuromuscular y prono.
- ∘
pH < 7,25 con PaCO2 <60mmHg (presión meseta >32cmH2O y PEEP mínimo de 10cmH2O.
- ∘
No contraindicaciones de ECMO.
- •
Los signos vitales del paciente deben monitorizarse continuamente, en especial: frecuencia respiratoria, saturación de oxígeno, estado neurológico.
- •
Observar síntomas, como tos, esputo, opresión en el pecho, disnea y cianosis.
- •
Monitorizar, de acuerdo con la condición de paciente, el análisis de gases en sangre arterial.
- •
Reconocimiento oportuno de cualquier deterioro para ajustar las estrategias de oxigenoterapia o tomar medidas de respuesta urgente.
- •
No olvidar la lesión pulmonar asociada al ventilador (VALI) cuando se encuentra bajo presión positiva al final de la espiración (PEEP) alta.
- •
Monitorizar de cerca los cambios en la presión de las vías respiratorias, el volumen corriente y la frecuencia respiratoria.
- •
En pacientes con SDRA severo e indicación de ventilación en prono o cursando con signos de choque se recomienda la monitorización adecuada antes de realizar dichas maniobras de pronación, con acceso venoso central, acceso arterial para toma de gases arteriales, y considerar el uso de monitorización invasiva de gasto cardíaco por el riesgo de progresión a estado de choque y necesidad de evaluar estrategias de respuesta a volumen.
- •
No se recomienda en uso de catéter de arteria pulmonar en forma rutinaria en estos pacientes.
En condiciones normales los tejidos se mantienen en una relación independiente entre el aporte (DO2) y el consumo de oxígeno (VO2). El estado de shock se define fisiopatológicamente como una alteración en la perfusión tisular de oxígeno, la cual puede suceder en la presencia de presiones arteriales normales. Extrañamente, el compromiso cardiovascular del paciente COVID-19 no es tan frecuente, siendo poco común el estado de shock como manifestación inicial.
El consenso SEPSIS-3 propone las definiciones actualizadas de sepsis y shock séptico. Define sepsis como una disfunción orgánica potencialmente mortal causada por una respuesta desregulada del huésped a la infección, con una puntuación SOFA inicial de 2puntos o más para representar la disfunción orgánica. Shock séptico se define como una subcategoría de sepsis en la que las alteraciones circulatorias son más profundas, con hipotensión, requerimiento sostenido de vasopresores para mantener una presión arterial media en 65mmHg y un nivel de lactato sérico mayor de 2mmol/l33.
Las manifestaciones de hipoperfusión tisular son: alteración de la conciencia, oliguria, piel fría y moteada y pulso débil. A nivel de gases sanguíneos, las metas de reanimación pueden ser globales, como el lactato (en sangre arterial VN<2mmol) y la diferencia veno-arterial de CO2 (Pv-aCO2 VN<6mmhg) o regionales, como la saturación venosa central de oxígeno medida en la sangre venosa tomada de un catéter central (VN: 65-70%). Se puede optimizar la perfusión interviniendo los principales determinantes: fluidos para aumentar el volumen intravascular, inotrópicos para aumentar la fuerza de contractilidad, vasopresores para recuperar la presión de perfusión, y transfusión de glóbulos rojos para aumentar la hemoglobina como transportador de oxígeno34.
Ante un estado de shock, el paciente con COVID-19 debe ser ingresado para el manejo especializado en las UCI o en las áreas de expansión crítica dispuestas. Debe ser evaluado rápidamente por el líder del equipo y definir las intervenciones más efectivas, rápidas y seguras en búsqueda de la estabilización, limitando el contacto a las estrategias absolutamente necesarias (fig. 13).
Recomendaciones de buena práctica en la reanimación del paciente en estado de shock
- •
Paciente con COVID-19 en estado de shock: debe ser ingresado de forma inmediata a la UCI, garantizando el aislamiento indicado. Procure recuperar la presión arterial media a valores >65mmHg.
- •
Utilice como metas de reanimación en un paciente con shock la depuración del lactato a valores normales, la diferencia veno-arterial de CO2 (Pv-aCO2 a un valor inferior de 6mmHg) y saturación venosa de oxígeno del 65 al 70%.
- •
Considere un catéter venoso central en los pacientes que no responden al manejo inicial; el procedimiento debe ser realizado por el médico con mayor entrenamiento, idealmente guiado por ecografía si hay disponibilidad y las competencias.
- •
Se recomienda la utilización de métodos de monitoreo hemodinámico no invasivos. La ecografía a la cabecera del paciente es una opción, pero se debe realizar cuando el beneficio supere claramente el riesgo de exposición.
- •
Se recomienda emplear una estrategia de control estricto de fluidos para no generar efectos deletéreos relacionados con la sobrecarga de volumen.
- •
Como fluido de reanimación ideal se recomiendan los cristaloides balanceados (lactato de Ringer). Los cristaloides clorados, como la solución salina al 0,9%, han sido asociados con hipercloremia y con desenlaces adversos.
- •
No se recomienda la utilización de coloides. Los coloides sintéticos han sido relacionados con coagulopatía y lesión renal; la albúmina tampoco se recomienda de forma rutinaria, ya que no muestra una clara superioridad y tiene mayor costo frente a los cristaloides.
- •
Se recomienda utilizar vasopresores en el paciente con hipotensión e hipoperfusión persistente que no responde al adecuado aporte de fluidos. Se debe considerar la noradrenalina como el vasopresor de elección a dosis de 0,05 a 0,6μg/kg/min.
- •
En los pacientes con noradrenalina a dosis óptima que persisten con hipotensión arterial se recomienda utilizar un segundo vasopresor, como vasopresina o adrenalina a dosis terapéuticas.
- •
Se recomienda utilizar un inotrópico en la reanimación del paciente con shock cuando se confirme o se sospeche disfunción miocárdica (por clínica, por ecocardiografía o por monitoreo), o cuando, a pesar de las primeras intervenciones, el paciente persista sin lograr metas de perfusión. El inotrópico de elección es la dobutamina a dosis de 3 a 15μg/kg/min.
- •
En caso de shock séptico refractario se sugiere considerar el uso de hidrocortisona a dosis de 200mg/día en infusión o dosis intermitentes.
- •
En caso de anemia e hipoperfusión tisular persistente a pesar de las intervenciones iniciales, se recomienda transfundir glóbulos rojos durante la reanimación de pacientes en shock. No se debe transfundir persiguiendo valores umbrales teóricos. Se sugiere transfundir una unidad de glóbulos rojos y evaluar la perfusión tisular.
No hay evidencia clínica suficiente a la fecha que soporte una intervención completamente probada para el tratamiento específico del paciente con SARS-CoV-2/COVID-19. Se han planteado varias intervenciones farmacológicas, muchas de ellas sin evidencia clínica fuerte (tabla 28)35.
- •
Lopinavir/ritonavir. Inhibidor de la proteasa. Un estudio publicado en el New England Journal of Medicine del 18 de marzo de 2020, realizado en el Hospital de Jin Yin-tan de Wuhan, en la provincia de Hubei, en China, con 199 pacientes para evaluar la efectividad en COVID-19, reportó que no fue superior al cuidado estándar en los desenlaces de mejoría clínica o alta hospitalaria. El porcentaje de detección de carga viral RNA al punto del desenlace fue similar en ambos brazos y el 13,8% de los pacientes con intervención requirieron suspensión por eventos adversos36.
- •
Cloroquina. Antimalárico. Aunque en medio de la pandemia publicaciones chinas sugieren el uso desde casos leves a graves, no hay evidencia sólida que lo soporte; solo hay una revisión sistemática de efectividad preclínica, in vitro, que justifica e invita al desarrollo de estudios en paciente37. El 28 de marzo de 2020 la FDA emitió una autorización de uso de emergencia supervisado de cloroquina e hidroxicloroquina, bajo prescripción médica, para pacientes en estado crítico COVID-19.
- •
Hidroxicloroquina y azitromicina. Fueron evaluadas en un estudio francés no aleatorizado en COVID-19; 8 de 36 pacientes presentaron infección del tracto respiratorio inferior, y 20 pacientes tratados mostraron, el sexto día, una importante reducción en la carga viral comparado con los controles38. Sin embargo, ambas intervenciones pueden prolongar el QT39, y se han descrito casos de muerte súbita. Por lo tanto, es obligatorio el monitoreo electrocardiográfico (tabla 29). Es obligatoria la vigilancia de las interacciones farmacológicas de los antimaláricos y de las otras intervenciones que se deciden aplicar (tabla 30).
Tabla 29.Acciones a tomar según el tiempo del QT
Uso seguro de la hidroxicloroquina o cloroquina en COVID-19 Determine niveles de potasio y magnesio y manténgalos en niveles normalesRealice un ECG de base antes de iniciar el medicamento. Mida el QTc (Q-T/√ R-R) y el QRS en DII. Continuar con ECG cada 12-24h durante la duración del tratamiento Q-Tc Acciones Q-Tc > 550ms con QRS >120ms o >500ms y QRS<120ms K y Mg normal No administre este medicamento Q-Tc <500ms con QRS >120ms y <460ms con QRS con QRS <120ms Mida el QTc después de segunda dosis. Si el cambio es <50 ms: monitoreo STOP. Si es >50ms, repita después de 4.ª dosis. Si el cambio es >50ms, concierte la decisión con cardiología Q-Tc 500 a 550ms con QRS >120ms Mida el QTc después de segunda dosis. Si el cambio es <50ms: monitoreo STOP. Si es >50ms, repita después de 4.ª dosis. Si el Q-Tc es <550 ms: STOP; si es >550ms, concierte la decisión con cardiología Q-Tc 460-500 con QRS <120ms Mida el QTc después de segunda dosis. Si el cambio es <50ms: monitoreo STOP. Si es >50ms, repita después de 4.ª dosis. Si el Q-Tc es <550ms: STOP; si es >550ms, concierte la decisión con cardiología Tabla 30.Interacciones de fosfato de cloroquina, hidroxicloroquina, lopinavir/ritonavir en COVID-19
Medicamento Interacciones potenciales Combinación medicamentosa Lopinavir/Ritonavir Cuando se combina con medicamentos asociados con el metabolismo de CYP3A (p.ej., estatinas, inmunosupresores como tacrolimus, voriconazol), la concentración plasmática del medicamento combinado puede aumentar; conduciendo a 153%, 5,9 veces, 13 veces aumenta la concentración del área bajo la curva (AUC) de rivaroxabán, atorvastatina, midazolam, respectivamentePreste atención a los síntomas clínicos y aplique el TDM (monitorización terapéutica de fármacos) Se prohíbe el uso combinado con amiodarona (arritmia fatal), quetiapina (coma grave), simvastatina (rabdomiólisis)El midazolam disminuye la concentración de lopinavir/ritonavirNo está recomendado combinarlo con rivaroxabánNo está recomendado combinarlo con tadalafiloNo está recomendado combinarlo con atorvastatinaNo está recomendado combinarlo con rifampicinaEl midazolam aumenta su concentración del AUC hasta 4 veces cuando se combina con lopinavir/ritonavirNo se debe administrar Kaletra con midazolam Hidroxicloroquina Prohibir combinarse con los medicamentos que pueden conducir al intervalo Q-T prolongado (como moxifloxacino, azitromicina, amiodarona, etc.) Combinación azitromicina/cloroquina Qt prolongadoRiesgo de muerte súbita
Fármacos usados para pacientes COVID-19
| Fármaco | Dosis |
|---|---|
| Lopinavir/ritonavir 200/50mg cápsulas | 400/100 cada 12h por 7 a 14días |
| Cloroquina base 250mg (150mg base) cápsula | 300mg cada 12h por 10días |
| Hidroxicloroquina 200mg tableta | 400mg cada 12h de carga, seguir 200mg cada 12h por 5días |
| Azitromicina 500mg tableta | 500mg cada 24h por 6días |
| Rendesivir | En estudio |
| Tocilizumab | En estudio |
| Esteroides | Sin evidencia |
Reconociendo la evidencia científica insuficiente y el conocimiento parcial de los elementos fisiopatológicos del COVID-19, se deben brindar recomendaciones responsables, basadas en la seguridad y en principios de bioética. El consenso sintetiza las conclusiones finales, resumidas en la tabla 31.
- •
Remdesivir es un antiviral probado para el virus del Ébola que ha mostrado disminución de la replicación viral in vitro41. Tocilizumab42 es un anticuerpo monoclonal humanizado que bloquea la respuesta inmune con resultados comprobados in vitro. Actualmente se encuentra en fase de protocolo el TOCIVID-19. Pero para estas moléculas no existen, a la fecha de publicación del consenso, ensayos clínicos para brindar una recomendación, y además su disponibilidad nacional es limitada.La AMCI adopta de la guía Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Recomendaciones basadas en Consenso de Expertos e informadas en la evidencia (Infectio. 24;Supl:2020) las estrategias de manejo farmacológico en los siguientes casos especiales: oncológicos, embarazadas, inmunodeficiencias primarias y secundarias no oncológicas, enfermedad cardiovascular.
- •
Definición de medidas compasivas. Se entiende por uso compasivo de medicamentos la utilización en pacientes aislados, y al margen de un ensayo clínico, de medicamentos en investigación, incluidas especialidades farmacéuticas para indicaciones o condiciones de uso distintas de las autorizadas, cuando el médico, bajo su exclusiva responsabilidad, considere indispensable su utilización40.
Recomendaciones de tratamiento en pacientes COVID-19
| No hay evidencia suficiente de estudios clínicos para establecer el perfil de riesgo/beneficio de un tratamiento específico y definitivo antiviral en pacientes COVID-19. El tratamiento que se decida administrar puede realizarse bajo el criterio de medidas compasivas (principio ético de beneficencia)40 |
| La FDA emitió una autorización de emergencia para el uso supervisado de hidroxicloroquina y cloroquina en pacientes críticos bajo prescripción médica. NO es una autorización convencional basada en ensayos clínicos |
| La combinación de hidroxicloroquina y azitromicina es una combinación en este momento off label, reconociendo la limitada evidencia científica disponible que debiera ser utilizada idealmente en el contexto de ensayos clínicos |
| Por ser una combinación off label, la combinación de hidroxicloroquina y azitromicina, con estrecho margen terapéutico, con posibilidad de eventos adversos y potencial de interacción, se debe informar a la familia de esta opción de tratamiento a utilizar para su asentimiento |
| Es una recomendación de buena práctica establecer un monitoreo estricto del segmento QT previo al inicio de la combinación hidroxicloroquina y azitromicina y luego cada 12-24h durante la duración del tratamiento |
| Para otras intervenciones farmacológicas empleadas en el manejo del COVID-19 (remdesivir, tocilizumab, inmunización pasiva con plasma) no es posible brindar una recomendación a favor o en contra en el contexto nacional ante la ausencia de ensayos clínicos que prueben efectividad |
| La AMCI adopta de la guía Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Recomendaciones basadas en Consenso de Expertos e informadas en la evidencia (Infectio. 24;Supl:2020) las estrategias de manejo farmacológico en los siguientes casos especiales: oncológicos, embarazadas, inmunodeficiencias primarias y secundarias no oncológicas, enfermedad cardiovascular |
| No recomendamos la utilización rutinaria de interferón debido al que el protocolo de administración requiere de salas de presión negativa para su nebulización |
| Esteroides: en el caso de los pacientes COVID-19, la evidencia disponible no permite recomendarlos de forma rutinaria; se ha descrito mayor riesgo de replicación viral en los primeros días. Se recomienda utilizarlos si están indicados para otras situaciones primarias, como los pacientes asmáticos o en indicación de shock refractario a vasopresores |
| Se recomienda aplicar los protocolos de uso racional de antibióticos específicos de cada institución de salud |
Pacientes con diagnóstico confirmado de COVID-19 a menudo presentan síntomas como remordimiento y resentimiento, soledad e impotencia, depresión, ansiedad y fobia, irritación y privación del sueño. Algunos pacientes pueden presentar ataques de ansiedad.
Se recomienda:
- •
Apoyo psicológico y monitoreo semanal, luego del ingreso, del estado mental del paciente (estrés, estado de ánimo, calidad del sueño y sensación de presión), de una manera virtual.
- •
Dejarle los celulares para que siga en comunicación con su familia.
- •
La intervención y el tratamiento que combina medicación y psicoterapia están recomendados en pacientes en estadios moderados a severos. Antidepresivos, ansiolíticos y benzodiacepinas pueden ser prescritos para mejorar el estado de ánimo y la calidad del sueño de los pacientes. Los antipsicóticos de segunda generación, como la olanzapina o la quetiapina, pueden ser usados para mejorar los síntomas psicóticos, como alucinación o delirio. Tener en cuenta que cuando se eligen medicamentos psicotrópicos deben considerarse las interacciones medicamentosas y las reacciones adversas sobre el sistema respiratorio.
Se adoptan las guías de los procesos establecidos que previenen complicación en los pacientes en área crítica: implementación bacteriemia cero, prevención de neumonía asociada al ventilador, prevención de úlceras por estrés, tromboembolismo venoso, úlceras de presión, sangrado digestivo.
Capítulo 8. Ética en la atención del paciente COVID-19La pandemia de COVID-19 plantea desafíos éticos, desde el ingreso de pacientes a la unidad hasta una reanimación cardio-cerebro-pulmonar a veces fútil, que va más allá de los enfoques éticos tradicionales, centrándose en la idoneidad, la justicia distributiva y la capacidad de respuesta del sistema de salud frente a la demanda. A continuación se ofrecen una serie de recomendaciones bajo el enfoque de la bioética en la toma de decisiones por medio de la figura 1443-50.
Capítulo 9. Reanimación cardiopulmonar en pacientes COVID-19Las siguientes recomendaciones al practicar maniobras de reanimación cardiopulmonar en pacientes con COVID-19 se basan en las buenas prácticas de ética y los documentos del Ministerio de Salud de Colombia y la Asociación Colombiana de Medicina Crítica y Cuidado Intensivo (AMCI).
Consideraciones éticas en la reanimación de la infección por COVID-19Los conceptos éticos que rigen la reanimación en la pandemia (situaciones de atención en crisis) están dados por los principios de la bioética, teniendo en cuenta que en situaciones específicas los pacientes no serán candidatos para la resucitación cardiopulmonar:
- •
Justicia. Justificación ética en la toma de decisiones (consultar el aparte de aspectos éticos).
- •
Deber de cuidar. Es preciso racionalizar los escasos recursos para el beneficio de la mayoría de los pacientes.
- •
Deber de administrar recursos. Ser comedido y basarse en protocolos.
- •
Transparencia. La actitud encaminada siempre al bien de la comunidad.
- •
Consistencia. En la toma de decisiones.
- •
Proporcionalidad. Mantener un equilibrio entre los escasos recursos y la expectativa de vida según diferentes escalas objetivas y la calidad de vida posterior a la enfermedad, basados en un principio de proporcionalidad y de justicia distributiva para maximizar el beneficio del mayor número posible de personas.
- •
Responsabilidad. En todas las tomas de decisiones.
- •
Equidad e igualdad. En los recursos limitados que se presentan durante una pandemia en bien de la salud de toda la comunidad e igualdad cuando ningún aspecto particular inherente a la persona es el único determinante para no recibir un tratamiento50.
- •
La primera intervención en caso de decidir reanimación en paciente extubado independiente del ritmo de paro será la intubación orotraqueal, para evitar el riesgo de aerolización.
- •
En caso de que el paciente presente paro cardíaco en ventilación mecánica invasiva, NO desconecte el circuito de la ventilación mecánica, realizando solo compresiones torácicas, y desfibrile según el ritmo. Si desconecta el circuito, hay un ALTO peligro de aerolización y contaminación.
- •
Se recomienda la atención del paro cardíaco fuera de la UCI por un equipo de respuesta rápida; de no tenerlo la institución, se recomienda tener un equipo de intubación orotraqueal.
- •
Tenga en cuenta los criterios de shock y falla ventilatoria temprana para intervenir oportunamente y lograr la prevención del paro.
- •
Desestimar la reanimación en pacientes que presentan paro con hipoxemia refractaria y falla multiorgánica con una escala de SOFA que haya empeorado en más de dos puntos en días consecutivos.
- •
Desestimar la reanimación en pacientes mayores de 80años con alta carga comórbida: falla cardíaca, EPOC, cirrosis, insuficiencia renal crónica, VIH, enfermedad maligna en estado terminal. Sobre todo, con mal pronóstico vital en momento de crisis y poca disponibilidad de camas de UCI.
- •
Desestimar la reanimación de pacientes con demencia u otras alteraciones mentales degenerativas.
- •
Desestimar la reanimación en pacientes con pocas expectativas de vida y/u otras alteraciones mentales.
- •
Realizar un balance dinámico entre recursos y demandas para tomar decisiones en casos particulares51.
- •
Antes de iniciar las maniobras de reanimación, asegure la protección con los EPP adecuados para los reanimadores.
- •
La intubación orotraqueal debe ser realizada por la persona con más experiencia en el manejo de vía aérea o por el equipo de respuesta rápida.
- •
Evite la ventilación con presión positiva en el paciente no intubado.
- •
Desfibrilación: ante un ritmo desfibrilable y paro presenciado en paciente COVID hágalo rápidamente, pero una vez esté asegurada la vía aérea del paciente.
- •
Reanimación cardiopulmonar avanzada: priorice la intubación antes que el inicio de las compresiones. De no lograr asegurar la vía aérea, inicie colocando una máscara facial con filtro HEPA que garantice un cierre hermético con una técnica a dos manos sobre la cara del paciente.
La reanimación cardiopulmonar en pacientes con COVID-19 en las UCI debe ser individualizada52. Los pacientes pueden sufrir un paro cardíaco causado directamente por COVID-19 o por una enfermedad coexistente. Es importante intentar identificar y tratar cualquier causa reversible (p.ej., hipoxemia) antes de considerar suspender la reanimación cardiopulmonar. Considerar también las 5H y 5T, cuyo manejo se realizará según algoritmo de la reanimación guías 2015, con las precisiones de seguridad, evitando el riesgo de exposición a los reanimadores53.
- •
Hipoxia. Siempre descartar DONE (desconexión, obstrucción del TOT, neumotórax a tensión y falla del ventilador).
- •
Hipotermia. Lograr temperatura mínima de 36,5°C, infundir líquidos calientes a 40°C.
- •
Hidrogeniones. Lograr niveles de bicarbonato sérico >10mEq y pH >7,2.
- •
Hipovolemia. Aplicar 1 a 2l de cristaloides, lograr presión arterial media mayor de 65mmHg, valoración ecográfica de cava inferior y cavidades cardíacas (si dispone).
- •
Hiper o hipokalemia. Evite relajantes musculares despolarizantes en caso de hiperkalemia. Considere en hiperkalemia (K sérico mayor de 5,5mEq/l) administrar: gluconato de calcio 2g i.v. y en hipokalemia: cloruro de potasio 20-40mEq i.v.
- •
Neumotórax a tensión. Toracocentesis 4.o-5.o espacio intercostal línea axilar media.
- •
Taponamiento cardíaco. Pericardiocentesis.
- •
Tromboembolismo pulmonar. Prevención.
- •
Trombosis miocárdica. Reanimación cardiopulmonar, trombólisis.
- •
Tóxicos. Según clínica y exposición del paciente, vigile sobredosificación e interacciones medicamentosas. Realice ECG para medición de QTc.
- •
Paciente no ventilado. Llame al paciente, evalúe la respiración y verifique el pulso; de estar ausentes, active código azul protegido. Tenga en cuenta las recomendaciones bioéticas.
- •
Paciente ventilado y monitorizado. Revise la correcta colocación de electrodos y ritmo cardíacos, revise la curva de línea arterial, revise la capnografía (si dispone de ella), revise el pulso carotídeo. Si la línea arterial está permeable y plana, los electrodos están bien conectados, no hay curva de capnografía o no tiene pulso, se identificará el ritmo de paro cardíaco y se activará código azul protegido. Tenga en cuenta los aspectos bioéticos.
1. Criterios clínicos que pueden predecir paro cardíaco:
- •
Disnea moderada-grave con signos de trabajo respiratorio y uso de musculatura accesoria o movimiento abdominal paradójico.
- •
Taquipnea >30rpm.
- •
Índice de SA/FI 300 requiere máscara de no reinhalación.
- •
Saturación de oxígeno <92% o SatO2>92% con signos de falla respiratoria: considere intubación orotraqueal protegida y ventilación mecánica.
2. Criterios gasométricos que se pueden encontrar antes de paro cardíaco:
- •
PaO2/FiO2 <200 (o la necesidad de administrar una FiO2 superior a 0,4 para conseguir una SpO2 de al menos 92%).
- •
Fallo ventilatorio agudo (pH <7,35 con PaCO2 >45mmHg).
3. Signos inminentes de falla cardiocirculatoria:
- •
Paciente inestable. Alteración del estado de conciencia (somnolencia, estupor o coma), presión arterial sistólica <100mmHg, hipotermia, llenado capilar disminuido >3segundos, oliguria (diuresis <0,5cc/kg/h en 6h).
- •
Paciente en shock. Igual al paciente inestable pero que NO ha respondido a las medidas iniciales de reanimación hídrica y soporte vasoactivo con hipoperfusión titular, lactado sérico >1mm/l, SVO2 <65%, delta CO2 >6.
Durante las maniobras de reanimación cardiopulmonar deben estar un mínimo de 3 personas del equipo de respuesta rápida o del equipo de intubación orotraqueal, según cada institución, al interior del cubículo, y uno fuera.
- •
Reanimador 1. Vía aérea (garantiza el cierre hermético entre máscara facial y cara del paciente, realiza la intubación orotraqueal en caso de no estar en ventilación mecánica).
- •
Reanimador 2. Masaje cardíaco.
- •
Reanimador 3. Desfibrilación, monitoría, administración de medicamentos, asiste durante la intubación al reanimador 1.
Este proceso se considera fundamental en pacientes infectados por COVID-19. En la literatura se describe que este tipo de pacientes tienen un alto riesgo de fracaso de extubación, definida por un requerimiento de soporte ventilatorio dentro de las primeras 72h tras la extubación. En los últimos años el uso del alto flujo o VMNI ha reducido significativamente la necesidad de reintubación. Sin embargo, el riesgo incrementado de infección del personal sanitario hace que no sea recomendable el uso de estas estrategias9.
Por lo tanto, un weaning reglado con una prueba de ventilación espontánea se hace preceptivo para asegurar en la medida de lo posible el éxito de la extubación. Para conseguir la descontinuación de la ventilación mecánica, utilice un método disponible con el que se sienta familiarizado (presión sopore, Smart care). En este capítulo se describen las recomendaciones para el método con presión soporte. Lo primero que consideraremos es si el paciente cumple con el criterio de estabilidad clínica (tabla 32).
Concepto de estabilidad clínica
| La ausencia de progresión de las lesiones radiológicas, o tomográficas, en especial la ausencia de aparición de consolidaciones que hagan pensar en sobreinfección y neumotórax |
| PaO2 > 55-60mmHg con FiO2 0,4 (PaO2/FiO2 >150) con PEEP <10cmH2O |
| Estabilidad hemodinámica, definida por una frecuencia cardíaca <120lpm y la ausencia de requerimiento vasopresor a dosis altas (p.ej., noradrenalina >0,2μg/kg/min) |
| Ausencia de fiebre alta (>38,5-39°C) o de procesos que puedan comprometer la eficacia de la ventilación (p.ej., acidosis metabólica importante) |
| Ausencia de otros procesos activos no controlados |
| Una vez considerada la estabilidad del paciente comenzaremos con el proceso de destete o weaning propiamente dicho |
| Este proceso se iniciará con la reducción de la sedación con el objetivo de conseguir una sedación ligera (RASS 0 a −2) |
En caso de agitación psicomotriz importante y dificultad para mantener el objetivo de sedación, evalúe buscando la causa y considere el adecuado control del dolor, antes que decidir sedación consciente con dexmedetomidina. Tras ello, cambiaremos la ventilación a un modo de soporte (p.ej., presión soporte).
Recomendaciones para extubación en presión soporte- •
La PEEP y la PaO2/FiO2 establecida previamente.
- •
Presión soporte (PS) entre 8-12cmH2O.
- •
Ante la ausencia de signos de dificultad respiratoria creciente, hipertensión o hipotensión marcadas.
- •
Reducir la presión soporte a 5cmH2O (en los primeros 15-30min).
- •
Reducir la PEEP a 5cmH2O de manera concomitante.
- •
En este punto llevaremos a cabo una prueba de ventilación espontánea (con estos ajustes del respirador durante 30-45min). Si el paciente tolera esta prueba, decida extubar.
- •
La extubación debe ser llevada a cabo por dos miembros del equipo con el mismo nivel de EPP que los usados en el proceso de intubación.
- •
No se debe estimular la tos.
- •
Se debe evitar el uso de ventilación no invasiva y la CAF de oxígeno tanto como sea posible.
- •
Se debe colocar máscara de oxígeno inmediatamente se realice la extubación para minimizar la aerolización por tos.
- •
La succión oral puede ser realizada con el cuidado de no precipitar la tos.
- •
En caso de que el paciente no supere la prueba de ventilación espontánea, se recomienda mantener la ventilación mecánica en modo asistido para no favorecer un mayor desacondicionamiento físico. Cada 24h se revalorará la posibilidad de realizar una nueva prueba de ventilación espontánea. Seguiremos el mismo circuito descrito previamente.
- •
Tras >10días sin poder conseguir la extubación, plantearemos la necesidad de traqueostomía a criterio del intensivista, preferiblemente quirúrgica (la traqueostomía percutánea se contraindica por el riesgo de aerolización) y cuando el paciente haya salido de prono.
Aunque las series de casos reportadas hasta ahora han mostrado que la mayoría de los pacientes pediátricos tienen buen pronóstico, y en casos leves se recuperan en 1-2semanas54, los últimos reportes son preocupantes, ya que informan del fallecimiento de pacientes pediátricos cada vez de menor edad, incluso sin comorbilidades previas.
Para el abordaje del paciente pediátrico se tomarán en cuenta las recomendaciones consignada en los capítulos de este documento:
- •
Capítulo 2. Definición de caso COVID-19.
- •
Capítulo 4. Uso correcto, reutilización y alternativa de los elementos de protección personal en el manejo de paciente COVID-19.
- •
Capítulo 5. Abordaje y clasificación.
- •
Capítulo 6. Intubación orotraqueal segura.
- •
Capítulo 8. Ética en la atención del paciente en COVID, exceptuando la edad.
- •
Capítulo 9. Reanimación cardiopulmonar en pacientes COVID-19.
- •
Capítulo 10. Proceso de extubación en COVID-19.
- •
Capítulo 13. Egreso de pacientes de UCI y hospitalización con COVID-19.
- •
Capítulo 14. Gestión del cuidado de enfermería en paciente COVID-19.
- •
Capítulo 15. Manejo de desinfección y limpieza en pacientes COVID-19.
- •
Capítulo 17. Manejo y disposición de cadáveres en UCI en paciente COVID-19.
Los síntomas más comunes son fiebre, fatiga y tos, y en menor frecuencia congestión y secreción nasal, expectoración, diarrea, dolor de cabeza. La disnea, la cianosis y otros síntomas pueden ocurrir a medida que la afección progresa, generalmente después de una semana de la enfermedad, acompañada de síntomas tóxicos sistémicos55.
Algunos niños pueden progresar rápidamente hasta insuficiencia respiratoria que no puede ser corregida con oxígeno convencional (catéter nasal, máscara). Los casos graves pueden llevar a choque séptico y disfunción multiorgánica (tabla 33)56.
Síndromes clínicos
| Infección viral no complicada del tracto respiratorio superior | Síntomas inespecíficos como fiebre, tos, dolor de garganta, congestión nasal, malestar general, dolor de cabeza, dolor muscular. No existen signos de deshidratación, sepsis o dificultad respiratoria |
| Infección leve de vías bajas | Tos, dificultad respiratoria con taquipnea, pero sin signos de gravedad clínica o neumonía severa |
| Neumonía grave | Taquipnea definida según el grupo de edadHipoxia: SpO2 <93% (PaO2 <60mmHg)Hipercapnia: PaCO2 >50mmHgTrastornos de la conciencia: inquietud, letargo, coma, convulsión, etc.Dificultad para la alimentación, inapetencia e incluso deshidrataciónOtras manifestaciones: trastornos de la coagulación (tiempo prolongado de protrombina y nivel elevado de dímeroD), daño miocárdico (aumento del nivel de enzima miocárdica), electrocardiograma con cambios en ST-T, cardiomegalia e insuficiencia cardíaca en casos graves, disfunción gastrointestinal, nivel elevado de enzimas hepáticas y rabdomiólisis |
| Síndrome de dificultad respiratoria aguda (SDRA) | Inicio: nuevo o empeoramiento del cuadro en los 10días previosRadiografía de tórax, TC o ECO: infiltrados bilaterales, atelectasia lobular o pulmonar, o consolidacionesEdema pulmonar: ausencia de otra etiología, como fallo cardíaco o sobrecarga de volumenOxigenación (OI: índice de oxigenación; OSI: índice de oxigenación usando SpO2)Ventilación no invasiva bilevel o CPAP ≥5cmH2O a través de una máscara facial completa: PaO2/FiO2 ≤300mmHg o SpO2/FiO2 ≤264ClasificaciónSDRA leve (ventilación invasiva): IO ≥4 y <8; ISO2≥5 y <7,5SDRA moderado (ventilación invasiva): IO ≥8 y <16; ISO2 ≥7,5 y <12,3SDRA grave (ventilación invasiva): IO ≥16; ISO2 ≥12,3 |
| Sepsis | Infección sospechada o comprobada y ≥2 criterios de SIRS, de los cuales uno debe ser temperatura anormal o recuento leucocitario anormal (los otros 2 criterios son taquipnea y taquicardia o bradicardia en <1año) |
| Sepsis grave | Si presenta disfunción cardiovascular, SDRA o ≥2 disfunciones del resto de órganos |
| Choque séptico | Sospecha de infección (puede tener hipotermia o hipertermia) y presenta signos de hipoperfusión periférica como hipotensión (PAS <percentil 5 o >2DE por debajo de lo normal para la edad), o 2-3 de los siguientes:• Estado mental alterado• Taquicardia o bradicardia: (FC <90 o >160lpm en lactantes y FC <70 o >150lpm en niños)• Relleno capilar lento (>2segundos) o piel caliente vasodilatada con pulsos saltones• Taquipnea• Piel moteada, erupción petequial o purpúrica• Lactato aumentado, oliguria• Si requiere drogas vasoactivas para mantener una presión arterial y perfusión adecuadas tras una correcta expansión de volumen |
- •
Recuento de glóbulos blancos normal o reducido, linfopenia progresiva en casos graves.
- •
Proteína C reactiva normal o aumentada.
- •
Procalcitonina normal en la mayoría de los casos.
- •
Elevación de enzimas hepáticas, enzimas musculares y mioglobina, y aumento del nivel de dímeroD. Existen reportes recientes de ferritina elevada57.
- •
Radiografía de tórax. Infiltrados bilaterales con patrón intersticial o en vidrio deslustrado o infiltrados pulmonares bilaterales alveolares compatibles con SDRA. Infiltrado unilateral multilobar compatible con infección viral.
- •
Ecografía transtorácica. Patrón B: patrón coalescente, irregularidad pleural. Patrón C: derrame pleural bilateral (mínimo) asociado a derrame pericárdico no significativo.
- •
TAC de tórax. Las imágenes en vidrio esmerilado y los infiltrados son más evidentes en el TAC que en la radiografía. Pueden aparecer múltiples consolidaciones lobares.
Los pacientes con sospecha de infección o infección confirmada por SARS-CoV-2/COVID-19 se deben adherir a los mismos criterios de internamiento en UCIP establecidos por la AMCI y teniendo en cuenta comorbilidades como factores de riesgo para progresión de la severidad (figs. 15 y 16)58.
Idealmente, solo un padre/cuidador debe acompañar al niño al cubículo de aislamiento y cumplir las normas de la unidad de acuerdo a los protocolos establecidos.
Para el ratamiento de soporte en UCIP en pacientes graves que presenten SDRA se recomienda seguir el manejo establecido en el consenso PALICC59.
Tener en cuenta la relación de SaFi para intentar evitar la toma de gases arteriales y la hipoxemia en el servicio de urgencias. Idealmente, solo se usará la PaFi cuando el paciente esté en cuidado intensivo. La decisión debe ser individualizada en cada paciente.
En caso de sepsis o disfunción orgánica de causa vírica, con o sin sobreinfección bacteriana, seguir las guías de práctica de la campaña sobreviviendo a la sepsis.
Factores de riesgo para progresión a enfermedad grave- •
Menores de 3 meses.
- •
Cardiopatía congénita.
- •
Hipoplasia pulmonar.
- •
Enfermedad pulmonar crónica.
- •
Enfermedades neuromusculares.
- •
Desnutrición grave.
- •
Anemia o hemoglobinopatías.
- •
Inmunodeficiencia congénita o adquirida.
Tener en cuenta la relación SaFi para evitar la realización de gases arteriales y evitar la hipoxemia en el servicio de urgencias. Solo se usará la PaFi cuando el paciente esté dentro de la UCI, la cual será individualizada en cada paciente.
Se recomienda que en el servicio de urgencias, o cuando en el escenario de cuidado intensivo no se cuente con una línea arterial, se utilice la razón SaFi (SaO2/FiO2) para la clasificación de la gravedad del SDRA y la toma de decisiones (tabla 34).
Definiciones de Berlin para síndrome de dificultad respiratoria aguda (SDRA) usando PaFi o SaFi
| Clasificación | PaFi (PaO2/FiO2) | SaFi (SaO2/FiO2) |
|---|---|---|
| Leve | 200-300 | 221-264 |
| Moderado | 100-200 | 150-221 |
| Grave | ≤ 100 | ≤ 150 |
Tomado de: Pulse oximetry vs. PaO2 metrics in mechanically ventilated children: Berlin definition of ARDS and mortality risk. Robinder G. Khemani et al. Intensive Care Med (2015) 41:94-102.
Se debe realizar un manejo adecuado de líquidos, evitando la sobrecarga hídrica y los balances muy positivos, que se han asociado a una peor evolución respiratoria y a una mayor morbimortalidad.
En caso de necesitar soporte con fármacos vasoactivos, utilice las guías y recomendaciones internacionales pediátricas actuales, en las que la adrenalina y la noradrenalina se consideran los fármacos de primera línea60. Recientes publicaciones sugieren considerar la vasopresina en casos refractarios. Pueden requerir también terapia continua de reemplazo renal.
Para procedimientos de alto riesgo de aerosoles, tales como intubación, aspiración de secreciones, ventilación no invasiva, oxígeno nasal (CNAF), procedimientos de traqueostomía abierta (inserción/succión/eliminación) y procedimientos post mortem, se debe aislar en lo posible al paciente (en cubículo con presión negativa de acuerdo a la disponibilidad del recurso) y maximizar las medidas de bioprotección para el personal.
Los ventiladores deben protegerse con un filtro de alta eficiencia en ambas vías, tanto inspiratoria como espiratoria, y hacer uso del protocolo de succión cerrada, según guías.
Todas las áreas deben estar equipadas con oxímetros de pulso, sistemas de oxígeno en funcionamiento e interfaces desechables, de un solo uso y de entrega de oxígeno (cánula nasal, puntas nasales, máscara facial simple y máscara con bolsa de depósito). En caso de dispositivos reutilizables, seguir con el protocolo institucional para la preparación y la desinfección para este tipo de pacientes.
Aunque se puede sospechar que el paciente tiene COVID-19, administrar los antimicrobianos empíricos apropiados dentro de una hora después de la identificación de la sepsis.
Se debe considerar el tratamiento empírico con un inhibidor de la neuraminidasa para el tratamiento de pacientes con sospecha de influenza.
No administre corticosteroides sistémicos de forma rutinaria para el tratamiento de la neumonía viral.
En casos graves se recomienda el uso de hidroxicloroquina en combinación con lopinavir/ritonavir según Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 la Sociedad Colombiana de Infectología.
Se debe vigilar el QT antes y después (48h) de terapia. No usar si QTc inicial es mayor de 450ms o si se prolonga más del 25% del inicial.
La AMCI adopta de la guía Consenso colombiano de atención, diagnóstico y manejo de la infección por SARS-CoV-2/COVID-19 en establecimientos de atención de la salud. Recomendaciones basadas en Consenso de Expertos e informadas en la evidencia (Infectio. 24;Supl:2020) las estrategias de manejo farmacológico en los siguientes casos especiales: pediatría.
Intubación orotraqueal- •
Un mínimo número de personal debe estar presente (médico, terapeuta respiratorio, jefe de enfermería y auxiliar de enfermería). La protección del personal es la prioridad según el protocolo institucional. Evitar la autocontaminación.
- •
Mantener por fuera del cubículo los insumos y equipos no necesarios.
- •
Todo el personal debe conocer el plan antes de entrar en la habitación; utilizar una lista de verificación (tabla 35, fig. 17).
Tabla 35.Lista de chequeo para intubación orotraqueal. Contempla dos momentos: antes y después de entrar al cubículo o habitación
a. Antes de entrar Realizar la planificación del personal y de insumos, según el protocolo de atención del servicio. Es importante en este momento conocer los datos del paciente y el plan de manejo inicial: • Líder. Médico más experimentado; asigna funciones y es el encargado de la intubación • Terapeuta respiratorio. Prepara el equipo de vía aérea y el ventilador. Realiza lista de chequeo para evitar no tener disponibilidad de los insumos o equipos • Jefe de enfermería. Monitorización, preparación y administración de medicamentos y líquidos, según protocolo • Debe haber un equipo de respaldo de vía aérea difícil fuera de la sala Caracterización del paciente y sus necesidades: • Equipo de protección personal: mascarilla N95, monogafas con sello hermético, protector facial completo (visor), guantes de látex dobles, bata desechable impermeable de manga larga y gorro • Equipo de intubación: Hojas de laringoscopio según el paciente Laringoscopio con baterías y previamente ensayado Sistema de succión rígido con doble vacuum Máscara facial, bolsa de anestesia (ayre Rees) Filtro (FHAE) Guía metálica según edad TOT con neumotaponador Preparar fijaciones Sistema de succión cerrada Pinza para TOT Bolsas para desechos Dispositivo supraglótico (máscara laríngea) Ventilador probado y programado según indicaciones previas Caja de acrílico antiaerosol, para protección de quien intube Rollo para posicionar al paciente • Medicamentos: fentanilo 2μg/kg, ketamina 2mg/kg y midazolam 0,05-0,1mg/kg, rocuronio 1,2mg/kg o succinilcolina 1-2mg/kg • Tener disponible: adrenalina 0,01mg/kg, atropina 0,02mg/kg, LEV (SSN-LR) • Insumos: tener disponibilidad de un stock: jeringas, solución salina al 0,9%, lactato, isopañiles, catéter periférico, entre otros • Monitorización: tener antes de que ingrese el paciente: latiguillos con electrodos según edad, brazalete para toma de presión no invasiva según edad, oxímetro de pulso • Colocación de elementos de protección personal • Lavado de manos según protocolo • Orden para colocar elementos de protección personal: según protocolo institucional • Planeación de ubicación del personal al entrar a la sala • Preparación de equipo de respaldo de vía aérea difícil ubicado en el exterior del cubículo b. Después de entrar al cubículo Procedimiento: • Personal en posición adecuada • Monitorización del paciente según protocolo de la unidad • Paciente en posición adecuada. Colocar rollo debajo de los hombros con leve hiperextensión, según comodidad del médico • Preoxigenación O2 al 100% con bolsa de anestesia (Ayre-Rees). Evitar presión positiva • Cubrir paciente con dispositivo plástico o caja antiaerosol • Administrar secuencia de intubación rápida • Maniobra de Sellick (opcional) • Laringoscopia directa, videofibrolaringoscopia • Insuflar neumotaponador (presión de 20cmH2O) • Colocación de filtro (FHAE), todo el sistema debe estar previamente armado • Verificar posición correcta de TOT • Clampeo de TOT • Conexión a ventilador • Retiro clampeo de TOT (existen muchos vídeos ilustrativos disponibles de manera libre) • Iniciar infusiones sedación/bloqueo neuromuscular • Verificar y ajustar soporte ventilador • Retiro de EPP según protocolo institucional • Desecho de materiales • Limpieza de la habitación 20min tras intubación orotraqueal, según protocolo • El equipo utilizado en las intervenciones de las vías respiratorias (laringoscopios, máscaras faciales) no se dejará sobre la cama del paciente, sino que se colocará en una bandeja o bolsa, y se realizará disposición y desinfección según protocolo • Coloque el extremo contaminado del tubo de succión dentro de un guante desechable - •
Los dispositivos supraglóticos, solo en pacientes con vía aérea difícil y sin personal apto para la intubación; se debe optar en corto tiempo por una vía aérea definitiva con intubación orotraqueal.
- •
No se deben realizar maniobras durante el manejo de la vía aérea que puedan generar aerosoles; entre estas, la ventilación con presión positiva con dispositivo máscara-válvula-bolsa.
- •
La intubación debe ser realizada por la persona más cualificada presente para maximizar el éxito en el primer intento. Enfoque en la seguridad, la prontitud y la fiabilidad.
- •
Crear un carro de intubación traqueal COVID-19, que se puede utilizar en la UCI, en urgencias y en el servicio de hospitalización.
- •
Comunicarse claramente, según la estrategia institucional SBAR: instrucciones simples, comunicación de circuito cerrado (repetir las instrucciones de vuelta), volumen adecuado, sin gritar.
- •
Colocar una sonda nasogástrica después de que se haya completado la intubación traqueal y se establezca la ventilación de forma segura.
- •
Recomendamos incluso, en un arresto hipóxico, iniciar con compresiones torácicas mientras llega el resto del personal con equipo de protección completo.
- •
Realizar simulaciones y entrenamiento en la correcta implementación de las medidas de protección personal.
- •
Si el niño está intubado y ventilado, no desconectarlo del ventilador al hacer reanimación cardiopulmonar.
- •
Proporcione información detallada para obtener la cooperación del paciente antes del uso.
- •
Si es necesario, utilice sedante en bajas dosis con una estrecha monitorización.
- •
Elija el catéter nasal adecuado basado en el diámetro de la cavidad nasal del paciente.
- •
Ajuste la correa a la cabeza y use el adaptador de ajuste para descomprimir y evitar lesiones en la piel de la cara que puedan estar relacionadas con el uso del dispositivo.
- •
Mantenga el nivel del agua en la cámara del humidificador.
- •
Ajuste la tasa de flujo, la fracción de oxígeno inspirado (FiO2) y la temperatura del agua en función de la demanda respiratoria y la tolerancia del paciente.
- •
Informe al médico a cargo para que tome la decisión de sustituir la cánula nasal de alto flujo (CNAF) por ventilación mecánica si ocurre alguno de los siguientes casos: inestabilidad hemodinámica, dificultad respiratoria evidenciada por el uso de músculos accesorios, hipoxemia persistente a pesar de la oxigenoterapia, deterioro de la conciencia, taquipnea persistente o en aumento.
Hasta la fecha no hay evidencia científica sobre la mayor susceptibilidad de las mujeres embarazadas a infectarse por el virus COVID-19. Sin embargo, las mujeres embarazadas con enfermedades respiratorias deben ser tratadas con la máxima prioridad debido al mayor riesgo de resultados adversos61,62. Para el ingreso de los pacientes a la UCI se recomiendan criterios más flexibles (tabla 36).
Escalas obstétricas de alerta temprana
| Variable | Criterio de anormalidad |
|---|---|
| Presión arterial sistólica (PAS) en mmHg | Menor o igual a 90 o mayor o igual a 140 |
| Presión arterial diastólica (PAD) en mmHg | Menor a 60 o mayor o igual a 90 |
| Presión arterial media (PAM) en mmHg | Menor o igual a 65Cálculo: (PAS − PAD) / 3, este resultado se le suma a la PAD) |
| Frecuencia respiratoria (respiraciones/min) | Menor de 12 o mayor de 22 |
| Frecuencia cardíaca (latidos/min) | Menor que 60 o mayor a 90 |
| SatO2 sin suplencia de O2 (% SatO2) | Menor a 95% |
| Estado de conciencia (escala de Glasgow) | Alguna alteración |
| Evaluación clínica | Ruidos respiratorios a la auscultación pulmonar, cianosis, dolor pleurítico, incapacidad para tolerar la vía oral o deshidratación |
| Condición obstétrica que amerite hospitalización | Ruptura prematura de membranas, trabajo de parto pretérmino |
| Comorbilidades | Hipertensión, diabetes, asma, VIH, enfermedad cardíaca, enfermedad hepática crónica, enfermedad pulmonar crónica, enfermedad renal crónica, discrasia sanguínea, cualquier factor de inmunosupresión |
| Incapacidad para el autocuidado | |
| Dificultad en el seguimiento |
Se considera importante tener unas recomendaciones claras para este grupo de pacientes ante una condición crítica. Estas recomendaciones están referenciadas en el documento de consenso de la Federación Colombiana de Ginecología y Obstetricia (FECOLSOG): Posición de la Federación Colombiana de Obstetricia y Ginecología: Infección por SARS-CoV-2 (COVID-19) en embarazo, próxima a ser publicada. Adicionalmente se resaltan los lineamientos provisionales para la atención en salud de las gestantes, de los recién nacidos y para la lactancia materna, en el contexto de la pandemia de COVID-19 en Colombia, documento de soporte código GIPS05, versión 1, del Ministerio de Salud y de Protección Social de marzo 25 del 202063.
De estos documentos se resaltan desde la AMCI los siguientes apartes:
- •
Las mujeres embarazadas con neumonía por COVID-19 deben ser manejadas por un equipo interdisciplinario en un centro de atención terciaria. Este grupo debe incluir idealmente personal de obstetricia, medicina materno-fetal, pediatría, infectología, anestesia, medicina crítica, personal de vigilancia epidemiológica y personal administrativo. En caso de que se cumplan criterios sugestivos de falla respiratoria, disfunción orgánica o sepsis, la paciente debe ser remitida a una unidad de cuidados intermedios o intensivos63.
- •
De manera simplificada y siguiendo los lineamientos citados por el Ministerio de Salud, se describen los lineamientos para la hospitalización de una embarazada con diagnóstico de infección por SARS-CoV-2 (COVID-19). Recomendamos para su interpretación tener en cuenta los criterios de la Resolución 3280 de 2018 (Escalas Obstétricas de Alerta Temprana) y que se describen en la tabla 36.
- •
La elección del momento del parto debe ser individualizada según la semana de gestación y las condiciones maternas, fetales y de parto. La presencia de shock séptico, la insuficiencia orgánica aguda o un estado fetal no satisfactorio pueden ser indicación para un parto por cesárea de emergencia (o la terminación, si es legal, antes de la viabilidad fetal).
- •
Finalmente, la medicación específica se recomienda según lo propuesto por el documento de FECOLSOG, donde se incluyen las categorizaciones de riesgo fetal y asociadas a la lactancia.
Para el egreso de pacientes COVID-19 de la UCI al área hospitalaria es recomendable disponer de camas de atención de vigilancia intermedia que permitan la continuidad del monitoreo bajo un enfoque clínico y general que reduzca la probabilidad de reingresos y el tránsito de esta área intermedia a hospitalización y/o a escenarios extrahospitalarios dedicados a la atención de estos pacientes y permitir optimizar la rotación de las camas de la UCI9. Considerando el compromiso de funcionalidad de estos pacientes, se sugiere medir el nivel de funcionalidad al egreso para establecer el plan de rehabilitación integral. El flujo de egreso de la UCI y de hospitalización se representa en la figura 18.
Medicamentos después del alta hospitalariaGeneralmente no es necesario prescribir medicamentos antivirales después del alta hospitalaria. Los antivirales pueden ser usados después del alta hospitalaria en pacientes con múltiples lesiones pulmonares los primeros 3días tras el reporte negativo de las pruebas de ácido nucleico.
Aislamiento domiciliarioLos pacientes deben continuar en aislamiento domiciliario por 2semanas después del alta hospitalaria. Se recomienda:
- •
Contar con áreas independientes bien ventiladas y desinfectadas con frecuencia.
- •
Evitar el contacto con niños, ancianos y personas con alteraciones del sistema inmune.
- •
El paciente y demás residentes del domicilio deben usar mascarillas faciales y lavarse las manos con frecuencia.
- •
Tomar la temperatura corporal dos veces al día (en la mañana y en la noche) y estar atentos a los cambios de la condición del paciente.
A partir de la experiencia de otros países, se ha establecido un sistema de seguimiento: un médico especialista debe organizar el seguimiento del paciente tras el alta hospitalaria. El primer seguimiento debe hacerse 48h después del alta. Se harán seguimientos por consulta externa 1semana, 2semanas y 1mes tras el alta hospitalaria, ajustado a protocolos institucionales, al comportamiento general de la enfermedad y también al riesgo de exposición9.
Capítulo 14. Gestión del cuidado de enfermería en pacientes con COVID-19 y plan de atenciónEl papel de enfermería dentro de las UCI que atienden pacientes con COVID-19 potencializa sus funciones naturales de tipo administrativo, asistencial y educativo bajo un abordaje integral (tabla 37).Como particularidad se destaca que en periodo de pandemia puede disminuir el talento humano en número (anticipando extrapolación de roles) y en calidad (personas poco o nada conocedoras de la dinámica de una UCI), siendo recomendable, desde la fase de planeación, implementar un plan de educación al personal sanitario de su institución priorizando por grupos o niveles de formación y experticia. En el briefing de evaluación de riesgos por cada servicio debe plantearse la existencia de extrapolación de roles y cómo abordarla.
Espectro de funciones de enfermería
| Protección personal |
| Orientación sobre la asistencia al usuario |
| Compromiso con la gestión de la calidad |
| Compromiso con el desarrollo y cultura de seguridad |
| Trabajo en equipo |
| Gestión del riesgo |
| Educación al paciente y a la familia |
| Educación al personal a cargo |
Una secuencia en el abordaje del paciente COVID-19 por enfermería en la UCI se presenta en la figura 19.
El plan de atención estará dirigido a:
- •
Evitar la contaminación y la infección del personal sanitario.
- •
Es fundamental elegir un líder en cada turno para supervisar los procesos de bioseguridad.
- •
Evitar las infecciones nosocomiales.
- •
Atención segura del paciente: cada proceso que se haga deberá ser protocolizado y, de ser posible, aplicar listas de chequeo.
- •
Apoyo emocional al paciente no ventilado.
- •
Debe tener las guías de manejo institucional visibles para el personal.
- •
Debe tener visibles las recomendaciones y lineamientos del Ministerio con respecto a bioseguridad, desinfección y limpieza, manejo de cadáveres, etc.
- •
Mantener la estructura funcional de la unidad a través del uso racional de los recursos para conseguir una atención de enfermería eficaz.
- •
Identificar las necesidades personales y materiales. Identifique el personal sanitario con factores de riesgo y repórtelo a la oficina de recursos humanos.
- •
Prevenir y reportar eventos adversos, no conformidades y fallas en la atención.
- •
Establecer las rutas de manejo de residuos y de traslado de pacientes con COVID-19.
Con respecto a la atención del paciente COVID-19, su función asistencial será9:
- •
Prevenir la contaminación y los accidentes por COVID-19.
- •
Identificar las necesidades del paciente y planificar sus cuidados.
- •
Registrar los datos y la documentación generada con la atención.
- •
No solicitar elementos externos o personales del paciente a la familia.
- •
Desarrollar estrategias para brindar apoyo emocional e información de manera virtual.
- •
Participar con el equipo médico durante la atención del paciente.
- •
Favorecer la movilización, la alineación corporal, los cuidados de la piel, la prevención de complicaciones asociadas a la inmovilidad y el delirium.
- •
Monitorizar el patrón respiratorio y hemodinámico y reconocer los signos de alarma para prevenir complicaciones.
- •
Minimizar el riesgo de broncoaspiración. Iniciar alimentación temprana en el paciente. Brinde acompañamiento nutricional en las situaciones que el paciente no pueda hacerlo solo.
- •
Aliviar síntomas que indiquen situación de alarma, evaluar el dolor de acuerdo con la escala establecida en cada institución y tratar según el manejo indicado.
- •
Si el paciente tiene sedación, evaluar según la escala institucional y titular las infusiones de acuerdo con las metas y los objetivos terapéuticos.
- •
Realizar la detección y la intervención del delirium favoreciendo una comunicación clara con el paciente, ubique en tiempo y espacio, favorezca el sueño y disminuya el ruido. Movilizar al paciente dentro de la habitación si es posible.
- •
Considere la modificación potencial de los procesos de atención y entrene a todo el personal debido al posible riesgo de que el personal sanitario disminuya.
- •
Elija un líder en cada turno, cuya función es la de supervisar los procesos de bioseguridad.
- •
Coloque de manera visible los paso a paso de procesos prioritarios, como lavado de manos, colocación y postura de EPP y posición prono.
- •
Realice un proceso de educación a todo el personal de su institución sobre los procesos de atención del paciente COVID, ya que puede haber el riesgo de disminución del personal por incapacidades.
- •
Utilización de los elementos de protección personal. Además de lo considerado en el capítulo 4, se recomienda un doble chequeo durante la postura y el retiro de estos.
- •
Organizar los elementos a usar en cada línea del cuidado para evitar entradas y salidas de la habitación.
- •
Coordine dentro del cubículo/habitación el mayor el número de labores posible por cada ingreso, empezando por la más estéril, como la aplicación del medicamento, y terminando con la más sucia, como la eliminación de la excreta.
- •
Eduque a todo su personal de la clínica sobre procesos básicos de enfermería en paciente ventilado, como son baño en cama, manejo de tubos y sondas.
- •
El diligenciamiento de registros de enfermería debe realizarse en un documento y computador específico que no debe ingresar a la habitación del paciente.
- •
Gestión del riesgo en el paciente y en todo el personal sanitario.
- •
Administrar la coordinada de medicamentos cumpliendo los 10 correctos; se pueden programar los cambios de mezclas de medicamentos en tiempos mayores y en horarios comunes con otros medicamentos. Consultar con el químico de cada institución.
- •
Equipo de vía aérea revisado y funcionando al inicio de cada turno.
Se dan las siguientes recomendaciones para optimizar el uso de esta medida frecuente, duradera y de alto impacto clínico pero con un bajo perfil de seguridad. Utilice una técnica estandarizada para hacer la pronación y la supinación.
- •
Cambios de posición cada 2h con giro de la cabeza. Verificar que el paciente esté en correcta alineación corporal. Los ojos del paciente deben tener limpieza en cada giro de cabeza.
- •
Recuerde que debe hacer la técnica con 3 personas, por limitaciones en el número de personal, y no con 5.
- •
Aspiración de secreciones, dado que esta posición incrementa las secreciones en boca y tubo orotraqueal.
- •
Vigilar que la sonda oro-naso-gástrica se encuentre drenando. La intolerancia a la nutrición puede ser debida a la posición, pero debe tenerse presente que estos pacientes suelen necesitar para una correcta ventilación altas dosis de sedantes y relajantes musculares que influyen en la motilidad intestinal y, por lo tanto, en la tolerancia a la nutrición enteral.
- •
Vigilancia permanente de cambios hemodinámicos, dada la posición.
- •
En los cambios de posición se debe prestar atención a los miembros superiores, ya que esta posición puede ocasionar daño del plexo braquial (por extensión de los miembros superiores).
- •
Prevenir posibles lesiones de piel derivadas de esta intervención.
- •
Siga las instrucciones de desinfección, asepsia y eliminación de excretas según los lineamientos del Ministerio de Salud y Protección Social. Debe echarse hipoclorito a las excretas antes de ser eliminadas.
Se van a presentar dos situaciones: paciente independiente y paciente dependiente, por limitaciones físicas o ventilación mecánica.
Independiente:
Si el paciente se encuentra en área de hospitalización o en cubículo de urgencias, debe tener un baño asignado solo para ese paciente.
Dependiente:
Es importante realizarlo con acompañamiento. El baño es con agua y jabón líquido, de forma organizada, dejando para el final los genitales del paciente. Se debe hacer énfasis en lavar las manos y las zonas donde se encuentran los dispositivos utilizados para su atención, teniendo la precaución de no mojar apósitos, venopunciones o heridas quirúrgicas.
Si el paciente se encuentra en la UCI, se debe realizar el baño en cama. El elemento escogido para este procedimiento es el baño seco con clorhexidina al 2%, haciendo énfasis en las manos, brazos y pecho. El baño se debe hacer de forma organizada, como se realiza en todos los pacientes, dejando para el final los genitales. Tener precaución en retirar completamente el jabón para no ocasionar dermatitis. Vigile la estabilidad hemodinámica y tenga precaución con las conexiones del ventilador evitando la desconexión.
Capítulo 15. Riesgos al personal de saludSe incluye como personal sanitario a médicos, enfermeras, terapeutas físicos y respiratorios y personal de aseo que atienden pacientes con sospecha o confirmación de COVID-19 en la UCI. Se adoptan los lineamientos para prevención del contagio por COVID-19 para el personal que realiza actividades de asistencia social64 (tabla 38).
Recomendaciones acerca de la evaluación y manejo del riesgo del personal sanitario con exposición intrahospitalaria a pacientes con COVID-19
| Recomendaciones de las categorías de riesgo de exposición a pacientes con COVID-19 | Recomendaciones para el monitoreo y manejo basados en el riesgo de exposición a pacientes con COVID-19 |
|---|---|
| • Debido al contacto cercano del personal sanitario que labora en la UCI en la atención de pacientes con COVID-19, se debe mantener una monitorización e identificación temprana de fiebre y síntomas respiratorios (tos, dificultad para respirar o dolor de garganta) para prevenir la transmisión del virus a otros trabajadores de la salud, pacientes o familiares. Los departamentos de seguridad laboral de las instituciones de salud deben tomar parte activa en éste monitoreoDefinir las categorías de riesgo de exposición a pacientes con COVID-19, así:• Exposición de alto riesgo: contacto cercano y prolongado con pacientes con COVID-19 que no estaban usando mascarilla mientras que la boca y la nariz del profesional sanitario estaban expuestas• Presencia en una habitación donde se realizan procedimientos generadores de aerosoles con poco control de las secreciones respiratorias (resucitación cardiopulmonar, intubación, extubación, broncoscopia, nebulización o inducción de esputo) en pacientes con COVID-19, cuando el personal sanitario no tenía sus ojos, boca y nariz protegidos• Exposición de mediano riesgo: contacto cercano y prolongado con pacientes con COVID-19 que SÍ estaban usando mascarilla mientras que la boca y la nariz del profesional sanitario estaban expuestas• Exposición de bajo riesgo: exposiciones cortas con pacientes con COVID-19 o contacto cercano prolongado con pacientes que usen mascarilla y el profesional sanitario también use mascarilla; el uso de protección ocular disminuye aún más el riesgoLa adherencia adecuada a las recomendaciones de prevención de infecciones y el uso de elementos de protección personal protege al personal sanitario que tiene contacto cercano con pacientes con COVID-19 | • Se debe hacer una reevaluación diaria sobre los objetivos y la intensidad del tratamiento. Si se considera que un paciente, ingresado con criterios limítrofes, no responde al tratamiento inicial prolongado o complejo, una decisión de «reorientación terapéutica»: no debe posponerse. Esta debe ser una decisión compartida con el equipo de atención, la familia y, de ser posible, con una consulta al grupo de bioética• Personal sanitario con exposición categoría mediano o alto riesgo: realizar monitoreo activo de síntomas y restricción de trabajo en áreas de cuidado de pacientes hasta 14 días después de la última exposición• Si desarrollan fiebre o síntomas respiratorios sugestivos de COVID-19, se deben tomar medidas de autoaislamiento y notificar a su sistema de salud• Personal sanitario con exposición de bajo riesgo: realizar monitoreo de fiebre y síntomas respiratorios al menos 14 días después de la última exposición• Trabajadores sanitarios en esta categoría no tienen restricciones para trabajar• Si desarrollan fiebre o síntomas respiratorios (tos, disnea o dolor de garganta), se debe informar a la institución de salud donde laboran y mantener autoaislamiento• Personal sanitario con adherencia a todas las recomendaciones de prevención de infección: la adherencia apropiada a todas las recomendaciones, incluyendo el uso de los EPP, protege a las profesiones sanitarias que tengan contacto cercano con pacientes infectados con COVID-19 |
- •
Desde el punto de vista administrativo, ético o legal, ningún profesional sanitario está obligado a la atención de pacientes con sospecha o confirmación de infección por COVID-19 si no cuenta con la totalidad de los EPP. Una exposición de este tipo sin protección colocaría al profesional sanitario en categoría de «alto riesgo de exposición» y conllevaría la necesidad de restricción de trabajo en áreas de atención de pacientes por al menos 14días y monitoreo activo de fiebre o síntomas respiratorios.
- •
Todo el personal sanitario que atienda pacientes con COVID-19 debe contar con la cobertura de salud al día, así como afiliación y cobertura a Administradora de Riesgos Profesionales (ARL), ya que cualquier problema de salud derivado de la atención de estos pacientes se debe considerar como exposición ocupacional.
- •
Los profesionales sanitarios que atiendan pacientes con COVID-19 y que hayan seguido la totalidad de las recomendaciones acerca de la prevención de infecciones y uso de EPP, al finalizar su jornada de trabajo pueden retornar a su domicilio, teniendo en cuenta las recomendaciones generales para evitar la transmisión de infecciones a su núcleo familiar (tabla 39).
Tabla 39.Medidas de prevención a la entrada al domicilio en periodo de pandemia COVID-19
Al volver a casa, intente no tocar nada Quítese los zapatos Quítese la ropa exterior y métala en una bolsa para lavar Deje bolso, carteras, llaves en una bolsa en la entrada Tome una ducha; si no es posible, lávese con jabón todas las zonas expuestas Lave el teléfono celular y las gafas con agua y jabón o alcohol - •
Los profesionales sanitarios que tengan exposiciones de riesgo intermedio o alto deben mantener medidas de monitoreo de fiebre y síntomas respiratorios y mantener medidas de autoaislamiento en su domicilio, según lo recomendado en el Protocolo de autoaislamiento en periodo de pandemia COVID-19 (tabla 40)65.
Tabla 40.Protocolo de autoaislamiento en periodo de pandemia COVID-19
Dormir en camas separadas Usar baños diferentes y desinfectar con hipoclorito No compartir toallas, cubiertos, vasos, etc. Limpiar y desinfectar a diario las superficies de alto contacto Lavar ropa, sábanas y toallas muy frecuentemente Mantener distancia, dormir en habitaciones separadas Ventilar a menudo las habitaciones Llamar a sistema de salud o consultar en caso de fiebre o síntomas respiratorios (tos, dificultad para respirar, dolor de garganta)
La pandemia COVID-19 ha generado cambios y desafíos en los planes y proyectos de humanización que se había desarrollado en el país y a nivel global. La defensa a la salud pública y las medidas generadas y adoptadas desde el orden gubernamental limitan de manera sostenible la implementación de un programa de humanización tal como UCI de puertas abiertas. Adicionalmente el talento humano que forma parte del equipo de atención está expuesto a situaciones como las altas cargas laborales, las decisiones que debe tomar para salvaguardar los principios éticos de beneficencia y justicia social, la situación familiar y la gran incertidumbre de su exposición al contagio por los limitados recursos de bioprotección. Por todo esto, el Consenso de Medicina Crítica para la atención Multidisciplinaria del paciente con sospecha o confirmación diagnóstica COVID-19 ha decidido generar un anexo especial para enfocar este sensible tema, el cual se puede consultar en la página web de la AMCI.
Capítulo 17. Manejo y disposición de cadáveres en UCI en paciente COVID-19Se recomiendan los siguientes pasos para el manejo de los cadáveres:
- •
Equipo de protección personal. El personal debe asegurarse de que está completamente protegido por su ropa de trabajo, batas y guantes desechables con guantes de goma de manga larga, ropa de protección médica desechable, mascarillas de alta eficiencia (N95), caretas protectoras, botas de goma, delantales a prueba de agua o vestidos aislantes a prueba de agua, etc.
- •
Cuidado del cadáver. No retirar el tubo orotraqueal ni los dispositivos. Rellenar todas las heridas y orificios, como boca, nariz, oídos, ano y traqueostomía, con algodón o gasas humedecidas con desinfectante a base de cloro en concentración de 3.000-5.000mg/dl, o con ácido peroxiacético al 0,5%.
- •
Empaque. Envolver el cuerpo con una doble capa de sábana lavada con desinfectante, empacar el cuerpo en doble bolsa, sellarla y envolverla con una hoja de envoltura sellada, a prueba de fugas, empapada con desinfectante a base de cloro.
- •
El cuerpo debe ser trasladado al ala de aislamiento del hospital a través de la ruta de desechos contaminados, para posterior y pronto transporte al lugar de cremación.
- •
Desinfección final. Hacer una última desinfección de la ruta de desechos66.
En caso de no ser posible la intubación orotraqueal después de tres intentos, solicitar ayuda a un segundo intubador y mantener la mínima ventilación posible con bolsa autoinflable a dos manos para asegurar el cierre hermético de la máscara sobre la cara del paciente con bajos volúmenes y altas frecuencias.