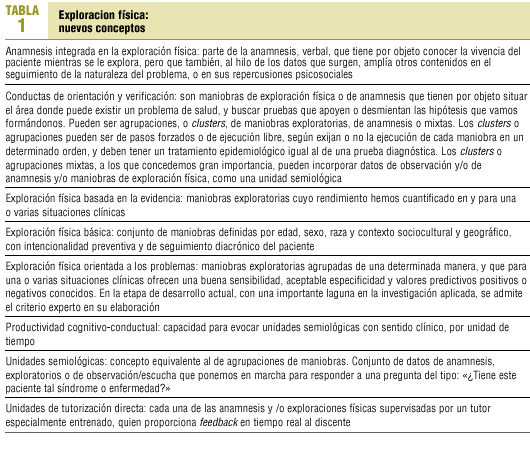
Las habilidades clínicas pueden agruparse en1: a) habilidades de comunicación y anamnesis; b) habilidades en exploración física, y c) habilidades en la toma de decisiones, tanto de abordaje diagnóstico como terapéutico. ¿Por qué razón las habilidades clínicas son la pariente pobre de la medicina? Sobre todo por la sobrevaloración de los conocimientos. La masificación de la universidad, junto a medios diagnósticos muy fiables, condujo al abandono de técnicas atesoradas por varias generaciones. Los exámenes basados en respuestas múltiples acabaron con los últimos vestigios: dime cómo me valorarás y te diré lo que voy a estudiar. La introducción de exámenes de competencia clínica objetiva2,3 representa una excelente oportunidad para revertir la situación, pero cabe preguntarse: ¿cómo vamos a pedir a los estudiantes de medicina que sepan explorar correctamente a un paciente, si posiblemente en toda su carrera nadie les ha supervisado mientras realizaban dicha tarea?
En el caso de la medicina de familia ha existido un notable interés por revitalizar la relación médico-paciente, pero la exploración física ha merecido escasa atención. El propósito de este artículo es proponer una agenda de trabajo para nuestra especialidad, que nos lleve a ocupar un papel predominante en la investigación y docencia de todo el corpus de habilidades clínicas. Bien podríamos considerar un objetivo de la medicina de familia, para el primer cuarto del presente siglo, pasar por el cedazo de la evidencia científica lo que ahora es más arte que ciencia. Un buen médico de familia tiene que ser, además de una buena persona, un buen semiólogo. Hemos logrado situar la comunicación entre las prioridades del médico de familia, en contra, vale la pena subrayarlo, de la cultura hospitalaria predominante. Ahora toca hacer lo propio con la exploración física. Proponemos al lector algunos conceptos, resumidos en la tabla 1, que pueden ayudarnos a avanzar en este camino.
La complejidad del acto exploratorio
La exploración física empieza cuando un paciente cruza el umbral de nuestra consulta. Escuchar es ya explorar. Observar, también lo es. Lejos de segmentar la parte exploratoria de la entrevista en anamnesis y exploración física, partimos de la base de que son dos facetas subordinadas al mismo proceso discursivo. Además, la exploración física es parte de la relación interpersonal. Unas manos que no saben acercarse al abdomen doloroso, por ejemplo, desacreditan todos los títulos académicos que puedan colgar de las paredes de la consulta. Suele ser verdad que un médico cordial y atento es un médico igualmente escrupuloso en las maneras de tocar y manipular el cuerpo de su paciente, pero no deberíamos dejar al azar, o a la sensibilidad de cada profesional, algo tan importante. Como decíamos más arriba, pensemos en la cantidad de estudiantes y residentes que nunca han tenido la oportunidad de recibir una indicación, por no decir una crítica bien estructurada, en el curso de su actividad clínica teóricamente tutorizada. Nuestro programa docente, en su desarrollo práctico, debería exigir un número de entrevistas y exploraciones clínicas directamente supervisadas por profesionales entrenados para ello. Estas unidades de tutorización directa serían un instrumento de primer orden para asegurar la reproducibilidad de las técnicas, el uso e interpretación de las mismas y, sobre todo, para que el futuro médico de familia aprenda estrategias dirigidas a automatizar conductas altamente complejas.
La exploración física tiene además un sentido simbólico profundo. Es la toma de contacto con otra realidad, la del paciente, y en cierta forma la entrega de su intimidad. La medicina tradicional china inventó el análisis del pulso, llegaron a distinguir 200 subtipos4, y la del Medioevo, el de la orina, para evitar este enojoso encuentro. Pero con ello perdían una gran oportunidad de comprender y comunicar. Hay una frase interesante que suelen pronunciar los pacientes cuando el profesional no realiza la exploración física. Suelen decir en tales ocasiones: «Ni siquiera me ha mirado». Tal vez el médico se ha formado una idea cabal de su problema tras media hora de concienzuda anamnesis, pero el paciente se obceca en que «no me ha mirado» sencillamente porque no se ha franqueado la puerta del contacto físico. Todo lo contrario sucede cuando comenta: «Me ha reconocido muy bien». «Reconocer», en este contexto, significa siempre explorar. Un psiquiatra, por ejemplo, nunca va a «reconocer», en este sentido semántico, por más que su exploración psicopatológica sea intachable. Las preguntas muchas veces agobian al paciente, pero la exploración física le subyuga. «En el hospital me hicieron lo mismo que usted me hizo aquí», puede que nos comente en tono admirativo. Quiere decirnos con ello que nuestra competencia ha sido la misma que allí (no olvidemos hasta qué punto tienen idealizado el hospital) y que el médico, en definitiva, ha sido valorado por su manera de proceder en la exploración física, por su manera distraída o atenta de tocar y por la pericia que demuestra en sus movimientos. En suma, nosotros tenemos la gran suerte de que exploramos a casi todos los pacientes, les «reconocemos» en su corporalidad, incluyendo a los afectados por un trastorno psicológico (y sobre todo en este perfil de pacientes somatoformes, necesitados de reconocimiento, en sentido amplio). Interiorizar el cuerpo del paciente (hasta cierto punto percibirlo como propio) es una de las grandezas de la medicina de familia.
La unidad del acto médico
En la práctica clínica no siempre se entiende esta unidad esencial entre observación, exploración verbal y exploración física. Es un error, que pone de relieve esta segmentación, interrumpir la anamnesis mientras exploramos al paciente, y precisamente por ello hemos acuñado el concepto de «anamnesis integrada en la exploración física». Esta anamnesis integrada sirve a tres propósitos: conocer la subjetividad del paciente en el acto exploratorio, ampliar datos semiológicos y cruzar la intimidad del paciente, facilitando que verbalice emociones. Suele ocurrir que el paciente desnudo también se desnuda en sus resistencias psicológicas. Queremos insistir en este hecho: anamnesis, observación atenta del paciente y exploración física no son sino tres facetas del mismo acto exploratorio, y la interacción de las tres habilidades se potencia a la hora de comprender y tomar decisiones.
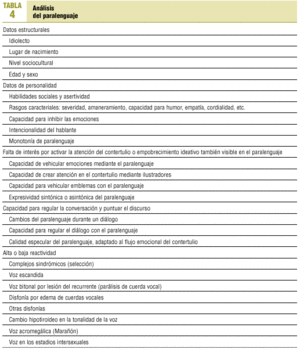
Otro error es dar más valor a un resultado analítico que a la mera observación de la facies de nuestro paciente. Es la llamada «ley de las evidencias blandas»5. La facies depresiva se considera un dato «débil» porque recae sobre nuestra subjetividad; el Cuestionario de Beck para la depresión, en cambio, un dato fuerte. Sin embargo, pensemos en la cantidad de pacientes que a lo largo de nuestra vida profesional hemos diagnosticado de síndrome depresivo sencillamente porque su expresividad facial nos llamó la atención... ¿no deberíamos hablar entonces de dato semiológico fuerte? La mera observación no parece incumbirnos, cuando en realidad hay más de 30 patrones faciales trascendentes (tabla 2), y la misma manera en que un paciente entra en nuestra consulta ya resulta orientativa de rasgos de personalidad y patrones de relación con el entorno (tabla 3). ¿Y qué decir de la manera de hablar? Bien está que los textos de semiología mencionen distorsiones del habla debidas a enfermedades neurológicas, pero el análisis del paralenguaje nos ofrece, además, datos de primer orden sobre elementos socioculturales y de personalidad (tabla 4). ¿No va siendo hora de que los médicos de familia hagamos entrar a todo el ser humano en el acto clínico? Sin duda una tarea apasionante.
En suma, el acto clínico tiene que procurar buenos datos para buenas decisiones6, y estos datos puede que salgan en los minutos iniciales o finales de la entrevista, pero en todo caso, siempre, de una actitud semiológica. El médico de familia debe ser un gran conocedor de la naturaleza humana, de las diferentes maneras de ser, vivir y enfermar, y debe ser también un agudo observador capaz de sospechar, tras una euforia poco sintónica, un episodio hipomaníaco, o tras un «despiste», un trastorno cognitivo, pasando de la anécdota al concepto. Esto es, para nosotros, actitud semiológica.
Se ha criticado la actitud semiológica porque, se dice, implica objetualizar y rebajar al ser humano. Sin duda eso es así cuando se aplica desde la frialdad del técnico, o con aire prepotente. Pero no debe darnos ningún miedo cuando el semiólogo conoce la relatividad de los términos que utiliza, cuando para él son instrumentos para ayudar, y, sobre todo, cuando sabe que etiquetar no es restar dignidad humana. No hay contradicción en complementar semiología y humanismo. Lo decíamos más arriba: cuando además de una buena persona tenemos a un buen semiólogo, entonces estamos frente a un médico de familia.
La actitud semiológica también aconseja no tener pereza alguna por regresar a la camilla de exploración tantas veces como sea necesario, hasta tener un dibujo plausible de lo que le ocurre al paciente. Esta regla de oro es particularmente difícil de llevar a término cuando damos por acabada la entrevista y surge el típico: «Pues ya que estoy aquí, doctor». En este punto el profesional recordará que no hay nada peor que acabar una entrevista con la impresión de que hubiéramos tenido que hacer tal o cual maniobra y que, a la postre, no la hemos practicado sencillamente... por pereza. El dilema ético más común del médico de familia es... ¡decidir cuándo nos tenemos que levantar de la silla!
Superar la visión topográfica
La concepción topográfica de la exploración física se resume en una expresión: «exploración física completa». Este concepto equivalía a realizar una exploración de pies a cabeza, sin dejarnos nada. Muchos tratados de medicina llenan páginas enteras para hablar de la cefalea, o el dolor de rodilla, y se despachan con esta expresión en el apartado de la exploración física.
Este planteamiento tiene varios problemas, uno bastante obvio: el tiempo. Ya casi nadie puede permitirse el lujo de citar a todo paciente «nuevo» para realizarle la anamnesis y exploración física «de base». Pero además también es lícito preguntarnos: ¿sirve para algo?, y finalmente, ¿qué entendemos por «exploración completa»? La exploración física ha alcanzado tal grado de refinamiento que esta expresión por fuerza deja de lado decenas de maniobras que en determinados contextos pueden tener valor. En general los diferentes manuales de exploración física se organizan topográficamente o por sistemas, en algunos casos con un claro sesgo internista7, o en otros casos sin referencias precisas a la utilidad de cada maniobra8. Superar la visión topográfica nos lleva a la siguiente consideración: a) necesitamos una exploración física básica, la exploración del sujeto sano, que nos proporcione en pocos minutos una visión general del paciente y nos permita descartar los padecimientos que por edad, raza, sexo y contexto geográfico y sociocultural sean de mayor prevalencia en nuestra comunidad; a este enfoque le denominamos exploración física básica, y b) necesitamos también una visión de las maniobras exploratorias organizada por problemas. A este enfoque se le denomina exploración física orientada a los problemas.
La exploración física básica
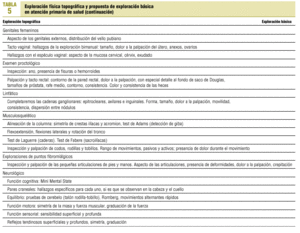
¿Cuál es la exploración física básica ideal? Aquella que tenga un rendimiento para la práctica del médico de familia. Por consiguiente, deberíamos considerar cada una de las maniobras que integren esta exploración básica como pruebas de cribado sujetas a las mismas normas que un test de orina o una mamografía. Esta exploración básica debe dirigirse al cribado de aquellas condiciones de salud de mayor prevalencia en función de la edad y el sexo, vulnerables a nuestra acción, importantes y coste-efectivas9. Por desgracia, el cuerpo de evidencias para sustentar las diferentes maniobras aún no es suficiente para una aproximación rigurosa. Para complicarlo un poco más, aunque dispusiéramos de dichas evidencias, este enfoque no es suficiente. Hay una serie de pruebas que posiblemente tienen poco rendimiento como cribado, pero que nos interesan a efectos evolutivos. Cuando establecemos que una persona de 60 años tiene las bases pulmonares libres de crepitantes, estamos dando un dato de gran valor evolutivo. Valor de cribado y valor de seguimiento definirán por consiguiente la exploración física básica. Con todas estas limitaciones, en la tabla 5 se recoge una propuesta para la franja de 35 a 65 años, raza blanca y para un entorno sociocultural occidental.
Exploración física orientada a los problemas (EFOP)
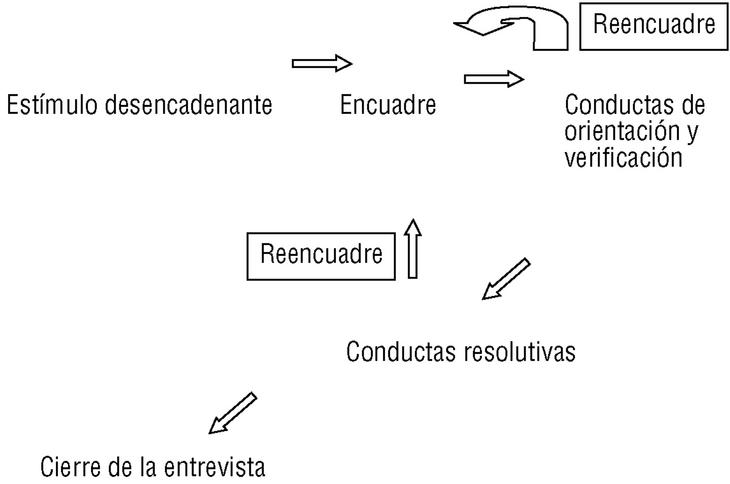
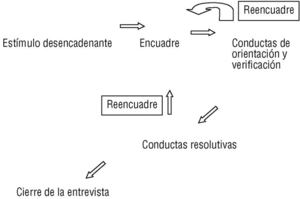
Ahora bien, la asignatura pendiente de la exploración física reside en lo que llamamos exploración física orientada a los problemas (EFOP). Este enfoque entiende la exploración física como parte de las conductas de orientación y verificación6 (fig. 1). Este planteamiento equipara una maniobra exploratoria a una pregunta de anamnesis. Hay preguntas y maniobras que tienen función cartográfica: identifican áreas donde puede existir un problema y aprecian su extensión funcional o anatómica. Otras tienen una función verificadora: el médico ha formulado una hipótesis de tipo sindrómico o etiológico, y trata de encontrar datos que la sustenten. El siguiente ejemplo ilustra los conceptos de la figura 1:
Figura 1. Modelo emotivo-racional del acto clínico6.
Paciente: Doctor, vengo porque desde hace un mes tengo un dolor de cabeza insoportable.
A partir de lo que el paciente dice (motivo de consulta), y cómo lo dice, el médico elabora un encuadre del problema, una hipótesis (muy provisional), que trata de definir la naturaleza del problema al que se enfrenta. Puede pensar, por ejemplo: «Otras veces este paciente ha tenido migraña, ¿será eso?; ¿o será más bien por el semblante que le observo un episodio depresivo?». Desplegará a continuación un esfuerzo cartográfico o de orientación (lo que también llamamos anamnesis extensiva)10, con preguntas del tipo: «¿Ha tomado algún medicamento? ¿Cómo está de estado de ánimo? ¿Ha ocurrido algún acontecimiento familiar o profesional que pueda haber influido?», etc., pero también conductas de verificación: «¿Cuando tose le duele más?, ¿y si hace ejercicio?», etc. La exploración física tiene asimismo maniobras que llamamos generales (tabla 6), destinadas a verificar de manera global si una articulación o sistema está indemne (la auscultación cardíaca sería una maniobra general), y maniobras de carácter específico, destinadas a verificar hipótesis más concretas. Así, por ejemplo, las maniobras de: a) «diagrama de síntomas de la mano»; b) hipoalgesia, y c) fuerza de abducción del pulgar, serían las tres maniobras con mejor predictividad positiva para el síndrome del túnel carpiano11. Dentro de esta categoría podemos subdividir las maniobras específicas como de alto valor predictivo positivo o negativo, maniobras distractivas y maniobras coadyuvantes (tabla 6). Puede que en este esfuerzo semiológico y de integrar información el médico proceda a reencuadrar la entrevista (observe el sentido de las flechas en la fig. 1) y ya no oriente el caso como una migraña, sino como un problema de tipo depresivo. Estos reencuadres se efectúan no sólo mientras desplegamos conductas de verificación y orientación, sino incluso cuando ya estamos resolviendo la entrevista. Los médicos con experiencia manejan los encuadres y reencuadres como meras hipótesis (creencias débiles) que sustituyen con facilidad. Cada una de estas hipótesis nos trae a la conciencia unidades semiológicas: agrupaciones de preguntas y maniobras exploratorias que debemos ejecutar para darnos respuestas.
Aplicando el enfoque bayesano
Resulta interesante en este punto recordar el enfoque bayesano de las pruebas diagnósticas. El teorema de Bayes9 en el fondo nos dice algo bastante obvio: el valor predictivo positivo de un test disminuye en la medida en que la prevalencia de la enfermedad en los pacientes estudiados es más baja. Pongamos una situación extrema: una población sana siempre presentará algunos falsos positivos a alguna maniobra de exploración física, la maniobra de Apley, pongamos por caso. Sin embargo, en una población con el 50% de las personas afectadas de meniscopatía, muchas de ellas tendrán este test positivo.
Traslademos el enfoque bayesano a nuestra realidad cotidiana: si realizamos la maniobra de Apley a un sujeto que ha sufrido un tipo de traumatismo compatible con lesión de menisco (rotación de la rodilla con carga ponderal) y esta maniobra resulta positiva, es más probable que tenga meniscopatía que si la maniobra resulta positiva en un paciente también con gonalgia, pero sin el antecedente traumático. La maniobra exploratoria gana rendimiento cuanto mayor es la probabilidad pretest de tener la enfermedad.
El principio bayesano nos invita a pensar siempre en el contexto clínico. Este contexto incluye antecedentes familiares y patológicos, factores de riesgo e incluso datos de comunicación. Ejemplos: una mujer con abdominalgia, de unos 23 años, que al palparle un abdomen doloroso cierra los ojos (signo de los ojos cerrados positivo)12, sin fiebre ni leucocitosis, es poco probable que presente una peritonitis, aunque tenga un signo del rebote positivo. Un paciente sin antecedentes de hepatopatía crónica y tiempo de protrombina normal, con un signo de la ola positivo débil, es poco probable que tenga ascitis13. Lo más probable es que estemos también frente a un caso falso positivo. En ambos casos la probabilidad pretest de la enfermedad es baja.
Uno de los retos fundamentales a la hora de agrupar maniobras exploratorias es complementar sensibilidad con especificidad, valores predictivos positivos con valores predictivos negativos. Volvamos por un instante al problema de determinar si un paciente con abdominalgia tiene o no tiene peritonismo. El médico práctico hará bien en asociar una maniobra con una sensibilidad alta, como es la maniobra del rebote (Blumberg), y/o en sus diferentes variantes (signo de Markle, Rovsing, etc.), con una maniobra de predictividad negativa, como es la maniobra de la pared abdominal dolorosa (AWT en su acrónimo inglés)14, y para acabar de tener cierta seguridad, junto a la maniobra del psoas, poco sensible pero específica15. Imaginemos de nuevo que estamos frente a un paciente con dolor en la fosa ilíaca derecha indicativo de apendicitis. El médico procedería así: a) contexto pretest: ¿fiebre de bajo grado? ¿Dolor que ha migrado de zona umbilical a fosa ilíaca derecha? ¿El dolor ha precedido a los vómitos? ¿Leucocitosis? La presencia de todos o parte de estos factores aumenta el valor de las maniobras exploratorias; b) maniobras sensibles: ¿defensa o resistencia en la fosa ilíaca derecha? En tal caso...; c) maniobra específica a peritonitis: comprobar con maniobra del rebote, y finalmente d) maniobra coadyuvante: verificar con la maniobra del psoas15. Ahora bien, esta selección realizada a partir de las evidencias choca en parte, como comentaremos más adelante, con el criterio del experto. Ello se debe a la falta de trabajos de campo que incorporen agrupaciones estandarizadas en sus estudios y a que determinadas maniobras (p. ej., la de San Martino, en el caso ilustrado más arriba) no están debidamente estandarizadas, aunque gozan de gran estima.
Para no alargarnos más sinteticemos algunas ideas básicas a la hora de construir agrupaciones de maniobras:
1. El clínico debe aplicar el principio bayesano de interpretar los resultados en función de la probabilidad pretest de que el paciente tenga la enfermedad. Determinados signos clínicos, como el mencionado más arriba de los ojos cerrados, o las maniobras distractivas para detectar a pacientes simuladores, pueden ser de utilidad para decrementar la significación de hallazgos positivos. Algunos hallazgos, sin embargo, no pueden obviarse y siempre o casi siempre obligan a otras conductas de verificación más complejas (p. ej., proceder a exploraciones complementarias). Son las que llamamos «claves que obligan»6. Ejemplo: papiledema aun en ausencia de otros datos de hipertensión endocraneal.
2. El clínico tiene que escoger, como conductas de verificación iniciales, maniobras o agrupaciones de maniobras más sensibles que específicas. Tiene que corregir la tendencia a utilizar poco las maniobras de predictividad negativa (aquellas que, si son positivas, indican la ausencia del padecimiento buscado).
3. Cuando las anteriores le señalan la posible presencia de enfermedad, tiene que saber aplicar maniobras coadyuvantes, con alta especificidad, sabiendo que su negatividad no excluye la presencia de enfermedad. Ejemplo: cuando la maniobra de Lasegue resulta positiva, realizaremos la maniobra de Lasegue contralateral, con mejor predictividad y especificidad16. Si es positiva, casi seguro que estamos en presencia de hernia discal. Pero si es negativa no dejará por ello de sospecharse.
4. Tiene que combinar, siempre que pueda, datos de observación, anamnesis y exploración física (agrupaciones mixtas). Ejemplo: el expuesto más arriba para la apendicitis15.
5. Hay que rechazar aquellas maniobras poco reproducibles, o de interpretación dudosa. Sería el caso, por ejemplo, de la maniobra de Osler para la detección de la seudohipertensión17.
6. Hay que preferir la agrupación de maniobras más sencilla y que tenga el mejor rendimiento, incluso llegando a la maniobra única, si fuera el caso. Para verificar el síndrome del mediano se han propuesto más de 10 maniobras, pero probablemente las pruebas de diagrama de la mano, hipoalgesia y abducción del pulgar sean suficientes11.
La aplicación de estos principios abre una interesante perspectiva. En un trabajo de próxima publicación en la revista Formación Médica Continudad, el lector podrá encontrar en formato CD-ROM una muestra de lo que sería la EFOP aplicada a la práctica del médico de familia18.
Limitaciones y retos de la EFOP
Por desgracia estamos muy lejos aún de poder formar agrupaciones de maniobras para las demandas más habituales basándonos en evidencias. Muchas maniobras (y no digamos agrupaciones de maniobras) no han sido debidamente testadas. Y las maniobras que sí lo han sido obtienen muchas veces variabilidades entre observadores muy altas. Sin ir más lejos, la auscultación respiratoria presenta una variabilidad interobservador que la sitúa en los límites de lo aceptable: 24% de discrepancia incluso entre especialistas19, aunque a decir verdad la interpretación de una radiografía arroja valores similares20.
Una primera lección es que tenemos que luchar contra la variabilidad, estandarizando las maniobras de tal manera que sean fácilmente reproducibles. No obstante, sería ingenuo pensar que esto solventa el problema. La exploración física será durante muchos años una tarea que tendrá algo de artesanal, y continuará siendo reino del experto, porque el experto no sólo tiene una clara visión de cuáles son las maniobras que en cada momento pueden serle de utilidad, sino que además las sitúa en la cronología evolutiva del cuadro mórbido.
El experto no espera encontrar crepitantes en las primeras horas de un cuadro tal vez neumónico, y viceversa, también sabe que no todo sibilante indica asma. Además, la mayor parte de las maniobras exploratorias son cualitativas (positivas o negativas), lo que impide construir curvas ROC con puntos de corte óptimos entre sensibilidad y especificidad21. Sin embargo, y ahí está el problema, el que demos una prueba como positiva o negativa depende de nuestra subjetividad. ¿Doy como positiva esta maniobra de descompresión abdominal, o digo que es normal? En realidad, bajo la apariencia de una maniobra cualitativa hay una apreciación semicuantitativa del clínico y, por consiguiente, un ajuste tipo «curva ROC» que se construye según su experiencia.
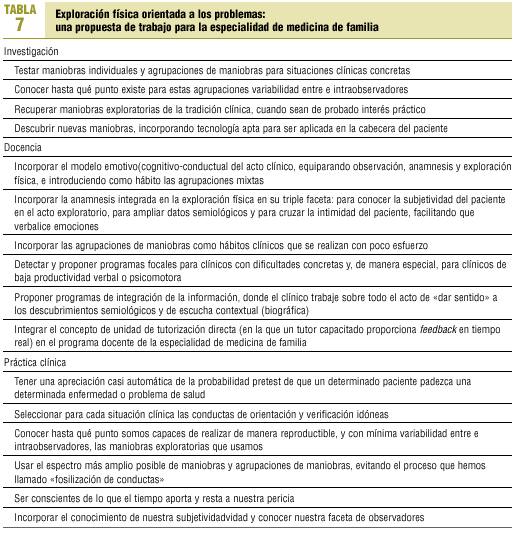
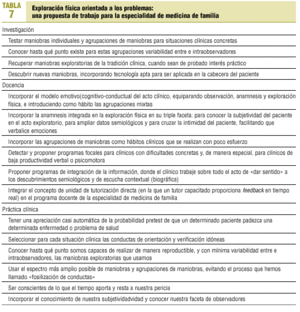
Observe el lector el enorme campo, apenas explorado con el rigor del método científico, que se nos abre a los médicos de familia. En la tabla 7 se propone una agenda de trabajo para nuestra especialidad.
El modelo de EFOP es coherente con una sanidad de racionamiento en que los profesionales deben optimizar cada minuto de su trabajo. También lo es con los exámenes objetivos de competencia clínica, que en esta misma línea evalúan la eficiencia del clínico. No discutiremos aquí, por apartarse de nuestro propósito, si eficiencia y productividad del clínico son virtudes superiores a eficacia. Sencillamente hay que hacerlos complementarios, porque es la realidad hacia la que se mueve un sistema sanitario público de carácter universal.
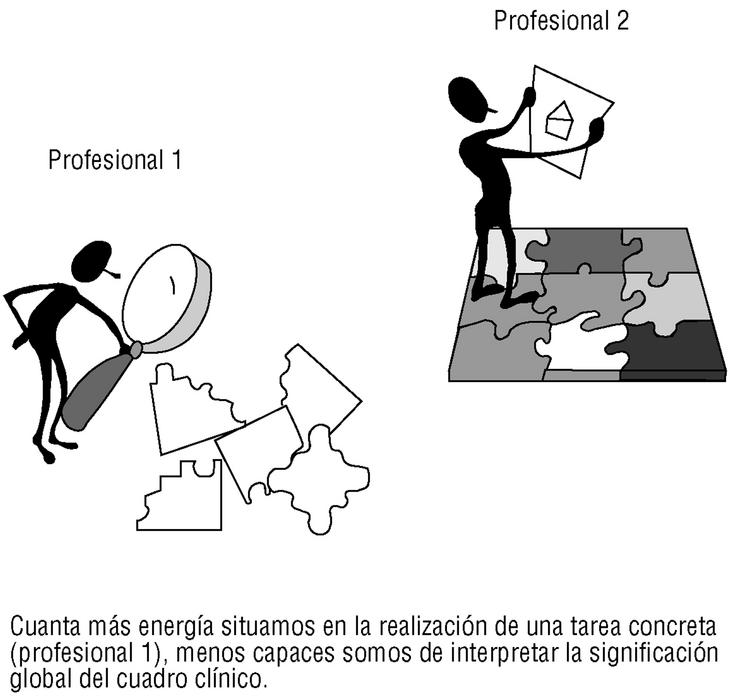
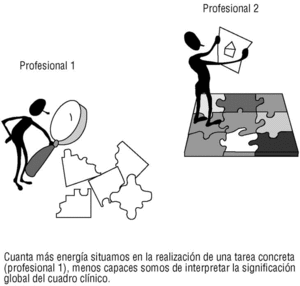
Merece la pena, en este punto, introducir el concepto de productividad cognitivo-conductual. La observación de residentes y estudiantes de medicina nos han llevado a acuñar el término de «entrevistadores productivos»6, entendiendo por tales los que de manera rápida producen preguntas con sentido clínico, pertinentes y que ayudan al diagnóstico. Obsérvese que el concepto es distinto del de «productividad laboral». Se trata de una característica psicológica que tal vez con la edad se vaya perdiendo, aunque la edad pueda tener otras virtudes en el campo de la decisión6. Algo parecido ocurre con la exploración física, aunque parece (e insistimos en que sólo parece) que entrevistadores productivos desde el punto de vista verbal (componente cognitivo) no tienen por qué serlo por lo que se refiere a encadenar de manera fluida una serie de maniobras exploratorias (componente psicomotor). En todo caso quede ahí un concepto para la investigación aplicada, que puede ser trascendente a efectos de programar una oferta docente específica para los profesionales «poco productivos». El modelo que subyace lo sintetizamos en la figura 2: el profesional 1 tiene las habilidades poco integradas y se pierde en el análisis de cada pieza del puzzle. El profesional 2 apenas utiliza energía individualizando cada pieza, lo que le permite «volar» por encima de las tareas concretas y hacer dibujos «macro» de la realidad de sus pacientes. El profesional con hábitos poco automatizados estaría en peligro de cometer constantes errores de apreciación. Un programa formativo capaz de ayudarle a integrar y encadenar una serie de preguntas y maniobras exploratorias sería doblemente interesante: a efecto de eficiencia, pero sobre todo por lo que se refiere a liberar inteligencia de los actos mecánicos y permitirle pensar, y repensar, la realidad clínica de sus pacientes. Porque, en definitiva, el gran reto de la medicina de familia es integrar, con sentido clínico y humano, todos los datos de que disponemos. El médico de familia debería ser un experto en captar realidades clínicas, más allá de las demandas aparentes.
Figura 2. Modelo «atención preferente-atención global»)6.
Agradecimientos
A los Dres. Vicente Ortún, Josep Jiménez, Ronald Epstein, Randol Barker y Jordi Cebrià por los comentarios previos y posteriores a este artículo.
CAP La Gavarra. C/ Bellaterra 39-41 08940 Cornellá. Barcelona. Correo electrónico: fborrell@meditex.es