La diabetes mellitus (DM) es una de las enfermedades crónicas que experimentará un mayor crecimiento en los próximos años. En 1995, la prevalencia mundial en la población mayor de 20 años era del 4,0%, estimándose que en el año 2025 aumentará hasta el 5,4%1. La DM tipo 2 incluye a más del 90% de todos los casos.
La DM se define como «un grupo de enfermedades metabólicas caracterizadas por hiperglucemia resultante de déficit en la secreción de insulina, en la acción de la insulina o en ambos»2. La hiperglucemia crónica de la DM se asocia con una alta incidencia de complicaciones que afectan a los sistemas micro y macrovascular. La enfermedad macrovascular afecta a las arterias coronarias, la circulación cerebral y las arterias periféricas de las extremidades inferiores. La microangiopatía afecta a los riñones, los ojos y los nervios3.
Los adultos con DM tienen una mortalidad anual aproximadamente del 5,4% (doble que para adultos no diabéticos), y su esperanza de vida está disminuida una media de 5 a 10 años. El incremento de la tasa de mortalidad se debe sobre todo a la enfermedad cardiovascular, pero las muertes por otras causas están también aumentadas. Además, si analizamos solamente a los pacientes con DM tipo 2, la enfermedad cardiovascular es la causa del mayor porcentaje de muertes en ambos sexos4,5.
La disminución de la concentración de glucosa plasmática retrasa el desarrollo de complicaciones microvasculares en la DM tipo 16 y tipo 27. El United Kingdom Prospective Diabetes Study (UKPDS) demostró que una reducción de HbA1c del 7,9 al 7% redujo las complicaciones finales de la DM (infarto agudo de miocardio, insuficiencia renal terminal, amputación y ceguera) en un 12%, con un mayor descenso de las complicaciones microvasculares (25%) y una reducción del riesgo de infarto agudo de miocardio (16%, sin significación estadística). Así, en cuanto a la prevención de las complicaciones macrovasculares, aún no se ha demostrado el beneficio de la normalización de la glucemia en la disminución de la morbimortalidad cardiovascular. Es fundamental el abordaje integral de los factores de riesgo que presenta el paciente. La hipertensión arterial (HTA), el tabaquismo y la hipercolesterolemia son los factores de riesgo más importantes para el desarrollo de la arteriosclerosis de los grandes vasos en pacientes con diabetes.
Complicaciones macrovasculares de la diabetes mellitus
La DM es un factor de riesgo independiente para la arteriosclerosis, y ello, junto con la acumulación de otros factores de riesgo que se observan en el diabético, explica que la macroangiopatía sea la principal causa de muerte en estos pacientes (más del 65%)8.
En el UKPDS, los eventos cardiovasculares fatales fueron 70 veces más frecuentes que las muertes por complicaciones microvasculares. La relación entre las concentraciones de glucosa y las complicaciones macrovasculares es menos poderosa que para la enfermedad microvascular.
Cardiopatía isquémica
La DM se asocia con un riesgo 2 a 5 veces superior de padecer cardiopatía isquémica. La mortalidad coronaria es del 33,5% en diabéticos y del 18% en la población general.
Existe una importante relación entre la presencia de microalbuminuria, la aparición de cardiopatía isquémica y la mortalidad cardiovascular.
Clínica. Tan sólo el 70% de los pacientes con diabetes experimenta los síntomas anginosos típicos (opresión o compresión retrosternal, en general desencadenados por el ejercicio físico y que ceden rápidamente con el reposo, que puede irradiar al brazo o al hombro izquierdo, al codo o la muñeca). En estos pacientes, las localizaciones atípicas pueden consistir en una molestia epigástrica, cervical o mandibular, con o sin dolor precordial. La incidencia de insuficiencia cardíaca es de 6 a 9 veces más alta en los varones y las mujeres con diabetes que en los no diabéticos9.
Diagnóstico. Se debe realizar un ECG en el momento del diagnóstico de DM y anualmente para detectar infartos inadvertidos o con sintomatología atípica. Se debe buscar:
Onda Q patológica.
Desnivelación del segmento ST.
Hipertrofia ventricular izquierda.
Bloqueo de rama izquierda.
Prolongación del espacio QT.
Se valorará la solicitud de un estudio más exhaustivo (prueba de esfuerzo, perfusión con talio asociada a una prueba de esfuerzo, coronariografía) en pacientes con clínica cardíaca típica o atípica, con ECG anormal, en la DM de más de 20 años de evolución, en los pacientes de más de 40 años de edad y con múltiples factores de riesgo para arteriosclerosis coronaria10.
Tratamiento. No hay un tratamiento específico distinto del de los pacientes no diabéticos con cardiopatía isquémica.
Los objetivos del tratamiento son:
Abandono del tabaquismo.
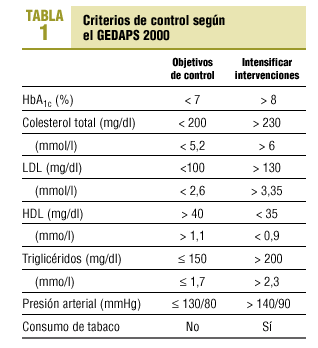
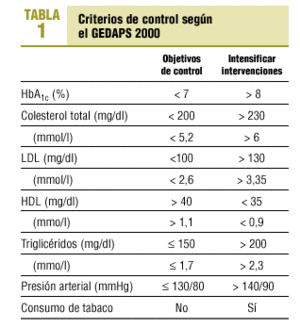
Control estricto de glucemia y presión arterial (tabla 1).
Control estricto de la hipercolesterolemia. Lipoproteínas de baja densidad (LDL) < 100 mg/dl.
Antiagregantes plaquetarios: si no existe contraindicación, 75-325 mg/día de ácido acetilsalicílico (AAS)11.
Ejercicio programado12. Los posibles beneficios del ejercicio para el paciente con DM tipo 2 son sustanciales, y estudios recientes muestran la importancia de programas de ejercicio a largo plazo para el tratamiento y prevención de esta enfermedad y sus complicaciones. Los efectos metabólicos son los siguientes: a) un programa de entrenamiento regular con ejercicio mejora el metabolismo de los hidratos de carbono y la sensibilidad a la insulina; b) la HbA1c mejora un 10-20%, sobre todo en DM tipo 2 moderada y en la resistencia a la insulina; c) también interviene en la prevención de las enfermedades cardíacas; d) en la hiperlipidemia es efectivo en el descenso de los triglicéridos; e) en la HTA, los efectos del ejercicio en la disminución de la presión arterial han sido demostrados de manera más consistente en sujetos con hiperinsulinemia; f) algunos estudios demuestran la asociación de ejercicio aeróbico y fibrinólisis, y g) también puede originar pérdida de peso y puede ser utilizado en la prevención de la DM2.
Para la toma de decisiones clínicas, el GEDAPS (Grupo de Estudio de la Diabetes en la Atención Primaria de la Salud) propone la tabla basada en las recomendaciones de la ADA y en evidencias de distintos estudios (tabla 1)13.
Arteriopatía periférica
Es una manifestación de la arteriosclerosis sistémica y se asocia con un incremento de riesgo de muerte, de accidente cerebrovascular agudo (ACVA) y de cardiopatía isquémica. Es una de las causas más importantes de ulceraciones persistentes, dolor y amputaciones en los individuos con o sin diabetes. La incidencia en los pacientes diabéticos es como mínimo 4 veces mayor que la de los no diabéticos, y se incrementa con la edad y con el tiempo de evolución de la enfermedad. Aunque la DM es un factor de riesgo importante para la arteriopatía periférica, la HTA, el tabaquismo, la hiperlipemia, la obesidad y los antecedentes familiares contribuyen a producir un riesgo adicional en los pacientes con diabetes. Lo más eficaz para la prevención o el retardo de la aparición de la enfermedad vascular periférica es la eliminación de los factores de riesgo, como el consumo de cigarrillos, el buen control de la diabetes, el control de la HTA y la hiperlipemia, el mantenimiento del peso ideal y el ejercicio habitual adecuado.
La arteriopatía periférica afecta a uno de cada 5 diabéticos tipo 2, aunque no todos presentan clínica14.
Clínica:
Claudicación intermitente: imposibilidad de caminar una determinada distancia a causa de dolor en los músculos de la pierna. Se considera grave si aparecen a una distancia menor de 150 m andando por un terreno llano y a paso normal.
Dolor en reposo: se produce a medida que se agrava la arteriopatía. Se describe como un dolorimiento profundo de los músculos del pie que aparece en reposo o por la noche, y que cede con la colocación en declive del pie. Suele empezar en el primer dedo.
Ulceraciones o gangrena: aparecen si progresa la enfermedad. Puede ser el primer signo de una arteriopatía grave si se asocia a neuropatía diabética (en especial, si se asocia a pérdida de sensibilidad).
Diagnóstico:
Anamnesis anual dirigida a descartar la presencia de claudicación intermitente o dolor en reposo en los miembros inferiores.
Exploración anual: inspección de los pies y palpación de los pulsos periféricos, pedios y tibiales posteriores (la abolición de ambos pulsos tiene una especificidad del 97% para arteriopatía periférica).
Doppler de extremidades inferiores (EEII): si existen las siguientes indicaciones: a) disminución o abolición de pulsos; b) soplos femorales o úlceras en los pies;
c) afección de otro territorio arterial; d) dolor en las EEII de etiología desconocida, y e) diabéticos con muchos factores de riesgo o con 10 años de evolución.
Se debe realizar el índice tobillo-brazo (ITB), que se calcula dividiendo el valor más alto obtenido en el pedio o tibial posterior por el humeral más elevado. Un ITB ¾ 0,9 tiene elevada especificidad de existencia de arteriopatía, pero un ITB alto no la descarta13.
Tratamiento:
Ejercicio físico progresivo para estimular la circulación colateral.
Abandono del tabaquismo y control de otros factores de riesgo cardiovascular.
Autocuidado de los pies.
El tratamiento vasodilatador, la simpatectomía y el empleo de agentes hemorreológicos (pentoxifilina), en general, no han dado resultados para mejorar de manera notable la distancia que los pacientes pueden caminar.
Ácido acetilsalicílico: 75-325 mg/día.
Enfermedad cerebrovascular
Aproximadamente el 85% de los ACVA son trombóticos, y el resto, hemorrágico (10% por hemorragia cerebral primaria y 5% por hemorragia subaracnoidea).
El riesgo de ACVA trombótico es 2 a 3 veces más frecuente en diabéticos, pero la frecuencia de ACVA hemorrágico y accidente isquémico transitorio es similar al de la población no diabética.
Los ACVA en pacientes diabéticos tienen un porcentaje más elevado de muerte y causan un mayor daño neurológico.
Clínica:
Ictus isquémico.
Infartos lacunares.
Amaurosis fugaz.
Se debe interrogar sobre síntomas compatibles con posibles accidentes isquémicos transitorios.
Diagnóstico:
Auscultación carotídea: la presencia de soplos obliga a descartar estenosis de troncos supraaórticos.
Tratamiento:
Control de la presión arterial (< 130/80 mmHg).
Prescripción de AAS (75-325 mg/día).
Control de la glucemia y la dislipemia.
Rehabilitación precoz.
Riesgo cardiovascular en la diabetes
mellitus tipo 2
Para evitar las complicaciones macrovasculares de la diabetes debemos hacer un enfoque multifactorial controlando las concentraciones de glucemia y los factores de riesgo cardiovascular.
El riesgo cardiovascular expresa la probabilidad de experimentar una enfermedad cardiovascular en un determinado período. Habitualmente se expresa como el porcentaje de pacientes que sufrirán una enfermedad cardiovascular en los próximos 10 años. Dentro del concepto de riesgo cardiovascular se incluye la probabilidad de experimentar las enfermedades arterioscleróticas más importantes: cardiopatía isquémica, enfermedad cerebrovascular y arteriopatía periférica. Aunque los métodos de predicción del riesgo calculan sobre todo el riesgo coronario, éste se considera como una aproximación razonable del riesgo cardiovascular.
Existen 2 métodos de cálculo del riesgo cardiovascular: cualitativos y cuantitativos. Los cualitativos se basan en la suma de factores de riesgo y clasifican al individuo como con riesgo leve, moderado y alto; los cuantitativos proporcionan un número que es la probabilidad de presentar un evento cardiovascular en un determinado tiempo (5 o 10 años). Para ello, usan las tablas de riesgo cardiovascular15. Las más utilizadas están basadas en la ecuación del riesgo del estudio de Framingham16 y son las Tablas de riesgo de Framingham (que son las recomendadas por el grupo PAPPS-semFYC)17, Tablas de Framingham por categorías18 y las Tablas de las Sociedades Europeas19.
Tanto el documento de consenso acerca del control de la colesterolemia en España20 como el de las Sociedades Europeas considera la diabetes como un factor de riesgo cardiovascular independiente, por lo que a cada paciente diabético habría que hacerle una valoración individual del riesgo para decidir el tratamiento a seguir. Más recientemente, el tercer informe del Adult Treatment Panel III (ATP III)21 considera la diabetes como un equivalente de riesgo de cardiopatía isquémica, ya que implica un riesgo elevado (>= 20% a los 10 años) de desarrollar cardiopatía isquémica nueva; por tanto, la actuación sobre la diabetes debería cumplir los mismos criterios de tratamiento que en los pacientes con enfermedad coronaria. Como su riesgo cardiovascular es alto, no haría falta calcular su riesgo coronario de manera individualizada. A favor de este argumento estaría un estudio, realizado en Finlandia, en el que destaca que los diabéticos que no habían exerimentado previamente un infarto de miocardio tenían el mismo riesgo cardiovascular que los sujetos no diabéticos con un infarto de miocardio previo22. En contra estaría la escasez de estudios existentes para determinar si el beneficio del tratamiento con fármacos hipolipemiantes en el paciente diabético, sin enfermedad coronaria, son equivalentes a los obtenidos en pacientes con cardiopatía isquémica.
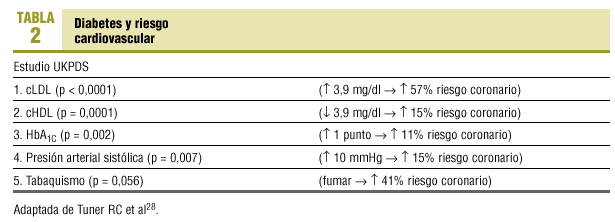
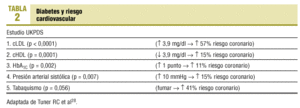
Turner definió la presencia de los principales factores de riesgo cardiovascular causal de la lesión de las arterias coronarias en el diabético tipo 2, analizando los resultados del UKPDS. Es el llamado «quinteto de la muerte» (tabla 2).
La ADA, en sus recomendaciones del 2002, ha añadido el grado de evidencia científica en que se basan, la clasificación se expone en la tabla 3.
Tabaco
Existen muchas evidencias del impacto negativo que produce el hábito de fumar en las complicaciones cardiovasculares de la diabetes, debido en parte a que es un factor de riesgo cardiovascular. Las personas diabéticas que fuman tienen un riesgo cardiovascular 14 veces superior a las no fumadoras, pero el efecto adverso del tabaco también participa en la patogenia y empeoramiento del curso evolutivo de las complicaciones microvasculares (retinopatía y nefropatía)23.
A pesar de ser un factor modificable, se encuentra la misma prevalencia de fumadores entre los diabéticos menores de 60 años y la población general24.
También, el tabaco causa resistencia insulínica en el individuo con normopeso comparable a la de los sujetos no fumadores con obesidad central.
El objetivo en la población diabética sería el abandono del hábito tabáquico25.
Para conseguirlo:
En cada visita de control se debe preguntar acerca del hábito tabáquico, dar consejo para su abandono e informar de los efectos nocivos que puede provocar en su enfermedad (nivel de evidencia A).
Los cuidadores de salud deben conocer la efectividad del abandono del hábito tabáquico en el paciente diabético para poder transmitir su importancia.
Obesidad
Consideramos obesidad el índice de masa corporal (IMC) mayor de 30 (IMC = es la razón entre el peso en kg y el cuadrado de la talla en m).
La obesidad es el factor de riesgo más importante para presentar diabetes tipo 2. La frecuencia de presentación de diabetes en la población obesa es 2,9 veces superior a la no obesa y un 80% de los diabéticos tipo 2 tiene un IMC > 27 en el momento del diagnóstico. En el riesgo de diabetes influyen también:
La duración de la obesidad. El tiempo con exceso de peso aumenta el riesgo de diabetes.
Variaciones del peso. Incrementos de peso, aunque sean pequeños, se relacionan con un aumento del riesgo de desarrollar diabetes.
Se ha observado que la distribución de la grasa se relaciona con la morbimortalidad cardiovascular, siendo mayor en la obesidad abdominal. Se mide con el perímetro de la cintura y es anormal si es > 102 cm en varones y > 88 cm en mujeres26.
La asociación de obesidad abdominal, hipertensión arterial, disminución de la tolerancia a la glucosa y dislipemia (incremento de las lipoproteínas de muy baja densidad [VLDL] y disminución de las lipoproteínas de alta densidad [HDL]) conlleva un aumento del riesgo cardiovascular y constituye el llamado síndrome plurimetabólico. El origen de este síndrome probablemente es la presencia de una resistencia a la insulina en el tejido adiposo, hepático y muscular.
La pérdida de peso mantenida incrementa la esperanza de vida, mejora los factores de riesgo cardiovascular (hipertensión, dislipemia) y el control metabólico.
El objetivo sería alcanzar el peso recomendable, o por lo menos conseguir pequeñas reducciones de peso y, si no, lograr estabilizarlo.
Para conseguirlo:
Priorizar la dieta hipocalórica y la realización de ejercicio físico en diabéticos obesos con mayor perímetro de cintura.
Pactar los objetivos individualizados con el paciente y que sean alcanzables. Es mejor conseguir pequeñas pérdidas de peso mantenido que el abandono del tratamiento con ganancia de peso (tabla 4).
Dislipemia
El patrón más común de la dislipemia en los pacientes diabéticos tipo 2 es un aumento de las concentraciones de triglicéridos y una disminución de las de colesterol unido a HDL (cHDL). Los valores de colesterol unido a lipoproteínas de baja densidad (cLDL) en pacientes diabéticos son similares a los de los no diabéticos, pero existe un predominio de partículas LDL más pequeñas y densas, que son posiblemente las que incrementan la aterogenicidad, más que las cifras absolutas de cLDL27.
Datos del estudio UKPDS mostraron que tanto la disminución de los valores de cHDL como el aumento de los de cLDL predicen la enfermedad coronaria28. La hipertrigliceridemia en diabéticos se relaciona directamente con la presencia de macroangiopatía.
La elevación de triglicéridos y la disminución de cHDL son frecuentes en diabéticos, pero el tratamiento persigue prioritariamente disminuir los valores de cLDL.
Tratamiento:
Dieta baja en grasas saturadas. Los que presentan hipertrigliceridemia deben moderar el consumo de alcohol.
Ejercicio físico, que produce aumento de cHDL.
Abandono del tabaco. El tabaco disminuye las cHDL.
Tratamiento farmacológico: a) cuando el cLDL es >= 130 mg/dl, muchos diabéticos requerirán el inicio de tratamiento con fármacos hipolipemiantes además de los cambios en el estilo de vida; b) cuando los valores de cLDL están en 100-129 mg/dl, hay muchos tratamientos posibles: incrementar la intensidad del tratamiento hipolipemiante, añadir un fármaco que modifique la aterogenicidad como un fibrato o intensificar el control de otros factores de riesgo, incluyendo la hiperglucemia, y c) cuando los valores de triglicéridos son >= 200 mg/dl, el colesterol no HDL (cVLDL + cLDL) se convierte en otro objetivo secundario del tratamiento.
En pacientes mayores de 65 años con diabetes pero sin otros factores de riesgo, el juicio clínico es el que decidirá la intensidad del tratamiento.
Así para:
Disminuir el cLDL: se usarían como primera elección las estatinas, y como segunda elección, una resina o un fibrato.
Incrementar el cHDL: las intervenciones sobre el comportamiento, como la pérdida de peso, el incremento de la actividad física y el cese del tabaco, son útiles. Los fibratos pueden aumentar algo los valores de cHDL.
Reducir los triglicéridos: el tratamiento inicial serían, la pérdida de peso, el incremento en la actividad física y la moderación en el consumo de alcohol. La mejora del control glucémico es efectiva en la reducción de los valores de triglicéridos y debe ser intentada de forma agresiva antes de iniciar un tratamiento farmacológico. El tratamiento de elección son los fibratos. Las estatinas son moderadamente efectivas en altas dosis en la hipertrigliceridemia con valores altos de cLDL.
Hiperlipemia combinada: a) primera elección: mejorar el control glucémico y añadir estatinas, y b) segunda elección: mejorar el control glucémico y añadir estatinas y fibratos (la combinación de estatinas y fibratos puede aumentar el riesgo de miositis).
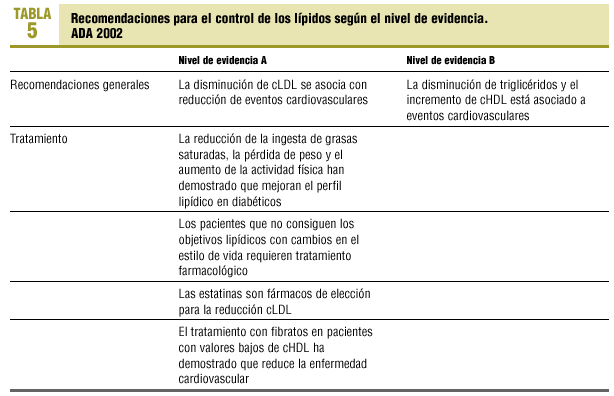
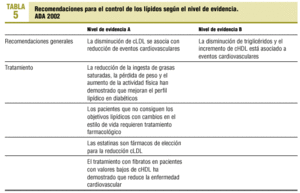
Las recomendaciones de la ADA 2002 según el nivel de evidencia se resumen en la tabla 5.
Hipertensión arterial
La HTA es más prevalente en los pacientes diabéticos que en la población general (superior al 50%) y comporta un mayor riesgo cardiovascular y un peor pronóstico de las complicaciones microvasculares, especialmente retinopatía y nefropatía.
En la diabetes tipo 2, la hipertensión a menudo es parte de un síndrome metabólico que incluye intolerancia a la glucosa, resistencia insulínica, obesidad, dislipemia y enfermedad coronaria.
También con frecuencia existe hipertensión arterial sistólica aislada debido en parte a la inelasticidad causada por la arteriosclerosis de los grandes vasos.
Distintos estudios de intervención muestran que la reducción de la morbimortalidad cardiovascular en los diabéticos es superior a la que se consigue con los no diabéticos para el mismo tipo y duración del tratamiento antihipertensivo.
Uno de ellos es el estudio UKPDS29, que demostró que el control estricto de la presión arterial produjo una disminución del 32% en todas las muertes relacionadas con la diabetes, del 37% en las complicaciones microvasculares, del 44% en enfermedad cerebrovascular, y del 13% en infarto agudo de miocardio. Descensos de 10 mmHg lograron una disminución del 15% en la mortalidad, del 13% de las complicaciones microvasculares, del 17% de enfermedad cerebrovascular, del 11% de infarto agudo de miocardio y del 15% de insuficiencia cardíaca.
El estudio Hypertension Optimal Treatment (HOT)30 analizó el valor óptimo de reducción de los valores de presión arterial para conseguir la mayor reducción de la morbimortalidad cardiovascular. La reducción a valores inferiores de 80 mmHg continuaba disminuyendo el riesgo cardiovascular en pacientes diabéticos.
La importancia del tratamiento de la hipertensión sistólica aislada se ha demostrado en el Systolic Hypertension Elderly Program (SHEP)31 y en el Systolic Treatment Europe (SYST-EUR)32, donde la reducción de accidentes cardiovasculares fue el doble para los pacientes diabéticos que para los no diabéticos.
En conjunto, en el paciente diabético, el tratamiento antihipertensivo es fundamental, incluyendo también el tratamiento de la hipertensión sistólica aislada.
Objetivo del tratamiento. Se debe procurar mantener una presión arterial menor de 130/80 mmHg y en los pacientes con hipertensión arterial sistólica aislada se debe mantener la presión arterial sistólica por debajo de 140 mmHg.
Tratamiento.
Modificaciones del estilo de vida:
Reducción del peso corporal: una reducción de peso corporal de 4-8 kg puede mejorar la presión arterial y el control glucémico.
Disminución del consumo de sal.
Aumento de la actividad física.
Moderación en la ingesta de alcohol.
Cese en el hábito tabáquico.
Tratamiento farmacológico: se debe iniciar si las modificaciones en el estilo de vida no han tenido éxito en el control de la HTA. La ADA 2002 recomienda que como tratamiento inicial se empleen inhibidores de la enzima de conversión de la angiotensina (IECA), antagonistas de los receptores de la angiotensina (ARA II), bloqueadores beta o diuréticos (nivel de evidencia A). Existen estudios que muestran que los IECA son superiores a los antagonistas del calcio dihidropiridínicos en la reducción de eventos cardiovasculares33,34.
Si presenta HTA con microalbuminuria o proteinuria/nefropatía, se debe considerar el empleo de un IECA o un ARA-II.
En pacientes con más de 55 años, con hipertensión o sin ella, pero con otro factor de riesgo cardiovascular (historia de enfermedad cardiovascular, dislipemia, microalbuminuria o hábito tabáquico) está indicado un IECA, si no está contraindicado, porque reduce el riesgo cardiovascular.
En pacientes que hayan sufrido un infarto de miocardio reciente, los bloqueadores beta debe ser considerados el tratamiento de elección, excepto que exista contraindicación de su uso.
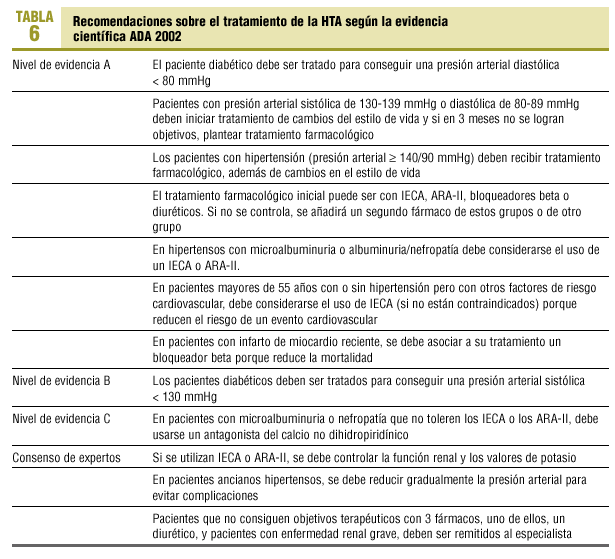
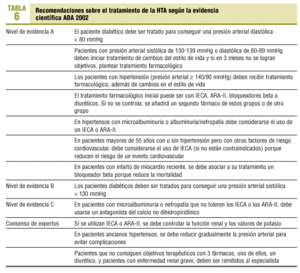
En la tabla 6 se resumen las recomendaciones sobre el tratamiento de la HTA según la evidencia científica.
Prevención de la enfermedad cardiovascular: 75 mg de AAS cuando la presión arterial esté estable y aceptablemente controlada. En la tabla 7 se exponen las recomendaciones del uso del AAS y su evidencia científica.
El tratamiento del paciente diabético no debe centrarse solamente en el control glucémico, sino en el abordaje de todos los factores de riesgo cardiovascular.
Aunque la relación entre la hiperglucemia y el riesgo de complicaciones microvasculares (retinopatía y nefropatía) es muy fuerte, la relación entre hiperglucemia y enfermedad macrovascular no está tan clara. Un control estricto de la hiperglucemia resulta insuficiente para prevenir un evento cardiovascular y sólo un abordaje multifactorial (hiperglucemia, HTA, dislipemia y hábito tabáquico) con unos objetivos más estrictos podrá garantizar una adecuada prevención de las complicaciones macrovasculares en la DM tipo 2.
Se debe individualizar según la edad, las características clínicas, etc. Existen situaciones de especial atención en las que se deben priorizar los recursos terapéuticos, educativos y optimizar el control metabólico, como embarazo, edad menor de 60 años, coexistencia de varios factores de riesgo y estadios iniciales de las complicaciones microvasculares.