Diabetes tipo 2. Consecuencias de la hiperglucemia
Más de 120 millones de personas en todo el mundo presentan diabetes tipo 2 (DM2) y posiblemente se alcanzarán los 300 millones en el año 20251, lo que representa un aumento anual de casi 6 millones de casos y permite suponer que las medidas tradicionales para la prevención y el tratamiento de la DM2 son insuficientes. El control con éxito de las alteraciones de la glucemia no se basa exclusivamente en la corrección de una única disfunción metabólica con un régimen terapéutico simple. Las alteraciónes del metabolismo de la glucemia constituyen un grupo de enfermedades metabólicas caracterizadas por una hiperglucemia debida a defectos en la secreción de insulina, a la acción de la insulina o a ambos.
La disminución en la secreción de la insulina y la insulinorresistencia interactúan en el desarrollo de la DM2, pero el condicionante final es la célula beta «exhausta» para secretar insulina. La pérdida de la primera fase de secreción de insulina es una alteración fisiopatológica de manifestación temprana, ya que está presente en intolerancia a la glucosa y con glucemia basal alterada.
Las complicaciones cardiovasculares son la primera causa (70%) de morbimortalidad en el diabético. El UKPDS demostró que más de un 50% de los diabéticos presentaba algún tipo de complicación ya en el momento del diagnóstico, y que la optimización en el control glucémico (7,9% frente al 7%) disminuía significativamente la presentación de complicaciones y la mortalidad total.
Actualmente se plantea la hipótesis sobre el desarrollo de la aterogénesis como un fenómeno de naturaleza posprandial. Los estudios epidemiológicos2 muestran un creciente riesgo de desarrollo de enfermedad cardiovascular relacionado no tanto con los valores de glucemia basal, sino con los de glucemia posprandial.
En pacientes con diabetes se ha reconocido la importancia del control de los picos de glucosa posprandiales, debido a su vinculación con el desarrollo de enfermedades cardiovasculares2-4.
Componentes de la hiperglucemia
El estado glucémico global, medido a través de la HbA1c (que proporciona una estimación del valor medio de la glucemia durante los 2-3 meses anteriores), está determinado por la suma de efectos de los picos de glucosa posprandiales y de la glucosa plasmática en ayunas5,6. Actualmente se considera que la reducción de la concentración de HbA1c en relación con el comienzo del tratamiento es el indicador más fiable de eficacia terapéutica.
Situación posprandial y en ayunas: el porqué del importante papel de los picos de glucosa
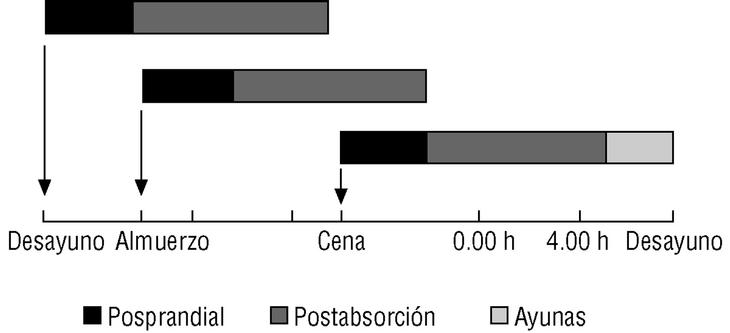
El Diabetes Intervention Study (DIS, 1996) demostró que la glucemia posprandial es mejor predictor de supervivencia que la glucemia en ayunas, y que la incidencia global de mortalidad y de infarto agudo de miocardio fue significativamente más baja en pacientes con un buen control de las glucemias posprandiales respecto a los que tuvieron un peor control. No se demostró correlación significativa entre la incidencia de mortalidad y el grado de control de la glucemia en ayunas7. Estudios recientes también han confirmado que los picos de glucosa y el riesgo de enfermedad cardiovascular están íntimamente relacionados. Si se observa la curva completa de elevación de la glucosa durante 24 horas, esta asociación entre glucosa posprandial y enfermedad cardiovascular no es sorprendente, puesto que un individuo permanece hasta un 70% del día en estado de «no-ayuno» (fig. 1). Esto explicaría el gran impacto de la hiperglucemia posprandial sobre el control glucémico global y, por tanto, sobre la concentración de HbA1c.
Figura 1. La mayor parte del día se está en situación de no-ayuno (posprandial y postabsorción). Tomada y adaptada, con autorización de Monnier L. Is postprandial glucose a neglected cardiovascular risk factor in type 2 diabetes? Eur J Clin Invest 2000; 30(Suppl 2):3-11.
Limitaciones de las estrategias terapéuticas dirigidas al control de la glucosa plasmática en ayunas
Tradicionalmente, el diagnóstico y el tratamiento de la DM2 se han centrado en la normalización de la glucosa plasmática en ayunas y de la concentración de HbA1c. El estudio UKPDS ha demostrado que la HbA1c de los pacientes con tratamiento convencional tuvo un ascenso casi inmediato al poco tiempo del diagnóstico, y presentó un curso ascendente con el paso de los años. El grupo de tratamiento intensivo mostró un claro descenso inicial de la HbA1c, que posteriormente también comenzó a ascender pero con años de retraso. A pesar de un tratamiento intensivo y del control aparente de la glucosa plasmática en ayunas, con el tiempo se observó un aumento irreductible de la concentración de HbA1c. Sólo cuando la intervención terapéutica se dirigió a los 2 componentes del riesgo glucémico, es decir, cuando estuvieron bien controladas la glucosa plasmática en ayunas y la glucosa posprandial, se consiguió el objetivo de estabilidad glucémica a largo plazo8.
Las nuevas estrategias terapéuticas dirigidas a la restauración del patrón de la secreción inicial de insulina ofrecen la posibilidad de un tratamiento eficaz y seguro de la diabetes en una fase más precoz, así como del retraso de la progresión de la enfermedad y de la reducción de las complicaciones diabéticas.
Opciones terapéuticas actuales y futuras en pacientes con DM2
La mayoría de los antidiabéticos orales, sulfonilureas, biguanidas (metformina) y glitazonas no controlan eficazmente los picos de glucemia posprandiales9. La evolución natural de la enfermedad obliga a que el 80-90% de los pacientes con diabetes necesite eventualmente aumentar la terapia asociada, y en último término, insulina, debido a la progresión del deterioro glucémico.
Las sulfonilureas de acción prolongada como la glibenclamida tienen un potencial hipoglucémico importante, mientras que las sulfonilureas más modernas de acción corta, glipizida y gliclazida, requieren un ajuste cuidadoso en los pacientes ancianos.
Las meglitidinas estimulan la secreción de la insulina por el páncreas, por un mecanismo similar a las sulfonilureas, pero por unión a un receptor diferente. Presentan un comienzo de acción más rápido, una acción más corta y un menor incremento de la glucemia posprandial.
La repaglinida, meglitinida reguladora de la glucosa posprandial, mantiene un potencial hipoglucémico significativo.
La nateglinida es capaz de restaurar selectivamente el patrón fisiológico normal de la secreción inicial de insulina y consigue la reducción de los picos de glucosa posprandiales y de la concentración de HbA1c, minimizando al mismo tiempo el riesgo de secreción excesiva o tardía de insulina10.
La nateglinida parece mejorar el perfil de seguridad de la repaglinida, así como su eficacia sobre la glucemia posprandial.
Comparación entre monoterapia y tratamientos asociados
En las fases iniciales de desarrollo de la enfermedad, las pautas de monoterapia que normalizan eficazmente el patrón de la secreción inicial de insulina pueden ser un medio eficaz para controlar la hiperglucemia posprandial y, tal vez, para retrasar o prevenir la progresión a DM2. En pacientes con hiperglucemia ligera se ha demostrado el efecto clínicamente beneficioso del control de la glucosa posprandial usando nateglinida11. En las fases más tardías de desarrollo de la enfermedad, a medida que los pacientes se hacen más resistentes a la insulina y la glucosa plasmática en ayunas aumenta, se puede necesitar tratamiento combinado.
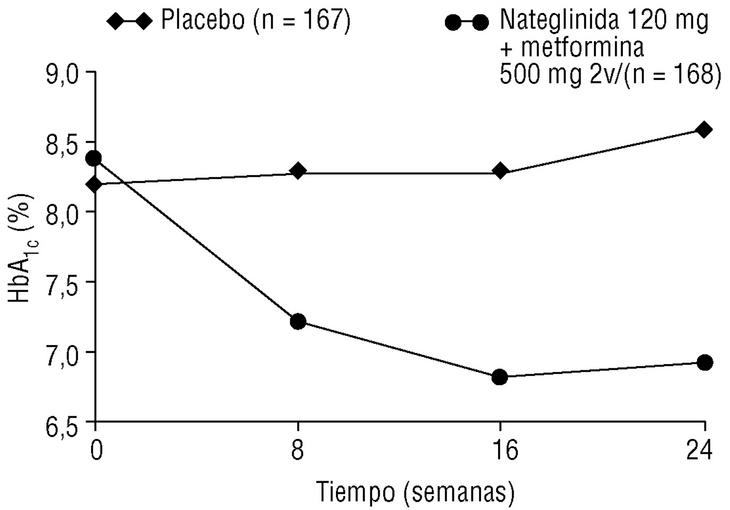
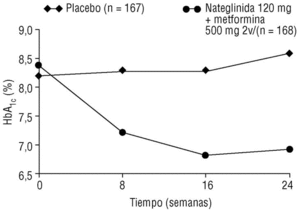
Las asociaciones de fármacos con mecanismo de acción complementario permiten abordar los dos defectos esenciales de la DM2. El uso de asociaciones elegidas de forma apropiada permitiría controlar el riesgo glucémico global. Se han hecho estudios comparativos entre tratamientos combinados y monoterapia que indican que con una estrategia de este tipo se puede conseguir valores prácticamente normales de glucemia. La asociación de nateglinida y metformina tenía un efecto aditivo en la reducción de la HbA1c, la glucosa plasmática en ayunas y la hiperglucemia posprandial, en comparación con cada uno de los fármacos por separado (fig. 2). En pacientes con DM2, la nateglinida asociada con la tiazolidindiona, troglitazona, mostró un efecto sinérgico de reducción de la concentración de HbA1c, en comparación con cada uno de los fármacos por separado.
Figura 2. Asociación de nateglinida y metformina: modificación media de la HbA1c respecto al valor basal, durante 24 semanas. Adaptada con autorización de Horton E, Clinkingbeard C, Gatlin M, Foley J, Mallows S, Shen S. Nateglidina in combination with metformin improves glycemic control by reducing mealtime glucose levels in type 2 diabetes. Diabetes Care 2000; 23:1660-5.
Consideraciones especiales en pacientes ancianos con DM2
El tratamiento de pacientes ancianos debe contemplar un mínimo riesgo de hipoglucemia y de interacciones farmacológicas, buena tolerancia10 y una posología cómoda que asegure una buena cumplimentación.
El tratamiento tradicional de la diabetes (sulfonilureas de acción prolongada o insulina) se dirige esencialmente a la glucosa plasmática en ayunas y se asocia a un mayor riesgo de hipoglucemias. La optimización del tratamiento en el paciente anciano debería considerar un fármaco de acción rápida sensible a la glucosa, capaz de restaurar eficazmente el patrón normal de la secreción inicial de insulina, estimulando la secreción de insulina únicamente en los casos y en la cantidad necesarios. Se evitaría el riesgo de hipoglucemia y se mantendría una estabilidad glucémica prolongada.
Direcciones terapéuticas futuras: tolerancia alterada a la glucosa
La intolerancia a la glucosa o tolerancia alterada a la glucosa (impaired glucose tolerance, IGT) es la primera consecuencia de la falta de células beta pancreáticas. Al principio, la IGT es asintomática, a pesar de la desaparición de la fase inicial de la secreción de insulina y de la característica presencia de hiperglucemia posprandial junto con valores de glucosa plasmática en ayunas prácticamente normales. Si la IGT no se trata, puede progresar a DM2 manifiesta y, de hecho, esto sucede anualmente en el 4-9% de los pacientes con IGT. Esta progresión puede evitarse con intervenciones sobre el estilo de vida (control dietético, aumento del ejercicio). La característica evolución de la DM2 sugiere que la lesión de las células beta puede haber comenzado hasta 12 años antes del diagnóstico clínico. Además, se ha observado que las concentraciones de glucosa plasmática que comportan mayor riesgo de desarrollo de enfermedades cardiovasculares son muy inferiores al umbral aceptado para el diagnóstico de diabetes. Existe un riesgo evidente y medible de cardiopatía isquémica incluso con concentraciones de glucosa a las 2 horas características de tolerancia normal a la glucosa (140 mg/dl), riesgo que aumenta progresivamente en la IGT (140-200 mg/dl) y en etapas sucesivas2. Por lo tanto, el riesgo de enfermedad cardiovascular está presente con todos los valores glucémicos y aumenta con la hiperglucemia a lo largo de todo el período posprandial. Cada vez será más patente la necesidad de un diagnóstico y tratamiento precoz para retrasar o prevenir la progresión a DM2 y sus complicaciones. Los beneficios potencialmente elevados de una intervención farmacológica precoz con fármacos dirigidos a la hiperglucemia posprandial en pacientes con IGT son especialmente prometedores.
Conclusiones
Para alcanzar un estricto control glucémico en la DM2 y minimizar el riesgo de complicaciones asociadas micro y macrovasculares, hay que reducir eficazmente los picos de glucosa posprandiales excesivamente elevados y la glucosa plasmática en ayunas. La nateglinida parece ser una opción eficaz en el tratamiento de la DM2, ya que es capaz de cumplir tres objetivos básicos: regular los picos de glucosa posprandiales perjudiciales, conseguir un buen control glucémico global y detener potencialmente o retrasar la progresión de la enfermedad. El tratamiento con nateglinida es especialmente adecuado en pacientes ancianos, puesto que el fármaco actúa sobre los picos de glucosa, un defecto común en los ancianos, y con un menor riesgo de hipoglucemia tardía. Además, se ha demostrado que la asociación de nateglinida y metformina tiene un efecto aditivo sobre la reducción de la glucosa plasmática en ayunas y la glucosa posprandial, en comparación con cada uno de los fármacos por separado. Posiblemente, el uso potencial más interesante de la nateglinida sea en pacientes con IGT. Estos pacientes necesitan tratamientos capaces de restaurar la fase inicial de la secreción de insulina y corregir la glucemia posprandial, manteniendo al mismo tiempo la relación beneficio/riesgo positiva, lo que proporcionará el fundamento para el tratamiento de pacientes con alto riesgo de morbilidad y mortalidad cardiovascular.
Correspondencia: Sara Artola Menéndez. Centro de Salud Loranca. C/ Alegría, s/n. 28942 Fuenlabrada (Madrid). España. Correo electrónico: artola@inicia.es
Manuscrito recibido el 22 de abril de 2002.
Manuscrito aceptado para su publicación el 18 de junio de 2002.