antagonistas de los canales del calcio
antiinflamatorios no esteroideos
antagonistas del receptor de la angiotensina II
cardiovascular
diabetes mellitus tipo 2
hemoglobina glucosilada
hidroclorotiazida
hipertensión arterial
hipertrofia ventricular izquierda
inhibidor de la enzima conversora de la angiotensina
presión arterial
riesgo cardiovascular.
En nuestro paciente hay dos aspectos que deben plantearse: el primero es encuadrarlo dentro del riesgo cardiovascular a 10 años, y el segundo, valorar la falta de respuesta al tratamiento antihipertensivo.
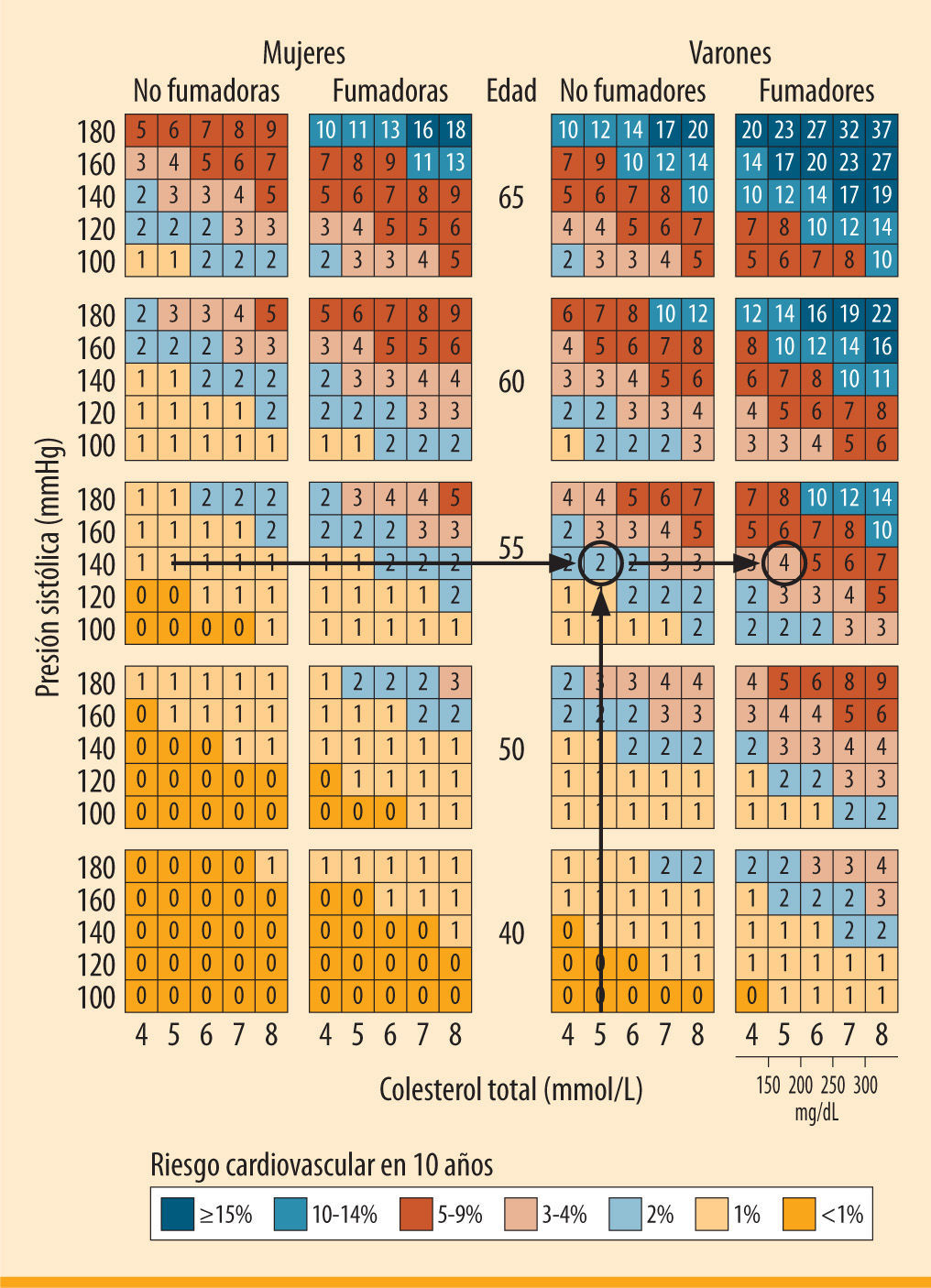
Valoración del riesgo vascularPara establecer el riesgo cardiovascular (RCV), disponemos de las conocidas tablas de Framingham modificadas en 20081, así como de las del proyecto SCORE europeo2. La tabla de Framingham nos da para nuestro caso un riesgo del 30%, mientras que utilizando las tablas del proyecto SCORE (figura 1) el riesgo es del 2%, suponiendo que al ser deportista tiene hábitos saludables y no fuma (si fumara el riesgo aumentaría hasta el 4%).
Tabla del proyecto SCORE. Las flechas muestran el riesgo de nuestro paciente2
En 2009, la Sociedad Europea de Hipertensión3 actualizó la guía de consenso de hipertensión ESH-ESC 20074, donde se destaca la necesidad de detectar el daño orgánico subclínico en el paciente hipertenso para realizar una adecuada estratificación del RCV, puesto que las alteraciones asintomáticas del sistema cardiovascular (CV) y del riñón constituyen estadios intermedios fundamentales. La presencia de daño orgánico subclínico habitualmente sitúa el RCV en la categoría de «alto» en los pacientes con hipertensión arterial (HTA).
Las técnicas de detección del daño orgánico subclínico se pueden dividir en dos grupos:
- •
Aquellas que pueden identificar el daño orgánico subclínico de manera relativamente sencilla y barata (electrocardiograma, creatinina sérica, tasa de filtrado glomerular estimada y excreción urinaria de proteínas para detectar microalbuminuria o proteinuria).
- •
Aquellas que requieren procedimientos o un equipo más complejos (ecocardiograma y ecografía carotídea), las cuales se re-comiendan sólo cuando es necesaria una caracterización más profunda del paciente hipertenso.
Dado que los cambios en el daño orgánico subclínico inducido por el tratamiento tienen una importancia pronóstica muy relevante, las actuales recomendaciones animan a la detección precoz y al tratamiento de estas lesiones subclínicas3. La lesión de órgano diana más importante en el paciente hipertenso5 es la hipertrofia ventricular izquierda (HVI).
En la DM2, los resultados del estudio ADVANCE6 demuestran los efectos beneficiosos de la reducción de la proteinuria inducida por el tratamiento en cuanto al descenso de los episodios renales y CV, independientemente de los valores del filtrado glomerular.
En nuestro paciente se han estudiado la mayor parte de los datos para la detección de daño orgánico subclínico: creatinina, FG MDRD-4 (calculado) 73mL/min, ECG normal hace 4 años (debería repetirse, ya que no ha estado bien controlado durante este tiempo) y proteinuria de 0,6g/24h. La única prueba de importancia pronóstica en este paciente que aún debe realizarse es un ecocardiograma, más sensible para detectar la HVI.
Sin embargo, por el solo hecho de tener diabetes (aunque está bien controlado) y presentar proteinuria, se trataría de un paciente hipertenso con daño orgánico subclínico, por lo que presenta un riesgo adicional alto.
La clasificación del riesgo total como riesgo adicional bajo, moderado, alto o muy alto (tabla 1) tiene la ventaja de la simplicidad, por lo que su utilización es muy recomendable4. La denominación de «riesgo adicional» hace referencia al riesgo añadido al riesgo medio. El riesgo total suele expresarse en forma de riesgo absoluto de presentar un episodio cardiovascular en un plazo de 10 años. Dada la importancia de la edad, en los pacientes jóvenes el RCV total absoluto puede ser bajo, incluso con una PA elevada y con factores de riesgo adicionales. Sin embargo, si el tratamiento es insuficiente, esta situación puede llevar a un estado de alto riesgo parcialmente irreversible años después.
Estratificación del riesgo cardiovascular en cuatro categorías4*
Por otra parte, es preciso valorar la falta de control de la HTA en este paciente ya que, a pesar de seguir tratamiento con valsartán/ hidroclorotiazida (HCTZ), mantiene cifras de PA elevadas. El presente caso no cumple aún los criterios de HTA resistente que, según la American Heart Association, es aquella que mantiene cifras de «presión arterial por encima de los valores definidos utilizando tres fármacos antihipertensivos de clases diferentes»7. Estamos, por tanto, ante un control inadecuado de la HTA que puede ser debido a un tratamiento inadecuado o incompleto y a la «seudorresistencia». La seudorresistencia hipertensiva debe plantearse en los casos en que la HTA «parece» resistente al tratamiento, por lo que podemos atribuir el mal control de las cifras tensionales a otros factores. Los tres más frecuentes son: una inadecuada medida de la PA (uso de manguito pequeño en pacientes obesos), una escasa adherencia al tratamiento e HTA de bata blanca.
Entre las causas por las que no se ha conseguido controlar la HTA, cabe plantearse en este caso las siguientes:
- •
Terapia subóptima. Se trata de una causa frecuente de mal control de HTA. Lo habitual es que sea por la falta de un fármaco efectivo y por un fallo en la prevención de la expansión de volumen por dosis inadecuadas de diuréticos8.
- •
Estilo de vida. La obesidad, la falta de restricción de sal, la inactividad física y el abuso del alcohol contribuyen a la HTA.
- •
Medicación. Hay diversos fármacos que pueden elevar la PA y, en algunos casos, reducir la respuesta a los fármacos antihipertensivos. El más frecuentemente implicado es el grupo de los antiinflamatorios no esteroideos (AINE). Los AINE interfieren en la respuesta de todos los fármacos antihipertensivos, excepto en la de los antagonistas del calcio. Otros fármacos que pueden interferir son los simpaticomiméticos, los glucocorticoides, los antidepresivos, etc.
- •
Expansión del volumen extracelular. Suele deberse a una insuficiencia renal no diagnosticada, a retención de sodio debido a fármacos vasodilatadores y a la ingestión excesiva de sal9.
- •
HTA secundaria. Cuando no se controla la HTA es muy probable que exista una causa subyacente de HTA7 (tabla 2).
Tabla 2.Factores y pruebas complementarias que deben tenerse en cuenta en un paciente con diabetes e hipertensión arterial
- •
Valoración del riesgo
- –
Edad
- –
Presión arterial
- –
Colesterol LDL/colesterol HDL
- –
Tabaco
- –
- •
Detección de daño orgánico subclínico
- –
Creatinina, filtrado glomerular (MDRD-4)
- –
ECG (ecocardiograma)
- –
Microalbuminuria, proteinuria
- –
Diabetes mellitus
- –
- •
Valoración de HTA secundaria
- –
Hiperaldosteronismo primario: aldosterona/renina; relación Na/K <1
- –
Estenosis renal: eco-Doppler renal
- –
Síndrome de apnea obstructiva del sueño: polisomnografía
- –
ECG: electrocardiograma; Na: sodio; K: potasio.
- •
En nuestro caso habría que indagar en la historia nutricional para constatar si es cierto que el paciente lleva a cabo una dieta sin sal y si ingiere o no bebidas que contengan alcohol, y para valorar las calorías que consume en realidad. Sólo de este modo puede ofrecerse un asesoramiento adecuado, tanto para el control de la HTA como para el sobrepeso. Asimismo, debemos preguntarle si toma algún producto de herbolario o algún medicamento para mejorar el rendimiento físico o mental.
Lógicamente, antes de plantear estas medidas es preciso confirmar que la PA es realmente elevada. Es conveniente realizar múltiples tomas en diferentes momentos del día, sobre todo en su domicilio y estando tranquilo. En la tabla 2 se resumen las pruebas complementarias y se subrayan las que faltan.
¿Qué tratamiento hipotensor le parecería el más idóneo?El tratamiento de la HTA es especialmente importante en el paciente diabético porque previene la enfermedad CV y minimiza la progresión de la nefropatía y la retinopatía diabéticas10.
Tras el largo seguimiento de los pacientes del Framingham Heart Study11 (a lo largo de 12 años) y de un gran metaanálisis que contó con los datos de un millón de adultos12, se produjo un cambio radical en la estrategia de tratamiento de pacientes con PA moderada o incluso mínimamente elevada. Cualquier aumento en la PA sobre 115/75mmHg incrementa el RCV, y se duplica con cada subida de 20/10mmHg. Los límites previamente normales de PA de 120-139mmHg de sistólica y 80-89mmHg de diastólica ahora se consideran prehipertensivos, y se recomienda el cambio de los hábitos de vida para evitar ser incluidos en la categoría de paciente claramente hipertenso, con cifras de 140/ 90mmHg o más.
En pacientes con diabetes, los objetivos de la PA son más bajos que en personas no diabéticas. El JNC VII recomienda unas cifras de PA de 130/80 mmHg8. En el ensayo ADVANCE6 se comprobó que, reduciendo la PA 5,6/2,2mmHg con la combinación perindopril/indapamida, se conseguía una reducción de la mortalidad total, de la mortalidad CV y de los episodios renales. Tanto la diabetes tipo 2 como la HTA se asocian a resistencia a la insulina. Las tiazidas y los betabloqueadores en dosis altas pueden deteriorar la sensibilidad a la insulina en hipertensos no diabéticos13. Por tanto, tiene sentido evitar los diuréticos en dosis elevadas y los betabloqueadores. Sin embargo, hay argumentos suficientes para el uso de inhibidores de la enzima conversora de la angiotensina (IECA)14,15 o de un antagonista de los receptores de la angiotensina II (ARAII)16. Con respecto a los alfabloqueadores, y a pesar de los decepcionantes resultados del ALLHAT17, todavía pueden ser adecuados, sobre todo en pacientes con características de síndrome metabólico18; además, combinan bien con los IECA, los antagonistas de los canales del calcio (ACC) y los diuréticos.
Los ACC no suelen alterar el control metabólico y, en el ensayo Syst-Eur19, la dihidropriridina de acción prolongada (nitrendipino) protegió a los pacientes con diabetes mejor que los diuréticos.
Por otra parte, hay que valorar el tratamiento antihipertensivo en pacientes con nefropatía diabética. En la diabetes mellitus tipo 1, los IECA han demostrado en varias ocasiones que reducen la proteinuria y protegen contra la esclerosis glomerular y la pérdida de función progresiva20. En la nefropatía de los pacientes con DM2, cuatro ensayos con ARAII han demostrado una protección similar21. Las pautas basadas en las publicaciones sugieren, por tanto, el uso de los IECA para la nefropatía diabética en los pacientes con diabetes tipo 1, y de los ARAII para los de tipo 2. Es muy probable que los IECA hubieran probado también su eficacia en pacientes con DM2 si se hubiera realizado algún estudio al respecto, lo que asociado a sus demostradas ventajas curativas significa en la práctica que podrían usarse igualmente.
Los ARAII o los IECA emergen, por tanto, como los fármacos de elección para controlar la PA en los pacientes con diabetes. Sin embargo, deberán combinarse a menudo con otros fármacos, entre ellos los diuréticos, los betabloqueadores y los ACC.
Otro rasgo de nuestro paciente es la obesidad. Las características de la hipertensión en los pacientes obesos son un aumento del volumen plasmático, un gasto cardiaco elevado y una resistencia vascular periférica baja. Los mecanismos básicos son complejos, pero comprenden un aumento de la reabsorción tubular de sodio y del estímulo simpático. Los grados pequeños de pérdida de peso, si se mantienen, ayudarán a conseguir una PA baja. Para cada pérdida del peso de 1kg, se produce una reducción de la PA de casi 1 mmHg22.
Debido a la asociación entre resistencia a la insulina y obesidad, y a los potenciales efectos adversos de los diuréticos en dosis elevadas sobre la insulina, las dosis de diurético deben reducirse. La restricción vigorosa dietética de calorías, sal y grasas puede mejorar el perfil de lípidos en la sangre y la sensibilidad a la insulina en el obeso, por lo que estas medidas deben combinarse con dosis bajas de diuréticos. Con respecto a la elección del fármaco, y en ausencia de buenos estudios, una opción lógica sería un fármaco metabólicamente neutro y que se sepa que combina bien con los diuréticos, como un IECA o un ARAII.
La restricción de sal y las dosis bajas de tiazidas son medidas efectivas en el paciente diabético hipertenso, ya que actúan en parte revirtiendo la tendencia subyacente a la expansión de volumen. Además, la disminución ligera de la volemia incrementa el efecto antihipertensivo de los IECA. Los IECA también pueden minimizar o prevenir algunas de las complicaciones metabólicas asociadas a la terapia diurética, como la hipopotasemia, la hiperlipemia y la hiperuricemia. Cuando se utilizan dosis bajas de 12,5-25mg de HCTZ o clortalidona, como demuestra el estudio ALLHAT17, apenas incrementan la glucemia plasmática y se minimiza el resto de las complicaciones metabólicas. Recientemente, en el estudio ACCOMPLISH23, en el que se combinaron un IECA (benacepril) y un ACC dihidropiridínico (amlodipino) y en el que se incluyeron un 60% de los pacientes con diabetes, se demostró que la asociación ACC/IECA era superior a la de un IECA y tiazida.
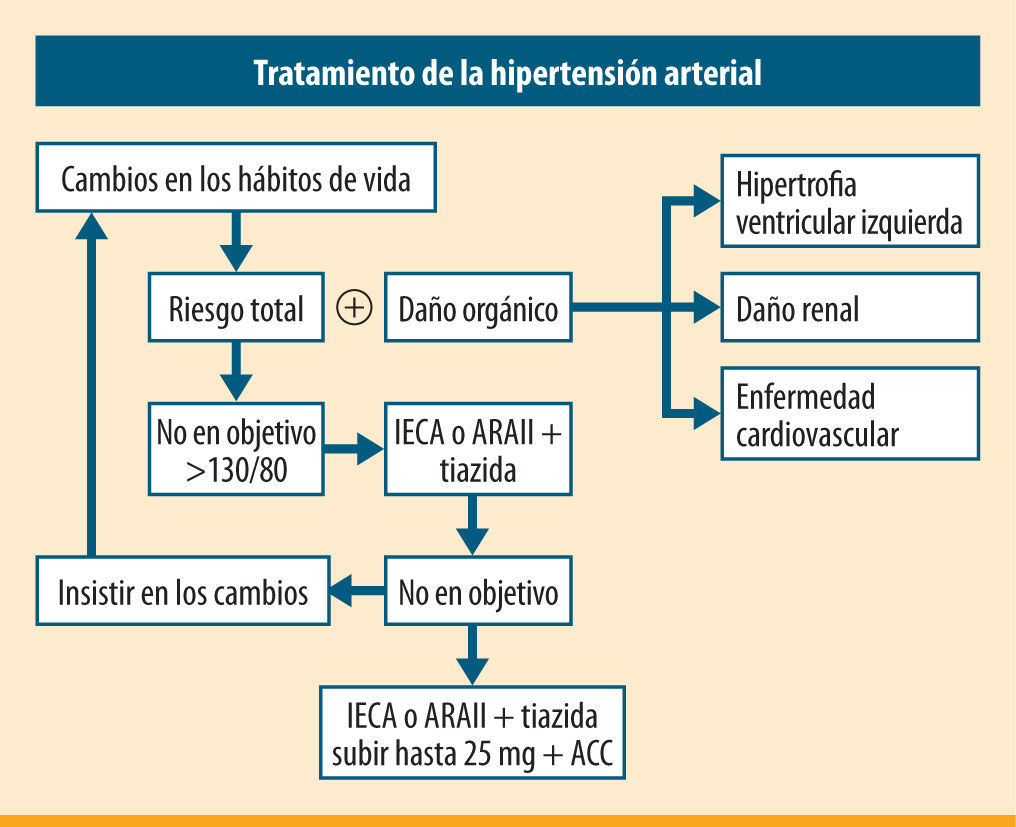
En nuestro paciente hay que insistir en que cumpla todas las medidas no farmacológicas, como la pérdida de peso (IMC 29,9), realizando para ello una dieta adecuada con incremento de la ingestión de fruta fresca, verduras y productos bajos en grasas, además de la restricción sódica. Debe evitarse el exceso de alcohol, y que siga sin fumar y realizando ejercicio físico. Con respecto al tratamiento antihipertensivo, es necesaria la combinación de varios antihipertensivos debido a su riesgo CV adicional alto, a su obesidad y a su proteinuria. Por lo comentado previamente, nuestro margen de tratamiento antes de ser considerado de HTA resistente es mantener el ARAII (valsartán), plantearse elevar la dosis de HCTZ hasta 25mg o cambiarlo por clortalidona (25mg), y añadir un ACC dihidropiridínico. En la figura 2 se resume la pauta de tratamiento.
El tratamiento antidiabético, ¿le parece que es el correcto?En el tratamiento antidiabético en este paciente con sobrepeso, HTA y dislipemia, lo aconsejable es instaurar una dieta adecuada para disminuir el sobrepeso, incrementar el ejercicio físico y añadir metformina. Este fármaco disminuye la resistencia a la insulina (el hiperinsulinismo, y con ello la retención de líquidos), desciende las cifras de PA, no aumenta el peso y ofrece un buen control de las glucemias, además de mejorar el perfil lipídico del paciente24.
Además, la vildagliptina, un inhibidor de la dipeptidil-peptidasa 4, consigue por su efecto incretina disminuir la hormona contrarreguladora (glucagón) y estimular la secreción de insulina después de las comidas. Este tipo de fármacos con acción incretina tienen una acción neutra para los lípidos, no aumentan el peso ni alteran la PA25,26. Sin embargo, en este paciente las sulfonilureas no serían convenientes por su efecto sobre el peso, la retención de líquidos y la alteración del perfil lipídico27. Al estar bien controlado, no precisa más medicación.
¿Cree que estaría justificada la anticoagulación en este paciente?Nuestro paciente no presenta ningún criterio de anticoagulación, por lo que no estaría indicada28.
Declaración de potenciales conflictos de interesesEl autor declara no tener ningún conflicto de intereses en cuanto a todo lo relacionado con este artículo.