American Diabetes Association
antagonista del receptor de la angiotensina II
diabetes mellitus tipo 2
dipeptidilpeptidasa IV
European Association for the Study of Diabetes
factores de riesgo cardiovascular
péptido similar al glucagón tipo 1
hemoglobina glicosilada
hipertensión arterial
inhibidor de la enzima conversora de la angiotensina
presión arterial
tiazolidindionas.
A grandes rasgos, se nos plantea el caso de un paciente de mediana edad, con mala adscripción al tratamiento médico, con una diabetes mellitus tipo 2 probablemente de larga evolución, aunque diagnosticada hace 2 años tras presentar clínica de retinopatía grave. También presenta obesidad abdominal, hipertensión arterial y dislipemia mal controladas. Las complicaciones conocidas de su diabetes son retinopatía, neuropatía sensitiva, nefropatía probablemente en fase de insuficiencia renal, con un aclaramiento de creatinina calculado (Cockcroft-Gault) de 57,6mL/min/1,73m2, y arteriopatía periférica. Basándonos en las escalas de riesgo del estudio UKPDS1, la probabilidad de padecer enfermedad coronaria a los 10 años es del 45,8%, y la de patología cerebrovascular del 12,3%.
En esta situación, el objetivo de control metabólico es conseguir una hemoglobina glicosilada (HbA1c) inferior al 7%, lo que ha demostrado, en múltiples estudios, reducir la incidencia y la progresión de las complicaciones crónicas derivadas de la diabetes. Los resultados del estudio ACCORD2, en el que se observó un aumento de mortalidad global en el grupo de pacientes en que se intentaba descender la HbA1c por debajo del 6,0%, nos llevan a no recomendar un control excesivamente intensivo en nuestro caso. En este sentido, la presencia de neuropatía periférica y de otras complicaciones microvasculares debe hacer pensar en la posible existencia de neuropatía autonómica, que puede acarrear hipoglucemias inadvertidas potencialmente graves.
¿Qué enfoque le daría al tratamiento global de este paciente?En primer lugar, resulta de vital importancia que el paciente comprenda la gravedad de su situación, entienda las modificaciones que debe realizar en su estilo de vida y acepte que precisa diversos tratamientos para cada uno de sus factores de riesgo cardiovascular. Para ello, y especialmente ante este tipo de pacientes con reticencia al uso de fármacos, hemos de hacer el esfuerzo de explicar qué pretendemos conseguir con cada uno, cuáles son nuestros objetivos y qué beneficios obtendremos si los conseguimos. Podemos ayudarnos de los programas de cálculo de riesgo cardiovascular para realizar simulaciones con el paciente, de manera que pueda valorar en qué medida desciende su riesgo conforme va alcanzando las metas fijadas (figura 2).
La ayuda de un psicólogo en esta fase nos puede ser de utilidad para abordar de manera conjunta los miedos del paciente.
En numerosas ocasiones son temores a las propias patologías, que se reflejan en un mal cumplimiento terapéutico o en una negación de la enfermedad, lo cual resulta evidente en el caso que nos ocupa.
Una vez conseguido este primer objetivo, que es probablemente lo más difícil y también lo más importante, hemos de plantearnos cómo mejorar cada uno de los factores de riesgo cardiovascular (FRCV).
El paso inicial en el tratamiento de la hipertensión (HTA) y la dislipemia es un buen cumplimiento de la dieta y ejercicio. En nuestro caso, la dieta, además de ser hiposódica, con hidratos de carbono de absorción lenta y con bajo contenido en grasas (de las cuales más del 80% deberían ser monoinsaturadas), ha de ser moderadamente hipocalórica para conseguir una reducción progresiva de peso. Dados los antecedentes de consumo excesivo de alcohol, insistiremos en no sobrepasar los dos vasos de vino diarios. También resulta fundamental lograr un aumento de la actividad física moderada, intentando alcanzar de manera progresiva un mínimo de 3-4 horas semanales.
En cuanto al perfil lipídico, además del buen cumplimiento de la dieta y el ejercicio, debemos iniciar, de entrada, tratamiento farmacológico, dado que el paciente ya presenta arteriopatía periférica, tiene más de 40 años y un elevado riesgo cardiovascular, y sus niveles calculados de colesterol LDL de partida son de 232mg/dL, muy lejos de la cifra óptima de 70mg/dL a la que se debería llegar, aunque el objetivo mínimo aceptable sería de 100mg/dL. El tratamiento con estatinas en dosis medias es el más indicado en este momento; a los 3-6 meses, se valoraría su efecto asociado a las medidas higienicodietéticas. En función de la evolución, se podría añadir ezetimiba hasta llegar a los objetivos marcados. Con respecto a los triglicéridos, las medidas higienicodietéticas deberían ser suficientes para reducirlos por debajo de 150mg/dL. En caso contrario, se podría plantear el uso de fibratos, pero no está justificada su asociación con estatinas de manera sistemática3.
Con respecto al manejo de la HTA, es factible conseguir un descenso considerable con la pérdida de peso y la dieta hiposódica, pero, dado que las cifras iniciales de presión arterial (PA) son superiores a 140/90mmHg, está indicado asociar de entrada tratamiento farmacológico a estas medidas. Los datos aportados recientemente en el marco del estudio ACCORD, en cuanto al control de la PA4, no objetivan un beneficio adicional al marcar como objetivo cifras máximas de PA sistólica de 120mmHg (respecto al punto de corte de 140mmHg) en pacientes con alto riesgo cardiovascular. Así, en el caso que nos ocupa, deberíamos iniciar el tratamiento con un inhibidor de la enzima conversora de la angiotensina (IECA) o un antagonista del receptor de la angiotensina II (ARA II), y, en caso de no llegar a cifras objetivo, añadir un diurético tiazídico o un antagonista del calcio. Hemos de tener en cuenta que la mayoría de pacientes precisarán más de dos fármacos para conseguir un buen control, pero si las cifras persisten elevadas tras la introducción de un tercero, estamos obligados a descartar causas secundarias de HTA.
Por último, el alto riesgo cardiovascular y la presencia de arteriopatía periférica nos llevan a indicar la antiagregación con ácido acetilsalicílico. Los antecedentes de gastritis hacen recomendable el uso concomitante de inhibidores de la bomba de protones para reducir el riesgo de sangrado digestivo.
¿Qué enfoque le daría al tratamiento diabetológico?El tratamiento de la diabetes se basa de manera fundamental en el buen cumplimiento de la dieta y el ejercicio. Por tanto, hemos de insistir en ello nuevamente, así como en la concienciación de enfermedad por parte del paciente, ya que su control metabólico podría mejorar mucho si se controlaran estos aspectos. Dicho esto, en la situación actual de mal control estando en tratamiento con sulfonilureas y metformina, las recomendaciones consensuadas de la American Diabetes Association (ADA) y la European Association for the Study of Diabetes (EASD)5 nos plantean añadir al tratamiento de nuestro paciente una monodosis de insulina basal a 0,2 UI/kg/día (102kg= 20 UI/día) y aumentar la dosis 2 UI cada 3-4 días hasta llegar a unas glucemias en ayunas inferiores a 130mg/dL. En caso de no conseguir los objetivos de control glucémico, el siguiente escalón terapéutico sería el paso a múltiples dosis de insulina. Actualmente, la amplia gama de insulinas y mezclas prefijadas presentes en el mercado nos permite ajustar la pauta de manera individualizada en cada paciente en función de su actividad y horarios. De hecho, las posibles combinaciones son múltiples, desde dos dosis diarias de insulina NPH/NPL o bifásica hasta bolos de análogos de insulina de acción rápida en las comidas principales asociados a una insulina basal. La insulinización tiene ventajas claras, como su gran efectividad si se maneja adecuadamente, y su rápido efecto. Sin embargo, también presenta algunos inconvenientes, en especial el riesgo de hipoglucemias o el aumento de peso. En este sentido, otras alternativas terapéuticas al uso de la insulina podrían ser añadir tiazolidindionas (TZD) o incretinmiméticos.
Las TZD actúan aumentando la sensibilidad a la insulina, y pioglitazona aporta un beneficio adicional al mejorar el perfil lipídico. El descenso esperado sobre la HbA1c oscila entre 0,5 y 1,4%, y su principal inconveniente es la retención hidrosalina, que conlleva un aumento de peso y contraindica su uso en la insuficiencia cardiaca avanzada. El tipo de paciente que nos ocupa, con un gran componente de resistencia a la insulina, hace que el uso concomitante de dos sensibilizadores (metformina y TZD) pueda resultar de utilidad.
Recientemente se han incorporado al mercado dos familias de fármacos que basan su acción en el efecto incretina: los inhibidores de la dipeptidilpeptidasa IV (DPP-IV) y los análogos del péptido similar al glucagón tipo 1 (GLP-1). Los primeros (sitagliptina y vildagliptina) conllevan un descenso de la HbA1c del 0,5-0,8%, son administrados por vía oral y tienen un efecto neutro sobre el peso. Los análogos del GLP-1 (exenatida y liraglutida) precisan administración subcutánea, reducen la HbA1c en un 0,5-1% y facilitan la pérdida de peso, lo que constituye su principal ventaja. En nuestro caso, dadas las cifras iniciales de HbA1c de partida, con un descenso esperado que no llegaría a los objetivos marcados, estas familias farmacológicas no serían alternativas que tener en cuenta inicialmente, pese a sus efectos beneficiosos sobre el peso.
¿Qué controles médicos le recomendaría?La valoración precoz por un especialista en cirugía vascular es importante en este paciente, con el fin de filiar completamente su arteriopatía y valorar si son precisos tratamientos intensivos de inicio. Por otro lado, los controles habituales con su oftalmólogo también son imprescindibles para el control de su retinopatía.
Respecto al endocrinólogo y la educadora de diabetes, el seguimiento debería ser más frecuente en fases iniciales, para ajustar las dosis de los nuevos fármacos y responder a las dudas o dificultades que se puedan plantear. Posteriormente, conforme vaya mejorando el control, se pueden espaciar las visitas y realizarlas de manera semestral, e incluso anual si se llega a cifras óptimas, con determinación en todas ellas de HbA1c, cociente albúmina/creatinina y perfil lipídico, además de la toma de la PA.
¿Le haría alguna prueba complementaria?Al tratarse de un paciente con elevado riesgo cardiovascular no es despreciable la posibilidad de que presente cardiopatía isquémica silente, por lo que convendría la realización de un electrocardiograma basal. Está en discusión si son necesarias pruebas más agresivas para el diagnóstico6, ya que, en cualquier caso, el tratamiento sería el propio de todos los FRCV que hemos mencionado previamente. De igual manera, para la valoración completa de la arteriopatía periférica deberíamos disponer de un índice tobillo-brazo y una claudicometría. La necesidad de pruebas invasivas debe ser valorada conjuntamente con el cirujano vascular.
En cuanto a la microangiopatía, sería de mucha utilidad poder disponer de un cociente albúmina/creatinina o de una albuminuria de 24 horas para poder filiar el grado de nefropatía, así como un aclaramiento de creatinina. Se podría plantear la realización de un electromiograma de extremidades inferiores para cuantificar el grado de neuropatía y monitorizar su evolución. Adicionalmente, los test para descartar neuropatía autónoma cardiaca, como el de Valsalva o el de la respiración profunda, resultan sencillos y poco invasivos, y ofrecen una información valiosa en este sentido.
Finalmente, sería recomendable una ecografía abdominal con el fin de descartar esteatosis hepática, dados los niveles de transaminasas y las elevadas cifras de colesterol y triglicéridos. ¿
Declaración de potenciales conflictos de interesesJuan José Chillarón declara no tener ningún conflicto de intereses en relación con el contenido de este manuscrito.




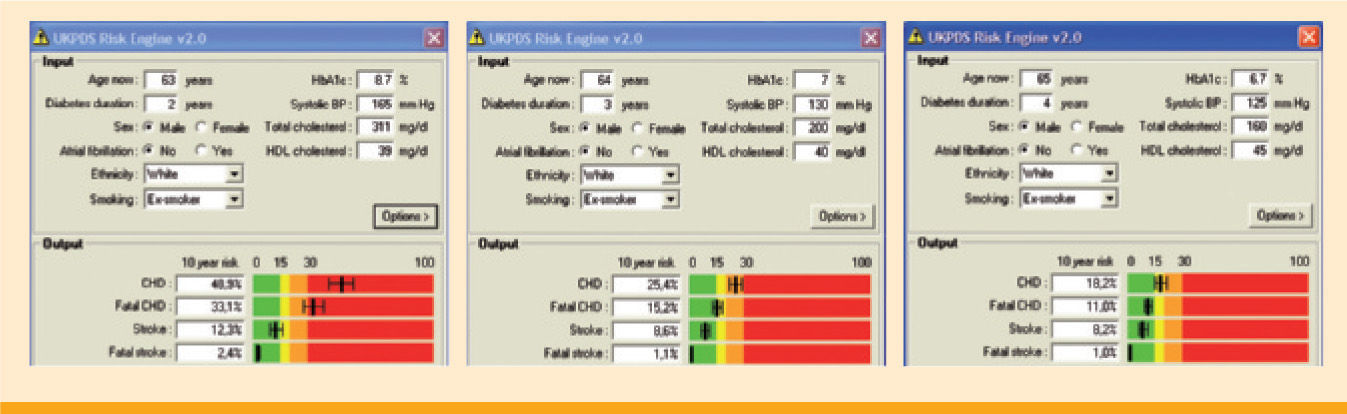
 HbA1c y perfil lipídico' title='Evolución del riesgo cardiovascular calculado mediante la escala UKPDS en función de los objetivos conseguidos de presión arterial,
HbA1c y perfil lipídico' title='Evolución del riesgo cardiovascular calculado mediante la escala UKPDS en función de los objetivos conseguidos de presión arterial, 