American Diabetes Association
antagonista del receptor de la angiotensina II
cardiovascular
diabetes mellitus
dipeptidilpeptidasa IV
factores de riesgo cardiovascular
hemoglobina glicosilada
hipertensión arterial
inhibidor de la enzima conversora de la angiotensina
presión arterial
sistema renina-angiotensina-aldosterona
El caso planteado corresponde a un paciente varón de 63 años con diabetes mellitus tipo 2 (DM2) probablemente de larga evolución, aunque diagnosticado 2 años antes por presentar un cuadro de retinopatía proliferativa en el ojo derecho. Asimismo, se le detectaron varios factores de riesgo cardiovascular (FRCV) como son la obesidad abdominal, la hipertensión arterial (HTA), la dislipemia y la hiperuricemia. Es decir, el paciente presenta un síndrome metabólico establecido completo y un riesgo cardiovascular alto o muy alto1 (figura 1), además de varias complicaciones crónicas de la diabetes, entre las que cabe destacar insuficiencia vascular de grado I (claudicación intermitente a los 300–400 m), neuropatía periférica, retinopatía proliferativa y muy probablemente nefropatía establecida, ya en fase de insuficiencia renal crónica aunque desconozcamos el dato de la proteinuria.
Estratificación del riesgo vascular para establecer el pronóstico en nuestro paciente. Tomada de: Cifkova et al.1 LOD: lesión de órgano diana; FRCV: factor de riesgo cardiovascular; PAS: presión arterial sistólica; PAD: presión arterial diastólica
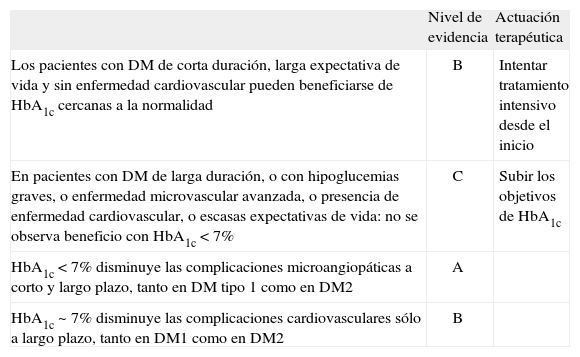
Según la American Diabetes Association (ADA)2, debe intentarse mantener cifras de hemoglobina glicosilada (HbA1c) inferiores o iguales al 7%, lo que disminuye la posibilidad de presentar complicaciones microangiopáticas a corto y largo plazo y también las complicaciones cardiovasculares a largo plazo, tanto en la DM tipo 1 como en la tipo 2 (nivel de evidencia A). Ahora bien, no podemos perder de vista los resultados de los estudios Action to Control Cardiovascular Risk in Diabetes (ACCORD), Action in Diabetes and Vascular Disease: Preterax and Diamicron Modified Release Controlled Evaluation (ADVANCE) y Veterans Affaire Diabetes Trial (VADT), en los que se pudo observar que los pacientes con diabetes de larga evolución y mal control metabólico, con riesgo cardiovascular (CV) alto, enfermedad microvascular avanzada y enfermedad macrovascular manifiesta, ya no se benefician de cifras de HbA1c inferiores al 7% en cuanto a disminuir en ellos la morbimortalidad CV, aunque sí lo hagan las complicaciones microangiopáticas3.
Así pues, para fijar los objetivos metabólicos a conseguir en este y en cualquier paciente, debemos tener en cuenta la edad, los años de evolución de la diabetes, la expectativa de vida, el riesgo de presentar hipoglucemias por el tratamiento que indiquemos y la presencia o no de enfermedad cardiovascular subyacente (tabla 1)4. Por tanto, para este paciente, con los FRCV que ya presenta y el estado de complicaciones crónicas ya detectadas, el objetivo metabólico será una HbA1c no inferior al 7%, aunque tampoco superior al 8%, por la toxicidad que la propia hiperglucemia puede ocasionar. Para lograr los niveles de HbA1c comentados, debemos intentar glucemias preprandiales entre 90 y 140 mg/dL, y posprandiales a las 2 horas que no superen los 180-200 mg/dL.
Consideraciones a tener en cuenta para fijar los objetivos de control metabólico en un paciente con DM, según las recomendaciones de varias sociedades científicas2, 3
| Nivel de evidencia | Actuación terapéutica | |
| Los pacientes con DM de corta duración, larga expectativa de vida y sin enfermedad cardiovascular pueden beneficiarse de HbA1c cercanas a la normalidad | B | Intentar tratamiento intensivo desde el inicio |
| En pacientes con DM de larga duración, o con hipoglucemias graves, o enfermedad microvascular avanzada, o presencia de enfermedad cardiovascular, o escasas expectativas de vida: no se observa beneficio con HbA1c <7% | C | Subir los objetivos de HbA1c |
| HbA1c <7% disminuye las complicaciones microangiopáticas a corto y largo plazo, tanto en DM tipo 1 como en DM2 | A | |
| HbA1c ~7% disminuye las complicaciones cardiovasculares sólo a largo plazo, tanto en DM1 como en DM2 | B |
DM: diabetes mellitus. Tomada de Martín-Vaquero P, et al.4
Para el resto de FRCV, y basándonos en las últimas recomendaciones de la ADA, del año 20102, intentaremos conseguir cifras de colesterol total por debajo de 175 mg/dL, colesterol LDL menor de 100 mg/dL, colesterol HDL mayor de 40 mg/dL y tri-glicéridos por debajo de 150 mg/dL, evitando en lo posible las hipoglucemias.
¿Qué enfoque le daría al tratamiento global de este paciente?Es muy importante que el paciente comprenda la gravedad de su enfermedad y que entienda que debe modificar sus hábitos de vida. El manejo del paciente diabético ha de ser realizado por un equipo multidisciplinar que debe incluir, al menos, un médico clínico (médico de atención primaria o endocrinólogo) y una enfermera educadora; también, de manera ideal, un nutricionista, así como tener el apoyo de un psicólogo clínico. El plan de manejo debe ser formulado como una alianza terapéutica entre el paciente, su familia, el médico y los demás miembros del equipo. Es importante incluir en el programa educativo el autocuidado de los pies. Cada aspecto del cuidado y el tratamiento debe ser entendido y aceptado por el paciente y el equipo que lo trata.
En el caso que nos ocupa, contar con la ayuda de un psicólogo nos ayudará a abordar los miedos del paciente. Una vez conseguido este primer objetivo, el paso siguiente será intentar mejorar cada uno de los FRCV. Debemos pautar una dieta baja en grasas animales (saturadas), proteínas (0,8-1 g/kg/día) y sal (<1,5 g/ día)2. En la práctica clínica, donde las prisas presiden muchas veces nuestra actuación, puede resultar eficaz valorar someramente la ingesta previa que hace el paciente y efectuar ajustes sobre sus propias costumbres dietéticas, para lograr una dieta equilibrada que aborde nuestros objetivos. De esta manera el paciente no tendrá que pesar los alimentos y se le hará más fácil la comprensión y, por ende, el cumplimiento. Suprimir el segundo plato de una de las dos comidas principales puede ayudar a descender fácilmente la ingesta calórica y de proteínas, grasas y sal. El ejercicio regular ha demostrado mejorar el control de la glucemia, disminuir el riesgo cardiovascular, contribuir a la disminución de peso y mejorar el bienestar psíquico. Recomendaría en este paciente unos 15–30 minutos diarios de ejercicio de intensidad leve, hasta que comiencen los síntomas de claudicación2.
Con respecto al manejo de los lípidos, la dieta y el ejercicio sin duda nos ayudarán, pero debemos pautarle una estatina en dosis medias y testar su efecto a los 3–4 meses. En función de los resultados analíticos, se podría añadir ezetimiba para conseguir los objetivos marcados1.
En cuanto al manejo de la hipertensión, estudios aleatorizados y controlados llevados a cabo en pacientes con diabetes han demostrado el beneficio de mantener la presión arterial (PA) por debajo de 140/80 mmHg5-8, y varios estudios epidemiológicos muestran beneficio cuando se consigue una PA por debajo de 115/75 mmHg5, 9, 10. Así pues, y siguiendo las recomendaciones internacionales, nuestro objetivo será lograr, en este paciente, una PA <130/80 mmHg2. El fármaco aconsejado será un bloqueador del sistema renina-angiotensina-aldosterona (SRAA)11, sea un inhibidor de la enzima conversora de la angiotensina (IECA), un antagonista del receptor de la angiotensina II (ARA II) o un inhibidor directo de la renina, aliskiren, aunque este fármaco posee menos evidencias a su favor por haber entrado en la clínica recientemente. Los IECA, los ARA II y aliskiren han demostrado reducir la pérdida de función renal en la población con nefropatía diabética, más allá de los efectos sobre la reducción de la presión sistólica que todos ellos producen11. Hemos de recordar que nuestro paciente presenta una creatinina de 1,5 mg/dL, por lo que es muy probable que tenga ya una nefropatía establecida con proteinuria, aunque desconozcamos este último dato analítico. La combinación de fármacos que inhiben el SRAA, por ejemplo IECA más ARA II, o ARA II más aliskiren, ha demostrado producir descensos adicionales de la albuminuria en pacientes con DM12. Así pues, en nuestro paciente recurriríamos a un fármaco inhibidor del SRAA junto a las medidas higienicodietéticas, y vigilaríamos muy de cerca el añadir un segundo fármaco (y un tercero o un cuarto, si fuese necesario) si no lográramos los objetivos tensionales, ya que la mayoría de los pacientes hipertensos precisan un tratamiento combinado para lograr sus objetivos11. Otros fármacos que iremos añadiendo si no conseguimos estos objetivos son los diuréticos, los calcioantagonistas y los betabloqueadores11.
Y por último, en nuestro paciente estaría indicado el empleo de ácido acetilsalicílico como prevención primaria, en dosis de 75-162 mg/día, ya que tiene más de 50 años y un riesgo cardiovascular mayor del 10% en 10 años2.
¿Qué enfoque le daría al tratamiento diabetológico?Debido al mal control metabólico que presenta nuestro paciente (HbA1c del 8,7%), a pesar de estar con dos antidiabéticos orales potentes como metformina y sulfonilurea, parece clara la necesidad de insulinizarle. La International Diabetes Federation (IDF) recomienda comenzar la insulinización con mezclas cuando el paciente presenta una HbA1c >8,5%13. No obstante, podemos darle la oportunidad de que realice dieta y ejercicio, y añadirle un inhibidor de la dipeptidilpeptidasa IV (DPP-IV) como vildagliptina o sitagliptina durante un tiempo prudente, no superior a 3–6 meses, y evaluar los resultados. El descenso esperable en la HbA1c con la adición de cualquiera de estos dos fármacos al tratamiento que el paciente ya tenía es del 0,5-0,8%, descenso que, junto con el que es posible alcanzar con el seguimiento de la dieta y la realización de ejercicio físico (aproximadamente un 0,5%), puede llegar a conseguir cifras de HbA1c del 7-8% (cifras objetivo para este paciente). Hay presentaciones farmacéuticas que llevan en la misma fórmula 1.000 mg de metformina junto con 50 mg de alguno de los inhibidores de la DPP-IV comercializados. Pautarle esta presentación en dos tomas hará que también aumente la cantidad de metformina que venía tomando, desde 1.750 hasta 2.000 mg. Podemos cuestionarnos seguir con metformina (y por lo tanto con triple terapia) si el individuo tiene un filtrado glomerular muy comprometido (<30-50 mL/min), pero su creatinina actual es de 1,5 mg/dL y es de prever que mejore claramente con el tratamiento exhaustivo de la PA y con la dieta baja en proteínas. Por tanto, ésta es mi elección.
La adición de otros fármacos, como las tiazolidindionas y los análogos del GLP-1, no estaría indicada en absoluto desde mi punto de vista. Las primeras, por el aumento del peso y el volumen circulante que provocan, con la posibilidad de incrementar el riesgo cardiovascular, ya elevado, del paciente. Y los segundos, porque su índice de masa corporal no es superior a 35 kg/m2 y porque los efectos secundarios que provocan probablemente vayan a ocasionar rechazo en un paciente mal cumplidor como el nuestro.
Si a pesar de la triple terapia el paciente no consigue una HbA1c <8%, habrá que pautarle insulina. En ese caso, empezaríamos añadiendo a su tratamiento oral una insulina de acción basal (glargina, detemir o NPH) a razón de 10 UI, o bien de 0,2 UI/kg/ día en una sola dosis nocturna, como proponen la ADA y la European Association for the Study of Diabetes (EASD)14. Pero, al contrario de lo que recomiendan estas sociedades (realización de glucemia capilar basal exclusivamente), le pediría al paciente realizar 6 controles de glucemia al día durante 3 días consecutivos, para observar desde el principio las glucemias posprandiales y acoplar la pauta de insulinización más acorde con sus controles y su situación personal4.
Si a pesar de la triple terapia oral y una dosis de insulina nocturna el paciente requiriese dosis de insulina prandiales, suprimiría los antidiabéticos orales (salvo metformina) y pasaría a la insulinización completa, bien a base de una pauta bolo-basal (una o dos dosis de insulina lenta más insulinas prandiales antes de las tres comidas principales), bien con insulinas premezcladas en tres dosis. La elección de una u otra opción terapéutica vendrá dada por lo dispuesto que esté el paciente a realizar terapia intensiva15. Si es capaz de ajustarse la dosis de insulina prandial en función de la glucemia que tenga antes de cada comida y de los carbohidratos que vaya a ingerir, además de realizarse los 6 controles glucémicos diarios, instauraremos una pauta bolo-basal.
Pero si el paciente no sabe hacer autocontrol y sólo se realiza las glucemias capilares de vez en cuando, las insulinas premezcladas constituyen una pauta más sencilla, con menos pinchazos y con buenos resultados metabólicos, sin un aumento significativo de las hipoglucemias.
¿Qué controles médicos le recomendaría?En primer lugar, completaría la anamnesis y le realizaría una buena exploración clínica. En segundo lugar remitiría a este paciente a educación diabetológica, donde se le citaría cada 7–15 días para realizar el programa educativo estructurado y para observar la evolución de las glucemias y de la PA.
Le vamos a pedir que se haga tomas de PA al menos dos veces por semana y que realice perfiles glucémicos de 6 puntos 3 días consecutivos para ver el impacto del tratamiento establecido y hacer los cambios pertinentes. Luego, el número de perfiles semanales vendrá dado por el tipo de tratamiento que le pongamos (tabla 2)4.
Perfiles glucémicos de 6 puntos/día que realizar por los pacientes con DM 2 según el tipo de tratamiento
| Tipo de tratamiento | Número de perfiles completos que realizar (6 puntos/día) |
| Dieta o antidiabéticos orales no secretagogos |
|
| Antidiabéticos orales secretagogos (sulfonilureas o glinidas) |
|
| Insulina |
|
DM 2: diabetes tipo 2. Tomada de Martín-Vaquero P, et al.4
En la consulta médica le citaremos a los 3–4 meses de la primera visita, habiéndose realizado previamente una analítica completa que incluya HbA1c, perfil lipídico, microalbuminuria, cociente albúmina/creatinina y aclaramiento de creatinina. Si conseguimos que el paciente entre en objetivos, podemos espaciar las consultas médicas cada 6 meses, mientras que las de enfermería no deben posponerse más allá de los 3 meses.
¿Le haría alguna prueba complementaria?Dados los niveles de hipercolesterolemia e hipertrigliceridemia, así como de transaminasas elevadas, sería conveniente la realización de una ecografía abdominal con objeto de descartar una esteatosis hepática.
Para poder filiar el grado de nefropatía sería útil, como ya he comentado, disponer de la microalbuminuria, el cociente albúmina/creatinina y el aclaramiento de creatinina. Y por tratarse de un paciente con elevado RCV, sería conveniente realizar un electrocardiograma basal y una ergometría. También sería recomendable un buen cribado de la enfermedad vascular subyacente en carótidas y en arterias periféricas, realizando sendos Doppler en ambos territorios. ¿
Declaración de potenciales conflictos de interesesLourdes del Santo Mora declara no tener ningún conflicto de intereses en relación con los comentarios de este caso clínico.




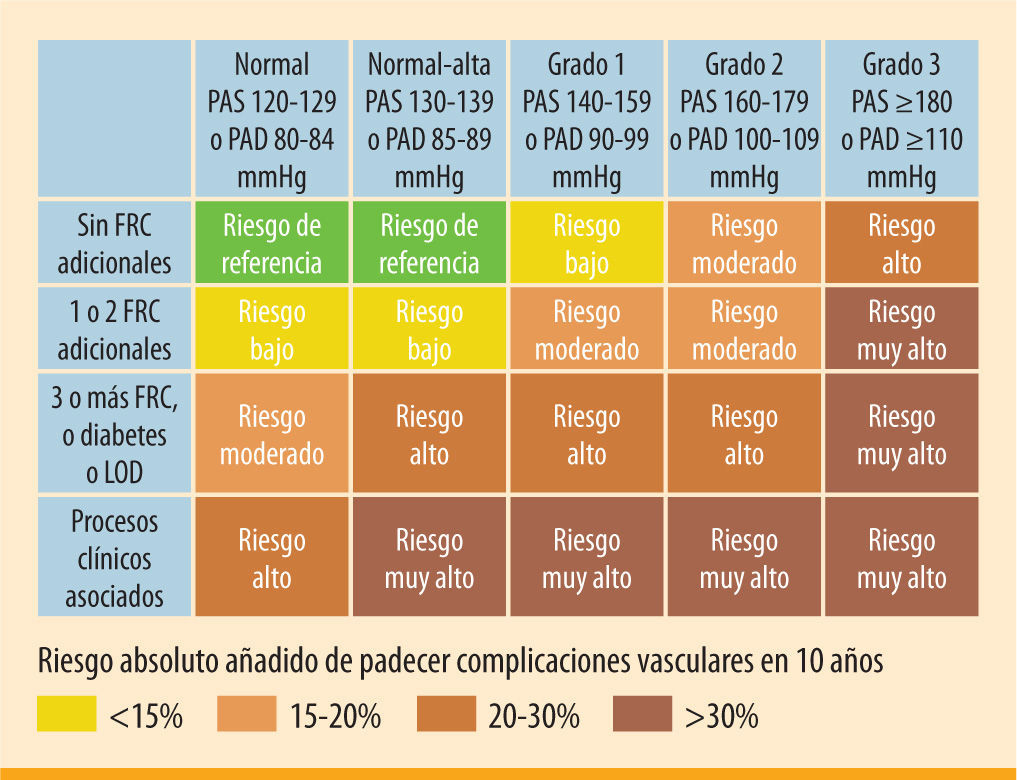

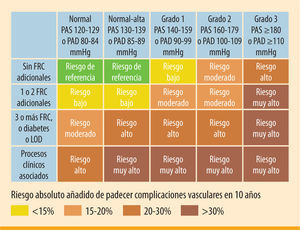 FRCV: factor de riesgo cardiovascular; PAS: presión arterial sistólica; PAD: presión arterial diastólica' title='Estratificación del riesgo vascular para establecer el pronóstico en nuestro paciente. Tomada de: Cifkova et al.1 LOD: lesión de órgano diana;
FRCV: factor de riesgo cardiovascular; PAS: presión arterial sistólica; PAD: presión arterial diastólica' title='Estratificación del riesgo vascular para establecer el pronóstico en nuestro paciente. Tomada de: Cifkova et al.1 LOD: lesión de órgano diana; 