Se realizó un estudio con el objetivo de identificar determinantes sociales de mortalidad infantil en zonas rurales en México, y recomendar estrategias para disminuir esta mortalidad.
MétodosSe tomó una muestra por conveniencia de 16 municipios de bajo índice de desarrollo humano. Se identificaron fallecimientos de menores de un año de edad a través de registros oficiales y de entrevistas con autoridades civiles, personal de salud y líderes comunitarios. También se realizaron entrevistas a las madres de menores fallecidos.
ResultadosEn casi todos los casos confluyeron determinantes intermedios relacionados con condiciones de vida y servicios de salud. Los eslabones críticos de la atención más frecuentes fueron el de los programas preventivos, y la demora de mayor ocurrencia fue en la provisión de atención en las unidades de salud. Se encontraron deficiencias en las políticas públicas intersectoriales que garanticen el acceso efectivo a los servicios.
ConclusionesPara reducir la mortalidad infantil en áreas rurales de México, es imprescindible mejorar el acceso geográfico y cultural a los servicios de salud, así como incrementar los recursos y las competencias técnicas y de interculturalidad del personal de salud.
The aim of this study was to identify determinants of infant mortality in rural areas in Mexico and recommend strategies for its decrease.
MethodsA study was conducted in a sample of 16 municipalities among those with the lowest index of human development. Infant deaths were identified through official data, records and through interviews with civil authorities, health workers and community leaders. Mothers of children who died were also interviewed.
ResultsIn most cases, deaths were related with intermediate social determinants (living conditions and health services converged). The most important critical factors were the prevention programs and delays in receiving healthcare. Deficiencies in intersectorial policies to guarantee effective access to health services were found.
ConclusionsTo decrease infant mortality in rural areas of Mexico, geographic access has to be improved as well as investment in resources and training health personnel in intercultural competence and primary health care skills
Para el año 2015, México se comprometió a disminuir en dos terceras partes la mortalidad en menores de cinco años de edad con respecto a 19901. La población que vive en las zonas rurales es la más afectada2,3. Las principales causas de mortalidad infantil en México son cinco: dificultad respiratoria del recién nacido, otros trastornos respiratorios, malformaciones congénitas del sistema circulatorio, influenza y neumonía4,5. El orden y magnitud de estas causas presenta variaciones entre las entidades federativas, y dentro de las entidades se observan grandes inequidades6,7.
México cuenta con una población indígena de cerca de 15,000,000 de personas, lo cual corresponde aproximadamente al 13% de la población del país. La mayor parte (60.7%) se ubica en el quintil 1 de pobreza y con una baja cobertura de seguridad social8. Se ha reportado una razón de mortalidad materna tres veces mayor entre las poblaciones indígenas, y una tasa de mortalidad infantil 1.7 veces mayor que en el resto del país9. Para el momento del estudio, los municipios de menor índice de desarrollo humano (IDH) estaban localizados principalmente en siete estados con alto porcentaje de población indígena (Veracruz, Puebla, Guerrero, Oaxaca, Chiapas, Chihuahua y Durango), situación similar al 201410.
Entre los determinantes de la mortalidad infantil se han documentado las condiciones de la vivienda, desarrollo vial, acceso y calidad de los servicios de salud, así como algunas características de la madre (edades extremas, escolaridad baja, multiparidad y desnutrición). Entre los factores culturales se mencionan la posición subordinada de la mujer, la discriminación étnica y otros factores relacionados con la participación comunitaria, el ingreso, la fragilidad institucional y el desarrollo social y económico8–16.
Para disminuir la mortalidad infantil, la Conferencia Económica de América Latina y El Caribe (CEPAL) recomienda mejorar las intervenciones en salud dirigidas a la mujer antes y durante el embarazo, incrementar la lactancia materna y mejorar las condiciones sanitarias17. En 1982, el Fondo de las Naciones Unidas para la Infancia (UNICEF) sugirió el monitoreo del crecimiento, la rehidratación oral, la lactancia materna e inmunizaciones, suplementos alimenticios para las madres y sus hijos y la planificación familiar18. Una revisión sobre las iniciativas para la supervivencia infantil en América Latina en 2005 mostró avances en estas áreas, pero llamó la atención sobre las afecciones neonatales y las infecciones respiratorias agudas, y propuso enfocarse en la población más pobre. La Organización Panamericana de la Salud (OPS) ha identificado las inequidades entre lo urbano y lo rural; la desatención de grupos indígenas; la ausencia de modelos participativos, educativos y de prestación de servicios específicos para estos grupos vulnerables; la falta de acceso a servicios de calidad desde el primer nivel de atención; y la garantía de continuidad de la atención18–20.
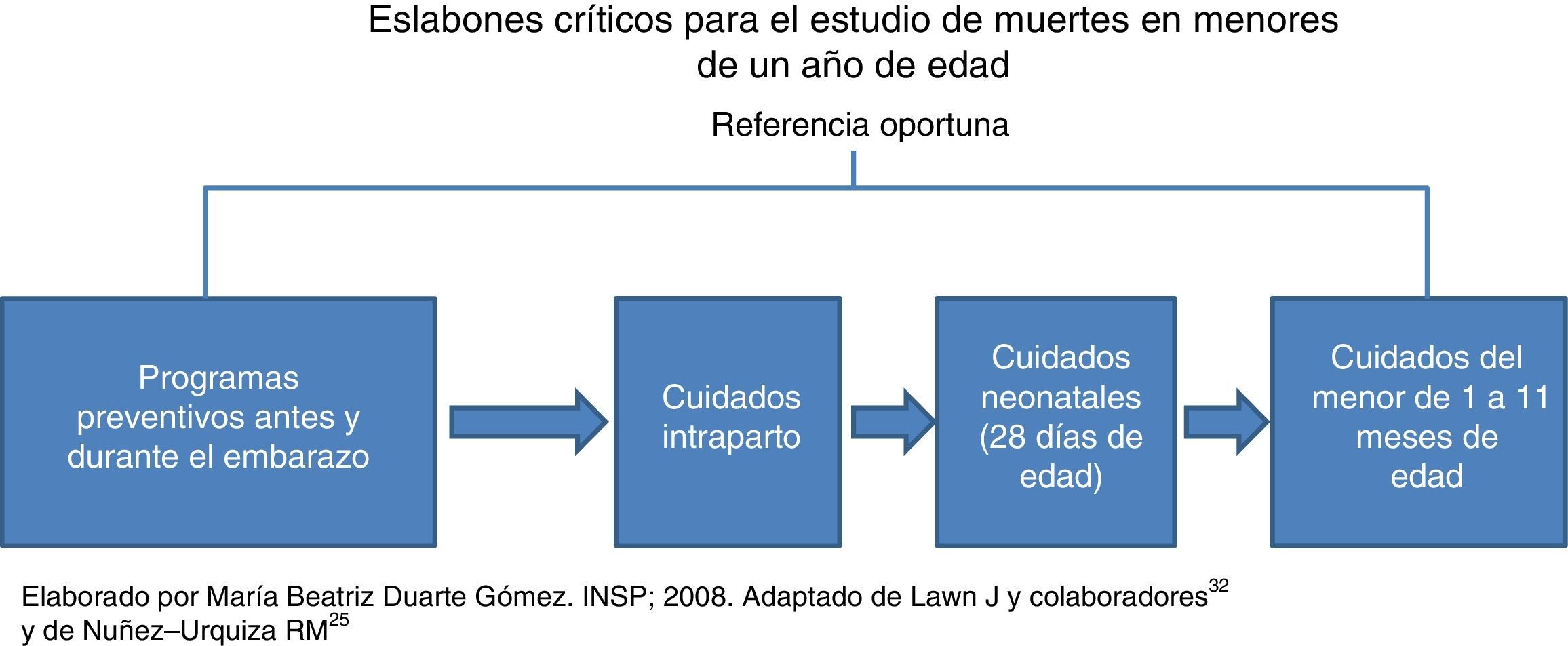
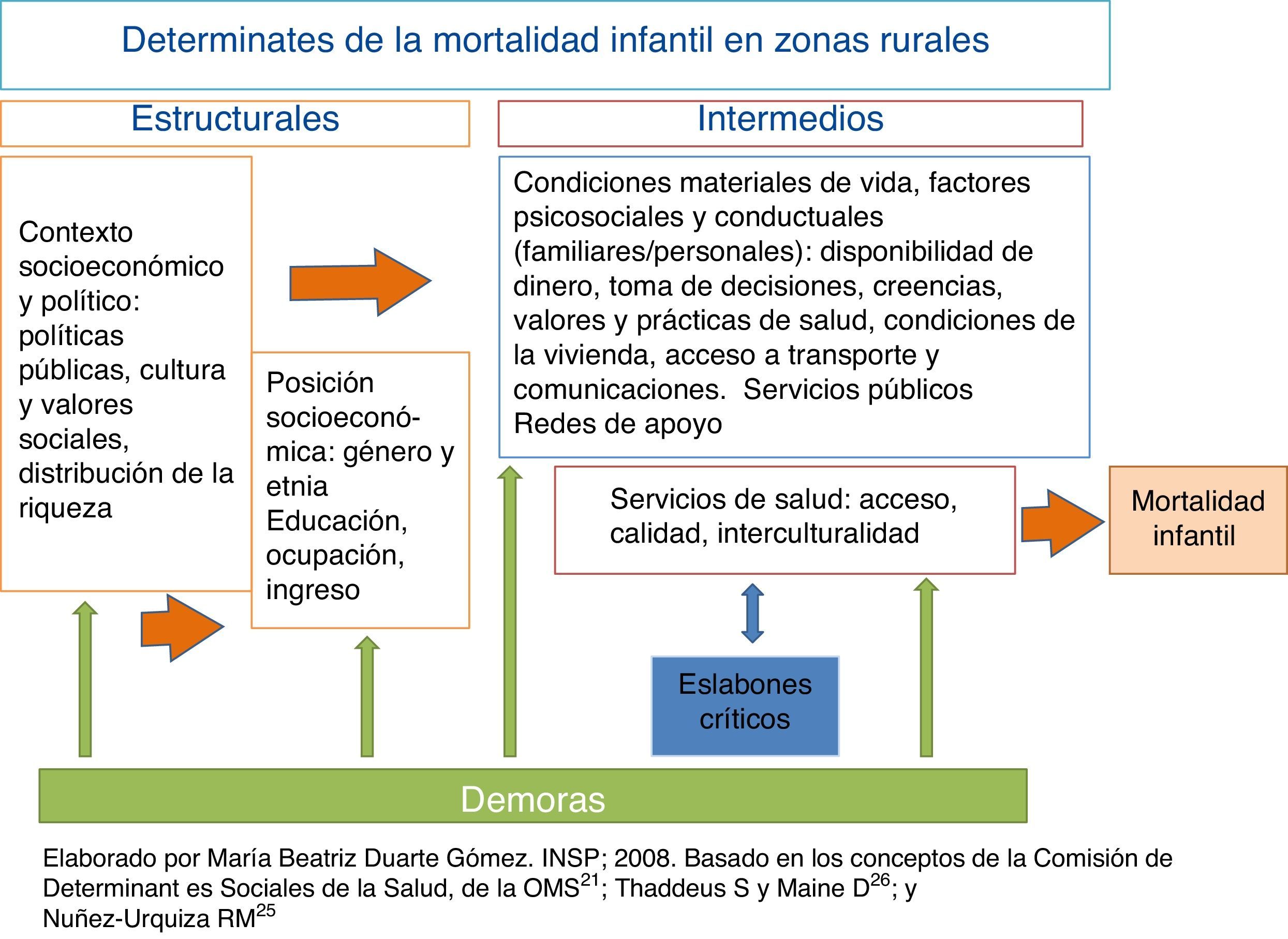
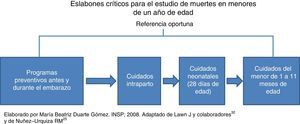
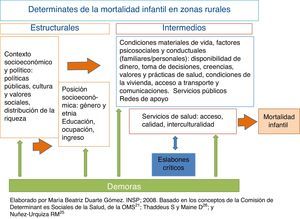
Según la Comisión de Determinantes Sociales de la Salud (CDSS), de la Organización Mundial de la Salud (OMS), la salud está determinada por las condiciones en las que la gente nace, crece, vive y trabaja,21 y agrupa los determinantes sociales de la salud (DSS) en estructurales (relacionados con el contexto socioeconómico y político, que a su vez determinan la posición socioeconómica del individuo según etnia, género y clase social) e intermedios (aquellos que afectan directamente el estado de salud, como las condiciones materiales de vida, las conductas o las creencias familiares y los servicios de salud)22,23. Respecto a los servicios de salud, para este estudio se utilizó el concepto de eslabones críticos en los procesos de atención —que identifican las omisiones en la atención para que sean corregidas—, utilizado en México principalmente para estudiar la muerte materna. Para el caso de la mortalidad infantil se diseñó un esquema que inicia con los programas preventivos antes y durante el embarazo (consejería preconcepción, control prenatal en primer nivel de atención, referencia y atención de segundo nivel), continúa con la atención intraparto y termina con la atención durante el primer año de edad (Figura 1)24,25.
Para el análisis de los DSS de mortalidad infantil en los municipios seleccionados se utilizaron, además, elementos conceptuales del modelo de las tres demoras propuesto por Thaddeus y Maine para la mortalidad materna. La primera demora ocurre en el ámbito familiar, y se refiere a la demora para reconocer la necesidad de atención y buscarla, ya sea por falta de información o por razones culturales. La segunda, en llegar a la unidad de salud por dificultas económicas, geográficas o de transporte, y la tercera es la demora que ocurre dentro de la unidad de atención para brindar atención oportuna y adecuada26. Este modelo no se relaciona solamente con los servicios de salud (demora 3), sino con determinantes estructurales que favorecen u obstaculizan el acceso a esos servicios y que inciden sobre las conductas individuales, que son construcciones sociales basadas tanto en la experiencia personal como en el contexto social y cultural en que se vive27,28.
Con base en estos elementos se diseñó un esquema conceptual que relacionara los eslabones críticos con los servicios de salud y el modelo de las tres demoras con los determinantes propuestos por la OMS (Figura 2).
En concordancia con la política nacional de priorizar las acciones en las comunidades más marginadas29 de los 101 municipios de menor IDH, el Centro Nacional para la Salud de la Infancia y la Adolescencia (CENSIA), de la Secretaría de Salud (SSA), orientó este estudio, con el objetivo de identificar los determinantes sociales más importantes de la mortalidad infantil en las zonas rurales de rezago social en México. Para el trabajo operativo se contó con el apoyo de los Sistemas Estatales de Salud (SESA).
2MétodosEste estudio exploratorio, con un diseño transversal y un muestreo por conveniencia, se realizó en 27 localidades de 16 municipios con IDH bajo de seis entidades federativas: Chiapas, Oaxaca, Veracruz, Guerrero, Chihuahua y Puebla. En cada entidad se seleccionaron dos municipios de la lista de 101 con menor IDH, cuya cabecera municipal estuviera localizada a dos horas o más de la Jurisdicción Sanitaria. A su vez, de cada municipio se seleccionaron dos localidades, una con mortalidad infantil registrada en el último año y otra sin mortalidad infantil registrada. Esta última para buscar muertes ocurridas aunque no hubieran sido registradas. Se entrevistó a 93 informantes clave, de los cuales 68 eran personal de salud. Para la entrevistas se utilizó el consentimiento informado y se garantizó la confidencialidad. El trabajo de campo fue realizado por los mismos investigadores.
Para identificar las muertes infantiles ocurridas en el último año, se tomó como primera fuente el registro civil local. También se indagó con informantes clave de la comunidad, como el regidor de salud, y con personal de salud local sobre los siguientes temas: fallecimientos en menores de un año de edad y sus características sociodemográficas, percepción sobre de los factores determinantes de las muertes infantiles, empoderamiento de las mujeres (toma de decisiones sobre salud en la familia), sugerencias para disminuir la mortalidad infantil; todo lo anterior a través de un cuestionario. Se obtuvieron frecuencias y promedios de la información sociodemográfica. Además, se hicieron entrevistas semiestructuradas grupales con el personal de salud local, con una guía que contenía temas similares a los de los cuestionarios, al igual que con mujeres beneficiarias del programa Oportunidades reunidas con este fin. Las entrevistas fueron grabadas, transcritas y organizadas por temas en programa Excel (Microsoft Office). Por último, se cotejaron los datos de mortalidad infantil de las localidades con los de las jurisdicciones correspondientes para identificar casos no registrados en las localidades por haber fallecido en los hospitales de segundo nivel.
Para documentar procesos de atención, además de las entrevistas, se hicieron visitas de observación a 57 unidades de salud desde aquellas de contacto primario, como casas y centros de salud, hasta hospitales comunitarios y de referencia de primero y segundo nivel de atención. Mediante una lista de cotejo se registró la disponibilidad de recursos humanos, equipos e insumos. La información del personal de salud se categorizó de acuerdo con las deficiencias mencionadas por los informantes (suficiencia y capacitación del recurso humano, equipos e infraestructura, distancias y vías de comunicación), la cual fue complementada con la observación.
A los familiares de los infantes fallecidos se les realizó la entrevista llamada Autopsia Verbal (AV), que consistió en un cuestionario semiestructurado sobre los acontecimientos previos a la muerte. Como base para el diseño se tomó la autopsia verbal utilizada regularmente por la SSA y por otros investigadores30,31. La entrevista se llevó a cabo en los domicilios de las familias. En los casos en que la madre no hablaba español, se buscó personal bilingüe local para la traducción. Se tomaron también datos de la AV de menores de un año fallecidos por enfermedades diarreicas agudas (EDA) e infecciones respiratorias agudas (IRA), hechas rutinariamente por las secretarías estatales de salud.
La información de las entrevistas al personal, así como de las AV, se capturó en el programa Excel (Microsoft Office) en bases de datos separadas: una sobre la disponibilidad de recursos con la información de los cuestionarios del personal de salud; otra con las opiniones del personal de salud sobre los determinantes de las muertes infantiles y las propuestas de intervención comunitaria y del sistema de salud; y una tercera con los datos de las muertes encontradas en cada estado (municipio, fuente de la información, causa de muerte, edad al morir, lugar del fallecimiento, existencia de certificado de defunción). Por último, se resumió la información por estado y por municipio en relación con las demoras y los eslabones críticos presentes en cada muerte, obtenidos de todas las fuentes de información disponibles para cada caso.
3ResultadosSe obtuvo información sobre 119 muertes infantiles. En 50 de ellas se contó con AV, 27 de las cuales fueron realizadas por el equipo de investigación. El resto ya estaban elaboradas por personal del SESA de acuerdo con la norma de AV en fallecimientos por EDA o IRA en infantes.
Respecto a las características sociodemográficas de los padres y madres, el 70% vivía en unión libre, el 91% de las madres y 82% de los padres era parlante de alguna lengua indígena y el 16% era analfabeto. En su mayoría, los padres se dedicaban a las labores del campo y las madres al hogar. La edad promedio de las madres fue de 26 y la de los padres de 33 años.
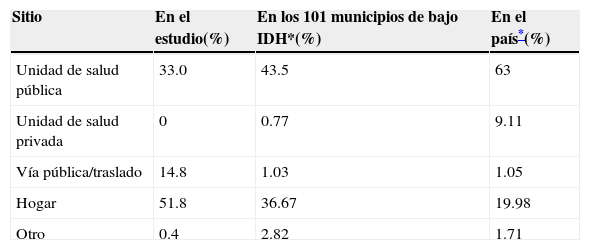
En cuanto a la edad del deceso, el 50% de los infantes fueron posneonatales (después de 4 semanas de edad) y el 50% neonatales; de estas muertes, el 35% ocurrió en el periodo neonatal temprano (0 a 7 días de vida) y el 15% en el periodo neonatal tardío (8 a 28 días de vida)32. La mitad de los nacimientos de los fallecidos fueron atendidos en casa. En el 76% de los casos la familia buscó a personal de salud cuando el niño enfermó. Sin embargo, el 65.6% de las muertes ocurrió fuera de una unidad médica: el 51.8% en el hogar y el 14.8% en la vía pública (Tabla 1).
Sitio de ocurrencia de la muerte en menores de un año de edad. Comparación entre datos registrados y encontrados. México, 2008
| Sitio | En el estudio(%) | En los 101 municipios de bajo IDH*(%) | En el país*(%) |
|---|---|---|---|
| Unidad de salud pública | 33.0 | 43.5 | 63 |
| Unidad de salud privada | 0 | 0.77 | 9.11 |
| Vía pública/traslado | 14.8 | 1.03 | 1.05 |
| Hogar | 51.8 | 36.67 | 19.98 |
| Otro | 0.4 | 2.82 | 1.71 |
IDH: índice de desarrollo humano.
*Fuente: INEGI, 2006.
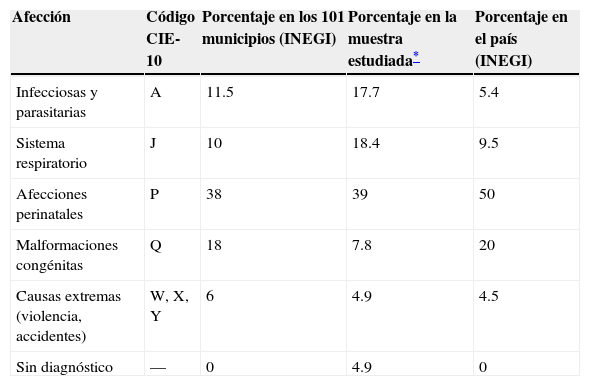
Las principales causas de muerte fueron las afecciones perinatales seguidas de las EDA y las IRA (Tabla 2). La mayoría de las muertes posneonatales ocurrieron por EDA e IRA, mientras que las neonatales tuvieron como principal causa la prematurez. De catorce muertes (11.7%) no se encontró certificado de defunción.
Comparación de las 5 primeras causas de mortalidad infantil el país, en los 101 municipios de bajo índice de desarrollo humano y en las localidades estudiadas. México, 2008
| Afección | Código CIE-10 | Porcentaje en los 101 municipios (INEGI) | Porcentaje en la muestra estudiada* | Porcentaje en el país (INEGI) |
|---|---|---|---|---|
| Infecciosas y parasitarias | A | 11.5 | 17.7 | 5.4 |
| Sistema respiratorio | J | 10 | 18.4 | 9.5 |
| Afecciones perinatales | P | 38 | 39 | 50 |
| Malformaciones congénitas | Q | 18 | 7.8 | 20 |
| Causas extremas (violencia, accidentes) | W, X, Y | 6 | 4.9 | 4.5 |
| Sin diagnóstico | — | 0 | 4.9 | 0 |
La percepción del personal de salud es que la muerte infantil se relaciona con determinantes sociales como desnutrición, pobreza e ignorancia. Señalaron la ausencia de sistemas de distribución de agua potable y de disposición adecuada de excretas como causas de enfermedad, lo cual favorece la presencia de diarreas. Las opiniones sobre las razones por las cuales los niños y niñas mueren en casa son la falta de dinero, de transporte y de vías de comunicación, la ignorancia y algunos aspectos culturales (preferencia de los agentes de la medina tradicional, sumisión de la madre a las decisiones de la suegra). En el caso de los informantes ajenos al sector salud, además de las razones anteriores, mencionaron la atención inadecuada en los servicios de salud: “no los atienden bien”.
En la mayoría de los casos (78%) confluyeron determinantes intermedios relacionados con las condiciones de vida, factores psicosociales y conductuales, y con el sistema de salud. Por ejemplo, el caso de un niño de 4 meses de edad que inició con un cuadro de EDA a las 8 pm. A las 11 pm. lo llevaron al centro de salud, pero no había médico de noche. Tampoco había transporte público, ni ambulancia y no tenían dinero para pagar un transporte particular. Murió en la casa sin recibir ni siquiera suero oral. La madre analfabeta de 18 años de edad (Caso 8; Veracruz).
El bajo nivel de ingresos y la alta paridad también determinan la salud y la nutrición de la mujer antes y durante el embarazo. “Casi toda nuestra mortalidad está concentrada en que no hay una buen estado general de la mamá, llámelo económico, nutricional, de paridad, de control prenatal. Todo está en la mamá y el resto es la atención del parto; entonces todo sigue siendo cosas de muy tercer mundo.” (Pediatra; Tlapa, Guerrero).
Las demoras se relacionaron tanto con determinantes estructurales como intermedios. En el 32% de los casos se documentó la primera demora por falta de conocimiento de signos de alarma en la familia debido a los problemas de comunicación con el personal de salud que no habla el idioma de la región; el escaso empoderamiento de las mujeres; el bajo nivel de escolaridad de ambos padres; el idioma de la población, que dificulta la comprensión de la información otorgada por el personal de salud para identificar signos de alarma; también las creencias relacionadas con la salud, con la alimentación o con la atención médica, y las prácticas, como la de acudir primero la curandero, y la renuencia de ir a la unidad de salud, por sus creencias o por experiencias negativas previas. Lo anterior condiciona la primera demora: el tiempo que se pierde en darse cuenta de la necesidad de acudir a la unidad de salud.
La segunda demora se detectó en el 22% de los casos. Algunas de las condiciones de vida que generaron demoras en llegar a la unidad de salud fueron las siguientes:
- a)
La falta de carreteras, de transporte público y de medios de comunicación (radio, teléfono). La mayoría llegó a pie (58%); solamente el 18% utilizó transporte público para llegar la unidad de salud, y el 24% utilizó transporte privado.
“…los menores de un año se mueren porque viven retirados y allá no hay médicos y mientras llegan al hospital se mueren… cuando hay una emergencia no hay transporte para llevarlos al centro de salud.” (Regidor de salud; Puebla, folio 41).
- b)
La carencia de dinero para el pago de transporte a la unidad de primer nivel de atención o al hospital de referencia.
“Nos enviaron al hospital del IMSS, pero mi esposo no tenía dinero para el transporte” (Caso 1; San Agustín Loxicha, Oaxaca).
- c)
La falta de autonomía de las mujeres para la toma de decisiones sobre búsqueda de atención. Al respecto, se mencionó que las mujeres no van a la unidad de salud sin la autorización del marido o de las suegras; en el 22% de los casos, las entrevistadas manifestaron que las abuelas(os) deciden si se busca ayuda médica o no y cuándo:
“La abuela no dejó traer al niño (con diarrea) porque si se moría en la clínica, el espíritu se quedaría aquí.” (Médico, UMR; Oaxaca).
Por último, se encontraron deficiencias en los servicios de salud que configuran la demora tipo 3 en el 40% de los casos: deficiencias en la valoración del riesgo o de la gravedad del estado de salud del niño o falta de equipo o negligencia o una combinación de varios.
3.2Recursos humanos- 1.
Disponibilidad. Por las condiciones laborales, algunos hospitales integrales comunitarios no contaban con las cuatro especialidades básicas. En algunos, solamente cuentan con especialistas en uno o dos días de la semana debido a que el personal médico especializado quiere vivir en las ciudades.
- 2.
Capacitación. Fue la deficiencia encontrada con mayor frecuencia (76% de los casos). La capacidad del personal del primer nivel de atención, incluyendo a las auxiliares de las casas de salud, es insuficiente para atender a los infantes con problemas neonatales, detectar signos de alarma en casos de EDA e IRA y referir oportunamente. Esto es especialmente delicado en las localidades alejadas, desde donde el traslado para una unidad de otro nivel es difícil.
- 3.
Actitud. La negligencia o la falta de sensibilidad del personal fue evidente en tres casos. Por ejemplo, un niño de cinco meses de edad, con diarrea y vómito. Iniciaron suero oral en casa. Lo llevaron al Centro de Salud donde le recetaron jarabe y suero oral. Volvieron al día siguiente porque seguía muy mal. Dicen los padres que le pidieron a la médica que lo dejara en el Centro de Salud o que lo remitiera al Hospital, pero lo envió otra vez a la casa. El niño falleció media hora más tarde camino a su domicilio (Caso 4; Chiapas).
Una administradora de una unidad de salud de Chiapas dijo: “Hay que poner más atención a los pacientes porque a veces el personal está aburrido y los tratan mal.” (Chiapas, folio13).
En todos los estados, el personal de las Secretarías Estatales de Salud coincidió en la preocupación por la baja calidad de la atención por parte de los médicos en la consulta privada, principalmente para las diarreas; comentan que “formulan antibióticos, pero no los hidratan”.
3.3Presupuesto, equipos e insumos, accesoSolamente el 22.7% de los centros de salud visitados estaba acreditado por el Programa de Acreditación del Consejo de Salubridad General. Los hospitales comunitarios no contaban con equipo para resolver complicaciones, como oxígeno o incubadoras de traslado, lo cual agrega un factor más a la demora en la obtención de la atención oportuna. “Necesitamos insumos; en ocasiones no tenemos ni lo más elemental.” (Médico; Puebla, folio48).
Los equipos de supervisión zonal de las jurisdicciones sanitarias hacen pocas visitas por falta de recursos financieros para viáticos. Existen problemas de acceso geográfico a los hospitales por el mal estado de las carreteras y falta de transporte público. En algunas localidades se cuenta con ambulancias, caravanas de la salud o transportes comunitarios, pero inadecuados para las carreteras no pavimentadas.
La falta de equipo de comunicación fue otro factor. Con excepción de las unidades de salud rurales de Veracruz, cerca de la mitad de las demás localidades tenían problemas para comunicarse con el nivel de atención superior, lo cual genera la remisión de casos que podrían ser tratados o estabilizados en el lugar del primer nivel de atención, mejorando así las probabilidades de sobrevivencia.
La falta de enfoque intercultural de los servicios de salud, que genera desconfianza y problemas de comunicación.
A pesar de la extensa afiliación al Seguro Popular de Salud y del reforzamiento de la distribución de insumos, se encontró desabasto de medicamentos; en una localidad, incluso, se cobraba el parto. Con base en esas observaciones, se puede decir que la protección financiera del sistema de salud todavía no llegaba plenamente a estos municipios.
Como ejemplo de demora tipo 3 se encontraron tres muertes perinatales de hijos de mujeres indígenas que buscaron atención médica durante el trabajo de parto, pero que fueron enviadas de regreso a su casa por el médico, y las muertes de los bebés ocurrieron en el hogar.
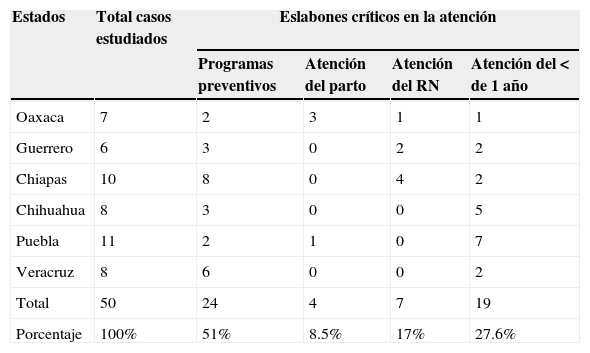
Los problemas de los servicios como determinantes de los resultados en salud no se limitan al momento de acceder por una emergencia, sino a todo el proceso de atención materno-infantil (Tabla 3). En la mitad de los casos se hallaron deficiencias en los programas preventivos como la planificación familiar y la alfabetización en salud. Entre los nacimientos atendidos en las unidades de salud se documentaron pocos problemas en la atención del parto y del recién nacido. Respecto a la atención después del parto, aproximadamente en la mitad de los casos se documentó la falta de pericia del personal de salud en el manejo de las diarreas e infecciones respiratorias; por ejemplo, la falta de detección de signos de alarma, la omisión de hidratación parenteral y demoras en la referencia a otro centro de más alto nivel de atención.
Eslabones críticos de la atención encontrados en los casos de mortalidad infantil estudiados. México, 2008
| Estados | Total casos estudiados | Eslabones críticos en la atención | |||
|---|---|---|---|---|---|
| Programas preventivos | Atención del parto | Atención del RN | Atención del<de 1 año | ||
| Oaxaca | 7 | 2 | 3 | 1 | 1 |
| Guerrero | 6 | 3 | 0 | 2 | 2 |
| Chiapas | 10 | 8 | 0 | 4 | 2 |
| Chihuahua | 8 | 3 | 0 | 0 | 5 |
| Puebla | 11 | 2 | 1 | 0 | 7 |
| Veracruz | 8 | 6 | 0 | 0 | 2 |
| Total | 50 | 24 | 4 | 7 | 19 |
| Porcentaje | 100% | 51% | 8.5% | 17% | 27.6% |
RN: recién nacido.
La mayoría de las muertes fueron evitables con el conocimiento y la tecnología disponibles, lo cual constituye una inequidad entre las poblaciones más marginadas y el promedio del país. Los hallazgos corroboran que el estado de salud está socialmente determinado por el grado de marginación social, que limita el acceso al poder y a los recursos de los grupos vulnerados: indígenas, mujeres y pobres22. En los resultados de la salud infantil, intervienen simultáneamente factores biopsicosociales; son de especial importancia el trabajo intersectorial, para disminuir las desigualdades en el acceso a servicios públicos (educación, transporte, agua potable), y el sistema de salud, como determinante intermedio para catalizar el impacto de la marginación social33.
La precaria calidad de vida —caracterizada por aislamiento, escasa disponibilidad de dinero, ausencia de saneamiento y marginación social— y el difícil acceso a los servicios y a las oportunidades de desarrollo social y humano en estas localidades de mayoría indígena definen, en buena medida, sus condiciones materiales de vida, y a su vez condicionan la decisión y la posibilidad de acceder a los servicios de salud. Estas condiciones generan riesgos de desnutrición, que provocan inmunodeficiencias, y riegos sanitarios, que pueden explicar la mayor proporción de muertes posneonatales (50%) comparadas con otras estadísticas mundiales (34%). Si bien se han generado políticas y programas de diferentes sectores destinados a la población rural34, no se han logrado la cobertura ni la efectividad deseadas en las zonas rurales más marginadas.
Los determinantes estructurales subyacen tras las muertes encontradas, y manifiestan la insatisfacción de las necesidades de la población y la falta de políticas públicas que garanticen condiciones de vida dignas. Las demoras detectadas se relacionan tanto con los determinantes estructurales (ausencia de políticas que garanticen el acceso geográfico y económico a los servicios) como con los determinantes intermedios.
Ante la existencia de determinantes estructurales que colocan a las comunidades indígenas y rurales en una posición social de vulnerabilidad, los servicios de salud, que deberían de servir como catalizadores de las desventajas sociales, no han funcionado, y su insuficiencia ha contribuido a la ocurrencia de muertes evitables. Los problemas en el acceso, la calidad y la oportunidad en los servicios constituyen en sí mismos uno de los determinantes sociales de la mortalidad infantil.
Si los servicios de salud han de servir para aminorar las inequidades sociales, el sector salud necesita invertir mayores recursos y mejorar la organización para cumplir con eficiencia y efectividad su tarea de ofrecer servicios de salud accesibles, de buena calidad y con enfoque intercultural a las comunidades rurales e indígenas. Este peso de los determinantes derivados de los servicios de salud constituye una oportunidad, ya que es un problema sobre el cual el sistema de salud puede incidir de manera directa y en corto tiempo si se cuenta con la voluntad política.
Lograr una mayor eficiencia de los sistemas de salud ha sido internacionalmente identificado como un factor prioritario para disminuir la mortalidad infantil, principalmente la perinatal. Se requiere de varios factores:
- a)
Mejorar las competencias del personal comunitario y del primer nivel de atención, que incluya habilidades para la comunicación intercultural efectiva.
- b)
Eliminar las barreras para la atención oportuna y de buena calidad (incluyendo el transporte para las emergencias).
- c)
Promocionar prácticas comunitarias saludables.
- d)
Facilitar la participación activa comunitaria en las decisiones relacionadas con sus condiciones de vida35,36.
Si bien visibilizar las diferencias y las inequidades entre la población de estos municipios y el resto del país no fue parte del objetivo, se incluyó la información sobre las muertes fuera de la institución y la mortalidad por causas prevenibles socialmente determinadas como indicadores de inequidades en salud. Salvo las limitaciones en el seguimiento del postparto, los determinantes encontrados relacionados con el sistema de salud coinciden con otros estudios: el nacimiento en casa sin atención calificada del parto y la falta de habilidades del personal de salud para atender a los recién nacidos y lactantes con problemas agudos37. Esta última se detectó tanto en las auxiliares de salud como en el personal médico de primer nivel. Las deficiencias en la atención en el primer nivel hacen que sea necesario planificar el sistema de salud con un enfoque integral de atención primaria que incluya la participación comunitaria. Una estrategia es la capacitación del personal nativo de la región. Precisamente las auxiliares de salud, que son el primer contacto en las comunidades alejadas, son en quienes debieran fortalecerse las habilidades, mediante la capacitación y dotación de equipo, materiales y medios de comunicación y traslado adecuados. Por esta razón, es fundamental incluirlas en los programas de mejoramiento de competencias. Además, reforzar la auditoría médica y la supervisión en las unidades de salud más alejadas; garantizar la dotación de equipo en el primer nivel para la atención del recién nacido y el lactante con complicaciones; ofrecer las condiciones óptimas para su referencia; y garantizar la disponibilidad de pediatras en los hospitales integrales, con estrategias de coordinación intersectorial.
A pesar de los obstáculos geográficos, económicos y culturales, la mayoría de las madres acudieron a los servicios de salud cuando su hijo se enfermó, lo cual demostró confianza en los servicios. Sin embargo, cuando surgen las complicaciones, los problemas de resolución del primer nivel y de accesibilidad al segundo nivel documentados en otros estudios38 ratifican la necesidad de fortalecer el primer nivel de atención y los hospitales rurales de segundo nivel, así como el mejoramiento de vías de comunicación y transporte acorde con las características geográficas de cada región.
Dado que los comportamientos y decisiones personales y familiares están socialmente determinados, es necesario conocer el contexto social de cada localidad y trabajar estrategias de promoción de la salud que aborden los determinantes sociales de la salud materno-infantil con metodologías participativas y con un enfoque intercultural.
Ante las evidencias de la importancia de la salud preconcepcional38–44, se requiere mayor investigación y atención en la salud de las mujeres y los hombres en edad fértil, como lo promueve el Programa Nacional de Salud Materna y Perinatal. Esto con el fin de disminuir las probabilidades de problemas de salud durante el embarazo y en el primer año de vida45, principalmente aquellos derivados de condiciones crónicas en mujeres pobres, como la desnutrición, la anemia y las infecciones urogenitales.
La investigación tuvo limitaciones, como la falta de precisión en algunos diagnósticos cuando provenían de las autopsies verbales y las muertes ocurrían en casa, y la falta de acceso a algunas madres para realizar la AV, por migración de las familias o por el estado de los caminos. Dado el carácter exploratorio del estudio, se necesitan estudios con metodologías mixtas que profundicen en relación con otros determinantes, como la etnia, la migración, la educación, la cultura y la marginación social, de la manera en que lo han sugerido otros autores46. También otros que midan el peso relativo de los diferentes determinantes sociales sobre la mortalidad infantil en diferentes regiones del país.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
FinanciamientoCentro Nacional de Atención de la Infancia y la Adolescencia de la Secretaría de Salud.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal de salud de los estados y a los informantes de las comunidades visitadas.