La hernia incisional es una patología altamente prevalente cuya prevención incluye medidas como el correcto cierre de la pared abdominal.
MétodosSe llevó a cabo un estudio prospectivo en un centro de tercer nivel que incluyó a pacientes intervenidos de modo electivo y de urgencias tras la implementación de un protocolo de cierre de la laparotomía media. Se realizó una medida objetiva de la relación entre la sutura usada y la longitud de la laparotomía y se analizaron los resultados postoperatorios.
ResultadosDe los 127 pacientes incluidos, 34 (26,8%) recibieron un cierre técnicamente deficiente. La incidencia de hernia incisional fue del 20,5%. Se demostró una mejoría progresiva en la calidad del cierre.
ConclusionesEl cierre de la pared abdominal es deficiente en cerca de una cuarta parte de las laparotomías realizadas en un centro de tercer nivel. La implementación de un protocolo de cierre mejora la calidad del mismo.
Incisional hernias are a frequent complication, and their prevention includes proper closure of the abdominal wall.
MethodsA prospective study was conducted at a third-level hospital after the introduction of a midline laparotomy closure protocol. An objective measurement of the suture length to incision length ratio was made. and the postoperative results were analyzed.
Results127 patients were included and 34 of them (26.8%) had received a technically deficient closure. Incisional hernia was described in 20.5% of cases. An improvement in the quality of the abdominal wall closure was demonstrated over time.
ConclusionThe abdominal wall closure was deficient in nearly one- quarter of the laparotomies performed at a third-level medical center. A protocol improved the quality of the laparotomy closure.
La prevalencia de la hernia incisional (HI) tras una laparotomía media puede llegar a cifras del 35%1. Jenkins estableció en 1976 las bases del cierre de las incisiones abdominales, definiendo la relación mínima de 4:1 entre la longitud de la sutura utilizada y la longitud de la incisión (SL:WL, por sus siglas en inglés) como un parámetro básico de calidad2. Los datos de la literatura más actual parecen indicar que una SL:WL>4:1 con una sutura continua de material lentamente absorbible reduce la tasa de HI3. Sin embargo, el cierre de una laparotomía sigue siendo controvertido. Una reciente revisión Cochrane muestra una evidencia de moderada calidad en cuanto a la superioridad del uso de material absorbible y monofilamento, así como una muy baja evidencia respecto a otros aspectos como el cierre en bloque o el uso de la sutura continua4. La realización de puntos cercanos entre sí y cercanos a la línea media (3-6mm), técnica conocida como «small bites» (en adelante traducida como «puntos cortos»), parece incrementar la resistencia de los tejidos5. Otra reciente revisión sistemática en el contexto de cirugía electiva concluye que la técnica de puntos cortos, que conlleva un incremento de la SL:WL, es la técnica de elección en el cierre de la laparotomía6. El seguimiento e implementación de guías clínicas específicas, concretamente las recomendaciones de la European Hernia Society publicadas tras el inicio de este estudio, debe potencialmente mejorar los resultados de la incidencia de HI7. En el contexto de urgencias un estudio prospectivo tras la implementación de un protocolo de cierre demostró una reducción de la HI en comparación con una cohorte histórica8.
Considerando este contexto parece que queda margen de mejoría en cuanto al cierre de la laparotomía media. Según una encuesta realizada en 2013 en referencia al cierre de la pared abdominal que incluyó 131 cirujanos especialistas y residentes, cerca de la mitad de los encuestados desconocían o no sabían aplicar la técnica 4:19. La medida objetiva de la relación SL:WL puede que esté ausente en nuestra práctica diaria habitual. Este sería el primer paso para detectar los aspectos mejorables en base al conocimiento actual. Protocolizar la técnica quirúrgica básica del cierre de una laparotomía puede ser beneficioso en la reducción de la HI.
El objetivo principal de este estudio fue analizar de forma prospectiva y sistematizada la técnica de cierre de la laparotomía media tras la implementación de un protocolo de cierre en un centro de tercer nivel, tanto en un contexto de urgencias como electivo.
MétodosSe realizó un estudio prospectivo durante un período de 3 años, entre octubre de 2014 y octubre de 2017, tras la implementación de un protocolo de cierre de la pared abdominal. El proyecto fue aprobado por el Comité Ético, incluido el seguimiento. Se incluyeron los pacientes sometidos a una laparotomía media, comprendidas las laparotomías de asistencia en laparoscopia. Se incluyeron pacientes intervenidos tanto en contexto de urgencias como electivo. Se excluyeron los pacientes que recibieron otro tipo de laparotomía, aquellos que presentaban antecedentes de HI o que tenían una HI en la línea media en el momento de la cirugía y aquellos pacientes incluidos en otros estudios de pared abdominal. Todos los pacientes firmaron un consentimiento informado.
La técnica de cierre se hizo en ambos grupos bajo las mismas directrices, según las conclusiones de la revisión sistemática y metaanálisis INLINE10. Estas incluyen un cierre monoplano con sutura continua lentamente absorbible de polidioxanona (se usó PDS de 2/0, Ethicon®). Además se estableció una SL:WL de al menos 4:1 con una técnica de puntos cortos. La técnica fue grabada en vídeo y mostrada a todos los cirujanos participantes, correspondientes a todo el servicio de Cirugía General, incluyendo residentes y cirujanos adjuntos. No se realizó ningún tipo de entrenamiento previo experimental. Se realizó un registro sistemático de la relación SL:WL mediante la medida intraoperatoria en centímetros con una regla maleable y estéril de ambas longitudes, mediante el uso de la fórmula descrita por Israelsson11.
El riesgo anestésico fue recogido según la escala de la American Society of Anesthesiologists12. Se registraron los factores relacionados con la aparición de hernias como la diabetes, el hábito tabáquico, el estreñimiento, la enfermedad pulmonar obstructiva crónica, el uso de corticoides e inmunosupresores, la patología aneurismática de aorta o los antecedentes de laparotomías medias previas13,14. Las características del procedimiento quirúrgico también fueron registradas, según el contexto urgente o electivo y según el motivo de la intervención (patología de colon, de intestino delgado, gástrica u otras). Se describió el grado de contaminación según la descripción de los Centers for Disease Control and Prevention, distinguiendo la cirugía limpia, limpia-contaminada, contaminada y sucia15. Se especificó el uso de antibioterapia profiláctica, el uso de medidas de retención de la pared (puntos totales) y el cierre por parte del cirujano adjunto y del residente, sin especificar el año de residencia.
Las complicaciones postoperatorias inmediatas fueron registradas, incluyendo la infección de herida según los criterios de los Centers for Disease Control and Prevention, la evisceración, el hematoma y la reintervención durante los primeros 30 días tras la cirugía16. También se hizo un registro del dolor peroperatorio según la escala visual analgésica17.
Se valoró la aparición de HI mediante la exploración física a los 3 y a los 6 meses, así como mediante una evaluación radiológica por tomografía computarizada (TC) a los 6 meses, considerando la HI una complicación precoz de la cirugía18. La presencia de patología neoplásica permitió adaptar este control al seguimiento previsto de la patología de base en la mayoría de los pacientes. Se definió el diagnóstico de HI como la presencia de una tumoración bajo la cicatriz palpable tras maniobras de Valsalva a la exploración física y una solución de continuidad entre los músculos rectos abdominales en la TC.
Se analizaron los resultados de la muestra total de pacientes, así como los resultados por los siguientes subgrupos: pacientes intervenidos de urgencias, pacientes intervenidos de modo electivo, pacientes con una SL:WL<4:1 (considerados técnicamente deficientes) y pacientes con una SL:WL≥4:1. Se calculó también el número de pacientes que no cumplieron la SL:WL asociada a la técnica de puntos cortos (SL:WL 5:1).
Análisis estadísticoEn el análisis estadístico y las comparaciones bivariantes y múltiples se utilizó el test mediante Chi-Cuadrado, ANOVA y Scheffé, estableciendo la significación estadística en un valor de p<0,05. Se utilizó el software estadístico IBM SPSS statistics versión 2.0 para Mac.
ResultadosUn total de 127 pacientes que se sometieron a una laparotomía media en el período de estudio cumplieron los criterios de inclusión.
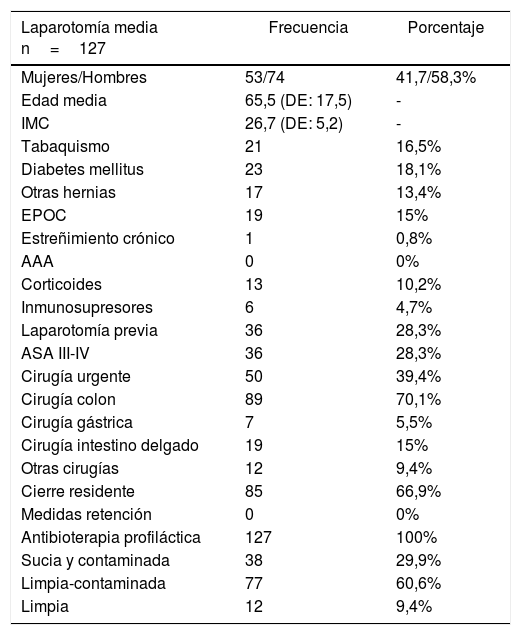
En el análisis de la muestra total 17 pacientes (13,4%) tenían antecedentes de patología herniaria fuera de la línea media y 36 (28,3%) se habían sometido previamente a una laparotomía media. La laparotomía se realizó en contexto de urgencias en 50 pacientes (39,4%), y en 89 casos el motivo fue la patología de colon (70,1%). Hasta 38 pacientes (29,9%) se intervinieron en contexto de cirugía sucia o contaminada. Las características demográficas y quirúrgicas de la muestra se representan en la tabla 1.
Características demográficas y quirúrgicas de los pacientes sometidos a laparotomía media
| Laparotomía media n=127 | Frecuencia | Porcentaje |
|---|---|---|
| Mujeres/Hombres | 53/74 | 41,7/58,3% |
| Edad media | 65,5 (DE: 17,5) | - |
| IMC | 26,7 (DE: 5,2) | - |
| Tabaquismo | 21 | 16,5% |
| Diabetes mellitus | 23 | 18,1% |
| Otras hernias | 17 | 13,4% |
| EPOC | 19 | 15% |
| Estreñimiento crónico | 1 | 0,8% |
| AAA | 0 | 0% |
| Corticoides | 13 | 10,2% |
| Inmunosupresores | 6 | 4,7% |
| Laparotomía previa | 36 | 28,3% |
| ASA III-IV | 36 | 28,3% |
| Cirugía urgente | 50 | 39,4% |
| Cirugía colon | 89 | 70,1% |
| Cirugía gástrica | 7 | 5,5% |
| Cirugía intestino delgado | 19 | 15% |
| Otras cirugías | 12 | 9,4% |
| Cierre residente | 85 | 66,9% |
| Medidas retención | 0 | 0% |
| Antibioterapia profiláctica | 127 | 100% |
| Sucia y contaminada | 38 | 29,9% |
| Limpia-contaminada | 77 | 60,6% |
| Limpia | 12 | 9,4% |
ASA: American Society of Anesthesiologists; DE: desviación estándar; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal.
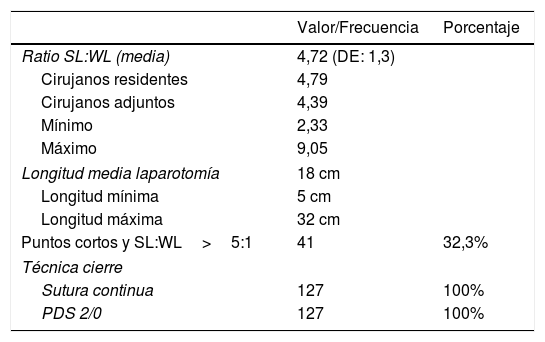
En 85 casos (66,9%) la laparotomía fue cerrada por parte del cirujano residente. La ratio media SL:WL fue de 4,7:1. Tanto adjuntos como residentes cerraron con una ratio media SL:WL>4:1. El tamaño medio de la incisión fue de 18,1cm, con un mínimo de 5cm y un máximo de 32cm.
La tabla 2 recoge el contexto en el que se realizó el cierre de la pared abdominal y sus características.
Técnica de cierre de la laparotomía
| Valor/Frecuencia | Porcentaje | |
|---|---|---|
| Ratio SL:WL (media) | 4,72 (DE: 1,3) | |
| Cirujanos residentes | 4,79 | |
| Cirujanos adjuntos | 4,39 | |
| Mínimo | 2,33 | |
| Máximo | 9,05 | |
| Longitud media laparotomía | 18 cm | |
| Longitud mínima | 5 cm | |
| Longitud máxima | 32 cm | |
| Puntos cortos y SL:WL>5:1 | 41 | 32,3% |
| Técnica cierre | ||
| Sutura continua | 127 | 100% |
| PDS 2/0 | 127 | 100% |
DE: desviación estándar; Ratio SL:WL: relación entre la longitud de la sutura utilizada y la longitud de la incisión.
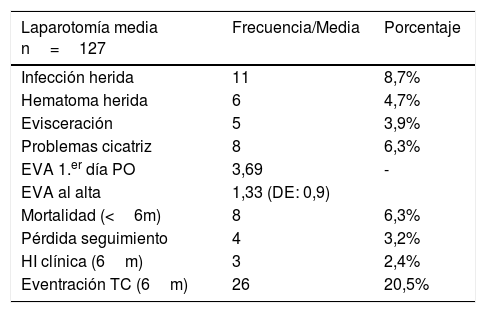
La tasa de HI a los 6 meses diagnosticada por TC fue del 20,5%, mientras que tan solo 3 pacientes (2,4%) presentaron una HI clínicamente detectable. El análisis se realizó por intención de tratar. Hubo 8 pacientes que murieron durante los primeros 6 meses postoperatorios (6,3%) y 4 pacientes que se perdieron en el seguimiento (3,2%). La morbilidad postoperatoria se recoge en la tabla 3.
Resultados postoperatorios
| Laparotomía media n=127 | Frecuencia/Media | Porcentaje |
|---|---|---|
| Infección herida | 11 | 8,7% |
| Hematoma herida | 6 | 4,7% |
| Evisceración | 5 | 3,9% |
| Problemas cicatriz | 8 | 6,3% |
| EVA 1.er día PO | 3,69 | - |
| EVA al alta | 1,33 (DE: 0,9) | |
| Mortalidad (<6m) | 8 | 6,3% |
| Pérdida seguimiento | 4 | 3,2% |
| HI clínica (6m) | 3 | 2,4% |
| Eventración TC (6m) | 26 | 20,5% |
DE: desviación estándar; EVA: escala visual analgésica; HI: hernia incisional; PO: postoperatorio; TC: tomografía computarizada.
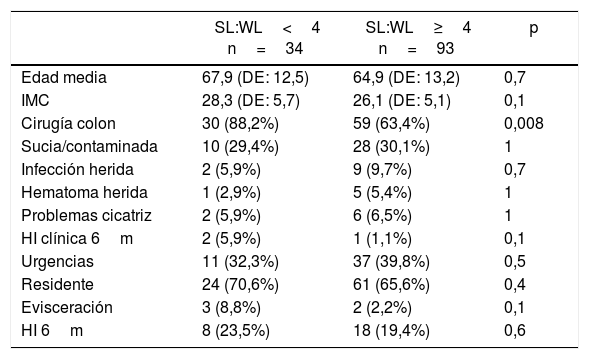
El cierre se realizó en 34 pacientes (26,8% de la muestra) con una SL:WL<4:1. La tasa de HI diagnosticada por TC a los 6 meses fue del 23,5% en este grupo, frente al 19,4% hallado en el grupo de pacientes con una ratio igual o superior al 4:1, sin llegar a la significación estadística (p=0,3). Dos de las 5 evisceraciones del total de la muestra ocurrieron en el grupo con un cierre técnicamente deficiente, que representan el 5,9% de los casos, sin observarse una diferencia estadísticamente significativa (p=0,4). La comparación según la calidad técnica del cierre se muestra en la tabla 4.
Comparación según la calidad del cierre de laparotomía
| SL:WL<4 n=34 | SL:WL≥4 n=93 | p | |
|---|---|---|---|
| Edad media | 67,9 (DE: 12,5) | 64,9 (DE: 13,2) | 0,7 |
| IMC | 28,3 (DE: 5,7) | 26,1 (DE: 5,1) | 0,1 |
| Cirugía colon | 30 (88,2%) | 59 (63,4%) | 0,008 |
| Sucia/contaminada | 10 (29,4%) | 28 (30,1%) | 1 |
| Infección herida | 2 (5,9%) | 9 (9,7%) | 0,7 |
| Hematoma herida | 1 (2,9%) | 5 (5,4%) | 1 |
| Problemas cicatriz | 2 (5,9%) | 6 (6,5%) | 1 |
| HI clínica 6m | 2 (5,9%) | 1 (1,1%) | 0,1 |
| Urgencias | 11 (32,3%) | 37 (39,8%) | 0,5 |
| Residente | 24 (70,6%) | 61 (65,6%) | 0,4 |
| Evisceración | 3 (8,8%) | 2 (2,2%) | 0,1 |
| HI 6m | 8 (23,5%) | 18 (19,4%) | 0,6 |
DE: desviación estándar; HI: hernia incisional; IMC: índice de masa corporal; SL:WL: relación entre la longitud de la sutura utilizada y la longitud de la incisión.
La técnica de puntos cortos con un cierre asociado a una SL:WL≥5:1 solo se cumplió en 41 de los casos revisados (32,3%).
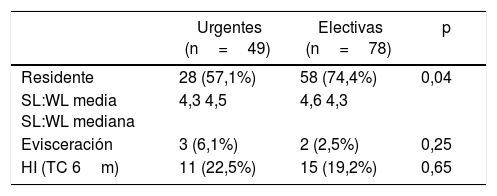
Se compararon los resultados de los pacientes intervenidos de urgencias y los intervenidos de modo electivo. En el contexto de urgencias, una menor proporción de las laparotomías fueron cerradas por los residentes (57,1%) respecto a la proporción encontrada en las cirugías electivas, con significación estadística (p=0,04). En ambos grupos el valor medio y la mediana de la SL:WL fue superior a 4:1. El índice de hernias incisionales diagnosticadas radiológicamente a los 6 meses fue mayor en el grupo de urgencias (22,5%), así como la tasa de evisceraciones (6,1%), sin hallar diferencias estadísticamente significativas (tabla 5).
Comparación según el contexto urgente o electivo del cierre de la laparotomía
| Urgentes (n=49) | Electivas (n=78) | p | |
|---|---|---|---|
| Residente | 28 (57,1%) | 58 (74,4%) | 0,04 |
| SL:WL media SL:WL mediana | 4,3 4,5 | 4,6 4,3 | |
| Evisceración | 3 (6,1%) | 2 (2,5%) | 0,25 |
| HI (TC 6m) | 11 (22,5%) | 15 (19,2%) | 0,65 |
HI: hernia incisional; SL:WL: relación entre la longitud de la sutura utilizada y la longitud de la incisión.
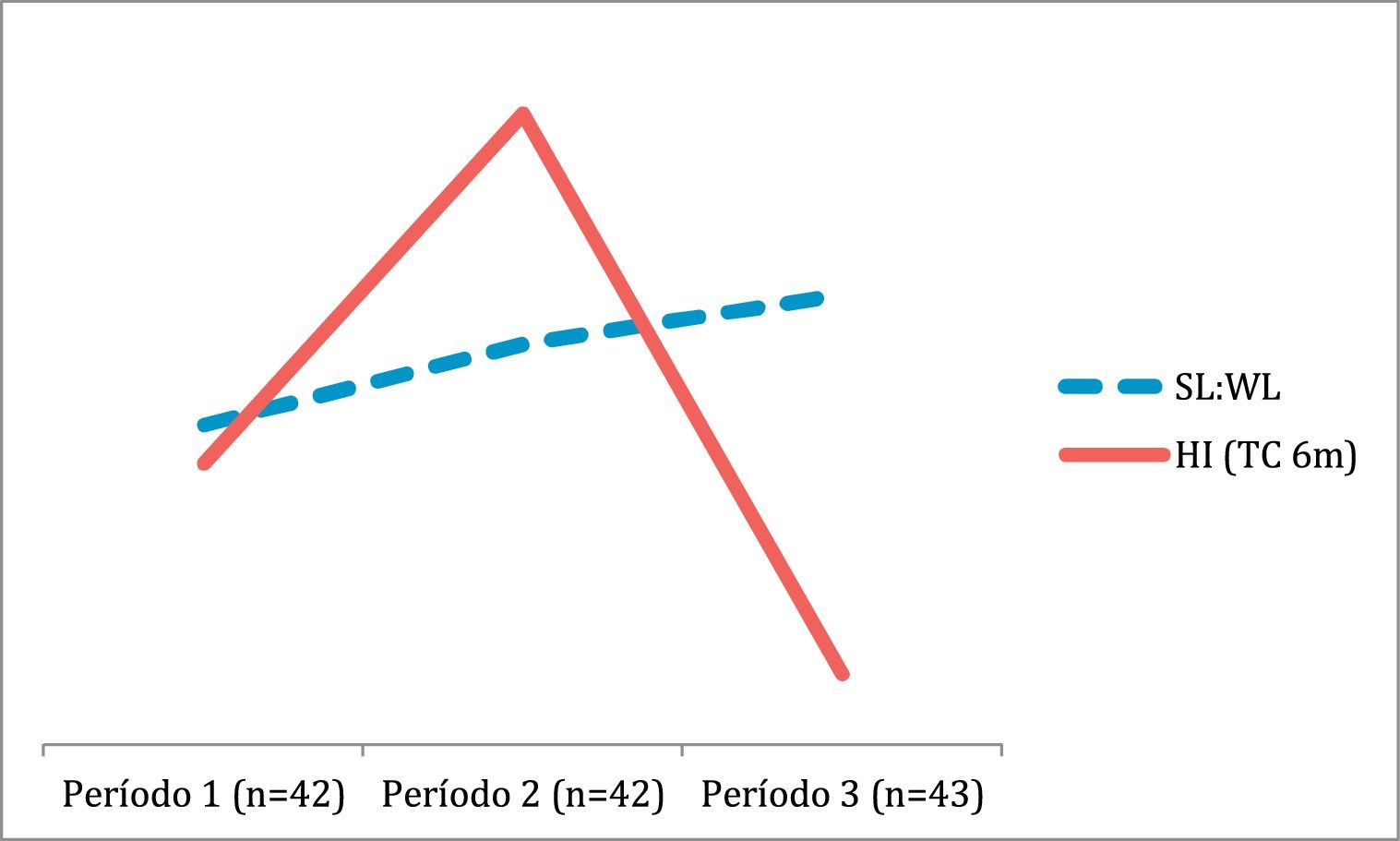
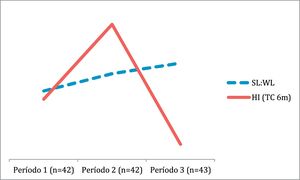
La SL:WL media fue incrementando a lo largo del período de estudio. La división cronológica en 3 bloques temporales del estudio muestra una ratio SL:WL de 4,28; 4,86 y 5,21, respectivamente. El último período estudiado presentó una ratio media significativamente mayor (p=0,027) respecto al primero. En este período se observó una tasa menor de HI (del 11,6%), por debajo de la tasa global observada, sin significación estadística (p=0,07). Los resultados a lo largo del tiempo en el período de estudio se recogen en la figura 1.
DiscusiónSe ha descrito en la literatura un beneficio en el cierre de las laparotomías medias con una ratio SL:WL≥4:119. La variabilidad técnica en el método de cierre, el desconocimiento de la técnica 4:1, la dificultad clínica en la situación de urgencias y la poca importancia dada mayoritariamente al cierre de las laparotomías puede alterar la técnica de cierre20.
Pese a que la HI es consecuencia de múltiples factores, el factor técnico es el único que depende exclusivamente del cirujano21. En un programa de formación de residentes sobre las técnicas de cierre de la pared abdominal se observó una mejoría progresiva en las habilidades técnicas, así como un desconocimiento inicial de la relación óptima entre la longitud de sutura y la longitud de la incisión22. Son necesarias medidas como la homogeneización de la técnica de cierre y el cálculo sistemático de la ratio SL:WL para valorar la calidad del cierre23. Nuestros resultados muestran una mejoría técnica progresiva en el cierre de la pared abdominal a lo largo del estudio, hallando en el último período una menor tasa de HI.
Según nuestro estudio el cierre de las laparotomías recae en gran medida sobre los residentes, especialmente en el contexto de cirugía electiva. En una revisión de 100 pacientes consecutivos se calculó la ratio SL:WL hallando una medida igual o superior a 4:1 en el 76% de los casos. La ratio inferior a 4:1 fue más frecuente en los cierres realizados por residentes y se relacionó con una mayor tasa de infección de herida24. En nuestra muestra, la relación media SL:WL adquirida tanto por cirujanos adjuntos como por residentes es ligeramente superior a 4:1 e inferior a 5:1. Solo el cálculo sistemático de esta medida puede garantizar un cierre técnicamente correcto.
El cierre técnicamente deficiente (una SL:WL<4:1) podría ser causa de una mayor tasa de HI. En esta revisión los resultados muestran un 26,8% de pacientes con cierres que podrían considerarse incorrectos al no cumplir los requisitos técnicos. Pese a que se observó una mayor tasa de HI en este grupo de pacientes y en los pacientes intervenidos de urgencias, estas diferencias no fueron significativas estadísticamente. Se observa una mayor participación de los residentes en este subgrupo, aunque sin ser una diferencia estadísticamente significativa.
Una mayor proporción de pacientes intervenidos por patología de colon fue encontrada en los cierres técnicamente deficientes (88,2 versus 63,4%), pese a que la proporción de cirugía contaminada y sucia en ambos grupos fue homogénea. La cirugía de colon, por su mayor tasa de infección del sitio quirúrgico respecto a cirugías limpias, presenta un mayor riesgo de HI25. Por ese motivo el cierre en estos pacientes debería ser especialmente cuidadoso.
Un estudio prospectivo que incluyó a 560 pacientes aleatorizados demostró una menor tasa de HI en las laparotomías medias electivas tras el cierre según la técnica de puntos cortos asociada a una ratio SL:WL media de 5:126. Del total de pacientes estudiados en nuestra muestra, 86 de ellos no recibieron un cierre que cumpliera dichos requisitos.
El presente estudio muestra 2 limitaciones fundamentales, a saber, una muestra limitada y un seguimiento corto. La muestra limitada se debe a la exclusión de pacientes participantes en otros estudios. Sin embargo es un estudio fácilmente reproducible y que aporta información esencial respecto a la calidad técnica del cierre rutinario de la pared abdominal, tanto en contexto urgente como electivo.
Si bien el presente estudio dispone de un número limitado de pacientes, demuestra una mejoría técnica en el cierre de las laparotomías tras el establecimiento de un protocolo de cierre y una recogida sistemática de datos referentes a la SL:WL. No se han hallado, sin embargo, diferencias estadísticamente significativas en la presencia de evisceraciones, infecciones de herida o en la aparición de HI basadas en este aspecto.
Pese a que la detección de la HI puede ser realizada precozmente mediante la TC, cabe esperar una mayor tasa de HI sintomáticas y detectables a la exploración física con seguimientos mayores a 6 meses.
La técnica de cierre es deficiente en una cuarta parte de las laparotomías medias realizadas en un centro de tercer nivel en cirugía de urgencias y cirugía electiva. Esta proporción llega al 70% si tomamos como referencia la técnica de puntos cortos asociada a una SL:WL>5:1, apoyada por la evidencia actual en la cirugía electiva.
La implementación de un protocolo de cierre mejora los resultados técnicos significativamente.
Tanto los cirujanos residentes como los cirujanos adjuntos son capaces de realizar un cierre técnicamente correcto tras un entrenamiento adecuado.
Los cirujanos residentes son los más implicados en el cierre de las laparotomías, tanto en contexto de urgencias como en el de cirugía electiva.
Entre los cierres técnicamente deficientes se observa una mayor tasa de cirugía de colon, debiéndose hacer especial atención a este subgrupo de pacientes.
Se requiere un mayor número de pacientes para valorar el impacto de esta mejoría técnica sobre la aparición de HI, así como un seguimiento a más largo plazo.
Debería valorarse el efecto preventivo del uso de mallas profilácticas en la reducción de la HI, aspecto no valorado en este estudio por no encontrarse entre los objetivos.
FinanciaciónNo se ha recibido financiación para la realización de este estudio.
Conflicto de interesesLos autores no tienen conflictos de intereses que declarar.
Agradecimientos especiales a los doctores López-Cano y Sánchez por su dedicación personal y sus sabios consejos.