Los resultados de estudios realizados en España sobre la relación inversa entre el número de intervenciones quirúrgicas y la mortalidad intrahospitalaria no han sido concluyentes. El objetivo de este trabajo ha sido analizar la relación entre número de intervenciones quirúrgicas y mortalidad en la cirugía del cáncer digestivo en España.
MétodosEstudio analítico, transversal con datos procedentes del CMBD, de los pacientes tratados con cirugía con intención curativa de neoplasias esofágicas, gástricas, colorrectales y pancreáticas entre 2006 y 2009. Se utilizó la mortalidad intrahospitalaria como variable de resultados. Las variables de control fueron características de los pacientes, la asistencia sanitaria y los hospitales. La variable de exposición fue el número de intervenciones para cada enfermedad, dividiendo los hospitales en 3 categorías: volumen alto (VA), volumen medio (VM) y volumen bajo (VB) en función del número de intervenciones quirúrgicas realizadas.
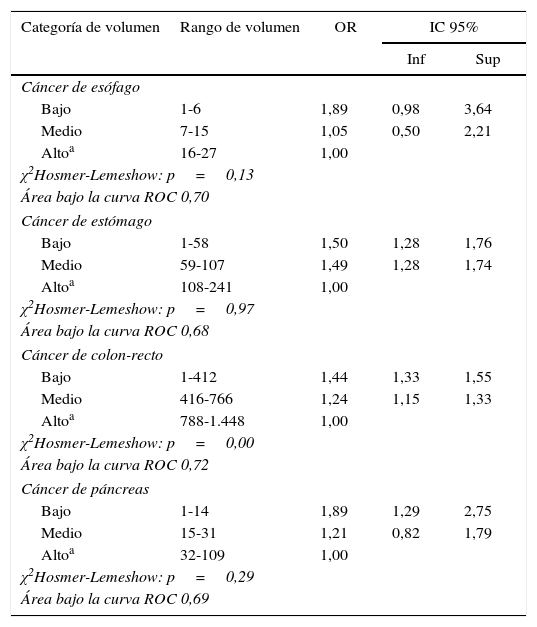
ResultadosSe observó una relación inversa, estadísticamente significativa en ambas categorías, de volumen tanto en cirugía gástrica (VB: OR=1,50 [IC 95%: 1,28-1,76]; VM: OR=1,49 [IC 95%: 1,28-1,74]) como en cirugía colorrectal (VB: OR=1,44 [IC 95%: 1,33-1,55]; VM: OR=1,24 [(IC 95%: 1,15-1,33]). En cirugía pancreática, la diferencia solo fue estadísticamente significativa entre las categorías de menor y mayor volumen (VB: OR=1,89 [IC 95%: 1,29-2,75]; VM: OR=1,21 [IC 95%: 0,82-1,79]). La cirugía de esófago también mostró una relación inversa entre el volumen de intervenciones quirúrgicas y la mortalidad, pero no fue estadísticamente significativa (VB: OR=1,89 [IC 95%: 0,98-3,64]; VM: OR=1,05 [IC 95%: 0,50-2,21]).
ConclusionesEstos resultados indican que en España existe una relación inversa entre número de intervenciones quirúrgicas y mortalidad intrahospitalaria en la cirugía del cáncer digestivo.
The results previously obtained in Spain in the study of the relationship between surgical caseload and in-hospital mortality are inconclusive. The aim of this study is to evaluate the volume-outcome association in Spain in the setting of digestive oncological surgery.
MethodsAn analytical, cross-sectional study was conducted with data from patients who underwent surgical procedures with curative intent of esophageal, gastric, colorectal and pancreatic neoplasms between 2006-2009 with data from the Spanish MBDS. In-hospital mortality was used as outcome variable. Control variables were patient, health care and hospital characteristics. Exposure variable was the number of interventions for each disease, dividing the hospitals in 3 categories: high volume (HV), mid volume (MV) and low volume (LV) according to the number of procedures.
ResultsAn inverse, statistically significant relationship between procedure volume and in-hospital mortality was observed for both volume categories in both gastric (LV: OR=1,50 [IC 95%: 1,28-1,76]; MV: OR=1,49 (IC 95%: 1,28-1,74)) and colorectal (LV: OR=1,44 [IC 95%: 1,33-1,55]; MV: OR=1,24 [IC 95%: 1,15-1,33]) cancer surgery. In pancreatic procedures, this difference was only statistically significant between LV and HV categories (LV: OR=1,89 [IC 95%: 1,29-2,75]; MV: OR=1,21 [IC 95%: 0,82-1,79]). Esophageal surgery also showed an inverse relationship, which was not statistically significant (LV: OR=1,89 [IC 95%: 0,98-3,64]; MV: OR=1,05 [IC 95%: 0,50-2,21]).
ConclusionsThe results of this study suggest the existence in Spain of an inverse relationship between caseload and in-hospital mortality in digestive oncological surgery for the procedures analyzed.
Desde que en 1979, Luft et al.1 describieran la relación inversa existente entre el volumen de intervenciones quirúrgicas y la mortalidad en procesos de cirugía cardiovascular, muchos estudios han analizado esta relación para otros tipos de intervenciones quirúrgicas en busca de un método que respondiera a la necesidad de cuantificar los determinantes de la calidad en sanidad. Aunque existe una abundante literatura, incluyendo metaanálisis, que ha relacionado el menor volumen de casos con peores resultados en la cirugía oncológica2–6, también son numerosos aquellos que ofrecen resultados diferentes e incluso opuestos (practice makes perfect versus less volume means more attentive care)4.
Los resultados que se han obtenido previamente en España no son concluyentes. Díaz de Tuesta7 no encontró esta relación en un estudio con más de 6.000 pacientes tratados mediante distintas intervenciones cardiovasculares y postuló que esta ausencia de relación podía ser atribuible a las características del sistema sanitario español, en el que la distribución de los pacientes se produce siguiendo criterios sectoriales y la derivación personalizada de pacientes resulta complicada. Baré et al.8 tampoco encontraron una relación entre volumen de casos operados y resultados en la cirugía de cáncer gástrico, mientras que Pla et al.9 identificaron una relación entre mayor volumen de intervenciones quirúrgicas y menor mortalidad solo para las cirugías de cáncer de esófago, páncreas y metástasis hepáticas.
Una de las razones que puede explicar estas diferencias es el importante grado de heterogeneidad que existe en cuanto al diseño, metodología y los datos que se analizan en estos estudios, lo que dificulta su comparación y la generalización de los resultados.
En España, el cáncer es la segunda causa de muerte, y la primera en años potenciales de vida perdidos, así como uno de los principales motivos de asistencia hospitalaria. La Estrategia en Cáncer en el Sistema Nacional de Salud señala que existen oportunidades de mejora en aspectos relacionados con la organización y gestión asistencial de la atención a los pacientes con cáncer en España, en relación con la continuidad asistencial, el diagnóstico y estadificación, la decisión terapéutica, la variabilidad en la práctica y resultados, y el volumen asistencial10. También hay que señalar que existe un número creciente de nuevos registros de vigilancia de cáncer y de coordinación de los ya existentes11. Un ejemplo es el proyecto EURECCA cuyo objetivo es homogeneizar la recogida de la información y el método de análisis con el fin de conocer casi en tiempo real cuál es la situación de esta enfermedad en Europa en cuanto al diagnóstico y tratamiento y sus resultados12. El fin último de la creación de este tipo de plataformas es poder utilizar los datos obtenidos para el diseño e implementación de intervenciones sanitarias que mejoren la calidad de la asistencia sanitaria y garanticen la seguridad del paciente13.
La pregunta que aún queda sin respuesta clara es si es posible definir un umbral mínimo de casos para garantizar una asistencia sanitaria de calidad, e incluso poder ofrecer información a los pacientes y profesionales de la salud que realizan derivaciones de pacientes para la elección del centro sanitario en función de sus resultados14.
La variabilidad existente en los resultados obtenidos en estos trabajos pone de manifiesto la necesidad de realizar un estudio que despeje las dudas acerca de cuál es la situación en nuestro país.
El objetivo de este trabajo ha sido evaluar la asociación existente en España entre los resultados, medidos en términos de mortalidad intrahospitalaria, y el volumen de intervenciones quirúrgicas realizadas en los centros en el ámbito de la cirugía del cáncer digestivo, analizando características de los pacientes, de la asistencia sanitaria y de los hospitales que puedan relacionarse con diferencias en la mortalidad intrahospitalaria asociada a la cirugía. Se seleccionaron 4 tipos de cirugías que se caracterizan por su elevada morbimortalidad y por la existencia de estudios en otros países que apoyan la relación volumen de casos operados-resultado en el contexto de estas intervenciones15.
MétodosSe realizó un estudio analítico, transversal, con los datos de los pacientes que fueron tratados mediante cirugía de cáncer de esófago, estómago, colon-recto y páncreas en los hospitales incluidos en el Conjunto Mínimo Básico de Datos (CMBD) del Ministerio de Sanidad, Servicios Sociales e Igualdad entre los años 2006 y 2009.
La fuente de información empleada fue el CMBD, que contiene datos administrativos (identificación del centro, identificación del paciente, financiación, circunstancias del ingreso, circunstancias del alta, fecha de ingreso, fecha de alta, facultativo responsable), datos del paciente (fecha de nacimiento, sexo, lugar de residencia) y datos clínicos (diagnóstico principal, diagnósticos secundarios, procedimientos diagnósticos, quirúrgicos y obstétricos4). Se seleccionaron los registros de todos aquellos pacientes con diagnóstico de cáncer de esófago, estómago, colon-recto o páncreas que tenían registrado algunos de los códigos de procedimientos quirúrgicos con intención curativa que se incluyen en los anexos A y B (disponibles en la web).
Se utilizó la mortalidad intrahospitalaria como variable de resultados. Las variables de control fueron características de los pacientes (edad, sexo, score de índice de Charlson) de la asistencia sanitaria (estancia en el hospital antes de la cirugía, si la intervención se produce durante un reingreso tras una hospitalización en los 30 días previos) y de los hospitales (número de camas, número de cirujanos, de intensivistas, de internistas y de personal de enfermería). Los datos de la dotación de los hospitales fueron suministrados por el Ministerio de Sanidad.
La variable de exposición fue el número de procedimientos de cada intervención que se registró en cada uno de los hospitales en el periodo de 2006 a 2009. Esta última variable se introdujo en el modelo como variable categórica, dividiendo los hospitales en terciles en función del número de procedimientos para cada uno de los tipos de cáncer.
Análisis estadísticoPrimero se realizó un análisis descriptivo de todas las variables de control y exposición. Posteriormente, se llevó a cabo un análisis bivariante para cada una de las variables independientes de control (edad, sexo, estancia antes de la cirugía, reingreso, índice de Charlson, número de camas, número de cirujanos, de intensivistas, de internistas y de personal de enfermería) así como una χ2 para el número de casos. Finalmente, se realizó un modelo multivariante de regresión logística para cada uno de los 4 tipos de intervención, introduciendo las variables que en el primer análisis bivariante habían resultado estadísticamente significativas, o que los autores consideraron clínicamente relevantes tras la revisión de la literatura. Para determinar la calibración y discriminación de los modelos se obtuvieron el χ2 de Hosmer-Lemeshow y el área bajo la curva ROC.
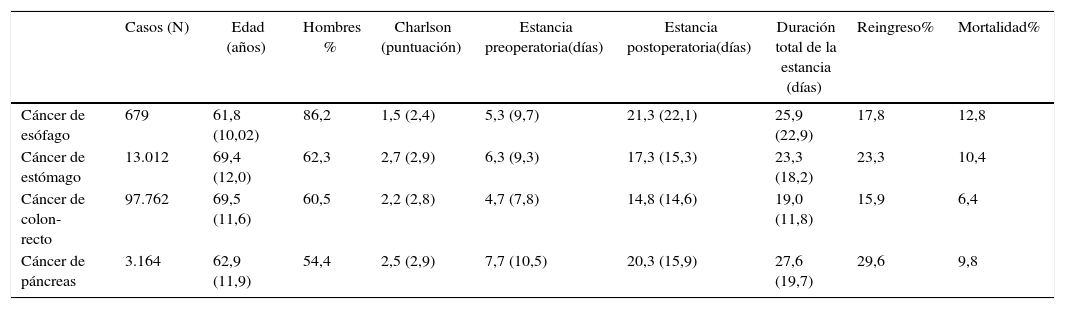
ResultadosLa tabla 1 muestra las principales características de los pacientes analizados. Los 4 tipos de intervenciones se realizaron más en hombres que en mujeres. El rango de edad media osciló de 61,8 en el cáncer de esófago a 69,5 en el cáncer colorrectal. El rango de reingresos estuvo entre 15,9% en cáncer colorrectal y 29,6% en cáncer de páncreas.
Características generales de las poblaciones de estudio
| Casos (N) | Edad (años) | Hombres % | Charlson (puntuación) | Estancia preoperatoria(días) | Estancia postoperatoria(días) | Duración total de la estancia (días) | Reingreso% | Mortalidad% | |
|---|---|---|---|---|---|---|---|---|---|
| Cáncer de esófago | 679 | 61,8 (10,02) | 86,2 | 1,5 (2,4) | 5,3 (9,7) | 21,3 (22,1) | 25,9 (22,9) | 17,8 | 12,8 |
| Cáncer de estómago | 13.012 | 69,4 (12,0) | 62,3 | 2,7 (2,9) | 6,3 (9,3) | 17,3 (15,3) | 23,3 (18,2) | 23,3 | 10,4 |
| Cáncer de colon-recto | 97.762 | 69,5 (11,6) | 60,5 | 2,2 (2,8) | 4,7 (7,8) | 14,8 (14,6) | 19,0 (11,8) | 15,9 | 6,4 |
| Cáncer de páncreas | 3.164 | 62,9 (11,9) | 54,4 | 2,5 (2,9) | 7,7 (10,5) | 20,3 (15,9) | 27,6 (19,7) | 29,6 | 9,8 |
Los datos se expresan en forma de número (N), porcentaje (%) o media con su desviación estándar (DE).
Fuente: CMBD (España, 2006-2009).
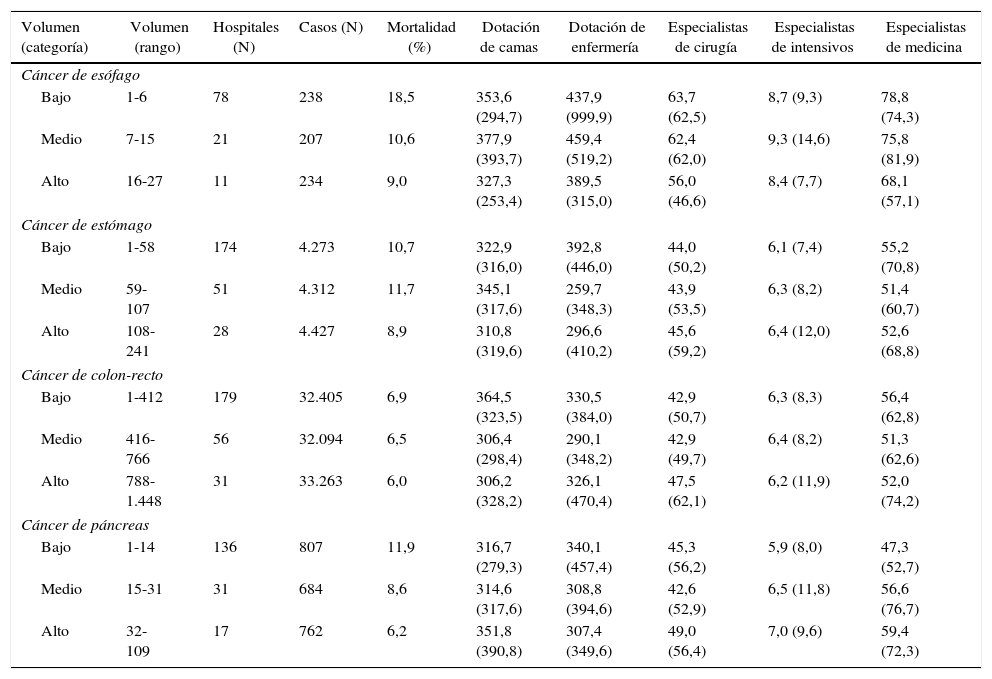
La tabla 2 recoge la clasificación de los diferentes hospitales en categorías de volumen y las diferencias en mortalidad bruta, número de procedimientos y dotación de los centros que se incluyeron en el análisis. Ni el número de camas ni el de profesionales —que podrían considerarse como un proxy del tamaño del centro hospitalario— parecen tener relación con el volumen de procedimientos.
Características de los hospitales y las categorías de volumen definidas para el análisis
| Volumen (categoría) | Volumen (rango) | Hospitales (N) | Casos (N) | Mortalidad (%) | Dotación de camas | Dotación de enfermería | Especialistas de cirugía | Especialistas de intensivos | Especialistas de medicina |
|---|---|---|---|---|---|---|---|---|---|
| Cáncer de esófago | |||||||||
| Bajo | 1-6 | 78 | 238 | 18,5 | 353,6 (294,7) | 437,9 (999,9) | 63,7 (62,5) | 8,7 (9,3) | 78,8 (74,3) |
| Medio | 7-15 | 21 | 207 | 10,6 | 377,9 (393,7) | 459,4 (519,2) | 62,4 (62,0) | 9,3 (14,6) | 75,8 (81,9) |
| Alto | 16-27 | 11 | 234 | 9,0 | 327,3 (253,4) | 389,5 (315,0) | 56,0 (46,6) | 8,4 (7,7) | 68,1 (57,1) |
| Cáncer de estómago | |||||||||
| Bajo | 1-58 | 174 | 4.273 | 10,7 | 322,9 (316,0) | 392,8 (446,0) | 44,0 (50,2) | 6,1 (7,4) | 55,2 (70,8) |
| Medio | 59-107 | 51 | 4.312 | 11,7 | 345,1 (317,6) | 259,7 (348,3) | 43,9 (53,5) | 6,3 (8,2) | 51,4 (60,7) |
| Alto | 108-241 | 28 | 4.427 | 8,9 | 310,8 (319,6) | 296,6 (410,2) | 45,6 (59,2) | 6,4 (12,0) | 52,6 (68,8) |
| Cáncer de colon-recto | |||||||||
| Bajo | 1-412 | 179 | 32.405 | 6,9 | 364,5 (323,5) | 330,5 (384,0) | 42,9 (50,7) | 6,3 (8,3) | 56,4 (62,8) |
| Medio | 416-766 | 56 | 32.094 | 6,5 | 306,4 (298,4) | 290,1 (348,2) | 42,9 (49,7) | 6,4 (8,2) | 51,3 (62,6) |
| Alto | 788-1.448 | 31 | 33.263 | 6,0 | 306,2 (328,2) | 326,1 (470,4) | 47,5 (62,1) | 6,2 (11,9) | 52,0 (74,2) |
| Cáncer de páncreas | |||||||||
| Bajo | 1-14 | 136 | 807 | 11,9 | 316,7 (279,3) | 340,1 (457,4) | 45,3 (56,2) | 5,9 (8,0) | 47,3 (52,7) |
| Medio | 15-31 | 31 | 684 | 8,6 | 314,6 (317,6) | 308,8 (394,6) | 42,6 (52,9) | 6,5 (11,8) | 56,6 (76,7) |
| Alto | 32-109 | 17 | 762 | 6,2 | 351,8 (390,8) | 307,4 (349,6) | 49,0 (56,4) | 7,0 (9,6) | 59,4 (72,3) |
Los datos se expresan en forma de número, porcentaje (%) o media con su desviación estándar (DE).
Fuente: CMBD (España, 2006-2009).
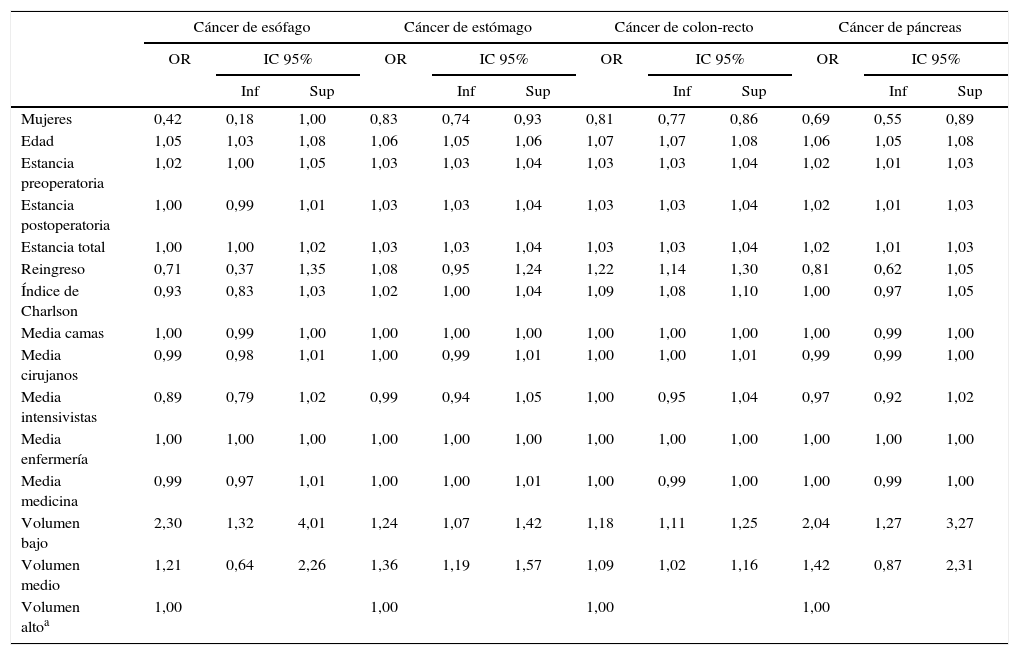
La tabla 3 recoge el riesgo de mortalidad intrahospitalaria asociado a los factores considerados. Se encontró una asociación positiva, estadísticamente significativa, entre el sexo masculino y la edad y la mortalidad en los 4 tipos de procedimientos. La mayor estancia preoperatoria se asoció con mayor riesgo de mortalidad en todos los cánceres excepto en la cirugía de cáncer de páncreas, que estuvo en el límite de la significación estadística (p=0,052). El reingreso solo tuvo una asociación positiva, estadísticamente significativa, en el caso de la cirugía de cáncer colorrectal. El índice de Charlson presentó una asociación positiva con la mortalidad que fue estadísticamente significativa únicamente para las cirugías de cáncer gástrico y colorrectal. Ninguna de las variables relacionadas con la dotación en camas o profesionales de los centros demostró asociación estadísticamente significativa con la mortalidad. Se observó una asociación negativa, en bastantes casos estadísticamente significativa, entre el número de casos de cada hospital y la mortalidad.
Riesgo de mortalidad intrahospitalaria: OR de los factores de los pacientes, del proceso asistencial y de los hospitales según tipos de cáncer
| Cáncer de esófago | Cáncer de estómago | Cáncer de colon-recto | Cáncer de páncreas | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| OR | IC 95% | OR | IC 95% | OR | IC 95% | OR | IC 95% | |||||
| Inf | Sup | Inf | Sup | Inf | Sup | Inf | Sup | |||||
| Mujeres | 0,42 | 0,18 | 1,00 | 0,83 | 0,74 | 0,93 | 0,81 | 0,77 | 0,86 | 0,69 | 0,55 | 0,89 |
| Edad | 1,05 | 1,03 | 1,08 | 1,06 | 1,05 | 1,06 | 1,07 | 1,07 | 1,08 | 1,06 | 1,05 | 1,08 |
| Estancia preoperatoria | 1,02 | 1,00 | 1,05 | 1,03 | 1,03 | 1,04 | 1,03 | 1,03 | 1,04 | 1,02 | 1,01 | 1,03 |
| Estancia postoperatoria | 1,00 | 0,99 | 1,01 | 1,03 | 1,03 | 1,04 | 1,03 | 1,03 | 1,04 | 1,02 | 1,01 | 1,03 |
| Estancia total | 1,00 | 1,00 | 1,02 | 1,03 | 1,03 | 1,04 | 1,03 | 1,03 | 1,04 | 1,02 | 1,01 | 1,03 |
| Reingreso | 0,71 | 0,37 | 1,35 | 1,08 | 0,95 | 1,24 | 1,22 | 1,14 | 1,30 | 0,81 | 0,62 | 1,05 |
| Índice de Charlson | 0,93 | 0,83 | 1,03 | 1,02 | 1,00 | 1,04 | 1,09 | 1,08 | 1,10 | 1,00 | 0,97 | 1,05 |
| Media camas | 1,00 | 0,99 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 0,99 | 1,00 |
| Media cirujanos | 0,99 | 0,98 | 1,01 | 1,00 | 0,99 | 1,01 | 1,00 | 1,00 | 1,01 | 0,99 | 0,99 | 1,00 |
| Media intensivistas | 0,89 | 0,79 | 1,02 | 0,99 | 0,94 | 1,05 | 1,00 | 0,95 | 1,04 | 0,97 | 0,92 | 1,02 |
| Media enfermería | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 | 1,00 |
| Media medicina | 0,99 | 0,97 | 1,01 | 1,00 | 1,00 | 1,01 | 1,00 | 0,99 | 1,00 | 1,00 | 0,99 | 1,00 |
| Volumen bajo | 2,30 | 1,32 | 4,01 | 1,24 | 1,07 | 1,42 | 1,18 | 1,11 | 1,25 | 2,04 | 1,27 | 3,27 |
| Volumen medio | 1,21 | 0,64 | 2,26 | 1,36 | 1,19 | 1,57 | 1,09 | 1,02 | 1,16 | 1,42 | 0,87 | 2,31 |
| Volumen altoa | 1,00 | 1,00 | 1,00 | 1,00 | ||||||||
Fuente: CMBD (España, 2006-2009).
IC 95%: intervalo de confianza al 95%; Inf: límite inferior del intervalo de confianza; OR: odds ratio; Sup: límite superior del intervalo de confianza.
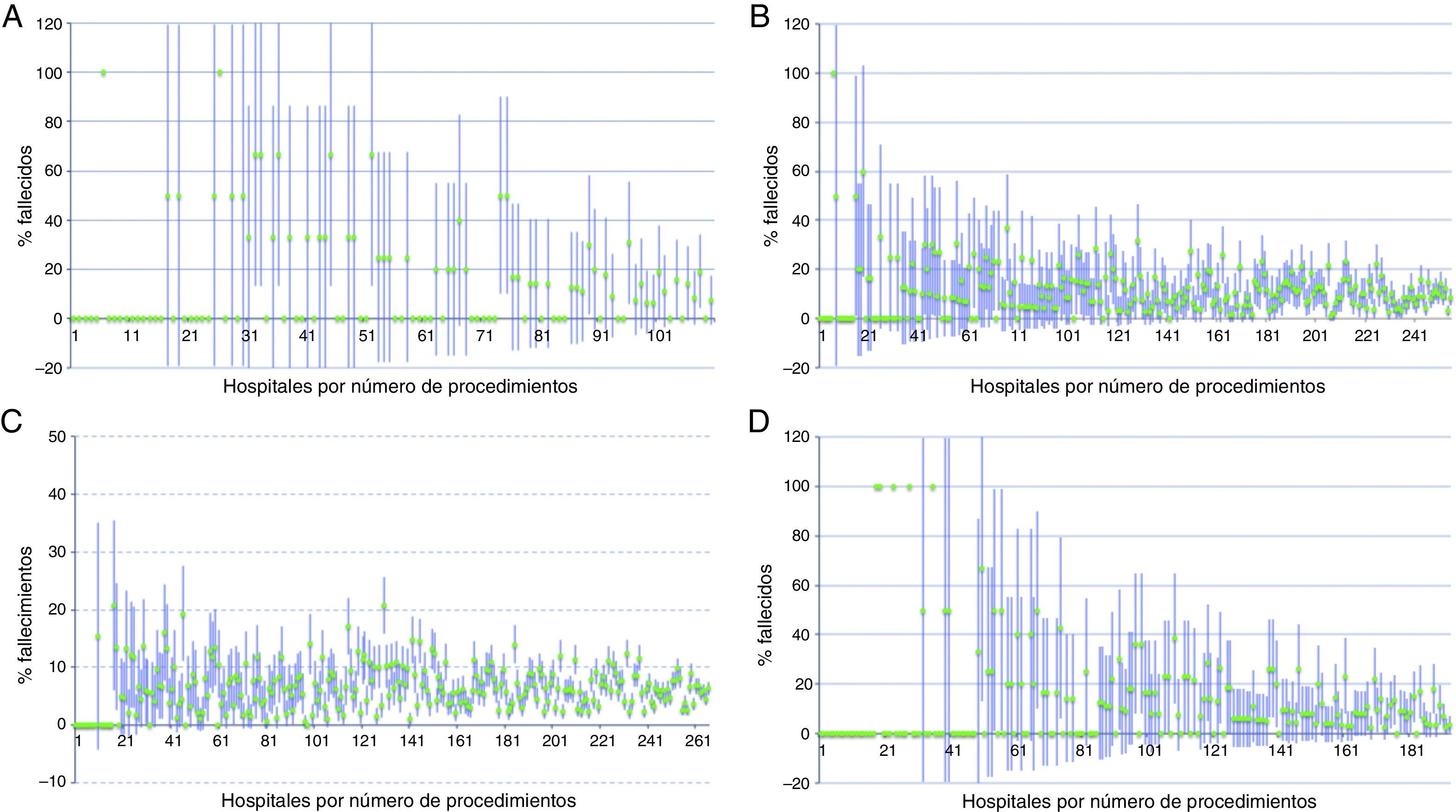
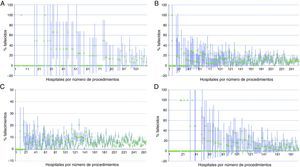
En la figura 1 puede observarse la mortalidad bruta para cada hospital en relación con el volumen de intervenciones quirúrgicas para cada uno de los cánceres analizados. Puede comprobarse como la mayor variación en resultados en mortalidad intrahospitalaria se da en el grupo de centros con menor número de casos, que es además el que tiene un mayor número de hospitales.
En la tabla 4 se muestran los resultados de mortalidad ajustada para las distintas categorías de volumen de intervenciones quirúrgicas, el valor de la χ2 de Hosmer-Lemeshow y el área bajo la curva ROC de cada modelo. Se observa una reducción importante en los OR en comparación con los brutos, probablemente indicativo de que parte de las diferencias observadas tienen que ver con diferencias en características recogidas en las variables de control. En la cirugía del cáncer gástrico y colorrectal se observó una relación inversa, estadísticamente significativa, entre la mortalidad intrahospitalaria y las categorías de volumen bajo y medio de intervenciones quirúrgicas. En el caso de la cirugía de cáncer de páncreas, las diferencias solo fueron estadísticamente significativas entre las categorías de menor y mayor volumen de operaciones. En la cirugía de cáncer esofágico también se observó una relación inversa entre número de intervenciones quirúrgicas y la mortalidad, pero esta no resultó estadísticamente significativa.
Riesgo de mortalidad ajustada por características de los pacientes y del proceso asistencial
| Categoría de volumen | Rango de volumen | OR | IC 95% | |
|---|---|---|---|---|
| Inf | Sup | |||
| Cáncer de esófago | ||||
| Bajo | 1-6 | 1,89 | 0,98 | 3,64 |
| Medio | 7-15 | 1,05 | 0,50 | 2,21 |
| Altoa | 16-27 | 1,00 | ||
| χ2Hosmer-Lemeshow: p=0,13 | ||||
| Área bajo la curva ROC 0,70 | ||||
| Cáncer de estómago | ||||
| Bajo | 1-58 | 1,50 | 1,28 | 1,76 |
| Medio | 59-107 | 1,49 | 1,28 | 1,74 |
| Altoa | 108-241 | 1,00 | ||
| χ2Hosmer-Lemeshow: p=0,97 | ||||
| Área bajo la curva ROC 0,68 | ||||
| Cáncer de colon-recto | ||||
| Bajo | 1-412 | 1,44 | 1,33 | 1,55 |
| Medio | 416-766 | 1,24 | 1,15 | 1,33 |
| Altoa | 788-1.448 | 1,00 | ||
| χ2Hosmer-Lemeshow: p=0,00 | ||||
| Área bajo la curva ROC 0,72 | ||||
| Cáncer de páncreas | ||||
| Bajo | 1-14 | 1,89 | 1,29 | 2,75 |
| Medio | 15-31 | 1,21 | 0,82 | 1,79 |
| Altoa | 32-109 | 1,00 | ||
| χ2Hosmer-Lemeshow: p=0,29 | ||||
| Área bajo la curva ROC 0,69 | ||||
Fuente: CMBD (España, 2006-2009).
IC 95%: intervalo de confianza al 95%; Inf: límite inferior del intervalo de confianza; OR: odds ratio; Sup: límite superior del intervalo de confianza.
Los resultados de este estudio indican la existencia en nuestro país de una relación inversa entre volumen de intervenciones quirúrgicas y mortalidad intrahospitalaria asociadas con la cirugía del cáncer digestivo. Esta relación se mantiene, después de ajustar por las características, tanto de los pacientes como del proceso asistencial y de los hospitales. Este patrón se observa en los 4 tipos de intervenciones que aquí se analizan. Los resultados muestran un mayor efecto para las enfermedades cuyo tratamiento quirúrgico es menos frecuente, como son el cáncer de esófago y el de páncreas.
Las limitaciones de este trabajo derivan principalmente del hecho de que se haya realizado con datos clínico-administrativos. La primera limitación de los análisis que emplean este tipo de datos se relaciona con la fiabilidad, debido a las posibles diferencias en la codificación entre centros. La segunda limitación radica en la ausencia de variables más específicas tanto de la situación clínica de los pacientes como de los cuidados que reciben, que podrían ser relevantes.
En este estudio se decidió introducir las enfermedades de colon y recto como una misma entidad debido a que, durante un primer estudio de las bases de datos, se encontró que la inmensa mayoría de los pacientes tenían códigos de diagnóstico de enfermedad en ambas localizaciones y que incluso pacientes con diagnóstico inicial de cáncer de colon habían recibido tratamientos en la zona rectal, y viceversa. Esto puede constituir una limitación para el estudio y para la posible comparación de estos resultados con los de otros trabajos.
Además, no es posible conocer qué sucede con los pacientes una vez que son dados de alta. Esto podría resultar en una infraestimación de la mortalidad global relacionada con la cirugía. En cualquier caso, lo importante para los objetivos de este trabajo y lo que podría afectar a los resultados aquí obtenidos es si existieran diferencias en mortalidad después del alta hospitalaria entre centros según el volumen de casos operados.
También es importante destacar que las asociaciones que se han identificado representan el resultado promedio de los hospitales de bajo y alto volumen de intervenciones quirúrgicas, pero no capturan la amplia variabilidad en resultados que existe dentro de cada categoría, especialmente en el grupo de hospitales de bajo volumen. En este grupo hay centros que presentan resultados brutos equivalentes a los de los hospitales con los mejores resultados del grupo de centros con volumen de intervenciones quirúrgicas alto. Sin embargo, en el grupo de hospitales con bajo volumen, las tasas de mortalidad son más inestables que en el grupo de alto volumen. Estos resultados hacen pensar que el volumen de procedimientos de un hospital no es el único factor asociado con la mortalidad relacionada con la cirugía y permite proponer la hipótesis de que deben existir otros factores que pueden tener un efecto relevante y que es necesario investigar. En este sentido, se ha señalado que el volumen de casos tiene un efecto combinado, al ser tanto un atributo exógeno que puede ser un predictor independiente de calidad (practice makes perfect) como un atributo endógeno que forma parte de la vía causal de los resultados16.
Una de las posibles razones de las diferencias en términos de mortalidad que se observan puede ser la existencia de diferencias en el perfil de los pacientes17. Se ha tratado de resolver este problema realizando un ajuste del riesgo individual de los pacientes mediante el índice de Charlson. Una limitación del CMBD es la dificultad para diferenciar las comorbilidades de las complicaciones, ya que ambas se codifican como diagnósticos secundarios. En estudios con bases de datos clínicas se han recogido otros datos relevantes, pero tienen el inconveniente de que resulta necesario extraerlos directamente de las historias clínicas. En este estudio, el índice de Charlson solo ha demostrado asociación con la mortalidad en cirugía del cáncer gástrico y colorrectal, los 2 tipos de cirugías con mayor número de casos. Dado que el índice de Charlson recoge información de 17 variables, es posible que la ausencia de significación estadística en el caso de las cirugías de neoplasias esofágica y pancreática tenga que ver más con el bajo número de procedimientos en estas 2 cirugías que con una verdadera falta de asociación.
No obstante, y aunque la evidencia que avala la relación entre número de procedimientos y resultados es bastante consistente, siguen sin estar definidos los mecanismos subyacentes que determinan su existencia. Una hipótesis que se ha señalado es que la naturaleza de esta relación radica más en el volumen de casos del cirujano que en el del hospital14,18,19. En este estudio no se disponía de información acerca de la distribución de casos por cirujano y, por lo tanto, no se pudo analizar.
También se ha señalado que las diferencias podrían estar relacionadas con factores como el número de camas, el personal, los servicios de diagnóstico o la distribución de los recursos en las diferentes especialidades. En este estudio, ninguna de las variables de estructura de los centros hospitalarios mostró significación estadística. Posiblemente sería necesario evaluar esta asociación con datos más específicos como el número de camas de cirugía o el de cirujanos dedicados a cada tipo de procedimiento de cirugía oncológica.
Una hipótesis que también se ha postulado es que la clave de la reducción de la mortalidad intrahospitalaria no resida únicamente en prevenir las posibles complicaciones que desarrolla el paciente, sino en la capacidad de detectarlas precozmente y establecer un tratamiento adecuado20,21. El denominado failure to rescue estaría relacionado no solo con el tamaño del centro o con la experiencia —relacionada directamente con el volumen de procedimientos— sino también con aspectos de la organización asistencial.
Un aspecto relevante para la planificación sanitaria es la posibilidad de determinar cuál es el número mínimo de procedimientos que debe realizar un centro para garantizar la seguridad del paciente22. No obstante, la literatura sobre este tema no permite determinar dicho umbral de excelencia. Los estudios son demasiado heterogéneos y, si bien dividen a los centros en categorías de bajo, medio y alto volumen de procedimientos, los rangos que emplean son muy diferentes en cada estudio, con lo que existe una gran variación en el número de casos que define a un centro como de alto o bajo volumen de procedimientos. Dado que no existe dicho consenso, en este trabajo se han clasificado los centros por terciles, una práctica habitual en la literatura internacional que ha evaluado la relación entre volumen de procedimientos y resultados. Tampoco existe evidencia concluyente de que los programas explícitos de centralización hayan encontrado beneficios23. Sí se han encontrado reducciones en mortalidad con el desarrollo de programas de mejora de calidad24,25.
Los resultados de estos estudios no hacen sino apoyar la idea de la multifactorialidad de la mortalidad intrahospitalaria relacionada con la cirugía, donde el volumen de casos podría ser un proxy de la calidad asistencial, pero en el que existen muchos procesos subyacentes que merecen ser estudiados y sobre los que se puede incidir para mejorar los resultados en salud24. Sería especialmente interesante disponer de información para explorar los factores asociados con la estancia preoperatoria o con los reingresos, ya que sus efectos parecen especialmente determinantes de los resultados en este trabajo.
Aunque con una moderada capacidad de discriminación de los modelos, estos datos señalan una tendencia inversa en la relación volumen-resultados que indica la necesidad de proporcionar estos procedimientos en entornos suficientemente especializados y con la infraestructura adecuada.
También cabe destacar la necesidad de mejorar los sistemas de evaluación, tanto en cuanto a sistemas de información como en cuanto a metodologías de análisis, para poder conocer cuál es la situación real de la cirugía oncológica en España, y ponerla en conocimiento de responsables —clínicos y gestores— y pacientes, para que puedan tomar decisiones informadas que garanticen una asistencia sanitaria de la mayor calidad y seguridad para los pacientes.
FinanciaciónHa recibido financiación para su realización de la RETIC RD12/0001.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo se ha presentado como proyecto de fin de máster para el Máster Universitario de Salud Pública y Medicina Preventiva de la Universidad de Alcalá-Escuela Nacional de Sanidad.