La laparotomía suele ser la vía de abordaje de elección en los casos de intervención quirúrgica por obstrucción aguda de intestino delgado (OAID).
Pacientes y métodosDe febrero 2007 hasta mayo 2012 se registraron prospectivamente los pacientes intervenidos de urgencias en nuestro centro vía laparoscópica por OAID por adherencias (27 casos) y/o hernia interna (6 casos). Todos disponían de una TC preoperatoria. Se excluyeron del abordaje laparoscópico aquellos con peritonitis y/o sepsis. En caso de requerir resección intestinal se convirtió a laparotomía.
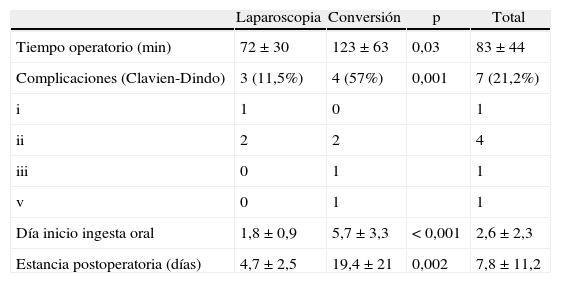
ResultadosLa edad media de los 33 pacientes operados fue de 61,1±17,6 años. El 64% tenían antecedentes de cirugía abdominal previa. El 72% de los casos fue operado por un cirujano experto en laparoscopia. La tasa de conversión fue del 21%. El tiempo operatorio y estancia postoperatoria medios fueron de 83±44min y 7,8±11,2 días, respectivamente. El tiempo operatorio (72±30 vs 123±63min), día de inicio de ingesta oral (1,8±0,9 vs 5,7±3,3 día) y estancia postoperatoria (4,7±2,5 vs 19,4±21 días) fueron significativamente menores en el grupo laparoscopia respecto al de conversión, si bien los pacientes convertidos presentaron mayor gravedad clínica (2 resecciones intestinales). Hubo 2 complicaciones graves (Clavien-Dindo III y V) en el grupo de conversión.
ConclusionesEl abordaje laparoscópico, en casos seleccionados de OIDA por adherencias y hernias internas, cuando es realizado por cirujanos entrenados en laparoscopia, presenta una alta probabilidad de éxito (baja tasa de conversión, corta estancia postoperatoria y baja morbilidad), por lo que su uso estaría plenamente justificado en estos casos.
Laparotomy is the standard approach for the surgical treatment of acute small bowel obstruction (ASBO).
Patients and methodsFrom February 2007 to May 2012 we prospectively recorded all patients operated by laparoscopy in our hospital because of ASBO due to adhesions (27 cases) and/or internal hernia (6 cases). A preoperative abdominal CT was performed in all cases. Patients suffering from peritonitis and/or sepsis were excluded from the laparoscopic approach. It was decided to convert to laparotomy if intestinal resection was required.
ResultsThe mean age of the 33 patients who underwent surgery was 61.1±17.6 years. 64% had previous history of abdominal surgery. 72% of the cases were operated by surgeons highly skilled in laparoscopy. Conversion rate was 21%. Operative time and postoperative length of stay were 83±44min. and 7.8±11.2 days, respectively. Operative time (72±30 vs 123±63min.), tolerance to oral intake (1.8±0.9 vs 5.7±3.3 days) and length of postoperative stay (4.7±2.5 vs 19.4±21 days) were significantly lower in the laparoscopy group compared with the conversion group, although converted patients had greater clinical severity (2 bowel resections). There were two severe complications (Clavien-Dindo III and V) in the conversion group.
ConclusionsIn selected cases of ASBO caused by adhesions and internal hernias and when performed by surgeons highly skilled in laparoscopy, a laparoscopic approach has a high probability of success (low conversion rate, short hospital length of stay and low morbidity); its use would be fully justified in these cases.
La obstrucción intestinal aguda (OIA) es un motivo frecuente de consulta en urgencias, que hasta en un 76% de los casos afecta al intestino delgado (OAID)1. La causa más común de ello son las adherencias postoperatorias en un 60-80% de los casos1–4. Estudios retrospectivos de cohortes han mostrado que, con un seguimiento mínimo de 10 años, hasta un 35% de los pacientes operados de cirugía abdominal o pélvica por laparotomía ingresarán al menos una vez por un episodio de OAID5. Aproximadamente el 29% de los ingresos por OAID por adherencias requerirá tratamiento quirúrgico urgente6. En la actualidad, la laparotomía es la vía de abordaje más utilizada en casos de requerirse un tratamiento quirúrgico por este motivo. Aunque existen suficientes datos sobre de la seguridad y utilidad del abordaje laparoscópico en el tratamiento de la OAID1,7–9, todavía una mayoría de cirujanos generales no se plantean su uso en la práctica clínica habitual ni tan solo en casos seleccionados. Según datos del registro de salud americano, solo el 11,4% de los casos de OAID se intervinieron por vía laparoscópica en 200210.
El objetivo de nuestro estudio es analizar los resultados de nuestra serie de pacientes intervenidos mediante abordaje laparoscópico por OAID por adherencias y/o hernias internas mesentéricas.
Pacientes y métodosDesde febrero de 2007 se registraron de forma prospectiva todos los pacientes intervenidos de urgencias vía laparoscópica por OAID. El diagnóstico de OAID se realizó según la historia clínica, exploración física y resultados de las distintas pruebas de imagen (radiología simple y TC abdomen) de cada paciente. La vía de abordaje a utilizar fue elegida según el criterio personal y experiencia del cirujano que atendía el caso en ese momento.
Se han considerado dentro del grupo de estudio OAID solo aquellos pacientes cuya causa final de la OIA fueron adherencias y/o una hernia intestinal interna asociada o no a adherencias o a la existencia de ojales mesentéricos. Las adherencias se diferenciaron entre simples o complejas según se debieran a una brida única o a múltiples. También se distinguieron entre primarias o secundarias según hubiera o no historia previa de cualquier tipo de cirugía abdominal, pélvica y/o inguinal. Siguiendo el mismo criterio, las hernias internas se diferenciaron entre congénitas o postoperatorias. En los casos de sospecha de adherencias de causa postoperatoria se siguió el protocolo establecido en nuestro centro de administración de contraste oral hidrosoluble previa colocación de sonda de aspiración gástrica y realización de controles radiológicos secuenciales siguiendo las recomendaciones establecidas por otros grupos11. En todos los pacientes que fueron operados se obtuvo el consentimiento informado para el abordaje laparoscópico y su posible conversión a laparotomía.
Se consideró como imprescindible tener experiencia en cirugía laparoscópica por parte del equipo quirúrgico. Se excluyeron del abordaje laparoscópico aquellos pacientes con contraindicaciones anestésicas para la realización de neumoperitoneo, presencia de signos clínicos, analíticos y/o radiológicos de peritonitis y/o sepsis grave. Se han excluido del análisis aquellos pacientes intervenidos vía laparoscópica por otras causas de OIA como neoplasia digestiva primaria o recidiva peritoneal de una neoplasia previa conocida, enteritis actínica, íleo biliar, impactación de cuerpo extraño o bezoar, invaginación intestinal, así como aquellos que presentaron una hernia incisional o de la región inguino-crural incarceradas.
Se registraron los datos demográficos de edad, género, American Society of Anesthesiologists Class (ASA), historia médico-quirúrgica previa, presentación clínica y radiológica, resultados de la cirugía (hallazgos, procedimiento, tiempo quirúrgico) razones de conversión y complicaciones, día de inicio de la dieta, complicaciones perioperatorias, días de ingreso y mortalidad.
La estrategia quirúrgica (colocación del paciente, ubicación del monitor y disposición secuencial de la colocación de los trocares) se adecuó según las características de cada paciente, siendo los factores más determinantes para ello el lugar de sospecha de la localización de la causa oclusiva y el número y tipo de incisiones previas abdominales del paciente, de modo que el primer trocar se colocó en zonas alejadas de las incisiones previas. En todos los casos menos uno, la técnica de elección de realización del neumoperitoneo fue mediante la colocación de un trocar de Hasson. La óptica de visión utilizada fue de 30° y en ningún caso se superó una presión intraabdominal de neumoperitoneo de 12mmHg. En caso de ser necesaria una resección intestinal se optó en todos los casos en realizar una incisión de asistencia que se consideró como conversión a cirugía abierta independientemente de su tamaño. Se consideró que el cirujano era experto en cirugía laparoscópica avanzada si había realizado al menos 50 procedimientos complejos distintos de los simples habituales (colecistectomía y apendicetomía).
El análisis estadístico para comparar las medias entre los grupos laparoscopia y conversión se ha realizado empleando el test no paramétrico de la U de Mann-Whitney para las variables continuas y de la Chi-cuadrado para las cualitativas.
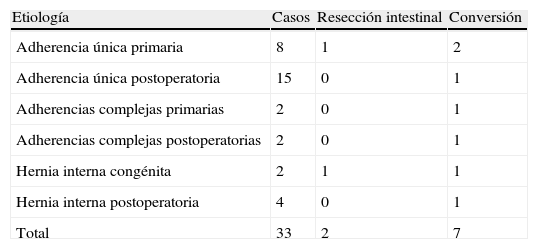
ResultadosHasta mayo de 2012 se han incluido un total de 33 pacientes intervenidos de OAID vía laparoscópica por adherencias o hernia interna, de un total de 138 operados de OAID (24%). Se trataba de 18 hombres y 15 mujeres con una edad media de 61,1±17,6 (29-88) años. Según la clasificación ASA, 4, 21, 7 y un casos fueron grados i, ii, iii y iv, respectivamente. En todos los casos se había realizado una TC abdomen preoperatoria que había sido diagnóstica de OAID. En la tabla 1 se muestran las causas específicas de OAID, los casos que requirieron resección intestinal y las conversiones a laparotomía. La tasa de conversión global fue del 21%. Doce pacientes (36%) no tenían antecedentes de cirugía previa. De los pacientes con antecedentes de cirugía previa, 14 habían sido operados únicamente una vez, 2, 2 veces, 4, 3 veces y uno en 6 ocasiones. De los 4 casos operados por hernia interna postoperatoria, en 3 casos la cirugía previa había sido un by-pass gástrico laparoscópico y en un caso una hepático-yeyunostomía. En 24 casos había al menos un cirujano experto en cirugía laparoscópica avanzada durante la intervención.
Causas de la obstrucción intestinal según hallazgos intraoperatorios, necesidad de realizar resección intestinal y conversiones a cirugía abierta
| Etiología | Casos | Resección intestinal | Conversión |
| Adherencia única primaria | 8 | 1 | 2 |
| Adherencia única postoperatoria | 15 | 0 | 1 |
| Adherencias complejas primarias | 2 | 0 | 1 |
| Adherencias complejas postoperatorias | 2 | 0 | 1 |
| Hernia interna congénita | 2 | 1 | 1 |
| Hernia interna postoperatoria | 4 | 0 | 1 |
| Total | 33 | 2 | 7 |
Las causas de conversión fueron (tabla 1): 2 casos por isquemia intestinal que requirió resección intestinal, 2 casos por causa no identificable (adherencia única), 2 casos por adherencias complejas (en una de ellas se produjo durante las maniobras de exploración la única perforación intestinal de la serie) y un caso por hemorragia de pared abdominal en un orificio de trocar. En la tabla 2 se muestran los resultados del tiempo operatorio, del día de inicio de la ingesta oral y de la estancia postoperatoria, tanto del conjunto de pacientes como desglosado en los grupos totalmente laparoscópico y el de conversión. En el postoperatorio se presentaron complicaciones leves (Clavien-Dindo I/II) en 5 pacientes: 3 infecciones de herida (2 de trocar de laparoscopia y una de incisión de conversión), una infección orina (laparoscopia) y un íleo paralítico (conversión). Dos pacientes del grupo de conversión presentaron complicaciones graves (Clavien III-V): un paciente un absceso pélvico que requirió drenaje quirúrgico y una paciente falleció después de ser operada el 37.° día postoperatorio por un hemoperitoneo masivo secundario a una paracentesis en el transcurso de un postoperatorio tórpido por complicaciones no relacionadas con la técnica quirúrgica (insuficiencia renal grave e infección respiratoria).
Resultados globales y diferencias entre los grupos laparoscopia y conversión en cuanto a tiempo operatorio, complicaciones, días de inicio de la ingesta oral y estancia postoperatoria
| Laparoscopia | Conversión | p | Total | |
| Tiempo operatorio (min) | 72±30 | 123±63 | 0,03 | 83±44 |
| Complicaciones (Clavien-Dindo) | 3 (11,5%) | 4 (57%) | 0,001 | 7 (21,2%) |
| i | 1 | 0 | 1 | |
| ii | 2 | 2 | 4 | |
| iii | 0 | 1 | 1 | |
| v | 0 | 1 | 1 | |
| Día inicio ingesta oral | 1,8±0,9 | 5,7±3,3 | <0,001 | 2,6±2,3 |
| Estancia postoperatoria (días) | 4,7±2,5 | 19,4±21 | 0,002 | 7,8±11,2 |
De los 105 pacientes operados vía abierta, 22 requirieron resección intestinal (21%). La mortalidad fue del 8,5% (9/105), siendo respectivamente del 9,1% (2/22) y 8,4% (7/83) si habían requerido o no resección intestinal. La estancia media de los pacientes operados vía abierta fue de 16,9 días.
DiscusiónEl abordaje laparoscópico ha sido cada vez más utilizado en el manejo de la OAID desde que Bastug12 publicara por primera vez la sección de una brida única mediante esta vía en 1991. No obstante, la realidad de la práctica diaria es que, a pesar que en distintas series se ha demostrado que el abordaje laparoscópico es seguro y eficaz en casos seleccionados1,9,13, que la tasa de conversión es relativamente baja9–10, y que los pacientes se benefician de una menor estancia hospitalaria, menor dolor postoperatorio y, especialmente, de una menor morbilidad postoperatoria3,14 y reducción en la formación de posibles nuevas adherencias postoperatorias15–18, todavía es un porcentaje bajo el número de pacientes que se intervienen por esta vía10. Los motivos de ello son claros: dificultad en el manejo y manipulación de las asas intestinales que en estos casos están distendidas y repletas de líquido; supuesto riesgo de perforación por la manipulación de las mismas por la mayor friabilidad de sus paredes; y dificultad en conseguir un adecuado campo de visión quirúrgica al haber menos espacio de trabajo. A pesar de ello, la creciente experiencia en cirugía laparoscópica en todos los campos y la mejoría del instrumental quirúrgico ha ido aumentando el porcentaje de casos tratados por esta vía1,8,9.
No existen guías de consenso específicas sobre las indicaciones del abordaje laparoscópico en la OAID y no se ha publicado hasta la fecha ningún estudio prospectivo y randomizado que compare el abordaje laparoscópico con el convencional1,8. La mayoría de los estudios disponibles son unicéntricos y únicamente 3 recogen una experiencia superior a 100 casos9,19,20. Algunos autores3,14 han publicado estudios comparativos retrospectivos de casos-control pareados. La mayoría de guías de consenso en el uso del abordaje laparoscópico en cirugía de urgencias muestran recomendaciones grados B y C para la OAID21–23. Teniendo en cuenta estas carencias, algunos trabajos y artículos de revisión24–26 proponen una serie de recomendaciones para la elección del abordaje laparoscópico basadas en una cuidadosa selección de los pacientes: a) historia previa de menos de 2 laparotomías, dado que por encima de ello la tasa de conversión aumenta del 37 al 56%19; b) menos de 24 horas de evolución desde el inicio de los síntomas y ausencia de signos de peritonitis y/o sepsis; c) oclusiones incompletas; d) antecedentes de cirugía previa limitada a un único cuadrante del abdomen; e) distensión moderada de las asas intestinales; f) diagnóstico preoperatorio de certeza, basado en los hallazgos de una TC, tanto de la causa oclusiva, siendo las más favorables la brida única y las hernias internas, como de la localización de estas.
La tasa de conversión publicada en los casos de abordaje laparoscópico en la OAID oscila del 7 al 45%2,4,10. O’Connor et al.8, en una revisión de la literatura que incluye 29 series y más de 2.000 casos, muestran una tasa global de conversión del 36%, si bien en casos de brida única esta se reduce al 27%. Atribuimos como principal factor de la baja tasa de conversión de nuestra serie a que en el 72% de los casos había un cirujano experto en laparoscopia avanzada en la intervención. Según si la intervención fue realizada o no por un cirujano experto en laparoscopia avanzada la tasa de conversión fue del 12,5 o 44,4%, respectivamente. Aunque se podría atribuir ello a una exquisita selección de los casos, no lo consideramos así dado que el cirujano que más intervenciones realizó de la serie (19/33), en el mismo período de tiempo no operó ningún caso por laparotomía por OAID según las condiciones de los criterios de selección y exclusión. La tasa de conversión específica para este cirujano fue del 10,5% (2/19). Estos datos confirman las conclusiones sugeridas por otros autores que consideran la experiencia del cirujano en cirugía laparoscópica como uno de los factores clave de éxito de mayor peso8.
El aumento de la tasa de conversión se ha relacionado con una mayor morbimortalidad9,14,27. También en nuestra serie hemos constatado este hecho, si bien no lo atribuimos a factores dependientes directamente del abordaje quirúrgico, sino de la gravedad intrínseca del proceso y condiciones médicas del paciente. Las causas que frecuentemente se describen como factores de riesgo de conversión8–9: adherencias firmes, no visualización del lugar de la obstrucción, complicaciones intraoperatorias (fundamentalmente perforación intestinal) y la necesidad de realizar una laparotomía de asistencia para resecciones intestinales, son las mismas que hemos encontrado nosotros. En este sentido, nos adherimos a las recomendaciones de no demorar la conversión en caso de no poder visualizar correctamente la causa de la oclusión o ante la prolongada manipulación de las asas en casos de adherencias complejas.
El tratamiento quirúrgico convencional por laparotomía de la OAID está asociado a una elevada morbilidad y una estancia postoperatoria prolongada. Wullstein et al.14, en su estudio comparativo entre el abordaje laparoscópico y el convencional, obtuvieron diferencias significativas en favor del laparoscópico en una menor tasa de complicaciones postoperatorias (19 vs 40%), mayor rapidez en la recuperación del peristaltismo (3,5 vs 4,4 día) y acortamiento de la estancia postoperatoria (11,3 vs 18,1 días). Khaikin et al.3, en un estudio similar, reprodujeron los mismos resultados. En su estudio poblacional observacional sobre la OAID tratada mediante abordaje abierto, Kössi et al.6 obtuvieron una estancia postoperatoria de 11 días, siendo el tiempo operatorio medio de 79 minutos. En nuestra serie, el tiempo operatorio global, incluidos los casos de conversión, fue equiparable a este, mientras que la tasa de complicaciones postoperatorias, el día de inicio de la dieta oral y estancia postoperatoria han sido considerablemente menores que a los reportados en la vía abierta (tabla 2). Aunque los resultados que hemos obtenido son significativamente mejores en el grupo laparoscópico respecto al de conversión, no los creemos comparables dado los pacientes del grupo conversión presentaron mayor gravedad clínica (las 2 resecciones intestinales por isquemia asociada fueron de este grupo), así como una probable mayor complejidad técnica (bridas complejas).
En conclusión, el abordaje laparoscópico en el tratamiento quirúrgico de la OAID por adherencias y hernias internas no solo parece seguro y factible en un alto porcentaje de casos, sino que, comparado con los resultados publicados para el abordaje abierto, parece presentar incluso mejores resultados. La cuidadosa selección de los pacientes y experiencia del cirujano son factores cruciales en obtener una baja tasa de conversión y éxito. A falta de estudios prospectivos y randomizados, difíciles de realizar por la variabilidad de la patología a tratar y ámbito de actuación, consideramos que el uso del abordaje laparoscópico está plenamente justificado en el tratamiento de la OAID, toda vez que se ha demostrado su seguridad, utilidad y beneficios.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.