El traumatismo pancreático es infrecuente, representa el 1-4% de las lesiones traumáticas abdominales graves1. Se ocasiona habitualmente por contusiones abdominales, compresión anterior directa o traumatismos de alta energía donde se produce una desaceleración importante, y menos frecuentemente por lesiones penetrantes. La prueba de elección para su diagnóstico es la TC abdominal con contraste, la cual tiene una sensibilidad y especificidad del 85% para detectar lesiones pancreáticas2,3. Aun así, esta tiende a infradiagnosticar este tipo de lesión y no es útil para evaluar la integridad del ducto pancreático. Para su evaluación se debe realizar una colangio-RM o eventualmente una colangiopancreatografía retrógrada endoscópica (CPRE) que evidencie si existe fuga de contraste4,5.
Las complicaciones más frecuentes del traumatismo pancreático son: hemoperitoneo, pancreatitis, fístula pancreática, pseudoquiste, absceso intraabdominal, estenosis ductal y pseudoaneurisma de la esplénica, entre otros3.
Las lesiones pancreáticas se pueden asociar a lesiones de otros órganos, especialmente el duodeno1,5 y el bazo, y están localizadas más frecuentemente en el cuerpo/cola5. Existen varias clasificaciones de traumatismos pancreáticos, siendo la más conocida la de la American Association for the Surgery of Trauma6.
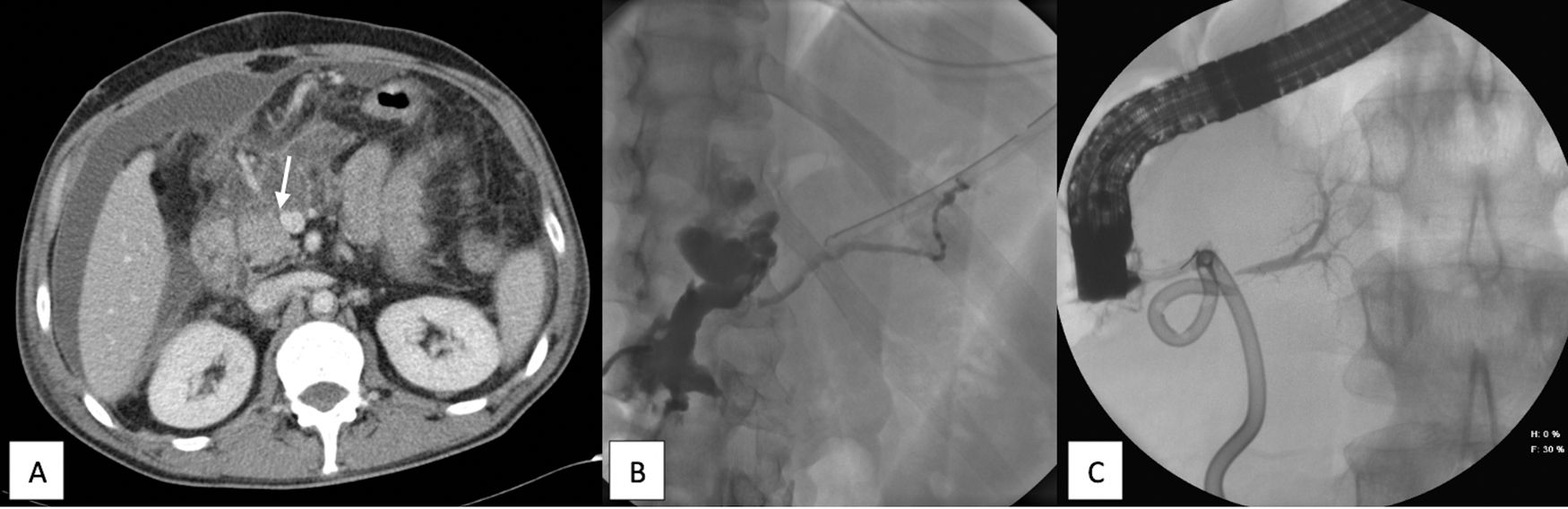
Describimos el caso de un paciente de 48 años que presenta diversas heridas incisas a nivel abdominal, en hipocondrio derecho, por agresión con arma blanca. A su llegada a urgencias está hemodinámicamente inestable por lo que se decide cirugía emergente, identificando hemoperitoneo abundante por hemorragia de la arteria gastroepiploica derecha y una laceración hepática. A los 10 días de la intervención presenta dolor abdominal, fiebre y tendencia a la taquicardia realizándose una TC abdominal, objetivando una colección periduodenal con abundante líquido libre (fig. 1A). Se obtiene muestra del líquido, cuyo análisis bioquímico demuestra amilasas>12.000U/l, y se coloca drenaje (pigtail) para drenar la colección. Se realiza una colangio-RM, evidenciando dos colecciones (la mayor de 14cm, caudal al cuello pancreático) sin alteraciones aparentes en la vía biliar ni el páncreas, y se indica una CPRE sin éxito, por compresión duodenal.
A) TC abdominal con contraste intravenoso. Colección periduodenal y líquido libre intraabdominal. La flecha muestra el cuello pancreático, lugar más probable donde se produjo la lesión. B) Fistulografía. Se rellena la colección y el conducto de Wirsung distal (páncreas dorsal). C) CPRE. Opacificación del conducto pancreático correspondiente al páncreas ventral sin comunicación con el páncreas dorsal. No existe extravasación de contraste.
A las 5 semanas se reinterviene por sepsis de origen abdominal, observando una colección periduodenal y líquido libre sin otros hallazgos, dejando drenajes aspirativos. En el postoperatorio precoz se evidencia un débito por los drenajes de unos 300cc de líquido marronáceo con determinación de amilasas muy elevadas. Una fistulografía 2 meses después de la primera cirugía visualiza el conducto de Wirsung distal (fig. 1B).
Posteriormente presenta un cuadro séptico asociado a una colección retrogástrica evidenciada por TC, que se trata con antibioterapia y colocación de pigtail con salida de líquido pancreático purulento. Se realiza CPRE opacificándose únicamente la parte proximal del conducto pancreático, correspondiente al páncreas ventral, sin continuidad con el páncreas dorsal ni extravasación de contraste (sugiriendo un páncreas divisum) (fig. 1C).
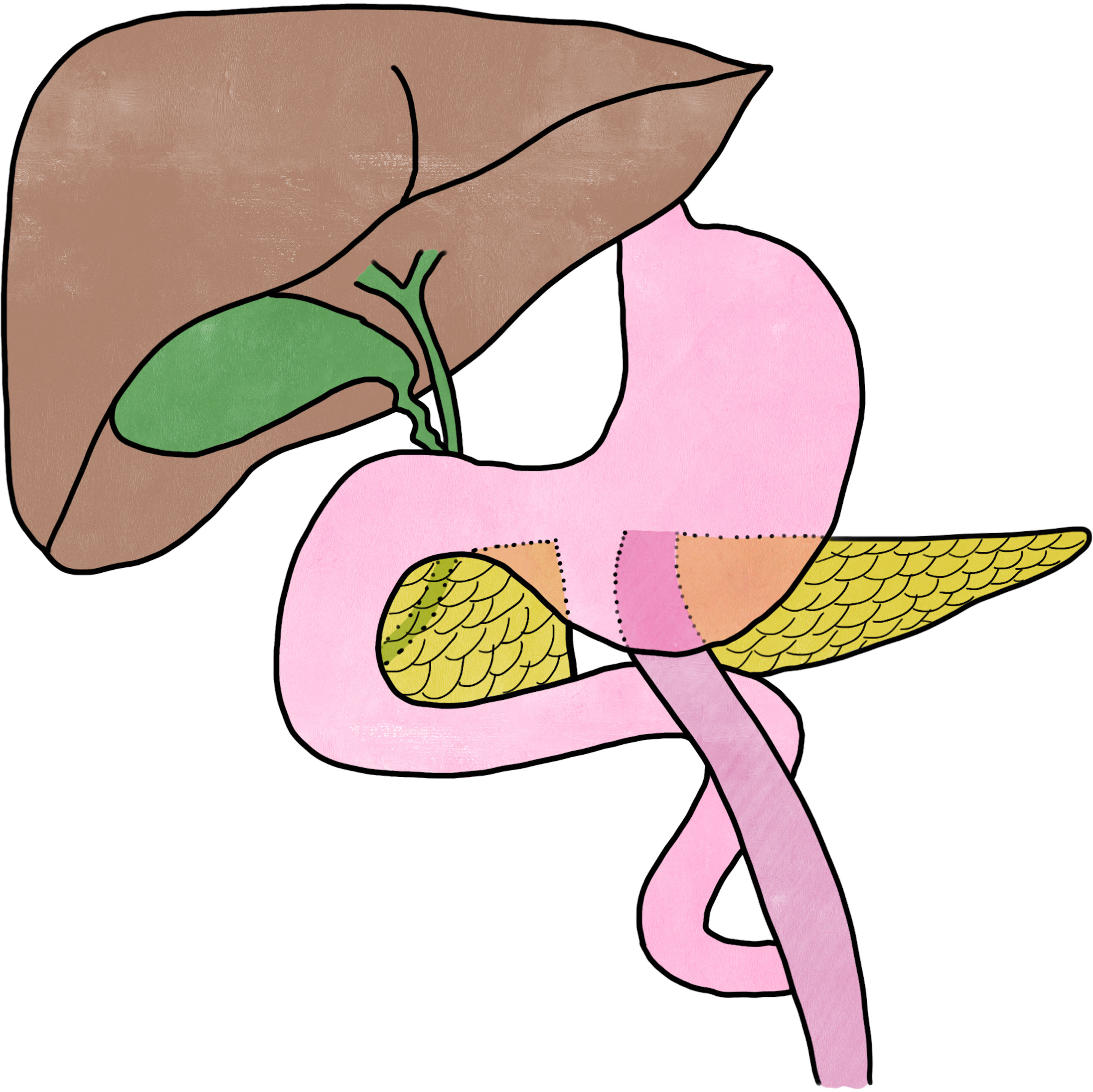
En TC posteriores existe estabilidad radiológica, con salida de unos 400cc diarios de líquido pancreático claro a través del drenaje. Debido a que a pesar del tratamiento conservador persiste la fístula pancreática, se decide cirugía electiva a los 5 meses del ingreso. Se secciona el cuello pancreático donde se sospecha el origen de la fístula. Se sutura el páncreas proximal y se realiza una pancreaticoyeyunostomía término-lateral ductomucosa en Y de Roux (fig. 2).
El paciente presentó una colección perianastomótica que requirió colocación de un nuevo pigtail y una infección de la herida quirúrgica (crecimiento de Escherichia coli). Mejoría posterior siendo alta a los 6 meses de la agresión. En el seguimiento al año el paciente se encuentra totalmente asintomático, con buena ingesta oral y buen control glucémico.
Las lesiones pancreáticas traumáticas, a diferencia de las hepáticas o esplénicas, suponen un reto para su diagnóstico. El retraso en el diagnóstico puede conllevar un aumento de la morbimortalidad, pudiendo llegar esta última al 34%5. Uno de los factores determinantes para decidir el tratamiento y prever posibles complicaciones es la integridad del ducto pancreático3,5,7, además de la extensión del daño parenquimatoso, la localización de la lesión, la estabilidad del paciente y la presencia de otras lesiones.
En casos donde el paciente esté hemodinámicamente estable y se demuestre que el ducto pancreático principal está íntegro, se puede realizar tratamiento conservador. En pacientes hemodinámicamente inestables se debe realizar cirugía de control de daños7.
El tratamiento quirúrgico de estas lesiones es muy variable. Puede requerir simplemente la colocación de drenajes en caso de contusión y/o laceración, realizar una pancreatectomía distal en secciones completas de la cola del páncreas y, en casos muy seleccionados (y de manera anecdótica) con lesiones que afecten a la cabeza pancreática o al colédoco intrapancreático, está descrita la realización de una duodenopancreatectomía cefálica en dos tiempos4,7. La colocación de stents en el ducto pancreático mediante CPRE en casos seleccionados, evitando así la pancreatectomía distal, también se ha descrito4,8. Si existe lesión del ducto pancreático y se realiza drenaje sin resección pancreática la incidencia de fístula pancreática persistente es muy elevada9, excepto en casos donde se realice una pancreático-enterostomía10.
En el caso expuesto el paciente presenta una fístula pancreática persistente por lesión ductal a nivel del cuello del páncreas. Se opta por realizar una pancreaticoyeyunostomía en Y de Roux cerrando la sección del páncreas proximal. Esta técnica permite preservar el parénquima pancreático evitando que el paciente desarrolle una insuficiencia pancreática exocrina y diabetes mellitus, pero conlleva una mayor dificultad técnica y más complejidad postoperatoria con posibilidad de eventos adversos graves.