La morbimortalidad tras la cirugía bariátrica varía según las características de los pacientes y las comorbilidades asociadas. El objetivo de este estudio fue evaluar la posible utilidad de la escala Obesity sugery mortality risk score (OS-MRS) para prever el riesgo de complicaciones postoperatorias tras cirugía bariátrica.
MétodosEstudio retrospectivo de una serie prospectiva de pacientes intervenidos de cirugía bariátrica a los que se aplicó antes de la operación la escala OS-MRS. Se clasificaron las complicaciones postoperatorias siguiendo la propuesta de Dindo-Clavien. Se analizó la relación entre las categorías de la escala OS-MRS: A) bajo riesgo; B) riesgo intermedio y C) riesgo elevado, y la presencia de complicaciones.
ResultadosEntre mayo del 2008 y junio del 2012 se incluyó a 198 pacientes (85 [42,9%] a los que se realizó un bypass gástrico y 113 [57,1%] con una gastrectomía vertical). Utilizando la escala OS-MRS, 124 pacientes se clasificaron como clase A (62,6%), 70 como clase B (35,4%) y 4 como clase C (2%). La tasa de morbilidad global fue del 12,6% (25 pacientes). Se demostró una asociación significativa entre la escala OS-MRS y la tasa de complicaciones (7,3, 20 y 50%, respectivamente; p = 0,004). El bypass gástrico se asociaba a mayor número de complicaciones que la gastrectomía vertical (p=0,007). En el análisis multivariado, la escala OS-MRS y la técnica quirúrgica fueron los únicos factores con valor predictivo.
ConclusionesLa escala OS-MRS es una herramienta útil para predecir el riesgo de complicaciones y puede orientar a la hora de escoger el tipo de cirugía bariátrica.
Morbimortality after bariatric surgery varies according to patient characteristics and associated comorbidities. The aim of this study was to evaluate the usefulness of the Obesity sugery mortality risk score scale (OS-MRS) to predict the risk of postoperative complications after bariatric surgery.
MethodsA retrospective study was performed of a prospective series of patients undergoing bariatric surgery in which the OS-MRS scale was applied preoperatively. Postoperative complications were classified as proposed by Dindo-Clavien. We analyzed the relationship between the categories of OS-MRS scale: A) low risk, B) intermediate risk, and C) high risk and the presence of complications.
ResultsBetween May 2008 and June 2012, 198 patients were included (85 [42.9%] after gastric bypass and 113 [57.1%] after sleeve gastrectomy). Using the OS-MRS scale, 124 patients were classified as class A (62.6%), 70 as class B (35.4%) and 4 as class C (2%). The overall morbidity rate was 12.6% (25 patients). A significant association between OS-MRS scale and rate of complications (7.3, 20 and 50%, respectively, P=.004) was demonstrated. The gastric bypass was associated with a higher complication rate than sleeve gastrectomy (P=.007). In multivariate analysis, OS-MRS scale and surgical technique were the only significant predictive factors.
ConclusionsThe OS-MRS scale is a useful tool to predict the risk of complications and can be used as a guide when choosing the type of bariatric surgery.
La laparoscopia ha revolucionado el mundo de la cirugía bariátrica. Los estudios hasta hoy disponibles demuestran múltiples ventajas de este tipo de abordaje en comparación con la cirugía abierta1,2. Pese a ello, la cirugía bariátrica por vía laparoscópica sigue asociándose a complicaciones postoperatorias y mortalidad.
Los diferentes grados de obesidad y las comorbilidades que presentan los pacientes que van a ser intervenidos mediante cirugía bariátrica hacen que sea difícil comparar las tasas de morbimortalidad que aparecen en la literatura. Disponer de una escala validada que estimase el riesgo quirúrgico podría, por una parte, ofrecer una información fidedigna e individualizada a los pacientes que serán operados mediante cirugía de la obesidad y, por otra, identificar preoperatoriamente a aquellos con alto riesgo de morbimortalidad, circunstancia que ayudaría a optimizar el tratamiento pre- y perioperatorio y quizá a escoger el tipo de procedimiento quirúrgico más apropiado para cada paciente.
En un esfuerzo para mejorar la información de los pacientes que serán intervenidos mediante cirugía bariátrica, se han elaborado diferentes escalas con el objetivo de estimar el riesgo de mortalidad. En el año 2007, DeMaria et al. propusieron y validaron, en un estudio multicéntrico, la escala Obesity surgery mortality risk score (OS-MRS) en los pacientes a los que se había realizado un bypass gástrico3,4. Posteriormente, la misma escala fue utilizada por Efthimiou5 y Thomas6 con el mismo objetivo. En el año 2011, Sarela7 extendió el uso de esa escala para estimar la morbilidad y la aplicó también a otras técnicas utilizadas en cirugía bariátrica. Otros autores han propuesto también sus propios sistemas de puntuación para predecir morbilidad postoperatoria8,9.
El objetivo de este estudio fue evaluar la posible utilidad de la escala OS-MRS para predecir el riesgo de complicaciones postoperatorias en los pacientes con obesidad mórbida tratados con 2 técnicas de cirugía bariátrica por vía laparoscópica.
Pacientes y métodosEstudio retrospectivo de una serie prospectiva y consecutiva de pacientes intervenidos de cirugía bariátrica laparoscópica en la Unidad de Cirugía Bariátrica y Metabólica del Hospital del Mar (Barcelona), entre mayo del 2008 y julio del 2012. En nuestro centro se realizan 2 tipos de procedimientos en cirugía bariátrica: la gastrectomía vertical laparoscópica (GVL) y el bypass gástrico laparoscópico (BGL). La valoración preoperatoria de todos los pacientes fue multidisciplinaria (Servicios de Cirugía, Endocrinología, Psiquiatría, Anestesia y Unidad de Nutrición) y los criterios de inclusión utilizados son los propuestos por el National Institute of Health en 199110.
La GVL se indicó en pacientes con: a) un índice de masa corporal (IMC) entre 35 y 39,9kg/m2 con comorbilidades asociadas; b) con IMC ≥ 50kg/m2; c) en pacientes jóvenes con edades comprendidas entre los 18-25 años o d) pacientes ≥ 55 años. Para la BGL los criterios fueron: a) un IMC entre 40-50kg/m2; b) edad entre 25-55 años y c) pacientes con enfermedad por reflujo gastroesofágico grave o esófago de Barrett.
En todos los pacientes se dispuso de las siguientes variables: edad, sexo, peso preoperatorio, IMC, índice de riesgo propuesto por la American Society of Anesthesiology (ASA), comorbilidades mayores (diabetes mellitus tipo 2 [DM2], síndrome de apnea obstructiva del sueño [SAOS], hipertensión arterial [HTA], cardiopatía, dislipidemia, riesgo aumentado de tromboembolia pulmonar [TEP]), así como un detalle pormenorizado de las complicaciones acaecidas en el curso postoperatorio inmediato. Siguiendo definiciones ampliamente aceptadas se consideró la presencia de DM2 cuando el paciente presentó glucemias basales ≥ 110mg/dl o recibía medicación; SAOS cuando el índice apnea-hipopnea fue ≥ 5 episodios/hora en una polisomnografía nocturna; HTA si la presión arterial sistólica era ≥ 160mm Hg o la presión arterial diastólica estaba ≥ 95mm Hg; cardiopatía cuando se recogían antecedentes de enfermedad cardiológica de cualquier etiología (hipertensiva, isquémica, congénita, etc.); dislipidemia cuando los niveles de triglicéridos eran ≥ 150mg/dl o colesterol HDL < 35mg/dl (varón) o < 40mg/dl (mujer); riesgo aumentado de TEP si existía historia previa de TEP o trombosis venosa profunda (TVP), hipoventilación (pCO2 ≥ 45mm Hg), diagnóstico de hipertensión pulmonar o presencia de filtro de vena cava inferior. Además, a partir de la presencia o ausencia de HTA, sexo masculino, edad ≥ 45 años, IMC ≥ 50kg/m2 y presencia de factores predisponentes para TEP se calculó el índice OS-MRS y se clasificó a los pacientes en 3 grupos (A, B y C) según la puntuación obtenida (tabla 1).
Factores de riesgo, puntuación y clasificación utilizada por la escala Obesity surgery mortality risk score (OS-MRS)
| Factor de riesgo | Puntos |
| Hipertensión arterial | 1 |
| Edad > 45 años | 1 |
| Sexo masculino | 1 |
| Índice de masa corporal ≥ 50 kg/m2 | 1 |
| Factores de riesgo de tromboembolismo pulmonar* | 1 |
| Grupo de riesgo | Puntuación | Mortalidad postoperatoria |
| A (riesgo bajo) | 0-1 | 0,3 |
| B (riesgo moderado) | 2-3 | 1,7 |
| C (riesgo alto) | 4-5 | 3,2 |
Todos los pacientes fueron intervenidos por el mismo cirujano y por el mismo equipo quirúrgico con una técnica estandarizada11–16. De forma resumida, en el BGL se creó un reservorio gástrico subcardial de 20-30ml con un asa alimentaria en Y de Roux de 150cm de longitud, antecólica y antegástrica, con exclusión de los primeros 50cm de yeyuno. En la GVL se inició la transección gástrica 5cm por encima del píloro con un tutor de 36 F. En todos ellos se siguió una vía clínica específicamente diseñada para la cirugía bariátrica en la que destaca el ingreso del paciente un día previo a la cirugía para la preparación preoperatoria y, en el postoperatorio, el inicio de la ingesta hídrica y la deambulación al 1.er día y el alta hospitalaria al 3.er día tras la retirada de los drenajes intraabdominales.
Las complicaciones postoperatorias en los primeros 30 días se clasificaron de acuerdo con la propuesta de Dindo-Clavien17 en menores (grados I y II) y mayores (grados IIIa, IIIb, IVa, IVb y V).
Análisis estadísticoPara el análisis estadístico se utilizó el paquete estadístico SPSS versión 19 (IBM Corp., Chicago, EE. UU.). Se aplicaron la prueba de Chi-cuadrado o test exacto de Fisher para analizar la asociación entre los factores de riesgo, tipo de operación y desarrollo de complicaciones. Se utilizó el análisis de regresión logística binario para analizar la influencia de las clases OS-MRS y del tipo de intervención quirúrgica en el desarrollo de complicaciones.
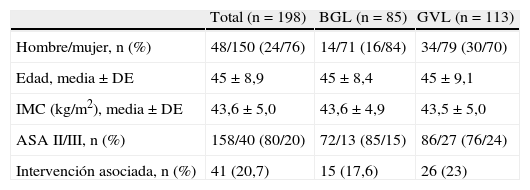
ResultadosSe incluyó a 198 pacientes consecutivos intervenidos por cirugía bariátrica cuyas características demográficas y clínicas se resumen en la tabla 2. El paciente tipo sería uno del sexo femenino, de unos 40 años, con un IMC ligeramente por encima de 43 kg/m2 y un índice de riesgo ASA tipo II. Las 41 intervenciones asociadas fueron 30 colecistectomías, 9 hernioplastias umbilicales, una colecistectomía más hernioplastia umbilical y un cierre de pilares diafragmáticos.
Características demográficas y clínicas de la muestra global y por procedimiento quirúrgico
| Total (n=198) | BGL (n=85) | GVL (n=113) | |
| Hombre/mujer, n (%) | 48/150 (24/76) | 14/71 (16/84) | 34/79 (30/70) |
| Edad, media ± DE | 45 ± 8,9 | 45 ± 8,4 | 45 ± 9,1 |
| IMC (kg/m2), media ± DE | 43,6 ± 5,0 | 43,6 ± 4,9 | 43,5 ± 5,0 |
| ASA II/III, n (%) | 158/40 (80/20) | 72/13 (85/15) | 86/27 (76/24) |
| Intervención asociada, n (%) | 41 (20,7) | 15 (17,6) | 26 (23) |
ASA: índice de riesgo según la American Society of Anesthesiology; BGL: bypass gástrico laparoscópico; GVL: gastrectomía vertical laparoscópica; IMC: índice de masa corporal.
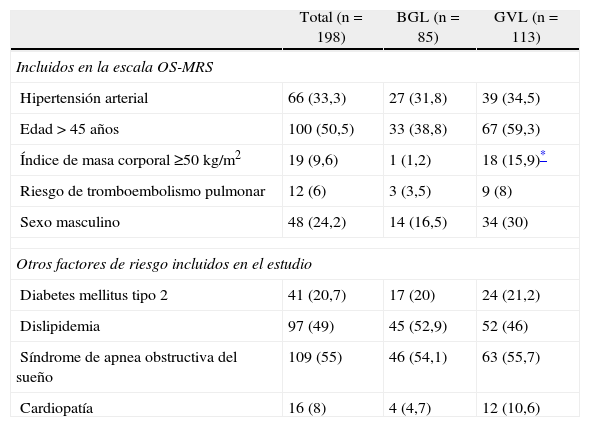
La prevalencia de cada uno de los factores de riesgo analizados, incluidos o no en la escala OS-MRS, queda recogida en la tabla 3 para la globalidad de la serie y según la técnica quirúrgica utilizada. A excepción del número y porcentaje de pacientes con IMC ≥ 50 kg/m2 que, como era de esperar por los criterios de selección, es significativamente superior en los pacientes tratados con GVL, no existen diferencias entre las 2 poblaciones.
Prevalencia global de los factores de riesgo quirúrgicos analizados en este estudio y en los subgrupos de pacientes con bypass gástricos o gastrectomía vertical laparoscópicos
| Total (n=198) | BGL (n=85) | GVL (n=113) | |
| Incluidos en la escala OS-MRS | |||
| Hipertensión arterial | 66 (33,3) | 27 (31,8) | 39 (34,5) |
| Edad > 45 años | 100 (50,5) | 33 (38,8) | 67 (59,3) |
| Índice de masa corporal ≥50 kg/m2 | 19 (9,6) | 1 (1,2) | 18 (15,9)* |
| Riesgo de tromboembolismo pulmonar | 12 (6) | 3 (3,5) | 9 (8) |
| Sexo masculino | 48 (24,2) | 14 (16,5) | 34 (30) |
| Otros factores de riesgo incluidos en el estudio | |||
| Diabetes mellitus tipo 2 | 41 (20,7) | 17 (20) | 24 (21,2) |
| Dislipidemia | 97 (49) | 45 (52,9) | 52 (46) |
| Síndrome de apnea obstructiva del sueño | 109 (55) | 46 (54,1) | 63 (55,7) |
| Cardiopatía | 16 (8) | 4 (4,7) | 12 (10,6) |
BGL: bypass gástrico laparoscópico; GVL: gastrectomía vertical laparoscópica.
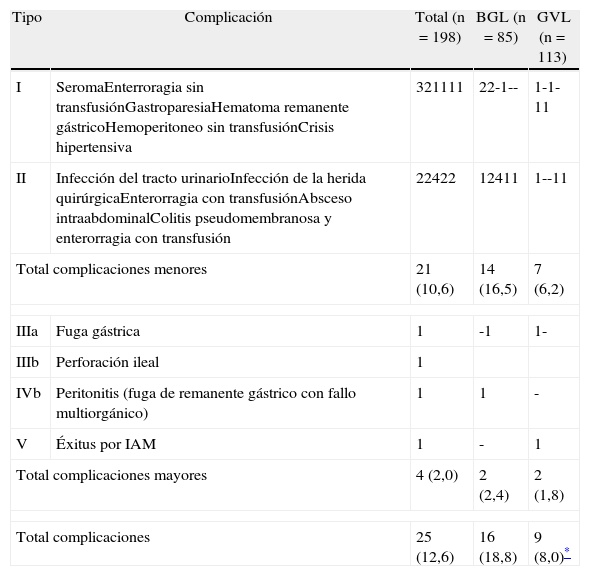
Veinticinco pacientes de la serie (12,6%) presentaron algún tipo de complicación durante los 30 días siguientes a la intervención quirúrgica. En la tabla 4 se pormenorizan de acuerdo con la clasificación de Dindo-Clavien. Falleció un paciente por una hipoxia cerebral a los 45 días de la intervención quirúrgica tras sufrir un infarto agudo de miocardio en el segundo día del curso postoperatorio. Tres pacientes precisaron una reintervención quirúrgica (2 en el grupo de BGL y 1 en el de GVL) para tratar sus complicaciones. La tasa de complicaciones fue significativamente mayor en los pacientes a los que se realizó un BGL en comparación con aquellos a los que se realizó una GVL (18,8% vs. 8%, respectivamente; p=0,007).
Complicaciones postoperatorias clasificadas según la propuesta de Dindo-Clavien para la globalidad de la serie y según el procedimiento quirúrgico efectuado
| Tipo | Complicación | Total (n=198) | BGL (n=85) | GVL (n=113) |
| I | SeromaEnterroragia sin transfusiónGastroparesiaHematoma remanente gástricoHemoperitoneo sin transfusiónCrisis hipertensiva | 321111 | 22-1-- | 1-1-11 |
| II | Infección del tracto urinarioInfección de la herida quirúrgicaEnterorragia con transfusiónAbsceso intraabdominalColitis pseudomembranosa y enterorragia con transfusión | 22422 | 12411 | 1--11 |
| Total complicaciones menores | 21 (10,6) | 14 (16,5) | 7 (6,2) | |
| IIIa | Fuga gástrica | 1 | -1 | 1- |
| IIIb | Perforación ileal | 1 | ||
| IVb | Peritonitis (fuga de remanente gástrico con fallo multiorgánico) | 1 | 1 | - |
| V | Éxitus por IAM | 1 | - | 1 |
| Total complicaciones mayores | 4 (2,0) | 2 (2,4) | 2 (1,8) | |
| Total complicaciones | 25 (12,6) | 16 (18,8) | 9 (8,0)* | |
BGL: bypass gástrico laparoscópico; GVL: gastrectomía vertical laparoscópica. IAM: infarto agudo de miocardio.
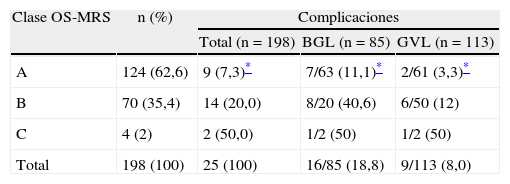
Aplicando el sistema de puntuación propuesto por la escala OS-MRS, quedaron encuadrados 124 pacientes en la clase A (62,6%); 70 en la B (35,4%) y 4 en la C (2%). La tasa de complicaciones fue del 7,3, 20 y 50% respectivamente y hubo una asociación estadísticamente significativa entre la clase OS-MRS y la tasa de complicaciones (p=0,004) (tabla 5). Esta misma asociación se demostró al analizar cada uno de los procedimientos quirúrgicos (p=0,003 para el BGL y p=0,010 para la GVL).
Distribución de los pacientes y tasa de complicaciones según la escala OS-MRS en la globalidad de la serie y según el procedimiento quirúrgico utilizado
| Clase OS-MRS | n (%) | Complicaciones | ||
| Total (n=198) | BGL (n=85) | GVL (n=113) | ||
| A | 124 (62,6) | 9 (7,3)* | 7/63 (11,1)* | 2/61 (3,3)* |
| B | 70 (35,4) | 14 (20,0) | 8/20 (40,6) | 6/50 (12) |
| C | 4 (2) | 2 (50,0) | 1/2 (50) | 1/2 (50) |
| Total | 198 (100) | 25 (100) | 16/85 (18,8) | 9/113 (8,0) |
BGL: bypass gástrico laparoscópico; GVL: gastrectomía vertical laparoscópica.
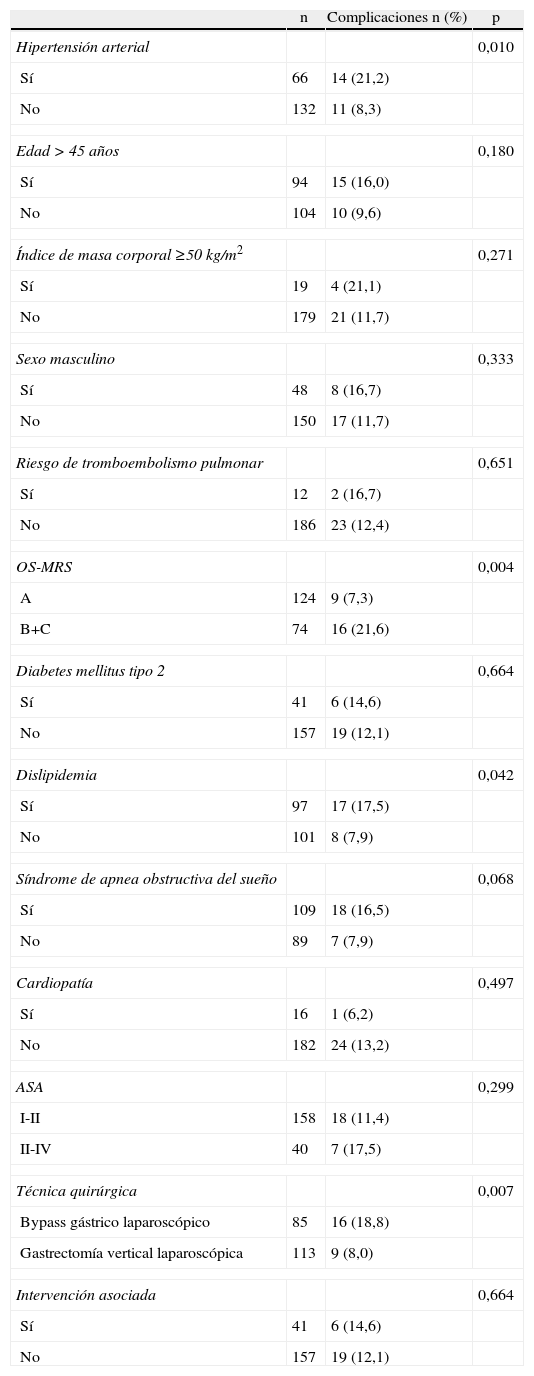
Al analizar de forma individualizada todos los factores de riesgo incluidos en el estudio, se observó que la presencia de HTA (p=0,010), la escala OS-MRS (p=0,004), la dislipidemia (p=0,040) y la realización de un BGL (p=0,007) adquirieron valores estadísticamente significativos en cuanto al desarrollo de complicaciones posquirúrgicas (tabla 6). Por el contrario, la edad > 45 años, el sexo masculino, el IMC ≥ 50kg/m2, el riesgo de desarrollar TVP, la presencia de DM2, SAOS, una cardiopatía, el índice ASA o la necesidad de intervenciones asociadas no se asociaron a un mayor riesgo de complicaciones. En el análisis multivariante únicamente permanecieron como factores con valor predictivo: la escala OS-MRS (IC 95: 2,150-14,772); p=0,0001) y el procedimiento quirúrgico (IC 95: 1,994-14,259; p=0,001).
Análisis de asociación entre los factores de riesgo incluidos en la clasificación OS-MRS de forma independiente y el desarrollo de complicaciones
| n | Complicaciones n (%) | p | |
| Hipertensión arterial | 0,010 | ||
| Sí | 66 | 14 (21,2) | |
| No | 132 | 11 (8,3) | |
| Edad > 45 años | 0,180 | ||
| Sí | 94 | 15 (16,0) | |
| No | 104 | 10 (9,6) | |
| Índice de masa corporal ≥50 kg/m2 | 0,271 | ||
| Sí | 19 | 4 (21,1) | |
| No | 179 | 21 (11,7) | |
| Sexo masculino | 0,333 | ||
| Sí | 48 | 8 (16,7) | |
| No | 150 | 17 (11,7) | |
| Riesgo de tromboembolismo pulmonar | 0,651 | ||
| Sí | 12 | 2 (16,7) | |
| No | 186 | 23 (12,4) | |
| OS-MRS | 0,004 | ||
| A | 124 | 9 (7,3) | |
| B+C | 74 | 16 (21,6) | |
| Diabetes mellitus tipo 2 | 0,664 | ||
| Sí | 41 | 6 (14,6) | |
| No | 157 | 19 (12,1) | |
| Dislipidemia | 0,042 | ||
| Sí | 97 | 17 (17,5) | |
| No | 101 | 8 (7,9) | |
| Síndrome de apnea obstructiva del sueño | 0,068 | ||
| Sí | 109 | 18 (16,5) | |
| No | 89 | 7 (7,9) | |
| Cardiopatía | 0,497 | ||
| Sí | 16 | 1 (6,2) | |
| No | 182 | 24 (13,2) | |
| ASA | 0,299 | ||
| I-II | 158 | 18 (11,4) | |
| II-IV | 40 | 7 (17,5) | |
| Técnica quirúrgica | 0,007 | ||
| Bypass gástrico laparoscópico | 85 | 16 (18,8) | |
| Gastrectomía vertical laparoscópica | 113 | 9 (8,0) | |
| Intervención asociada | 0,664 | ||
| Sí | 41 | 6 (14,6) | |
| No | 157 | 19 (12,1) | |
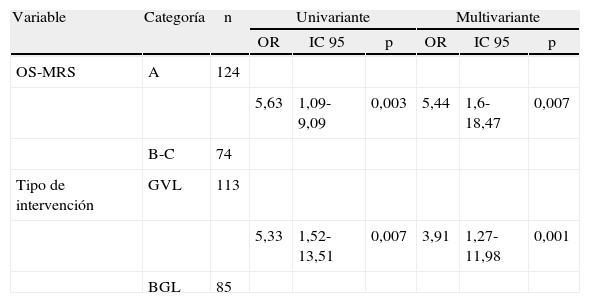
Por ello, y como último paso del estudio, se realizó un análisis de regresión logística binaria univariante entre estos 2 factores (tabla 7). Al comparar los pacientes clasificados como clase A frente a los de las B y C (se agruparon por el bajo tamaño muestral de la clase C), se observó que el riesgo de presentar complicaciones se multiplicaba por 5 (OR: 5,63 con IC 95 [1,09–9,09]) en los pacientes del grupo B-C. Analizando el tipo de cirugía bariátrica, si el paciente era intervenido de un BGL, el riesgo de presentar complicaciones fue también 5 veces mayor que si se realizaba una GVL (OR: 5,33 con IC 95 [1,52-13,51]). Al analizar la influencia de presentar los 2 factores simultáneamente con un análisis bivariante, observamos que la significación estadística persistía.
Análisis univariante y multivariante de factores asociados al desarrollo de complicaciones en cirugía bariátrica
| Variable | Categoría | n | Univariante | Multivariante | ||||
| OR | IC 95 | p | OR | IC 95 | p | |||
| OS-MRS | A | 124 | ||||||
| 5,63 | 1,09-9,09 | 0,003 | 5,44 | 1,6-18,47 | 0,007 | |||
| B-C | 74 | |||||||
| Tipo de intervención | GVL | 113 | ||||||
| 5,33 | 1,52-13,51 | 0,007 | 3,91 | 1,27-11,98 | 0,001 | |||
| BGL | 85 | |||||||
IC: intervalo de confianza; OR: odds ratio.
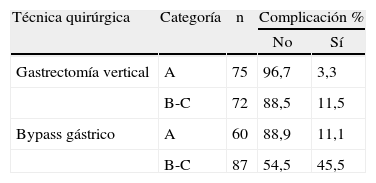
Al relacionar estas 2 variables con la tasa de complicaciones se definen con claridad 3 grupos de pacientes (tabla 8). El primero, con una tasa de complicaciones muy baja, compuesto por los pacientes a los que se realiza una GVL que pertenecen a la clase A. Un segundo grupo, de morbilidad intermedia, en el que se combinan los pacientes a los que se realiza una GVL clasificados como B y C y los pacientes sujetos a un BGL encuadrados en la clase A. Finalmente se define un grupo con una muy elevada tasa de morbilidad constituido por los pacientes a los que se realiza un BGL e incluidos en la clase C.
DiscusiónNuestro trabajo demuestra que la escala OS-MRS es útil para estimar el riesgo de morbilidad en pacientes a los que se ha de realizar una cirugía bariátrica y, sugiere que puede ser también importante para seleccionar los pacientes hacia una técnica u otra en función de la puntuación obtenida.
Los intentos para obtener un método para predecir la morbimortalidad tras la cirugía bariátrica han sido varios. La primera propuesta fue hecha por DeMaria et al.3 en el año 2007, inicialmente limitada a estimar la tasa de mortalidad, validada en este ámbito por el propio autor4 y otros5,6 y luego extendida a la predicción de la morbilidad en el 2011 por Sarela et at.7. Otras propuestas han partido de Flum et al.18 a partir de los resultados del estudio Longitudinal Assessment of Bariatric Surgery (LABS), la de Blackstone et al.8 que proponen la utilización del «metabolic acuity score» o las de Gupta et al.19 y Turner et al.9 desarrolladas a partir de la base de datos National Surgical Quality Improvement Program (NSQIP) del Colegio Americano de Cirujanos. Todas ellas se han construido a partir de poblaciones muy numerosas y han demostrado su capacidad para predecir la posibilidad de desarrollar una complicación. Sin embargo, la definición o la obtención de algunas de las variables incluidas puede dificultar o limitar su aplicabilidad en determinados escenarios.
La gran ventaja de la escala OS-MRS es que se trata de una herramienta muy simple, que utiliza 5 variables clínicas de muy fácil obtención y cuya aplicación e interpretación es muy sencilla. Un inconveniente que podría arrogársele es que fue desarrollada para el análisis de la mortalidad y, de forma particular, para el bypass gástrico3, aunque con posterioridad se haya utilizado en el análisis de la morbilidad7.
De nuestro estudio no puede extraerse información alguna para ratificar esta escala como predictiva de mortalidad, dado que en nuestra serie solo fallece un paciente (tasa de mortalidad 5/1.000) y lo hace 45 días después de la cirugía tras sufrir un infarto agudo de miocardio en el postoperatorio inmediato. Bien es cierto que este paciente pertenecía al grupo C de la escala OS-MRS, grupo en el que en una revisión sistemática reciente que incluyó 6 estudios con 9.382 pacientes atribuye una tasa de mortalidad del 4,3%6. Ese mismo estudio ratifica la utilidad de la escala OS-MRS, al encontrar diferencias significativas en la mortalidad postoperatoria entre las clases A, B y C (0,2, 1,3 y 4,3% respectivamente)6.
La utilización de la escala OS-MRS para predecir la tasa de morbilidad y su aplicación a pacientes a los que se realizan técnicas quirúrgicas diferentes al bypass gástrico o abordaje laparoscópico ha sido mucho más reciente y hay muy pocos datos disponibles en la literatura7. En nuestro trabajo hemos pretendido escrutar la posible utilidad de esta escala en 2 procedimientos diferentes (bypass gástrico y gastrectomía vertical) siempre realizados por vía laparoscópica. Asimismo se analizó el papel que pudieran tener otras comorbilidades asociadas a la obesidad no incluidas en la escala OS-MRS, como la DM2, el SAOS, la presencia de cardiopatía o la dislipidemia.
La tasa de morbilidad publicada tras cirugía bariátrica es muy dispar, pero estudios recientes la sitúan entre el 4% y el 15%, dependiendo del tipo de procedimiento utilizado y las características de los pacientes19–26. Esta gran variabilidad viene determinada por serias diferencias en el seguimiento y en la recogida, definición y clasificación de las complicaciones. En nuestro trabajo, a diferencia de otros, el seguimiento de los pacientes es exhaustivo, se utilizan unas definiciones claras y, hasta donde hemos podido saber, es la primera vez que se clasifican las complicaciones con una escala perfectamente validada como la de Dindo-Clavien. En esta tesitura, la tasa de morbilidad fue del 12,5% (25 pacientes), pero solo se han detectado 4 complicaciones mayores (Clavien > 2) lo que significa una tasa de complicaciones graves del 2%. Nuestro trabajo confirma los hallazgos de Sarela et al.7 en el sentido de que la escala OS-MRS es útil para definir a aquellos pacientes que tienen mayor probabilidad de sufrir complicaciones y, lo que es más importante, poder proporcionar una información veraz a los pacientes a la hora de obtener el consentimiento informado.
Del análisis individualizado de los factores de riesgo, de los incluidos en el OS-MRS u otros definidos en la literatura, solo la HTA, la propia escala OS-MRS, la dislipidemia y la técnica quirúrgica están relacionados con la tasa de complicaciones en nuestro estudio. Otros autores han identificado también la HTA como factor de riesgo de complicaciones27,28, así como las alteraciones de la coagulación, la clasificación ASA, la diabetes o la insuficiencia cardiaca congestiva18,29,30. Sin embargo, la dislipemia es la primera vez que aparece como factor de riesgo de complicaciones en la cirugía bariátrica.
En el análisis multivariado quedan claramente definidos como factores predictivos relacionados con el índice de complicaciones solo la escala OS-MRS y la técnica quirúrgica. En el primer caso, y reuniendo los pacientes de las clases B y C en un solo grupo dado el escaso volumen de pacientes que integran la clase C, la probabilidad de presentar complicaciones en ese grupo se multiplica por 5. Este dato coincide con el obtenido por Sarela et al.7. Por lo que respecta a la técnica quirúrgica, la probabilidad de sufrir complicaciones tras el BGL es también 5 veces superior que tras GVL. Este hallazgo es novedoso ya que hasta el momento no se han analizado series conformadas únicamente por BGL y GVL, que son las técnicas más aplicadas en la cirugía bariátrica en nuestro medio.
Un dato que adquiere especial relieve en nuestro trabajo, y que también es inédito, es que al efectuar una correlación entre la escala OS-MRS y la técnica quirúrgica con la probabilidad de desarrollar complicaciones se identifican 3 grupos muy bien definidos. Uno de ellos, el compuesto por pacientes clasificados en la escala OS-MRS como clases B o C a los que se les realiza un BGL, presentan una morbilidad asociada que parece poco aceptable (45,5%), aunque una buena parte de las complicaciones sean menores.
Una posible limitación del estudio es que pudiera incorporar morbilidad atribuible a nuestra curva de aprendizaje. Nuestro estudio incluye pacientes desde el año 2008, momento en el que se introduce una vía clínica para la cirugía de la obesidad y se adopta dentro de la misma el sistema de puntuación de la escala OS-MRS. Pero este punto no coincide con el inicio del programa de cirugía bariátrica que se pone en marcha en el año 2004. Desde ese momento hasta el inicio del estudio motivo de este trabajo ya se habían realizado 92 cirugías bariátricas (68 BGL y 24 GVL). Aunque el número de procedimientos estimados para concluir una curva de aprendizaje está sujeto a discusión, si este se considera de 100, podríamos atribuir una parte de nuestras complicaciones a que el equipo estaba todavía en el período de curva de aprendizaje. En este sentido, que las 3 complicaciones mayores que precisaron tratamiento quirúrgico (la cuarta descrita en el texto es un infarto agudo de miocardio) ocupan los puestos 97, 106 y 136 de nuestra serie global y los 72 y 75 en cuanto al BGL y el 47 de la GVL, podría avalar esta tesis. Pese a ello, creemos que los resultados descritos son representativos y extrapolables a otros equipos.
En conclusión, la escala OS-MRS proporciona información útil sobre la probabilidad de desarrollar complicaciones postoperatorias tras la cirugía bariátrica lo que, junto con la técnica quirúrgica que se pretenda utilizar, permite, por una parte, proveer al paciente de información adecuada y, por otra, quizá, evitar determinados procedimientos en poblaciones seleccionadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Sergi Mojal, Unidad de Soporte Estadístico, Institut Hospital del Mar d’Investigacions Mèdiques (IMIM), por su colaboración en el análisis estadístico.
Se han presentado datos preliminares de este estudio en el Congreso Nacional de Cirugía, Madrid, 2012 y en el Congreso Nacional de la Sociedad Española de Cirugía de la Obesidad, Madrid, 2013.